-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Racionální farmakoterapie ve stáří: Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných u seniorů
The rational pharmacotherapy in older patients: the expert consensus 2012 on medications and treatments potentially inappropriate in the old age in Czech Republic
Explicite criteria of potentially inappropriate medications in the old age present a fundamental and simple instrument for rational prescribing in geriatrics, useful in everyday clinical practice and for education of physicians, nurses and pharmacists. This article summarizes expert consensus of medications potentially inappropriate in the old age for the Czech Republic (2012), new explicite recommendations published by American Geriatric Society in 2012 year (updated 2012 Beers criteria) and discusses contribution of clinical pharmacists in the care for geriatric patients.
Key words:
geriatrics – potentially inappropriate medications – Czech explicite criteria 2012 – role of clinical pharmacists
Autori: D. Fialová; E. Topinková; H. Matějovská-Kubešová; A. Ballóková
Pôsobisko autorov: Geriatrická klinika 1. LF UK a VFN Praha 1; Klinika interní, geriatrie a všeobecného praktického lékařství LF MU Brno 2; Katedra sociální a klinické farmacie Farmaceutická fakulta UK, Hradec Králové 3
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 1: 5-15
Kategória: Přehledové články
Súhrn
Explicitní kritéria léčiv potenciálně nevhodných ve stáří představují základní a jednoduchý nástroj pro podporu racionálního předepisování léků v geriatrii, užitečný pro každodenní klinickou praxi a pro vzdělávání lékařů, sester a farmaceutů. Následující článek shrnuje expertní konsensus v oblasti léčiv a lékových postupů potenciálně nevhodných ve stáří pro Českou republiku (2012), nová explicitní doporučení publikovaná Americkou geriatrickou společností v roce 2012 (updatovaná Beersova kritéria 2012) a diskutuje přínos klinických farmaceutů v péči o geriatrické nemocné.
Klíčová slova:
geriatrie – potenciálně nevhodná léčiva/lékové postupy – Česká explicitní kritéria 2012 – role klinických farmaceutůExplicitní kritéria a jejich význam
Explicitní kritéria léčiv/lékových postupů potenciálně nevhodných ve stáří byla publikována v posledních deseti letech v řadě zemí(1). Vznik těchto kritérií podnítila snaha racionalizovat předepisování léků u geriatrických nemocných a rozšířit znalosti o základních pravidlech účelné a bezpečné farmakoterapie ve stáří. Tato kritéria shrnují doporučení týkající se volby vhodného léčiva v rámci lékové skupiny (s ohledem na farmakologické změny provázející stárnutí a odlišné farmakologické a farmakoepidemiologické vlastnosti dostupných lékových alternativ), volby vhodné geriatrické dávky (na podkladě evidencí o dostatečné účinnosti a vyšší bezpečnosti řady nízkodávkových lékových režimů) a informace o častých interakcích lék-nemoc, které mohou zvyšovat prevalenci nebo zhoršovat průběh geriatrických symptomů/syndromů (ortostatických hypotenzí, pádů, demencí, depresí, Parkinsonovy choroby, atd.)(2-4).
Explicitní kritéria potenciálně nevhodné preskripce tvoří základní a jednoduchý nástroj v oblasti racionálního předepisování léků ve stáří, který je možné použít v každodenní klinické praxi i v pregraduálním a postgraduálním vzdělávánílékařů, sester a farmaceutů. K hlavním limitům těchto kritérií patří skutečnost, že neumožňují posuzovat lékovou anamnézu v celé šíři obdobně jako „implicitní“ nástroje, např. tzv. „MAI“ (Medication Appropriateness Index)(5). V případě implicitních nástrojů používaných k hodnocení racionality lékové preskripce provádíme individuální strukturované posouzení lékového režimu s ohledem na vhodnost indikace, individuální účinnost, dávkování (včetně časování) léčiv, lékové formy, potenciální a klinicky významné lékové interakce, interakce lék – nemoc, duplicitu léků (i preskripční kaskády), délku podávání, edukaci nemocného a ekonomickou stránku léčby(6). „Implicitní“ nástroje umožňují individuálně zhodnotit lékový režim a přizpůsobit jeho terapeutickou hodnotu potřebám pacienta. Výsledek hodnocení závisí na hloubce farmakologických a farmakoepidemiologických znalostí odborníka, který je využívá. Hodnotitelem by měl být specialista s kvalitními klinickými znalostmi a zkušenostmi z aplikované farmakologie a farmakoepidemiologie. Nástroje k implicitnímu hodnocení lékového režimu byly primárně vyvinuty pro klinické farmaceuty a farmakology, kteří se věnují v klinické praxi hodnocení kombinovaných lékových režimů(5,7).
Explicitní kritéria léčiv/lékových postupů potenciálně nevhodných ve stáří byla v minulosti kritizována pro přílišnou jednoduchost, která svádí k paušálnímu užití v klinické praxi i epidemiologických studiích. Správně bývají označována jako kritéria „potenciálně nevhodných“ léčiv a nejsou přímým indikátorem nevhodného předepisování léků(8). Mohou vést v některých případech jak v klinické praxi, tak v epidemiologických studiích k falešně pozitivním výsledkům. Většina lékových postupů/léčiv uvedených v těchto kritériích má na trhu stejně ekonomicky dostupné a bezpečnější alternativy. Je tedy možné se jich vyvarovat, i když lze ve výjimečných případech některá z těchto léčiv použít(9).
Snaha omezit preskripci potenciálně nevhodných léčiv představuje jednu z metod, jak předcházet častým polékovým komplikacím, symptomům a syndromům, které mohou být nesprávně diagnostikovány (jako např. horšení deprese, demence, Parkinsonovy choroby). Na druhé straně je třeba připomenout, že publikovaná kritéria nebyla dosud hodnocena v epidemiologických studiích, zda snižují skutečně výskyt kauzálně souvisejících nežádoucích účinků(10). Výhodou užití těchto kritérií je snadné zapamatování si pravidel geriatrické preskripce (formulovaných na podkladě evidencí a konsensu expertních týmů) a shodný přístup hodnocení u všech pacientů. Mohou být užita při tvorbě softwarových nástrojů k podpoře racionálního předepisování léků a ve studiích spotřeb léčiv a dalších epidemiologických studiích(5, 7).
Publikovaná explicitní kritéria
První explicitní kritéria léčiv/lékových postupů potenciálně nevhodných ve stáří byla publikována M. H. Beersem a kol. v roce 1991 v USA(11). Bývají označována jako „Beersova kritéria“. Ve svém originálním vydání byla určena pouze pro seniory v ošetřovatelských zařízeních. V roce 1997 byla vydána upravená verze těchto kritérií, určená pro geriatrické pacienty v ošetřovatelské a komunitní péči(12). Další upravená Beersova kritéria byla publikována v roce 2001 (Zhan a kol.)(13) a 2003 (Fick a kol.)(14). Poslední jmenovaná představovala dlouhou dobu „zlatý standard“ v epidemiologických studiích a v našich podmínkách byla použita k epidemiologickým šetřením i v rámci evropských studií(15, 16, 17). Obsahují některá léčiva, která jsou již obsolentní (reserpin, chlorpropamid atd.) nebo účinné látky, které v klinické praxi nelze považovat za nevhodné, neboť na trhu nejsou dostupné bezpečnější alternativy (amiodaron, nitrofurantoin – uváděný jako potenciálně nevhodný bez hodnot renální clearance – a další)(3).
Pro potřeby národní lékové politiky byla v jiných zemích formulována další explicitní kritéria, např. Mc Leodova kritéria (Mc Leod a kol., 1997)(18) a Rancourtova kritéria (Rancourt a kol., 2004) v Kanadě(19), ve Francii Larochova kritéria (Laroche a kol, 2007)(20). Poslední publikovaná explicitní kritéria (STOPP/START kritéria irské výzkumné skupiny O´Mahonyho, 2007) patří k nástrojům zohledňujícím nejvíce klinických parametrů (vybrané laboratorní výsledky, indikace, lékové interakce, duplicity, délku podávání léčiva, léky 1. volby apod)(21). V podmínkách ČR byla tato kritéria validizována a využita ve srovnávacích studiích(17, 22).
Expertní konsensus Americké Geriatrické Společnosti – „Beersova“ kritéria z roku 2012
Beersova kritéria z roku 2012 patří k nejnovějším doporučením léčiv/lékových postupů potenciálně nevhodných ve stáří(23). Byla vytvořena v USA při spolupráci 11členného multidisciplinárního expertního týmu s využitím modifikované metody Delphi, která se nejčastěji užívá k tvorbě explicitních kritérií. Jsou rozdělena do 3 oblastí: I. seznam léčiv potenciálně nevhodných ve stáří, kterých je třeba se vyvarovat, neboť existují ekonomicky stejně dostupné a bezpečnější alternativy, II. seznam základních interakcí lék–nemoc s ohledem na časté symptomy a syndromy provázející stárnutí a III. skupiny léčiv, které užíváme u seniorů s opatrností pro častý výskyt polékových reakcí.
Odlišnost nových Beersových kritérií od předchozích verzí je zřejmá zejména v doporučeních týkajících se racionálního užití benzodiazepinů, antipsychotik, antiarytmik a nesteroidních antiflogistik. Předchozí kritéria uváděla mezi potenciálně nevhodnými antipsychotiky antipsychotika klasická, dále haloperidol v dávkách vyšších jak 2 mg/den dlouhodobě a olanzapin v dávkách vyšších jak 10 mg/den dlouhodobě. Důvodem bylo riziko častých extrapyramidových a anticholinergních nežádoucích účinků, polékového parkinsonismu, hypotenze, sedace, pádů a u vyšších dávek olanzapinu i častější výskyt cévních mozkových příhod a zvýšená mortalita. Nová Beersova kritéria uvádějí jako potenciálně nevhodná léčiva při dlouhodobém podávání nejen antipsychotika konvenční, ale i antipsychotika atypická, pro nárůst incidence cévních mozkových příhod ve vyšším věku a vyšší mortalitu. Kritéria nedoporučují podávat atypická antipsychotika k tlumení behaviopsychosociálních symptomů demence, pokud nebyly vyzkoušeny nefarmakologické postupy a pokud pacient neohrožuje sebe ani okolí(23). Délka podávání všech psychofarmak u pacientů s dementním syndromem by měla být pečlivě zvažována a evidována. Volba správného psychofarmaka (dle převažující symptomatologie a vedlejších účinků) a kontrola délky podávání je podstatná u pacientů s demencí. Většina psychofarmak by měla být podávána v nižších dávkovacích schématech (např. zolpidem do 5 mg/den, oxazepam do 15 mg/den, lorazepam do 1 mg/den)(24).
Beersova kritéria z roku 2012 zaznamenala změnu i v doporučeních týkajících se předepisování benzodiazepinů. Předchozí verze uváděly nevhodnost dlouhodobě působících benzodiazepinů (diazepamu, chlordiazepoxidu) a střednědlouze působících benzodiazepinů (medazepamu, midazolamu a klobazamu) v dlouhodobém podávání ve stáří a doporučovaly volbu krátkodobě působících alternativ v nižších dávkovacích schématech (přednostně oxazepamu a lorazepamu jako léčiv volby s ohledem na biotransformaci druhou fází metabolizace a inertní chování v metabolických lékových interakcích)(9).Doporučené seniorské dávky u krátkodobě působících benzodiazepinů byly stanoveny u oxazepamu do 30 mg/den, u lorazepamu do 2 mg/den, alprazolamu do 2 mg/den a u bromazepamu na 1,5 mg/dávku. Kromě redukce dávky bylo v klinické praxi doporučováno u pacientů ve věku 75 let a více i prodloužení aplikačního intervalu, např. u alprazolamu na 12 hod. s ohledem na prodloužený eliminační poločas z 8 na 14 hod. Obdobně je dokumentováno prodloužení eliminace ve stáří u oxazepamu (ze 6 na 10 hod.), lorazepamu (z 8 na 24 hod.), bromazepamu (z 8 na 20 hod) apod(25).
Dle nejnovějších Beersových kritérií nejsou v chronickém podávání ve stáří doporučovány žádné benzodiazepiny (krátkodobé ani dlouhodobé). Benzodiazepiny by současně neměly být indikovány v léčbě insomnií, delirií a agitací. V geriatrické praxi lze benzodiazepiny použít jako antiepileptika (diazepam), u syndromu z vysazení benzodiazepinů, při abstinenčním poalkoholovém syndromu, u těžké generalizované anxiety a v předoperační anestezii a paliativní péči(23).
Větší pozornost je věnována i nevhodnosti nesteroidních antiflogistik ve stáří s ohledem na řadu nežádoucích účinků – gastrointestinálních (GIT), hepatálních, renálních, kardiovaskulárních a centrálních. Nové evidence doporučují vyvarovat se podávání indometacinu v chronické léčbě (nejvyšší spektrum nežádoucích účinků) a volit bezpečnější alternativy před paušální indikací NSA (diklofenak, ibuprofen, ketoprofen, meloxikam, naproxen, piroxicam a další, doporučení se týkají i aspirinu v dávce nad 325 mg/den). NSA by neměla být podávána seniorům bez inhibitorů protonové pumpy, neboť riziko GIT krvácení je významně vyšší, zejména ve věkové skupině nad 75 let, dále u pacientů léčených antikoagulancii, antiagregancii a systémovými kortikosteroidy. Incidence vředové choroby gastroduodenální nebo dalších komplikací (perforací, krvácení) narůstá s délkou podávání a věkem a pohybuje se kolem 1 % u pacientů léčených 3–6 měsíců a kolem 2–4 % u pacientů, kde jsou NSA podávána déle než rok(24).
Beersova kritéria z roku 2012 nedoporučují indikovat v 1.volbě antiarytmika třídy Ia., Ic. a III. u fibrilace síní ve stáří, ani podávat dronedaron (u nás neregistrovaný) u seniorů s chronickou fibrilací síní a srdečním selháním pro vyšší riziko mortality. U pacientů s fibrilací síní je upřednostňována kontrola tepové frekvence před antiarytmickou léčbou. Jako léky 1.volby jsou indikovány betablokátory a kalciové blokátory (verapamil, příp. diltiazem)(24). Další doporučení shrnuje tabulka 1.
Tab. 1. Léčiva potenciálně nevhodná ve stáří (nezávisle na diagnózách pacienta) – riziko závažných NÚ při dlouhodobé léčbě převyšuje benefit léčby, popř. účinnost těchto léčiv je u seniorů nedostatečná nebo nedostatečně prokázaná (doplněno o komentáře z Beersových kritérií z roku 2012) 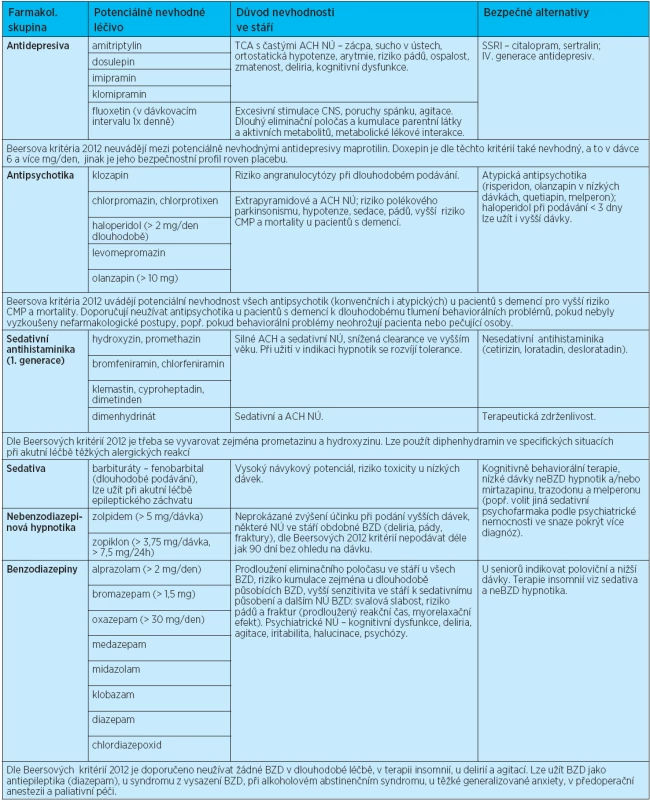
Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných ve stáří
Všechna dosud publikovaná expertní kritéria jsou specificky vázána na farmaceutický trh země, kde byla vytvořena. Zařazují lékové alternativy dostupné na daném farmaceutickém trhu a neuvádějí naopak neregistrovaná léčiva. Za podpory Interní grantové agentury (grant IGA MZ NT 10029-4/2008) bylo naším cílem vytvořit národní kritéria potenciálně nevhodných léčiv/lékových postupů specifická pro Českou republiku (podrobná metodika práce viz reference 26 a 27). Česká kritéria léčiv/lékových postupů ve stáří obsahují oblasti: I. léčiv potenciálně nevhodných ve stáří nezávisle na diagnózách pacienta (vč.dávkovacích schémat) a II. základní interakce lék – nemoc časté ve stáří (při zohlednění hlavních komorbidit pacienta). Vznikla podrobnou revizí zahraničních nástrojů publikovaných v impaktovaných nebo recenzovaných časopisech v letech 1997–2011 a prošla hodnocením 15členné expertní komise s pomocí 3kolové metody Delphi(28). Do hodnocení byla zahrnuta i kritéria specifická pro domácí lékový trh (potenciálně nevhodné léky a lékové postupy registrované v ČR s očekávanou shodnou nízkou terapeutickou hodnotou). Multidisciplinární expertní komise byla sestavena po vzoru zahraniční metodiky z 15 expertů z oborů geriatrie, klinické farmakologie a klinické farmacie, interní medicíny a všeobecného praktického lékařství (koordinátoři: prof. MUDr. Eva Topinková, CSc., PharmDr. Daniela Fialová, Ph.D.; členové expertního panelu: obor geriatrie – prof. MUDr. Eva Topinková, CSc., prof. MUDr. Hana Matějovská-Kubešová, CSc., doc. MUDr. Jiří Neuwirth, CSc., prim. MUDr. Ivo Bureš, prim. MUDr. Ivana Doleželová, prim. MUDr. Božena Jurašková, Ph.D.; klinická farmacie – PharmDr. Daniela Fialová, PhD.; klinická farmakologie – prof. MUDr. Jan Švihovec, DrSc., prof. MUDr. František Perlík, DrSc., doc. MUDr. Tomáš Doležal, Ph.D.; interní medicína – prof. MUDr. Štefán Alušík, CSc.,prim. MUDr. Martina Nováková, všeobecné praktické lékařství – doc. MUDr. Bohumil Seifert, Ph.D., MUDr. Josef Štolfa, MUDr. Jaroslava Laňková). Během 3letých grantových prací byla vytvořena, revizí a doplněním zahraničních instrumentů, česká explicitní kritéria léčiv a lékových postupů potenciálně nevhodných ve stáří. Zkrácené tabulky jsou zveřejněny v přílohách tohoto článku (tab 1. a 2). Kritéria mají sloužit k základní edukaci zdravotnických pracovníků v hlavních doporučeních v oblasti racionální geriatrické preskripce (riziková léčiva, dávky, rizikové interakce lék – nemoc). Jejich prezentace probíhá v tomto roce a budou využita v národních lékových programech a domácích epidemiologických studiích.
Tab. 2. Základní interakce lék – nemoc u geriatrických pacientů 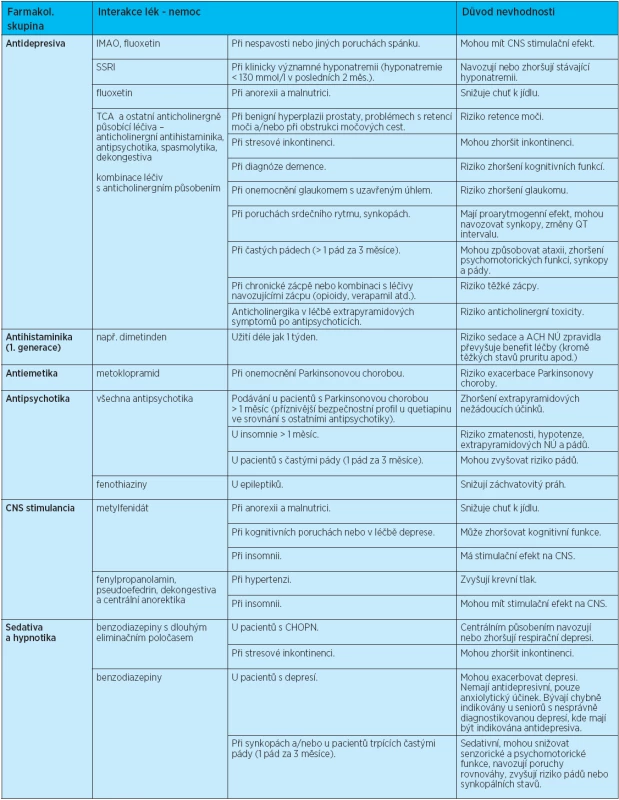
Význam strukturovaných POSOUZení farmakoterapie a role klinického farmaceuta v péči o geriatrické nemocné
Explicitní kritéria nemohou nahradit podrobné a kvalifikované posouzení lékového režimu při zohlednění všech faktorů, tj. hodnocení terapeutické hodnoty léků a lékového režimu v individuálních podmínkách léčby při dostupnosti všech klinických a laboratorních výsledků a znalosti faktorů, které mohou účinnost, bezpečnost a nákladovou efektivitu farmakoterapie ovlivňovat(5). Komplexní farmakoterapeutický management (diagnostika a řešení potenciálních a klinicky významných polékových reakcí) je součástí přípravy klinických farmaceutů, kteří se v klinické praxi zaměřují na podrobná posouzení medikace. V zahraničí se tito specialisté již uplatňují a v našich podmínkách se začínají uplatňovat v komplexní péči o geriatrického pacienta.
V geriatrické praxi jsou nežádoucí účinky léků a polékové reakce velmi časté – byly dokumentovány v publikovaných studiích u 5–35 % geriatrických nemocných v ambulantní péči(29) a jsou příčinou 10–30 % hospitalizací ve stáří(30, 31). Z publikovaných studií je zřejmé, že velkému procentu polékových reakcí je možné předcházet (32–69 %) podrobným posouzením farmakologických a farmakoterapeutických vlastností jednotlivých léčiv a kombinovaných lékových režimů(32). Role klinického farmaceuta v péči o geriatrického pacienta spočívá v provádění pravidelných hodnocení farmakoterapie. Je efektivnější, pokud je klinický farmaceut přímým spolupracovníkem v rámci multidisciplinárního týmu. Tento odborník provádí screening vysoce rizikových léčiv a nežádoucích účinků léčby, komunikuje s předepisujícím lékařem návrhy individuálních změn ve farmakoterapii, komunikuje s pacientem a edukuje nemocného v otázkách správného užití léků. Navrhuje a monitoruje dosažení stanovených farmakoterapeutických cílů, podílí se na identifikaci, řešení a prevenci potenciálních a klinicky významných lékových komplikací(33).
V evropských zemích již bylo publikováno 15 randomizovaných kontrolovaných studií (mezi lety 2001–2011), které poukazují na roli klinických farmaceutů v péči o geriatrického pacienta(33). Např. Patterson a kol. ve studii publikované v roce 2007 v Severním Irsku prokázali po 12měsíčním sledování statisticky významné snížení počtu nevhodně předepsaných psychofarmak v ošetřovatelských zařízeních, kde působili kliničtí farmaceuté, ve srovnání s kontrolními zařízeními (OR = 0,26; 95% CI (0,14–0,49), p < 0,01). V intervenované skupině byly náklady na léčbu nižší (4922,84 amerických dolarů vs. 5053,23 amerických dolarů na jednoho pacienta/rok, údaje pocházejí z hodnocení z let 2006–2007). Studie prokázala nejen ekonomický, ale i klinický přínos(34). Ze studií publikovaných v ambulantní sféře patří k významným např. studie Janet Kršky a kol. ve Skotsku, kde kliničtí farmaceuté řešili polékové problémy ve skupině 332 pacientů ve věku 65 let a více. Pacienti účastnící se studie měli v osobní anamnéze uvedena alespoň 2 chronická onemocnění a užívali minimálně 4 a více léků. Studie byla provedena v ordinacích 6 praktických lékařů. Ve srovnání s kontrolní skupinou vedla práce klinických farmaceutů k identifikaci většího počtu polékových reakcí (82,7 % versus 41,2 %, p < 0,05)(35).Obdobně ve studii Zermanského a kol. ve Velké Británii, která hodnotila lékové režimy u 1188 ambulantních seniorů v ordinacích praktických lékařů, bylo komplexní posouzení lékového režimu klinickým farmaceutem spojeno s častějšími změnami v lékovém režimu. Náklady na léčbu a počet opakovaných preskripcí rostl významně v kontrolní skupině, ne ve skupině intervenované. Dokumentováno bylo snížení nákladů na léčbu jednoho pacienta (rozdíl – 4,72 liber za 28 dní; 95% CI (–7,04 až – 2,41), hodnoceno v období červen 1999–2000)(36). Další intervenční studie s pozitivními výsledky byly provedeny v USA, Austrálii, Norsku, Švýcarsku, Nizozemí atd.(33)
Závěrem
U komplexních geriatrických nemocných je léčba provázena řadou komplikací, z nichž některé kauzálně souvisí s nežádoucími účinky léků nebo jinými polékovými komplikacemi. Tyto problémy nemusí být správně diagnostikovány.
Explicitní kritéria léčiv a lékových postupů potenciálně nevhodných ve stáří pomáhají zdravotnickým pracovníkům orientovat se v základních doporučeních v oblasti racionální geriatrické preskripce – v racionální volbě léku, rizikových dávkovacích schématech a rizikových interakcích lék – nemoc. V tomto článku jsou prezentována Česká explicitní kritéria potenciálně nevhodných léčiv/lékových postupů (2012), vytvořená na podkladě metody Delphi ve spolupráci s 15člennou multidisciplinární expertní komisí. Kritéria byla zpracována pro potřeby národní lékové politiky s cílem zvýšit racionalitu lékové preskripce ve stáří.
V diagnostice a řešení polékových komplikací je významné zapojení klinických farmaceutů a farmakologů v individuální farmakoterapii. Kliničtí farmaceuté přispívají k optimalizaci léčby posouzením lékových režimů při zohlednění všech faktorů ovlivňujících účinnost, bezpečnost a nákladovou efektivitu a řešením polékových komplikací. V České republice připravujeme observační a intervenční studie obdobné zahraničním epidemiologickým studiím.
Poděkování
Autoři článku děkují Interní grantové agentuře MZ ČR za grantovou podporu výzkumných prací (grant IGA MZ NT 10029–4/2008) a expertní komisi a všem kolegům, kteří se podíleli na přípravě, sběru a zpracování dat při tvorbě expertních kritérií. Práce koordinátorů projektu byla podpořena také těmito granty a výzkumnými záměry: MID-FRAIL - HEALTH-F2-2012-278803, MŠMT-7E12078, PRVOUK P25/lf1/2 a PRVOUK FaF UK č. 40.
PharmDr. Daniela Fialová, Ph.D.1,3,
prof. MUDr. Eva Topinková, CSc.1
prof. MUDr. Hana Matějovská-Kubešová, CSc.2,
Mgr. Anna Ballóková1
1Geriatrická klinika 1. LF UK a VFN Praha
2Klinika interní, geriatrie a všeobecného praktického lékařství LF MU Brno
3Katedra sociální a klinické farmacie, Farmaceutická fakulta UK, Hradec Králové
PharmDr. Daniela Fialová, Ph.D.
e-mail: Daniela.Fialova@lf1.cuni.cz
Působí jako odborný asistent a klinický farmaceut na Geriatrické klinice 1. LF UK v Praze a Katedře sociální a klinické farmacie FaF UK v Hradci Králové. Je vedoucí předatestační přípravy v oboru klinická farmacie na Subkatedře Klinické farmacie IPVZ Praha. V roce 1998 absolvovala FaF UK a v r. 2001 specializaci z oboru klinická farmacie. Roku 2006 obhájila Ph.D. doktorskou práci na téma „Změna terapeutické hodnoty léků ve stáří“. Je řešitelem a spoluřešitelem výzkumných úkolů a grantů v oblasti racionální geriatrické farmakoterapie (práce na evropských projektech ADHOC a SHELTER), autorkou a spoluautorkou 2 monografií, 40 zahraničních a domácích publikací a vyzvanou přednášející na národních a mezinárodních odborných akcích.
Zdroje
1. Chang CB, Chan DC: Comparison of published explicit criteria for potentially inappropriate medications in older adults. Drugs Aging 2010; 27(12); vp. 947–957.
2. Page RL, Linnebur SA, Bryant LL, Ruscin JM: Inappropriate prescribing in the hospitalized elderly patient: defining the problem, evaluation tools, and possible solutions. Clin Interv Aging 2010; 5 : 75–87.
3. Fialová D, Topinková E: Koncept léčiv nevhodných ve stáří – farmakologické a farmakoepidemiologické aspekty. Remedia 2005; 15 (4–5): 410–417.
4. Fialová D: Specifické rysy geriatrické farmakoterapie. I – Změna tera-peutické hodnoty léku ve stáří. Praha 2007; Karolinum, 90 s.
5. Spinewine A, Schmader KE, Barber N et al.: Appropriate prescribing in elderly people: how well can it be measured and optimised? Lancet 2007; 370(9582): 173–184.
6. Hanlon J T, Schmader KE, Samsa GP et al.: A method for assessing drug therapy appropriateness. J Clin Epidemiol 1992; 45(10): 1045–1051.
7. Fialová D, Onder G: Medication errors in elderly people: contributing factors and future perspectives. Br J Clin Pharmacol 2009; 67 (6): 641–645.
8. Steinman MA, Rosenthal GE et al.: Agreement between drugs-to-avoid criteria and expert assessments of problematic prescribing. Arch Intern Med 2009; 169 (14): 1326–32.
9. Fick DM, Cooper JW, Wade WE et al.: Updating the Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. Arch Intern Med 2003; 163 : 2716–2724.
10. Connor O, Gallagher P, O´Mahony D: Inappropriate prescribing. Criteria, Detection and Prevention. Drugs Aging 2012; 29 (6): 437–452.
11. Beers MH, Ouslander JG, Rollingher I et al.: Explicit criteria for determining inappropriate medication use in nursing home residents. Arch Intern Med 1991; 151 : 1825–1832.
12. Beers MH: Explicit criteria for determining potentially inappropriate medication use by the elderly: An Update. Arch Intern Med 1997; 157 : 1531–1536.
13. Zhan C, Sangl J, Bierman AS et al.: Potentially inappropriate medication use in the community-dwelling elderly. JAMA 2001; 286 : 2823–2829.
14. Fick DM, Cooper JW, Wade WE et al.: Updating the Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. Arch Intern Med 2003; 163 : 2716–2724.
15. Fialová D, Topinková E, Gambassi G et al.: AdHOC Project Research Group. Potentially inappropriate medication use among elderly home care patients in Europe. JAMA 2005; 293(11): 1348–1358.
16. Vinšová J, Fialová D, Topinková E et al.: Prevalence a vývojové trendy v preskripci léčiv potenciálně nevhodných ve stáří v ČR. Prakt lék 2006; 86 (12): 722–728.
17. Gallagher P, Lang PO, Cherubini A, et al.: Prevalence of potentially inappropriate prescribing in an acutely ill population of older patients admitted to six European hospitals.
Eur J Clin Pharmacol 2011; 67(11): 1175–1188.
18. McLeod PJ, Huang AR, Tamblyn RM, Gayton DC.: Defining inappropriate practices in prescribing for elderly people: a national consensus panel. CMAJ 1997; 156 : 385–391.
19. Rancourt C, Moisan J, Baillargeon L et al.: Potentially inappropriate prescriptions for older patients in long-term care. BMC Geriatr 2004; 4 : 9.
20. Laroche ML, Charmes JP, Merle L: Potentially inappropriate medications in the elderly: a French consensus panel list. Eur J Clin Pharmacol 2007; 63 : 725–731.
21. Gallagher P, Ryan C, Byrne S et al.: STOPP (Screeening Tool of Older Person’s Prescriptions) and START (Screening Tool to Alert doctors to Right Treatment). Int J Clin Pharm and Therapeutics 2007; 45 : 1–12.
22. Topinková E, Mádlová P, Fialová D, Klán J: [New evidence-based criteria for evaluating the appropriateness of drug regimen in seniors. Criteria STOPP (screening tool of older person‘s prescriptions) and START (screening tool to alert doctors to right treatment)]. Vnitr Lek 2008; 54(12): 1161–1169.
23. The American Geriatrics Society 2012 Beers Criteria Update Expert Panel. American Geriatrics Society Updated Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. J Am Geriatr Soc 2012; 60(4): 616–631.
24. Topinková E. Demence. In: Vlček J, Fialová D: Klinická farmacie I. Grada, Praha 2010 : 276–292 (ISBN: 978 - 80 - 247 - 3169-8).
25. Bazire S. Psychotropic Drug Directory 2012: The professionals‘ pocket handbook an aide memoire. Lloyd-Reinhold Communications LPP, 2012.
26. Topinková E, Fialová D, Matějovská Kubešová H: Potenciálně nevhodná (riziková) léčiva u seniorů: Expertní konsensus pro Českou republiku 2012. Praktický lékař 2012; 92 (1): 11–22.
27. Fialová D, Topinková E, Ballóková A, Matějovská Kubešová H: EXPERTNÍ KONSESUS ČR 2012 V OBLASTI LÉČIV A LÉKOVÝCH POSTUPŮ POTENCIÁLNĚ NEVHODNÝCH VE STÁŘÍ – vhodnost volby léčiv a dávkovacích schémat u geriatrických pacientů (Oddíl I.), interakce lék–nemoc ve stáří (Oddíl II.). Klin farmakol farm 2013 (v tisku).
28. Daleky N, Brown B, Cochran S: The Delphi Metod, III: Use of Self Ratings to Improve Group Estimates. Santa Monica, California: Rand Corp; November 1969. Publication RM-6115-PR .
29. Steinman MA, Hanlon JT: Managing medications in clinically complex elders: “There’s got to be a happy medium”. JAMA 2010; 304 : 1592–1601.
30. Kongkaew C, Noyce PR, Ashcroft DM: Hospital admissions associated with adverse drug reactions: a systematic review of prospective observational studies. Ann Pharmacother 2008; 42(7): 1017–1025.
31. Mannesse CK, Derkx FH, de Ridder MA et al.: Contribution of adverse drug reactions to hospital admission of older patients. Age Ageing 2000 Jan; 29(1): 35–39.
32. Sorensen L, Stokes JA, Purdie DM et al.: Medication reviews in the community: results of a randomized, controlled effectiveness trial. Br J Clin Pharmacol 2004; 58(6): 648–664.
33. Spinewine A, Fialová D, Byrne S: The role of pharmacists in Optimizing Pharmacotherapy in Older People. Drugs Aging 2012; 29 (6): 495 – 510.
34. Patterson SM, Hughes CM, Crealey G et al.: An evaluation of an adapted U.S. model of pharmaceutical care to improve psychoactive prescribing for nursing home residents in Northern Ireland (fleetwood northern ireland study). J Am Geriatr Soc 2010; 58(1): 44–53.
35. Krska J, Cromarty JA, Arris F et al.: Pharmacist-led medication review in patients over 65: a randomized, controlled trial in primary care. Age Ageing 2001; 30(3): 205–211.
36. Zermansky AG, Petty DR, Raynor DK et al.: Randomised controlled trial of clinical medication review by a pharmacist of elderly patients receiving repeat prescriptions in general practice. BMJ 2001; 323(7325): 1340–1343.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2013 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Perorální antitrombotická léčba v roce 2013 –přehled léčiv, indikace a řešení komplikací léčby
- Aktuální pohled na terapii nesteroidními antirevmatiky u seniorů
- Farmakoterapie u seniorů: „Vybírejte moudře!“
- Symptomatické léky osteoartrózy s dlouhodobým efektem (SYSADOA)
- Deprese ve vyšším věku a její léčba
- Pleiotropní účinek citalopramu u geriatrických nemocných
- „Krátká baterie pro testování fyzické zdatnosti seniorů“ a její využití pro diagnózu geriatrické křehkosti v klinické praxi
- Racionální farmakoterapie ve stáří: Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných u seniorů
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Symptomatické léky osteoartrózy s dlouhodobým efektem (SYSADOA)
- Deprese ve vyšším věku a její léčba
- „Krátká baterie pro testování fyzické zdatnosti seniorů“ a její využití pro diagnózu geriatrické křehkosti v klinické praxi
- Racionální farmakoterapie ve stáří: Expertní konsensus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných u seniorů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy









