-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Efektivita a návaznost jednotlivých systémů péče o geriatrického pacienta
Efficiency and continuity of various systems of geriatric care
The work analyzes the care of the elderly following acute medical care and follow-up home health care, efficiency, causation readmission rate, which reduces self-sufficiency senior and thus negatively affect quality of life and social security in old age.
Keywords:
geriatrics – senior – communication – prevention – home care – social care
Autoři: Mgr. Zuzana Holanová() 1; MUDr. Božena Jurašková
Působiště autorů: Agentura domácí zdravotní péče Home Care, Services & Supplies, spol. s r. o., Hradec Králové 1; III. interní gerontologická a metabolická klinika LF UK a FN Hradec Králové 2
Vyšlo v časopise: Geriatrie a Gerontologie 2014, 3, č. 2: 71-81
Kategorie: Původní práce/studie
Souhrn
Práce se zabývá analýzou péče o seniory v návaznosti akutní zdravotní péče a následné domácí zdravotní péče, efektivitou a příčinnými souvislostmi rehospitalizací, které snižují soběstačnost seniora a tím negativně ovlivňují kvalitu života a sociální zabezpečení ve stáří.
Klíčová slova:
geriatrie – senior – komunikace – prevence – domácí péče – sociální péčeÚVOD
V České republice je 80 % péče o nesoběstačné osoby vyššího věku zajišťováno rodinou. Průměrná doba pečování je 4–5 let. Pečujícími jsou nejvíce ženy v produktivním věku(5). Starší lidé spoléhají většinou na pomoc svých dětí, ale na druhé straně se ji zdráhají využít. V povědomí lidí stále zůstává jako hlavní zdroj pomoci a podpory ve stáří stát a přímí potomci. Menší důvěru mají starší lidé v pomoc obce, sousedů či vzdálených příbuzných. Při zhoršení soběstačnosti preferují senioři pobyt v ústavních zařízeních – viz závěry studie(4).
Ochota rodiny pečovat o své stárnoucí členy ještě neznamená, že je toho plně schopná. Je tedy nutné poskytnout jim potřebné informace a umožnit získat náležité dovednosti. Podpora pečujících rodin by měla být jedním z hlavních úkolů nejen pro politické představitele, ale i účastníky jednotlivých fází zdravotnické a sociální péče o nesoběstačné seniory. Pro rodiny, které o seniory dlouhodobě pečovaly, je zpravidla umístění do ústavní péče traumatická událost, provázená ambivalentními pocity. Toto řešení bývá často chápáno jako poslední možnost. Umístění seniora do institucionální péče je zásahem do rodinného života jako celku. Řada rodinných příslušníků má však zájem podílet se na péči o svého blízkého i po jeho umístění do ústavu nad rámec pravidelných návštěv(1).
Lékařská a domácí péče
Primární zdravotní péče o nemocné seniory je zajišťována praktickými lékaři pro dospělé. Péče je hrazena zdravotními pojišťovnami ze zdravotního pojištění formou kapitace (platbou za pacienta) a platbou za provedený výkon. Negativní stránkou systému péče o chronicky nemocné seniory je financování primární péče praktického lékaře pro dospělé, kde chronicky nemocný pacient z důvodů zvýšených nákladů na domácí zdravotní péči, léky, pomůcky pro inkontinentní apod. je ekonomicky příliš náročný a pečující lékař je ve finančním hodnocení zdravotními pojišťovnami znevýhodňován.
Bonifikace praktického lékaře zdravotními pojišťovnami trvá do doby, než lékař překročí limit. Praktický lékař pak raději takového pacienta doporučí k hospitalizaci. Rovněž poskytování návštěvní služby v rodině pacienta, které je tolik potřebné především u nesoběstačných imobilních nemocných, je minimalizováno, protože chybí finanční motivace lékaře. Návštěvní služba je zahrnuta v kapitační platbě. V případě přestěhování seniora do místa bydliště jeho dětí pak mnohdy dochází k tomu, že nesoběstačný a nemocný senior nenajde praktického lékaře, protože je pro něj ztrátový.
Domácí zdravotní péči indikují praktičtí lékaři a prvních 14 dní po ukončení hospitalizace ošetřující lékař propouštějícího zařízení. Je vykonávána agenturami domácí zdravotní péče. Může se jednat o podnikatelské subjekty (osoby samostatně výdělečně činné nebo obchodní společnosti) či neziskové subjekty (Diakonie, Charita apod.).
K nejčastěji prováděným úkonům všeobecnými sestrami domácí zdravotní péče patří aplikace léků prostřednictvím intramuskulárních, intravenózních a subkutánních injekcí, aplikace inzulinu, převazy chronických ran, rehydratace parenterální cestou, rehabilitačně-ošetřovatelská péče po operačních zákrocích na pohybovém systému apod. V případě zhoršení stavu nemocného, který je v péči domácí agentury, jsou během dne možné konzultace s praktickým lékařem. Po pracovní době však tato možnost není a sestra domácí agentury může zavolat pouze lékaře sloužícího pohotovostní službu.
V případě akutního zhoršení zdravotního stavu, který nelze zvládnout v domácím prostředí, se dostává nemocný senior do nemocničních zařízení. Geriatrická oddělení však nejsou zřizována ve všech nemocnicích. Počet akutních geriatrických lůžek je ve srovnání s ostatními obory a s ohledem na počet stále narůstající stárnoucí populace zcela nedostatečný. Tato péče je hrazena jednak podle vykázaných výkonů, jednak paušálem za lůžko a den, který klesá s dobou hospitalizace. Pro vedení nemocnic jsou takoví pacienti ekonomicky nevýhodní.
V rámci transformace zdravotnictví dochází k redukci počtu lůžek akutní péče a zvyšování počtu lůžek tzv. následné péče. Jsou definovány dva druhy pobytu na lůžku následné péče: rehabilitační pobyt a pobyt ošetřovatelského typu.
Následná, ošetřovatelská a dlouhodobá péče je poskytována v nemocnicích, rehabilitačních zařízeních, léčebnách dlouhodobě nemocných a v rámci lázeňské péče. Zdravotní pojišťovny omezují dlouhodobé pobyty ve zdravotnických zařízeních smluvně limitem tří měsíců. Během této doby hradí pobyt pacienta na lůžku následné a ošetřovatelské péče. Prostředky zdravotního pojištění většinou hradí standardní péči. Uvedený limit tří měsíců vede v mnoha případech k překládání takových pacientů z jednoho zařízení do druhého.
Legislativa
Podle zákona č. 108/2006 Sb., o sociálních službách, se mohou ve zdravotnických zařízeních ústavní péče poskytovat pobytové sociální služby pacientům, kteří již nevyžadují ústavní zdravotní péči, ale vzhledem ke svému zdravotnímu stavu nejsou schopni se obejít bez pomoci jiné fyzické osoby, a nemohou být proto propuštěni ze zdravotnického zařízení ústavní péče do doby, než jim je zabezpečena pomoc osobou blízkou nebo jinou fyzickou osobou nebo zajištěno poskytování terénních či ambulantních sociálních služeb a pobytových sociálních služeb v zařízeních sociálních služeb. Služba může obsahovat:
- a) poskytnutí ubytování
- b) poskytnutí stravy
- c) pomoc při osobní hygieně nebo poskytnutí podmínek pro osobní hygienu
- d) pomoc při zvládání běžných úkonů péče o vlastní osobu
- e) zprostředkování kontaktu se společenským prostředím
- f) sociálně terapeutické činnosti
- g) aktivizační činnosti
- h) pomoc při uplatňování práv, oprávněných zájmů a při obstarávání osobních záležitostí.
Hrazení této péče se uskutečňuje z více zdrojů: příspěvku klienta na péči, ze spoluúčasti klientů, z dotací ze státního rozpočtu a z rozpočtu samospráv poskytovatelům sociálních služeb ve zdravotnických zařízeních a na základě vykázané zdravotní péče z fondu veřejného zdravotního pojištění. Zdravotnická zařízení ústavní péče nemají povinnost být registrována jako poskytovatelé sociálních služeb podle § 52; zdravotnická zařízení jsou do registru pouze zapsána na základě žádosti o zápis do registru u příslušného krajského úřadu.
Tato forma péče není v praxi dostatečně využívána, protože úhrada za pobyt a poskytované služby nepokryje náklady zařízení.
Další formu péče o nesoběstačné seniory zajišťují pobytová zařízení sociálních služeb. Patří mezi ně týdenní stacionáře, domovy pro osoby se zdravotním postižením, domovy pro seniory a domovy se zvláštním režimem.
Podle § 36 zákona 108/2006 Sb. poskytovatel pobytových sociálních služeb je povinen osobám v nich umístěných zajistit zdravotní péči. Tuto „zvláštní ambulantní péči“ podle zákona o veřejném zdravotním pojištění plní:
- a) prostřednictvím zdravotnického zařízení
- b) jde-li o ošetřovatelskou a rehabilitační péči především prostřednictvím svých zaměstnanců, kteří mají odbornou způsobilost k výkonu zdravotnického povolání.
Doplněním dosavadního § 22 zákona o veřejném zdravotním pojištění je rozšířena ambulantní péče hrazená z veřejného zdravotního pojištění o ošetřovatelskou a rehabilitační zdravotní péči poskytovanou na základě ordinace ošetřujícího lékaře pojištěncům umístěným v zařízeních pobytových sociálních služeb. Podmínkou je opět, aby byla poskytována odborně způsobilými zaměstnanci těchto zařízení, která k tomu uzavřela s příslušnou zdravotní pojišťovnou zvláštní smlouvu. V současné době se vypracovává definitivní podoba zdravotních výkonů určených k vykazování ošetřovatelské a rehabilitační zdravotní péče v zařízeních pobytových sociálních služeb a hodnota bodu stanovená pro úhradu této péče(3).
Komplex sociálních služeb občanům, kteří nejsou schopni zajistit si v domácím prostředí určité životní potřeby sami nebo prostřednictvím rodiny, poskytuje pečovatelská služba. Zřizovatelem jsou obce a nestátní organizace. Poskytování služeb je obsaženo v prováděcí vyhlášce ze zákona o sociálních službách č. 505/2006. Služby jsou hrazeny samotným klientem podle platného sazebníku a z příspěvku na péči. Jedná se zpravidla o nákupy, úklid, praní prádla a donášku obědů.
Aby celý systém péče byl dostatečně funkční, je třeba dbát nejen na kvalitu poskytované péče, ale i na provázanost jednotlivých částí péče.
Financování lůžkové péče
U geriatrických pacientů je při zhoršení zdravotního stavu velice důležité co nejrychleji a intenzivně zasáhnout. To znamená včasnou diagnostiku, šetrnou, leč intenzivní terapii s návratem do domácího prostředí ve stavu kompenzace a soběstačnosti. Jedná se o akutní hospitalizaci na tzv. „nejdražším lůžku“(2) s dobou pobytu do tří týdnů. Toto nejdražší lůžko stojí přibližně 11 000 Kč denně, jedná-li se o pobyt na jednotce intenzivní péče. Cena standardního lůžka je asi 4000 Kč.
Ti pacienti, kteří nejsou schopni se po zvládnutí akutní fáze nemoci navrátit do původního prostředí, podstupují intenzivní doléčení a rehabilitaci na tzv. „středně drahém lůžku“(2). Doba pobytu je možná do 3 měsíců. Cena tohoto lůžka se pohybuje okolo 1400 Kč za lůžko na den.
Určité procento pacientů, u nichž přes veškerou terapii a rehabilitaci došlo ke snížení soběstačnosti natolik, že se nemohou navrátit do domácího prostředí a jejich stav vyžaduje kvalifikovanou nepřetržitou ošetřovatelskou péči (progrese neurologických onemocnění, demence, hemiplegie), kterou nelze zabezpečit v domácím prostředí za účasti domácí zdravotní péče, se dostává na tzv. „levné lůžko“(2). Zde se doba pobytu prodlužuje i na několik let. Cena tohoto lůžka se pohybuje okolo 1300 Kč/den.
Osud pacienta závisí tedy na zvládnutí akutní fáze, návaznosti jednotlivých systémů péče a kvalitě této péče. Cílem je zabránit tomu, aby u pacienta došlo k dlouhodobému snížení či ztrátě soběstačnosti – „disabling modelu“(2).
O vlivu domácí péče na zkrácení doby hospitalizace a zajištění lepšího komfortu pacienta nelze pochybovat. Je však domácí péče plně využívána klinickými pracovišti? Jaká je spolupráce s domácími agenturami a jak tento faktor ovlivňuje rehospitalizace nemocných? Pomáhá péče domácí zdravotní agentury více v ambulantní, nebo lůžkové sféře?
Uvedené otázky byly předmětem našeho sledování.
Metoda výzkumu
Pracovali jsme se dvěma soubory dat:
- Data klinického pracoviště – Kliniky gerontologické a metabolické Fakultní nemocnice v Hradci Králové byla získána ze statistické evidence Oddělení pro zpracování dat Fakultní nemocnice v Hradci Králové.
- Data agentury domácí zdravotní péče poskytla Home Care, Services & Supplies, spol. s r. o., Hradec Králové, která s Klinikou gerontologickou a metabolickou velice úzce spolupracuje. Všechna data se týkají pacientů ve věku 78 let a výše (kritérium nastavené Fakultní nemocnicí Hradec Králové). Věková struktura byla zvolena s ohledem na spádovou oblast Kliniky gerontologické a metabolické. Zajímal nás vývoj počtu pacientů hospitalizovaných na Klinice gerontologické a metabolické za posledních 10 let a kolik z nich bylo vyšetřeno ambulantně. V časovém intervalu od 1. 1. 2011 do 1. 1. 2012 byly dále sledovány tyto údaje:
A. Šetření dat klinického pracoviště:
- celkový počet hospitalizovaných pacientů na Klinice gerontologické a metabolické FN HK v období od 1. 1. 2011 do 1. 1. 2012
- přehled o převzetí pacienta do domácí péče po propuštění z klinického pracoviště v tomto období
- přehled o převzetí pacienta do systému sociální péče po propuštění z klinického pracoviště ve sledovaném období a v kolika případech z celkového počtu propuštěných pacientů byla vyžádána sociální péče (podpora)
- četnost rehospitalizovaných (jedné rehospitalizace) pa-cientů v roce 2011 do tří měsíců meziresortně (po poskytování domácí péče, sociální péče)
- četnost výskytu opakovaných (tj. dvou a více) rehospitalizací pacientů v roce 2011 do tří měsíců, a to meziresortně (po poskytování domácí nebo sociální péče)
- v kolika případech z celkového počtu propuštěných pacientů byla vyžádána péče agentury domácí zdravotní péče
- jaký je vliv indikace domácí zdravotní péče na počet rehospitalizací a opakovaných rehospitalizací do tří měsíců
- sledování vlivu výskytu malnutrice (jako jednoho z rizikových faktorů onemocnění ve stáří) na výskyt rehospitalizace pacientů, a to meziresortně (po poskytování domácí péče, sociální péče)
B. Šetření dat agentury domácí zdravotní péče:
- celkový počet pacientů 78letých a starších v péči agentury od 1. 1. 2011 do 1. 1. 2012, kolik pacientů je z toho indikováno klinickým pracovištěm, praktickými lékaři, LDN
- u kterých diagnóz je péče indikována
- četnost návštěv indikujících lékařů u pacientů 78letých a starších v péči agentury během roku 2011
- počet pacientů převzatých do péče agentury z klinického pracoviště a z LDN s ošetřovatelskou překladovou a propouštěcí zprávou a bez ní
Výsledky šetření dat klinického pracoviště
1.1 Vývoj počtu hospitalizovaných a ambulantně vyšetřených pacientů za posledních 10 let na Klinice gerontologické a metabolické FN HK
Od roku 2001 je na Klinice gerontologické a metabolické patrný nárůst počtu ambulantně vyšetřených pacientů ve věku 78 let a více. Největší počet ambulantně vyšetřených pacientů byl v roce 2003 a 2004. Od roku 2005 do roku 2008 došlo ke snížení počtu ambulantně vyšetřených pacientů této věkové kategorie. V dalších letech lze zaznamenat zvyšování počtu vyšetření, v roce 2009 téměř o polovinu více vyšetřených pacientů než v roce 2001. Počet hospitalizovaných pacientů této věkové skupiny je v období sledovaných deseti let téměř stabilní – tab. 1, graf 1.
Tab. 1. Počet ambulantních vyšetření a hospitalizací pacientů (věk 78 a výše) 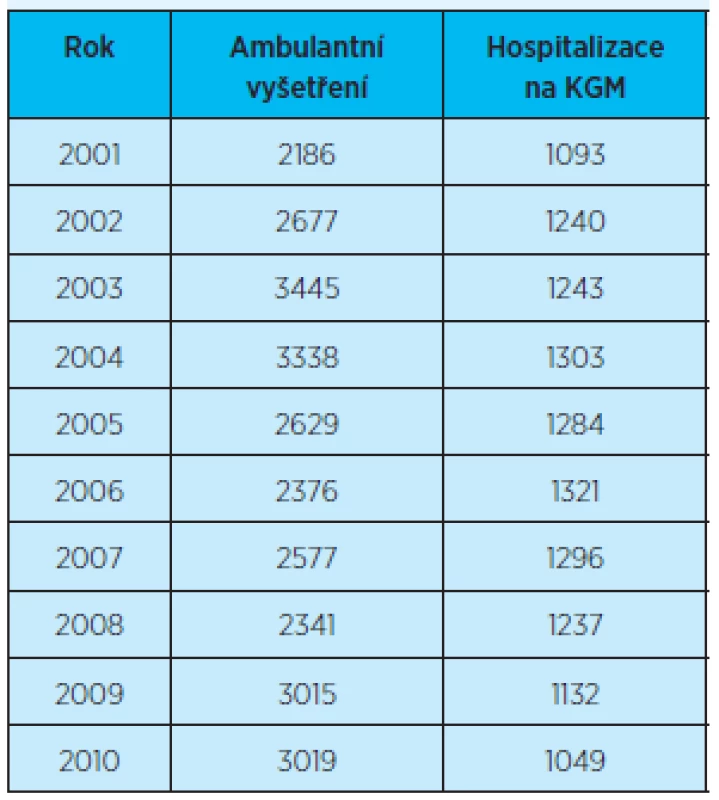
Graf 1. Počet ambulantních vyšetření a hospitalizací pacientů (věk 78 a výše) 
1.2 Přehled o převzetí pacienta do další péče po propuštění z klinického pracoviště
Z přehledu (tab. 2) vyplývá, že z celkového počtu pacientů ve věku 78 let a více hospitalizovaných na III. interní gerontometabolické klinice v roce 2011 bylo propuštěno do domácího ošetření (kód 1) celkem 821 pacientů. 32 pacientů bylo předáno do zařízení sociální péče (kód 2), 47 pacientů do LDN (kód 3), 52 pacientů bylo přeloženo na jiné oddělení téhož zařízení (kód 4), překlad do jiného zdravotnického zařízení (kód 5) se v tomto roce neuskutečnil, pouze u 12 pacientů byla hospitalizace předčasně ukončena (kód 6), 15 pacientů zemřelo a bylo pitváno (kód 7), 70 pacientů zemřelo a nebylo pitváno (kód 8).
Tab. 2. Počet propuštěných pacientů podle kódu propuštění 
Kód 1 = propuštěni domů, kód 2 = propuštěni do zařízení sociální péče, kód 3 = překlad do LDN, kód 4= překlad na jiné oddělení stejného zařízení, kód 6 = předčasné ukončení hospitalizace, kód 7 = zemřel(a) pitván(a), kód 8 = zemřel(a) nepitván(a) 1.3 Rehospitalizace pacientů po propuštění do domácího prostředí
Z celkového počtu 821 pacientů ve věku 78 let a více propuštěných z Kliniky gerontologické a metabolické FN HK v roce 2011 do domácího prostředí bylo rehospitalizováno celkem 123 pacientů do tří měsíců, z toho opakovaně (dvě a více rehospitalizací) do tří měsíců pouze 21 pacientů. Z celkového počtu propuštěných do domácího prostředí bylo rehospitalizováno do šesti měsíců 161 pacientů a z toho 35 pacientů opakovaně (tab. 3). Rozdíl ve výskytu všech rehospitalizovaných do 3 a 6 měsíců od propuštění z hospitalizace není statisticky významný (graf 2, tab. 4).
Tab. 3. Všechny rehospitalizace, z toho opakovaná (2 a více) rehospitalizace do 3 a 6 měsíců po propuštění z hospitalizace do domácího prostředí 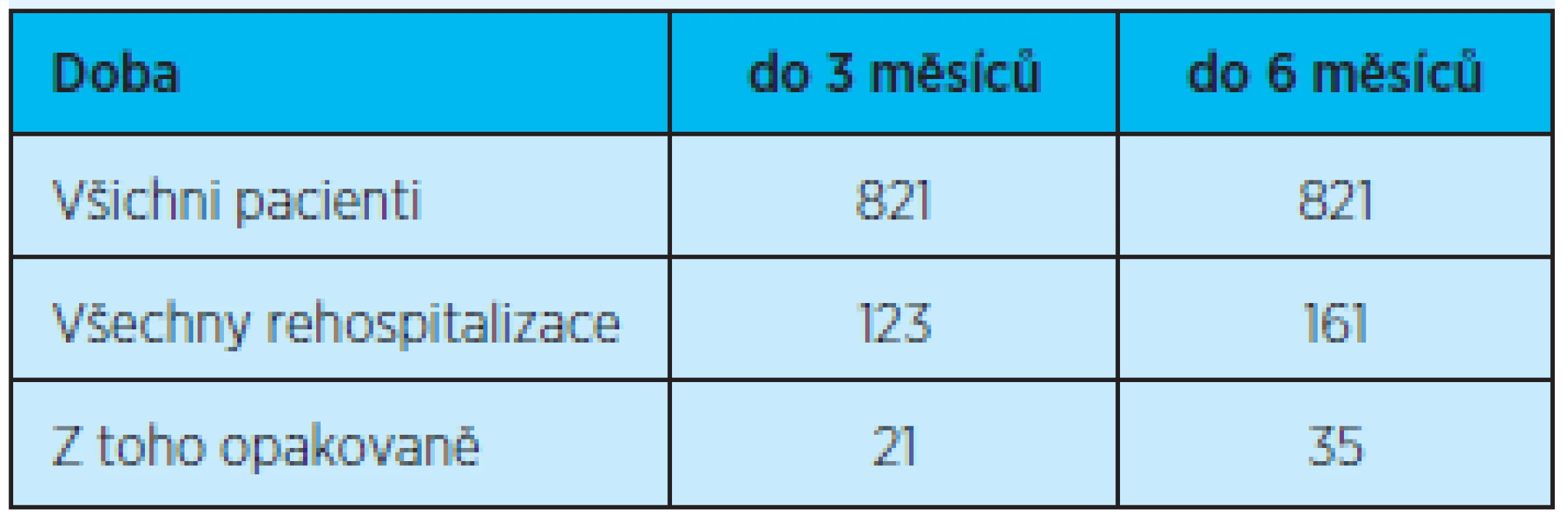
Graf 2. Výskyt všech rehospitalizací (jedné i opakovaných) do 3 a 6 měsíců od propuštění z hospitalizace ve vztahu k celkovému počtu pacientů propuštěných do domácího ošetření 
Tab. 4. Všechny rehospitalizace 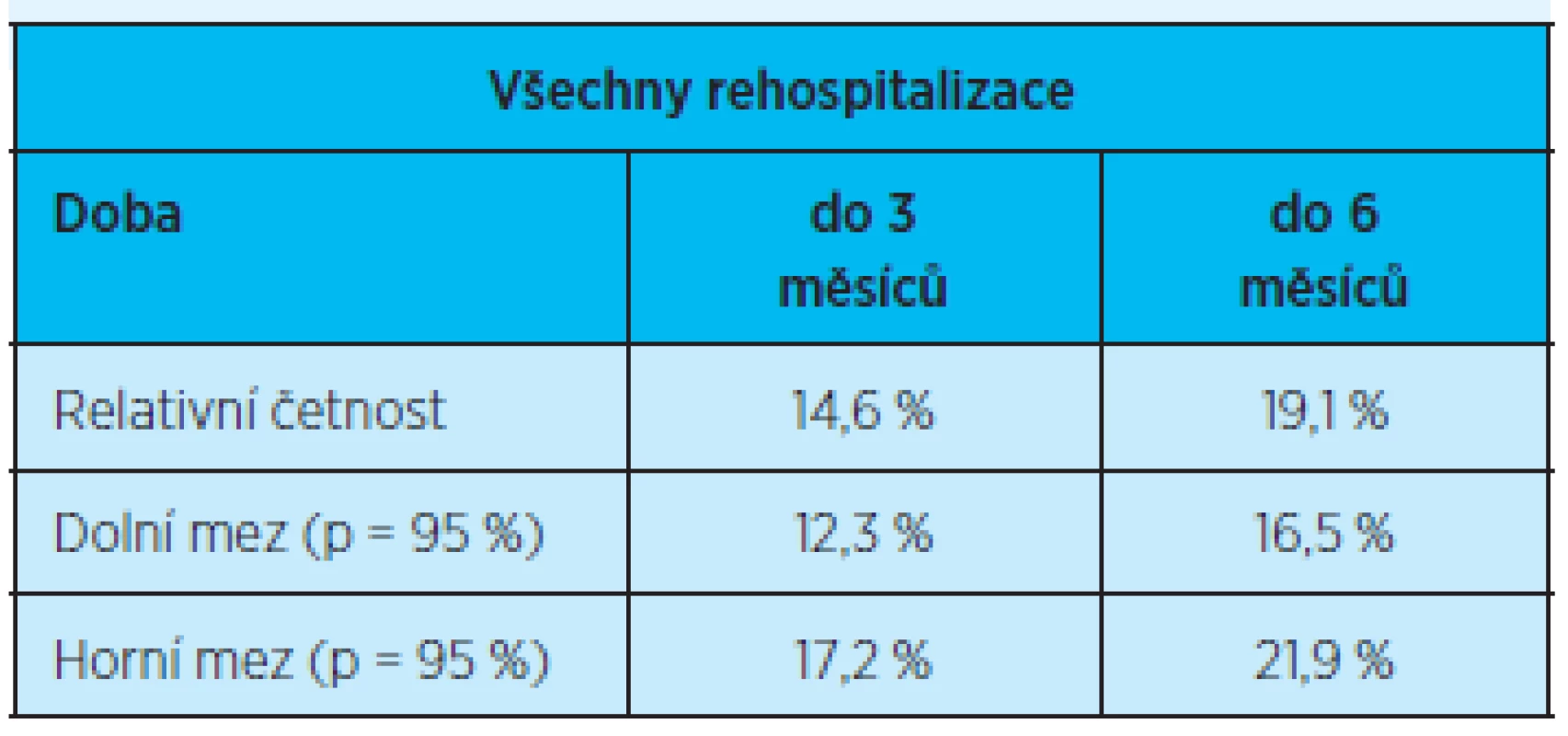
p = pravděpodobnost výskytu Rovněž rozdíl výskytu opakovaně (dvakrát a více) rehospitalizovaných pacientů ve skupině do 3 a 6 měsíců není statisticky významný (graf 3, tab. 5).
Graf 3. Opakované hospitalizace 
Tab. 5. Četnost opakovaných rehospitalizací 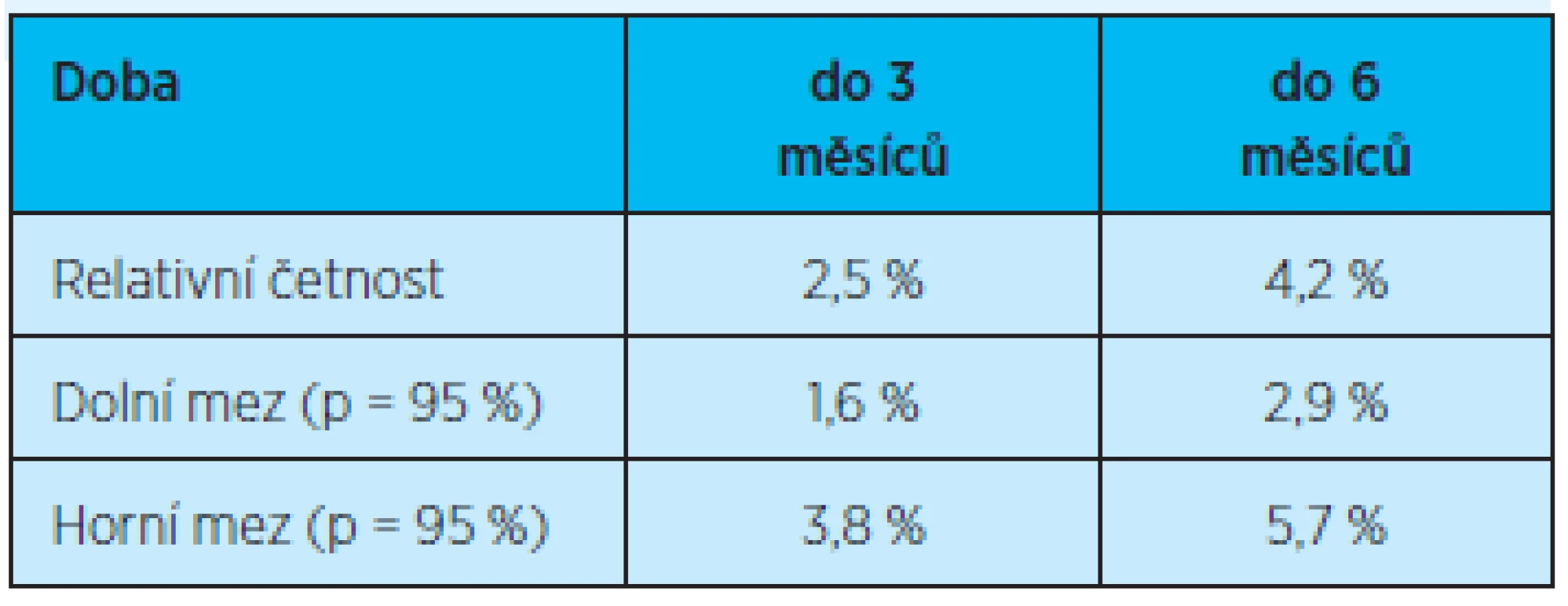
p = pravděpodobnost výskytu 1.4 Vyhodnocení propuštěných a rehospitalizovaných pacientů podle diagnóz
Předmětem dalšího sledování je získání přehledu o propuštěných a rehospitalizovaných pacientech ve věku 78 let a více z Kliniky gerontologické a metabolické v roce 2011 vzhledem k jednotlivým propouštěcím diagnózám.
Četnost propuštěných pacientů po ukončení hospitalizace do domácího prostředí s jednotlivými propouštěcími diagnózami vyjadřují graf 4 a tabulka 6.
Graf 4. Vyhodnocení počtu pacientů propuštěných do domácího prostředí podle diagnóz 
Tab. 6. Počet pacientů propuštěných do domácího prostředí podle diagnóz 
A: infekční a parazitární onemocnění, C: novotvary, D: nemoci krve, E: nemoci endokrinní, výživy a přeměny látek, I: nemoci oběhové soustavy, J: nemoci dýchací soustavy, K: nemoci trávicí soustavy, N: nemoci močové a pohlavní soustavy, R: příznaky, znaky a abnormální klinické laboratorní nálezy nezařazené jinde Významné výsledky jsou u dvou diagnóz: 307 pacientů bylo propuštěných s diagnózou I – nemoci oběhové soustavy a 133 s diagnózou E – nemoci endokrinní, výživy a přeměny látek. Dále následuje 116 pacientů s diagnózou R (příznaky, znaky a abnormální klinické a laboratorní nálezy nezařazené jinde – nemoci kosterní a svalové soustavy, emočního stavu, chování apod.), 110 s diagnózou K (onemocnění trávicí soustavy – dyspeptické obtíže) a 69 pacientů s diagnózou J (onemocnění dýchací soustavy) (graf 4, tab. 6).
Přehled o počtu všech rehospitalizací (jedné i dvou a více rehospitalizací) pacientů do 3 měsíců od propuštění z hospitalizace vzhledem k jednotlivým diagnózám poskytuje tabulka 7. Četnost těchto sledovaných faktorů vzhledem k diagnózám odpovídá počtu propuštěných pacientů. Největší je u diagnóz I a E.
Tab. 7. Výskyt rehospitalizovaných (jednou) a opakovaně (dvakrát a více) rehospitalizovaných pacientů do 3 měsíců od propuštění z hospitalizace vzhledem k jednotlivým propouštěcím diagnózám 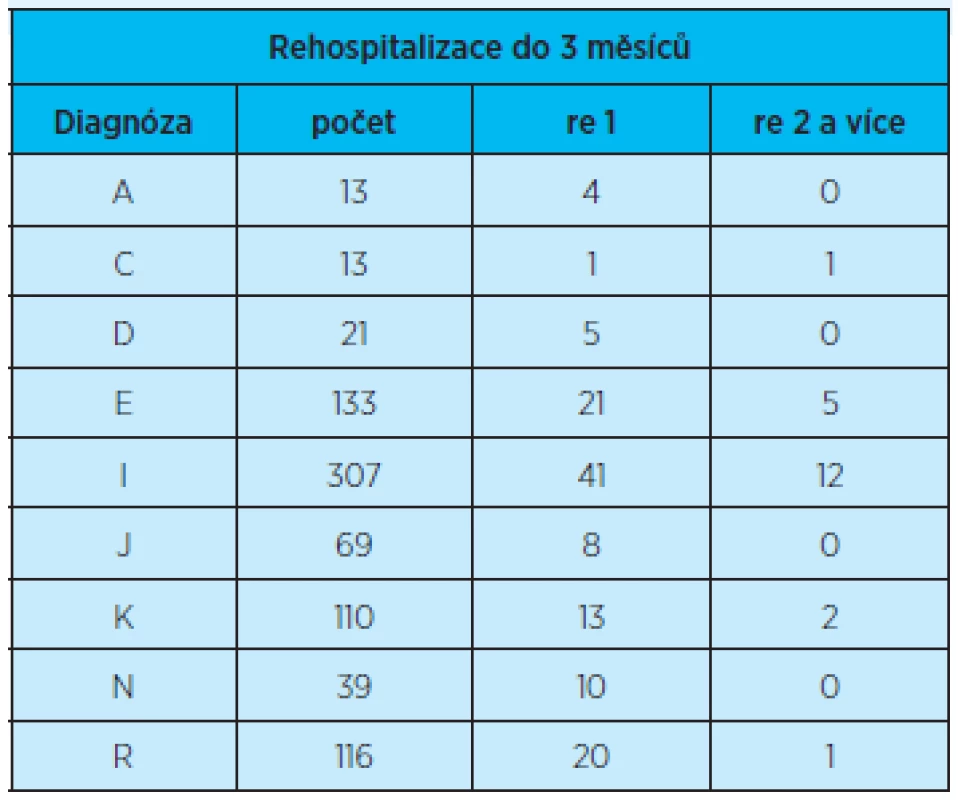
Porovnání počtu rehospitalizací (jedné rehospitalizace) pacientů do 3 měsíců po propuštění z hospitalizace vzhledem ke všem pacientům propuštěným do domácího ošetření znázorňují graf 5 a tabulka 8.
Graf 5. Výskyt rehospitalizací (jedné rehospitalizace) do 3 měsíců od propuštění z hospitalizace vzhledem ke všem propuštěným pacientům do domácího prostředí u jednotlivých diagnóz 
Tab. 8. Četnost rehospitalizace (jedné rehospitalizace) do 3 měsíců v závislosti na diagnóze 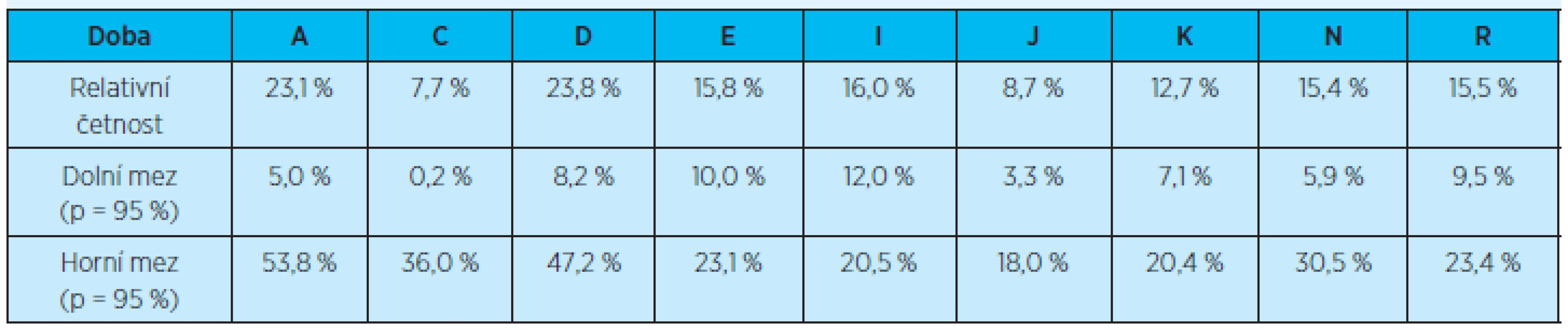
p = pravděpodobnost výskytu Žádné statisticky významné rozdíly mezi jednotlivými diagnózami nebyly prokázány.
Závislost procent výskytu rehospitalizace pacientů do tří měsíců od propuštění na diagnóze rovněž nebyla prokázána.
Stejně tak při sledování výskytu opakovaných (dvou a více) rehospitalizací pacientů do 3 měsíců u všech propuštěných pacientů (do domácího prostředí) Kliniky gerontologické a metabolické v roce 2011 nebyly prokázány statisticky významné rozdíly u jednotlivých diagnóz (graf 6, tab. 9).
Graf 6. Výskyt opakovaných (dvou a více) rehospitalizací do 3 měsíců po propuštění z hospitalizace u všech pacientů propuštěných do domácího prostředí vzhledem k jednotlivým diagnózám 
Tab. 9. Výskyt opakovaných (dvou a více) rehospitalizací do 3 měsíců po propuštění z hospitalizace u všech pacientů propuštěných do domácího prostředí vzhledem k jednotlivým diagnózám 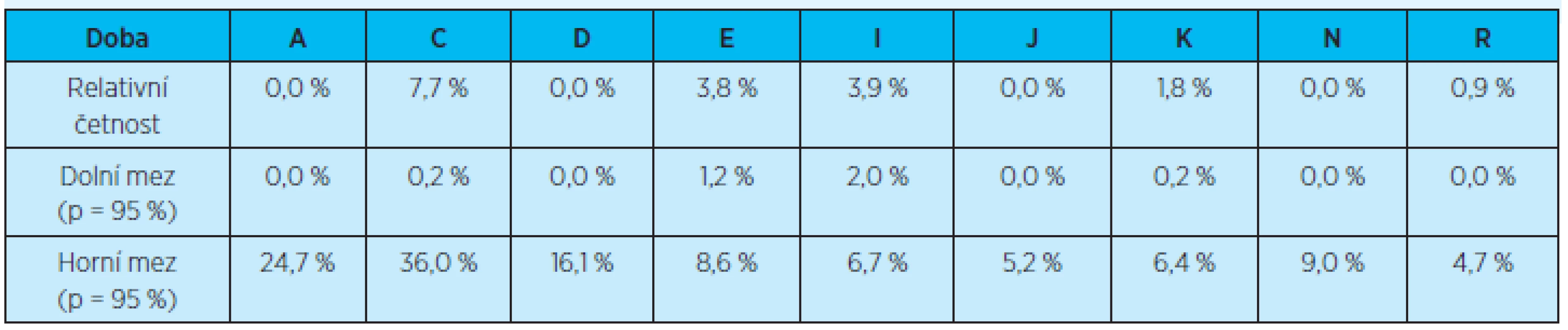
p = pravděpodobnost výskytu Žádné statisticky významné rozdíly nebyly prokázány.
Statisticky významné rozdíly nebyly prokázány ani při porovnávání počtu opakovaných (dvou a více) rehospitalizací vzhledem ke všem rehospitalizovaným pacientům u jednotlivých diagnóz (graf 7, tab. 10). Žádné statisticky významné rozdíly nebyly prokázány u jednotlivých diagnóz.
Graf 7. Výskyt opakovaných (dvou a více) rehospitalizací do 3 měsíců vzhledem ke všem rehospitalizovaným pacientům u jednotlivých diagnóz 
Tab. 10. Četnost opakovaných (dvou a více) rehospitalizací do 3 měsíců u rehospitalizovaných pacientů vzhledem k jednotlivým diagnózám 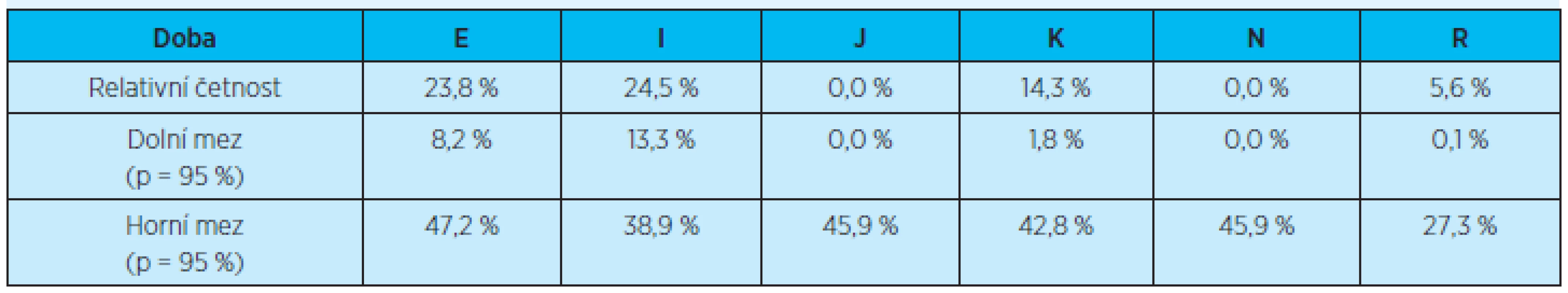
p = pravděpodobnost výskytu 1.5 Vyhodnocení dat klinického pracoviště ve vztahu k indikaci domácí zdravotní péče a přítomnosti malnutrice u pacientů propuštěných do domácího ošetřování (vztah klinického pracoviště a domácí zdravotní péče)
Z celkového počtu propuštěných pacientů (821) z Kliniky gerontologické a metabolické do domácího prostředí byla indikována pouze u 75 pacientů péče domácí zdravotní agentury. Bez doporučení péče domácí zdravotní agentury bylo propuštěno během roku 2011 celkem 746 pacientů. S příznaky malnutrice pouze 24 pacientů (graf 8).
Graf 8. Vyhodnocení rehospitalizací podle indikace domácí zdravotní péče a přítomnosti malnutrice u pacientů propuštěných do domácího ošetřování 
U pacientů propuštěných domů s doporučením domácí zdravotní péče je v dalším průběhu rehospitalizováno 20 pacientů, bez domácí zdravotní péče 116 pacientů. Opakovaně je během roku hospitalizováno 5 pacientů, kteří měli po prvním propuštění doporučení domácí zdravotní péče, a 24 pacientů, kteří odešli domů bez další péče domácí agentury (tab. 11).
Tab. 11. Přehled počtu rehospitalizací (jedné rehospitalizace) a opakovaných (dvou a více) rehospitalizací pacientů podle indikace domácí zdravotní péče a přítomnosti malnutrice 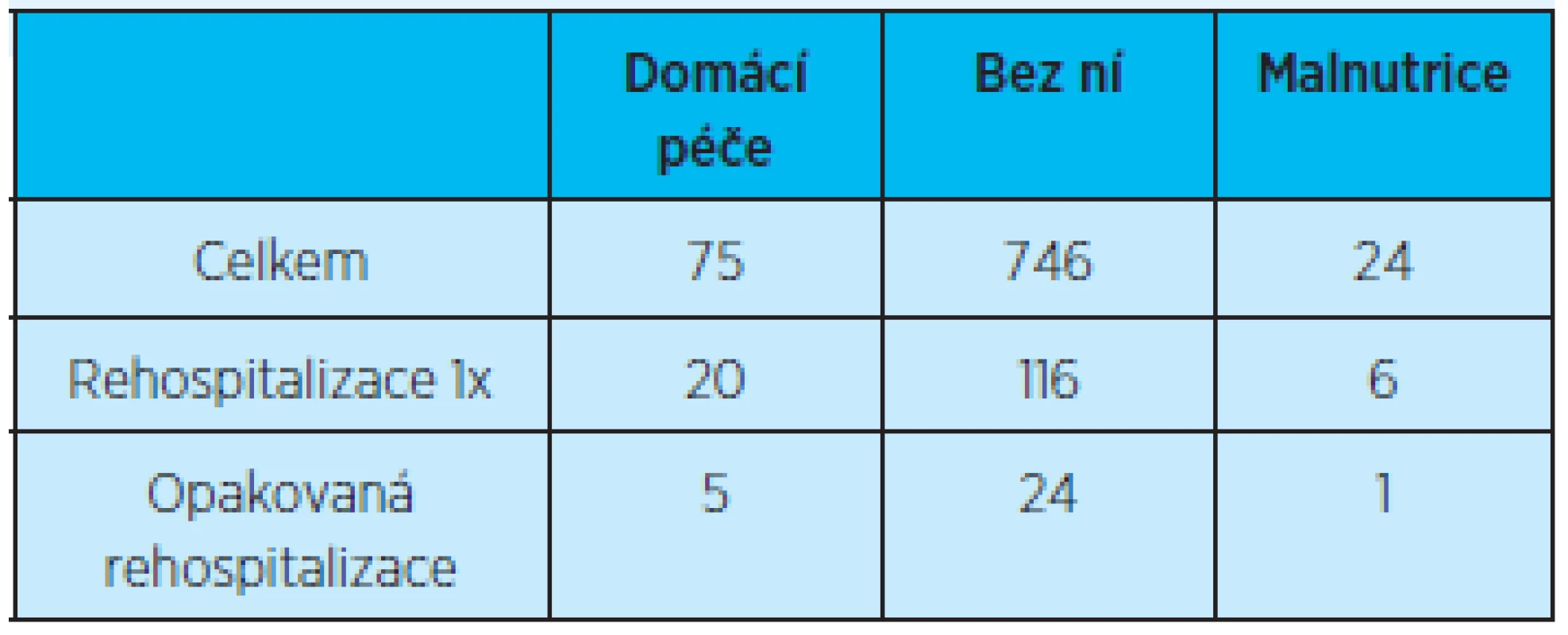
Z celkového počtu pacientů propuštěných s určitou diagnózou do domácího prostředí je četnost pacientů s indikací domácí péče u jednotlivých diagnóz vyjádřena v grafu 9.
Graf 9. Četnost indikace domácí zdravotní péče vzhledem k jednotlivým diagnózám 
Významnost rozdílu četnosti domácí zdravotní péče s diagnózou E (onemocnění endokrinního systému, metabolické poruchy, minerálový rozvrat apod.) vůči ostatním diagnózám znázorňuje tabulka 12. Statisticky významný rozdíl vůči diagnóze E je u diagnózy I na hladině významnosti 0,05, u diagnózy J na hladině významnosti 0,01, u diagnózy K na hladině významnosti 0,01 a u diagnózy R na hladině významnosti 0,05. U diagnózy N se nejedná o statisticky významný rozdíl.
Tab. 12. Významnost rozdílu jednotlivých diagnóz proti diagnóze E 
Při sledování výskytu počtu rehospitalizací (jedné rehospitalizace) pacientů do 3 měsíců od propuštění u pacientů s domácí zdravotní péčí, bez ní nebo s malnutricí nejsou žádné statisticky významné rozdíly (graf 10, tab. 13).
Graf 10. Výskyt rehospitalizací (jedné rehospitalizace) do 3 měsíců po propuštění z hospitalizace u pacientů podle indikace domácí zdravotní péče a přítomnosti malnutrice 
Tab. 13. Četnost rehospitalizací (jedné rehospitalizace) do tří měsíců po propuštění z hospitalizace u pacientů podle indikace domácí zdravotní péče a přítomnosti malnutrice 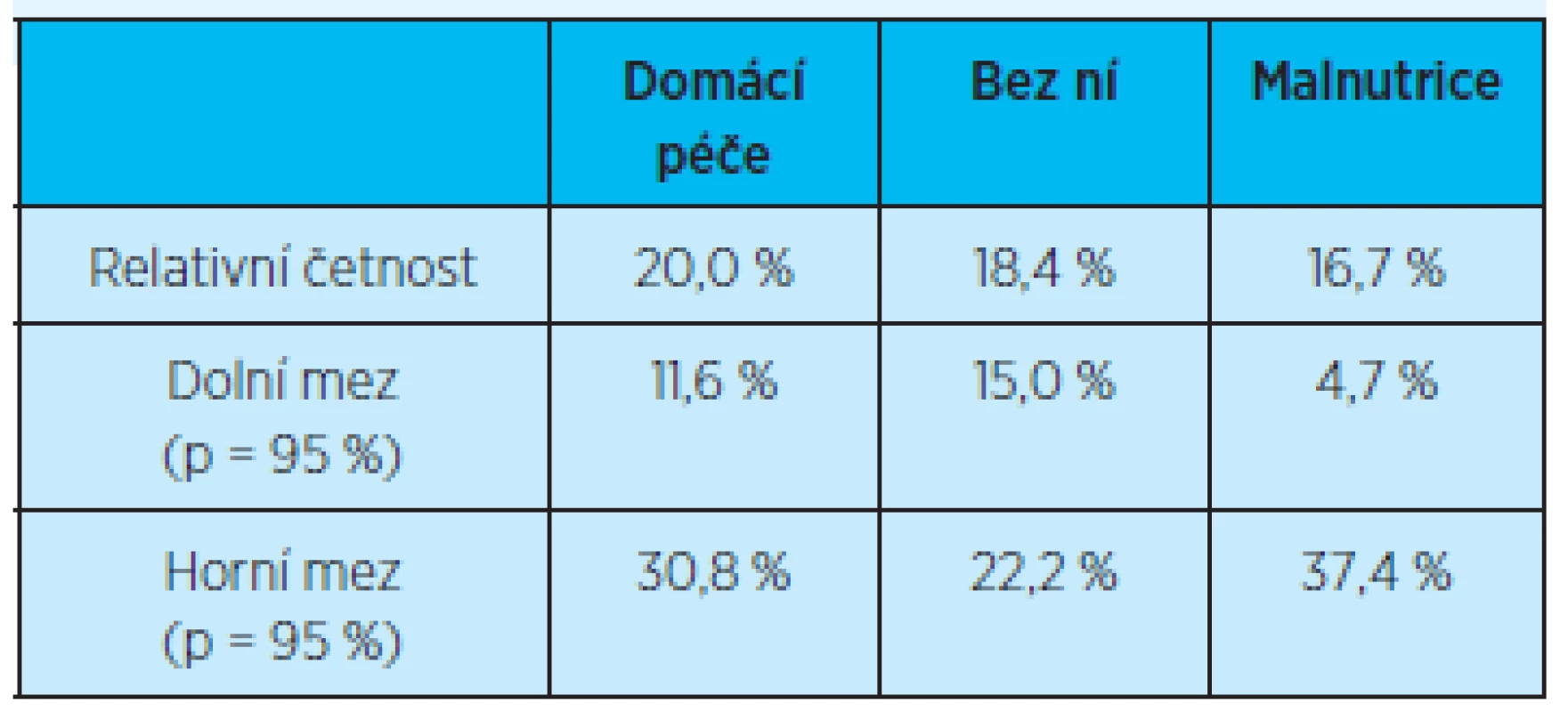
p = pravděpodobnost výskytu Rozdíl opakovaných (dvou a více) rehospitalizací do 3 měsíců po propuštění z hospitalizace v závislosti na péči domácí zdravotní agentury či přítomnost malnutrice není rovněž statisticky významný (graf 11, tab. 14).
Graf 11. Výskyt opakovaných (dvou a více) rehospitalizací do 3 měsíců po propuštění z hospitalizace v závislosti na péči domácí zdravotní agentury či přítomnosti malnutrice 
Tab. 14. Četnost opakovaných (dvou a více) rehospitalizací do 3 měsíců po propuštění z hospitalizace v závislosti na péči domácí zdravotní agentury či přítomnost malnutrice 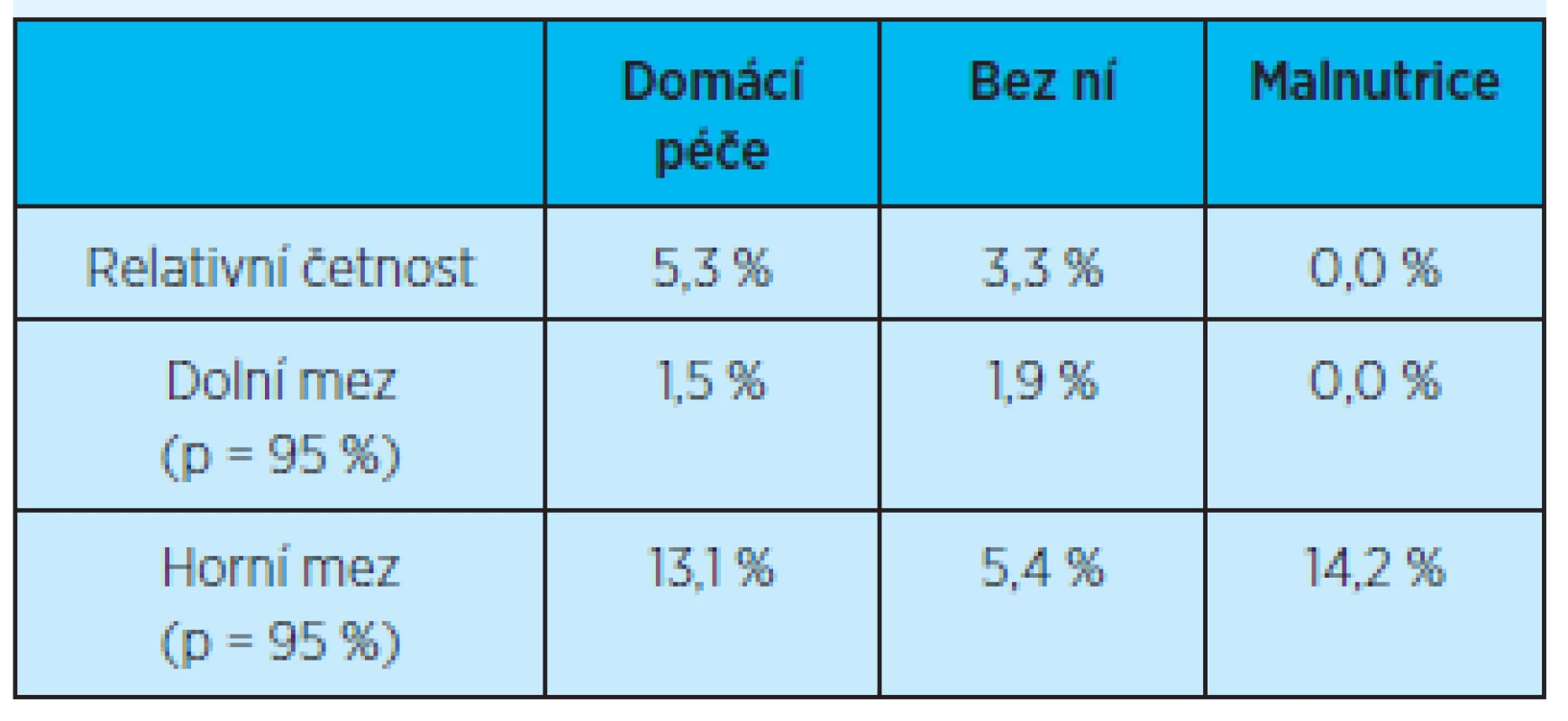
p = pravděpodobnost výskytu Výsledky šetření dat agentury domácí zdravotní péče
Domácí zdravotní agentura Home Care, Services & Supplies, spol. s r. o. v Hradci Králové měla v roce 2011 v péči celkem 599 pacientů ve věku 78 let a více. Z tohoto počtu bylo indikováno 45 pacientů praktickými lékaři (7,5 %), 193 pacientů (32,22 %) bylo z LDN, z ambulance Kliniky gerontologické a metabolické celkem 288 pacientů (48,8 %) a 73 pacientů (12,19 %) bylo převzato do péče domácí zdravotní agentury z ostatních oddělení a ambulancí Fakultní nemocnice v Hradci Králové (tab.15 a graf 12).
Graf 12. Indikace domácí zdravotní péče jednotlivými zdravotnickými subjekty 
Tab. 15. Indikace domácí zdravotní péče jednotlivými zdravotnickými subjekty 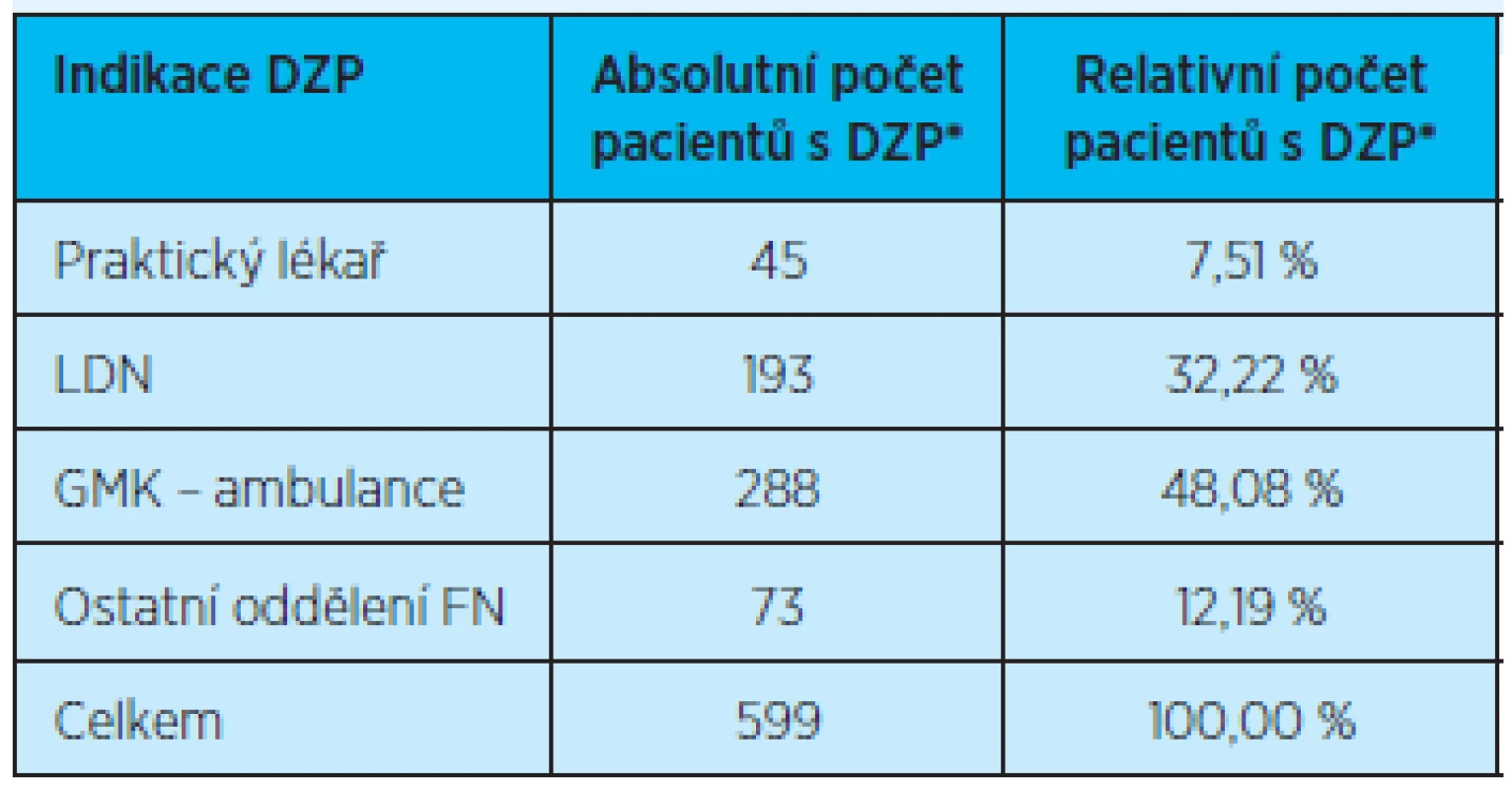
*DZP = domácí zdravotní péče Četnost pacientů s domácí zdravotní péčí vzhledem k jednotlivým diagnózám znázorňují tabulka 16 a graf 13. Domácí zdravotní péče je nejčastěji indikována u pacientů s dehydratací a malnutricí – 148 pacientů, což představuje 24,7 % celkového počtu pacientů v péči domácí zdravotní agentury. Mezi další nejčastější indikace patří pacienti s diabetem mellitem – 108 pacientů, což představuje 18,3 % z celkového počtu pacientů v péči domácí zdravotní agentury, dále s arteriální hypertenzí – 105 pacientů, tvořících 17,5 % z celkového množství pacientů, a 83 pacientů, u kterých je indikována domácí zdravotní péče z důvodů prevence embolizace. Všechny tyto diagnózy představují 74,12 % z celkového množství pacientů v péči domácí zdravotní agentury (tab. 16, graf 13).
Graf 13. Počet pacientů v péči domácí zdravotní agentury u jednotlivých diagnóz *domácí zdravotní agentura 
Tab. 16. Počet pacientů v péči domácí zdravotní agentury vzhledem k jednotlivým diagnózám 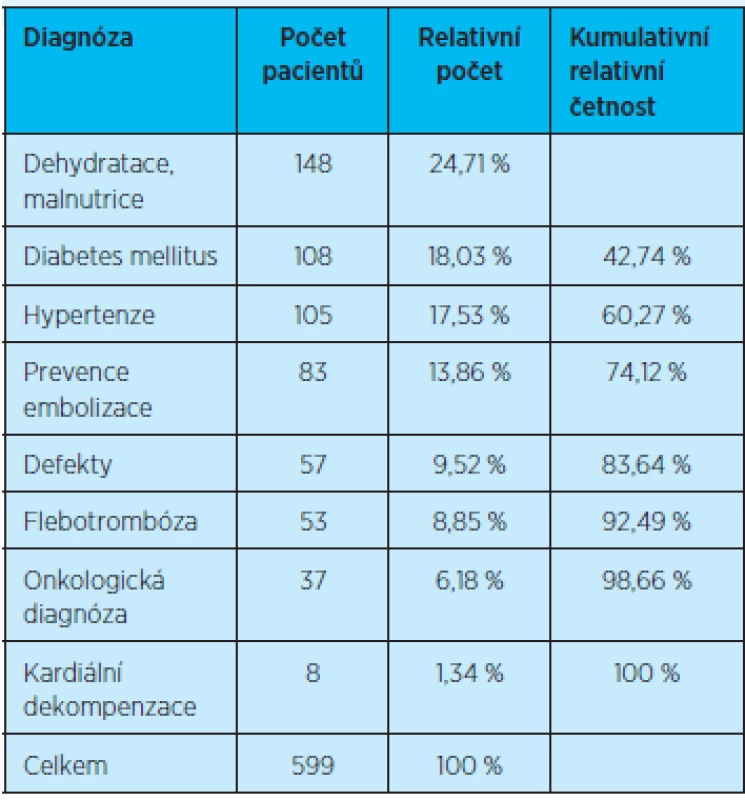
Předmětem dalšího sledování je činnost praktických lékařů ve vztahu k pacientům s indikovanou domácí zdravotní péčí.
Praktickými lékaři bylo v roce 2011 vykonáno celkem65 návštěv u pacientů s indikovanou domácí zdravotní péčí. Z tohoto počtu nevykonal žádný lékař u pacienta s indikovanou domácí zdravotní péčí návštěvu jedenkrát za týden. Jedenkrát za 14 dní byla vykonána návštěva lékařem v 9 případech, jedenkrát za měsíc v 24 případech a pouze na výzvu sestry domácí zdravotní agentury v 32 případech (graf 14).
Graf 14. Přehled počtu návštěv pacientů v péči domácí zdravotní agentury indikujícím lékařem 
Při sledování počtu předané ošetřovatelské překladové a propouštěcí zprávy bylo zjištěno, že z fakultní nemocnice byla předána dokumentace domácí zdravotní agentuře při převzetí pacienta do péče celkem u 299 pacientů z celkového počtu 361 pacientů předaných z fakultní nemocnice. Při převzetí pacientů z LDN nebyla z počtu 193 pacientů předána ani jedna ošetřovatelská překladová zpráva (tab. 17). Při převzetí pacienta z agentury domácí zdravotní péče na lůžkové oddělení rovněž nebyla předávána ošetřovatelská dokumentace. Docházelo pouze k verbální komunikaci mezi oběma zdravotnickými subjekty, a to v případě zhoršení zdravotního stavu nemocného. Lékař rychlé záchranné služby má možnost nahlédnout do dokumentace u nemocného v domácím prostředí. Na vyžádání je možné poskytnout kopie záznamů ošetřovatelské dokumentace. Dokumentace jinak musí zůstat archivována pro případ kontroly příslušnou zdravotní pojišťovnou.
Tab. 17. Přehled počtu předaných ošetřovatelských překladových zpráv 
* domácí zdravotní agentura DISKUSE
Z výše uvedených výsledků sledování dat klinického pracoviště vyplývá, že počet ambulantně vyšetřených pacientů má stoupající tendenci. Počet hospitalizovaných je proti tomu spíše nepatrně klesající. Vezmeme-li v úvahu datum vzniku domácí zdravotní agentury Home Care, Services & Supplies, spol. s r. o. v Hradci Králové (rok 2001), se kterou nejvíce ambulance Kliniky gerontologické a metabolické spolupracuje, lze se domnívat, že její péče o společné pacienty oddaluje a mnohdy nahrazuje hospitalizaci. Co všechno však ovlivňuje rehospitalizace našich pacientů?
Z celkového počtu 1049 pacientů hospitalizovaných v roce 2011 je 821 propuštěno do domácího ošetření. Jedná se tedy o většinu pacientů. Ze sledovaného počtu rehospitalizací a opakovaných rehospitalizací pacientů propuštěných do domácího prostředí vyplývá, že není statisticky významný rozdíl mezi jednotlivými skupinami počtu rehospitalizací do tří a do šesti měsíců.
Při sledování všech těchto parametrů vzhledem k propouštěcím diagnózám je zřejmé, že největší počet pacientů trpí onemocněním oběhové soustavy – tj. různými formami ischemické choroby srdeční (diagnóza I), dále jde o pacienty s dehydratací, poruchou výživy a přeměny látek (diagnóza E). Rovněž počet rehospitalizací do tří měsíců je největší u těchto diagnóz. Ukazuje to na významnost uvedených onemocnění ve vztahu k hospitalizacím a mnohdy zbytečným rehospitalizacím pacientů ve vyšším věku. Proto je třeba zdůraznit péči o hydrataci jako významný faktor kvality péče o geriatrického pacienta. Vhodnou kombinací domácí zdravotní péče a pečovatelských služeb lze snížit výskyt rehydratace a malnutrice. Vysoký počet pacientů –61 u rehospitalizací do 3 měsíců a 68 pacientů u rehospitalizací do 6 měsíců – bez zajištění pečovatelských služeb může vypovídat o tom, že pacienti často přeceňují své možnosti. Odmítají pomoc rodiny a chtějí dokázat svoji nezávislost. Často pak omezí příjem tekutin, buď z důvodu obtížné chůze na sociální zařízení, nebo z důvodu šetření inkontinentních pomůcek. Následné kolapsové stavy, pády či zranění jsou právě důsledkem dehydratace.
Dalším předmětem zájmu bylo sledování vlivu indikace domácí zdravotní péče na počet rehospitalizovaných a opakovaně rehospitalizovaných pacientů.
Je třeba konstatovat, že indikace domácí péče se týká především ambulantní sféry. Vzhledem k tomu, že se počet hospitalizovaných pacientů vyššího věku v posledních letech nezvyšuje ani přes nárůst počtu ambulantně vyšetřených, je zřejmé, že hlavní podíl na oddálení a mnohdy i zamezení hospitalizace nese péče domácích zdravotních agentur a pečovatelských služeb. Hospitalizováni jsou pak pouze pacienti, u kterých nebyla péče v domácím prostředí úspěšná.
Z porovnání počtu propuštěných do domácího ošetření s diagnózou E (dehydratací, poruchou výživy a přeměny látek) a počtu rehospitalizací do tří měsíců je vidět, že počet pacientů, kteří se s touto diagnózou vrátili a bylo nutné je hospitalizovat, je poměrně vysoký. V tomto případě se lze domnívat, že u těchto pacientů by indikace domácí zdravotní péče byla vhodná.
Rehydratace může zcela bezpečně probíhat v domácím prostředí, což je pro seniora nejšetrnější možnost. Je však nutné se více věnovat prevenci. Znamená to lépe edukovat pacienty a rodinné příslušníky stran dostatečného příjmu tekutin. Tam, kde rodina péči nezvládá, je třeba nabízet pečovatelské služby, výhodná je také spolupráce s domácí zdravotní agenturou v case managementu.
Předmětem dalšího šetření byl vliv indikace domácí péče na návratnost pacientů k hospitalizaci. Z lůžkové části Kliniky gerontologické a metabolické bylo propuštěno do domácího prostředí celkem 821 pacientů. Z tohoto počtu byla však pouze u 75 pacientů vyžádána následně domácí zdravotní péče a 746 pacientů bylo propuštěno bez indikace domácí zdravotní péče. U pacientů s domácí péčí bylo 75 pacientů rehospitalizováno a 5 opakovaně rehospitalizováno. U pacientů bez domácí péče bylo rehospitalizováno 116 pacientů a opakovaně 24. Vzhledem k celkovému počtu propuštěných pacientů se jedná o počet, který sice není vysoký, ale přesto není zanedbatelný. Nejčastěji indikovanou diagnózou k další péči domácí zdravotní agentury je diagnóza E.
Při sledování dat domácí zdravotní agentury, která měla v roce 2011 v evidenci 599 pacientů, je patrné, že největší počet pacientů byl indikován ambulancí Kliniky gerontologické a metabolické – 288 pacientů. Dalších 193 pacientů bylo odesláno z LDN, z ostatních oddělení Fakultní nemocnice v Hradci Králové 73 pacientů a od praktických lékařů pouze 45. Je vidět, že péče domácí agentury výrazně pomáhá řešit lůžkovou situaci ambulantní sféry klinického pracoviště. Nejedná se přitom pouze o tuto agenturu, která je pro péči o pacienty Kliniky gerontologické a metabolické využívána.
Mezi nejčastěji indikované pacienty patří nemocní s diagnózou dehydratace a malnutrice. Jedná se tedy o potřebu parenterální rehydratace, v menší míře o nutriční podporu. Mezi další nejčastější indikace patří péče o diabetiky. Zde jde především o aplikaci inzulinu. Dále je to měření krevního tlaku a subkutánní aplikace Fraxiparinu u pacientů s periferní flebotrombózou dolních končetin. I zde funguje úzká spolupráce domácí zdravotní agentury s pečovatelskými službami v rámci case managementu, praktickými lékaři a klinickými lékaři.
Domácí zdravotní agentura spolupracuje celkem s 20 praktickými lékaři. U pacientů s indikací domácí zdravotní péče byla návštěva praktickým lékařem realizována v 9 případech jedenkrát za 14 dní, v 24 případech jedenkrát za měsíc a ve 32 případech pouze na výzvu sester domácí agentury. Kontrolní návštěva jedenkrát za týden nebyla provedena praktickým lékařem ani u jednoho pacienta. Při sledování počtu ošetřovatelských, překladových a propouštěcích zpráv bylo zjištěno, že jsou předávány pouze zprávy z oddělení klinických pracovišť. Z léčebny dlouhodobě nemocných nebyla zpráva předána ani v jednom případě. Při šetření informovanosti lékařů ambulantních složek klinických pracovišť zjišťujeme, že při předání pacienta z domácího prostředí není v péči agentury domácí zdravotní péče ani jednou k dispozici ošetřovatelská zpráva. Většinou se informace o stavu pacienta předává ústně, nejčastěji telefonicky. V případě spolupráce ambulance Kliniky gerontologické a metabolické s domácí agenturou Home Care je domluva ohledně stavu nemocného zprostředkovávána většinou telefonicky. Mnohdy se však dostaví k vyšetření do ambulance pacient, který ani neví, u jaké agentury je v péči, a praktický lékař již není v ordinaci. Tehdy lékař nemá žádnou objektivní informaci o stavu nemocného. Je tedy možné říci, že domácí zdravotní péče je výrazným pomocníkem v péči o pacienty ve vyšším věku, ale je třeba zlepšit způsob komunikace a vzájemnou informovanost o pacientovi. Pacient by měl mít u sebe přehledný záznam o vývoji zdravotního stavu, jeho zhoršení, v jaké fázi a při jaké terapii (v případě ošetřování defektů) k němu došlo apod.
Působení agentur domácí zdravotní péče u seniorů by mohlo být rozšířeno na preventivní sledování kognitivních schopností, zjišťování stavu soběstačnosti či depresivního ladění. Provádění testů by tak probíhalo v domácím prostředí, které je klidnějším a vhodnějším prostředím pro pacienta ve vyšším věku. Bohužel vše je na zvážení a indikaci praktického lékaře.
Závěr
Kvalitní péče v geriatrii znamená spolupráci jednotlivých složek péče, které by měly nejen znát celou šíři informací o pacientovi, ale vzájemně si tyto informace předávat. V posledních letech zaznamenáváme snahu o zkvalitnění geriatrické péče a její větší efektivitu. Máme akutní geriatrická oddělení, která navíc vykonávají konziliární geriatrickou činnost i pro jiná oddělení, především v pooperačním období. Při akutním zhoršení zdravotního stavu seniora zajišťují tato oddělení maximální péči v oblasti diagnostiky a terapie, tak aby návrat pacienta do domácího prostředí a plnohodnotného života byl co nejrychlejší.
Síť geriatrických pracovišť však není dostatečná. Geriatrické lůžko se specifickým režimem je dostupné pouze ve 13 z celkového počtu 195 českých nemocnic. Také počet geriatrů není dostačující pro to, aby mohla být vedle ostatních specializovaných oborů zajištěna síť geriatrických ambulantních zařízení.
Na druhé straně dochází k nárůstu počtu agentur domácí zdravotní péče, které umožňují doléčení pacientů vyššího věku v domácím prostředí. Přestože se celý systém teprve dotváří, především po stránce legislativní, je už nyní důležité myslet na kontinuitu péče a interdisciplinární spolupráci.
Současný systém péče o seniory má ještě řadu nedostatků, které je nutné řešit. Poskytování služeb není v České republice systematické a subsidiární. Je roztříštěné mezi resort zdravotnictví a sociální péče, v jejich rámci pak mezi různé poskytovatele. Není zajištěna dostatečná informovanost seniorů o možnostech péče ani návaznost jednotlivých typů služeb. Vzhledem ke stárnutí populace nebude možné v budoucnu řešit zdravotní problémy seniorů pouze formou ambulantní péče a hospitalizace, jak je dosud zvykem. Bude třeba vytvářet specifické přístupy pro jednotlivé zdravotní problémy, s odpovídajícími diagnostickými možnostmi, multidisciplinární péčí a vypracovanými optimálními postupy pro daného pacienta. S těmito strategiemi bude třeba pracovat i v terénu. Nezbytnou součástí bude proškolení pracovníků zdravotní a sociální péče, informování praktických lékařů a veřejnosti. Pro veškeré problémové okruhy by bylo vhodné vypracovat strategie praktického přístupu, které by zahrnovaly nikoli pouze medicínskou diagnózu a terapii, ale i další odborná a organizační opatření včetně individuálních plánů péče o nejzávažnější případy.
Mgr. Zuzana Holanová
holanova@belohrad.cz
Absolvovala Střední zdravotnickou školu v Hradci Králové. V letech 1988–1991 pracovala jako sestra na Kardiochirurgické a chirurgické JIP ve FN HK, v letech 1994 –2000 na Gerontologické a metabolické klinice FN HK. V období 2000–2002 působila ve zdravotní ambulanci vazební věznice Hradec Králové, v letech 2002–2014 pak jako manažer v HCSS s.r.o. – domácí zdravotní péče. Dále absolvovala bakalářské studium Ošetřovatelství na LF UK v Hradci Králové a v roce 2014 magisterské studium Ošetřovatelství – managment ve zdravotnictví na Vysoké škole Sv. Alžběty v Bratislavě. Od února 2014 pracuje v Lázních Bělohrad a.s. jako vedoucí procedurálního úseku.
Zdroje
1. Barvíková J. In: Jeřábek H a kol.: Rodinná péče o staré lidi. CESES Papers 11. Praha, CESES, FSV UK 2005; 58–70.
2. Holmerová I, Jurašková B, Zikmundová K. Vybrané kapitoly z 2
3. Jabůrková M, Mátl O. Kvalita péče o seniory. Řízení kvality dlouhodobé péče v ČR – výstupy z aplikovaného výzkumu. Praha Galén.
4. Kuchařová V, Rabušič L, Ehrenbergerová L. Život ve stáří, výzkumná zpráva. Praha, Výzkumný ústav práce a sociálních věcí.
5. Zavázalová H a kol. Vybrané kapitoly ze sociální gerontologie. Praha Karolinum 2001.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek EditorialČlánek Anabolická rezistence
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2014 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Kam směřuje evropská geriatrie
- Editorial
- Farmakoterapie seniorů v domovech důchodců
- Efektivita a návaznost jednotlivých systémů péče o geriatrického pacienta
- Posuzování stupně závislosti pro účely příspěvku na péči na základě funkčního hodnocení stavu seniora
- Diabetes mellitus 2. typu ve stáří
- Anabolická rezistence
- Pregraduální výuka geriatrie a Evropské curriculumpro výuku geriatriena lékařských fakultách doporučené UEMS-Sekcí geriatrické medicíny
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Posuzování stupně závislosti pro účely příspěvku na péči na základě funkčního hodnocení stavu seniora
- Diabetes mellitus 2. typu ve stáří
- Farmakoterapie seniorů v domovech důchodců
- Anabolická rezistence
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




