-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Soběstačnost a její posuzování v kontextu naší legislativy a praxe – s ohledem na příspěvek na péči
Self-sufficiency and its evaluation in the context of our legislative and practice, especially in terms of care allowance assessment
The article deals with the current issues with care allowance, in terms of care for geriatric patients. It discusses the most significant impediments of the process of evaluation of the patient’s condition. The conclusion is that some of the impediments are caused by the legislative (evaluation in the patient’s natural environment), whereas some other ones are “merely” caused by lack of cooperation from the various departments and specialities. Functional evaluation (Complex Geriatric Assessment) is a necessary basis for evaluation of the patient’s request for care allowance.
KEYWORDS:
self-sufficiency, functional evaluation, Complex Geriatric Assessment, Care Allowance
Autori: I. Holmerová
Pôsobisko autorov: Gerontologické centrum Praha
Vyšlo v časopise: Geriatrie a Gerontologie 2016, 5, č. 2: 75-78
Kategória: Přehledové články
Súhrn
Článek se zabývá současnou problematikou příspěvku na péči s ohledem na geriatrické pacienty. Diskutuje nejzávažnější překážky procesu posouzení stavu pacienta. Dochází k závěru, že některé překážky (posouzení v přirozením prostředí) vycházejí z legislativy, zatímco jiné jsou „pouze“ výsledkem nespolupráce resortů a jednotlivých oborů. Funkční hodnocení (Complex Geriatric Assessment) je nezbytným východiskem pro rozhodnutí posudkových lékařů o příspěvku na péči.
Klíčová slova:
soběstačnost – funkční hodnocení – komplexní geriatrické hodnocení – příspěvek na péčiÚVOD
Pod pojmem soběstačnost rozumíme zpravidla schopnost člověka samostatně žít a fungovat v obvyklém prostředí a vyrovnat se s jeho nástrahami. S demografickými změnami – zejména stárnutím populace, změnou vzorců nemocnosti, výrazným nárůstem počtu lidí nejen s chronickými onemocněními, ale také s následky nemocí a poranění, které by dříve nebyly léčitelné – dochází ke zvyšování počtu lidí s omezenou soběstačností. Zvyšuje se tak pravděpodobnost dožití starších lidí, kde nejrychleji narůstající počet lidí je mezi velmi starými (oldest old) a pacienty s chronickými onemocněními a zdravotním postižením(1). Tyto stavy zpravidla zásadním způsobem ovlivňují nejen zdraví, ale také kvalitu života a soběstačnost.
Vlivem stárnutí populace nabývají na významu také závažné geriatrické syndromy, zejména demence v oblasti psychické a syndrom frailty v oblasti somatické(2). Mezi charakteristické znaky těchto a dalších geriatrických syndromů patří, že významně ovlivňují soběstačnost. Lidé s dlouhodobě omezenou soběstačností přitom potřebují spektrum služeb dlouhodobé péče. To znamená nejen kvalifikovanou zdravotní péči, ale také služby sociální a další opatření usnadňující samostatný život, včetně úprav prostředí, zajištění asistivními technologiemi a dalšími technickými prostředky(3). S ohledem na výše uvedené demografické změny výrazně a rychle narůstá potřeba dlouhodobé péče. Jedná se o problém, který je třeba aktuálně řešit. Zabývají se jím proto nejen odborné instituce, ale hledají se i organizační a politická řešení. Otázky dlouhodobé péče jsou mimo jiné zahrnuty v materiálech, které v roce 2013 publikovala Evropská komise(4). Evropská komise uvádí, že mezi nástroje, kterými je možné do určité míry limitovat výrazně narůstající náklady na dlouhodobou péči, patří podpora zdraví a soběstačnosti ve vyšším věku a podpora co nejdelšího setrvání v přirozeném prostředí, i ve stavu omezené soběstačnosti se zajištěním adekvátních služeb(5).
Faktory ovlivňující soběstačnost
Přes zdánlivou jednoduchost definice soběstačnosti, kterou uvádím v záhlaví textu, se jedná o problematiku velmi komplexní(6). Schopnost žít samostatně ve známém prostředí je determinována zdravotním stavem člověka. Nicméně tuto schopnost mohou ovlivnit i další environmentální a sociální faktory. Domácnost staršího člověka může být natolik bariérová, že ztěžuje samostatný život i nemocnému s lehčí disabilitou, zatímco dobře zařízená a moderními technologiemi vybavená domácnost umožňuje vést samostatný život i pacientovi s výraznou disabilitou. Obdobný vliv mají sociální aspekty prostředí. Rodinné a přátelské vztahy mohou přispět k prodloužení samostatného života, zatímco osamělost může být faktorem limitujícím. Také terénní a podpůrné služby mohou být různě dostupné(7).
Mezi zdravotní determinanty soběstačnosti lze zahrnout např. mobilitu, svalovou sílu, úroveň sarkopenie, stav výživy, bolest, celkovou kondici, stav senzorických funkcí, kognitivní stav v jednotlivých doménách kognitivních funkcí, motivaci, depresivitu, úzkost. Jako příklad uvádím syndrom frailty – křehkosti, kterou lze posoudit podle klinického stavu pacienta a pomocí specifických vyšetření (PRISMA 7 test, rychlost chůze, časovaný Get up and Go test apod). Přítomnost křehkosti je faktorem, který de facto definuje specifického geriatrického pacienta a odlišuje ho od jiných pacientů vyššího věku. Navíc představuje riziko dekompenzace, a to i v důsledku relativně nevýznamných událostí zdravotního či environmentálního charakteru. Evaluace frailty představuje jeden z klíčových faktorů, který je třeba brát v úvahu u pacientů vyššího věku(8, 9).
Kognitivní funkce, deprese
Kognitivní funkce umožňují člověku smysluplně vnímat okolní prostředí i reflektovat vnitřní psychické stavy. Pod tento pojem lze zahrnout paměť a učení, myšlení, řečové funkce (schopnost porozumět řeči a smysluplně se vyjadřovat), prostorovou orientaci, schopnost koncentrace i exekutivní funkce, jako je schopnost plánovat či organizovat složitější aktivity(10). Kognitivní deficit pak lze rozpoznat na základě klinického obrazu, rozhovoru s pacientem, pozorováním, klinickými testy a dotazníky, rozborem anamnézy, analýzou stop a výsledků činnosti. Nejpřesnějším vyšetřením kognitivních funkcí je vyšetření neuropsychologické, to však nebývá vždy dostupné a bývá časově náročnější. Indikováno je u diferenciálně-diagnostické rozvahy při podezření na netypické formy demence, dále u mírné demence, při posuzování pracovní schopnosti, u nesouladu s ostatními funkčními vyšetřeními a podobně. U geriatrických pacientů využíváme jednodušší testy, které lze zahrnout do mozaiky funkčního geriatrického vyšetření(11).
Kromě poruch kognitivních funkcí ovlivňuje soběstačnost a kvalitu života starších lidí také stav emotivity a motivace. Ve vyšším věku se jedná zejména o syndrom deprese a některé typy postižení čelního laloku, které mají za následek závažné poruchy motivace. Deprese ve vyšším věku se odlišuje od deprese v mladším a středním věku a její problematika je komplexnější. Často probíhá skrytě, pacienti si na poruchy nálady nestěžují. Projevuje se polymorfními somatickými příznaky, současně i řadu somatických onemocnění vyššího věku doprovází. Deprese výrazně agravuje klinický obraz a představuje zásadní komponentu většiny geriatrických syndromů.
Komplexní hodnocení a komunikace
Uvedené příklady ilustrují potřebu komplexnosti funkčního hodnocení u pacientů vyššího věku. Evaluací soběstačnosti a hodnocením funkčního stavu se zabývá řada odborných publikací – na některé z nich tímto odkazuji. Jde o publikace zaměřené na hodnocení funkčního stavu geriatrických pacientů i pacientů jiných věkových skupin(11–13). K dispozici je i Mezinárodní klasifikace funkčních schopností, disability a zdraví, která však není dostatečně využívána(14–16).
Soběstačnost je komplexním problémem vyžadujícím multioborovou komunikaci a vzájemné respektování odborných expertíz. V českém prostředí se bohužel do této oblasti promítá dlouhodobě neuspokojivá komunikace mezi resorty zdravotnictví a práce a sociálních věcí. Oba rezorty vydávají legislativní podklady, aniž by tyto byly uspokojivě konzultovány s resortem druhým, což zejména v oblasti geriatrie a dlouhodobé péče představuje závažný problém. Jedním z důsledků nedostatečné komunikace jsou problémy vyplývající z hodnocení stavu pacientů s omezenou soběstačností, odrážející se v neracionální alokaci příspěvku na péči.
Legislativní nedostatky
Soběstačnost je, jak bylo naznačeno, determinována zdravotním stavem a může být modifikována prostředím, v němž člověk žije. Naopak situací, kdy má „přirozené prostředí“ minimální vliv (a není proto třeba provádět šetření v přirozeném prostředí) je stav nemocného po těžké cévní mozkové příhodě – který byl adekvátně léčen a rehabilitován. Jeho stav nesoběstačnosti je dán závažným poškozením mozku, které má za následek závislost ve všech sebeobslužných aktivitách. Stav této nesoběstačnosti je tedy jednoznačně dán zdravotním stavem a zůstane pravděpodobně po delší dobu bez výrazných změn. Nutnost provádět sociální šetření v „přirozeném prostředí“ pacienta je proto jedním ze závažných nedostatků současné legislativy, konkrétně zákona o sociálních službách a jeho prováděcích předpisů.
Instrukce Ministerstva práce a sociálních věcí ČR č. 5/2015 „upravuje způsob a průběh sociálního šetření u osoby, která žádá o nepojistnou sociální dávku příspěvek na péči či změnu výše již pobírané dávky, v jejím přirozeném sociálním prostředí…. sociální šetření provádí sociální pracovník… který….. musí splňovat předpoklady pro výkon povolání sociálního pracovníka, včetně odborné způsobilosti, uvedené v § 110 zákona č. 108/2006 Sb.” Zmíněná metodika dále uvádí, že „cílem sociálního šetření v rámci řízení o PnP je zjištění schopnosti samostatného života osoby v přirozeném sociálním prostředí.”
…„Cílem sociálního šetření v rámci řízení o PnP je zjištění schopnosti samostatného života osoby v přirozeném sociálním prostředí. To znamená, že sociální šetření je rámcově zaměřeno na získání kompletního přehledu o potřebách žadatele a jeho sociální situaci, která vypovídá o dopadech zdravotního postižení do celkového sociálního fungování. Identifikace míry potřebné podpory v jednotlivých oblastech života rovněž napomáhá k ověření plnění podmínek nároku na příspěvek a jeho výši.“
Role sociálního pracovníka
Dalším problémem, se kterým se v praxi setkáváme, je posuzování stavu sociálním pracovníkem, kdy výsledky mnohdy neodpovídají skutečnému zdravotnímu a funkčnímu stavu. Zatímco výše uvedená nutnost šetření v přirozeném prostředí je „vadou“ současné legislativy, u posuzování funkčního stavu nejde o problém legislativní, ale spíše interpretační. V praxi se to projevuje neochotou jednotlivých pracovišť spolupracovat. Role jednotlivých „aktérů“ ukazuje obrázek 1.
Obr. 1. Role aktérů v posuzování soběstačnosti. 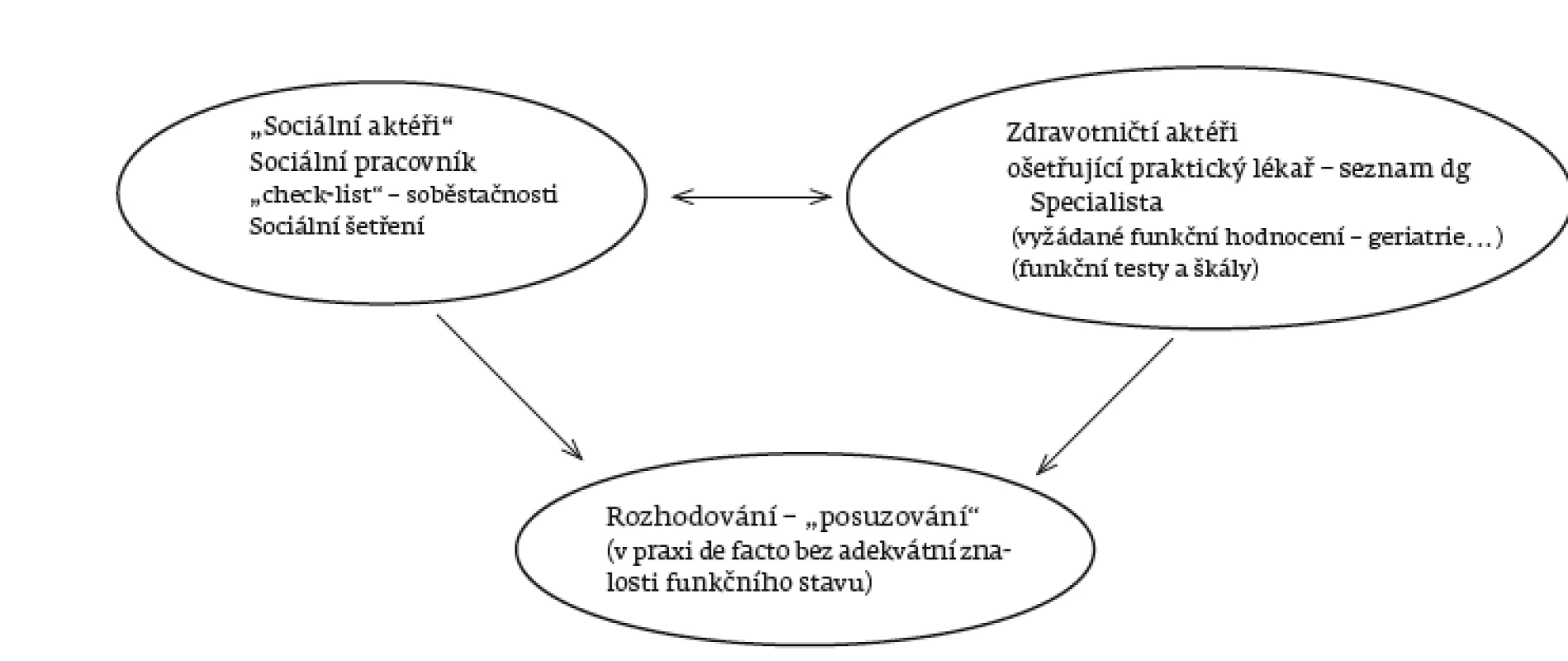
V praxi (často kritizovaný) proces posuzování soběstačnosti probíhá tak, že sociální pracovník provede sociální šetření u daného pacienta. Místo sociálního šetření by však měl sociální pracovník stanovit na základě své kompetence, neboť u některých pacientů je účelnější posouzení domácího prostředí, zatímco u jiných je klíčová komunikace se zdravotnickým týmem a rodinou. Sociální práce má v péči o geriatrické pacienty a pacienty s omezenou soběstačností naprosto klíčový význam. Kvalitní geriatrickou péči si nedovedeme představit bez součinnosti sociálních pracovníků, jejichž kompetence se v poslední době zvyšují, a jsou tak cenným přínosem. Názor sociálního pracovníka na soběstačnost je jedním z důležitých aspektů, který je třeba vzít v úvahu při rozhodování o příspěvku na péči. Nicméně součástí kompetencí odborného pracovníka je také vědomí o tom, kam jeho kompetence již nesahají a kde je zapotřebí vzít v úvahu názor jiného odborníka.
Časté selhání v procesu posuzování stavu pacienta je všeobecně přisuzováno sociálnímu resortu, tedy potažmo sociálním pracovníkům. Často neoprávněně. Zmíněná instrukce pro sociální pracovníky doporučuje: „Při sociálním šetření u žadatele o PnP sociální pracovník shromažďuje informace týkající se vlastní soběstačnosti a potřebné míry podpory osob v jejich přirozeném sociálním prostředí…” Dále instrukce uvádí, že „v případě žadatelů, u kterých má sociální pracovník poznatky svědčící pro latentní poruchu orientace, sociální pracovník během šetření informuje žadatele o možnosti doplnění lékařského vyšetření paměti a orientace. Toto vyšetření je cenné jako příloha žádosti, i pro včasné zahájení možné léčby dle povahy obtíží. V případě zájmu žadatele, nebo jemu blízkých osob, dále sociální pracovník doporučuje součinnost s praktickým lékařem žadatele, který může dát žadateli doporučení k místně dostupnému lékaři příslušné specializované odbornosti (neurologie, geriatrie, psychiatrie, medicína dlouhodobé péče), který je kompetentní ke komplexnímu hodnocení orientace v kontextu zdravotního stavu.”
Podle této instrukce by tedy sociální pracovník provádějící šetření měl poradit pacientovi, aby podstoupil odborné vyšetření, a výsledky doložit do dokumentace, která bude zaslána posudkovému lékaři.
Návrhy zlepšení
V čem tedy vidíme problém a jaké je možné řešení? Jak zajistit kvalitnější posudek pro rozhodování o přidělení příspěvku na péči? Podle mého názoru potřebujeme pro posuzování soběstačnosti kvalifikované podklady o odborném funkčním hodnocení, a to od odborníků, kteří se problematikou soběstačnosti zabývají. U mladších pacientů z oboru rehabilitace a u starších pacientů z geriatrie, eventuálně medicíny dlouhodobé péče. Skutečnost, že posudkoví lékaři tato vyšetření nevyžadují a spokojí se s vyplněným dotazníkem či „check-listem“ o soběstačnosti od sociálních pracovníků, není selháním sociálních pracovníků (jimž instrukce ukládá zpracovávat údaje vycházející z jejich kompetencí), ale celkovým systémovým neporozuměním. Posuzování zdravotního stavu není v současné době možné provádět bez výsledků komplementárních vyšetření. Mnohdy se jedná o náročná technologická vyšetření, která jsou však pro rozhodování posudkových lékařů nezbytná a měla by být přiložena k lékařské zprávě. Obdobně tomu musí být v rozhodování o příspěvku na péči. Prostředky vynakládané na tuto částku jsou natolik významné, že je nutné zajistit jejich správnou alokaci, tak aby se dostaly těm, kteří je skutečně potřebují. Za tímto účelem je nezbytné, aby posudková služba přihlížela k výsledkům funkčního geriatrického vyšetření.
Závěry
Příspěvek na péči přinesl výrazné zlepšení v péči o lidi s omezenou soběstačností. Tento potenciál není dosud plně využíván a prostředky, které jsou na příspěvek vynakládány, nejsou vynakládány racionálně. V procesu přiznávání příspěvku na péči existují různé bariéry, které činí proces byrokratickým, zdlouhavým a nepružným. V článku byl uveden příklad zásadní obstrukce vyplývající z legislativy (nutnost sociálního šetření v domácím prostředí) a další překážky, vyplývající z neporozumění potřebě funkčního hodnocení (Complex Geriatric Assessment) v posudkovém procesu. Cestou ke zlepšení stávající situace je vedle urychlených a adekvátních legislativních změn zlepšení vzájemné spolupráce mezi jednotlivými lékařskými odbornostmi a pochopení principu funkčního hodnocení zejména u geriatrických pacientů.
Článek byl připraven v rámci řešení výzkumného úkolu 15-32942A-P09 AZV Ministerstva zdravotnictví České republiky „Case management jako komplexní intervence u pacientů s demencí, její vliv na užití zdrojů a kvalitu života pacientů a pečujících“.
Autorka prohlašuje, že v souvislosti s publikací článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
doc. MUDr. Iva Holmerová, Ph.D.
Gerontologické centrum Praha
doc. MUDr. Iva Holmerová, Ph.D.
e-mail: iva.holmerova@gerontocentrum.cz
Od roku 1992 působí jako ředitelka Gerontologického centra Praha 8. Je proděkankou Fakulty humanitních studií UK, od roku 2014 hostující profesorkou University of the West of Scotland. Ph.D. získala v sociální gerontologii, postgraduální specializaci ve veřejném zdravotnictví, všeobecném lékařství, geriatrii a medicíně dlouhodobé péče. V letech 2007–2008 byla členkou skupiny pro paliativní péči (Alzheimer Europe), od roku 2008 je členkou výboru Alzheimer Europe, od roku 2011 jeho místopředsedkyní, je zakladatelkou České alzheimerovské společnosti. V letech 2007–2011 byla a od roku 2015 je znovu předsedkyní České gerontologické a geriatrické společnosti ČLS JEP. Je členkou EUGMS. Od roku 2011 vede výzkumný tým Centra pro studium dlouhověkosti a dlouhodobé péče (CELLO) při FHS UK. Dále je spoluzakladatelkou (od r. 1997) a předsedkyní České alzheimerovské společnosti. Publikuje v oblasti problematiky demence, geriatrie, dlouhodobé péče a poskytování a organizace zdravotních a sociálních služeb pro seniory.
Zdroje
1. Burcin B, Kučera T. Prognóza populačního vývoje České republiky na období 2008–2070. Praha: Rada vláda pro seniory a stárnutí populace, 2010.
2. Kalvach Z. Geriatrické syndromy a geriatrický pacient. Praha: Grada Publishing 2008.
3. EC. Evidence on Demographic and Social Trends. Social Policies’ Contribution to Inclusion, Employment and the Economy. Brussels 2013.
4. EC. Long-term care in ageing societies – challenges and policy options. Brussels: European Commission 2013. Contract No. 41.
5. EC. Adequate social protection for long-term care needs in an ageing society. Luxembourg: Social Protection Committee and the European Commission 2014.
6. Holmerová I, Vaňková H, Wija P, Šteffl M. Pohled na geriatrického pacienta, demence a některé další geriatrické syndromy. In: Štěpánková H, Hoschl C, Vidovićová L, eds. Gerontologie – současné otázky z pohledu biomedicíny a společenských věd. Praha: Karolinum 2014 s. 77–92.
7. Průša L, Horecký J. Poskytování služeb sociální péče pro seniory v České republice a ve Švýcarsku:mezinárodní komparace. Tábor: APSS 2012.
8. BGS. Fit for Frailty – Consensus best practice guidance for the care of older people living with frailty in community and outpatient settings. London: British Geriatrics Society 2014.
9. Morley JE. Frailty: a time for action. European Geriatric Medicine 2013; 4(4): 215–216.
10. Rusina R, Matěj R. Neurodegenerativní onemocnění. Praha: Mladá fronta 2014. s. 350.
11. Pokorná A. Ošetřovatelství v geriatrii – hodnoticí nástroje. Praha: Grada Publishing 2013. s. 192.
12. Kalvach Z, Zadák Z, Jirák R. Geriatrie a gerontologie. Praha: Grada-Avicenum 2004.
13. Matson JL. Handbook of Assessment in Persons with Intellectual Disability. Baton Rouge, Lousiana: Academic Press 2007.
14. WHO. Mezinárodní klasifikace funkčních schopností, disability a zdraví. Praha: Grada Publishing a Národní rada osob se zdravotním postižením ČR.
15. Jedlinska M. Funkční hodnocení seniorů, teorie a praxe. Geri a gero 2013; 2(3): 134–137.
16. Zvonikova A, Wernerova J. Využití mezinárodní klasifikace funkčních poruch, disability a zdraví. Geri a gero 2013; 2(3):137–141.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek Editorial
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2016 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Brněnský geriatrický den na prahu dospělosti – osmnácté narozeniny
- Zlepšit péči o nemocné s demencí
- Otevřený dopis mladých geriatrů k novele specializačního vzdělávání
- Stanovisko spolku Mladí lékaři® k návrhu zákona č. 95/2004 Sb. o vzdělávání lékařů
- Editorial
- Pohled klinického onkologa na pacienta s nádorem tlustého střeva ve vyšším věku
- Normotenzní hydrocefalus jako příčina zhoršení demence u geriatrické pacientky
- Soběstačnost a její posuzování v kontextu naší legislativy a praxe – s ohledem na příspěvek na péči
- Geriatrický pacient na oddělení urgentního příjmu
- Lze v České republice poskytovat integrovanou péči? Poznatky z dlouhodobého akčního výzkumu.
- Aqua-aerobik v prevenci funkční deteriorace pohybového systému seniorek
- Sledovanie vplyvu počítačového kognitívneho tréningu na úroveň niektorých mentálnych procesov u seniorov
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Normotenzní hydrocefalus jako příčina zhoršení demence u geriatrické pacientky
- Soběstačnost a její posuzování v kontextu naší legislativy a praxe – s ohledem na příspěvek na péči
- Geriatrický pacient na oddělení urgentního příjmu
- Pohled klinického onkologa na pacienta s nádorem tlustého střeva ve vyšším věku
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




