-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Standard nutriční péče v geriatrii
Nutriční screening a proces péče
Autori: Tereza Vágnerová 1; Ivana Kušniriková 2
Pôsobisko autorov: Geriatrická klinika VFN v Praze a 1. LF UK, Ústav hygieny a epidemiologie 1. LF UK, členka VV ČANT 1; Oddělení léčebné výživy ÚVN Praha a 1. LF UK, členka VV ČANT 2
Vyšlo v časopise: Geriatrie a Gerontologie 2021, 10, č. 1: 41-51
Kategória:
1. Klíčová slova
geriatrický pacient, nutriční screening, MNA, GLIM, proces nutriční péče
2. Úvod do problematiky
Senioři jsou rizikovou skupinou populace v mnoha různých ohledech, oproti mladším jedincům (běžné dospělé populaci) jsou výrazně náchylnější ke vzniku podvýživy a přidružených nutričních poruch. Je všeobecně známo, že nutriční stav modifikuje prognózu pacienta a zprostředkuje tak na jedné straně zachování zdraví, na druhé straně pak může, v případě nerozpoznané a neléčené podvýživy, negativně ovlivňovat progresi onemocnění a celkový stav pacienta. Podvýživa, jako nezávislý prognostický faktor, přispívá ke zvýšení morbidity, mortality a prodlužuje délku hospitalizace a tím i ekonomické náklady. Tyto fakty nahrávají signifikantní důležitosti systematického vyhledávání predisponovaných jedinců na různých úrovních zdravotní péče. I proto byla vytvořena řada různých screeningových nástrojů s rozdílnou mírou validity a použitelnosti.
Protože je toto téma v geriatrii považováno za esenciální, v následujícím textu představujeme nutriční screeningy, které byly vyhodnoceny jako nejvalidnější ve vztahu k jednotlivým zdravotnickým zařízením a měly by se tak stát prvním krokem k odhalení nutričně rizikových seniorů – žijících v domácím prostředí (v prostředí primární péče), rehabilitačních ústavech, v rezidenčních zařízeních a nemocnicích.
3. Nutriční screening a proces péče
Nutriční screening (NS) je procesem, který identifikuje podvyživené nebo rizikem podvýživy ohrožené pacienty tak, aby ti, které screening vyhodnotí pozitivně (tzn. „v riziku podvýživy“ / „podvyživený/á“ / „vysoce rizikový/á), podstoupili podrobnější zhodnocení nutričního stavu (klinickým) nutričním terapeutem (NT). Časná identifikace je nutná především u polymorbidních pacientů, kde je riziko podvýživy nejvyšší. NS je často zaměňován s pojmem „hodnocení nutričního stavu“, ačkoli je tento termín vyhrazen výhradně pro hloubkové, konkrétní a podrobné vyšetření nutričního stavu kvalifikovaným odborníkem (viz standard Diagnostika malnutrice a hodnocení nutričního stavu). NS je tedy nutné chápat pouze jako první krok v identifikaci podvýživy a nikoli jako náhradu podrobného vyšetření nutričním terapeutem, popř. lékařem. NS je také prvním krokem v Procesu nutriční péče (viz schéma č. 1). NS je zpravidla vyhodnocován při přijetí k hospitalizaci (kvalitně vyškolenou) všeobecnou sestrou a opakován v jasně daných intervalech – dle evropských standardů by tento interval neměl přesáhnout 7–10 dní, obvykle však 1 týden. V institucionální péči je doporučováno opakovat nutriční screening s odstupem 3 měsíců a v ambulancích praktického lékaře by měl být senior vyšetřen 1krát ročně. NS by měli podstoupit všichni pacienti bez výjimky a bez ohledu na tělesnou konstituci, tedy i pacienti s nadváhou či obézní, kde vyšší hmotnost může maskovat riziko nutričních poruch a být mylně chápána jako dobrý nutriční stav.
Schéma 1 Proces nutriční péče v geriatrii, přeloženo a upraveno dle ESPEN 2018 
NS je vytvářen ve formě dotazníků, které obsahují klíčové otázky identifikující rizikové pacienty (např. sníženou chuť k jídlu, funkční omezení či neúmyslný pokles hmotnosti). Vizuální hodnocení nutričního stavu není ve srovnání s kvalitním nutričním screeningem efektivní a bez použití signifikantních kritérií vede k podhodnocení rizika malnutrice, především pokud takové hodnocení provádí v této oblasti netrénovaný zdravotník – např. všeobecné sestry. Ty jsou takto obvykle schopny odhalit pouze 1/5 skutečně malnutričních pacientů. Efektivní screening, tedy takový, který odpovídá populaci, ve které se riziko podvýživy snažíme hodnotit, a zahrnuje jasně formulované otázky, se opakovaně ukázal jako výrazně lepší identifikátor nutričního stavu. Smutným faktem ovšem zůstává, že na evropské úrovni je nutriční screening rutinně zaveden do praxe pouze u méně než poloviny nemocnic. V České republice pak po vyhodnocení nutričního screeningu často chybí podrobné vyšetření NT, který na daném pracovišti nebývá přítomen (doporučený počet NT pro jednotlivá zdravotnická pracoviště viz standard Obecné principy nutriční péče).
Velmi důležitým parametrem v posouzení kvality screeningového nástroje je validita („validity“) a spolehlivost („reliability“). Validita je termínem hodnotícím, zda je konkrétní nástroj schopen detekovat určitý jev v dané populaci tak, aby odpovídal skutečnosti, to znamená, že správně testuje to, co si testovat přejeme, a vyhovuje účelu použití. Kvalitní screeningové nástroje zajišťují co nejpřesnější identifikaci rizikových pacientů a usnadňují tak nutriční péči a doporučení. Míra validity je nejčastěji určována pomocí senzitivity (neboli citlivost testu, nabývá hodnot od 0 do 1 (případně 100 %) a vyjadřuje úspěšnost, s níž test zachytí přítomnost sledovaného stavu (nemoci) u daného objektu (pacienta). Tedy schopnost testu odhalit skutečně nemocné pacienty. Druhým faktorem je pak specificita, která vyjadřuje schopnost testu správně určit případy, u nichž zkoumaný znak (nemoc) nenastává, tedy vyloučit zdravé pacienty. Test je označen jako velmi dobrý, pokud hodnoty senzitivity a specificity dosahují > 80 %. Jako dobrý je pak označen takový test, u kterého dosahuje senzitivita nebo specificita > 80 %, ale zároveň oba dosahují více než 50 % (tzn. např. 89% senzitivita a 67% specificita = test je možné ohodnotit jako dobrý), špatný test pak dosahuje < 50% specificity a senzitivity. Jako další parametry validity je pak možné uvést např. plochu pod křivkou, odds ratio / poměr rizik nebo korelační koeficient. K jednotlivým testům uvádíme pro úplnost hodnoty senzitivity a specificity v následujícím textu.
Srovnávacím parametrem validity a efektivity nutričního screeningu je porovnání s referenčními standardy (tzv. semi-gold standards), kterými jsou – klinické hodnocení zkušeným NT, Subjective Global Assessment (příloha č. 1) a Mini Nutritional Assessment (příloha č. 2) ve své dlouhé formě („full-form“). Ověření validity je nyní testováno i u nových dg. kritérií The Global Leadership Initiative on Malnutrition (viz standard Diagnostika malnutrice a hodnocení nutričního stavu).
V následujícím textu představujeme nutriční screeningy s přiřazením k jednotlivým zařízením, kde nejlépe prokázaly schopnost detekovat rizikové pacienty dle konsorcia MaNuEL (Malnutrition in the Elderly Knowledge Hub).
4. Mini Nutritional Assessment – Short Form (MNA-SF®)
Použití: UNIVERZÁLNÍ
Senzitivita: 82–100 %
Specificita: 81–100 %
Délka provedení testu: méně než 5 minut
MNA-SF® je screeningem doporučovaným Evropskou společností klinické výživy a metabolismu.
Dotazník MNA® (viz příloha č. 2) je v současné době jedním z nejvalidnějších a nejvyužívanějších nutričních screeningů v geriatrické péči a je využíván jako „semi-gold standard“ pro validaci ostatních nástrojů k hodnocení stavu výživy. V roce 2009 byla vytvořena (a validována) zkrácená forma tohoto dotazníku pro všeobecné použití (ve všech zařízeních). MNA-SF® obsahuje pouze 6 otázek z původního MNA® a je možné využít ve dvou variantách (1 a 2) nebo jako dvoustupňový model. Varianta MNA-SF verze 1 počítá s kalkulací BMI pomocí výpočtu z výšky a hmotnosti (viz tabulka č. 1, otázka F1), tedy se situací, kdy tyto parametry známe nebo jsme schopni je získat. Druhá varianta – MNA-SF verze 2 (tabulka č. 1, otázka F2) je vyhrazena pro situace, kdy neznáme výšku ani hmotnost, a využíváme tedy alternativně měření obvodu lýtka. Druhá verze MNA-SF® by měla být vyhrazena pouze pro situace, kdy nejsou zjistitelné údaje o výšce a hmotnosti, neboť tato varianta dotazníku má nižší senzitivitu i specificitu.
Tab. 1. Mini Nutritional Assessment Short Form dle Guigoze, 2009. 
Výsledek screeningu = součet bodů (mezisoučet max. 14 bodů) 12 až 14 bodů: normální výživový stav 8 až 11 bodů: v riziku podvýživy 0 až 7 bodů: podvyživený/á V případě dvoustupňového modelu je pak možné MNA-SF® použít jako první krok = samostatně jej vyhodnotit a v případě jeho pozitivity (pacient vyjde v riziku podvýživy či podvyživený) dále pokračovat plnou verzí MNA® (viz příloha č. 2).
Výsledky v MNA-SF® velmi dobře korelují se změnami v tělesné kompozici – tukové a beztukové tělesné hmoty – měřenými pomocí bioimpedanční analýzy. MNA-SF® s výhodou využívá k identifikaci podvýživy kromě běžných kritérií nutričního screeningu i dva významné geriatrické syndromy běžné v populaci seniorů – imobilitu a neuropsychologické obtíže (otázka C a E viz tabulka č. 1).
Studie, které zkoumaly úspěšnost tohoto screeningového nástroje v nemocniční péči a použily jako referenční standard SGA, zjistily, že MNA-SF® má sice v tomto prostředí vysokou senzitivitu (100 %), ale nízkou specificitu (53 %). MNA-SF® může tedy nadhodnocovat riziko podvýživy u hospitalizovaných pacientů.
5. Malnutrition Universal Screening Tool (MUST)
Použití: NEMOCNICE
Senzitivita: 68–87 %
Specificita: 77–98 %
Délka provedení testu: méně než 5 minut
MUST je široce uznávaný a často používaný nástroj pro zhodnocení malnutrice u dospělé populace. Jeho užití u starší populace však nevykazuje nejvyšší spolehlivost a závisí na typu zařízení. Nejlepších výsledků dosahoval MUST při porovnání s jinými screeningovými nástroji (MNA-FF, SGA aj.) při použití v nemocnicích, v rezidentní péči dosahovala jeho senzitivita v publikovaných studiích pouhých 48–77 %, specificita pak 87–98 %, proto se jako výhodnější nástroj v tomto prostředí jeví použití SNAQRC (viz dále).
Dotazník MUST byl navržen Britskou asociací pro parenterální a enterální výživu (BAPEN) jako nástroj k odhalení malnutrice ve smyslu podvýživy, ale také obezity u dospělých jedinců v nemocnicích, ambulancích, v ordinacích praktických lékařů, v komunitní i domácí péči.
Jeho výhodou je využitelnost i při hodnocení pacientů, které nelze změřit nebo zvážit a to pomocí alternativních měření – viz dále.
Vyhodnocení dotazníku MUST je velmi jednoduché a skládá se z 5 následujících kroků(viz schéma č. 2):
Schéma 2 Malnutrition Universal Screening Tool dle Elia, 2003 
1. Měření výšky a váhy, stanovení BMI – lze použít alternativní měření obvodu paže pro stanovení BMI popř. měření délky ulny či výšky kolene v sedu pro určení tělesné výšky – viz dále.
2. Ztráta hmotnosti – hodnocena je neúmyslná ztráta hmotnosti za posledních 3–6 měsíců.
3. Akutní onemocnění – pokud pacient trpí akutním patofyziologickým či psychickým onemocněním a nepřijímá stravu (nebo se předpokládá, že přijímat nebude) po dobu 5 dnů, je v riziku malnutrice. V riziku malnutrice jsou také pacienti kriticky nemocní, pacienti s dysfagií (např. po CMP), se zraněním hlavy nebo podstupující operaci trávicího traktu.
4. Vyhodnocení rizika malnutrice – stanovuje riziko malnutrice na základě posouzení všech předchozích faktorů – sčítá bodové skóre z kroků 1, 2 a 3.
0 = nízké riziko
1 = střední riziko
2 a více = vysoké riziko malnutrice
Pokud u daného pacienta nelze zjistit BMI ani pokles hmotnosti, dotazník MUST umožňuje posouzení rizika malnutrice subjektivně použitím následujících kritérií:
a) BMI – klinickým projevem je hubenost, přiměřená hmotnost nebo nadváha. Zřejmý úbytek energetických rezerv (velmi hubený) a obezitu je nutné zahrnut do rizika malnutrice.
b) Ztráta hmotnosti – projeví se jako volné oblečení či šperky. V anamnéze pátráme po sníženém příjmu stravy v minulosti, snížené chuti k jídlu, dysfagii, jiném závažném probíhajícím onemocnění nebo psychosociálním či fyzickém nepohodlí, které mohou způsobit snížení hmotnosti.
c) Akutní onemocnění – žádný příjem stravy nebo předpoklad omezení příjmu stravy v následujících 5 dnech.
5. Vytvoření plánu nutriční péče – pacienti se středním a vysokým rizikem malnutrice vyžadují nutriční intervenci.
Vysoké riziko malnutrice (2 a více bodů) – vyžadovaná je nutriční podpora – vyjma případů, kdy by mohla působit škodlivě nebo pokud není očekáván benefit nutriční léčby (např. terminální stavy).
Střední riziko malnutrice (1 bod) – vyžaduje pravidelné sledování stavu a nutriční léčbu v případě zhoršujícího se stavu.
Nízké riziko (0 bodů) – nevyžaduje nutriční intervenci, pokud se nepředpokládá zhoršení klinického stavu.
6. Malnutrition Screening Tool (MST)
Použití: NEMOCNICE
Senzitivita: 90–98 %
Specificita: 85–89 %
Délka provedení testu: méně než 5 minut
Přestože MST (Malnutrition Screening Tool) nebyl původně nástrojem určeným pro vyhledávání rizikových pacientů v geriatrické populaci, četné validační studie dokazují, že jeho použitelnost je srovnatelná s referenčními standardy (viz senzitivita a specificita výše). MST je velmi jednoduchý screeningový nástroj, který obsahuje pouze 3 konkrétní otázky týkající se nechtěného úbytku na hmotnosti, míry úbytku a přítomnosti anorexie. MST byl také testován u geriatrických pacientů v rehabilitačních zařízeních a v zařízeních rezidenční péče (proti SGA) – výsledky validace v těchto podmínkách sice ukázaly vysokou senzitivitu (nad 80%), avšak nízkou specificitu (pod 70%). K provedení testu není nutné speciální zaškolení a stejně jako většina screeningových testů i MST obsahuje plán následné péče při pozitivním i negativním výsledku. Výsledné skóre a jeho hodnocení je možné vidět ve schématu č. 3.
Schéma 3 Malnutrition Screening Tool dle Fergusona, 1999. 
7. The Seniors in the Community: Risk Evaluation for Eating and Nutrition Questionnaire (SCREEN II)
Použití: SENIOŘI V KOMUNITĚ, AMBULANTNÍ PÉČI
Senzitivita: 84–90 %
Specificita: 62–86 %
Délka provedení testu: do 15 minut
SCREEN II (The Seniors in the Community: Risk Evaluation for Eating and Nutrition Questionnaire) je 14bodový, respektive 17bodový nástroj, který hodnotí nutriční riziko u pacientů ambulantních nebo žijících v komunitě. Screening je vypracován tak, aby byl vyhodnotitelný samotným pacientem. Hodnocen je příjem potravy, obtíže s polykáním či žvýkáním, výkyvy hmotnosti a sociální či funkční (fyzické) bariéry v přípravě stravy nebo možnost stravování ve společnosti. Test má velmi dobrou specificitu i senzitivitu. Celkové skóre se pohybuje v rozmezí od 0 do 64 bodů, přičemž každá jednotlivá otázka i podotázka je hodnocena 0 až 4 body. Mezní hodnoty jsou pak určovány následovně – výsledek nad 53 bodů značí nízké riziko, 50–53 bodů střední riziko a < 50 bodů vysoké nutriční riziko s nutností následné intervence. Jak dále postupovat však test exaktně nestanovuje.
8. Short Nutritional Assessment Questionnaire – Residential Care (SNAQRC)
Použití: REZIDENČNÍ PÉČE
Senzitivita: 87 %
Specificita: 82 %
Délka provedení testu: méně než 5 minut
SNAQRC (Short Nutritional Assessment Questionnaire – Residential Care) je speciálně navrženým screeningovým nástrojem včasné detekce podvýživy u institucionalizovaných pacientů, tedy pacientů v rezidenční péči či v domovech s pečovatelskou službou. Systém skórování formou „semaforu“ kombinuje otázky vztahující se k BMI, nedobrovolné ztráty hmotnosti, nechutenství a nutnosti dopomoci při sycení. Spojením výsledných „barev“ jednotlivých odpovědí je hodnoceno celkové skóre, které zároveň udává i časovou prodlevu od následující kontroly hmotnosti a rescreeningu. Podle stupně rizika screening stanovuje další intervence včetně kontaktování nutričního terapeuta a jeho podrobné vyšetření. Evidence svědčí pro velmi dobrou senzitivitu 87 % i specificitu 82 % testu (v porovnání s hodnocením vyškoleného nutričního terapeuta). SNAQRC je pouze jedním ze série screeningových nástrojů, krátkých dotazníků – k dispozici je t. č. také SNAQ65+ pro pacienty v komunitě starší 65 let či SNAQ pro hospitalizované pacienty. V porovnání s jinými screeningovými dotazníky však poslední dva zmíněné nedosáhly lepších výsledků než např. MNA-SF či SCREEN II. V plné verzi proto uvádíme pouze SNAQRC. Použití tohoto screeningového nástroje nevyžaduje speciálně vyškolený personál, jeho provedení je velmi rychlé a výhodou je i zahrnutý plán další péče (schéma č. 4).
Tab. 2. The Seniors in the Community: Risk Evaluation for Eating and Nutrition Questionnaire (SCREEN II) dle Kellera, 2005. 
Schéma 4 Short Nutritional Assessment Questionnaire - Residential Care (SNAQRC) dle Kruizenga, 2010. 
9. Nutrition Form for the Elderly (NUFFE)
Použití: REHABILITAČNÍ ÚSTAVY
Senzitivita: 86 %
Specificita: 98 %
Délka provedení testu: do 15 minut
Nutrition Form for the Elderly (NUFFE) je švédským screeningovým dotazníkem vzniklým jako účelný a jednoduchý nástroj k vyhledávání nutričně rizikových geriatrických pacientů v rehabilitačních zařízeních. Validován byl i v rámci ambulantní a nemocniční péče, nejlepší validity však dosahuje právě v rehabilitačních ústavech. V tomto prostředí dokáže NUFFE dle dostupných údajů predikovat podvýživu stejně účinně jako cílené vyšetření nutričním terapeutem. NUFFE jako jeden z mála screeningových nástrojů nehodnotí antropometrické údaje geriatrického pacienta s ohledem na obtížné získávání těchto informací v prostředí ústavní péče. Screeningový dotazník obsahuje dohromady 15 otázek vztahujících se především k soběstačnosti v přípravě stravy a sycení, obtížím se samotným příjmem stravy a tekutin, kvalitě přijímané stravy a funkční zdatnosti. Vyhodnocení screeningu dle bodového hodnocení je možné vidět v tabulce č. 3. K vyhodnocení screeningu není třeba speciální výcvik, je vytvořen k evaluaci všeobecnou sestrou a neobsahuje specifické informace k dalšímu postupu.
Tab. 3. Nutrition Form for the Erderly (NUFFE) dle Soderhamn , 2001. 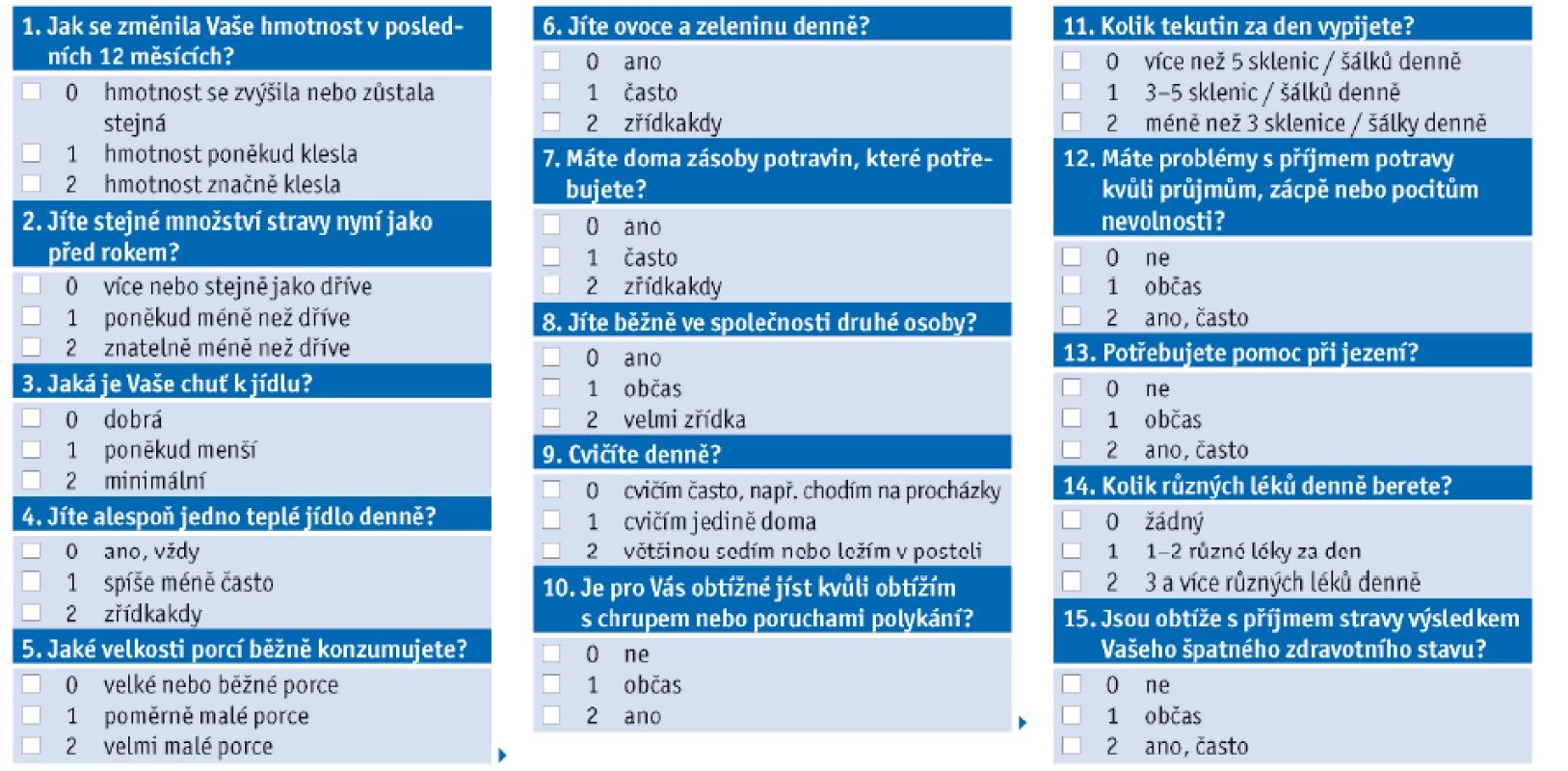
Hodnocení rizika (maximální skóre 30bodů): <6 bodů: malé či žádné riziko 6 až 12 bodů: střední riziko 13 a více bodů: vysoké riziko 10. Vlastní nutriční screening
V případě, že výše zmíněné screeningové dotazníky dané pracoviště nevyhodnotí jako vyhovující, je nutné, aby používaný NS zahrnoval následující parametry:
1. Aktuální stav výživy – BMI či alternativně obvod paže (popř. lýtka).
2. Dosavadní vývoj nutričního stavu – otázky týkající se dynamiky tělesné hmotnosti – signifikantní váhový úbytek.
3. Další pravděpodobný vývoj – otázky směřující k identifikaci nechutenství, aktuálního příjmu stravy a předpokladu dostatečného příjmu per os v následujících dnech.
4. Faktor onemocnění, který zvyšuje a moduluje energetické a jiné nutriční požadavky a může prohlubovat katabolismus.
Vzhledem k vysoké prevalenci a dlouhodobým důsledkům dehydratace by měl být NS v geriatrii orientován mimo samotné stravování (jídlo) také na stav hydratace (množství tekutin). Vhodnými indikátory dehydratace jsou např. stav hydratace sliznic (především bukální sliznice), kožní turgor (který však bývá u seniorů ovlivněn změněnou elasticitou kůže), tonus očních bulbů, barva moči, zvýšený sérový sodík či osmolalita séra a moče, nízký příjem tekutin (< 1 l / den), zvýšené nároky na tekutiny či jejich zvýšená ztráta – průjmy, zvracení, febrilie, medikace apod. Příklad geriatrického screeningu je možné vidět v tabulce č. 4.
Tab. 4. Příklad geriatrického nutričního screeningu, přeloženo a upraveno dle Volkertové, 2009. 
Pokud je zodpovězeno alespoň 1x ANO, měl by být dále podrobněji vyšetřen pacientův nutriční stav. 11. Závěrečné shrnutí
– Validní nutriční screening je k časnému vyhledávání nutričně rizikových geriatrických pacientů esenciální.
– Podrobné hodnocení validity a použitelnosti jednotlivých screeningů ukazuje na nutnost volit dotazníky specifické pro dané zařízení, aby bylo dosaženo maximální přesnosti.
– Využití nestandardních screeningů je možné za dodržení jasných pravidel.
– Vhodný nutriční screening by měl být zaveden plošně do všech zařízení či ambulancí, kde se vyskytují predisponovaní pacienti, takovými pacienti jsou právě senioři.
Odborná revize – Česká gerontologická a geriatrická společnost ČLS JEP:
prof. MUDr. Eva Topinková, CSc.
prim. MUDr. Katarína Bielaková, Ph.D.
prim. MUDr. Božena Jurašková, Ph.D.
Odborná revize – České asociace nutričních terapeutů:
Mgr. Bc. Martina Karbanová
Mgr. Ing. Ivana Pražanová
Mgr. Martin Krobot
Mgr. Ivana Šišková
Mgr. Dana Hrnčířová, Ph.D.
Odborná revize – Společnosti klinické výživy a intenzivní metabolické péče ČLS JEP:
doc. MUDr. Pavel Kohout, Ph.D.
FACT SHEET
NUTRIČNÍ SCREENING A PROCES
1. NUTRIČNÍ SCREENING – vždy vstupně, dále dle pokynů níže:
a) HOSPITALIZACE – vždy do 24–48 hodin od přijetí, rescreening s odstupem 7 dní, doporučené screeningy MNA-SF, MUST, MST
a. Pacient v riziku
b. Pacient bez rizika – rescreening s odstupem 7 dní
b) RHB ÚSTAVY / REZIDENČNÍ PÉČE – vždy při přijetí, rescreening s odstupem 1–3 měsíců, doporučené screeningy NUFFE, SNAQRC
a. Pacient v riziku
b. Pacient bez rizika – rescreening s odstupem 1–3 měsíců
c) AMBULANTNÍ PÉČE – v ordinaci praktického lékaře 1krát ročně, doporučený screening SCREEN II
a. Pacient v riziku – dispenzarizace pacienta v nutriční ambulanci (žádanka typu K) – viz https://www.cant.cz/seznam-ambulanci/
b. Pacient bez rizika – rescreening s odstupem 1krát ročně
2. VYŠETŘENÍ A ZHODNOCENÍ NUTRIČNÍHO STAVU
a) Zhodnocení nutričního stavu pomocí SGA
a. Pacient bez rizika – rescreening dle bodu 1.
b. Pacient podvyživený – viz bod 3.
3. INTERVENCE A MONITORACE – stanovení nutričního plánu
a) Zajištění adekvátního příjmu
b) Léčba vyvolávajících příčin
a. Nutriční plán adekvátní, intervence účinná – pokračujte v nastavené péči, po ukončení monitorace
b. Nutriční plán neadekvátní, intervence bez účinku – viz bod 4.
4. AKTUALIZACE NASTAVENÝCH CÍLŮ A INTERVENCÍ
– více viz standard Vyšetření a zhodnocení nutričního stavu v geriatrii
Česká geriatrická a gerontologická společnost ČLS JEP
Česká asociace nutričních terapeutů, z. s.
Příloha č.1
Subjective Global Assesment dle Detsky, 1984 
Příloha č. 2
Mini Nutritional Assessment (part A - Short Form) dle Guigoz, 2009 
Výsledek screeningu = součet bodů (mezisoučet max. 14 bodů)
12 až 14 bodů: normální výživový stav
8 až 11 bodů: v riziku podvýživy
0 až 7 bodů: podvyživený/áMini Nutritional Assessment (part B - Full Form) dle Guigoz, 1994. 
Hodnocení - součet (max. 16 bodů):
Výsledek screeningu
Celkové hodnocení - součet:
Hodnota míry podvýživy:
24 až 30 bodů: normální výživový stav
17 až 23,5 bodu: v riziku podvýživy
Méně než 17 bodů: podvyživený/á
Zdroje
1. Volkert D, Beck AM, Cederholm T, et al. ESPEN guideline on clinical nutrition and hydration in geriatrics. Clin Nutr 2019; 38(1): 10–47.
2. Skipper A, Ferguson M, Thompson K, et al. Nutrition screening tools: an analysis of the evidence. J Parenter Enteral Nutr 2012; 36(3): 292–298.
3. Power L, Mullally D, Gibney ER, et al. A review of the validity of malnutrition screening tools used in older adults in community and healthcare settings – a MaNuEL study. Clinical nutrition ESPEN 2018; 24 : 1–13.
4. Söderhamn U, Söderhamn O. Developing and testing the nutritional form for the elderly. Int J Nurs Pract 2001; 7(5): 336–341.
5. Söderhamn U, Söderhamn O. Reliability and validity of the nutritional form for the elderly (NUFFE). J Adv Nurs 2002; 37(1): 28–34.
6. Keller HH, Goy R, Kane SL. Validity and reliability of SCREEN II (Seniors in the community: risk evaluation for eating and nutrition, Version II). Eur J Clin Nutr 2005; 59(10): 1149–1157.
7. Wham CA, Redwood KM, Kerse N. Validation of the nutrition screening tool ‘seniors in the community: risk evaluation for eating and nutrition, version II’among octogenarians. J Nutr Health Aging 2014; 18(1): 39–43.
8. Donini LM, Savina C, Rosano A, Cannella C. Systematic review of nutritional status evaluation and screening tools in the elderly. J Nutr Health Aging 2007; 11(5): 421.
9. Harris DG, Davies C, Ward H, Haboubi NY. An observational study of screening for malnutrition in elderly people living in sheltered accommodation. J Hum Nutr Diet 2008; 21(1): 3–9.
10. Elia M. Screening for malnutrition: a multidisciplinary responsibility. Development and Use of the Malnutrition Universal Screening Tool (‘MUST’) for Adults. Redditch: BAPEN 2003.
11. Neelemaat F, Meijers J, Kruizenga H, et al. Comparison of five malnutrition screening tools in one hospital inpatient sample. J Clin Nurs 2011; 20(15–16): 2144–2152.
12. Ferguson M, Capra S, Bauer J, Banks M. Development of a valid and reliable malnutrition screening tool for adult acute hospital patients. Nutr 1999; 15(6): 458–464.
13. Young AM, Kidston S, Banks MD, et al. Malnutrition screening tools: comparison against two validated nutrition assessment methods in older medical inpatients. Nutr 2013; 29(1): 101–106.
14. Yaxley A, Crotty M, Miller M. Identifying malnutrition in an elderly ambulatory rehabilitation population: agreement between mini nutritional assessment and validated screening tools. Healthcare 2015; 3(3): 822–829.
15. Wijnhoven HA, Schilp J, de Vet HC, et al. Development and validation of criteria for determining undernutrition in community-dwelling older men and women: the Short Nutritional Assessment Questionnaire 65+. Clin Nutr 2012; 31(3): 351–358.
16. Kruizenga HM, De Vet HC, Van Marissing CME, et a. The SNAQ RC, an easy traffic light system as a first step in the recognition of undernutrition in residential care. J Nutr Health Aging 2010; 14(2): 83–89.
17. Rubenstein LZ, Harker JO, Salvà A, et al. Screening for undernutrition in geriatric practice: developing the short-form mini-nutritional assessment (MNA-SF). J Gerontol A Biol Sci Med Sci 2001; 56 : 366–372.
18. Kaiser MJ, Bauer JM, Ramsch C, et al. Validation of the Mini Nutritional Assessment Short-Form (MNA®-SF): a practical tool for identification of nutritional status. J Nutr Health Aging 2009; 13(9): 782.
19. Guigoz Y, Vellas B, Garry PJ. Assessing the nutritional status of the elderly: The Mini Nutritional Assessment as part of the geriatric evaluation. Nutr Rev 1996; 54(1): 59–65.
20. Volkert D. Leitfaden zur Qualitätssicherung der Ernährungsversorgung in geriatrischen Einrichtungen. Zeitschrift für Gerontologie und Geriatrie 2009; 42(2): 77–87.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2021 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Editorial
-
Hodnocení disability s využitím nástroje WHODAS 2.0 u geriatrických pacientů.
Pilotní studie WHODAS-GERI - Knihy
- WHODAS 2.0
- Mobilita jako klíčový faktor zdravého stárnutí
- Kniha
- Sarkopenická obezita: od vzniku k intervenci
- Jak určit kardiovaskulární riziko u geriatrických pacientů?
- Obrovskobuněčná arteriitida – závažné onemocnění vyššího věku
-
Standard nutriční péče v geriatrii
Nutriční screening a proces péče
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Sarkopenická obezita: od vzniku k intervenci
-
Standard nutriční péče v geriatrii
Nutriční screening a proces péče - Mobilita jako klíčový faktor zdravého stárnutí
-
Hodnocení disability s využitím nástroje WHODAS 2.0 u geriatrických pacientů.
Pilotní studie WHODAS-GERI
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




