-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Indikace k intervenci a volba nejvhodnějšího postupu u mitrálních regurgitací
Indication for intervention and the most appropriate treatment of mitral regurgitation
This overview study summarises the current view on mitral regurgitation from a clinical perspective. The aim of the manuscript is to describe the different types of mitral regurgitation focusing on their etiology and current therapeutic approaches and to point out the different indication criteria for surgical procedures or percutaneous interventions in individual types of mitral regurgitation.
Keywords:
primary mitral regurgitation – secondary mitral regurgitation – surgical treatment – percutaneous interventions
Autoři: H. Línková
Působiště autorů: III. interní-kardiologická klinika LF UK a FN Královské Vinohrady, Praha
Vyšlo v časopise: Kardiol Rev Int Med 2015, 17(4): 325-330
Kategorie: Kardiologická revue
Souhrn
V přehledném článku je shrnut současný pohled na mitrální regurgitaci především z klinického klediska. Cílem článku je rozlišit typy mitrálních regurgitací z hlediska etiologie, stanovit současné terapeutické možnosti u těchto vad a zároveň poukázat na rozdílná indikační kritéria pro chirurgickou či katetrizační intervenci.
Klíčová slova:
primární mitrální regurgitace – sekundární mitrální regurgitace – chirurgický přístup – katetrizační korekceÚvod
Mitrální regurgitace (MR) je chlopenní vada, s jejíž triviální formou se můžeme setkat i ve zdravé populaci. Středně a více významná MR je nejčastěji se vyskytující vadou v USA a je druhou nejčastěji operovanou chlopenní vadou v Evropě [1]. V populaci starší 75 let se vyskytuje u 7 % pacientů [1,2]. I když chirurgická léčba zůstává zlatým standardem léčby MR, u velkého počtu pacientů není indikována pro vysoké riziko [3]. Se změnou spektra etiologie chlopenních vad v rozvinutých zemích dochází ke zvyšování počtu degenerativních vad. Pacienti jsou tedy starší a mají více komorbidit, které vedou k vyššímu riziku výkonu. U oktogeriánů podstupujících zákrok na mitrální chlopni je mortalita okolo 17 % a morbidita 35,5 % [4]. Přidružená onemocnění a horší výsledky u starších pacientů jsou také důvodem, proč poměrně velký počet hospitalizovaných pro symptomatickou MR není referován k chirurgickému řešení. Pro srovnání, u symptomatických pacientů mladších 70 let je výkon proveden u 60 %, zatímco ve skupině pacientů starších 80 let je operováno pouze 15 % pacientů [5,6]. Právě výše uvedená fakta vedou k rozvoji nových technik, a to méně invazivních přístupů a perkutánních intervencí při léčbě mitrální regurgitace. Cílem článku je stanovit přehled současných možností intervenční léčby mitrálních vad a jejich indikací.
Etiologie MR
Pro stanovení správné léčby a včasné intervence u pacientů s MR je zásadní rozlišení etiologie vady, tj. jde-li o vadu primární či sekundární, akutní či chronickou. Vzhledem k odlišnosti etiologie primární a sekundární MR není totiž léčebný postup zcela totožný.
U primární MR jde o poruchu jedné či více struktur mitrální chlopně. V důsledku poruchy funkce chlopenního aparátu dochází k zpětnému toku krve do levé síně (LS) vedoucímu k objemovému přetížení levé komory (LK). Při dlouhodobém významném přetížení LK dochází nakonec k její remodelaci, dysfunkci, rozvoji plicní hypertenze a srdečnímu selhání. Včasná korekce vady tak zabrání rozvoji dysfunkce LK. Naopak u sekundární MR je samotná chlopeň obvykle normální. Dilatace LK, poškozené při koronární nemoci ischemií nebo remodelované při dilatační kardiomyopatii, vede k dislokaci papilárních svalů a dilataci anulárního prstence. V důsledku těchto změn dochází k poruše koaptace cípů a regurgitaci na chlopni. Protože jde primárně o problém LK, je zřejmé, že samotná korekce MR nebude mít v léčbě takový přínos jako u primární MR. I když u primární MR je strategie léčby poměrně jasná, zůstává léčba u sekundární MR i nadále kontroverzní. Dalším problémem jsou akutně vzniklé vady s hemodynamicky závažnými důsledky.
Patofyziologie MR
Akutní MR
Nejčastější příčinou akutní MR je ruptura šlašinek mitrální chlopně, destrukce cípů chlopně při infekční endokarditidě (obr. 1) či ruptura ischemického papilárního svalu při infarktu myokardu, vzácně může být příčinou trauma. Akutní MR zasahuje srdce, které není na stávající situaci připravené, a proto jsou hemodynamické důsledky velmi závažné. Část tepového objemu se vrací do LS, která má malou distenzibilitu, v systole proto může tepový objem přecházet do plicních žil. Současně se snižuje dopředný tok a srdeční výdej (CO).
Obr. 1. Infekční endokarditida mitrální chlopně s destrukcí cípu. Vegetace na mitrální chlopni je označena šipkou. 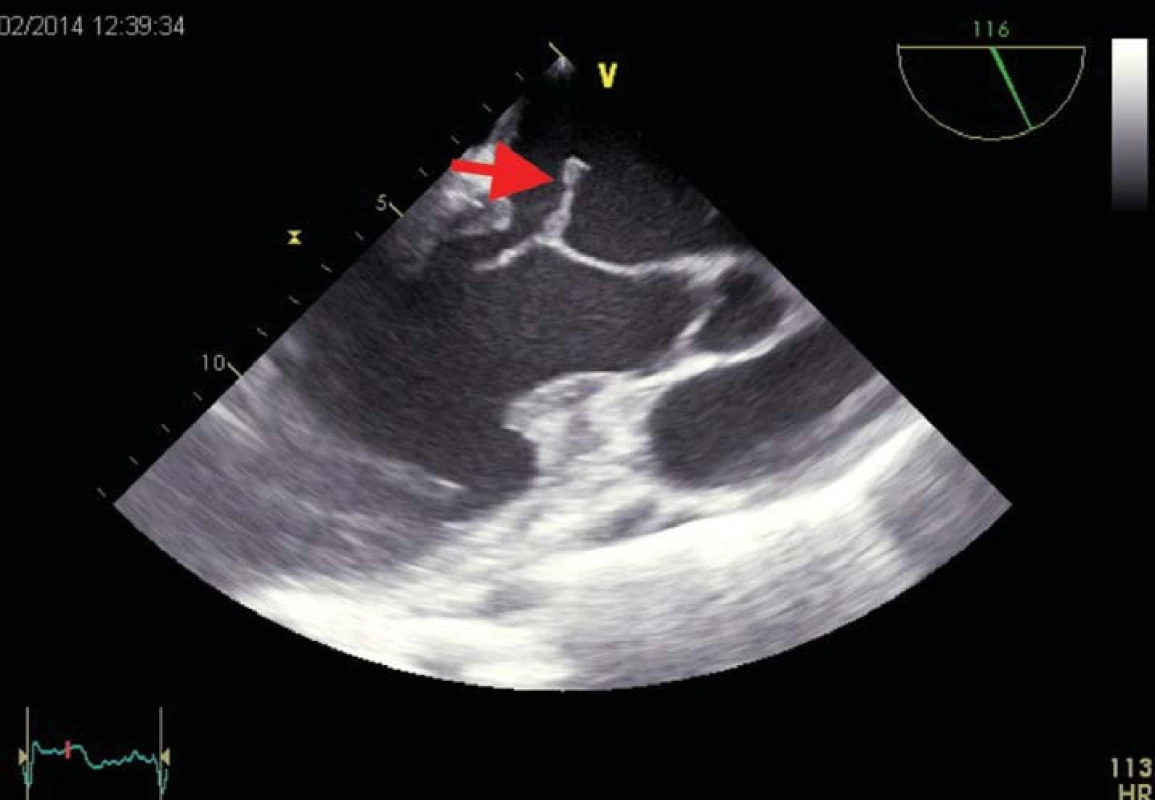
Chronická primární MR
U chronické MR je v počáteční fázi ejekční frakce (EF) LK vyšší. Chronické objemové přetěžování vede k dilataci LS a LK a současně i k jejich větší poddajnosti. Vzestup objemové práce působí zesílení stěn, které však není tak výrazné jako u aortální regurgitace a LK má spíše tendenci dále dilatovat. Zvýšení napětí ve stěně LK má za následek postupné snižování funkce [7]. Při hodnocení významnosti vady je nutné si uvědomit, že velikost regurgitačního objemu souvisí s aktuálním stavem hemodynamiky, poměrem systolického gradientu mezi LS a LK, systémovým krevním tlakem, náplní cévního řečiště, periferní rezistencí, dále s přidruženými chlopenními vadami a terapií ovlivňující hemodynamiku [8].
Chronická sekundární MR
Patofyziologie sekundární MR je komplikovanější a více komplexní. Postižení myokardu, které je způsobeno jedním či více infarkty myokardu nebo dilatační kardiomyopatií, vede k remodelaci LK. Remodelace a změna geometrie LK hraje v patofyziologii sekundární MR dominantní roli. Výše uvedená onemocnění pak vedou buď ke globální dilataci či lokálnímu postižení. Na vzniku MR se pak podílejí menší zavírací síly při systolické dysfunkci LK, dilatace prstence mitrální chlopně a především napnutí šlašinek. V důsledku těchto změn dochází k omezení zóny koaptace mitrálních cípů (obr. 2). Všechny výše uvedené změny vedou k vytažení cípů směrem do LK a někdy také ke vzniku nevýhodného úhlu šlašinek při laterální a apikální dislokaci papilárních svalů [9].
Obr. 2. Chronická sekundární mitrální regurgitace: a) morfologie chlopně, b) barevné dopplerovské vyšetření. 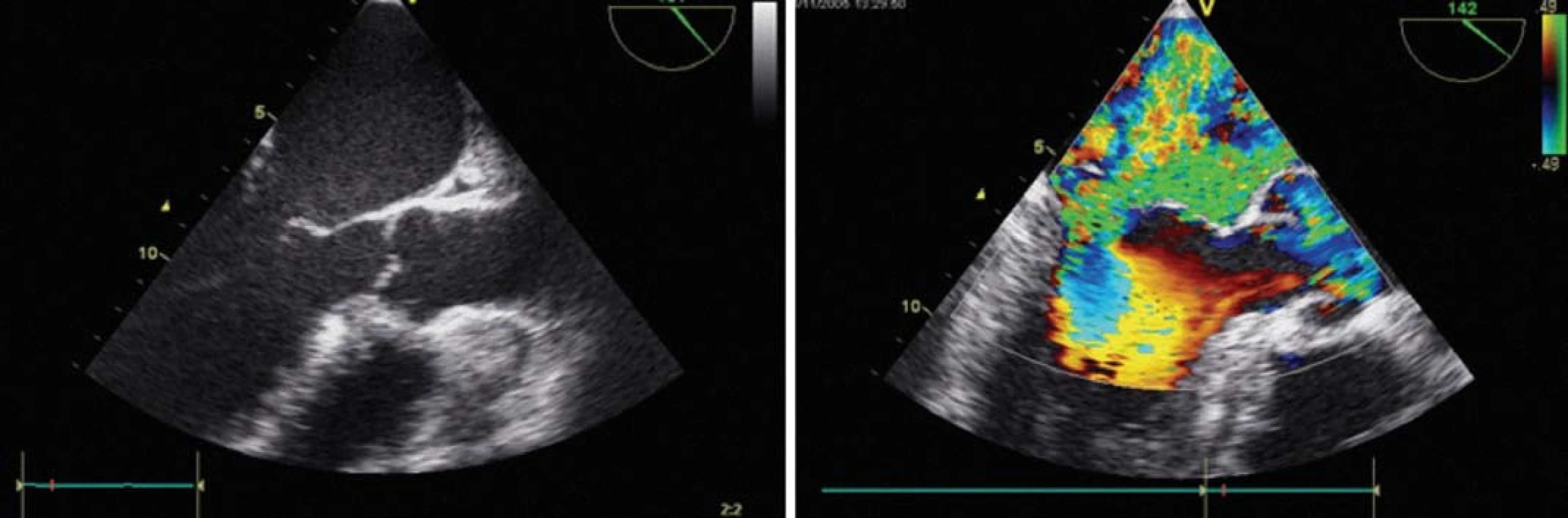
Terapie MR
Správně vedená léčba a načasování chirurgického či katetrizačního řešení je často složitým problémem a vyžaduje komplexní přístup. Informace pro správné zhodnocení významnosti vady a rozhodnutí o načasování a typu intervenčního zákroku jsou tyto:
1. Klinické obtíže pacienta a objektivní nález. Celková únava, nevýkonnost či stupeň dušnosti pacienta, kterou hodnotíme použitím klasifikace NYHA. V případě nejasnosti nálezu si můžeme pomoci doplněním zátěžových testů.
2. Zhodnocení významnosti MR. Závažnost MR stanovujeme pomocí echokardiografického vyšetření a srdeční katetrizace, včetně event. pravostranné srdeční katetrizace. Při echokardiografickém vyšetření se významnost MR hodnotí stanovením vena contracta (proximální šíře jetu) a především metodou PISA, za významnou pokládáme stavy s RV ≥ 60 ml a ERO ≥ 40 mm2 u primární organické vady. U významné ischemické MR je RV ≥ 30 ml a ERO ≥ 20 mm2 [10].
Katetrizačně hodnotíme významnost MR nástřikem kontrastní látky do dutiny LK (ventrikulografie) a stanovením intenzity a rychlosti jejího pronikání do LS semikvantitativně stupnicí I – IV. Při pravostranné katetrizaci doplníme informace o zjištění tlaku v pravostranných srdečních oddílech, plicnici, plicním zaklínění a současně o tvaru křivky a zhodnocení vlny „V“. Význam v rozhodovacím procesu mají samozřejmě i přidružené srdeční vady [11].
3. Funkce LK srdeční se většinou hodnotí echokardiograficky, EF ≤ 60 % a endsystolický rozměr (ESD) ≥ 45 mm již svědčí pro pokles funkce LK, u pacientů s MR na podkladě vlajícího cípu („flail leaflet“) bylo prokázáno, že již rozměr ESD ≥ 40 mm (≥ 22 mm/ m2 BSA) je nezávislým prediktorem zvýšené mortality při konzervativním postupu proti chirurgické léčbě [12,13]. Význam má i stanovení funkce PK srdeční. Funkci LK lze ověřit ventrikulograficky při katetrizaci.
4. Etiologie vady a možnost záchovné operace (plastiky) mitrální chlopně: to znamená správné zhodnocení a popis mitrální chlopně, nejlépe pomocí 2D a 3D TEE. U chlopně s velkými kalcifikacemi v prstenci a u revmatických srdečních vad s kalcifikacemi je plastika chlopně obtížně proveditelná, kontraindikována je při současné stenóze mitrální chlopně. Při indikaci k plastice mitrální chlopně je nutná také dostatečná zkušenost kardiochirurga a správná „souhra“ indikujícího kardiologa – echokardiografisty a kardiochirurga. Taktéž pro zhodnocení katetrizačního zákroku na chlopni je nutné zcela precizní zhodnocení chlopně a závěsného aparátu, jeho specifika budou popsána níže.
5. Přidružená onemocnění zvyšující operační riziko:
- ICHS vyžadující současnou revaskularizaci,
- přítomnost srdečního selhání před operací [14],
- fibrilace síní (FS); v současné době však lze tuto arytmii řešit chirurgicky a obnovit sinusový rytmus, a tak v případě úspěšnosti tohoto výkonu pacienti nemusejí dlouhodobě užívat chronickou antikoagulační léčbu,
- z dalších především renální insuficience, diabetes mellitus a respirační insuficience.
6. Věk pacienta nad 75 let. U pacientů nad 75 let narůstá mortalita zejména v časném pooperačním období, oproti dřívějším pracím však recentnější data i v této skupině ukazují zlepšení. Věk nad 75 let není kontraindikací operace. U těchto pacientů je však nutno přistupovat k indikaci přísně individuálně a posuzovat operační riziko i s ohledem na přidružená onemocnění.
Primární MR
Současné možnosti léčby primární MR
Léčba akutní primární MR
V případě akutně vzniklé MR na podkladě infekční endokarditidy je indikována chirurgická léčba. Operaci se snažíme oddálit a alespoň po dobu jednoho týdne i.v. aplikovat antibiotika, současně je nutná hemodynamická stabilizace pacienta farmakologicky nebo invazivně.
Léčba chronické primární MR
Medikamentózní léčba
Regurgitační frakce < 40 % u MR se zdá být dobře tolerována. Při známém efektu vazodilatační léčby na akutní MR byla snaha o zavedení medikamentózní léčby také u chronické MR. U organické chronické asymptomatické MR však není účinek dlouhodobé vazodilatační léčby inhibitorem angiotenzin-konvertujícího enzymu (ACEI) jednoznačně potvrzen [15]. Léčba ACEI je indikována i pacientům se současnou hypertenzní nemocí a/ nebo u pacientů s dilatací a dysfunkcí LK. Při vzniku fibrilace síní jsou používány léky ke kontrole tepové frekvence (nejčastěji betablokátory) a samozřejmě antikoagulační léčba. Pokud se však pacient stává symptomatickým, je racionálním řešením především chirurgická léčba.
Chirurgická léčba
U symptomatických pacientů je chirurgická léčba jediným jednoznačně úspěšným postupem. Standardní chirurgický přístup je z mediální sternotomie, v některých případech ale lze použít pouze parciální sternotomii či minimálně invazivní chirurgii (thorakoskopicky). V chirurgii MR je mitrální valvuloplastika jednoznačně preferována před náhradou mitrální chlopně pro prokázanou nižší morbiditu a mortalitu. Cílem mitrální valvuloplastiky je obnovení koaptace cípů a funkce chlopně. Technik k dosažení obnovy správné funkce chlopně je celá řada a použití správné techniky záleží na typu poškození chlopně. Jde o výkony na cípech (především zadním cípu) a závěsném aparátu (zkrácení či implantace arteficielních šlašinek). Ty jsou vždy doplněny implantací anuloplastického prstence (rigidního, semirigidního či flexibilního), který podporuje dobrou zónu koaptace.
Plastika chlopně je úspěšnější u redundantní chlopně s dostatkem tkáně obou cípů než u chlopní s retrahovanými cípy či kalcifikacemi. Nejistá je dlouhodobá funkčnost plastiky u porevmatických vad, důvodem je pokračující revmatický proces. Reoperace pro selhání plastiky mitrální chlopně po 10 letech se pohybuje u 5 % pacientů se zákrokem na zadním cípu a u 10 % pacientů s intervencí na předním cípu [18,19]. Nelze-li mitrální chlopeň zachovat či zajistit její dlouhodobou funkčnost, je indikována náhrada mitrální chlopně mechanickou protézou nebo bioprotézou.
Chirurgická léčba u primární MR – načasování
Lehká či středně významná MR
Pacienti s MR, kteří mají RF < 0,5 a RV < 60 ml a EROA < 0,4 cm2 tolerují MR po dlouhou dobu dobře a nejsou indikováni k chirurgickému řešení. Nicméně takoví pacienti musí být sledováni v pravidelných intervalech, aby byl včas zachycen vznik symptomů, progrese vady a vznik dysfunkce LK.
Významná MR
Symptomatičtí pacienti (byť jen přechodně) by měli být indikováni k operaci vždy, pouze u starých a polymorbidních pacientů je nutno individuálně zvážit riziko operace proti jejímu přínosu. Při optimální indikaci by EF neměla klesnout pod 60 % a endsystolický rozměr by neměl být větší než 45 mm a/ nebo index endsystolického objemu LK přesáhnout 60 ml/ m2. U pacientů s dysfunkcí LS srdeční lze operaci doporučit ještě u EF ≥ 30 %, u EF ≤ 30 % je přístup vzhledem k vysoké mortalitě individuální. Preferujeme plastiku mitrální chlopně vzhledem k menšímu poklesu EF po výkonu a možnosti vyhnout se antikoagulační léčbě při sinusovém rytmu.
Asymptomatičtí pacienti – chirurgický zákrok je indikován, pokud jsou přítomny latentní symptomy, k jejichž odhalení lze provést zátěžové vyšetření. Dále při symptomech modifikovaných léčbou (paroxysmus, fibrilace síní či srdeční selhání kdykoli v anamnéze, potřeba diuretické terapie), při počínající systolické dysfunkci a dilataci LK, FS, dilataci LS ≥ 50 mm, při plicní hypertenzi. Operace může být indikována u asymptomatických pacientů s významnou MR a s normální systolickou funkcí a velikostí LK, pokud je předpoklad úspěšné mitrální plastiky a není přítomno zvýšené operační riziko z důvoů přidružených onemocnění či věku. V rukou zkušeného chirurga na pracovišti, které provádí velký počet záchovných operací, se operační riziko blíží nule [20]. Tito pacienti profitují z operace nejvíce, protože jejich další prognóza je shodná s prognózou stejně staré zdravé populace.
Katetrizační korekce mitrální chlopně – implantace MitraClipu
Katetrizační korekce primární MR by měla být zvažována u symptomatických pacientů s významnou MR, kteří splňují echo kritéria tohoto výkonu, dle rozhodnutí heart teamu jsou neoperabilní či mají vysoké operační riziko a mají životní prognózu delší než jeden rok [12]. Podrobněji bude tato technika probrána v závěru textu.
Sekundární MR
Současné možnosti léčby sekundární MR
Léčba akutní ischemické MR (IMR)
Takto vzniklá MR má okamžitý dopad na hemodynamický stav pacienta a urgentní chirurgický výkon je jediným možným řešením [21]. Vždy se pokoušíme o hemodynamickou stabilizaci pacienta, ať již farmakologicky či pomocí invazivních metod, ve většině případů je chirurgickým výkonem náhrada chlopně [22].
Léčba chronické IMR
Prognóza pacientů je horší než u MR z jiných příčin a vzhledem k výraznému ovlivnění mortality (riziko operačního výkonu je vyšší) pro ni platí také podstatně přísnější kritéria při kvantifikaci vady [9,21,23]. Situaci komplikuje i to, že IMR může být variabilní, a proto při klidovém vyšetření může být podhodnocen její význam i klinický dopad vady [24]. Za významnou MR je tedy považována regurgitace s RV ≥ 30 ml a ERO ≥ 20 mm2.
Medikamentózní léčba chronické sekundární MR
Většina pacientů se sekundární MR má symptomy srdečního selhání, a medikamentózní léčba se tak soustředí na prevenci remodelace LK. Tito nemocní by měli být léčeni standardní medikamentózní léčbou srdečního selhání, která zahrnuje ACE inhibitory (či sartany), betablokátory, diuretika a léčbu antagonisty aldosteronu. I když tato léčba může ovlivňovat regurgitační objem, hlavní efekt má v léčbě srdečního selhání.
Revaskularizace bez intervence na chlopni
Koronární revaskularizace (perkutánní či chirurgická) bez výkonu na mitrální chlopni může u některých pacientů vést ke zmenšení významnosti sekundární MR, ovšem publikovaná data jsou velmi rozdílná. Některé práce poukazují na zlepšení IMR po chirurgické revaskularizaci myokardu [25], na druhé straně je dobře dokumentováno, že několik týdnů po chirurgické koronární revaskularizaci se středně významná IMR nezlepší u 40 – 60 % pacientů a jejich mortalita po pěti letech byla významně vyšší než u pacientů bez IMR [26].
Resynchronizační léčba
Vzhledem k tomu, že na sekundární MR se mohou částečně podílet i abnormality (dyssynchronie) srdečních kontrakcí, je logické, že elektrická resynchronizační léčba (CRT) má svůj terapeutický význam. U selektované skupiny pacientů CRT redukuje MR a zlepšuje srdeční výdej, a tak i symptomy těchto pacientů [27].
Chirurgická korekce sekundární MR
Chirurgická terapie IMR je z technického hlediska značně variabilní. Primárním přístupem byla a je restriktivní mitrální anuloplastika se všitím anuloplastického prstence. Tento výkon je však zatížen značným výskytem rekurence IMR, která výrazně stoupá s délkou sledování [28]. Mechanizmem těchto rekurencí IMR po anuloplastice bývá restrikce zadního cípu mitrální chlopně a pokračující remodelace LK. Úhel zadního cípu mitrální chlopně nad 45° se zdá být nejlepším prediktorem rekurence IMR po restriktivní anuloplastice. Mezi nové, alternativní chirurgické techniky patří asymetrický design anuloplastického prstence, přetětí šlašinek druhého řádu a několik technik měnících geometrii LK (obr. 3). Náhrada mitrální chlopně protézou má v časném období horší výsledky než mitrální restriktivní anuloplastika, v delším časovém horizontu se výsledky srovnávají [29].
Obr. 3. Chirurgická korekce ischemické mitrální regurgitace, revize sekundárních šlašinek. 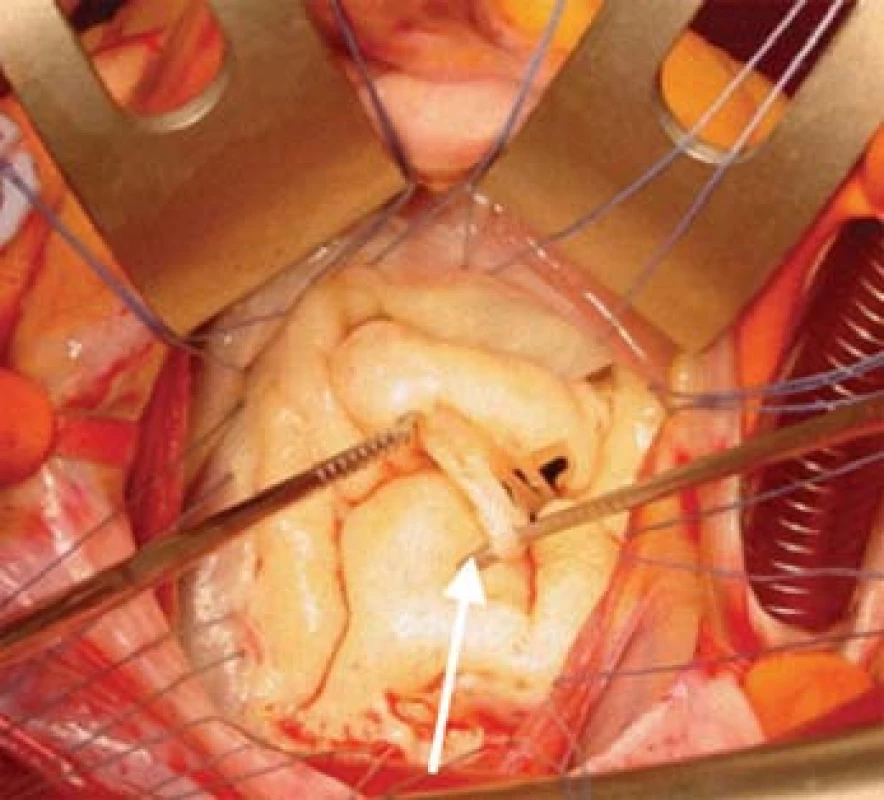
Chirurgická korekce sekundární MR – indikace
U IMR by při revaskularizaci měla být současně provedena plastika či náhrada mitrální chlopně u pacientů s MR 3. a/ nebo 4. stupně. Otázkou zůstává provedení plastiky mitrální chlopně u pacientů se středně významnou MR (2+). Zde se názory na léčbu (kombinovaný výkon či pouhá revaskularizace) často rozcházejí. Některé práce preferují současné provedení plastiky mitrální chlopně [30], jiné naopak doporučují samotný revaskularizační výkon [25], některé neprokazují ani lepší či horší prognózu těchto pacientů [31].
Význam v určení léčby mají i zátěžové testy, které napomáhají stanovit prognózu pacientů s MR (vzestup ERO při zátěži) [32]. Při strategii léčby má samozřejmě velký význam i předchozí srdeční selhání v anamnéze (tito pacienti mají horší perioperační a časnou pooperační prognózu, ale současně z operace nejvíce profitují a ve srovnání s pouhou chirurgickou revaskularizací mají lepší dlouhodobé přežívání) [33]. I zde je limitujícím faktorem EF LK. Obvykle je zvolen konzervativní přístup u pacientů s EF nižší než 30 % a/ nebo je postup přísně individuální po doplnění viability myokardu vyšetřením magnetickou rezonancí a stanovením kontraktilní rezervy LK. U pacientů s dysfunkcí LK srdeční jednoznačně preferujeme plastiku mitrální chlopně.
U pacientů s dilatační kardiomyopatií a sekundární MR je chirurgický přístup velmi kontroverzní a léčba není obecně akceptována.
Katetrizační korekce sekundární MR (implantace MitraClipu)
Podrobně jsou indikace u sekundární MR popsány níže.
Katetrizační zákroky na mitrální chlopni
Vzhledem k přetrvávající vyšší morbiditě a mortalitě u vysoce rizikových pacientů s MR dochází v posledních letech k vývoji perkutánních technik na mitrální chlopni, které by měly obejít riziko klasického chirurgického výkonu. V současné době se zákroky dělí na:
- přiblížení cípů chlopně pomocí svorky (edge-to-edge repair),
- anuloplastiky (přímá nebo přes koronární sinus),
- implantace umělé šlašinky (NeoChord).
Dostatečné klinické zkušenosti jsou v současnosti s technikou přiblížení cípů, která využívá ke spojení předního a zadního cípu (podobně jako chirurgická Alfieriho metoda) speciální svorku (MitraClip) (obr. 4, 5). Metody korekce anuloplastikou a umělých šlašinek jsou ve fázi prvních klinických zkoušek. Katetrizačně implantovatelné mitrální chlopně jsou ve fázi animálních či prvních humánních implantací.
Obr. 5. Echokardiografické vyšetření při implantaci MitraClipu. 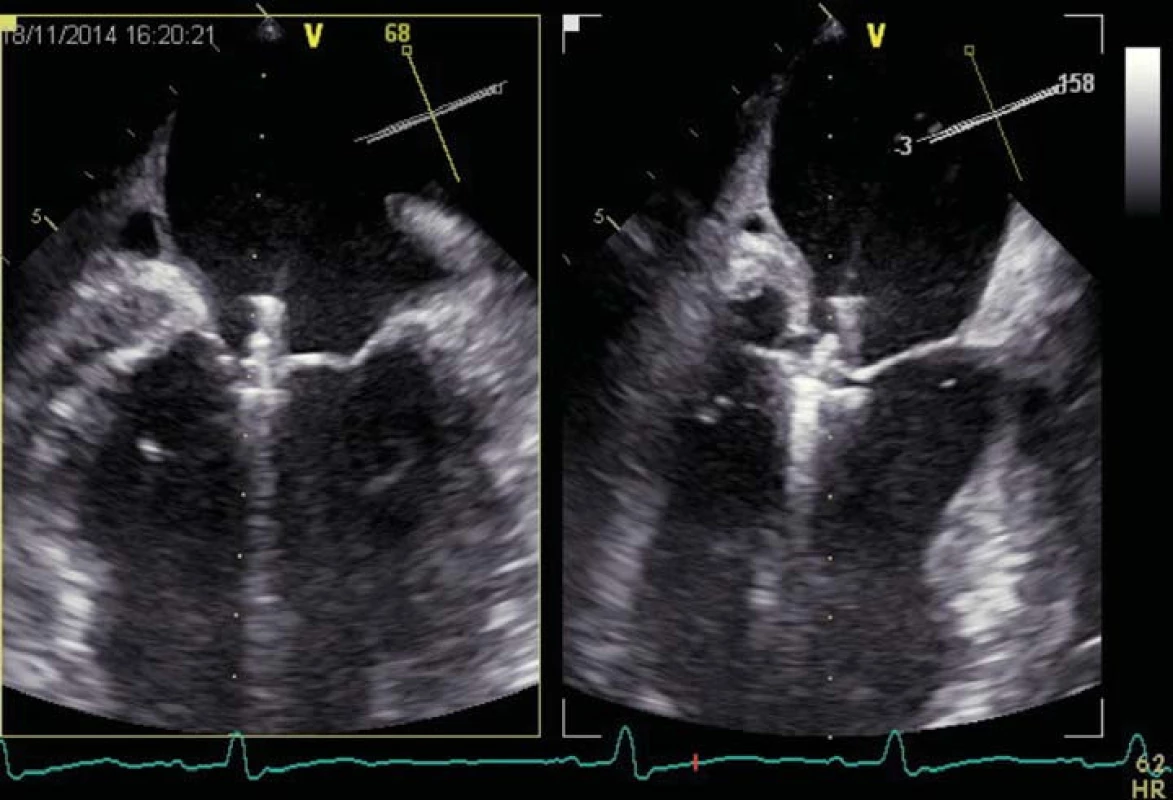
MitraClip
Cílem výkonu je maximální redukce MR (i při implantaci více klipů). Jako technicky úspěšná je implantace hodnocena v případě zmenšení MR (reziduální MR je nejvýše 2. stupně) při implantaci jednoho či více klipů a středního gradientu na mitrální chlopni s maximem 4 – 5 mm Hg [35].
První výsledky pocházejí ze studie EVEREST a EVEREST II, která již byla randomizovaná a srovnávala výsledky pacientů s MR, kteří byli indikováni k implantaci MitraClipu s pacienty léčenými konvenční chirurgickou technikou [36]. Od roku 2008 tato metoda získala CE značku a dosud bylo celosvětově provedeno více než 17 000 implantací. V mnoha případech šlo o vysoce rizikové nemocné. V současných registrech (na rozdíl od studií EVEREST, v nichž dominovali nemocní s degenerativní MR) jasně převažují nemocní s funkční mitrální regurgitací a dysfunkcí LK srdeční.
Současné indikace k implantaci MitraClipu
Implantace MitraClipu může být indikována u symptomatických nemocných s významnou MR, pokud je takový nemocný považován heart týmem za vysoce rizikového nebo inoperabilního a má životní prognózu delší než jeden rok [12,13]. U pacientů se sekundární MR je vada často dynamická a její závažnost závisí na aktuálním preloadu a afterloadu. Implantaci proto zvažujeme až po vyčerpání ostatních terapeutických možností (tj. farmakologické, resynchronizační či případně revaskularizační léčbě pomocí PCI). U nemocných s extrémní dysfunkcí levé srdeční komory (EF pod 20 %) probíhají randomizované studie [34,35].
Kromě klinických indikací u obou typů MR je u pacientů zvažovaných k implantaci MitraClipu nutné splnění morfologických kritérií. Ty zahrnují centrálně umístěný jeden nebo více jetů, u degenerativní MR vzdálenost mezi cípy (tzv. flail gap) < 10 mm a šířku (flail width ) < 15 mm, u funkční mitrální regurgitace koaptace cípů v délce ≥ 2 mm a hloubku koaptace do 11 mm. Kontraindikací k výkonu je revmatické postižení mitrální chlopně, plocha mitrálního ústí < 4,0 cm2 (riziko vytvoření mitrální stenózy po výkonu), infekční endokarditida, těžká ireverzibilní dysfunkce LK srdeční (riziko selhání LK po výkonu) a excentrické jety MR u obou komisur pro riziko poškození subvalvulárního aparátu v průběhu výkonu [37].
Závěr
Mitrální regurgitace je velmi různorodé onemocnění, které vyžaduje diferencovaný přístup při hodnocení primární a sekundární MR, stejně tak jako u akutně vzniklé MR či chronické vady. U akutně vzniklých regurgitací je vzhledem k dramatické symptomatologii indikováno urgentní operační řešení.
U chronické primární MR je průběh často dlouho asymptomatický a první příznaky se mohou projevit až v pokročilém stadiu vady. U hemodynamicky významné primární MR indikujeme k operaci pacienty s i jen přechodnými projevy levostranné srdeční insuficience, málo symptomatické pacienty tehdy, je-li chlopeň vhodná k plastice. Operace by měla být indikována před rozvojem dysfunkce a dilatace LK, dilatace LS s fibrilací síní a rozvojem plicní hypertenze. Takový pacient má dobrou dlouhodobou prognózu bez nutnosti užívání antikoagulační léčby.
U sekundární MR je situace odlišná, primárně je postižen myokard a dlouhodobé výsledky chirurgické léčby nejsou dosud dobré. Vzhledem ke komplexnějšímu postupu zahrnuje léčba sekundární MR léčbu srdečního selhání, v indikovaných případech resynchronizační terapii. Při indikaci k chirurgickému řešení upřednostňujeme plastiku mitrální chlopně.
V současné době dochází i k rozvoji katetrizačních metod v léčbě MR, v klinické praxi je již etablována metoda implantace MitraClipu. Výkon je považován za bezpečný a akutní i střednědobé výsledky jsou příznivé. K výkonu mohou být indikováni nemocní s významnou primární nebo sekundární MR na základě symptomů a specifických anatomických kritérií. Cílovou populací jsou hlavně starší pacienti s vysokým rizikem kardiochirurgického výkonu nebo nemocní se sekundární MR a dysfunkcí LK.
Pro správně zvolený postup, načasování operace či indikace implantace MitraClipu má nesporný význam dlouhodobé klinické a echokardiografické sledování pacientů s MR, zkušenost vyšetřujícího a zkušenost chirurgického týmu.
Doručeno do redakce: 1. 9. 2015
Přijato po recenzi: 30. 10. 2015
MU Dr. Hana Línková, Ph.D.
ww.fnkv.cz
hana.linkova@fnkv.cz
Zdroje
1. Nkomo VT, Gardin JM, Skelton TN et al. Burden of valvular heart diseases: a population-based study. Lancet 2006; 368 : 1005 – 1011. doi:10.1016/ S0140-6736(06)69208-8.
2. Lung B, Baron G, Butchart EG et al. A prospective survey of patients with valvular heart disease in Europe: The Euro Heart Survey on Valvular Heart Disease. Eur Heart J 2003; 24 : 1231 – 1243. doi.10.1016/ S0195-668X(03)00201-X.
3. Enriquez-Sarano M, Akins CW, Vahanian A. Mitral regurgitation. Lancet 2009; 373 : 1382 – 1394. doi: 10.1016/ S0140-6736(09)60692-9.
4. Mehta RH, Eagle KA, Coombs LP et al. Influence of age on outcomes in patients undergoing mitral valve replacement. Ann Thorac Surg 2002; 74 : 1459 – 1467.
5. Mirabel M, Iung B, Baron G et al. What are the characteristics of patients with severe, symptomatic, mitral regurgitation who are denied surgery? Eur Heart J 2007; 28 : 1358 – 1365. doi: 10.1093/ eurheartj/ ehm001.
6. Iung B, Baron G, Butchart EG et al. A prospective survey of patients with valvular heart disease in Europe: The Euro Heart Survey on Valvular Heart Disease. Eur Heart J 2003; 24 : 1231 – 1243. doi: 10.1016/ S0195-668X(03)00201-X.
7. Čerbák R. Chronicke regurgitačni chlopenni vady leveho srdce včera a dnes. Interv Akut Kardiol 2002; 2 : 85 – 89.
8. Enriquez-Sarano M. Timing of mitral valve surgery. Heart 2002; 87 : 79 – 85. doi: 10.1136/ heart.87.1.79.
9. Trichon BH, Felker GM, Shaw LK et al. Relation of frequency and severity of mitral regurgitation to survival among patients with left ventricular systolic dysfunction and heart failure. Am J Cardiol 2003; 91 : 538 – 543. doi: 10.1016/ S0002-9149(02)03301-5.
10. Lancellotti P, Moura L, Peirard LA et al. European Association of Echocardiography recommendations for the assessment of valvular regurgitation. Part 2:mitral and tricuspid regurgitation (native valve disease). Eur J Echocardiogr 2010; 11 : 307 – 332. doi: 10.1093/ ejechocard/ jeq031.
11. Endrys J. Invazivni hemodynamicke metody. Hradec Kralove: Nucleus 2005 : 102 – 108.
12. Vahanian A, Alfieri O, Andreotti F et al. Guidelines on the management of valvular heart disease (version 2012): the Joint Task Force on the Management of Valvular Heart Disease of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). Eur J Cardiothorac Surg 2012; 42: S1 – S44. doi: 10.1093/ ejcts/ ezs455.
13. Nishimura RA, Otto CM, Bonow RO et al. 2014 AHA/ ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/ American Heart Association Task Force on Practice Guidelines. J Thorac Cardiovasc Surg 2014; 148: e1 – e132. doi: 10.1016/ j.jtcvs.2014.05.014.
14.Tribouilloy CM, Enriquez-Sarano M, Schaff H et al. Impact of preoperative symptoms on survival after surgical correction of organic mitral regurgitation: rationale for optimizing surgical indications. Circulation 1999; 99 : 400 – 405. doi: 10.1161/ 01.CIR.99.3.400.
15. Marcotte F, Honos GN, Walling AD et al. Effect of angiotensin-converting enzyme inhibitor therapy in mitral regurgitation with normal left ventricular function. Can J Cardiol 1997; 13 : 479 – 485.
16. Enriquez-SaranoM, Tajik AJ, Schaff HV et al. Echocardiographic prediction of survival after surgical correction of organic mitral regurgitation. Circulation 1994; 90 : 830 – 837. doi: 10.1161/ 01.cir.90.2.830.
17. Detaint D, Sundt TM, Nkomo VT et al. Surgical correction of mitral regurgitation in the elderly: outcomes and recent improvements. Circulation 2006; 114 : 265 – 272. doi: 10.1161/ cirulationaha.106.619239.
18. David TE, Armstrong S, Sun Z et al. Late results of mitral valve repair for mitral regurgitation due to degenerative disease. Ann Thorac Surg 1993; 56 : 7 – 12.
19. Fedak PW, McCarthy PM, Bonow RO. Evolving concepts and technologies in mitral valve repair. Circulation 2008; 117 : 963 – 974. doi: 10.1161/ circulationaha.107.702035.
20. David TE. Outcomes of mitral valve repair for mitral regurgitation due to degenerative disease. Semin Thorac Cardiovasc Surg 2007; 19 : 116 – 120. doi: 10.1053/ j.semtcvs.2007.04.004.
21. Otto CM. Valvular heart disease. Philadelphia: WB Saunders 1999 : 296 – 322.
22. Russo A, Suri RM, Grigioni F et al. Clinical outcome after surgical correction of mitral regurgitation due to papillary muscle rupture. Circulation 2008; 118 : 1528 – 1534. doi: 10.1161/ circulationaha.107.747949.
23. Glower DD, Tuttle RH, Shaw LK et al. Patient survival charakteristic after routine mitral valve repair for ischemic mitral regurgitation. J Thorac Cardiovas Surg 2005; 129 : 860 – 868. doi: 10.1016/ j.jtcvs.2004.11.023.
24. Lancellotti P, Pierard LA. Chronic ischaemic mitral regurgitation: exercise testing reveals its dynamic component. Eur Heart J 2005; 26 : 1816 – 1817. doi: 10.1093/ eurheartj/ ehi418.
25. Kang DH, Kim MJ, Kang SJ et al. Mitral valve repair versus revascularization alone in the treatment of ischemic mitral regurgitation. Circulation 2006; 114 (Suppl 1): 499 – 503. doi: 10.1161/ circulationaha.105.000398.
26. Lam BK, Gillinov AM, Blackstone EH et al. Importance of moderate ischemic mitral regurgitation. Ann Thorac Surg 2005; 79 : 462 – 470. doi: 10.1016/ j.athoracsur.2004.07.040.
27. St. John Sutton MG, Plappert T, Abraham WT et al. Multicenter InSync Randomized Clinical Evaluation (MIRACLE) Study Group. Effect of cardiac resynchronization therapy on left ventricular size and function in chronic heart failure. Circulation 2003; 107 : 1985 – 1990.
28. Magne J, Senechal M, Dumesnil JG et al. Ischemic mitral regurgitation: a complex multifaceted disease. Cardiology 2009; 112 : 244 – 259. doi: 10.1159/ 000151693.
29. Rankin JS, Daneshmand MA, Milano CA et al. Mitral repair for ischemic mitral regurgation: review of current techniques. Heart Lung Vessel 2013; 5 : 246 – 251.
30. Deja MA, Grayburn PA, Sun B et al. Influence of mitral regurgitation repair on survival in the surgical treatment for ischemic heart failure trial. Circulation 2012; 125 : 2639 – 2648. doi: 10.1161/ circulationaha.111.072256.
31. Smith PK, Puskas JD, Ascheim DD et al. Surgical treatment of moderate ischemic mitral regurgitation. N Engl J Med 2014; 371 : 2178 – 2188. doi: 10.1056/ NEJMoa1410490.
32. Lancellotti P, Troisfontaines P, Toussaint AC et al. Prognostic importance of exercise-induced changes in mitral regurgitation in patients with chronic ischemic left ventricular dysfunction. Circulation 2003; 108 : 1713 – 1717. doi: 10.1161/ 01.CIR.0000087599.49332.05.
33. Harris KM, Sundt TM 3rd, Aeppli D et al. Can late survival of patients with moderate ischemic mitral regurgitation be impacted by intervention on the valve? Ann Thorac Surg 2002; 74 : 1468 – 1475.
34. Tamburino C, Ussia GP, Maisano F et al. Percutaneous mitral valve repair with the MitraClip system: acute results from a real world setting. Eur Heart J 2010; 31 : 1382 – 1389. doi: 10.1093/ eurheartj/ ehq051.
35. Herrmann HC, Kar S, Siegel R et al. Effect of percutaneous mitral repair with the MitraClip device on mitral valve area and gradient. EuroIntervention 2009; 4 : 437 – 442.
36. Feldman T, Kar S, Rinaldi M et al. Percutaneous mitral repair with the MitraClip system: safety and midterm durability in the initial EVEREST (Endovascular Valve Edge-to-Edge REpair Study) Cohort. J Am Coll Cardiol 2009; 54 : 686 – 694. doi: 10.1016/ j.jacc.2009.03.077.
37. Zamorano JL, Gonzales-Gomez A, Lancellotti P. Mitral valve anatomy: implications for transcatheter mitral valve interventions. EuroIntervention 2014; 10 (Suppl U): U106 – U111. doi: 10.4244/ EIJV10SUA15.
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2015 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Myokarditidy a zánětlivé kardiomyopatie
- Obrovskobuněčná myokarditida a sarkoidóza srdce – update 2015
- Perikarditidy
- Infekční endokarditida – diagnostika a doporučené postupy
- Srdeční vrozené vady v dospělosti
- Klinický přístup k pacientovi s aortální stenózou
- Indikace k intervenci a volba nejvhodnějšího postupu u mitrálních regurgitací
-
Vztah a klinický význam chronického onemocnění ledvin u pacientů s poruchami srdečního rytmu a/ nebo s implantabilními elektrickými přístroji
Zkrácená komentovaná verze oficiálního stanoviska Evropské společnosti pro srdeční rytmus -
Jak léčit dyslipidemii u pacientů s renální insuficiencí
Výběr z doporučení KDIGO s klinickým komentářem - Dávkování antibiotik u pacientů léčených hemoeliminačními metodami
- Vénové vaskulárne choroby – aktuálny naliehavý problém klinickej medicíny
- Diagnóza, klasifikácia a princípy manažmentu cerebrovaskulárnej aterosklerotickej choroby z hľadiska angiológie
- Evolocumab – protilátka proti PCSK9 s mohutným hypolipidemických účinkem
- Co zaznělo na kongresu AHA 2015 v Orlandu
-
European Society of Cardiology Congress
Co může být lepší než NOAC?
Snad jedině NOAC s antidotem... -
European Society of Cardiology Congress
Mají pacienti se srdečním selháním opět naději?
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Perikarditidy
- Myokarditidy a zánětlivé kardiomyopatie
- Srdeční vrozené vady v dospělosti
- Infekční endokarditida – diagnostika a doporučené postupy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




