-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
European Society of Cardiology Congress
Co může být lepší než NOAC?
Snad jedině NOAC s antidotem...
Autoři: J. Kulhavý
Působiště autorů: šéfredaktor AM Review
Vyšlo v časopise: Kardiol Rev Int Med 2015, 17(4): 375-378
Kategorie: Aktualita
„Historie antikoagulace má před sebou již třetí důležitý krok. Tím prvním byl příchod agonistů vitaminu K. Druhým krokem – po půlstoletí vlády warfarinu – byl nástup nových perorálních antikoagulancií, tzv. NOACs, jejichž éra se úspěšně rozvíjí. Třetím významným krokem bude, když ke stávajícímu NOAC přibude antidotum schopné v případě potřeby rychle zvrátit antikoagulační účinek. Registrace první takové protilátky je přede dveřmi a bude tím zahájena nová etapa antikoagulace a její kontroly,“ konstatoval předsedající prof. Charles V. Pollack z Perelman School of Medicine, University of Pennsylvania, USA v úvodu sympozia pořádaného 30. srpna v průběhu kongresu European Society of Cardiology v Londýně a podpořeného společností Boehringer Ingelheim.
„V jednoduchosti je krása,“ připomněl druhý přednášející prof. Gregory H. Lip z University of Birmingham ve Velké Británie slova, jimiž prof. J. Camm charakterizoval před třemi lety vydání nových doporučení ESC pro léčbu fibrilace síní (FS). „Guidelines silně doporučují soustředit se na identifikaci osob skutečně málo rizikových, které nepotřebují žádnou antikoagulační ani antitrombotickou terapii, namísto toho, abychom jako dříve vyhledávali naopak vysoce rizikové pacienty,“ konstatoval prof. Lip a připomněl, že nízko rizikový je pacient s nevalvulární FS bez dalších komorbidit, mladší 65 let, tj. s hodnotou skóre CHA2DS2 - VASc = 0.
Klinická praxe potvrzuje platnost doporučených postupů...
Na podporu guidelines citoval prof. Lip data z reálného života, která recentně s kolegy publikoval v J Am Coll Cardiol. Po dobu jednoho roku bylo sledováno celkem 39 400 pacientů s nevalvulární FS, kteří buď nedostávali žádnou antikoagulační, resp. antitrombotickou léčbu (n = 23 572), nebo užívali kyselinu acetylsalicylovou (n = 5 353), nebo byli warfarinizováni (n = 10 475).
Ti, kteří měli FS samotnou a žádný další rizikový faktor pro CMP, tzn. CHA2DS2 - VASc = 0, měli (bez ohledu na to, zda dostávali nějakou léčbu, nebo nikoli) i nízké riziko sledovaných událostí, jimiž byly ischemická cévní mozková příhoda (CMP), úmrtí z jakýchkoli příčin a intrakraniální krvácení. Nejmarkantněji to bylo pozorovatelné v celkové mortalitě – míra výskytu mezi neléčenými 3,87/ 100 pacientů, s kyselinou acetylsalicylovou 3,12/ 100 a s warfarinem 2,2/ 100 pacientů. Stačil však jediný rizikový faktor pro CMP k samotné FS navíc, tedy CHA2DS2 - VASc = 1, aby se pomyslné nůžky rizika výrazně rozevřely – míra výskytu úmrtí ze všech příčin mezi neléčenými 11,3/ 100 pacientů, s kyselinou acetylsalicylovou 5,662/ 100 a s warfarinem 4/ 100 pacientů. Podobné rozdíly byly i v míře rizika ischemické CMP a intrakraniálního krvácení. Management prevence CMP u pacientů s FS tak v praxi potvrdil správnost evropských doporučení.
Cenný pohled na to, jak jsou antikoagulováni pacienti s FS v reálném životě, nabízí registr GLORIA ‑ AF. „Před nástupem NOACs užívalo v Evropě 63,9 % pacientů s FS warfarin, 25,4 % kyselinu acetylsalicylovou a 8,6 % bylo bez preventivní léčby,“ konstatoval prof. Lip. „Po registraci NOACs užívá v Evropě 38,8 % pacientů s FS dabigatran, 37,8 % warfarin, 10,7 % rivaroxaban, 2,9 % apixaban, 5 % kyselinu acetylsalicylovou a 0,7 % jinou protidestičkovou terapii, ale 4,1 % stále nepochopitelně zůstává bez ochrany před ischemickou CMP.“
Loni publikovaná post‑hoc analýza studie RE ‑ LY (Lip et al) potvrdila účinnost i bezpečnost dávky dabigatranu (110 mg 2× denně či 150 mg 2× denně) doporučené v SPC přípravku schváleném v Evropské unii – jako „over‑treated“ byli vyřazeni nemocní indikovaní k dabigatranu 110 mg, kteří dostávali 150 mg, naopak jako „under‑treated“ ti, kteří byli indikováni k 150 mg, ale dostávali 110 mg. Oproti warfarinu bylo při podávání optimálně dávkovaného dabigatranu potvrzeno snížení relativního rizika CMP/ SE o 26 %, závažných krvácení o 15 % a celkové mortality o 14 %.
… i to, čeho bylo dosaženo ve studiích
Dabigatran navíc vedle výsledků studie RE ‑ LY disponuje velmi širokou databází nashromážděnou v podmínkách reálného používání. Prof. Lip připomněl mj. to, že:
- Nezávislá analýza FDA registru amerického pojistného systému Medicare zahrnující > 134 000 nových uživatelů dabigatranu a warfarinu v indikaci prevence CMP u FS potvrdila s dabigatranem v americkém dávkování (150 mg a 75 mg) v praxi snížení relativního rizika ischemické CMP o 20 %, intrakraniálního krvácení o 66 %, intracerebrálního krvácení o 67 % a mortality o 14 %, což věrně koreluje s výsledky ze studie RE ‑ LY.
- Data z dánského registru (> 20 000 pacientů s FS) byla porovnávána podle výsledků léčby dabigatranem 110 mg i 150 mg (téměř 5 000 pacientů) a warfarinem (téměř 9 000 pacientů). Pacienti byli párováni podle více srovnatelných rizikových faktorů, porovnání je tedy podle prof. Lipa dobře vypovídající. Míra celkové mortality, intrakraniálních krvácení a plicního embolizmu je při užívání dabigatranu nižší – i dánský registr tedy v reálném životě kopíruje výsledky studie RE ‑ LY. Navíc jeho data nepotvrzují možné vyšší riziko infarktu myokardu při užívání dabigatranu, které se ve studii RE ‑ LY objevilo jako nesignifikantní trend.
- Poznatky z klinických studií potvrzují podle sdělení prof. Lipa i data z hongkongského registru. V první řadě to, že dabigatran je účinnější než warfarin, ale také že podávání kyseliny acetylsalicylové v prevenci ischemické CMP u pacientů s FS přináší jen malý, prakticky nulový efekt. Roční míra výskytu ischemické CMP u pacientů s FS v daném registru činí 10,38 % bez jakékoli léčby, 7,95 % s kyselinou acetylsalicylovou, 7,34 % s nejhůře kontrolovaným warfarinem (nejnižší kvartil warfarinizovaných pacientů, kteří strávili jen méně než 17,9 % času v terapeutickém rozpětí), 3,10 % s nejlépe kontrolovaným warfarinem (nejvyšší kvartil pacientů, kteří strávili více než 56,2 % času v terapeutickém rozpětí) a jen 2,24 % s dabigatranem.
Hongkongský registr přináší i významné potvrzení bezpečnosti dabigatranu v klinické praxi. Roční míra incidence intrakraniálního krvácení v něm činí 0,53 % u neléčených, 0,8 % s kyselinou acetylsalicylovou, 1,37 % s nejhůře a 0,74 % s nejlépe kontrolovaným warfarinem a pouze 0,32 % s dabigatranem.
Váš pacient, vaše volba aneb...
„Nová perorální antikoagulancia přinesla revoluční změnu ve všech indikacích, v nichž jsou dnes schválena k užití – vedle prevence CMP u pacientů s nevalvulární FS také v léčbě akutní hluboké žilní trombózy/ plicního embolizmu, v prevenci hluboké žilní trombózy po elektivních náhradách kolenních a kyčelních kloubů a v prevenci rekurence hluboké žilní trombózy/ plicního embolizmu,“ konstatoval v Londýně další přednášející prof. Stuart J. Connoly z McMaster University, Hamilton v Ontariu, Kanada. Spolu s kolegy se věnoval převším výměně praktických zkušeností z použití perorální antikoagulace a zejména NOACs u pacientů s nevalvulární FS ve specifických situacích, které s sebou přináší klinická praxe.
PERORÁLNÍ ANTIKOAGULACE A KATETRIZAČNÍ ABLACE FS
Své zkušenosti v této oblasti prezentoval prof. Richard Schilling z Barts Health NHS Trust, London Bridge Hospital ve Velké Británii. Uvedl, že mezi nemocnými přicházejícími na jeho pracoviště k provedení výkonu jako nízko rizikoví (skóre CHA2DS2 - VASc = 0) bylo 30 % již antikoagulováno, mezi rizikovými (skóre CHA2DS2 - VASc = 1 a vyšší) se jednalo o 80 %.
Prof. Schilling zrekapituloval možné komplikace spojené s katetrizační ablací FS – embolii (a CMP) nebo krvácení (hematom, falešné aneuryzma, retroperitoneální krvácení, perikardiální efuzi/ tamponádu srdce). „Na druhé straně je dobré vědět, že jak vyplývá z dat německého registru ablačních výkonů, komplikace nejsou v praxi naštěstí nijak mimořádně časté – celkově míra incidence 6,33 %, ale pro CMP jen 0,24 %, pro závažná krvácení 0,75 % a pro velké kardiovaskulární příhody MACE 0,06 %,“ uvedl prof. Schilling.
„Management antikoagulační a antitrombotické terapie v souvislosti s provedením katetrizační ablace FS nabízí v podstatě dvě možnosti – přemostění heparinem (tzn. vysazení perorálních antikoagulancií 3 – 5 dnů před výkonem a překlenutí doby do opětovného nasazení nízkomolekulárním heparinem), nebo podávání perorálních antikoagulancií bez přerušení. Během výkonu je pak kromě toho všem pacientům podáván heparin i. v.,“ konstatoval prof. Schilling a připomněl výsledky retrospektivní studie publikované loni Pagem et al. Sledovala 1 813 pacientů (2 855 ablací) a míru jejich rizika během 14 dnů po výkonu při užití jedné ze dvou výše uvedených antikoagulačních strategií.
Embolie se vyskytla u 0,7 % pacientů s vysazením warfarinu a přemosťovací léčbou nízkomolekulárním heparinem oproti 0,4 % pacientů, kterým nebylo podávání warfarinu přerušeno (p = 0,5). Podobně krvácení se vyskytlo u 6 % s přemosťovací léčbou a 4 % s nepřerušeným warfarinem (p = 0,02) a hematom u 3,2 % s přemosťovací léčbou vs. 1,7 % s nepřerušeným warfarinem (p = 0,02).
„To potvrzuje platnost aktuálních evropských doporučení, která říkají, že perorální a intravenózní antikoagulace je v souvislosti s ablací FS doporučována a že nepřerušené podávání warfarinu je bezpečnější než jeho vysazení a využití přemosťovací strategie nízkomolekulárním heparinem. V guidelines dále stojí, že rizikovým pacientům má být perorální antikoagulace podávána dlouhodobě, pokud je současně přítomna ischemická choroba srdeční, pak i s přidáním klopidogrelu, ovšem bez kyseliny acetylsalicylové,“ uvedl prof. Schilling a dodal, že pro nepřerušené podávání NOACs nemáme k dispozici dostatek dat. Americká guidelines se o této možnosti sice zmiňují, nicméně doporučují využívat NOACs periprocedurálně v souvislosti s provedením katetrizační ablace FS s opatrností.
„Pro warfarin tedy máme data, ale ne vždy jsou nemocní ochotni jej užívat. Zpravidla jsou to lidé mladší, tzn. zaměstnaní, kteří se chtějí léčit komfortně, aby nemuseli měnit kvůli interakcím warfarinu stravovací návyky či být omezováni např. nutností pravidelných kontrol INR. Proto je řada z nich již od začátku léčby na NOACs,“ připomněl prof. Schilling. A i když, jak již bylo řečeno, pro kontinuální periprocedurální podávání NOACs dosud nejsou data z randomizovaných studií, přesto se lze již opřít o určité zkušenosti.
Maddox et al zveřejnili v r. 2013 v J Cardiovasc Electrophysiol výsledky otevřené studie porovnávající míru výskytu vybraných komplikací při kontinuálním periprocedurálním podávání dabigatranu (n = 212) a warfarinu (n = 251). Míra výskytu událostí kompozitního cíle (krvácení a embolie) byla 1,4 % s nepřerušeným dabigatranem vs. 2,3 % s kontinuálním warfarinem. Pokud jde o krvácení samotné, míra incidence činila 0,9 vs. 2,3 % opět ve prospěch dabigatranu. Embolické komplikace naopak byly v malé míře zaznamenány s dabigatranem (0,4 vs. 0 %).
„Nedostatek dat by měla vyřešit studie RE ‑ CIRCUIT porovnávající účinnost a bezpečnost kontinuálního periprocedurálního podávání dabigatranu 150 mg oproti warfarinu u nemocných podstupujících ablaci FS. Primárním cílem je míra závažných krvácení do dvou měsíců po provedené ablaci, sekundárními pak výskyt CMP/ TIA, malých krvácení a jejich kombinace s tromboembolizmem,“ uvedl závěrem prof. Schilling.
PERORÁLNÍ ANTIKOAGULACE A IMPLANTACE KORONÁRNÍHO STENTU
Prof. Stefan Hohnloser z Johann Wolfgang Goethe ‑ Universität Frankfurt am Mein v Německu shrnul specifika pacientů s FS, kteří pro akutní koronární syndrom podstupují intervenci. „Tito nemocní vyžadují jednak prevenci CMP kvůli své FS – tedy perorální antikoagulaci. Zároveň je u nich nutná i prevence trombózy stentu – doporučené postupy hovoří o duální protidestičkové léčbě kyselinou acetylsalicylovou s klopidogrelem. Znamená to tedy v jejich případě triple terapii? K tomu máme zatím jen málo důkazů, zato velmi mnoho expertních názorů,“ uvedl prof. Hohnloser. „Jedinou randomizovanou, i když relativně malou studií s warfarinem v dané indikaci je WOEST. Není překvapením, že duální terapie warfarinem s klopidogrelem byla provázena signifikantně nižším rizikem závažných krvácení oproti trojkombinaci warfarin s klopidogrelem a kyselinou acetylsalicylovou. Duální terapie tedy byla bezpečnější a přitom stejně účinná jako trojkombinace, protože nedošlo ke zvýšení počtu trombotických příhod.“
Pokud jde o NOACs, jedinou studií, v níž byla zastoupena subpopulace užívajíci triple terapii NOAC s duální protidestičkovou léčbou, byla RE ‑ LY s dabigatranem. Prof. Hohnloser připomněl, že daní pacienti v ní tvořili 4,5 % studované populace, zatímco z obdobných studií s rivaroxabanem, apixabanem i edoxabanem byli předem vyloučeni.
„Riziko závažných krvácení bylo s triple terapií ve všech ramenech vyšší, podstatné ovšem je, že kombinace kyseliny acetylsalicylové a klopidogrelu s dabigatranem 110 mg i 150 mg byla vždy bezpečnější než s warfarinem – výskyt závažných krvácení činil 5,4, resp. 5,5, resp. 6,3 %, v uvedeném pořadí,“ konstatoval prof. Hohnloser.
Také on připomněl, že na potřebné definitivní důkazy se čeká – přinést by je měly studie probíhající aktuálně s více NOACs. „Důležitá je mezi nimi RE ‑ DUAL PCI porovnávající dabigatran v kombinaci s inhibitorem P2Y12, tedy nejen s klopidogrelem, ale také tikagrelorem, oproti triple terapii inhibitorem P2Y12, kyselinou acetylsalicylovou a warfarinem (1 – 3 měsíce) následované duální terapií antiagreganciem a warfarinem. Studie má zdvojený primární cíl – jednak mortalitu, CMP/ SE a infarkt myokardu plus navíc závažná krvácení,“ uzavřel prof. Hohnloser.
S antidotem bude urgentní zvrat antikoagulace rychlejší a snazší
Již v úvodu citovaný prof. Pollack se věnoval dalšímu důležitému aspektu klinické praxe – jak v případě potřeby zvrátit antikoagulační účinek NOACs. Doložil, že toho při správném managementu lze dosáhnout. „V subpopulaci pacientů ve studii RE ‑ LY, kteří podstoupili urgentní chirurgický výkon, se míra incidence závažných krvácení nelišila mezi dávkami dabigatranu – 17,8 % s dabigatranem 110 mg a 17,7 % s dabigatranem 150 mg – a byla nižší než u warfarinizovaných pacientů – 21,6 %,“ připomněl prof. Pollack.
Při rozhodování, kdy a jak vysadit antikoagulaci před elektivními výkony, je podle něj zásadní jednak posouzení funkce ledvin, jejíž snížení může ovlivnit kapacitu pro vyloučení NOAC z organismu, jednak provedení některého z koagulačních testů, jejichž využitelnost se však u různých NOACs liší (tab. 1). K dispozici jsou i standardní doporučení pro rychlý zvrat antikoagulace v urgentních případech (tab. 2).
Tab. 1. Testy použitelné pro hodnocení antikoagulace při užívání NOAC. 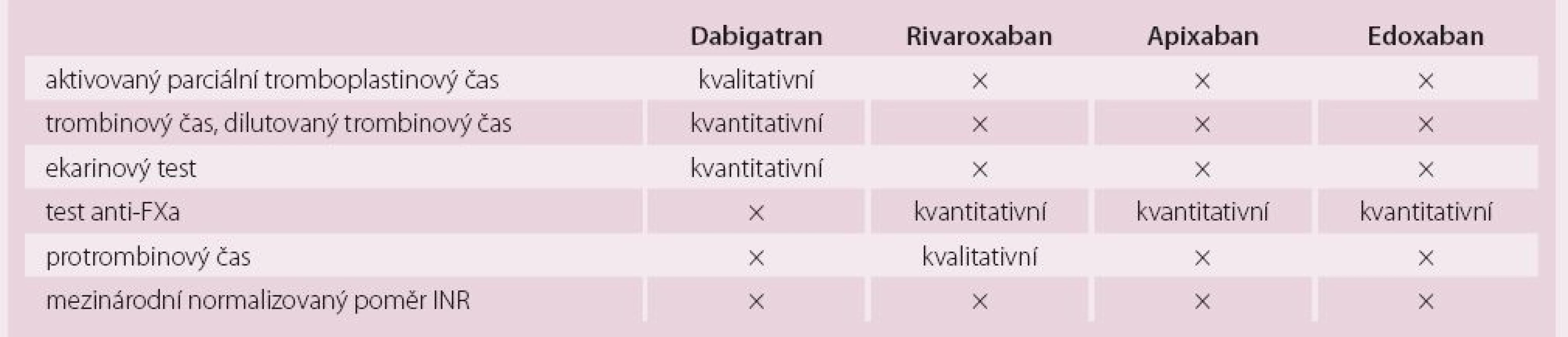
Zdroj: prezentace Ch. Pollacka Tab. 2. Algoritmus managementu pacientů léčených NOAC při krvácivých příhodách. 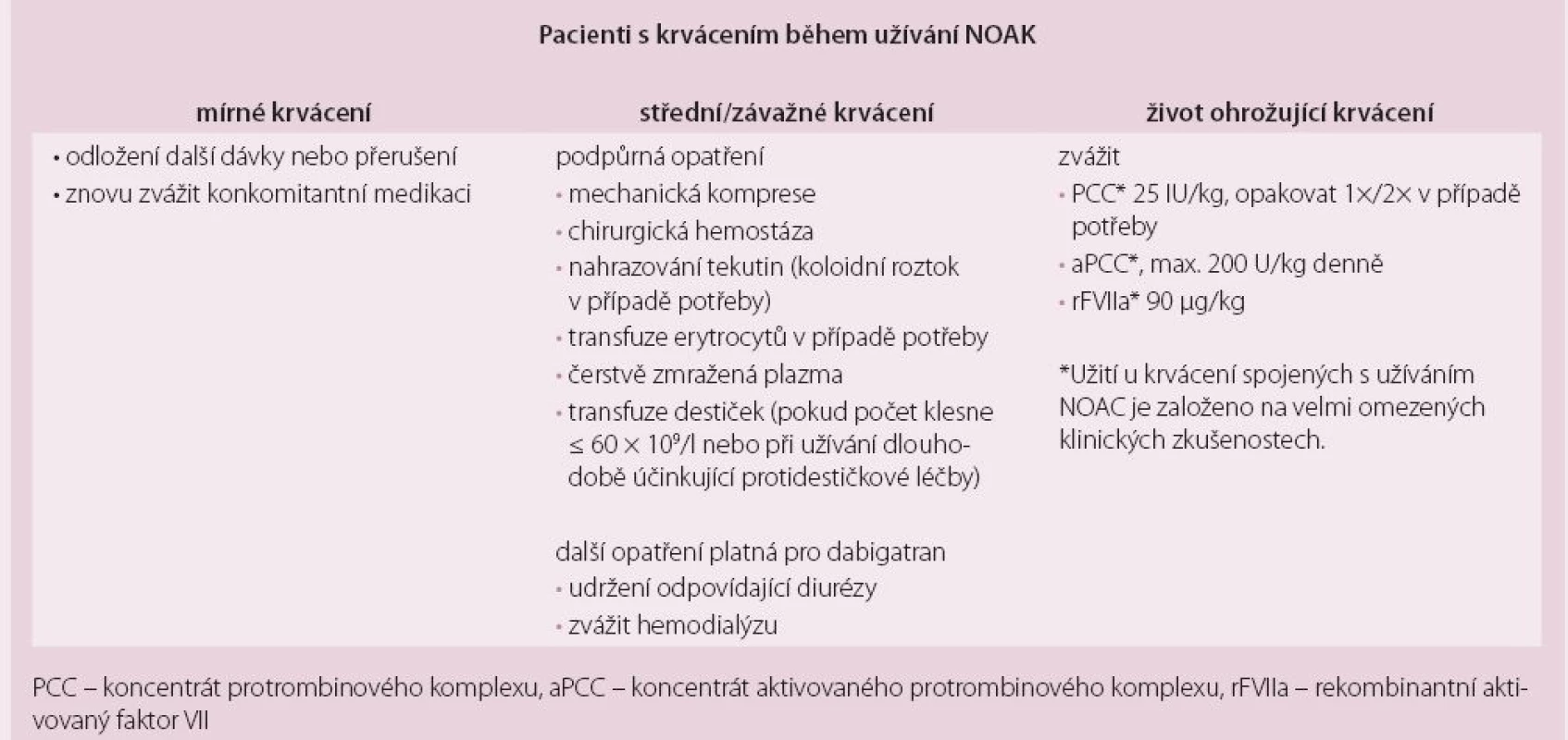
Zdroj: prezentace Ch. Pollacka „Ideálem je samozřejmě NOAC s antidotem,“ uvedl prof. Pollack. „Jaké vlastnosti by taková protilátka měla mít? Nepochybně rychlý nástup účinku, setrvale stabilní působení... Celé bych to shrnul do jediné věty: musí umožnit lékařům soustředit se na životně nezbytné aspekty urgentní péče a nepřemýšlet o riziku krvácení."
Podle prof. Pollacka je takových látek v klinickém zkoušení více. Nejdále je idarucizumab zaměřený specificky na zvrat účinku dabigatranu – přes klinickou studii fáze III dospěl již k podání žádosti o registraci EMA i FDA. V klinickém zkoušení fáze III je i andexanet alfa, který cílí na zvrat antikoagulačního účinku „ - xabanů“, tedy inhibitorů faktoru Xa. Studie fáze II probíhá s ciraparantagem, který má ambici stát se univerzálním antidotem všech NOACs.
Idarucizumab je humanizovaný fragment vázající antigen (Fab fragment), jehož vazebná afinita k trombinu je přibližně 350násobně vyšší, než má dabigatran. Při intravenózním podání dochází tedy k rychlému nástupu účinku (do jedné minuty) a látka má krátký poločas. Její účinnost ověřuje studie RE ‑ VERSE AD, která nemá žádná vylučovací kritéria. Předpokládá se, že obsáhne až 300 dospělých pacientů užívajících dabigatran. Dosud bylo zařazeno 90 nemocných ve dvou skupinách – skupinu A (n = 51) tvořili nemocní s nekontrolovaným nebo život ohrožujícím krvácením (intrakraniálním, v důsledku traumatu po autonehodě apod.), skupinu B (n = 39) osoby vyžadující urgentní chirurgický nebo invazivní výkon.
Všichni obdrželi 5 g idarucizumabu intravenózně rozdělených do dvou infuzí podaných v rozmezí max. 15 min. Pacientům byly odebírány vzorky krve – po podání první dávky idarucizumabu bezprostředně, po podání druhé dávky po 10 a 30 min a dále po 1, 2, 4, 12 a 24 hod.
Primárním cílem studie bylo zjistit stupeň zvratu antikoagulačního účinku dabigatranu během 4 hod od aplikace, přičemž jako ukazatele byly stanoveny dilutovaný trombinový čas (dTT) a ekarinový koagulační čas (ECT). Sekundární cíl zahrnoval podíl pacientů s úplnou normalizací dTT a ECT do 4 hod, pokles koncentrace volného dabigatranu v séru a celkové klinické hodnocení ošetřujícím lékařem. Pro účely bezpečnosti byly nežádoucí účinky monitorovány 90 dnů od podání idarucizumabu a zahrnovaly podezření na trombotické příhody nebo úmrtí vaskulárního i nevaskulárního původu.
Ve studii RE ‑ VERSE AD bylo zatím hodnoceno 90 pacientů a bylo dosaženo primárního cíle. Jak konstatoval prof. Pollack, zvrat antikoagulačního účinku dabigatranu byl okamžitý již po podání první dávky idarucizumabu. Laboratorní testy provedené po 4 a 12 hod prokázaly normální hodnoty koagulace u téměř 90 % pacientů. Ve skupině pacientů, jejichž stav vyžadoval operaci nebo invazivní zákrok, byla normální hemostáza během výkonu potvrzena u 92 %. V souvislosti s podáním idarucizumabu nebyl zaznamenán jediný signál prokoagulačního efektu, trombotické příhody se vyskytly u pěti pacientů, z nichž žádný v době události neužíval antitrombotickou léčbu.
Jan Kulhavý
www.amreview.cz
jan.kulhavy@ambitmedia.cz
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článek Perikarditidy
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2015 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Myokarditidy a zánětlivé kardiomyopatie
- Obrovskobuněčná myokarditida a sarkoidóza srdce – update 2015
- Perikarditidy
- Infekční endokarditida – diagnostika a doporučené postupy
- Srdeční vrozené vady v dospělosti
- Klinický přístup k pacientovi s aortální stenózou
- Indikace k intervenci a volba nejvhodnějšího postupu u mitrálních regurgitací
-
Vztah a klinický význam chronického onemocnění ledvin u pacientů s poruchami srdečního rytmu a/ nebo s implantabilními elektrickými přístroji
Zkrácená komentovaná verze oficiálního stanoviska Evropské společnosti pro srdeční rytmus -
Jak léčit dyslipidemii u pacientů s renální insuficiencí
Výběr z doporučení KDIGO s klinickým komentářem - Dávkování antibiotik u pacientů léčených hemoeliminačními metodami
- Vénové vaskulárne choroby – aktuálny naliehavý problém klinickej medicíny
- Diagnóza, klasifikácia a princípy manažmentu cerebrovaskulárnej aterosklerotickej choroby z hľadiska angiológie
- Evolocumab – protilátka proti PCSK9 s mohutným hypolipidemických účinkem
- Co zaznělo na kongresu AHA 2015 v Orlandu
-
European Society of Cardiology Congress
Co může být lepší než NOAC?
Snad jedině NOAC s antidotem... -
European Society of Cardiology Congress
Mají pacienti se srdečním selháním opět naději?
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Perikarditidy
- Myokarditidy a zánětlivé kardiomyopatie
- Srdeční vrozené vady v dospělosti
- Infekční endokarditida – diagnostika a doporučené postupy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



