-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Radioterapie lůžka prostaty – kdy a co léčit?
Prostate Bed Radiotherapy – When and What?
Backgrounds:
Recently, prostate bed irradiation has, due to the results of randomized trials which confirmed its benefit in adjuvant treatment, become the standard treatment for patients with risk factors after radical prostatectomy. It is also irreplaceable in the treatment of biochemical progression caused by local recurrence. In most cases, the tumour is not visible on planning CT, so it is necessary to use all available information to define the target volume to treat all the sites where the recurrence could be present. Design: The aim of this review is to provide a compendium of radiotherapy after radical prostatectomy, its indications and especially the localization of recurrences, which implicates the clinical target volume definitions.Conclusion:
The treatment of prostate cancer requires close co-operation between urologists and radiation oncologists, especially now when the indication of radiotherapy includes patients with risk factors after radical prostatectomy where adjuvant treatment should be performed early after surgery. It is of the utmost importance to precisely define the target volume for radiotherapy to fully prevent local recurrence without unnecessary complications for the patient.Key words:
prostate cancer – radiotherapy – radiotherapy planning
Autoři: J. Šefrová 1; K. Odrážka 2,3,4,5; P. Paluska 1; M. Broďák 6; L. Rousková 1
Působiště autorů: Klinika onkologie a radioterapie, FN Hradec Králové 1; Multiscan s. r. o., Oddělení klinické a radiační onkologie, Pardubická krajská nemocnice, a. s., Pardubice 2; Onkologická klinika 1. LF UK a VFN, Praha 3; Radioterapeutická a onkologická klinika 3. LF UK, Praha 4; Katedra radiační onkologie, Institut postgraduálního vzdělávání ve zdravotnictví, Praha 5; Urologická klinika, FN Hradec Králové 6
Vyšlo v časopise: Klin Onkol 2010; 23(2): 78-85
Kategorie: Přehledy
Souhrn
Východiska:
Radioterapie lůžka prostaty se v poslední době – díky výsledkům randomizovaných studií potvrzujících její přínos v adjuvanci – stala standardem léčby u pacientů s rizikovými faktory po radikální prostatektomii. Stejně tak její místo v léčbě biochemického relapsu z důvodu lokální recidivy po radikální prostatektomii zůstává nezastupitelné. Vzhledem k tomu, že tumor na plánovacím CT není ve většině případů zobrazitelný, je třeba využívat veškeré dostupné informace k definici cílového objemu tak, abychom ozářili všechna riziková místa, kde k recidivě může docházet.Cíl:
Cílem této práce je podat přehled o radioterapii po radikální prostatektomii, o jejích indikacích a zejména o lokalizaci lokálních recidiv, z nichž vyplývají definice klinického cílového objemu.Závěry:
Léčba karcinomu prostaty vyžaduje úzkou spolupráci urologů a radiačních onkologů, zvlášť v dnešní době, kdy se indikace ozáření rozšířila o pacienty s rizikovými faktory po radikální prostatektomii a adjuvantní léčba by měla proběhnout časně po operaci. Je nanejvýš důležité správně definovat ozařovanou oblast, abychom skutečně zabránili lokální recidivě a pacienta zbytečně nevystavili komplikacím léčby.Klíčová slova:
karcinom prostaty – radioterapie – plánování radioterapieÚvod
Radikální prostatektomie (RP) je stále nejrozšířenější metodou léčby lokalizovaného karcinomu prostaty. Recidiva tumoru se objevuje u 10 – 40 % pacientů [1], a to zejména u mužů s rizikovými faktory, jako je lokálně pokročilá choroba či pozitivní chirurgické okraje. Patologický nález lokálně pokročilého tumoru přitom nacházíme v 38 – 52 % histologických preparátů z RP [2 – 3].
Biochemický relaps se po RP objevuje u 27 – 53 % pacientů [4], nemocní jsou ohroženi více lokální recidivou nádoru než vzdálenou diseminací [5].
S rostoucím rozsahem choroby extraprostaticky (extrakapsulární extenze, pozitivní okraje, infiltrace semenných váčků) narůstá i riziko recidivy onemocnění, progrese a úmrtí. Vliv má samozřejmě i histologický grading tumoru (Gleason skóre – GS) a předléčebná hodnota prostatického specifického antigenu (PSA) [6 – 8].
Lokalizace recidivy
Biochemický relaps po RP se objevuje, jak již bylo řečeno, u 27 – 53 % pacientů během 10 let [4]. Pro rozhodnutí o další léčbě je nezbytné odlišit lokální recidivu od vzdálené diseminace, pro ozáření lůžka prostaty je potom nezbytné vědět, v kterých místech se lokální recidiva objevuje.
Pro vzdálenou diseminaci může svědčit biochemická progrese během dvou let od operace, tumor s Gleason skóre 7 a více, postižení semenných váčků (SV) či lymfatických uzlin, zdvojovací čas PSA kratší než 6 měsíců a pozitivní okraje při operaci [9 – 10].
Digitální rektální vyšetření (digital rectal examination – DRE) odhalí asi 5 % relapsů [11 – 12], a to pouze při elevaci PSA nad 0,2 ng/ ml, v obou zmíněných pracích autoři hodnotí při nulovém PSA fyzikální vyšetření jako postradatelné. Leventis et al ale uvádí senzitivitu DRE asi 44 % [13].
Biopsie z oblasti anastomózy pod transrektální ultrazvukovou kontrolou na základě elevace PSA odhalí 39 % recidiv při jedné biopsii. Při opakovaných odběrech se procento prokázaných recidiv zvyšuje o dalších 20 % [13 – 14]. Ve studii Scattoniho [15] na 119 pacientech biopsie potvrdila recidivu u 50 % pacientů s PSA nad 0,2 ng/ ml. Transrektální ultrazvuk (transrectal ultrasound – TRUS) prokázal větší senzitivitu než DRE (75 % vs 50 %), kdežto DRE větší specificitu (85 % vs 66 %). Při PSA nad 2 ng/ ml byl TRUS pozitivní u všech pacientů s pozitivní biopsií, naopak u pacientů, kde byl TRUS negativní, byla vždy negativní i biopsie. Podobně vysokou senzitivitu a nízkou specificitu transrektálního ultrazvuku potvrzují i Connolly et al [16].
CT s kontrastní látkou nebo scintigrafie skeletu jsou pozitivní pouze u malého procenta pacientů s prokázanou biochemickou progresí během 3 let (9,4 % a 14 %), a to u pacientů s PSA v řádu desítek ng/ ml [17].
K vyloučení postižení mimo lůžko prostaty může pomoci CT nebo pozitronová emisní tomografie s fluorodeoxyglukózou (FDG PET), které byly v Seltzerově studii pozitivní u 50 % pacientů s PSA nad 4 ng/ ml [18]. Pro nižší hodnoty PSA nejsou tyto metody vhodné, na rozdíl od imunoscintigrafie se 111 - indium - capromab pendetidem nebo anti‑PSA protilátkami, které mohou být pozitivní i při minimálních hodnotách PSA, mají ale ještě nižší senzitivitu a specificitu než CT a FDG PET [18 – 19].
Pozitronová emisní tomografie (PET/ CT)s použitím 11 - C cholinu zobrazí ložiska adenokarcinomu v prostatě s přesností více než 80 %, citlivější je opět u pacientů s elevací PSA [20 – 21]. Podle práce Reskeho et al na 49 pacientech (z nichž 36 mělo histologicky potvrzenou recidivu a elevaci PSA a 13 bylo klinicky negativních kontrol s PSA pod 0,3 ng/ ml bez průkazu recidivy) je senzitivita vyšetření 0,73, specificita 0,88, pozitivní prediktivní hodnota 0,92, negativní prediktivní hodnota 0,61, celková správnost 0,78 [22].
Magnetická rezonance s endorektální cívkou (eMR) zobrazí recidivu na T2 vážených obrazech jako hyperintenzní ložisko oproti pánevním svalům. Senzitivita je dle práce Selly et al provedené na 39 pacientech 95 %, specificita 100 % [23], dle práce Silvermana et al na 35 pacientech dokonce senzitivita i specificita dosahují 100 % [24]. Autoři proto doporučují eMR jako standardní vyšetření při podezření na lokální recidivu u pacientů po RP [23].
Ještě lepších výsledků dosahuje eMR s podáním kontrastu (contrast enhanced eMR – CE ‑ eMR). Z porovnání eMR s CE ‑ eMR provedeném Cirillem et al u 72 pacientů vychází signifikantně vyšší senzitivita a celková přesnost vyšetření s kontrastem (84,2 % vs 61,4 % a 86,1 % vs 69,4 %), nesignifikantně vyšší je specificita vyšetření (89,3 vs 82,1 %). Celkově zde ale senzitivita ani specificita obou vyšetření nedosahují hodnot blížících se 100 % [25].
Vyšetření, která jsou pozitivní až při elevaci PSA v řádu jednotek, jsou v praxi málo využitelná, neboť největší efekt z radioterapie mají pacienti ozáření při hodnotách PSA pod 2 ng/ ml, kde 4 roky bez biochemického relapsu přežívá 74 % pacientů oproti 22 %, kteří v době zahájení radioterapie měli PSA více než 2 ng/ ml [26].
Konkrétní místa biopticky potvrzených recidiv popisuje několik studií (tab. 1). V již zmíněné práci Selly et al [23] to jsou výsledky na základě vyšetření eMR. Z 39 pacientů jich zde mělo 15 recidivu biopticky potvrzenou, a to 12 pacientů (29 %) v oblasti anastomózy, 17 (40 %) retrovesikálně, 9 (22 %) v reziduu semenných váčků, 4 pacienti (9 %) v přední a laterální části chirurgických resekčních okrajů.
Tab. 1. Nejčastější lokalizace lokálních recidiv po radikální prostatektomii tak, jak je popisují jednotliví citovaní autoři. Uvedeno je celkové množství pacientů s recidivou, které bylo v dané práci hodnoceno, a počty recidiv v jednotlivých lokalizacích. 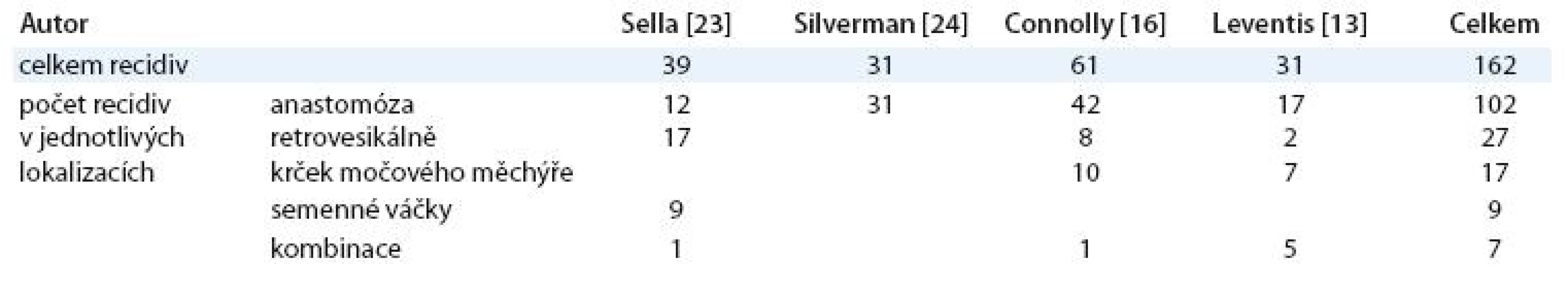
V práci Silvermana et al [24] byla recidiva ve 100 % případů v oblasti anastomózy, z 31 pacientů s nálezem na MR a následnou histologickou verifikací mělo 16 recidivu v přední části anastomózy, 9 při zadním okraji a 6 v obou místech, vpředu i vzadu.
V práci Connollyho et al [16] byla lokalizace histologicky potvrzených recidiv popsána pomocí TRUS, a to z 61 pa-cientů u 42 v anastomóze, u 8 retrovesikálně, u 10 v oblasti krčku močového měchýře a na více místech u 1 pacienta.
Stejně, pomocí TRUS, lokalizovali recidivy i Leventis et al [13], v jejichž práci bylo z 31 biopticky verifikovaných recidiv 17 v oblasti anastomózy, 2 retrovesikálně, 7 v oblasti krčku močového měchýře a 5 na více místech.
Souhrnně lze tedy říci, že dvě třetiny recidiv se objevují v oblasti vesikouretrální anastomózy, z toho 60 % vzadu, 20 % vpředu a 15 % laterálně. Další významnou oblastí je oblast retrovesikální, kde bylo asi 17 % recidiv, 10 % pak v okolí krčku močového měchýře a dalších 10 % v jiných oblastech, např. v reziduálních semenných váčcích.
Dávka záření
Závislost přežití bez relapsu i celkového přežití na dávce záření je známa ze studií radikálního ozáření prostaty [27 – 32]. Obdobně se tedy nabízí úvaha i pro ozáření lůžka prostaty, zvláště víme‑li, že selhání a relaps onemocnění po radikální prostatektomii je zejména lokální [5].
Valicenti prokázal signifikantně lepší výsledky u pacientů pT3 ozářených dávkou větší než 61,2 Gy pro adjuvantní a 64,8 Gy pro záchrannou radioterapii, bez vyšší incidence komplikací a bez závislosti komplikací na celkové dávce [33]. King a Spiotto porovnávali dávku 60 a 70 Gy pro záchrannou radioterapii, kde byl prokázán signifikantní rozdíl v pětiletém přežití bez biochemického relapsu (bRFS); 23 % vs 66 % pro pacienty s ozářením samotného lůžka prostaty bez hormonální terapie, 17 % vs 55 % pro všechny pacienty bez hormonální léčby, z nichž někteří měli ale ozářenou celou pánev, nicméně rozdíl v dávce na lůžko byl zmíněných 10 Gy [34].
Americká společnost pro radiační onkologii (ASTRO) se shodla na tom, že dávka pro záchrannou (salvage) radioterapii by měla být minimálně 64 Gy [35].
King a Kapp, kteří ve své práci porovnávají data z různých studií, vychází ze vztahu mezi dávkou a odpovědí při radikální radioterapii. Pokud při radikální radioterapii dosáhneme biochemické kontroly u 50 % pacientů při dávce 65,9 Gy, tak pro záchrannou radioterapii je to dávka 66,8, pro adjuvantní radioterapii 60,8 Gy [36].
V randomizovaných studiích, které zkoumaly efekt adjuvantní vs salvage radioterapie, byly používány dávky 60 – 66 Gy.
Indikace ozáření
Ozáření lůžka prostaty si klade za cíl léčbu nebo snížení rizika lokální recidivy. Z tohoto pohledu rozlišujeme dvě indikace – radioterapii adjuvantní (do 6 – 8 týdnů po operaci) a radioterapii záchrannou (v případě suspekce nebo průkazu lokální recidivy).
Obecně má adjuvantní ozáření za cíl snížit riziko lokální recidivy, které v důsledku může vést i ke snížení rizika diseminace. U většiny tumorů je indikace adjuvantního ozáření zjevná, neboť lokální recidivy značně zhoršují kvalitu života pacientů (např. karcinom prsu, rekta). Adjuvantní ozáření zlepšuje lokální kontrolu o 40 – 50 %, přičemž je známo, že záchranná radioterapie po objevení se lokální recidivy má již výrazně nižší efekt.
U karcinomu prostaty nebylo adjuvantní ozáření obecně zavedeno vzhledem k možnosti včasné diagnózy progrese onemocnění pomocí PSA, relativně benignímu chování tumoru ve většině případů a často dobrému efektu záchranné léčby.
Dnes máme k dispozici tři randomizované studie [37 – 39] zkoumající efekt adjuvantní vs salvage radioterapie u rizikových skupin pacientů, jež nás nutí hlouběji se zamýšlet, kteří pacienti by mohli profitovat z adjuvantní léčby a kteří naopak z léčby záchranné.
Salvage radioterapie
Záchranná radioterapie vychází z předpokladu, že část pacientů s biochemic-kým relapsem má pouze lokální recidivu, která může být ozářením zcela eradikována. Spolehlivým prediktorem efektu radioterapie se ukázala být hodnota PSA před ozářením [7,26,40]. Čím nižší PSA, tím lepší jsou výsledky léčby.
ASTRO doporučuje provádět radiote-rapii při hodnotách menších než 1,5 ng/ ml[35].
Efekt salvage radioterapie popisují ve své práci Stephenson et al [7], jejichž soubor čítá 500 pacientů ozářených pro relaps po RP. Medián dávky byl 64,8 Gy (37,8 – 75,6 Gy), v sedmi letech bylo přežití bez relapsu 90 %, celkové přežití 82 %, čas do progrese má medián 12,5 měsíce. Jako prediktory relapsu byly prokázány: PSA před prostatektomií, PSA před radioterapií, GS, negativní okraje, zdvojovací čas PSA ≤ 10 měsíců, invaze do semenných váčků a perzistence nenulového PSA po RP. Co se týče hodnot PSA před ozářením, při hodnotách ≥ 2 ng/ ml bylo jednoznačně vyšší riziko progrese. Pacienti s velmi nízkým PSA měli lepší prognózu, při PSA ≤ 0,6 ng/ ml vs PSA 0,6 – 2 ng/ ml hazard ratio (HR) 1,6; pro PSA ≤ 0,6 ng/ ml vs PSA > 2 ng/ ml HR 2,8.
Zajímavé je i porovnání Trocka et al [40], kteří retrospektivně zhodnotili 635 pacientů s biochemickou nebo lokální progresí, z nichž 63 % bylo bez léčby, 25 % bylo ozářeno a 12 % mělo ozáření v kombinaci s antiandrogenní léčbou. Medián sledování byl 6 let, kdy celkem zemřelo na karcinom prostaty 18 % pacientů, ze skupiny bez léčby to bylo 22 %, ze skupiny s radioterapií 11 % a ze skupiny radioterapie s hormonální léčbou 12 %. Přežití bez relapsu (disease ‑ specific survival – DSS) v 10 letech bylo 62, 86 a 82 % pro skupiny bez léčby, se samotnou radioterapií a radioterapií s hormonální léčbou. Přidání hormonální terapie nevedlo k dalšímu signifikantnímu zlepšení DSS oproti samotné radioterapii, HR 0,34 vs 0,32. Signifikantně lepší bylo i celkové přežití pro pacienty se záchrannou radioterapií.
Adjuvantní radioterapie
Pro indikaci adjuvantní radioterapie máme v současnosti tři randomizované studie [37 – 39]. Všechny prokázaly prodloužení doby do biochemického relapsu, studie SWOG [37] prokázala mimo to i prodloužení doby do vzniku metastáz a prodloužení celkového přežití. Všechny tyto studie se týkají rizikových pacientů (patologické stadium T3, tj. extrakapsulární extenze či infiltrace semenných váčků nebo pozitivní chirurgické okraje).
Ve studii EORTC 22911 [39] byli zařazeni pacienti s patologickým T3 stadiem nebo pozitivními chirurgickými okraji, kteří byli randomizováni do ramene s radioterapií do 60 Gy v 6 týdnech nebo do ramene se sledováním a event. salvage radioterapií 70 Gy při relapsu. Doba bez biochemické progrese byla výrazně prodloužena u pacientů s adjuvantní radioterapií (75 % vs 53 %, HR 0,48). Incidence lokální recidivy byla 15 % vs 5 % a klinického relapsu obecně 19 % vs 9 % ve prospěch adjuvantní radioterapie. V rameni se sledováním podstoupilo salvage radioterapii 23 % pacientů. V rameni s adjuvantní radioterapií byla signifikantně vyšší toxicita 2. a 3. stupně.
Ve studii ARO 96 – 02 [38] byli zařazeni pacienti s patologickým T3 stadiem a nedetekovatelným PSA po operaci. Přežití bez biochemické progrese bylo v pěti letech vyšší ve skupině s adjuvantní radioterapií (72 % vs 54 %, HR 0,53). Ke zhodnocení vlivu na přežití je potřeba delší sledování.
Ve studii SWOG 8794 [37] byli zařazeni pacienti s pT3 nebo pozitivním chirurgickým okrajem do ramene se sledováním nebo s adjuvantní radioterapií 60 – 64 Gy. Medián sledování byl 12,5 let. V té době mělo metastázy 54 % pacientů ve skupině observace vs 43 % ve skupině s adjuvantní radioterapií. Medián do vzniku metastáz byl 12,9 let pro pacienty s observací, 14,7 let pro pacienty s adjuvantní radioterapií. Celkové přežití ve skupině s adjuvantní radioterapií bylo také vyšší – 15,2 roku vs 13,3 roku; ve skupině s adjuvantní radioterapií zemřelo 41 % pacientů, ve skupině sledovaných 52 %.
Rozdíly se objevily i přesto, že ve skupině sledovaných byl téměř dvojnásobek pacientů léčených hormonální terapií.
Kvalita života byla v počátku nižší ve skupině s adjuvantním ozářením, po dvou letech se obě ramena vyrovnala a v následujících třech letech byla kvalita života u pacientů s adjuvantní radioterapií dokonce lepší.
Definice klinického cílového objemu
V zakreslení klinického cílového objemu (clinical target volume – CTV) lůžka prostaty existují velké individuální rozdíly [41]. Jako pomůcku pro zakreslování máme několik oficiálních doporučení. Následující přehled a tab. 2 shrnují, co mají společného a v čem se liší.
Tab. 2. Souhrn doporučení pro zakreslení klinického cílového objemu dle různých autorů. U doporučení EORTC jsou uvedeny hranice pro zakreslení rizikových oblastí, ke kterým se dále přidává symetrický lem 5 mm ve všech směrech kromě směru k rektu a další lemy při pozitivních okrajích nebo extrakapsulárním prorůstání. Pro RTOG a kanadskou skupinu je za středníkem uvedena hranice pro lokalizace nad horním okrajem symfýzy, pro australskou skupinu hranice pro lokalizace 3 cm od dolního okraje CTV. 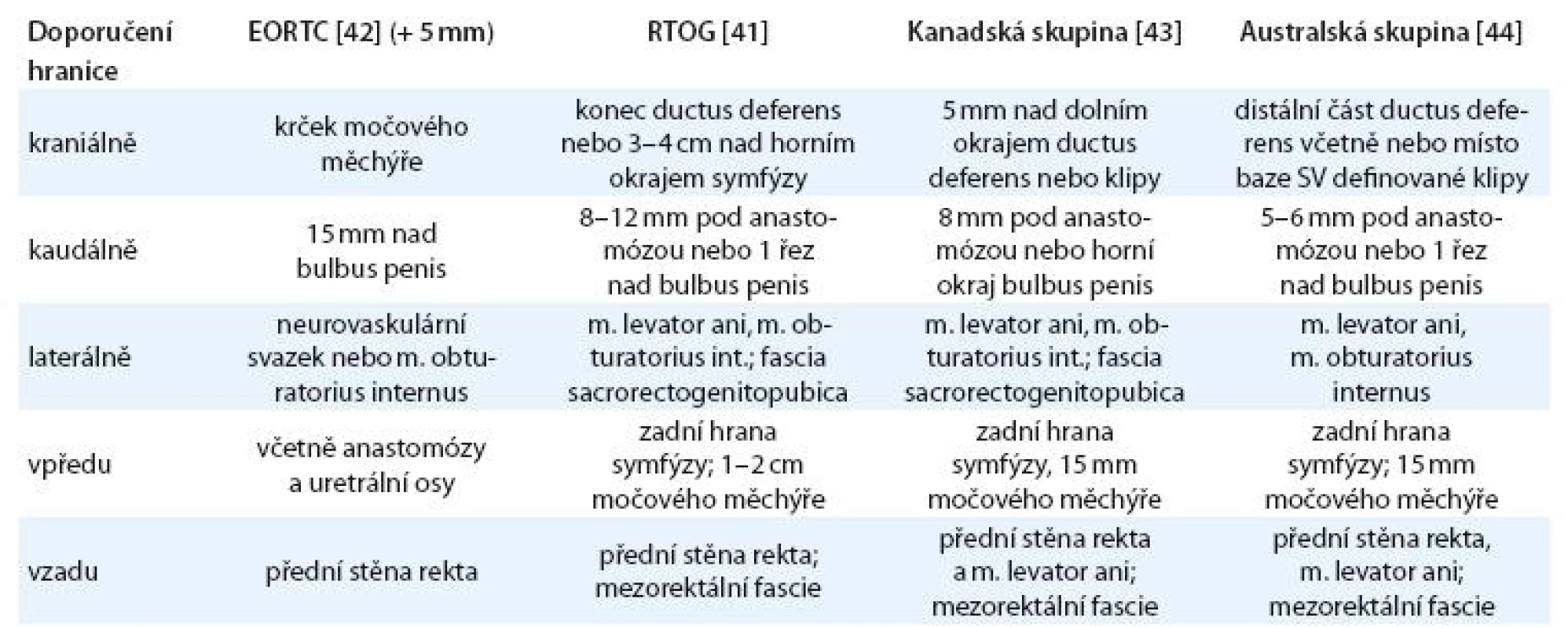
EORTC – European Organisation for Research and Treatment of Cancer, RTOG – Radiation Therapy Oncology Group, CTV (clinical target volume) – klinický cílový objem, m. – musculus, SV – semenné váčky. Pro všechna doporučení platí zvětšení objemu o patologicky postižené semenné váčky nebo viditelnou recidivu. EORTC doporučení
Doporučení European Organisation for Research and Treatment of Cancer (EORTC)[42] vychází z definice míst, kde jsou nejčastější recidivy, tj. okolí anastomózy, krček močového měchýře, retrovesikální prostor a reziduum semenných váčků (obr. 1a).
Samotné zakreslení pak probíhá ve dvou krocích – zakreslení rizikových míst, která zahrnují uretrovesikální anastomózu, kraniálně krček močového měchýře, kaudálně končí 15 mm nad bulbus penis, laterálně dosahují k nervově cévním svazkům nebo musculus obturatorius internus, vzadu k přední stěně rekta. K tomuto objemu se přidá lem 5 mm pro mikroskopické šíření, a to ve všech směrech kromě posteriorního, kde objem stále zůstává ohraničen přední stěnou rekta. Dalších 5 mm má být přidáno v posteriorním a laterálním směru v případě inkompletní resekce extrakapsulární extenze (pT3 s pozitivním okrajem) a dalších 5 mm ve směru mikroskopicky pozitivních okrajů v případě, že jsou patologem dostatečně popsány. Výjimku tvoří opět směr k rektu, kam se objem již dále nezvětšuje.
Obr. 1. Zakreslení klinického cílového objemu u pacienta indikovaného k záchranné radioterapii pro bio chemický relaps. Původní stadium pT2cpN0M0, PSA před ozářením 0,2 ng/ ml. Vlevo pohled v rovině transverzální, vpravo rovina koronární, sagitální a prostorová rekonstrukce. Zakresleno rektum (hnědě) a ductus deferens vpravo a vlevo (červeně). U jednotlivých zakreslení uveden objem CTV a objem plánovacího cílového objemu, který by vznikl rozšířením CTV o symetrický lem 1 cm. a – dle doporučení EORTC (oranžově), CTV 39,94 ccm, PTV 167,67 ccm, b – dle doporučení RTOG (žlutě), CTV 91,05 ccm, PTV 304,12 ccm, c – dle doporučení kanadské skupiny (růžově), CTV 122,19 ccm, PTV 381,61 ccm, d – dle doporučení australské skupiny (zeleně), CTV 78,68 ccm, PTV 288,38 ccm.
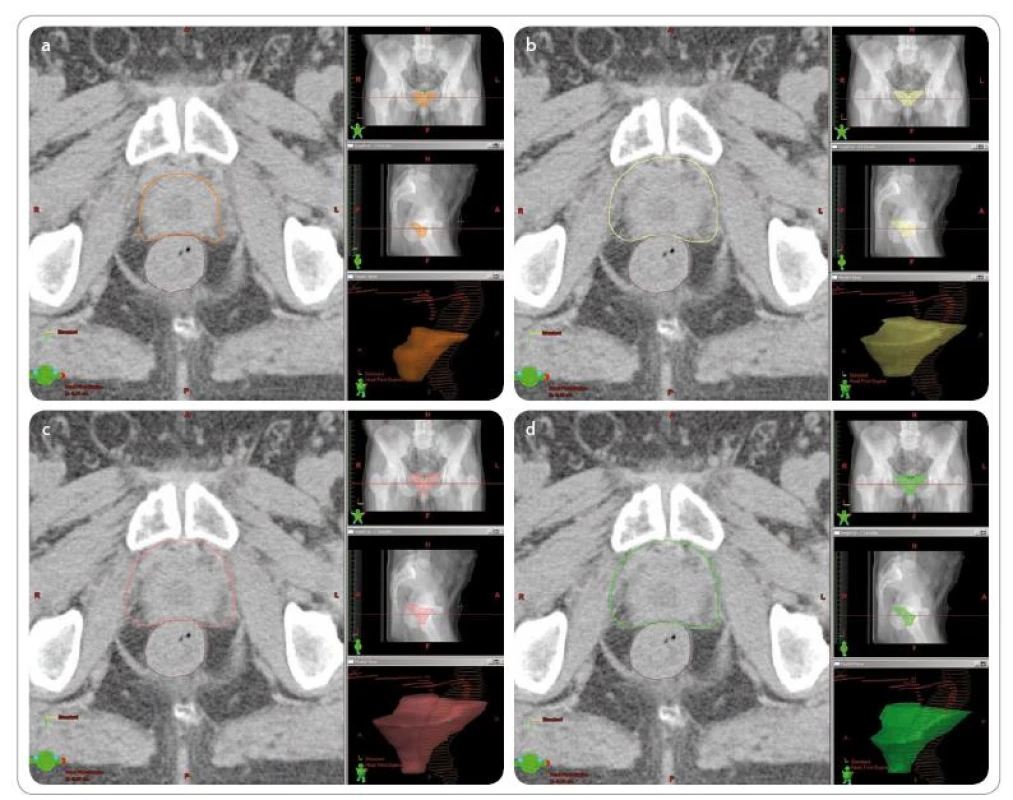
EORTC – European Organisation for Research and Treatment of Cancer, RTOG – Radiation Therapy Oncology Group, CTV (clinical target volume) – klinický cílový objem, PTV (planning target volume) – plánovací cílový objem. Ve všech případech se zakreslí baze semenných váčků bez dalšího lemu, v případě jejich postižení se zakreslí celé semenné váčky nebo jejich zbytky, také bez dalšího lemu, event. se objem ještě zvětší o viditelnou recidivu, která v zakresleném objemu není zahrnuta.
RTOG doporučení
Doporučení Radiation Therapy Oncology Group (RTOG) [41] vychází z konsenzu radiačních onkologů v zakreslení na CT (obr. 1b). Celkově je zde CTV mírně větší než dle doporučení EORTC. Objem CTV u studovaných dvou pacientů byl 88,5 ± 74,8 a 154,4 ± 116,6 ccm, shoda všech radiačních onkologů byla pouze v objemech 6,8 a 13,4 ccm, v ostatních částech se odlišovali. Následně s přihlédnutím ke všem doposud známým okolnostem dospěli ke společnému doporučení. Vpředu by měl objem dosahovat k zadní hraně os pubis, nad jejím okrajem pak zahrnuje zadní 1 – 2 cm močového měchýře. Vzadu dosahuje k přední stěně rekta a mezorektální fascii, laterálně k musculus levator ani a musculus obturatorius internus, nad úrovní symfýzy potom k fascia sacrorectogenitopubica, v případě extrakapsulární extenze až k musculus obturatorius internus. Nahoře objem končí v místě přerušení ductus deferens nebo 3–4 cm nad horním okrajem symfýzy, není‑li možno konec ductus deferens definovat. V případě postižení semenných váčků se zakreslí i jejich zbytky. Nejvíce diskuzí panovalo kolem spod-ního okraje, který by nakonec měl být 8 – 12 mm pod vesikouretrální anastomózou. Není‑li dobře patrná, končí v řezu nad bulbus penis.
Doporučení kanadské skupiny
Wiltshire et al [43] vytvořili konsenzus na základě pohledu urologů, radiologů a onkologů. Studie proběhla na 31 pacientech, zakreslení bylo prováděno do CT a do MR. Vzhledem k velikosti vzniklého objemu autoři doporučují na CTV dávku 45 – 54 Gy, jelikož se jedná o mikroskopické postižení, s event. boostem do 60 – 66 Gy na rizikové oblasti. Průměrný objem CTV je 72 ± 16 ccm (obr. 1c).
Hranice CTV je kaudálně 8 mm pod anastomózou nebo při horním okraji bulbus penis, vzhledem k tomu, že chirurgické lůžko prostaty do bulbus penis nikdy nezasahuje a většinou končí 5 mm pod anastomózou. Vpředu jde kontura CTV k zadní hraně os pubis, nad úrovní symfýzy pak zaujímá 1,5 cm zadní stěny močového měchýře. Laterálně dosahuje k mediálnímu okraji musculus levator ani a musculus obturatorius internus, nad nimi pak k fascia sakrorectogenitopubica laterálně od nervově cévního svazku, nikoliv až ke svalu, neboť chirurgické lůžko sahá pouze k fascii. Nahoře končí objem 5 mm nad dolním okrajem ductus deferens, které jsou většinou uzavřeny klipem v horní části lůžka. Vzadu je CTV definován obdobně jako u ostatních – k přední stěně rekta a musculus levator ani, výše pak k mezorektální fascii. Objem by navíc měl zaujímat semenné váčky v případě, že jsou postiženy, dále jakoukoliv viditelnou recidivu a všechny klipy v lůžku (mimo klipů po pánevní lymfadenektomii).
Doporučení australské a novozélandské skupiny
Doporučení Australian and New Zealand Radiation Oncology Genito ‑ Urinary Group Concensus Guidelines [44] vzniklo na základě konsenzu 63 odborníků z řad radiačních onkologů, urologů, radiologů a fyziků (obr. 1d). Pro lokalizaci anastomózy doporučují autoři odložené CT skeny po podání i. v. kontrastu nebo fúzi s MR, kde je anastomóza lépe viditelná.
Obr. 2. Porovnání prostorové rekonstrukce jednotlivých klinických cílových objemů vůči zakreslení dle doporučení EORTC (oranžově). Naznačeno rektum (hnědě) a ductus deferens (červeně). a – EORTC vs RTOG (žlutě), b – EORTC vs kanadská skupina (růžově), c – EORTC vs australská skupina (zeleně).
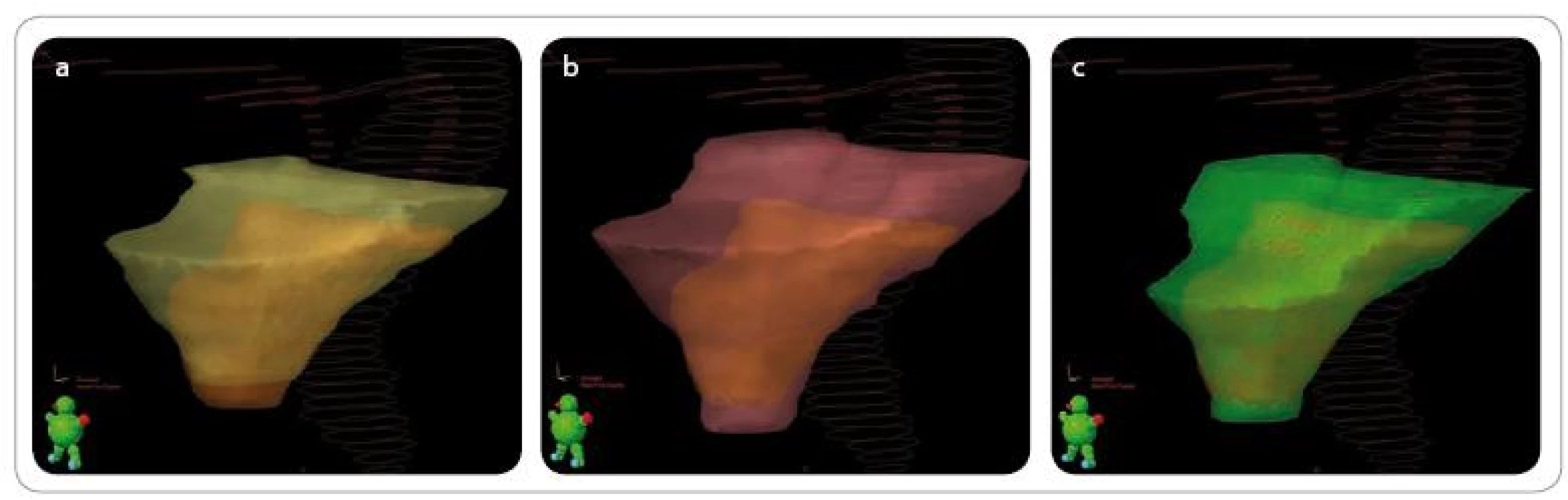
EORTC – European Organisation for Research and Treatment of Cancer, RTOG – Radiation Therapy Oncology Group, CTV (clinical target volume) – klinický cílový objem. Hranice CTV je kaudálně 5 – 6 mm pod anastomózou, níže v případě, že jsou pod tímto místem chirurgické klipy. Pokud není anastomóza lokalizovatelná, měla by být spodní hranice jeden řez nad bulbus penis (při síle řezů 0,25 – 3 mm). Vpředu sahá objem k zadní hraně symfýzy, 3 cm nad dolním okrajem CTV pak zaujímá již jen 1,5 cm zadní stěny močového měchýře, vzadu je ohraničen přední stěnou rekta a musculus levator ani, výše mezorektální fascií.
Prostor ohraničený musculus levator ani a přední stěnou rekta by měl být zahrnut do CTV v případě, že nebudou překročeny limity dávky na rektum, každopádně musí od zadní hranice CTV k zadní stěně rekta zůstat alespoň 2 cm, abychom nezářili plnou dávkou celou cirkumferenci rekta. Laterální hranice CTV sahají k musculus levator ani a musculus obturatorius internus, kraniálně objem zaujímá místo baze semenných váčků (většinou označeno klipy) a distální část ductus deferens. Při patologickém postižení SV by měly být do CTV zahrnuty jejich zbytky.
Závěr
Radioterapie lůžka prostaty, ať adjuvantní, nebo záchranná, je potenciálně kurativní metodou léčby karcinomu prostaty po radikální prostatektomii. Ozařujeme relativně vysokou dávkou, pohybujeme se v těsné blízkosti rizikových orgánů (rektum a močový měchýř) a v operovaném terénu. Z toho důvodu je léčbu nutné zodpovědně indikovat a provést tak, abychom skutečně ozářili všechna riziková místa a zároveň se vyvarovali zbytečné zátěže okolních tkání a orgánů.
Adjuvantní radioterapie by měla proběhnout do 8 týdnů po RP u pacientů s rizikovými faktory (pT3, pozitivní okraje), dávka záření by měla být nižší než u radioterapie záchranné, pokud budeme vycházet z randomizovaných studií, měla by dosahovat 60 – 66 Gy.
Záchranná radioterapie by se měla provádět u pacientů s prokázaným bio-chemickým relapsem, kde ale PSA nepřesahuje hodnotu 2 ng/ ml a kde není podezření na generalizaci onemocnění (zdvojovací čas kratší než 6 měsíců, postižení uzlin na zobrazovacích vyšetřeních). Dávka pro salvage radioterapii by měla být vyšší než při adjuvantním ozáření, tj. 66 – 70 Gy.
Klinický cílový objem by měl zaujímat místa, kde se nejčastěji vyskytuje recidiva, tak jak jsou definována v doporučení EORTC [42], která na našem pracovišti používáme. CTV by měl obsahovat krček močového měchýře s lemem, vpředu až k zadní hraně symfýzy, nad krčkem zasahuje CTV cca 15 mm do zadní stěny močového měchýře, vzadu kopíruje konturu rekta až k musculus levator ani. Laterálně dosahuje k nervově cévním svazkům, m. levator ani a m. obturatorius internus. Kaudálně končí 10 mm nad bulbus penis, tak aby plánovací cílový objem do bulbu nezasahoval. Kraniálně by měl zahrnovat oblast baze semenných váčků. Vždy je nutné zakreslit viditelnou recidivu, v případě postižení SV celé jejich zbytky. Vhodné se jeví i doporučení zahrnout do CTV chirurgické klipy v lůžku, je‑li to možné bez enormního zvětšení objemu (klipy slouží k uzavření krvácejících cév, nikoliv k označení lůžka).
Včasná a dobře provedená léčba po RP může být kurativní nebo alespoň významně prodloužit život. Vyžaduje ale dobrou erudici a úzkou spolupráci mezi urology a radiačními onkology.
Článek vznikl za podpory Grantové agentury Univerzity Karlovy pod číslem 104909.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, pruducts, or services used in the study.Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bi omedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.MUDr. Jana Šefrová
Klinika onkologie a radioterapie
FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: sefrova@fnhk.cz
Zdroje
1. Pasquier D, Ballereau C. Adjuvant and salvage radiotherapy after prostatectomy for prostate cancer: a literature review. Int J Radiat Oncol Biol Phys 2008; 72(4): 972 – 979.
2. Ganswindt U, Stenzl A, Bamberg M et al. Adjuvant radiotherapy for patients with locally advanced prostate cancer ‑ a new standard? Eur Urol 2008; 54(3): 528 – 542.
3. Bott SR, Freeman AA, Stenning S et al. Links Radical prostatectomy: pathology findings in 1001 cases compared with other major series and over time. BJU Int 2005; 95(1): 34 – 39.
4. Pound CR, Partin AW, Eisenberger MA et al. Natural history of progression after PSA elevation following radical prostatectomy. JAMA 1999; 281(17): 1591 – 1597.
5. Swanson GP, Hussey MA, Tangen CM et al. SWOG 8794, Predominant treatment failure in postprostatectomy patients is local: analysis of patterns of treatment failure in SWOG 8794. J Clin Oncol 2007; 25(16): 2225 – 2229.
6. Epstein JI, Carmichael MJ, Pizov G et al. Links Influence of capsular penetration on progression following radical prostatectomy: a study of 196 cases with long‑term followup. J Urol 1993; 150(1): 135 – 141.
7. Stephenson AJ, Shariat SF, Zelefsky MJ et. al. Salvage radiotherapy for recurrent prostate cancer after radical prostatectomy. JAMA 2004; 291(11): 1325 – 1332.
8. Stephenson AJ, Scardino PT, Eastham JA et al. Postoperative nomogram predicting the 10‑year probability of prostate cancer recurrence after radical prostatectomy. J Clin Oncol 2005; 23(28): 7005 – 7012.
9. Jhaveri FM, Klein EA. How to explore the patient with a rising PSA after radical prostatectomy: defining local versus systemic failure. Semin Urol Oncol 1999; 17(3): 130 – 134.
10. Scattoni V, Montorsi F, Picchio M et al. Diagnosis of local recurrence after radical prostatectomy. BJU Int 2004; 93(5): 680 – 688.
11. Obek C, Neulander E, Sadek S et al. Is there a role for digital rectal examination in the followup of patients after radical prostatectomy? J Urol 1999; 162(3 Pt 1): 762 – 764.
12. Pound CR, Christens‑Barry OW, Gurganus RT et al. Digital rectal examination and imaging studies are unnecessary in men with undetectable prostate specific antigen following radical prostatectomy. J Urol 1999; 162(4): 1337 – 1340.
13. Leventis AK, Shariat SF, Slawin KM. Local recurrence after radical prostatectomy: correlation of US features with prostatic fossa biopsy findings. Radiology 2001; 219(2): 432 – 943.
14. Fowler JE Jr, Brooks J, Pandey P et al. Variable histology of anastomotic biopsies with detectable prostate specific antigen after radical prostatectomy. J Urol 1995; 153(3 Pt 2): 1011 – 1014.
15. Scattoni V, Roscigno M, Raber M et al. Multiple vesico ‑ urethral biopsies following radical prostatectomy: the predictive roles of TRUS, DRE, PSA and the pathological stage. Eur Urol 2003; 44(4): 407 – 414.
16. Connolly JA, Shinohara K, Presti JC Jr et al. Local recurrence after radical prostatectomy: characteristics in size, location, and relationship to prostate ‑ specific antigen and surgical margins. Urology 1996; 47(2): 225 – 231.
17. Kane CJ, Amling CL, Johnstone PA et al. Limited value of bone scintigraphy and computed tomography in assessing biochemical failure after radical prostatectomy. Urology 2003; 61(3): 607 – 611.
18. Seltzer MA, Barbaric Z, Belldegrun A et al. Comparison of helical computerized tomography, positron emission tomography and monoclonal antibody scans for evaluation of lymph node metastases in patients with prostate specific antigen relapse after treatment for localized prostate cancer. J Urol 1999; 162(4): 1322 – 1328.
19. Raj GV, Partin AW, Polascik TJ. Clinical utility of indium 111 - capromab pendetide immunoscintigraphy in the detection of early, recurrent prostate carcinoma after radical prostatectomy. Cancer 2002; 94(4): 987 – 996.
20. Kotzerke J, Prang J, Neumaier B et al. Experience with carbon ‑ 11 choline positron emission tomography in prostate carcinoma. Eur J Nucl Med 2000; 27(9): 1415 – 1419.
21. Rinnab L, Simon J, Hautmann RE et al. [(11)C]choline PET/ CT in prostate cancer patients with biochemical recurrence after radical prostatectomy. World J Urol 2009; 27(5): 619 – 625.
22. Reske SN, Blumstein NM, Glatting G. [11C]choline PET/ CT imaging in occult local relapse of prostate cancer after radical prostatectomy. Eur J Nucl Med Mol Imaging 2008; 35(1): 9 – 17.
23. Sella T, Schwartz LH, Swindle PW et al. Suspected local recurrence after radical prostatectomy: endorectal coil MR imaging. Radiology 2004; 231(2): 379 – 385.
24. Silverman JM, Krebs TL. MR imaging evaluation with a transrectal surface coil of local recurrence of prostatic cancer in men who have undergone radical prostatectomy. AJR Am J Roentgenol 1997; 168(2): 379 – 385.
25. Cirillo S, Petracchini M, Scotti L et al. Endorectal magnetic resonance imaging at 1.5 Tesla to assess local recurrence following radical prostatectomy using T2 – weighted and contrast ‑ enhanced imaging. Eur Radiol 2009; 19(3): 761 – 769.
26. Tiguert R, Forman JD, Hussain M et al. Radiation therapy for a rising PSA level after radical prostatectomy. Semin Urol Oncol 1999; 17(3): 141 – 147.
27. Al ‑ Mamgani A, van Putten WL, Heemsbergen WD et al. Dutch multicenter dose‑escalation trial of radiotherapy for localized prostate cancer. Int J R adiat Oncol Biol Phys 2008; 72(4): 980 – 988.
28. Peeters ST, Heemsbergen WD, Koper PC et al. Dose‑response in radiotherapy for localized prostate cancer: results of the Dutch multicenter randomized phase III trial comparing 68 Gy of radiotherapy with 78 Gy. J C lin Oncol 2006; 24(13): 1990 – 1996.
29. Zietman AL, DeSilvio ML, Slater JD et al. Comparison of conventional‑dose vs high‑dose conformal radiation therapy in clinically localized adenocarcinoma of the prostate: a randomized controlled trial. JAMA 2005; 294(10): 1233 – 1239.
30. Dearnaley DP, Sydes MR, Graham JD et al. Escalated‑dose versus standard‑dose conformal radiotherapy in prostate cancer: first results from the MRC RT01 randomised controlled trial. Lancet Oncol 2007; 8(6): 475 – 487.
31. Zelefsky MJ, Leibel SA, Gaudin PB et al. Dose escalation with three ‑ dimensional conformal radiation therapy affects the outcome in prostate cancer. Int J Radiat Oncol Biol Phys 1998; 41(3): 491 – 500.
32. Zelefsky MJ, Yamada Y, Fuks Z et al. Long‑term results of conformal radiotherapy for prostate cancer: impact of dose escalation on biochemical tumor control and distant metastases‑free survival outcomes. Int J Radiat Oncol Biol Phys 2008; 71(4): 1028 – 1033.
33. Valicenti RK, Gomella LG, Ismail M et al. Durable efficacy of early postoperative radiation therapy for high‑risk pT3N0 prostate cancer: the importance of radiation dose. Urology 1998; 52(6): 1034 – 1040.
34. King CR, Spiotto MT. Improved outcomes with higher doses for salvage radiotherapy after prostatectomy. Int J Radiat Oncol Biol Phys 2008; 71(1): 23 – 27.
35. Cox JD, Gallagher MJ, Hammond EH et al. Consensus statements on radiation therapy of prostate cancer: guidelines for prostate re‑biopsy after radiation and for radiation therapy with rising prostate ‑ specific antigen levels after radical prostatectomy. American Society for Therapeutic Radiology and Oncology Consensus Panel. J Clin Oncol 1999; 17(4): 1155.
36. King CR, Kapp DS. Radiotherapy after prostatectomy: is the evidence for dose escalation out there? Int J Radiat Oncol Biol Phys 2008; 71(2): 346 – 350.
37. Thompson IM, Tangen CM, Paradelo J et al. Adjuvant radiotherapy for pathological T3N0M0 prostate cancer significantly reduces risk of metastases and improves survival: long‑term followup of a randomized clinical trial. J Urol 2009; 181(3): 956 – 962.
38. Wiegel T, Bottke D, Steiner U et al. Phase III postoperative adjuvant radiotherapy after radical prostatectomy compared with radical prostatectomy alone in pT3 prostate cancer with postoperative undetectable prostate ‑ specific antigen: ARO 96 – 02/ AUO AP 09/ 95. J Clin Oncol 2009; 27(18): 2924 – 2930.
39. Van der Kwast TH, Bolla M, Van Poppel H et al. Identification of patients with prostate cancer who benefit from immediate postoperative radiotherapy: EORTC 22911. J Clin Oncol 2007; 25(27): 4178 – 4186.
40. Trock BJ, Han M, Freedland SJ et al. Prostate cancer ‑ specific survival following salvage radiotherapy vs observation in men with biochemical recurrence after radical prostatectomy. JAMA 2008; 299(23): 2760 – 2769.
41. Michalski JM, Lawton C, El Naqa I et al. Development of RTOG Consensus Guidelines for the Definition of the Clinical Target Volume for Postoperative Conformal Radiation Therapy for Prostate Cancer. Int J Radiat Oncol Biol Phys 2010; 76(2): 361 – 368.
42. Poortmans P, Bossi A, Vandeputte K et al. EORTC Radiation Oncology Group Guidelines for target volume definition in post‑operative radiotherapy for prostate cancer, on behalf of the EORTC Radiation Oncology Group. Radiother Oncol 2007; 84(2): 121 – 127.
43. Wiltshire KL, Brock KK, Haider MA et al. Anatomic boundaries of the clinical target volume (prostate bed) after radical prostatectomy. Int J Radiat Oncol Biol Phys 2007; 69(4): 1090 – 1099.
44. Sidhom MA, Kneebone AB, Lehman M et al. Post‑prostatectomy radiation therapy: consensus guidelines of the Australian and New Zealand Radiation Oncology Genito - Urinary Group. Radiother Oncol 2008; 88(1): 10 – 19.
Štítky
Detská onkológia Chirurgia všeobecná Onkológia
Článok vyšiel v časopiseKlinická onkologie
Najčítanejšie tento týždeň
2010 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejasný stín na plicích – kazuistika
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Nízkodávková rádioterapia v liečbe plantárnej fasciitídy
- Naše skúsenosti s analýzou génu PTEN u pacientov s podozrením na Cowdenovej syndróm
- Liečba rekurentného karcinómu ovária – retrospektívna analýza
- Onkologové využívají komunikační systém pro videokonference
- Vakcinace proti lidskému papillomaviru v ČR
- Zápis ze schůze výboru České onkologické společnosti dne 23. 3. 2010 v Plzni
- In memoriam – za doc. MU Dr. Zdeňkem Churým, CSc.
- Linhartová V.Kapitoly z dějin Masarykova onkologického ústavu v Brně.Brno: Masarykův onkologický ústav 2010. 91 s. ISBN 978-80-86793-14-6.
- Použití lenalidomidu v léčbě mnohočetného myelomu
- Soudobý pohled na léčbu jaterních metastáz kolorektálního karcinomu
- Radioterapie lůžka prostaty – kdy a co léčit?
- Cirkulujúce nádorové bunky u rakoviny prsníka – prehľad
- Detekce sentinelové uzliny u pacientek s karcinomem endometria s využitím hysteroskopie
- Monitorace efektivity chirurgické léčby maligních pleurálních výpotků
- Klinická onkologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Nízkodávková rádioterapia v liečbe plantárnej fasciitídy
- Radioterapie lůžka prostaty – kdy a co léčit?
- Detekce sentinelové uzliny u pacientek s karcinomem endometria s využitím hysteroskopie
- Naše skúsenosti s analýzou génu PTEN u pacientov s podozrením na Cowdenovej syndróm
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



