-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
NAZÁLNÍ A ORÁLNÍ RESPIRACE V LOGOPEDICKÉ PÉČI A KONTEXTU ADENOTOMIE
NASAL AND ORAL RESPIRATION IN SPEECH – LANGUAGE THERAPY WITHIN THE CONTEXT OF ADENOTOMY
The paper describes the importance of monitoring the method of breathing in children (mostly of preschool age), with the emphasis on diaphragmatic nasal respiration in speech – Language Therapy. It focuses in detail on the consequences of inadequate long-term and fixed oral respiration, including overlaps into various disciplines and within the context of deeper contexts. It also summarises some of the existing findings in the area of access to the child's immediate surroundings. Parents and their awareness are specifically focused on with regard to this topic. In conclusion, the paper further outlines the possible development of the topic and area, which could provide a deeper insight into the issue in order to prevent the negative impacts or burdensome solutions that are difficult for an early age child.
Keywords:
adenoid vegetation – resonance disorder – nasal respiration; oral respiration; adenotomy; orofacial area
Autori: Šlesingrová Eliška 1; Vitásková Kateřina 2; Korpová Alena 3
Vyšlo v časopise: Listy klinické logopedie 2021; 5(1): 67-75
Kategória: Varia
Súhrn
Příspěvek popisuje důležitost sledování způsobu dýchání u dětí (nejčastěji předškolního věku), s důrazem na brániční nazální respiraci v logopedické péči; zaměřuje se podrobně na důsledky neadekvátní dlouhodobé a zafixované orální respirace, včetně přesahů do různých vědních oborů a v kontextu hlubších souvislostí. Dále přináší shrnutí dílčích dosavadních zjištění v oblasti přístupu nejbližšího okolí dítěte (zejména rodičů). V závěru nastiňuje další možný vývoj tématu a oblasti, které by mohly při hlubším bádání přinést nový pohled na problematiku s cílem co nejefektivněji zabránit negativním dopadům či zatěžujícím řešením, která jsou pro dítě raného věku náročná.
Klíčová slova:
adenoidní vegetace – adenotomie – porucha zvuku řeči – nazální respirace – orální respirace – orofaciální oblast
Úvod do problematiky
Navození adekvátní nazální brániční respirace představuje v logopedické problematice nejčastěji spíše pomyslnou podkategorii zájmu v rámci jednotlivých okruhů narušené komunikační schopnosti (dle Lechtovy klasifikace; Lechta, 1990). Z tohoto důvodu nebývá proto primárním zaměřením terapie, ale spíše jejím dílčím krokem (například u narušení článkování řeči, u poruch hlasu či u poruch plynulosti řeči apod.), jak uvádí třeba i Neubauer (2007) ve svém postupu posloupnosti logopedické terapie u dysartrie, kde přímo jeden z kroků vymezuje směrem k dechovým a fonačním cvičením:
„Lepší dýchání má vliv na zlepšení a stabilizaci fonace, artikulace i prozódie mluvy.“ (Neubauer, 2007, s. 131).
Adekvátní nazální brániční respirace se nicméně prolíná s mnoha dalšími oblastmi, na první pohled třeba ne tak zřejmými, ale propojuje směr medicínský, psychologický, fyzioterapeutický i logopedický. Jak uvádí Kučera (2011), pro adekvátní tvorbu hlasu je respirace naprosto zásadním faktorem. Sama o sobě také znamená jednu z nejčastějších přirozených každodenních aktivit člověka (podobně jako mluvení či polykání), ale právě její četnost představuje určité riziko, zvláště pokud dochází k respiraci neadekvátní, typicky v podobě převážně orálního dýchání, které se vlivem tak častého opakování velice snadno fixuje, zejména u mladších dětí.
Pokud se k tomu ještě připojí pravidelnější nemocnost daného dítěte – například v podobě infekce horních cest dýchacích a dítě je tedy „uměle“ nuceno dýchat ústy – bývá obtížné zase zpátky navodit respiraci nazální, přestože jsou již horní cesty dýchací po vyléčení průchozí. Dýchání ústy je dětmi považováno za do jisté míry jednodušší způsob, a proto u něj mnohdy zůstává i po ukončení nemoci. V takovém případě by mělo do situace vstoupit nejbližší okolí dítěte (rodina, terapeut či logoped, k němuž dítě dochází, pokud dochází, či pedagog v mateřské nebo základní škole a tak podobně), povšimnout si změny a následně se zasadit o návrat k původní adekvátní nazální brániční respiraci, což je klíčový okamžik.
Pokud se totiž situace nezmění, a naopak ještě dojde k jejímu upevnění ve vzorci chování dítěte, prohloubí se rovněž negativní dopady takové změny na vývoj (včetně psychického vývoje dítěte). Důsledky takového dlouhodobého stavu mohou být o to nebezpečnější, jestliže k nim u dítěte dojde v raném věku.
V kontextu komplexní intervence zasahují negativní důsledky celé spektrum odborností – od logopedů, přes lékaře, fyzioterapeuty, psychology až k pedagogům a speciálním pedagogům. Proto je zapotřebí na tuto problematiku nahlížet multidisciplinárně s ideálním cílem takovým situacích předcházet, zejména pomocí včasné kvalitní diagnostiky a povšimnutí ze strany okolí dítěte.
Důsledky dlouhodobé převážně orální respirace
Negativní důsledky, kdy dítě dlouhodobě dýchá především ústy, v souvislosti s hypertrofií adenoidních vegetací, popisovala Vitásková (2005), přičemž dle jejích závěrů je převažující dýchání ústy typickým příznakem tzv. zadního zavřeného typu huhňavosti – rhinolalia4 clausa posterior (dg. R49.2) neboli hyponazality – a doprovázen specifickým výrazem ve tváři – tzv. „facies adenoidea“.
Mezi nejdominantnějšími důsledky pak uvádí například malookluze či tzv. tongue thrust („jazykový lis“) – patologický tlak jazyka. Sekundárně se mohou objevovat deformity páteře, které narušují hrudní dýchání. Podobná situace pak může vést ke sníženému okysličení organismu a ke kardiovaskulárním problémům. Dále vede k nedostatečné výživě tkání, zvýšené unavitelnosti – fyzické i psychické (aprosexii). Převažující orální dýchání způsobuje i poruchy příjmu potravy a poruchy polykání.
Následně může dojít ke zpomalení růstu obličeje a mohou se vyskytovat deformity patra v podobě patologického snížení jeho výšky, nebo naopak patra gotického. V neposlední řadě sem také patří somatické dopady jako poruchy spánku či neurózy, které u dítěte mohly být vyvolány prožívanými pocity dušení (Finkelstein et al., 1996; Sovák, 1978; Vokurka, Hugo, 2004 in Vitásková, 2005). Nebezpečí vnímání pocitu dušení nastínil také Castillo-Morales (2006).
Charakteristická je i změna klidové polohy jazyka, konkrétně v oblasti jeho hrotu, který v důsledku chronicky otevřených či pootevřených úst klesá ke spodině ústní za dolní řezáky. Správně by se měl nacházet naopak nahoře, za horními řezáky v blízkosti alveolárního výběžku. Z důvodu změny klidové polohy jazyka dochází ke stagnaci či regresi vývoje polykání, fixuje se raný polykací vzor (touto problematikou se zabývá např. Červenková, 2019). To ovlivňuje rovněž kvalitu a charakter artikulace.
Nezřídka se u dlouhodobě převážně orálně dýchajících dětí také objevuje oslabenější svalový tonus v orofaciální oblasti a souhyby v důsledku nesprávné ventilace a zejména patologické změny klidové polohy jazyka, a tudíž je nedostatečně rozvíjena elevace a rychlejší cílené pohyby jazyka (nezbytné například pro vibranty). Proto se u dětí s neadekvátní klidovou polohou jazyka často objevuje při pokusu o elevaci tendence k souhybům a snaha dopomoci si k uskutečnění pohybu nadměrným zapojením pohybu dolní čelisti. „Pokud svaly nemají dostatečnou schopnost nezávislého pohybu, musí využít větší svalové skupiny, aby pomohly menším svalovým skupinám provést pohyb. Tento nedostatek vlastně zabraňuje jedné svalové skupině pracovat nezávisle na druhé.“ (Dzidová, 2017, s. 36).
K důsledkům dlouhodobé orální respirace patří i poruchy v oblasti dentice. Ty jsou časté v důsledku změny morfologického vývoje čelisti a orofaciálních struktur obecně, z důvodu změněného způsobu ventilace v raném věku dítěte, kdy se dentice teprve vyvíjí. Patologická klidová poloha jazyka vytváří tlak na zubní oblouk, čímž se mění charakter skusu. Všechny tyto změny se rovněž projevují na fyzickém vzhledu daného jedince, což sekundárně souvisí i s psychickým rozvojem osobnosti.
Mlčáková (2015) k negativním důsledkům zafixované orální respirace dodává, že se mohou objevovat také deformity páteře, poruchy vývoje hrudníku, deformace celkového držení těla či opakované rinosinusitidy.
Naopak adekvátní brániční nazální dýchání vede k přirozenému růstu orofaciální oblasti a skeletu obličejové části (splanchnocranium), zejména mandibuly a maxily. Podporuje také adekvátní funkčnost mimických a žvýkacích svalů.
Ze zahraničních autorů je s danou problematikou úzce spojena například lékařka zabývající se osteopatií a dechová terapeutka Courtney. „Bylo také prokázáno, že převážně orální respirace zhoršuje stavy související s dýchacími cestami, jako je astma a spánková apnoe. Orální dýchání způsobuje snížení plicní funkce u mírných astmatických jedinců. Naproti tomu některé výzkumy ukázaly, že zlepšení dýchání nosem může snížit závažnost astma.“ (Courtney, s. 22, 2013).
Hypertrofie adenoidních vegetací
V souvislosti se zafixovanou převážně orální respirací jsou popisovány typické příznaky související s hypertrofií adenoidních vegetací, které blíže rozvádí Vitásková (2005; 2013) – zejména zkřížený skus a interdentální sigmatismus.
Adenoidní vegetace tvoří součást Waldeyerova lymfoepitelového okruhu nacházejícího se v hltanu. Tkáň v nosohltanu (tonsilla pharyngea) v raném věku dítěte roste a zvětšuje se, nejspíše vlivem reakce imunitního systému na objevující se bakterie (což je také důvodem, proč při nachlazení dochází ke zvětšení tkáně, a tudíž i ztížení dýchání nosem), a největšího objemu by měla dosáhnout okolo tří let dítěte. Pak by měl nastat proces postupného zmenšování. Pokud dojde k jejich hypertrofii, projeví se to rovněž zřetelnou – převážně orální – respirací.
Evangelisti a Villa (2019) předkládají, že zvětšení adenoidních vegetací (tonsilla pharyngea) může znamenat mimo jiné i příčinu vzniku syndromu obstrukční spánkové apnoe. Jak uvádí Kuchynková et al. (2015), je pro tento syndrom charakteristické chrápání a zejména tzv. apnoické pauzy, které narušují spánek a vedou k dalším příznakům. Z dalších příznaků lze jmenovat např. ranní bolest hlavy, mrzutost, neklid, poruchy chování, agresivitu, poruchy soustředění, deprese, hypertenzi či poruchy kognitivních funkcí a závažná onemocnění kardiovaskulárního systému.
Typická je také nadměrná únava i během vcelku nenáročného dne vlivem nedostatečného okysličení mozku a dalších tkání. „Vzhledem k nekvalitnímu spánku a recidivujícím infekcím dochází i ke změně celkového stavu dítěte – únavě, nechutenství, zhoršené schopnosti koncentrace a často i ke zhoršení prospěchu ve škole.“ (Muntau, 2014, s. 330). Kromě selhávání v oblasti školního výkonu (v případě, že již dítě dochází na první stupeň základní školy) se u dítěte projevuje i zvýšení vlivu stresových faktorů z důvodu opakovaných neúspěchů a nesoustředění během výuky. Taková situace velmi úzce souvisí s psychickými dopady problematiky a umocňuje její prolínání napříč vědními obory.
V některých situacích mohou být adenoidní vegetace infekčním fokusem a tím příčinou recidivujících rinosinusitid, které bývají provázeny hypo či anosmií. Dlouhá (2012) dodává, že hypertrofie adenoidních vegetací v nosohltanu může způsobovat převodní poruchu sluchu. Typickým důsledkem hypertrofie je u dítěte také dobře patrná převažující orální respirace.
Zhoršení se objeví i v mluveném projevu. Zbytnělé adenoidní vegetace zabraňují průchodu vzduchu nosní dutinou při artikulaci nazálních hlásek. V řeči se zabránění projeví jako hyponazalita a nazální hlásky budou znít jako orální (Kerekrétiová, 2003, 2008).
Tuto patologickou změnu, kdy dochází k narušení běžné nosní rezonance, dovede postřehnout už na první poslech dokonce i laik (Škodová, 2018). Názor na diagnostiku nosní rezonance lze v tomto směru srovnat např. s Oravkinovou (2018), která ji považuje za mnohem komplikovanější. Důvodem je velká subjektivita při diagnostikování, dále nejednotnost posuzovacích škál a nejednotnost odborné terminologie.
K hypertrofii adenoidních vegetací mohou vést časté záněty horních cest dýchacích. Tyto infekce horních cest dýchacích může způsobovat nesprávná orální respirace, v jejímž důsledku do organismu proniká větší množství bakterií než skrze nazální respiraci. „Nazální prostory působí jako pomyslný filtr a podílí se na imunitní reakci proti virům, bakteriím a plísním. Chemické látky produkované v nose, jako je oxid dusnatý a lysozym, rozkládají patogeny, jako jsou bakterie, viry a houby v nosní a ústní sliznici. Orální dýchání proto snižuje využitelnost těchto látek, čímž narušuje imunitní obranný systém dítěte. Hlavní nevýhodou dýchání ústy je to, že vzduch prochází do plic a horních cest dýchacích, aniž by podstoupil očištění, zvlhčení a zahřátí, ke kterému obvykle dochází, když prochází nosní cestou. Výsledkem je orální dysbióza, zvýšený výskyt zubního kazu a onemocnění dásní a zvýšená infekce horních cest dýchacích.“ (Courtney, 2013, s. 21). Záněty se pak mohou dále šířit i do dolních cest dýchacích, případně cestou Eustachovy tuby do oblasti středouší.
Díky odlišným anatomickým poměrům Eustachovy tuby u dětí dochází ke snadnějšímu průniku infekce do oblasti středouší z horních cest dýchacích a tím k rozvoji otitis media acuta. Pokud se adenoidní vegetace stanou infekčním fokusem, dochází k recidivujícím akutním středoušním zánětům. Jako následek dlouhodobé obstrukce ústí Eustachovy tuby v nosohltanu vzniká chronický středoušní zánět se sekrecí a tím převodní porucha sluchu.
„Mnoho rodičů uvádí, že když jejich dítě přestane používat převážně orální způsob dýchání, sníží se frekvence nachlazení a infekcí horních cest dýchacích. Také se dětem zmenšují jejich zvětšené lymfatické uzliny. Rodiče rovněž uvádějí, že jejich děti mají méně středoušních infekcí, a to potvrzuje výzkum, který ukazuje, že zánět středního ucha se zhoršuje převažující orální respirací a dalšími návyky, jako např. nesprávným vzorem polykání.“ (Courtney, 2013, s. 21).
Skřivan (2000) k tomuto tématu dodává, že se tak stane, protože vznikne podtlak, bubínek se vpáčí a dojde k útlumu přenosu vibrací přes kůstky středního ucha, což způsobí dočasnou převodní poruchu sluchu.
Riziková může být i přítomnost tzv. velofaryngální insuficience – podkategorie obecnějšího termínu velofaryngální dysfunkce (patrohltanová nedostatečnost) –, kterou lze v této obecné rovině chápat jako stav, při němž struktury měkkého patra a svalovina hltanu nemohou vytvářet optimální uzávěr mezi nazofaryngem a orofaryngem, což narušuje realizaci řady klíčových činností, jako je např. řeč, foukání, pískání, polykání, dýchání apod.
Tab. 1. Velofaryngeální dysfunkce (dělení dle etiologie) podle Kerekrétiové (2008) 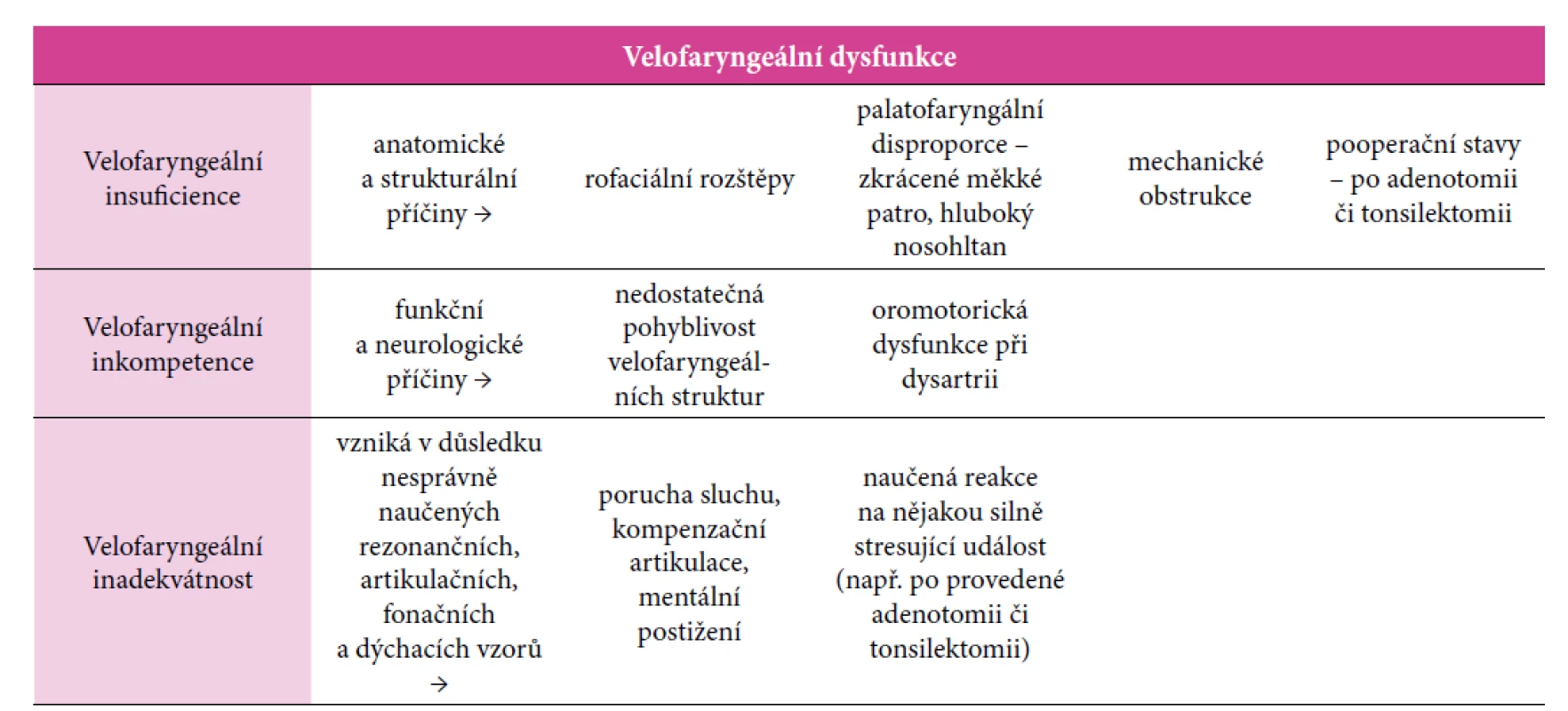
Velofaryngální insuficience se z hlediska zvuku řeči projevuje střední až těžkou hypernazalitou, typický je nosní únik, přičemž také dochází k oslabení všech souhlásek citlivých na tlak (Kerekrétiová, 2008).
Dlouhá (2012) uvádí, že při velofaryngální insuficienci dochází k narušení funkce Eustachovy trubice, objevují se časté záněty středouší, které mohou nést až chronický charakter.
„Příčinou vzniku zánětu středního ucha je nejčastěji nosní mandle, zbytnělá tkáň v nosohltanu, která narušuje průchodnost Eustachovy trubice a bývá zdrojem trvalé infekce. V rámci prevence operujeme nosní mandli.“ (Skřivan, 2000, s. 25, 26, 27). Tato skutečnost je také důvodem, proč dochází u dětí při hypertrofii adenoidních vegetací ke zhoršení sluchu a po provedené adenotomii (odstranění mandle hltanové) naopak k jeho zlepšení; respektive k návratu do původního stavu před vzniklou převodní poruchou sluchu.
Problematika adenotomie v kontextu logopedie
Kuchynková et al. (2015, s. 91) definují: „Adenotomie je chirurgické odstranění lymfatické tkáně z nosohltanu, ať je užíván kovový řezný nástroj, radiofrekvence, kauterizační sání nebo shaver. V naší literatuře se používá většinou termín adenotomie, v zahraniční literatuře více adenoidektomie.“
Právě logoped může být tou osobou, která si prvotně povšimne příznaků hypertrofie adenoidních vegetací a doporučí návštěvu ORL lékaře. Jelikož ale mohou rodiče na takové vyzvání a zejména indikaci k adenotomii ze strany lékaře reagovat obavami, je výhodou, když může i logoped podat rodině dítěte hned v úvodu některé základní informace. I ze zkušeností vyplývá, že se rodiče dětí na tuto problematiku logopedů ptají, a proto ji zde níže uvádíme.
Logoped může rodině nejprve objasnit, že operace za účelem odstranění adenoidních vegetací patří mezi jeden z nejčastějších ORL výkonů. V současné době se provádí buď pomocí tzv. studených technik (např. shaver, kyreta), či technik horkých (např. laser, koblace), dítě je před samotným průběhem operace uvedeno do celkové anestézie a rodina by měla být seznámena s možnými riziky a komplikacemi operace.
Mezi nejčastější indikace k operaci nosní mandle patří zejména recidivující akutní otitidy, infekce horních cest dýchacích a převodní nedoslýchavost způsobená chronickou sekretorickou otitidou při obstrukci Eustachovy tuby. Dále se může jednat o závažnější poruchy dýchání ve spánku, zhruba déle než tři měsíce trvající zhoršená nosní průchodnost ve dne, chrápání většinu času noci či dlouhotrvající hyponazalita (za předpokladu vyloučení jiných příčin). Mezi méně časté pak lze zařadit např. malookluze a poruchy orofaciálního růstu, PFAPA syndrom – syndrom s recidivujícími horečkami, faryngitidou a dalšími příznaky.
Kuchynková et al. (2015) dodává, že v případě, že lékař zvolí adenotomii jakožto nejvhodnější možné řešení, bylo by na místě rovněž určení hlavního příznaku, který by měl být operací ovlivněn (a pokud možno vyřešen), přičemž by měl lékař vždy zvážit benefity operace v poměru s jejími možnými riziky a psychickou zátěží na jedince. Dodává, že se jedná v současné době o bezpečný profesionální a efektivní zákrok, ale navzdory těmto faktům s sebou nese i určitá nízká rizika – zejména v oblasti možného krvácení, dehydratace či rizika spojená s celkovou anestezií. Případně se ojediněle může vyskytnout riziko luxace viklající se dentice, postižení temporomandibulárního kloubu, záněty středouší, infekce operované oblasti či vzácně Griselův syndrom.
Rodiče mají možnost si sami vybrat pracoviště, kde si přejí, aby k provedení operace došlo, a – pokud to dané pracoviště nabízí či umožňuje – případně i formu provedení výkonu (studené či horké techniky), a to s ohledem na své preference či finanční možnosti.
Kuchynková et al. (ibid.) ještě na závěr doplňuje, že ORL lékaři mohou operaci navrhnout a doporučit, nicméně konečné rozhodnutí zůstává v kompetenci a uvážení rodičů.
Klíčová role diagnostiky a pooperačního stavu
Zásadní moment v celé problematice představuje především diagnostika zafixovaného neadekvátního ústního dýchání; a lze obecně určit, že čím dříve dojde k zaregistrování tohoto stavu, tím mírnější budou jeho dopady na zdravotní i psychický stav dítěte. „Verbální komunikace je projevem psychiky i její formující determinantou.“ (Janoušek, 2015, s. 11)
Z hlediska symptomatologie se převažující orální respirace projeví poměrně záhy na zvuku řeči – tedy na rezonanci řeči. Jestliže dítě dýchá především ústy, mohlo již dojít ke zbytnění adenoidních vegetací utlačujících nazální prostory. Obstrukce nosohltanu následně vyústí v projevy hyponazality – nazální hlásky přicházejí o své charakteristické zvukové zabarvení a proud vzduchu při nich neprochází dutinou nosní.
Může ovšem také dojít k situaci, jak popisovala již Kerekrétiová (2008), kdy dítě dýchá orálně (z důvodu přetrvávajícího návyku) i po již provedené operaci odstraněné nosní mandle (adenotomii), jejíž struktura suplovala funkci velofaryngeálního uzávěru, a z toho důvodu se tak u dítěte objevuje hypernazalita, neboť absentující mandle již nebrání proudu vzduchu unikat do nosní dutiny během orálních hlásek, kdy je takový únik z hlediska zvuku řeči nežádoucí a projevuje se právě onou hypernazalitou.
Jako zlomový bod lze rovněž označit období po provedené operaci nosní mandle, kdy by si dítě mělo co nejdříve osvojit a zafixovat vhodnou brániční nazální respiraci. Může k tomu dojít pomocí nejrůznějších technik či cvičení – ať již v logopedické ambulanci, nebo v prostředí domova – a zapojením rodiny skrze rady logopeda.
Techniky navození správného dýchání (hravou formou) jsou popsány v některých publikacích (např. Šimonovy pracovní listy 10 – Rozvoj obratnosti mluvidel a nácvik dýchání od Markéty Mlčochové), nebo se jim věnují internetové stránky jednotlivých logopedických ambulancí (např. Mgr. Zuzana Blažková). Rovněž lze použít klasický nácvik dechových cvičení pomocí peříček, foukání do papírků, magic ball, foukací fotbal, pískání, dětské dechové hudební nástroje (flétny), píšťalky, bublifuky a další techniky dle uvážení logopeda, čímž současně bude docházet nejenom k zafixování hlubokého bráničního nosního nádechu, ale rovněž i posílení velofaryngeálního závěru, zastředění výdechového proudu pro korektní artikulaci sykavek a nácvik na prodloužení fonace (s pozdějším přidáním hlasu).
Vhodné mohou být rovněž nosní flétny (Kytnarová, 2016), jejichž princip funkčnosti sám o sobě zajišťuje nácvik bráničního nazálního dýchání.
Lze využít možnost změny prostředí – horský či lesní vzduch a celkově orientaci na čichové vnímání, které bylo velmi pravděpodobně vlivem operace v oslabení, ale které se právě po operaci vrátilo do původního funkčního stavu. Dítěti lze předkládat nejrůznější čichové podněty s poukázáním na nádech nosem s vyžádáním případné zpětné vazby.
Zejména lze považovat za důležité, aby se nácvik nového nazálního nádechu posunul z dosavadní nevědomé úrovně u dítěte (kdy si v podstatě neuvědomovalo, že do této doby dýchá nesprávně orálně) na úroveň vědomou, k čemuž lze čichové techniky rovněž využít. Cílem je, aby se dítě naučilo soustředit na vlastní nádechy a směřování výdechového proudu (s možností případného změření vitální kapacity plic či délky fonace – a porovnávat progresi) a tím pádem došlo k ukotvení nového procesu v mozku (plánu a programu) fixujícího již nazální, a nikoli orální způsob, což postupem času opět přejde v proces nevědomý – automatický. Díky tomu, že si dítě začne uvědomovat způsob svého dýchání, preventivně zamezí návratu k stereotypně navyklé orální respiraci, jejíž pokračování by i po provedené adenotomii mohlo stupňovat výše uvedené negativní dopady; případně by mohlo dojít i k recidivám.
V některých případech se pro posílení funkce patrohltanového závěru mohou používat techniky foukání a bublání do vody, nicméně tyto techniky se z našeho pohledu zdají využitelné spíše v případě starších dětí, pod velmi pečlivým dozorem a spíše až v situaci, kdy je již adekvátní nazální brániční respirace plně navozena. Techniky práce s vodou ji tedy pouze upevňují nebo doplňují ve smyslu posílení zmíněného patrohltanového závěru, nebo sledují posílení jiné oblasti než konkrétně vědomého nazálního nádechu. Pokud by byly totiž techniky práce s vodou zařazeny hned na začátku, mohlo by hrozit riziko aspirace, dušení a spíše posilování vytváření patrohltanového závěru kořenem jazyka či nežádoucí stimulace kašlacího a dávivého reflexu.
Důležitým faktorem také zůstává potřeba navození již několikrát zmíněného bráničního dýchání, kdy se můžeme pomocí palpace v oblasti volných žeber hrudníku přesvědčit, že se dítě skutečně nadechlo adekvátně bráničně, což se projeví oddálením volných žeber od sebe při nádechu a jejich návratem na původní místo při výdechu. Tento posun, spolu s absencí výraznější elevace ramen, je typický právě pro brániční dýchání a lze jej pomocí něj diagnostikovat, což může být i vhodnou zpětnou vazbou pro rodiče dítěte v rámci domácího tréninku. Brániční dýchání se nejlépe trénuje vleže, kdy je dítě v klidu, soustředí se primárně na svůj dech a jako hlavní dýchací sval se projevuje bránice. Ostatní doplňkové dýchací svaly by se měly zapojovat jen minimálně (Kytnarová, 2016).
Tab. 2. Možnosti logopedické intervence – techniky na posílení velofaryngeálního mechanismu a navození adekvátní brániční nazální respirace po provedené adenotomii 
Přístup a povědomí nejbližšího okolí dítěte
„Něco odnaučovat nebo přecvičovat dá potom nepoměrně víc práce, než kolik bychom jí na začátku investovali do správného postupu.“ (Matějček, 2005, s. 151).
Přístup nejbližšího okolí dítěte (tedy zejména jeho rodiny) by se dal označit za rozhodující aspekt z hlediska včasného řešení, ale i možné prevence všech výše uvedených důsledků a komplikací. Pokud rodič postřehne, že jeho dítě dýchá převážně orálním způsobem, že bývá často nachlazené, že se mu už ani nedaří nadechnout se nazálně, či zaznamená, že u dítěte v noci dochází k chrápání a přes den k únavě, dalo by se očekávat, že bude chtít situaci řešit.
V tomto ohledu se ovšem objevuje ještě jedna zásadní otázka, která tento aspekt značně ovlivňuje, a sice, zda rodič považuje či nepovažuje orální dýchání za přirozené – a tudíž, zda dokáže poznat, že dítě dýchá špatným způsobem, nebo ne?
Z výsledků předvýzkumu na toto téma u předškolních dětí a jejich rodičů z různých mateřských škol dvou měst dvou různých krajů prozatím vyplynulo, že více než 50 % rodičů zkoumaného vzorku dětí na otázku: „Pokud si všimnete, že vaše dítě dýchá častěji ústy (a není zrovna nemocné), jak tuto situaci řešíte?“ odpovědělo, že situaci neřeší, nebo si jí nevšimlo (jednalo se o nejčastější odpověď); 18 % uvedlo, že se snaží zjistit, proč jejich dítě nedýchá nosem, 9 % zvolilo možnost poradit se s odborníkem (nejčastěji s lékařem či logopedem), 8 % pak uvedlo, že orální dýchání považuje za přirozené, a zbytek rodičů volil buď jiné řešení, nebo napomínal dítě, aby dýchalo více nazálně. Na další otázku: „Všímáte si, jestli vaše děti dýchají více ústy, nebo nosem?“, kde byla tentokrát již možnost odpovědět pouze „ano/ne“, odpovědělo 40 % zapojených rodičů, že „ne“ (Šlesingrová, 2019).
Nabízí se tedy polemika ochoty i informovanosti rodičů o tom, jak by mělo probíhat správné dýchání u dětí a zda například dokážou rozeznat i změněnou nosní rezonanci u svých dětí, což by mělo být obsahem dalších zkoumání v této oblasti.
Z výše zmíněného předvýzkumu také vyplynulo, že z celkového sledovaného vzorku náhodně vybraných dětí již pro dětský věk náročnou operaci nosní mandle podstoupilo více než 30 % zkoumaných dětí – nezávisle na lokalitě; a stalo se tak nejčastěji ve velmi nízkém věku: ve 4 letech (28 %), v 6 letech (25 %), v 5 letech (19 %), ve 3 letech (19 %), v méně než 3 letech (3 %), ve více než 7 letech (6 %), což otevírá důležitost osvěty ohledně správného způsobu dýchání, aby se po provedené operaci zafixoval vhodný způsob a dítě nesetrvávalo v režimu navyklé orální ventilace. Pokud totiž nevhodný způsob přetrvá, s největší pravděpodobností dojde k rozvoji dalších nepříznivých důsledků dlouhodobé převážně orální respirace. Na druhou stranu jako pozitivní zjištění předvýzkum přinesl informaci, že okolo 70 % zkoumaných rodičů by uvítalo možnost materiálu, který by jim v této problematice poradil či nastínil, jak mohou oni sami u svých dětí rozeznat nesprávné dýchání a jak v takové situaci rovněž vhodně reagovat (Šlesingrová, ibid.).
Do nejbližšího okolí dítěte se bezpochyby řadí i pracovníci mateřských (v pozdějším období i základních) škol. Otevírá se tedy otázka jejich přístupu k problematice, popřípadě schopnosti rozeznat neadekvátní respiraci i nazalitu u dítěte a upozornit na ni rodiče nebo logopeda. I tato polemika by měla být předmětem dalšího zkoumání.
V rámci předvýzkumu, který popisovala Šlesingrová (ibid.), byla provedena také vyšetření několika vybraných dětí pomocí vlastní sestavené metodiky. V jednom z cvičení byly děti vždy vyzvány, aby se pomalu zhluboka nadechly, přičemž všechny testované děti v rámci automatické přirozené reakce uskutečnily na tento pokyn nádech nepřirozeně nadměrně orálně; bylo tedy zapotřebí další instrukce, která již upřesňovala, že má jít o hluboký nádech nazální. U těchto sledovaných dětí se tedy prokázal stereotyp, že „hluboký nádech“ (není-li jinak již upřesněn) mají sledované děti spojený s nádechem ústy. I z toho důvodu je velmi důležité přenést nácvik adekvátní nazální respirace u dětí na vědomou úroveň.
Diskuse
Adenotomie neboli odstranění hltanové mandle stále patří mezi velmi časté ORL zákroky. Polemickou otázkou může být, zda by se mohlo podařit snížit počet zákroků vlivem vhodnějšího způsobu dýchání (včasný přechod z orálního způsobu na nazální). V kontextu předpokladu, že právě při orální ventilaci dochází ke snadnějšímu přenosu infekcí a onemocnění. Častá nemocnost předškolních dětí je způsobena zejména prvním kontaktem imunitně ještě ne zcela připraveného organismu s širším kolektivem, kde k přenosu onemocnění dochází velice snadno. Možnou prevenci tak lze spatřovat v záměrném navození správné nazální brániční respirace a v jejím zafixování i v době po již provedené adenotomii, aby nedocházelo k prohlubování dalších negativních dopadů. Za důležité rovněž považujeme, aby se rozšířila osvěta směrem k rodičům a nejbližšímu okolí dítěte; a to zejména v možnostech včasného rozpoznání varovných signifikantních příznaků neadekvátní respirace. V tomto smyslu vyplývá otázka, nakolik by měla fungovat spolupráce mezi logopedy, pediatry (či dalšími lékaři) a pedagogy. Je možné, že někteří s daným konkrétním dítětem, u kterého bylo zapotřebí v inkriminovanou dobu zasáhnout, buď nemusí přijít do kontaktu, nebo nedisponují časovými možnostmi, či nemusí varovné příznaky (např. v řeči) rozeznat?
Určitou míru polemiky představuje také schopnost samostatného smrkání u dětí předškolního věku, kdy právě vlivem absence této dovednosti dochází ke stagnaci sekretu v dutině nosní, vyššímu riziku rozvoji rinosinusitidy a vzniku infekčního fokusu v nosohltanu s následným ztížením nazální respirace, a proto dochází k následnému zafixování orální respirace z důvodu neprůchodnosti (a tudíž i nemožnosti) té nazální. Měla by se k nácviku této dovednosti upínat větší pozornost, už jen z hlediska možné prevence?
Počátečním důvodem k zbytnění nosohltanové tkáně však může být také déle trvající nachlazení výrazně ztěžující dítěti nadechnout se přirozeně nosem. V tomto případě hraje důležitou roli jednak imunita dítěte a jeho odolnost vůči chronickým rýmám či nachlazením s neprůchodností nosních choan, stejně jako i životní prostředí (viz např. Paleček, 1999 nebo Vyhnánková, 2006), konkrétně kvalita ovzduší. Úroveň znečištění ovzduší úzce souvisí se stavem dýchacích cest a frekvencí následných onemocnění. I z toho důvodu je problematika životního prostředí ve vztahu k počtu prováděných adenotomií a četnosti potíží souvisejících s dlouhodobým orálním dýcháním předmětem dalšího zkoumání. Např. z výzkumu, který prováděla Łapińska et al. (2016) z Kliniky dětské otolaryngologie Lékařské univerzity ve Varšavě, vyplynulo, že téměř 45 % dětí s hypertrofií adenoidních vegetací je vystaveno tabákovému kouři.
Zde předkládáme další otázky, které si můžeme v tomto smyslu jako logopedi klást, např.: Jak značný vliv hraje problematika životního prostředí? Pokud by došlo k provedení předvýzkumu např. v horské krajině, vypadaly by výsledky jinak, nebo by četnost vykonaných operací zůstala nezměněna, a tudíž je zde ještě jiný faktor, silnější než faktor prostředí? A mohl by takovým faktorem být např. zájem a pozornost rodičů k prvotním náznakům zafixování převažující orální respirace? A jak postupovat u dětí, které se vyznačují perzistentním a permanentním nachlazením? Popř. se u nich objevuje velmi silná alergická reakce způsobující velmi častý stav ucpání horních cest dýchacích?
Lze vůbec detekovat obecný primární spouštěč dýchání ústy, nebo převládá spíše individualita? Zatím chybí možnost porovnat např. věkové skupiny předškolních dětí s dětmi naopak (mladšího) školního věku, popřípadě hlubší možnost detekce projevů v oblasti školního výkonu, aktuálnější dopady v oblasti psychologické a sociální, stejně jako systematický výzkum na poli efektivity logopedické (dechové a fonační) terapie po provedené operaci, a tedy s tím související případné zjištění nejúspěšnější pomůcky či metody v této oblasti.
Velmi klíčová je ovšem také spolupráce rodičů, kteří se svým dítětem tráví značné množství času a mají tedy možnost dlouhodobě sledovat způsob dýchání dítěte (ať již ve dne, pak ale také i v noci) a v případě, že si povšimnou neadekvátnosti, pak hlavně na toto zjištění reagovat např. poradou s odborníkem.
Stejně tak důležitá je i role zapojení rodičů po již provedeném odstranění hltanové mandle, neboť právě v období navozování pooperační nazální respirace je podstatné pečlivě hlídat, jakým způsobem dítě dýchá a zda neprojevuje po většinu času tendenci návratu k zafixované orální respiraci. Tendence k návratu k ústnímu stylu dýchání je potom o to silnější, o co delší dobu stav do operace trval.
Z hlediska sledování a cílené korekce způsobu dýchání se nabízí polemika míry zapojení pedagogů (např. mateřských) škol, kteří mohou s ukotvením adekvátní respirace po provedené operaci pomoci. S dítětem totiž rovněž tráví značné množství času a mohou pozorovat způsoby dýchání a případně jejich střídání (např. v klidu a při nadměrné námaze), či zda má dítě tendenci se vracet k původní zafixované nesprávné orální respiraci. V tom smyslu může dítěti samozřejmě pomoci i cílená logopedická terapie.
Tab. 3. Vybrané výsledky předvýzkumu ze vzorku 90 odpovědí rodičů dětí ze 4 různých mateřských škol dvou různých měst v ČR (Šlesingrová, 2019) 
Předmětem dalšího (aktuálního) zkoumání je nyní problematika detekce příznaků hypertrofie adenoidních vegetací ze strany pedagogů v mateřských školách a jejich možné zapojení do včasné diagnostiky, popř. prevence.
Shrnutí
Nazální a orální respirace představují dva výrazné protipóly vedle sebe koexistujících způsobů (vzorů) dýchání. Jeden z nich navozuje správný růst svalů, kostí a celkově struktur tzv. orofaciální oblasti, zatímco ten druhý způsobuje negativní důsledky, komplikace, narušení vývoje jak anatomického, tak psychologického a velmi obtížně se překonává, jestliže již došlo k jeho habitualizaci.
V logopedické péči hraje adekvátní brániční nazální dýchání významnou roli, ačkoliv často spíše v podobě dílčích úkonů samostatných komplexněji zaměřených terapií okruhů narušené komunikační schopnosti.
V případě, že se rozvine většina nepříznivých důsledků dlouhodobé orální respirace, objevuje se po selhání konzervativních možností již jen chirurgické řešení – adenotomie, které s sebou přináší samozřejmě určitá, i když nízká, rizika (jako každá operace, tím spíše, že se týká dětí, a poměrně často dětí velmi mladého věku), ale na druhou stranu by neřešení situace a její prohlubování v intenzitě a četnosti kumulovaných důsledků (např. rozvoj chronického zánětu středouší s možným vyústěním v situaci, kdy je nutná středoušní chirurgie) bezpochyby vedlo k mnohem horším komplikacím – jak v rovině zdravotní a vývojové, tak i k dopadu na celkovou osobnost dítěte.
Ideálním cílem, k němuž bychom chtěli nadále směřovat další úsilí a výzkumnou činnost, je snížení počtu dětí dýchajících neadekvátním způsobem a tím pádem možné snížení negativních dopadů spojených s dlouhodobou orální ventilací. Budování a konkrétní podoba takové osvěty, zejména směrem k rodičům dětí a k pedagogům v mateřských školách, je předmětem současného i budoucího zkoumání. Výzkumný zájem rovněž směřuje zejména k možnostem rozpoznání a včasné detekci obtíží u dětí5 a k nutnosti vyvrátit u rodičů zažitý stereotyp (pokud se vyskytuje), že je orální dýchání vhodným, běžným způsobem.
Zde se ovšem otevírá polemika poznatelnosti uvedených příznaků a zejména otázka poznatelnosti hyponazality v řeči dítěte, pokud dítě nepřijde do kontaktu s logopedem, který by si podobného aspektu povšiml, ale pokud takové rozpoznání závisí spíše na úsudku rodiny dítěte, jeho nejbližšího okolí, pedagoga, popř. pediatra.
Za důležité lze považovat také zjištění, zda si dítě samo uvědomuje, jakým způsobem dýchá, či zda volí jen fyziologicky jednodušší variantu, a také zjištění, zda dané dítě dýchá nejen adekvátně nazálně, ale také bráničně, což si mohou pomocí jednoduché techniky ověřit jak rodiče, tak terapeut, a díky tomu sledovat možnou progresi.
Problematika nosního dýchání a prevence negativních dopadů toho orálního nabízí řadu dalších možností pro výzkumné zaměření a případné propojení s dalšími souvislostmi v oblasti logopedie, lékařství, psychologie i pedagogiky.
Dedikace
Dílčí výstupy tohoto výzkumu byly částečně podpořeny projektem specifického výzkumu IGA_PdF_2020_036 „Výzkum poruch verbální a neverbální komunikace, hlasu, řeči a orofaciálních funkcí v kontextu moderní logopedické diagnostiky a terapie“ (hlavní řešitel: prof. Mgr. Kateřina Vitásková, Ph.D.).
1 Mgr. Eliška Šlesingrová, Oddělení logopedie a studií komunikačního procesu, Ústav speciálněpedagogických studií, Pedagogická fakulta Univerzity Palackého v Olomouci, Žižkovo náměstí 5, 779 00 Olomouc, Česká republika. E-mail: eliska.slesingrova01@upol.cz, tel. 737 327 883.
2 Prof. Mgr. Kateřina Vitásková, Ph.D., Oddělení logopedie a studií komunikačního procesu, Ústav speciálněpedagogických studií, Pedagogická fakulta Univerzity Palackého v Olomouci, Žižkovo náměstí 5, 779 00 Olomouc, Česká republika. E-mail: katerina.vitaskova@upol.cz.
3 MUDr. Alena Korpová, Klinika otorinolaryngologie a chirurgie hlavy a krku, Fakultní nemocnice Olomouc, Lékařská fakulta Univerzity Palackého v Olomouci, I. P. Pavlova 185/6, Nová Ulice, 779 00 Olomouc, Česká republika. E-mail: alena.korpova@upol.cz.
4 Nutno odlišit od termínu (hyper)rhinophonia, který se týká fonace (ne artikulace v užším slova smyslu) a někdy může být chápán jako přídatný symptom palatolálie.
5 Např. noční chrápání, změny v rezonanci řeči (typicky hyponazalita), zhoršení sluchu, projevující se únava i během nenáročného dne, již na první pohled patrné nedýchání nosem, přítomnost tzv. výrazu „facies adenoidea“ charakteristického pro převažující uvyklé dýchání ústy.
Zdroje
- BETKA, Jaroslav, 2013. Příručka pro praxi: Ronchopatie a obstrukční spánková apnoe [online]. Praha: Merck spol. s.r.o. [cit. 2020-10-29]. Dostupné z: https://www.otorinolaryngologie.cz/content/uploads/2020/02/ppp-osa.pdf
- CASTILLO-MORALES, Rodolfo, 2006. Orofaciální regulační terapie: metoda reflexní terapie pro oblast úst a obličeje. Praha. ISBN 80-736-7105-0.
- COURTNEY, Rosalba, 2013. The Importance of Correct Breathing for Raising Healthy Good Looking Children. Journal of the Australian Traditional-Medicine Society [online]. 19(1), 20-27 [cit. 2020-03-20]. ISSN 13263390.
- ČERVENKOVÁ, Barbora, 2019. Poruchy polykání. [přednáška]. Olomouc: Univerzita Palackého v Olomouci, Pedagogická fakulta, Žižkovo náměstí, leden 2019 – nepublikovaná přednáška.
- DLOUHÁ, Olga a Libor ČERNÝ, 2012. Foniatrie. Praha: Karolinum. ISBN 978-80-246-2048-0.
- DZIDOVÁ, Lenka, 2017. Kvalitativně-kvantitativní hodnocení orofaciální oblasti – čelist. In VITÁSKOVÁ et al. Výzkum poruch a odchylek komunikační schopnosti a orofaciálního systému z logopedického hlediska. Olomouc: Univerzita Palackého v Olomouci. ISBN 978-80-244-5288-3.
- EVANGELISTI, Melania a Maria Pia VILLA, 2019. The importance of screening in children who snore. Breathe [online]. 15 [cit. 2020-03-28]. DOI: 10.1183/20734735.0128-2019. ISSN 20734735.
- FORMÁNEK, Martin, MATOUŠEK, Petr a Jan MEJZLÍK, 2014. Příručka pro praxi: Adenoidektomie [online]. Praha: Merck spol. s.r.o. [cit. 2020-10-29]. Dostupné z: https://www.otorinolaryngologie.cz/content/uploads/2020/02/ppp-at.pdf
- FORMÁNEK, Martin, FORMÁNKOVÁ, Debora a Lukáš ŠKOLOUDÍK, 2019. Příručka pro praxi: Obstrukce sluchové trubice [online]. Praha: Merck spol. s.r.o. [cit. 2020-10-29]. Dostupné z: https://www.otorinolaryngologie.cz/content/uploads/2020/02/ppp-obstrukce -sluchova-trubica.pdf
- JANOUŠEK, Jaromír, 2015. Psychologické základy verbální komunikace: projevy psychických funkcí ve verbální komunikaci, významová dynamika a struktura komunikačního aktu, komunikace písemná, ženská, mužská, virtuální, vnitřní kooperace a vnitřní řeč ve verbální komunikaci. Praha: Grada. Psyché. ISBN 978-80-247-4295-3.
- KEREKRÉTIOVÁ, Aurélia, 2003. Diagnostika poruch zvuku řeči. In LECHTA, Viktor et al. Diagnostika narušené komunikační schopnosti. Praha: Portál. ISBN 80-717-8801-5.
- KEREKRÉTIOVÁ, Aurélia, 2008. Velofaryngální dysfunkce a palatolalie: [klinicko-logopedický aspekt]. Praha: Grada Pedagogika. ISBN 978-80-247-2264-1.
- KOMÍNEK, Pavel, ZELENÍK, Karol et al., 2020. Zimní seminář Kliniky otorinolaryngologie a chirurgie hlavy a krku – Adenoidektomie [přednáška]. Ostrava: Domov sester, Fakultní nemocnice v Ostravě, 18. 2. 2020 – nepublikovaná přednáška.
- KUČERA, Martin, 2011. Hlasová rehabilitace a reedukace. In DRŠATA, Jakub, CHROBOK, Viktor, et al., ed. Foniatrie – hlas. Havlíčkův Brod: Tobiáš. Medicína hlavy a krku. ISBN 978-80-7311-116-8.
- KUCHYNKOVÁ, Zdeňka et al., 2015. Dětská otolaryngologie: nejčastější situace v ambulantní praxi. Praha: Grada Publishing. ISBN 978-80-247-4177-2.
- KYTNAROVÁ, Lucie, 2016. Narušení zvuku řeči. [přednáška]. Olomouc: Univerzita Palackého v Olomouci, Pedagogická fakulta, Žižkovo náměstí, duben 2016 – nepublikovaná přednáška.
- ŁAPIŃSKA, Iwona a Lidia ZAWADZKA-GŁOS, 2016. Adenoid and tonsils hypertrophy – symptoms and treatment. New Medicine [online]. 20(4), 103-106 [cit. 2020-06-12]. DOI: 10.5604/01.3001.0009.9378. ISSN 14270994.
- LECHTA, Viktor, 1990. Logopedické repetitórium. Bratislava: SPN. ISBN 80-08-0047-9.
- MATĚJČEK, Zdeněk, 2005. Prvních 6 let ve vývoji a výchově dítěte: normy vývoje a vývojové milníky z pohledu psychologa: základní duševní potřeby dítěte: dítě a lidský svět. Praha: Grada. Pro rodiče. ISBN 978-80-247-0870-6.
- MKN-10: mezinárodní statistická klasifikace nemocí a přidružených zdravotních problémů: desátá revize: obsahová aktualizace k 1. 1. 2020. Praha: Ústav zdravotnických informací a statistiky ČR. ISBN 978-80-7472-168-7.
- MLČÁKOVÁ, Renáta, 2015. Adenoidní vegetace. In VALENTA, Milan et al. Slovník speciální pedagogiky. Praha: Portál. ISBN 978-80-262-0937-9.
- MUNTAU, Ania, 2014. Pediatrie. 2. české vyd. Praha: Grada. ISBN 978-80-247-4588-6.
- NEUBAUER, Karel, 2007. Neurogenní poruchy komunikace u dospělých: [diagnostika a terapie]. Praha: Portál. ISBN 978-80-7367-159-4.
- ORAVKINOVÁ, Zuzana, 2018. Logopedická intervencia u detí s rázštepom pery a podnebia. Bratislava: Slovenské pedagogické nakladateľstvo – Mladé letá. ISBN 978-80-10-03347-8.
- PALEČEK, František et al. 1999. Patofyziologie dýchání. Praha: Academia. ISBN 80-200-0723-7.
- SKŘIVAN, Jiří, 2000. Záněty středního ucha: Sluch a jeho poruchy; Hluchota. Praha: Triton. Vím víc. ISBN 80-725-4128-5.
- ŠKODOVÁ, Eva. Poruchy zvuku řeči v důsledku velofaryngeální insuficience. In NEUBAUER, Karel et al., 2018. Kompendium klinické logopedie: diagnostika a terapie poruch komunikace. Praha: Portál. ISBN 978-80-262-1390-1.
- ŠLESINGROVÁ, Eliška, 2019. Význam nazální respirace v logopedické péči se zaměřením na prevenci adenotomie. Diplomová práce. Olomouc: Univerzita Palackého v Olomouci, Ústav speciálněpedagogických studií. Vedoucí práce Kateřina Vitásková.
- VITÁSKOVÁ, Kateřina a Renata MLČÁKOVÁ, 2013. Narušení fonace a rezonance mluvené řeči – vstup do problematiky. Olomouc: Univerzita Palackého v Olomouci. ISBN 978-802-4437-200.
- VITÁSKOVÁ, Kateřina, 2005. Fyziologie produkce a percepce orální komunikace s důrazem na orální praxii. In: VITÁSKOVÁ, Kateřina a Alžběta PEUTELSCHMIEDOVÁ. Logopedie. Olomouc: Univerzita Palackého v Olomouci. ISBN 80-244-1088-5.
- VITÁSKOVÁ, Kateřina, 2005. Narušení zvuku řeči. In: VITÁSKOVÁ, Kateřina a Alžběta PEUTELSCHMIEDOVÁ. Logopedie. Olomouc: Univerzita Palackého v Olomouci. ISBN 80-244-1088-5.
- VYHNÁNKOVÁ, Ludmila, 2006. Záněty horních cest dýchacích, rýma. Pediatrie pro praxi [online]. (5), 258-263 [cit. 2020-03-18]. ISSN 1213-0434. Dostupné z: www.pediatriepropraxi.cz
Štítky
Logopédia Praktické lekárstvo pre deti a dorast
Článek EDITORIALČlánek NEUROGENNÍ DYSFLUENCEČlánek STOTTERN IM KINDESALTERČlánek RECENZE KNIHYČlánek RECENZE KNIHY
Článok vyšiel v časopiseListy klinické logopedie
Najčítanejšie tento týždeň
2021 Číslo 1- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Nech brouka žít… Ať žije astma!
-
Všetky články tohto čísla
- EDITORIAL
- NEUROGENNÍ DYSFLUENCE
- BREPTAVOST? PŘEKÁŽKA I PŘÍLEŽITOST! – KAZUISTIKA
- DIE BONNER STOTTERTHERAPIE – INTENSIV-STATIONÄRE INTERVALLTHERAPIE IN DEUTSCHLAND FÜR JUGENDLICHE UND ERWACHSENE
- STOTTERN IM KINDESALTER
- VÝVOJOVÁ PORUCHA PLYNULOSTI ŘEČI V PŘEDŠKOLNÍM VĚKU – PŘÍPADOVÁ STUDIE
- TUMULTUS SERMONIS A SOUČASNÁ KLINICKÁ LOGOPEDIE
- VYHÝBAVÉ CHOVÁNÍ V KOMUNIKACI DOSPĚLÝCH OSOB S KOKTAVOSTÍ
- ODKAZY NA ZAJÍMAVÉ ZÁVĚREČNÉ PRÁCE S TEMATIKOU PORUCH PLYNULOSTI ŘEČI
- NÁŠ PŘÍSTUP JAKO RODIČŮ JE KLÍČOVÝ
- LIDEM KOKTÁNÍ NEVADÍ TAK MOC, JAK SI NĚKDY MYSLÍME
- DOSPĚLÍ JEDINCI S CHRONICKOU KOKTAVOSTÍ ČASTO REZIGNUJÍ NA SVOU SITUACI, POMOCI JIM MOHOU MOTIVAČNÍ ROZHOVORY
- RECENZE KNIHY
- RECENZE KNIHY
- MOJÍ MOTIVACÍ JE ZÁKLADNÍ LIDSKÁ POTŘEBA MÍT MOŽNOST VĚCI OVLIVNIT
- NAZÁLNÍ A ORÁLNÍ RESPIRACE V LOGOPEDICKÉ PÉČI A KONTEXTU ADENOTOMIE
- DEVELOPMENT OF VOCABULARY IN CHILDREN WITH INTELLECTUAL DISABILITIES
- Listy klinické logopedie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- NEUROGENNÍ DYSFLUENCE
- VÝVOJOVÁ PORUCHA PLYNULOSTI ŘEČI V PŘEDŠKOLNÍM VĚKU – PŘÍPADOVÁ STUDIE
- BREPTAVOST? PŘEKÁŽKA I PŘÍLEŽITOST! – KAZUISTIKA
- VYHÝBAVÉ CHOVÁNÍ V KOMUNIKACI DOSPĚLÝCH OSOB S KOKTAVOSTÍ
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy






