-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vstřícná zdravotní péče o migranty
Patient friendly health care for migrants
The article presents the concept of patient friendly health care for migrants, stressing selected examples of good practice both in the Czech Republic and the EU. First, it describes the differences in health status and health care utilisation between migrants and the indigenous population. Furthermore, it deals with the individual types of health care services, health care delivery organizations and the related education of health professionals.
Key words:
patient friendly health care for migrants, migrants’ health, third country citizens, healthy migrant effect, access to health care, public health, primary care.
Autoři: K. Dobiášová 1; B. Seifert 2; P. Struk 3; O. Kittnar 4
Působiště autorů: Institut sociologických studií Fakulty sociálních věd UK v Praze 1; Ústav všeobecného lékařství 1. lékařské fakulty UK v Praze 2; Institut mikroelektronických aplikací s. r. o., Praha 3; Fyziologický ústav 1. lékařské fakulty UK v Praze 4
Vyšlo v časopise: Prakt. Lék. 2010; 90(12): 728-732
Kategorie: Z různých oborů
Souhrn
Článek představuje koncept „vstřícné zdravotní péče o migranty“ se zaměřením na tzv. „příklady dobré praxe“ v zahraničí a v České republice. Nejprve podrobně seznamuje s odlišnostmi ve zdravotním stavu a čerpání zdravotní péče mezi migranty a většinovou populací. Následně se věnuje vstřícné zdravotní péči na úrovni zdravotnického systému – jednotlivým typům specifických služeb, organizaci služeb a vzdělávání zdravotnických pracovníků v této problematice.
Klíčová slova:
vstřícná zdravotní péče k migrantům, zdraví migrantů, občané třetích zemí, efekt zdravého imigranta, přístup ke zdravotní péči, veřejné zdravotnictví, primární péče.Úvod
Migrace je celosvětovým fenoménem. Dle odhadů Organizace spojených národů (OSN) se v celosvětovém měřítku stěhuje každý rok za prací a lepším životem do jiné země více než 175 milionů lidí (8). Také v České republice se počet migrantů každoročně zvyšuje. I přes určitý pokles počtu legálně a dlouhodobě pobývajících cizinců v ČR, který byl způsoben ekonomickou krizí, pobývalo v polovině roku 2010 na území ČR legálně více než 420 tisíc cizinců, tj. více než 4 % populace (5). Jen pro srovnání, průměrný podíl mezinárodních migrantů na celkové populaci Evropské unie činí 7,6 %.
V důsledku diskriminace, jazykových a kulturních bariér, práce na podřadných pozicích a v rizikových odvětvích a životních podmínek na pokraji chudoby, patří migranti mezi vulnerabilní skupiny se specifickými zdravotními potřebami (26). Problematika zdraví a migrace se tak dostává, zejména ve vyspělých zemích, mezi uznávané otázky zdravotní politiky (11, 17) směřující do oblasti ochrany veřejného zdraví hostitelské společnosti a zajištění dostupnosti a kvality zdravotní péče pro migranty (11, 16, 18).
Z hlediska zdravotního stavu a zdravotní péče je nutno si uvědomit, že migranti nejsou homogenní skupinou. Existuje řada subkategorií „migrantů“ založená na typu migrace:
- studenti,
- ekonomičtí migranti a jejich rodiny,
- žadatelé o azyl,
- neregulérní migranti,
- uprchlíci dle Ženevské konvence z r. 1951 (20, 25).
Rozdíly v definici „migrantů“ existují rovněž mezi jednotlivými státy.
Zdravotní stav migrantů
Přestože znalosti o zdravotním stavu migrantů jsou do jisté míry limitovány nedostatkem dostupných dat, existující výzkumy a statistiky poukazují u migrantů na vyšší morbiditu u některých onemocnění (4). Vážná zdravotní rizika souvisejí s infekčními chorobami, k nimž zejména patří:
- TBC,
- hepatitida B,
- HIV/AIDS, a
- některé další pohlavně přenosné nemoci,
dále pak dlouhodobě neléčené zdravotní problémy včetně zranění a poruch duševního zdraví.
Je prokázáno, že u zahraničních migrantů se objevují ve zvýšené míře deprese, úzkostné poruchy, chronické bolesti hlavy, u žen těhotenské poruchy včetně samovolných potratů a rovněž různá chronická onemocnění (především diabetes), atd. (14, 27). Děti migrantů signifikantně častěji vykazují prevalenci zubního kazu a obezity (25). Prokázaný je rovněž fakt, že u zahraničních pracovních migrantů se vyskytují ve vyšší míře pracovní úrazy, kdy například v Evropě je výskyt úrazů u imigrantů dvakrát vyšší než u většinové populace (11, 17).
Zdravotní stav a přístup migrantů ke zdravotní péči je závislý na řadě dalších charakteristik, jako je
- věk
- pohlaví,
- země původu,
- délka a typ pobytu, apod. (11, 18).
Někteří autoři (14, 27) rozdělují rizikové faktory determinující zdraví migrantů na:
- podmínky v zemi původu před migrací (například odlišné stravovací návyky, nižší kvalita zdravotní péče, násilí, války, mučení, vyšší prevalence určitých infekčních onemocnění, atd.),
- podmínky v průběhu migračního procesu (například psycho-sociální zátěž a stres, hlad, násilí, odloučení od rodiny, atd.), a
- podmínky v hostitelské zemi, které působí jak těsně po příjezdu (pocit „cizosti“, odloučení od rodiny, rasismus, jazykové a související problémy), tak i v dlouhodobém horizontu a někdy ovlivňují i další generace (odlišná kultura a tradiční způsob života, nižší vzdělání a horší sociální postavení, přetrvávající jazykové problémy).
Závislost zdravotního stavu na etnickém původu vysvětluje Karin Stronksová a kol. 1999 dvoustupňovým výkladovým modelem (11). Na výsledný zdravotní stav migrantů má vliv pět základních faktorů:
- genetické odlišnosti,
- kulturní odlišnosti,
- socioekonomické postavení,
- krátkodobá migrační historie, a
- etnická příslušnost.
Tyto faktory se na výsledném zdravotním stavu podílejí společně s konkrétními determinantami zdraví, jako jsou životní styl, fyzické a sociální podmínky, psychosociální stres a využívání zdravotní péče (obr. 1).
Obr. 1. Výkladový model vztahu mezi etnicitou a zdravím 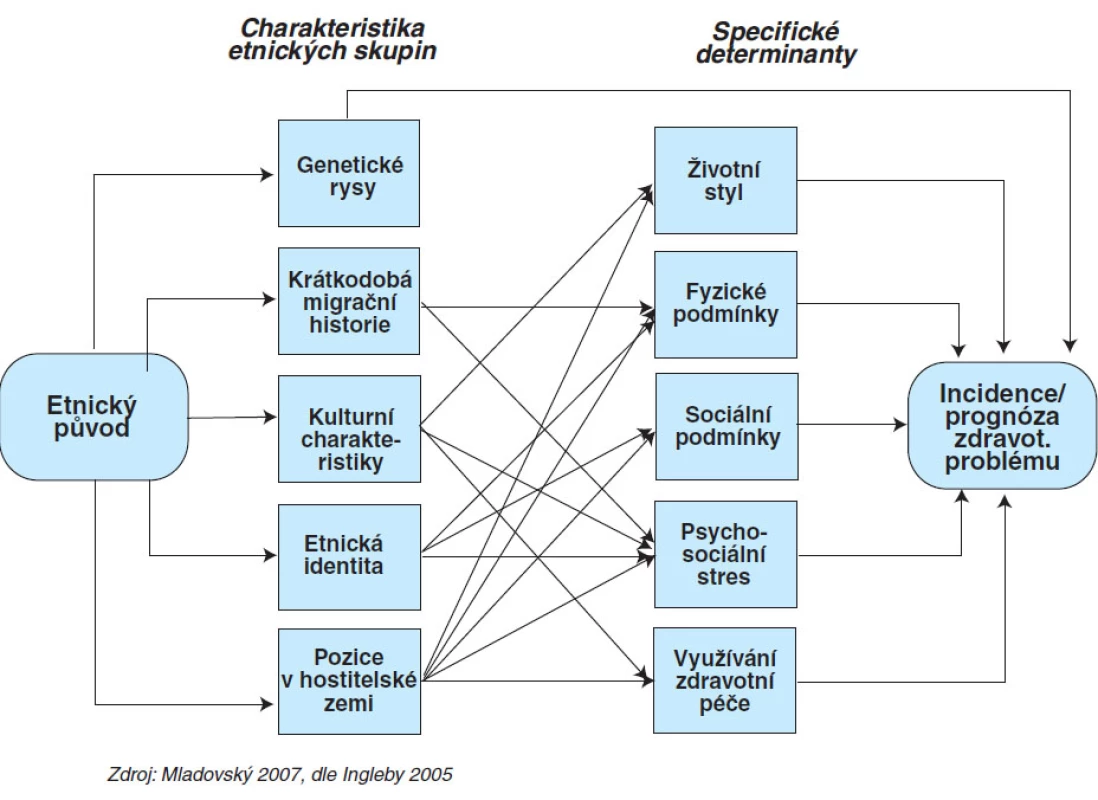
V souvislosti se zdravotním stavem migrantů je nutno zmínit fenomén nazývaný v odborné literatuře jako „efekt zdravého imigranta“, který je příznačný pro ekonomickou, pracovní migraci (15, 11, 18, 14). Jedná se o jev, potvrzený řadou výzkumů, kdy migranti v počátečním období pobytu v cizí zemi, vykazují v průměru ve srovnání s většinovou populací lepší zdravotní stav a nižší míru využívání zdravotnických služeb. Příčinou je určitá selekce, kdy se pro migraci častěji rozhodují zdravější, odolnější a mladší jedinci, než je většinová populace v zemi jejich původu, ale i většinová populace v hostitelské zemi. Výzkumy zaměřené na tento fenomén však varují, že se tato relativní výhoda s délkou pobytu v cizí zemi, díky psychosociálnímu stresu spojenému s migrací a špatným životním podmínkám, postupně vytrácí (11, 14, 25).
Vstřícná zdravotní péče o migranty
Jak již bylo zmíněno výše, migranti se od většinové populace odlišují svým jednáním ve vztahu ke zdraví a využíváním zdravotnických služeb. Odlišná kultura, tradiční způsob života a často jiné chápání nemoci a zdraví vedou k rozdílným zdravotním návykům, např. v oblasti výživy, životních a pracovních podmínek nebo kouření a konzumaci alkoholu.
Příčinou rozdílů ve zdraví migrantů a většinové populace mohou být v některých případech i odlišný genetický původ a sociální deprivace. Nicméně, kromě již zmíněných příčin, vliv na tyto nerovnosti ve zdraví může mít i nedostatečný přístup migrantů ke zdravotní péči, tj. k efektivní prevenci, diagnostice a adekvátní léčbě nemocí (1, 14). Četné studie poukazují ze strany migrantů na nedostatečné využívaní
- primární péče,
- screeningu,
- očkování,
- stomatologické, a
- psychiatrické péče (17).
To může být způsobeno jednak zákonnými překážkami, kdy někteří migranti nemají přístup do systému veřejné zdravotní péče (např. nelegální migranti), ale i nedostatkem informací o zdravotnickém systému, nedůvěrou k poskytovaným službám.
Na úrovni lékař - pacient může být příčinou nedostatečné péče
- jazyková bariéra,
- nedorozumění,
- kulturní odlišnosti, či tzv.
- „zdravotní negramotnost“ pacienta (tj. nízké povědomí a neschopnost porozumět otázkám zdraví a nemoci a možnostem zdravotnického systému) (25, 17).
Tyto bariéry pak vedou k vyšší spotřebě nákladnější pohotovostní péče či k nepatřičnému využívání „samoléčby“, což v konečném důsledku zvyšuje náklady na zdravotní péči (17).
Z těchto důvodů je ve vyspělých zemích již po tři dekády rozvíjen model vstřícné zdravotní péče o migranty, nazývaný také jako multikulturní, „kulturně citlivý“, „k migrantům přátelský“, „rasově spravedlivý“ či „kulturně odpovídající“ (8).
Vstřícná zdravotní péče lépe reaguje na jazykové, kulturní, sociální a náboženské odlišnosti a rozdíly ve zdravotním stavu migrantů tak, aby byli schopni plně využívat péči mainstreamového zdravotnického systému.
Model vstřícné zdravotní péče pro migranty se dotýká třech základních oblastí zdravotnického systému:
- typů poskytovaných služeb,
- organizace služeb, a
- vzdělávání zdravotnického personálu.
Jednotlivé typy služeb ke vstřícné zdravotní péči o migranty
V první řadě se jedná o poskytování překladatelských služeb a vytváření písemných informačních materiálů pro pacienty v relevantních jazykových mutacích. Tyto služby pomáhají zlepšit dostupnost zdravotní péče pro migranty a umožňují jim správně využívat zdravotnický systém. Zároveň snižují riziko nedorozumění, které může být příčinou vážných medicínských pochybení.
Ve Velké Británii jsou lékařům v některých regionech zdarma 24 hodin denně k dispozici na telefonu překladatelé, kteří překládají z více než 100 cizích jazyků (24). Zvyšující se počet nemocnic zejména v USA, ale i v Evropě (např. v Rakousku či Německu) má mezi stálými zaměstnanci speciálně školené překladatele (6).
Dále se jedná o „kulturně citlivé zdravotnické služby“, kdy odlišné kulturní, náboženské, sociální a gendrové faktory jsou zohledňovány při domlouvání a realizaci léčebného plánu, zejména v otázkách
- reprodukčního zdraví,
- zdraví dětí,
- léčby chronických nemocí, a
- v otázkách stárnutí a konce života.
Samostatnou kapitolou jsou otázky duševního zdraví, kdy musejí být zohledňovány např. různá blíže nespecifikovaná traumata, otázky adaptace a integrace (6). V rámci vlastního poskytování zdravotní péče je v praxi kladen důraz na správnou komunikaci mezi lékařem a pacientem, kdy by vždy měly být zjišťovány duchovní a kulturní potřeby a přání pacienta pomocí otevřené otázky typu:
„Je zde něco důležitého, co bych měl vědět o vás, o vašem náboženském vyznání o vašich zvycích, obyčejích?“ (26).
Také prostředí zdravotnického zařízení by mělo vytvářet vstřícnou atmosféru např. tím, že základní informace v čekárnách budou k dispozici v několika relevantních jazycích, že se zde bude nacházet zřetelně označená schránka na podněty a připomínky pacientů (25).
Kulturně citlivý přístup je zohledňován i u podpory zdraví, prevence nemocí a podpůrných intervencí u některých onemocnění. Předpokladem úspěchu těchto programů je nutnost znát dobře kulturní, náboženské a sociální zázemí cílové populace. Příkladem takovéhoto úspěšného programu je norský projet Innvadiab, který se zaměřoval na omezení rozvoje diabetu 2. typu u pakistánských žen žijících v Oslu formou vzdělávání ke zdravé dietě (6).
Jiný úspěšný projekt podpory zdraví „Happy together“ byl zaměřený na zdravou redukci váhy u tureckých žen žijících v Rakousku, ve Vídni (7). Ve Velké Británii je řada Regionálních sdružení primární péče (Primary care trust) zapojena do programu Race for Health, v jehož rámci realizují praktické projekty zejména na úrovni primární péče. Je to např. projekt podpory zdraví v oblasti kardiovaskulárních onemocnění „Dil“, jehož cílem je primární a sekundární prevence v jihoasijské komunitě prostřednictvím vzdělávání a intervencí v ordinacích praktických lékařů.
Rozšířené jsou také projekty zaměřené na prevenci diabetu. Například projekt „ Living with Diabetes in Bengali and Urdu“, kdy specializovaný tým – speciálně vyškolení terénní pracovníci v čele s diabetickou sestrou – poskytuje přímo v komunitě pacientům klíčové informace, jak žít s diabetem, včetně testování základních biometrických dat u těchto pacientů (9).
Příkladem vysoce efektivních „kulturně citlivých“ služeb jsou různé typy institucionální a komunitní podpory zdravotnických pracovníků. Jedná se o speciálně vyškolené pracovníky, nezřídka příslušníky komunity migrantů, kteří pracují jak ve zdravotnickém zařízení, tak i uvnitř komunity. Tito pracovníci nazývaní též mezikulturní mediátoři, komunitní zdravotničtí pracovníci či průvodci pacientů, zastávají zpravidla širokou paletu rolí od překladatele, přes pacientova advokáta až ke školitelům migrantů ke zdraví.
Například v Německu, v Hamburku pracuje celý tým mezikulturních mediátorů, kteří zajišťují zdravotní osvětu v komunitách migrantů včetně seznamování s fungováním německého zdravotnického systému. Podobně v Belgii pracuje v 62 nemocnicích 80 mediátorů, kteří zajišťují překladatelské služby a podporu pacientů.
Organizace služeb ke vstřícné zdravotní péči o migranty
Pro vytvoření a rozvoj „vstřícné zdravotní péče o migranty“ jsou důležité nejen konkrétní „nové“ typy poskytovaných služeb, ale i organizace celého zdravotnického systému. Zejména návaznost jednotlivých služeb uvnitř, ale i mimo hranice systému (např. na sociální služby). Klíčové je také rozhodnutí, v jakých případech by měl být uplatňován specifický přístup formou služeb určených jen imigrantům a odkdy by naopak měli být imigranti motivováni a podporováni ve využívání mainstreamového zdravotnického systému.
V organizaci moderních zdravotnických služeb dominuje princip, že veškeré změny a intervence musí být založeny na důkazech „evidence-based“ (12). Ve vztahu k migrantům k tomu potřebujeme znát jejich zdravotní stav a zdravotní rizika, kterým jsou vystaveni. Z tohoto důvodu je nezbytné mít k dispozici spolehlivá a validní data (24, 17).
Také zlepšování zdravotnických služeb ve vztahu k migrantům je podmíněno kontinuálním sledováním jejich kvality z perspektivy konkrétních etnických skupin (12).
Primární péče
Současný trend posilování primární péče uvnitř zdravotnického systému je relevantní ke zdokonalování zdravotnických služeb nejen vůči migrantům. Nicméně právě v jejich případě je nezbytné, aby služby primární péče fungovaly jako „vstupní brána“ pro většinu navazujících zdravotnických služeb. Přestože se situace v různých zemích liší, poskytovatelé primární péče zatím nejsou příliš nakloněni tomu, aby aktivně podporovali migranty k využívání jejich služeb (6, 27). Důvodem může být kromě jazykové bariéry také nedostatečná znalost epidemiologického profilu skupin migrantů a nepřipravenost na řešení komplexních psychosociálních otázek vztahujících se k migraci. Ve hře je také otázka proplácení péče, ověřování pojištění a jiné organizační problémy. Konzultace bývají časově i obsahově náročnější. Někteří lékaři a priori zaujímají negativní postoje k cizincům z třetích zemí a schovávají je za jazykový problém.
V každém případě schází většině praktických lékařů informační podpora, jak vůbec v péči o příslušníky třetích zemí postupovat, případně, kde se na správné postupy zeptat, kam se obrátit (18). Z těchto důvodů jsou migranti poskytovateli primární péče odkazováni na neziskové organizace nebo na nemocnice.
Překážkou dostupnosti primární péče mohou být v některých zemích i finanční bariéry, kdy migranti nejsou schopni uhradit poplatky a někdy i celou péči v hotovosti.
V některých zemích nemají vybrané skupiny migrantů žádný nebo jen částečný přístup k veřejným zdravotním službám. Většinou se jedná o neregulérní, neboli nelegální migranty. Důsledkem těchto všech zmíněných překážek je skutečnost, že migranti častěji než primární péči, využívají pohotovostní ambulance (6).
Zvyšování kvality zdravotní péče
Klíčovým, z hlediska dlouhodobého zvyšování kvality zdravotní péče o migranty, je vytvoření formálního systému vstřícné zdravotní péče a orientace mainstreamových zdravotnických služeb, oproti ad hoc realizovaným krátkodobým individuálním projektům (6). I přes nepostradatelnou roli těchto projektů zaměřených výhradně na potřeby migrantů, budoucnost kvalitní a dostupné péče o ně se nachází v dlouhodobých koncepcích na úrovni zdravotnického plánování, řízení a vládnutí. Jako příklad může sloužit iniciativa britské vlády pod názvem Delivering Racial Equality, jejímž cílem je povzbuzovat organizace praktických lékařú (Primary Care Trusts) ke zvyšování kvality služeb na základě rasového hlediska (17).
Inspirací může být také iniciativa United States Department of Health and Human Services z roku 2000, který vydal národní standardy kulturně a jazykově odpovídajících zdravotnických služeb. Tyto standardy se týkají vztahu pacienta a lékaře, vzdělávání personálu, sběru relevantních dat a zapojení komunity (6).
Podmínky pro vstřícnou péči o migranty a poskytování kulturně citlivé péče jsou součástí nedávno dokončených akreditačních standardů pro zdravotnická zařízení, poskytujících péči v oboru všeobecné praktické lékařství (23).
Výzkumy a shromažďování dat
Rozhodující součástí pro vytvoření a správné fungování zdravotnického systému vstřícného k migrantům je monitorování jejich zdravotních potřeb a využívání zdravotnických služeb, a to jak formou rutinního sběru dat, tak i formou výběrových šetření. Například ve Velké Británii jsou v současné době shromažďována data o etnicitě povinně v sekundární péči s výjimkou ambulantní, pohotovostí a komunitní péče (17). Praktičtí lékaři, kteří v rámci své praxe doplňují do dokumentace údaj o etnicitě, obdrží od Department of Health’s Quality of Outcome Framework malý finanční příspěvek (17). Systematicky jsou sbírána data o spotřebě primární a nemocniční péče migranty také v Holandsku (14).
Vzdělávání zdravotnických pracovníků ke vstřícné zdravotní péči
Nezbytnou a klíčovou komponentou vstřícné zdravotní péče je vzdělávání zdravotnického personálu jak na pregraduální úrovni, tak i v rámci postgraduálního a celoživotního vzdělávání (13). Lékaři a další zdravotničtí pracovníci by měli získávat znalosti
- o epidemiologickém profilu jednotlivých skupin migrantů,
- n o změnách zdravotního stavu v souvislosti s akulturací,
- n o základních socio-ekonomických podmínkách života migrantů,
- n o kulturních odlišnostech.
Součástí vzdělávání v oblasti multikulturní zdravotní péče jsou také znalosti o nediskriminaci a základních lidských právech ve vztahu ke zdraví. Do multikulturního vzdělávání lékařů, sester, ale i administrativních pracovníků ve zdravotnictví jsou často zapojeni migranti pracující ve zdravotnictví (lékaři, zdravotní sestry, překladatelé).
Specifický výcvik probíhá především formou školení a kurzů. Například v USA v roce 2003–2004 z 8 000 kvalifikačních programů vzdělávání lékařů jich více než 50 % nabízelo výcvik v kulturních kompetencích (2).
Příkladem „dobré praxe“ mohou být i webové stránky spravované britskou NHS - Specialist Library for Ethnicity and Health (25). Lékaři a sestry zde mají volně dostupné odborné články z oblasti specifické léčby nemocí u migrantů a etnických minorit, aktuální seznam vzdělávacích akcí v této oblasti, dále informace a průvodce pro oblast péče (např. specifika duchovní péče, seznam osob oprávněných čerpat péči v rámci NHS, apod.) a nakonec i informační materiály určené pacientům (např. o kojení, o očkování proti chřipce, o drogových závislostech, apod.) v několika základních jazycích.
Projekty „Vstřícné zdravotní péče o příslušníky ze třetích zemí“ jako „příklad dobré praxe“ v ČR
Také Česká republika se v důsledku zvyšujícího se počtu migrantů stává daleko více multikulturní a multietnickou než v dobách minulých. Od roku 1990 patří ČR k zemím s nejvyšším nárůstem migrace, kdy se mezi roky 1990–2006 počet migrantů zvýšit téměř na desetinásobek (16, 3). S cizinci se dnes již běžně setkávají zdravotničtí pracovníci v nemocnicích, porodnicích i v ordinacích ambulantních lékařů (5).
To s sebou přináší potřebu rozvoje „k migrantům vstřícné“ a „kulturně citlivé“ zdravotní péče. Doposud není zavedeno systematické vzdělávání lékařů, které by se specificky zaměřovalo na zdravotní péči o migranty. Z tohoto důvodu se na počátku roku 2010 1. lékařská fakulta Univerzity Karlovy v Praze a Institut mikroelektronických aplikací s.r.o. zapojily do programu „Solidarita a řízení migračních toků Evropského fondu pro integraci státních příslušníků třetích zemí“ EIF a v první polovině roku 2010 realizovaly dva projekty:
- „Středisko vzdělávání ke vstřícné zdravotní péči o příslušníky třetích zemí 1“,
- „Výměna zkušeností ke vstřícné zdravotní péči o příslušníky třetích zemí“. V současné době probíhá roční navazující projekt „Středisko vzdělávání ke vstřícné zdravotní péči o příslušníky třetích zemí 2“.
Projekt je zaměřen na občany tzv. „třetích zemí“, tj. mimo Evropskou unii, kteří patří z hlediska využívání zdravotnických služeb k nejproblematičtějším skupinám (10). Tito migranti zároveň tvoří nejpočetnější skupinu v ČR (67 %). Nejvíce zastoupeni jsou Ukrajinci 132 000, Vietnamci 60 000, Rusové 27 000, Moldavané 10 000 a Mongolové 8 000 (3).
Cílem projektů je na základě analýzy dostupných dokumentů, statistických dat a českých i zahraničních výzkumů vytvořit komplexní vzdělávací program zaměřený na zdraví a zdravotní péči o občany ze třetích zemí. Tento program je určen všem pracovníkům ve zdravotnictví (především lékařům, sestrám a dalším zdravotnickým pracovníkům, ale i např. pracovníkům cizineckých oddělení, personalistům, sociálním pracovníkům). Do vzdělávacího programu byly zapracovány i zkušenosti ze dvou studijních zahraničních cest – do Rakouska a Velké Británie, kterých se v rámci realizace projektů zúčastnilo několik členů multidisciplinárního řešitelského týmu. Kromě navázání dlouhodobější spolupráce s organizacemi Wiener Krankenanstaltenverbund v Rakousku a s National Health Service Confederation ve Velké Británii, bylo zásadním cílem těchto cest získání poznatků o „kulturně citlivé zdravotní péči“ o občany ze třetích zemí se zaměřením na příklady „dobré praxe“.
Vzdělávací program je realizován formou seminářů, ale zároveň má i podobu postupně rozvíjených elektronických vzdělávacích modulů (obr. 2), umístěných na projektovém portálu http://www.eifzvip. cz/, kde je dostupná i řada dalších informací.
Obr. 2. Ukázka vzdělávacího programu na portálu „Středisko vzdělávání ve zdravotní péči o občany třetích zemí“. 
V rámci projektů se doposud v roce 2010 uskutečnily tři semináře – ve Všeobecné fakultní nemocnici v Praze a v Krajské zdravotní a.s. v Ústí n. Labem a v Brně, ve spolupráci s Regionálním centrem. Jejich cílem bylo jednak informovat o projektových záměrech, podat základní informace z oblasti zdravotní péče o občany třetích zemí v České republice, se zaměřením na socio-demografické ukazatele, problémové oblasti veřejného zdravotnictví a zdravotního pojištění a získat průběžnou zpětnou vazbu pro přípravu dalších pěti seminářů, které jsou plánovány na první pololetí roku 2011.
V rámci projektů byl vytvořen a nadále je rozšiřován a aktualizován informační a vzdělávací portál www.eifzvip.cz. Zde mají zdravotničtí pracovníci přístup jednak k výše zmíněnému elektronickému modulu vzdělávání o zdravotní péči o migranty, dále pak k elektronické knihovně obsahující řadu publikací na téma zdraví migrantů. Součástí portálu je i diskusní fórum a poradna k dané problematice, další relevantní informace a informační materiály a české i zahraniční kontakty na různé organizace, projekty a webové stránky zaměřující se na otázky zdraví a migrace.
Závěr
Koncept vstřícné zdravotní péče o migranty vychází z prokázaných odlišností ve zdravotním stavu a čerpání zdravotní péče mezi migranty a většinovou populací. Jeho cílem je zaručit všem osobám se stejnými potřebami, bez ohledu na zemi původu nebo národnost, rovnocenný přístup ke zdravotnickým službám tím, že budou lépe reagovat na jazykové, kulturní, sociální, náboženské a zdravotní odlišnosti migrantů a umožní jim plně využívat stávající zdravotnické systémy.
Zavádění vstřícné zdravotní péče přinese v konečném důsledku užitek nejen migrantům samotným, ale přispěje k celkovému rozvoji zdravotnických služeb tak, aby byly vstřícnější k potřebám všech pacientů.
Tento článek vznikl v rámci projektu Středisko vzdělávání ke vstřícné zdravotní péči o příslušníky třetích zemí 1 EIF 2008 – 34, který je spolufinancován obecným programem Solidarita a řízení migračních toků a v rámci projektu č. 261 511/2010 „ Analýza a tvorba veřejných a sociálních politik v ČR v kontextu Evropské unie“, který je financován ze specifického vysokoškolského výzkumu Grantové agentury UK.
Mgr. Karolína Dobiášová
Pod Klaudiánkou 21
147 00 Praha 4 – Podolí
E-mail: karolinad@seznam.cz
Zdroje
1. Bhopal, R. Chronic disease in Europe´s migrant and ethnic minorities: challenges, solitions and a vision. Eur. J. Public. Health 2009, 19(2), p. 140-143.
2. Betancourt, J.R., Green, A.R., Emilio Carrillo, J., Park, E.R. Cultural Competence and Health Care Diparities: Key Perspective and Trends. Health Aff. 2005, 24(2), p. 499-505.
3. Cizinci v ČR 2009. Praha :Český statistický úřad, 2009, ISBN 978-80-250-1993-1.
4. Davies, A., Basten, A., Frattini, Ch. Migration: A social determinant of migrants’ health. Eurohealth 2010, 16(1), p. 10-12.
5. Dobiášová, K., Hnilicová, H.: Migranti a veřejné zdraví ve světle výzkumů. In „Přínos a potenciál výzkumu v oblasti migrace“, Praha: MV ČR, 2010, s. 75-84, ISBN 978-80-254-8008-3.
6. Fortier, J.P. Migrant-sensitive health systems. In Health of migrants: the way forward - report of a global consultation. Madrid: WHO, 2010, s. 61-70, ISBN 978 92 4 159950 4.
7. Haider-Koumansky, H., Özsoy, S. „Happy together“ - project in health promotion for Turkish migrant women. Eur. J. Public. Health 2005, 15, Suppl. 1, p. 58.
8. Health for migrants. Executive Board 122/11. Provision ageda item 4.8. WHO, 2007.
9. Healthy Understanding. Race for Health´s Progress Report. NHS 2009.
10. Hnilicová, H., Dobiášová, K.: Zpráva o stavu zdraví a zdravotní péči pro migranty v ČR. [on line]. 1. LF Uk 2009 [cit. 2010-10-22]. Dostupný na WWW: http://mighealth.net/cz/images/d/dc/ Zpr%C3%A1va_o_stavu_zdrav%C3%AD_migrant%C5%AF_v_%C4%8CR_na_web.pdf.
11. Ingleby, D. et al. Social integration and mobility: education, housing and health. IMISCOE Cluster B5 State of the art report. Estudos para o Planeamento Regional e Urbano n 67, Fonseca, L. and Malheiros, J. (eds.), Lisbon: Centro de Estudos Geográficos 2005, s. 89-119.
12. Ingleby, D. European research on Migrant and Health. Bacground paper, IOM 2006, p. 3.
13. Koehn, P.H., Swick, M.H. Medical education for a changing world: moving beyond cultural competence intotransnational competence. Acad. Med. 2006, 81(6), p. 577-587.
14. Kristiansen, K., Mygind, A., Krasnik, A. Health effects of migration. Dan. Med. Bull. 2007, 54, p. 46-47.
15. McDonald, J.T., Kennedy, S. Insights into the ‘healthy immigrant effect’: health status and health service use of immigrants to Canada. Soc. Sci. Med. 2004, 59, p. 1613-1627.
16. Mighealthnet: Information network on good practice in healthcare for migrants and minorities in Europe. [on line]. Mighealt.net 2007 [cit. 2010-10-22]. Dostupný na WWW: http://mighealth. net/index.php/Main_Page.
17. Mladovsky, P. A framework for analysing migrant health policies in Europe. Health Policy 2009, 93(1), p. 55-63.
18. Mladovsky, P. Migrant health in EU. Eurohealth 2007, 13(1), p. 9-11.
19. Nielsen, S. S., Krasnik, A., Rosano, A. Registry data for cross-country comparisons of migrants’ healthcare utilization in the EU: a survey study of availability and content. BMC Health Services Research 2009, 9 : 210 [on line]. Bio Med Central 1999 - [cit. 2010-10-10]. Dostupný z WWW: http://www.biomedcentral.com/1472-6963/9/210.
20. NHS National Library for Health. Ethnicity and Health Specialist Library. [on line]. NHS [cit. 2010-10-22]. Dostupný na WWW: library.nhs.uk/ethnicity/.
21. Quality in and Equality of Access to Healthcare Services. European Commission Directorate-General for Employment, Social Affairs and Equal Opportunities, European Communities, 2008.
22. Seifert, B., Struk, P., Dobiášová K., Kittnar O., Praktičtí lékaři a vstřícná péče o příslušníky třetích zemí. Practicus 2010, 7, s. 13-14
23. Seifert, B., Býma, S.,Struk, P. Akreditace ordinací všeobecných praktických lékařů v České republice. Prakt. Lék., 2009, 89(10), s. 582–586.
24. Sheik, A., Rashid, G., Sangeeta, D. Consultation for people from minority groups. BMJ 2008, 337, p. 51-53.
25. Spallek, J., Zeeb, H, Razum, O. Prevention among immigrants: the example of Germany. BMC Public Health 2010, 92(10), p. 1-6.
26. Tulchinsky, T.H., Varavikova, E.A. The new public health. 2. vyd. San Diego: Elsevier Academic Press; 2009, ISBN 13 : 978-0-12-370890-8671, 671 s.
27. Uiters, E., Devillé W., Foets M., et al.. Differences between immigrant and non-immigrant groups in the use of primary medical care; a systematic review. BMC Health Services Research 2009, 9, p. 76 [on line]. Bio. Med. Central. 1999 - [cit. 2010-10-10]. Dostupný z WWW: http://www.ncbi. nlm.nih.gov/pmc/articles/PMC2689181/.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2010 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
-
Základy sociální, kognitivní a afektivní neurovědy
I. Úvod - Současný pohled na problematiku urogenitální tuberkulózy
- Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století
- Prevencia a liečba orgánovocievnych artériových ischemických chorôb
- Vliv cvičení jógy na rizikové faktory kardiovaskulárních onemocnění
- Doping v športe a akupunktúra
- Nová molekula MetMAb pro léčbu karcinomu plic
-
Místo a význam institutu „dříve projevených přání“ v péči o pacienta
Interpretace a okolnosti porozumění textu - Ochota pacientů k účasti a setrvání v pohybově rehabilitačním programu v rámci sekundární prevence ischemické choroby srdeční
- Vstřícná zdravotní péče o migranty
- Jaká bude sezóna chřipky 2010-2011?
- Návykové nemoci a chudoba
- Miniportréty slavných českých lékařů Biochemik, farmakolog, výtvarník a básník profesor Ivo Hais
- Profesor chirurgie Eduard Albert a záhada smrti korunního prince
- Člen předsednictva ČLS JEP prezidentem Středoevropské neurochirurgické společnosti
- Přednáškové večery Spolku lékařů českých v Praze ČLS JEP
- Proti viru prasečí chřipky chrání běžné očkování proti sezonní chřipce
- Ze života odborných společností ČLS JEP
- Prohlášení výborů České menopauzální a andropauzální společnosti ČLS JEP a Sekce pro otázky menopauzy ČGPS ČLS JEP k léčbě estrogeny u žen v časné postmenopauze
- Doc. MUDr. Milan Duniewicz, CSc., devadesátiletý
- Pseudoefedrin bez předpisu znamená zbytečné riziko
- JUBILEA
-
Základy sociální, kognitivní a afektivní neurovědy
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Pseudoefedrin bez předpisu znamená zbytečné riziko
-
Základy sociální, kognitivní a afektivní neurovědy
I. Úvod - Profesor chirurgie Eduard Albert a záhada smrti korunního prince
- Regionální diferenciace věkové struktury praktických lékařů v České republice na počátku 21. století
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



