-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Transplantace jater u dětí
Liver transplantation in children
Liver transplantation is a successful therapeutic modality for children with liver failure, inborn metabolic disorders and some liver tumours. It offers long-term survival with good quality of life. Organ scarcity is being overcome due to innovative surgical techniques, which has resulted in almost no waiting-list mortality. Forty-six liver transplantations in 40 children (four of them younger than 4 years old) were performed in IKEM from 1995 to June 2009. Patient survival after liver transplantation in IKEM was:
– 84.
6 %, 1-year survival,– 77.
2 %, 5-year survival, and– 77.
2 %, 10-year survival.
These very good results, comparable with European and North American statistics, could only be reached through the close cooperation of the multidisciplinary team.Key words:
paediatric liver transplantation, indications, surgical techniques, complications.
Autoři: I. Hejlová 1; M. Adamec 2; R. Kotalová 3; M. Prchlík 4; E. Kieslichová 5
; J. Špičák 1; P. Trunečka 6
Působiště autorů: Klinika hepatogastroenterologie, IKEM, Praha, Přednosta: prof. MUDr. Julius Špičák, CSc., 2Klinika transplantační chirurgie, IKEM, Praha, Přednosta: prof. MUDr. Miloš Adamec, CSc., 3Pediatrická klinika 2. lékařské fakulty Univerzity Karlovy a Fakultní nem 1
Vyšlo v časopise: Prakt. Lék. 2010; 90(7): 436-439
Kategorie: Terapie
Souhrn
Transplantace jater je úspěšná metoda léčby dětí s jaterním selháním, vrozenými metabolickými vadami a některými nádory jater, která nabízí možnost dlouhodobého přežití s vysokou kvalitou života. Problém nedostatku orgánů byl kompenzován novými chirurgickými technikami s následným dosažením téměř nulové mortality na čekací listině. Od roku 1995 do června roku 2009 bylo v IKEM provedeno celkem 46 transplantací jater u 40 dětí mladších 18 let, 4 děti byly mladší jednoho roku. Přežívání dětských pacientů po transplantaci jater v IKEM je:
– 84,6% v 1 roce,
– 77,2% v 5 letech a
– 77,2% v 10 letech.
Těchto velmi dobrých výsledků, které jsou srovnatelné s evropským a severoamerickým registrem, mohlo být dosaženo pouze velmi úzkou spoluprací multioborového týmu.Klíčová slova:
transplantace jater u dětí, indikace, chirurgické techniky, komplikace.Úvod
Dětští pacienti jsou předmětem léčby od samotného prvopočátku klinické transplantace jater, i když je dětí mezi příjemci jater přibližně jen desetina a ne všechna transplantační centra se této metodě věnují. První transplantace jater byla provedena Thomasem Starzlem v roce 1963 u tříletého chlapce s jaterním selháním při biliární atrézii. Pacient zemřel během operace na nestavitelné krvácení. První úspěšná transplantace jater následovala v roce 1967.
Transplantace jater je úspěšná metoda léčby dětí s jaterním selháním, vrozenými metabolickými vadami a některými nádory jater, která nabízí možnost dlouhodobého přežití s vysokou kvalitou života. Jejím základem je chirurgická operace, při které jsou z těla příjemce odstraněna nemocná játra a na jejich místo (ortotopická transplantace) jsou přenesena celá játra nebo jen jejich část z mrtvého, případně živého dárce.
Transplantaci jater lze provést klasickou technikou s resekcí retrohepatální dolní duté žíly nebo technikou piggy-back, při níž je provedena hepatektomie u příjemce se zachováním dolní duté žíly s možností provést žilní anastomózu na nástěnné svorce. Krevní zásobení je zajištěno anastomózou portální žíly a jaterní tepny. Biliární drenáž je zajištěna spojením žlučovodu dárce a příjemce nejčastěji koncem ke konci, nebo napojením žlučovodu dárce na exkludovanou kličku jejuna (Roux-en-Y anastomóza, hepatikojejunoanastomóza) (1, 2).
Indikace a kontraindikace
Základní indikací k transplantaci jater u dětí je akutní nebo chronické selhání jater, nejčastěji při cholestatickém nebo metabolickém jaterním onemocnění. Další indikací jsou primární nádory jater, především hepatoblastom a hepatocelulární karcinom (1, 2). U dětí, na rozdíl od dospělých pacientů, je selhání růstu velmi dobrým ukazatelem potřeby transplantace u chronických jaterních onemocnění (3, 4). Transplantace orgánu je indikována pouze v situacích, kdy je reálná šance na dlouhodobé a radikální zlepšení zdravotního stavu dítěte (24).
Příčinou akutního selhání jater může být virová hepatitida s fulminantním průběhem, toxické poškození jater při otravách nebo vzácněji polékové poškození. Významnou a v Čechách poměrně častou příčinou je Wilsonova choroba s fulminantním průběhem, zejména u dospívajících po 15. roku života (24).
Cholestatická onemocnění mohou být
- extrahepatální (atrézie žlučových cest),
- intrahepatální (sklerózující cholangitida, Alagilleův syndrom, progresivní familiární intrahepatální cholestáza (PFIC) 1. a 2. typu).
Mezi nejčastější onemocnění, pro které je u dětí indikována transplantace jater, patří atrézie žlučových cest. Většina dětí nejdříve podstoupí operaci podle Kasaie (vytvoření portoenteroanastomózy). Nepodaří-li se obnovit účinnou biliární drenáž, dochází k rychlému rozvoji sekundární biliární cirhózy s komplikacemi (2, 5). Jen 10–20 % dětí s atrézií žlučových cest se dožije dospělosti bez transplantace jater.
Transplantace jater je často indikovaná pro metabolická onemocnění. Mezi choroby se současným strukturálním poškozením jater patří:
- deficit alfa-1-antitrypsinu,
- tyrozinémie,
- Wilsonova choroba,
- glykogenózy I., III., IV. typu, a
- další onemocnění, která mohou vést k rozvoji cirhózy jater s jaterním selháním, ke vzniku hepatocelulárního karcinomu nebo k akutnímu selhání jater.
Mezi metabolická onemocnění bez strukturálního poškození jater patří např.:
- familiární hypercholesterolémie,
- poruchy močovinového cyklu,
- primární hyperoxalurie I. typu,
- Crigler-Najjarův syndrom a další.
U těchto onemocnění je transplantace jater formou genové terapie sloužící k prevenci nahromadění toxických metabolitů, které ireverzibilně poškozují mimojaterní tkáně jako mozek, srdce, ledviny (2, 7, 8, 9).
U primární hyperoxalurie I. typu se při nevratném poškození ledvin v důsledku hromadění oxalátů zvažuje kombinovaná transplantace jater a ledviny. Oba orgány mohou být transplantovány současně nebo postupně, nebo může být provedena transplantace jater ještě před rozvojem konečného stádia selhání ledvin (2, 10).
U familiární hypercholesterolémie může být podobně zvažována kombinovaná transplantace jater a srdce (9).
K rozvoji cirhózy jater s portální hypertenzí dojde asi u 25 % pacientů s cystickou fibrózou, transplantace jater by u tohoto onemocnění měla být zvážena, dokud jsou zachovalé funkce plic (FEV 1 nad 50 %) (2).
Nejběžnější zhoubný nádor jater u dětí do 5 let je hepatoblastom. Není-li resekovatelný, je indikována transplantace jater. Druh chirurgického výkonu (resekce versus transplantace) se zvažuje po předchozí chemoterapii. Postižení velkých cév nebo plic není kontraindikací transplantace, pokud lze všechna nádorová ložiska odstranit v době hepatektomie.
Nejběžnější malignitou jater u adolescentů je hepatocelulární karcinom (HCC). Často je diagnostikován při současném jiném jaterním onemocnění např. PFIC 2. typu, tyrozinémii, atrézii žlučových cest, Alagilleově syndromu nebo glykogenóze. Může se jednat i o fibrolamelární formu HCC, která není spojena s cirhózou jater, chronickým zánětem nebo metabolickým onemocněním. U HCC, který nelze resekovat, by měla být transplantace jater zvážena při absenci invaze do velkých cév a mimojaterního šíření (2, 7, 11, 12).
Kontraindikací transplantace jater u dětí je neresekovatelný mimojaterní zhoubný nádor, selhání jiného orgánu, které nemůže být řešeno kombinovanou transplantací, nekontrolovaná sepse nebo irreverzibilní těžké neurologické poškození (2).
Pro úspěch transplantační léčby má zásadní význam správné načasování výkonu. S ohledem na progresi onemocnění s typicky infaustní prognózou a rizika nepříznivého průběhu transplantace a pooperační péče u nemocných s pokročilým selháním nebo nádorem, není vhodné transplantaci jater u dětí odkládat. Dobrým indikátorem nutnosti transplantační léčby je zástava růstu, časté infekce, komplikace portální hypertenze a samozřejmě skórovací systémy hodnotící pokročilost jaterního selhání (PELD skóre do 12-ti let či MELD pro adolescenty) (25, 26).
Jakmile je jednoznačně stanovena nepříznivá prognóza jaterního onemocnění je vhodné konzultovat transplantační centrum a domluvit se na společném sledování pacienta. V případech akutního selhání jater se většina programů řídí kritérii King’s College (1, 27). Ve většině programů získávají dětští kandidáti zvláštní prioritu při čekání na listině. Nezbytné je zejména včasné doporučení příjemce na specializované pracoviště (24).
Obr. 1. Dětský pacient před transplantací jater 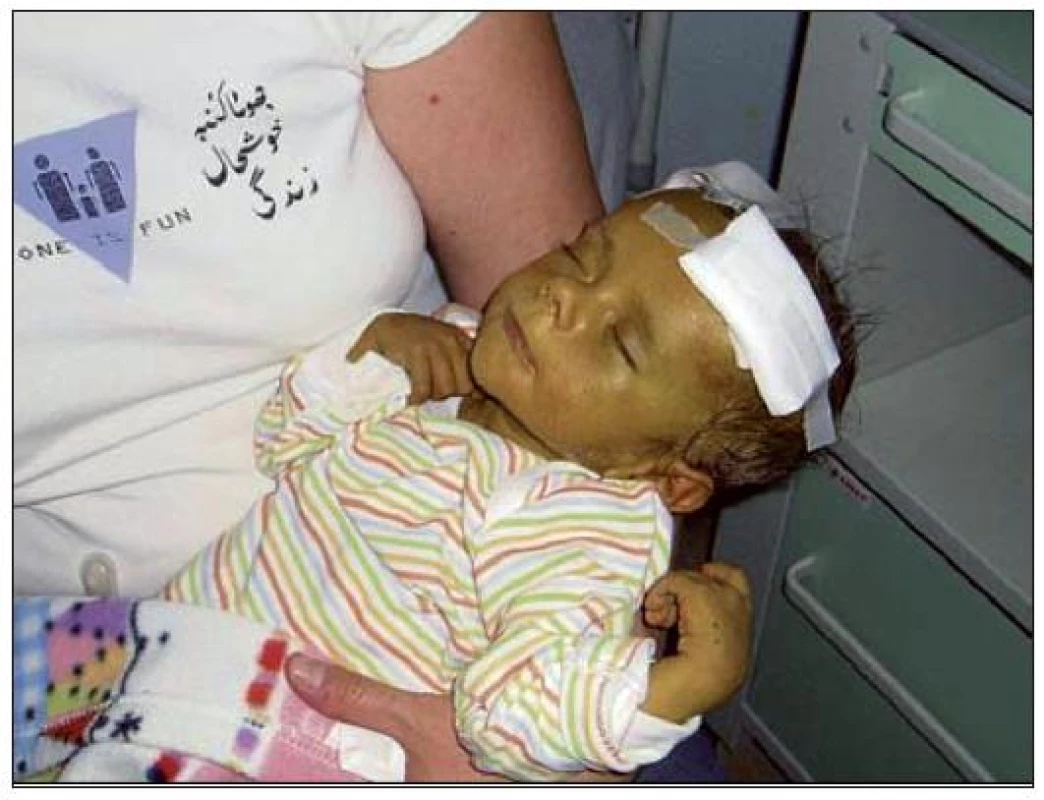
Technika transplantace jater
Až do počátku 80. let bylo jedinou možností transplantovat dětem celá játra od dárce podobné váhové kategorie. Vzhledem k nízkému počtu dětských dárců byla mortalita na čekací listině až 50 %. Rozvoj nových technik, které umožňují transplantovat dětem části jater dospělých dárců, radikálně změnil osud dětských kandidátů transplantace jater (2, 13). Při technice přenosu redukovaného štěpu jsou použita játra dospělého kadaverózního dárce, jejichž velikost je zmenšena v závislosti na váze příjemce. Po provedení pravostranné hepatektomie u dárce se dítěti transplantuje zbylý levý lalok (segmenty 1 až 4). Při rozsáhlejší redukci se po rozšířené pravostranné hepatektomii dítěti transplantuje zbylý levý laterální segment obsahující segmenty 2 a 3. Výsledky transplantace jater redukovaným štěpem jsou srovnatelné s výsledky transplantací celých jater (2).
Při transplantaci jater od žijícího dárce se u dárce provede levostranná hepatektomie s odstraněním segmentů 2 a 3, a tento štěp se transplantuje dítěti. Mortalita dárce je asi 0,2 %, morbidita dárce se pohybuje okolo 10 %. Nejčastěji se jedná o biliární píštěle, krvácení a kýly v jizvě. Centra s největší zkušeností s touto technikou popisují jednoroční přežívání pacientů po transplantaci 80–90 % (2).
Split jater spočívá v rozdělení celých jater kadaverózního dárce na dvě části, levý lalok nebo levý laterální segment se transplantuje dítěti a zbylou větší část dostane větší příjemce, nejčastěji dospělý. Tato technicky náročnější metoda, zatížená podstatně delší ischemií, vedla zpočátku k neuspokojivým výsledkům. Po zavedení splitu in situ (rozdělení jater v těle dárce s bijícím srdcem) došlo k zlepšení výsledků na úroveň srovnatelnou s klasickou technikou (2, 13).
Transplantaci jater lze provést pouze na základě stejnoskupinovosti, či alespoň kompatibility dárce a příjemce v systému hemaglutininů AB0. Kompatibilitě v HLA systému není z hlediska alokace jaterních štěpů věnována pozornost (24).
Obr. 2. Dětský pacient krátce po transplantaci jater 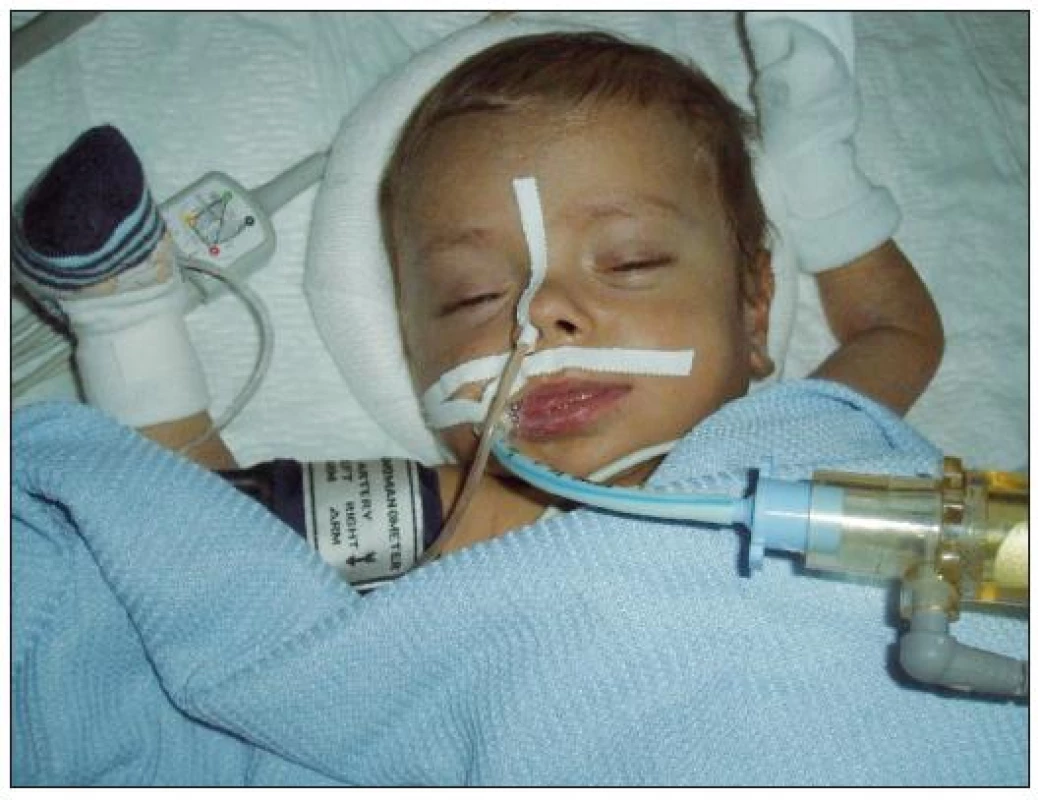
Obr. 3. … a necelý rok po transplantaci jater 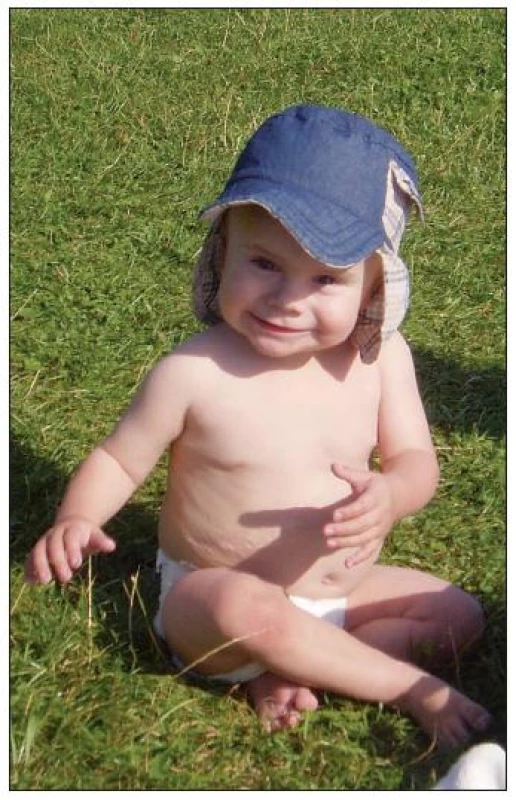
Komplikace a sledování po transplantaci jater
Časné pooperační komplikace zahrnují podobně jako u dospělých
- primární afunkci štěpu,
- cévní komplikace (trombóza arteria hepatica, trombóza portální žíly),
- biliární komplikace (biliární leak, biliární stenózy),
- infekční komplikace,
- akutní rejekci.
K potvrzení rejekce je nutná biopsie jater. Základem léčby je krátkodobé podávání vysokých dávek kortikosteroidů. Mezi příčiny pozdní dysfunkce štěpu jater patří
- pozdní rejekce,
- chronická rejekce,
- rekurence základního onemocnění po transplantaci jater (autoimunní hepatitida, primární sklerózující cholangitida).
Dysfunkce štěpu může vést až k nutnosti retransplantace (2).
Infekční komplikace v dnešní době představují nejčastější příčinu morbidity a mortality po transplantaci. Jedná se o infekce bakteriální, mykotické či virové. Závažné virové infekce v časném potransplantačním průběhu mohou být způsobeny herpetickými viry, např. virem Epstein a Barrové (EBV), cytomegalovirem (CMV) a virem herpes simplex. Nejvyšší riziko těchto infekcí je u séronegativních příjemců, kteří dostanou štěp od séropozitivních dárců. Součástí perioperační péče je profylaktické podávání antibiotik, antimykotik a antivirotik (aciklovir či ganciklovir) (2, 14, 23).
Po transplantaci je nutné doživotně podávat imunosupresivní léky, které potlačují imunitní reakci proti štěpu způsobenou zejména T lymfocyty. Základem imunosupresivních protokolů jsou kalcineurinové inhibitory, mezi které patří cyklosporin a takrolimus. Mezi jejich vedlejší účinky patří
- nefrotoxicita,
- neurotoxicita,
- arteriální hypertenze,
- hyperlipidémie, a
- de novo rozvoj diabetes mellitus (2, 15, 16).
Mezi základní imunosupresiva stále patří kortikoidy, které jsou účinné v prevenci i léčbě rejekce. Jejich dlohodobé užívání je spojeno s řadou nežádoucích účinků (poruchy růstu, infekce a další). V současné době se předpokládá, že lze kortikoidy u dětí po transplantaci jater postupně vysadit (2, 4, 15, 16, 17).
K dalším imunosupresivům patří mykofenolát mofetil a sirolimus, které umožňují snížit dávku kalcineurinových inhibitorů s cílem minimalizovat nefrotoxicitu, stejně jako i monoklonální protilátky proti IL-2 receptoru (basiliximab, daclizumab) po-dáváné v časném potransplantačním období (2, 15, 16).
Porucha růstu dětí po transplantaci závisí na stupni poruchy růstu před transplantací, věku v době transplantace, délce užívání kortikoidů, infekcích a funkci jater po transplantaci (18).
U dětí po transplantaci může častěji než u dospělých dojít k rozvoji potransplantačního lymfoproliferativního onemocnění (PTLD), což je heterogenní skupina onemocnění od benigní lymfatické hyperplazie až po lymfomy. PTLD je nejčastější nádorové onemocnění u dětí po transplantaci jater, rozvine se většinou do 2 let po transplantaci. Riziko je zvýšeno u intenzivnější imunosupresivní terapie, u EBV seronegativních příjemců (u dětí 60 až 80 %), a u vysoké EBV virové nálože (2, 14, 16, 19). Po transplantaci jater je zvýšeno riziko rakoviny kůže (19).
Výsledky transplantace jater a zkušenosti TC IKEM
Podle Evropského registru transplantací jater (ELTR), který zahrnuje 5 895 dětí transplantovaných v letech 1988–2005, je celkové jednoroční přežívání pacientů a štěpů u dětí starších 2 let 84 % a 73 %, u dětí mladších 2 let 81 % a 71 %. Desetileté přežívání pacientů a štěpů u starších 2 let je 75 % a 61 %, u dětí mladších 2 let 74 % a 60 %.
Krátkodobé přežívání je horší u dětí transplantovaných pro akutní selhání jater a nádory jater, dlouhodobé přežívání je však srovnatelné s ostatními příjemci (2).
Podle prospektivní databáze dětí po transplantaci jater v USA a Kanadě SPLIT (Studies in Pediatric Liver Transplantation) je jednoroční, respektive pětileté přežívání pacientů po transplantaci jater 89,8 %, respektive 84,8 % (20).
Od roku 1995 do června roku 2009 bylo v IKEM provedeno celkem 46 ortotopických transplantací jater u 40 pacientů mladších 18 let. Devět dětí spadalo do věkové kategorie do 3 let, nejmladšímu dítěti bylo v době transplantace necelých 8 měsíců. Nejčastějšími základními chorobami jater byly
- Wilsonova nemoc (u 10 dětí), a
- atrézie žlučových cest (u 10 dětí).
K dalším základním chorobám patřily:
- deficit alfa-1-antitrypsinu,
- autoimunitní cirhóza,
- primární sklerózující cholangitida,
- vrozená hypoplazie žlučový cest,
- chronická hepatitida C v kombinaci s deficitem alfa-1-antitrypsinu,
- overlap syndrom autoimunní hepatitidy a primární sklerózující cholangitidy,
- kongenitální fibróza jater,
- Caroliho nemoc,
- sekundární sklerózující cholangitida,
- glykogenóza IV. typu,
- cystická fibróza,
- kryptogenní cirhóza,
- hepatocelulární karcinom při tyrosinémii 1. typu,
- fulminantní selhání jater nejasné etiologie (tab. 1).
Tab. 1. Indikace k transplantaci jater u dětí v IKEM 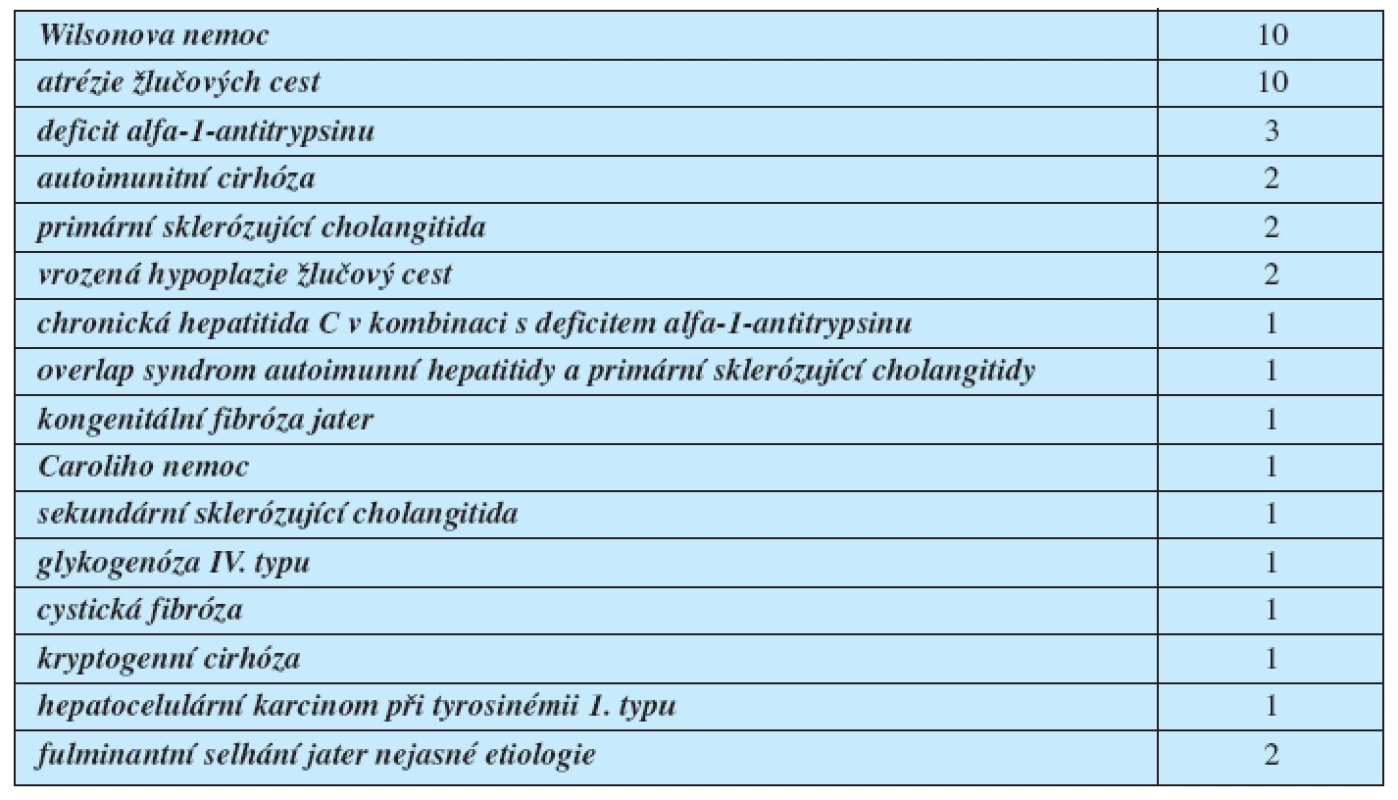
U 4 dětí byla nutná retransplantace jater, u dvou dětí druhá retransplantace.
Z celkového počtu 40 transplantovaných žije 32 dětí (79 %) s mediánem sledování 5,5 let (2 měsíce až 13,5 let). Přežívání pacientů je 84,6% v 1 roce, 77,2% v 5 letech a 77,2% v 10 letech. Přežívání štěpů je 73,4% v 1 roce, 67,0% v 5 letech a 67,0% v 10 letech.
Těchto velmi dobrých výsledků, které jsou srovnatelné s evropským a severoamerickým registrem (2, 20), mohlo být dosaženo pouze velmi úzkou spoluprací multioborového týmu, který se transplantacemi jater u dětí zabývá a zahrnuje transplantační chirurgy, anesteziology a intenzivisty, dětské chirurgy, pediatry, hepatology, radiology, histopatology, hematology i další specialisty. Zvlášť dobré spolupráce je tradičně dosahováno s Klinikou dětské chirurgie Fakultní Thomayerovy nemocnice, Pediatrickou klinikou FN Motol a Klinikou dětí a dorostu Všeobecné fakultní nemocnicí v Praze a Pediatrickou klinikou FN Hradec Králové, které mají hlavní zásluhu na správné indikaci k transplantaci a dlouhodobém sledování malých dětí.
Závěr
Transplantace jater je úspěšná metoda léčby dětí s jaterním selháním, vrozenými metabolickými vadami a některými nádory jater, která nabízí možnost dlouhodobého přežití s vysokou kvalitou života. Problém nedostatku orgánů byl kompenzován novými chirurgickými technikami s následným dosažením téměř nulové mortality na čekací listině. Od roku 1995 do června roku 2009 bylo v IKEM provedeno celkem 46 transplantací jater u 40 dětí mladších 18 let, 4 děti byly mladší jednoho roku. Přežívání dětských pacientů po transplantaci jater v IKEM je 84,6% v 1. roce, 77,2% v 5 letech a 77,2% v 10 letech. Těchto velmi dobrých výsledků, které jsou srovnatelné s evropským a severoamerickým registrem, mohlo být dosaženo pouze velmi úzkou spoluprací multioborového týmu.
MUDr. Mgr. Irena Hejlová
Klinika hepatogastroenterologie
Institut klinické a experimentální medicíny
Vídeňská 1958/9
140 21 Praha 4
E-mail: irena.hejlova@ikem.cz
Zdroje
1. Trunečka, P. Indikace k transplantaci jater. Doporučený postup.
2. Spada, M., Riva, S., Maggiore, G., et al. Pediatric liver transplantation. World J. Gastroenterol. 2009,15(6), p. 648-674.
3. Leonis, M.A., Balisteri, W.F. Evaluation and management of end-stage liver disease in children. Gastroenterology 2008, 134, p. 1741-1751.
4. Alonso, E.M. Growth and developmental considerations in pediatric liver transplantation. Liver Transpl. 2008, 14(5), p. 585-591.
5. Shneider, B.L., Mazariegos, G.V. Biliary atresia: A transplant perspective. Liver Transpl. 2007, 13(11), p. 1482-1495.
6. Petersen, C. Biliary atresia: interdisciplinary initiatives focus on a rare disease. Pediatr. Surg. Int. 2007, 23, p. 521-527.
7. Davis, M.K., Weinstein, D.A. Liver transplantation in children with glycogen storage disease: Controversies and evaluation of the risk/benefit of this procedure. Pediatr. Transplant. 2007, 12(2), p. 137-145.
8. Sze, Y.S., Dhawan, A., Taylor, R.M. et al. Pediatric liver transplantation for meabolic liver disease: experience at King’s College Hospital. Transplantation 2009, 87(1), p. 87-93.
9. Treem, W.R. Liver transplantation for non-hepatotoxic inborn errors of metabolism. Curr. Gastroenterol. Rep. 2006, 8, p. 213-221.
10. Sutherland, S.M, Alexander, S.R., Sarwal, M.M. et al. Combined liver-kidney transplantation in children: Indications and outcome. Pediatr. Transplant. 2008, 12(8), p. 835-846.
11. Finegold, M.J., Egler, R.A., Goss J.A. et al. Liver tumors: Pediatric population. Liver Transpl. 2008, 14(11), p. 1545-1556.
12. Litten, J.B., Tomlinson, G.E. Liver tumors in children. Oncologist 2008, 13, p. 812-820.
13. Otte, J.B. History of pediatric liver transplantation. Where are we coming from? Where do we stand? Pediatr. Transplant. 2008, 6(5), p. 378-387.
14. Halasa, N., Green, M. Immunizations and infectious diseases in pediatric liver transplantation. Liver Transpl. 2008, 14(10), p. 138-1399.
15. Kelly, D.A. Current issues in pediatric transplantation. Pediatr. Transplant. 2006, 10(6), p. 712-720.
16. Kelly, D.A. Long-term challenges of immunosuppression in pediatric patiens. Transplant Proc 2005. 37. p. 1657-1662.
17. Al-Sinani, S., Dhawan, A. Corticosteroids usage in pediatric liver transplantation: To be or not to be! Pediatr. Transplant. 2008, 13(2), p. 160-170.
18. Treem, W.R. Beyond five years: Long-term follow up in pediatric liver transplantation. Curr. Gastroenterol. Rep. 2007, 9, p. 230-236.
19. Bucuvalas, J.C., Alonso, E., Magee, J.C. et al. Improving long-term outcomes after liver transplantation in children. Am. J. Transplant. 2008, 8(12), p. 2506-2513.
20. Ng, V.L., Fecteau, A., Shepherd, R., et al. Outcomes of 5-year survivors of pediatric liver transplantation: Report on 461 children from a North American Multicenter Registry. Pediatrics 2008, 122, p. 1128-1135.
21. Kemmer, N., Kaiser, T., Zacharias, V., Neff, G.W. Alpha-1-antitrypsin deficiency: Outcomes after liver transplantation. Transplant. Proc. 2008, 40, p. 1492-1494.
22. Prchlík, M., Poulová, P., Trunečka, P. Výsledky transplantací jater u dětí v IKEM. Folia Gastroenterol. Hepatol. 2005, 3(Supl 1), s. S28-S31.
23. Turmelle, Y.P., Nadler, M.L., Anderson, C.D. et al. Towards minimizing immunosuppression in pediatric liver transplant recipients. Pediatr. Transplant. 2009, 13(5), p. 553-559.
24. Pozler, O. Trendy soudobé pediatrie - Gastroenterologie. Praha: Galen 1999.
25. Wiesner, R.H., McDiarmid, S.V., Kamath, P.S. et al. MELD and PELD: Application of survival models to liver allocation. Liver Transplant. 2001. 7(7). p. 567-580.
26. United Network for Organ Sharing (UNOS). MELD/PELD calculator [on-line]. Dostupné na http://www.unos.org/resources/meldpeldcalculator.asp.
27. Polson, J., Lee, W.M. AASLD position paper: the management of acute liver failure. Hepatology 2005, 41(5), p. 1179-1197.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článek JUBILEA
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2010 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Evoluce a evoluční teorie pro lékaře (VII. Speciace neboli vznik nových druhů)
- Asplenický pacient: odpovědnost nás všech
- Přehled vybraných vzdělávacích akcí pořádaných IPVZ v druhé polovině roku 2010
- Baroreflexná senzitivita a stratifikácia rizika u hypertonikov
- Vyvážené použití ESA a intravenózního železa u onkologických pacientů
- Operace šilhání u dospělých – ano, nebo ne?
- Profesionální meningitida způsobená bakterií Streptococcus suis
- Fibrilace síní a elektrická kardioverze v kardiologické ambulanci
- Transplantace jater u dětí
-
Miniportréty slavných českých lékařů
Profesor MUDr. Jan Bedrna – hradecký chirurg
- Ceny Josefa Hlávky a Cena Milana Sojky za rok 2009 uděleny
- Poděkování profesora Jaroslava Blahoše gratulantům
- ZOBRAZOVACÍ METODY V MEDICÍNĚ
- JUBILEA
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Operace šilhání u dospělých – ano, nebo ne?
- Transplantace jater u dětí
- Fibrilace síní a elektrická kardioverze v kardiologické ambulanci
- Asplenický pacient: odpovědnost nás všech
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



