-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hypertenze, spánek a syndrom obstrukční spánkové apnoe
Hypertension, sleep and obstructive sleep apnea
Obstructive sleep apnea (OSA) is a very common disease that carries with it a lot of risk factors that influence patient’s morbidity and mortality. Hypertension is a significant risk factor for cardiovascular diseases, and OSA is an independent risk factor for hypertension. In some patients there is a lack of night time blood pressure decrease, which can worsen their prognosis. OSA is often the cause of resistant hypertension. The treatment of OSA with a continuous positive airway pressure ventilator demonstrably improves OSA parameters but it’s impact on compensation of hypertension is controversial. In hypertensive OSA patients, the increase of plasmatic aldosterone level is common and it is likely that these patients could benefit from pharmacological treatment with spironolactone.
Key words:
Obstructive sleep apnea, hypertension, continuous airway pressure
Autori: Sovová E.1 ,2; Marek Sova 3
; M. Hobzová 3; V. Kolek 3
Pôsobisko autorov: I. Interní klinika- kardiologická, Lékařská fakulta UP v Olomouci, Fakultní nemocnice Olomouc, Přednosta: doc. MUDr. Miloš Táborský, CSc., MBA. 1; Klinika tělovýchovného lékařství a kardiovaskulární rehabilitace, Lékařská fakulta UP v Olomouci, Fakultní nemocnice Olomouc, Přednostka: doc. MUDr. Eliška Sovová, Ph. D., MBA. 2; Klinika plicních nemocí a tuberkulózy, Lékařská fakulta UP v Olomouci, Fakultní nemocnice Olomouc Přednosta: prof. MUDr. Vítězslav Kolek, DrSc. 3
Vyšlo v časopise: Prakt. Lék. 2012; 92(6): 327-329
Kategória: Postgraduální vzdělávání
Súhrn
Obstrukční spánková apnoe (OSA) je velmi časté onemocnění, které sebou přináší mnohá rizika značně ovlivňující morbiditu a mortalitu pacientů. Hypertenze je významný rizikový faktor kardiovaskulárních onemocnění. OSA je nezávislý rizikový faktor pro vznik hypertenze, dále u některých pacientů s OSA nedochází k nočnímu poklesu tlaku, což může zhoršovat jejich prognózu. OSA je častou příčinnou rezistentní hypertenze. Léčba OSA pomocí přetlakového dýchání prokazatelně zlepšuje na parametry OSA, ale vliv na kompenzaci hypertenze je sporný. U pacientů s OSA a hypertenzí je často zvýšena hladina aldosteronu a zdá se, že pacienti mohou profitovat z farmakologické léčby pomocí spirolaktonu.
Klíčová slova:
Obstrukční spánková apnoe, hypertenze, léčba přetlakovým dýchánímÚvod
Obstrukční spánková apnoe (OSA) je řazená podle používané mezinárodní klasifikace mezi poruchy dýchání vázané na spánek (21). Jedná se o velmi časté onemocnění, které se vyskytuje nejméně u 2–4 % dospělé populace (30) a přináší mnohá rizika, jež mohou značně ovlivnit morbiditu a mortalitu pacientů.
OSA je nejčastější a nejvýznamnější porucha dýchání ve spánku a je charakterizována výskytem více než 5 apnoických nebo hypopnoických pauz (trvání nejméně 10 sekund) za hodinu spánku (apnea - hypopnea index [AHI]), jedná se o nejpoužívanější marker závažnosti onemocnění. Typickými příznaky je chrápání s apnoickými pauzami při spánku, nadměrná denní spavost, která je důsledkem opakovaných mikroprobuzení a fragmentace spánku, mikrospánky a usínání při monotónní činnosti, které vedou k častějším úrazům a dopravním nehodám. U pacientů dochází k poruše koncentrace, zhoršení výbavnosti paměti, snížení intelektuálních schopností a zhoršení pracovního výkonu, k depresivnímu ladění, ranním bolestem hlavy a suchosti v ústech, bývá ranní únava s pocitem nevyspání, jsou častější poruchy potence, noční polyurie a noční pocení (27, 28).
Prevalence OSA je vyšší u pacientů s hypertenzí (30–83 %), srdečním selháním (12–53 %), ischemickou chorobou srdeční (ICHS) (30–58 %) a cévní mozkovou příhodou (CMP) (43–91 %) (4).
Hypertenze patří k nejzávažnějším rizikovým faktorům kardiovaskulárních onemocnění (KVO). Hypertenzi má 50 % pacientů s OSA a 30 % hypertenzních pacientů má OSA (25). Podle stanoviska American Heart Association (AHA) je OSA identifikovatelná příčina hypertenze (5). Léčba hypertenze a dobrá kompenzace krevního tlaku je velmi důležitá pro prevenci kardiovaskulárních komplikací. Snížení systolického TK o 10 mm Hg a diastolického o 5 mm Hg vede ke snížení rizika KVO o 22 % a CMP o 41 % (17).
Krevní tlak, spánek a OSA
Během normálního spánku dochází k poklesu TK o 10–20 %. Snížení nebo chybění poklesu je silný nezávislý rizikový faktor kardiovaskulární mortality. Deficit 5 % ve snížení tlaku v noci vede k 20% zvýšení rizika KVO mortality (23).
V poslední době dochází k poklesu délky spánku o 1,5–2 hodiny denně (6). Sleep Heart Health Study prokázala, že u osob, které spí méně než 5 hodin denně, je vyšší výskyt hypertenze (OR 1,66) (11). Doba spánku pod 5 hodin je spojena s 60% vyšším výskytem hypertenze po 8–10 letech sledování (9). Mezi délkou spánku a vznikem kardiovaskulárních příhod existuje závislost typu „U“ křivky, která ukazuje, že existují různé mechanismy, které vedou ke zvýšení počtu těchto KVO událostí (14).
V roce 2011 publikovali Cappucio a kol. metaanalýzu studií, které se věnovaly vlivu délky spánku na vznik ICHS, CMP a KVO jako celku (7). Do metaanalýzy bylo zařazeno 15 studií, které zahrnovaly 474 684 osob sledovaných od 6,9 do 25 let. Doba spánku byla zjištěna pomocí dotazníků. Ve většině studií byla krátká doba spánku definována jako < 5–6 hodin a dlouhá doba spánku > 8–9 hodin. Krátká doba spánku vedla ke statisticky významnému zvýšení rizika jak vzniku nebo úmrtí na ICHS (RR 1,48, 95 % CI 1,22–1,80) a vzniku nebo úmrtí na CMP (1,15, 1,00 až 1,31). Dlouhá doba spánku vedla ke statisticky významnému zvýšení rizika všech třech cílů – ICHS (1,38, 1,15–1,66), CMP (1,65, 1,45–1,87) i celkových kardiovaskulárních onemocnění (1,41, 1,19–1,68).
OSA zvyšuje riziko hypertenze nezávisle na ostatních faktorech (váha, body mass index [BMI], pohlaví) (16). Stejné výsledky publikovali i autoři kohortové studie Wisconsin Sleep Study, v níž měli pacienti s AHI nad 15 vyšší výskyt hypertenze (OR 1,8) a autoři zároveň prokázali lineární vztah mezi tíží OSA a hypertenze (29). Další studie Sleep Heart Health Study ukázala lineární závislost mezi výškou systolického a diastolického tlaku a tíží OSA (22).
Hypertenze u OSA má tyto charakteristiky: vysoká prevalence, výskyt v noci a non-dipper typ (2). Pacienti s OSA a hypertenzí mají také menší cirkadiánní variabilitu krevního tlaku (20).
U pacientů s rezistentní hypertenzí se OSA vyskytuje až u 83 % pacientů, a tak by všichni tito pacienti měli být vyšetřeni na vyloučení OSA (18). V poslední době byla popsána signifikantní korelace mezi tíží OSA a hladinou aldosteronu u pacientů s rezistentní hypertenzí (10). Je možné, že retence tekutin vede k většímu parafaryngeálnímu edému, a tím ke zhoršení obstrukce (5).
Recentně vydané stanovisko k managementu pacientů s OSA a hypertezní (24) shrnuje současné poznatky o patofyziologii a diagnostice OSA v souvislosti s hypertenzí, doporučuje používání 24hodinové monitorace krevního tlaku a domácí monitoraci. Dále shrnuje současné poznatky o terapii těchto pacientů, která by měla být komplexní a zahrnovat změny životního stylu, snížení obezity nebo nadváhy, snížení příjmu alkoholu, pravidelné cvičení, farmakoterapii a použití přetlakového dýchání.
Léčba OSA pomocí CPAP
Existuje velmi málo randomizovaných studií, které by prokazovaly vliv léčby OSA na kardiovaskulární onemocnění (4). Problémem je vytvoření kontrolní skupiny, kterou tvoří pacienti bez léčby CPAP, nebo s nefunkčním CPAP, což je eticky problematické.
Vlivem léčby pomocí CPAP na výšku krevního tlaku se zabývalo několik studií, někteří pacienti ale byli vstupně dobře kompenzováni farmakoterapií a studie trvaly velmi krátkou dobu, takže výsledky nejsou jednotné (4). V literatuře byly v poslední době publikovány výsledky 4 metaanalýz randomizovaných studií. Bazzano et al. shrnul výsledky 16 studií, provedených v letech 1980–2006 (818 osob). V těchto studiích byla prokázána změna systolického TK o 2,46 mm Hg a změna diastolického TK o 1,83 mm Hg (3). Alajmi et al. provedl metaanalýzu 10 studií (587 osob), pacienti byli srovnáni s kontrolní skupinou. Změny TK byly malé a nesignifikantní, autoři popisují trend zlepšení při vyšší adherenci k CPAP (1). Mo a He publikovali metaanalýzu 7 studií (471 osob), kriterium hodnocení bylo trvání terapie CPAP nad 4 týdny a provedená 24 hodinová monitorace TK. Změny krevního tlaku byly opět malé a signifikantní pouze pro průměrný 24 hod diastolický TK (19). Haentjens et al. zhodnotili 12 studií (572 osob), u kterých byla provedena 24hodinová monitorace TK a vliv CPAP byl hodnocen proti placebu. Signifikantní změny nastaly pouze pro střední TK a systolický TK v noci, výsledky byly závislé na tíži apnoe a na adherenci k terapii (12).
Můžeme tedy shrnout, že studie ukazují mírný a variabilní efekt léčby přetlakového dýchání na výšku krevního tlaku (26).
Léčba hypertenze při OSA pomocí farmakoterapie
Studií, které se věnují léčbě hypertenze u pacientů s OSA, je velmi málo. Jedna ze starších studií s clonidinem prokázala, že léčba může redukovat apnoické epizody a zlepšovat noční hypoxemii (13). Studie srovnání atenololu, amlodipinu, enalaprilu, hydrochlorothiazidu a losartanu prokázala stejný vliv farmakoterapie na průměrný denní TK, na průměrný noční TK měl nejvýznamnější vliv atenolol (15). Léčba pacientů s OSA pomocí spironolaktonu vedla k 50% redukci závažnosti OSA (8). Recentní guidelines (24) uvádí, že není žádná studie, která by vedla k jasnému doporučení použití jednotlivých farmakologických preparátů u pacientů s OSA a hypertenzí.
Vlastní pozorování
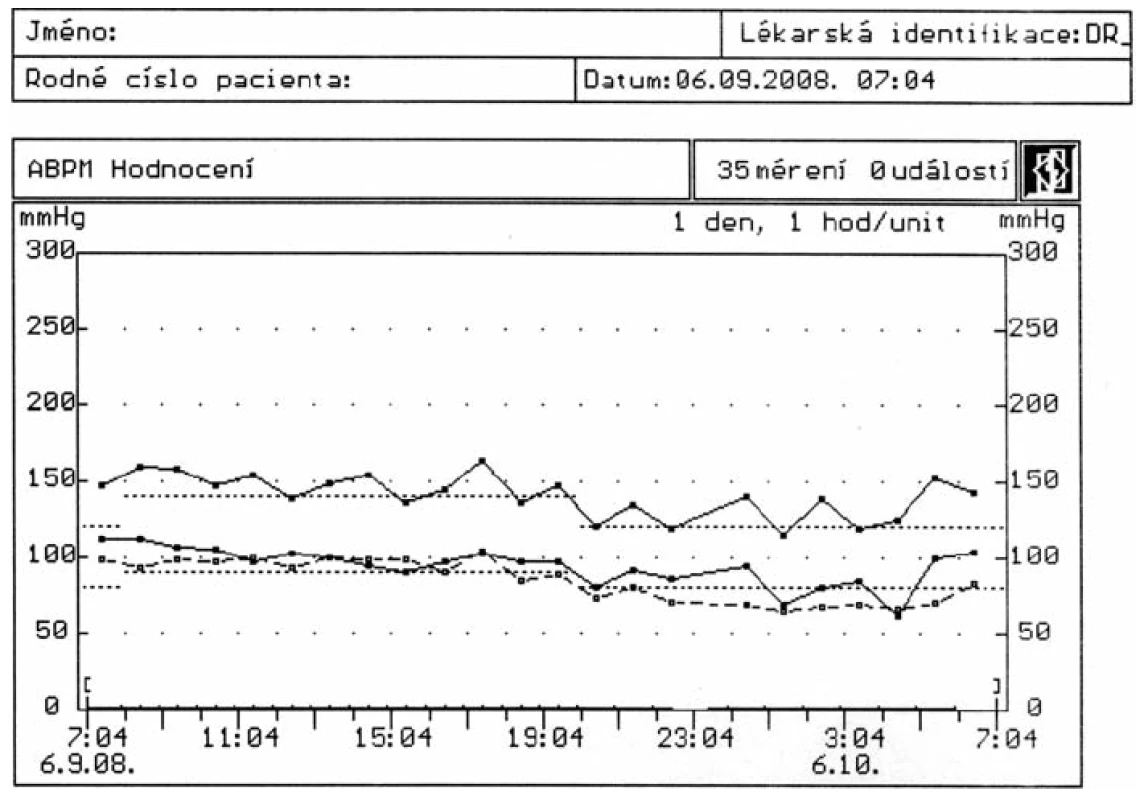
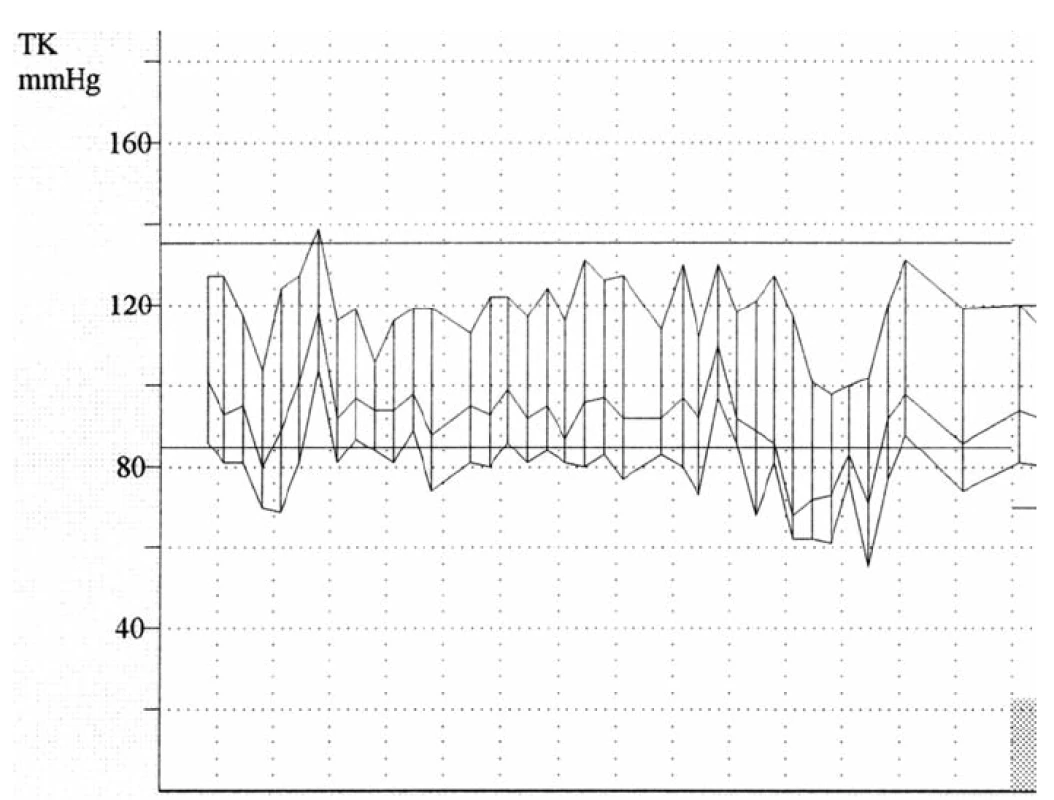
Pacient, muž, 38 let, hypertonik s rezistentní hypertenzí (ACE inhibitor, kalciový antagonista, diuretikum) přichází k provedení 24hodinové monitorace krevního tlaku (obr 1). Při vyhodnocení je vysloveno podezření na OSA (noční hypertenze, chybí pokles TK v noci) a pacient odeslán k vyšetření do spánkové laboratoře na Kliniku plicních nemocí a tuberkulózy. Zde byla provedena polysomnografie. Délka záznamu byla 389 minut, bylo prokázáno 63,4 desaturací za hodinu spánku, nejnižší pokles saturace 77 % SaO2, průměrná noční saturace 92 % SaO2, pacient tráví 25,66 % doby spánku v saturaci pod 90 % SaO2, AHI: 65,4. V záznamu je velmi těžký nález repetitivních obstrukčních apnoí a hypopnoí s výrazným poklesem saturace, chrápání s mikroprobuzením na konci apnoí. Závěr: těžký obstrukční syndrom spánkové apnoe, indikován k léčbě CPAP ventilátorem. Pacient je potom nasazován na léčbu pomocí CPAP. Po dvou měsících pravidelného používání CPAP bylo provedeno kontrolní vyšetření pomocí 24 hodinové monitorace krevního tlaku (obr. 2). Dochází k úpravě krevního tlaku jak během dne, tak i v nočních hodinách, a to i bez úpravy farmakologické medikace.
Závěr
U pacientů s hypertenzí se vyskytuje často obstrukční spánková apnoe. Toto neléčené onemocnění může mít vliv na mortalitu a morbiditu pacientů. Proto je třeba na toto onemocnění myslet i v ordinaci praktického lékaře a pacienty se symptomy odeslat na screeningové vyšetření nebo polysomnografii.
Doc. MUDr. Eliška Sovová, Ph.D., MBA
I. interní klinika, Klinika TVL FNOL
I. P. Pavlova 6
770 00 Olomouc
E-mail: eliska.sovova@fnol.cz
Zdroje
1. Alajmi, M., Mulgrew, A.T., Fox J. et al. Impact of continous positive airway pressure therapy on blood pressure in patients with obstructive sleep apnea hypopnoea: a meta analysis of randomized controlled trials. Lung, 2000, 185, p. 67–72.
2. Baquet, J.P., Barone-Rochette, G., Pépin J.L. Hypertension and obstructive sleep apnoea syndrome: current perspectives. J Hum Hypertension, 2009, 23, p. 431–443.
3. Bazzano, L.A., Khan, Z., Reynolds, K., He J. Effect of nocturnal nasal continous positive airway pressure on blood pressure in obstructive sleep apnoea. Hypertension, 2007, 50, p. 4174–423.
4. Bradley, T.G., Floras, J.S. Obstructive sleep apnoea and its cardiovascular consequences. Lancet, 2009, 373, p. 82–93.
5. Calhoun, D.A., Harding, S.M. Sleep and hypertension. Chest, 2010, 138, p. 434–443.
6. Calhoun, D.A., Jones, D., Textor, S. et al. Resistant hypertension: diagnosis, evaluation and treatment. A scientific statement from the American Heart Association professional education committee of the council for high blood pressure research. Hypertension, 2008, 51, p. 1403–1419.
7. Cappuccio, F.P., Cooper, D., D´Elia, L. et al. Sleep duration predicts cardiovascular outcomes: a systematic review and meta-analysis of prospective studies. Eur Heart J, 2011, 32, p. 1484–1492.
8. Gaddam, K., Pimenta, E., Thomas, S.J. Spironolactone reduces severity of obstructive sleep apnea in patients with resistant hypertension: a preliminary report. J Hum Hypertens, 2009, 24, p. 532–537.
9. Gangwisch, J.E., Heymsfield, S.B., Boden-Albala, B. Short sleep duration as a risk faktor for hypertension: analyses of the first National Health and Nutrition Examination Survey. Hypertension, 2006, 47, p. 833–839.
10. Gonzaga, C.C., Gaddam, K.K., Ahmed, M.I. et al. Severity of obstructive sleep apnea is related to aldosterone status in subjects with resistant hypertension. J Clin Sleep Med, 2010, 6, p. 363–368.
11. Gottlieb, D.J., Redline, S., Nieto, F.J. et al. Association of unusual sleep duration with hypertension: the Sleep Hearth Health Study. Sleep, 2006, 29, p. 1009–1014.
12. Haentjens, P., Van Meerhaeghe, A., Moscariello, A. et al. The impact of continuous positive airway pressure on blood pressure in patients with obstructive sleep apnea syndrome: evidence from a meta analysis of placebo controlled randomized trials. Arch Intern Med, 2007, 167, p. 757–764.
13. Issa F.G. Effect of clonidine in obstructive sleep apnea. Am Rev Respir Dis, 1992, 145, p. 435–439.
14. Knutson, K.L., Turek, F.W. The U-shaped association between sleep and health: the 2 peaks do not mean the same thing. Sleep, 2006, 29, p. 878–879.
15. Kraiczi, H., Hedner, J., Peker, Y., Grote, L. Comparison of atenolol, amlodipine, enalapril, hydrochlorothiazide, and losartan for antihypertensive treatment in patients with obstructive sleep apnea. Am J Respir Crit Care Med, 2000, 161, p. 1423–1428.
16. Lavie, P., Herer, P., Hoffstein, V. Obstructive sleep apnoea syndrome as a risk factor for hypertension: population study. BMJ, 2000, 320, p. 479–482.
17. Law, M.R., Morris, J.K., Wald, N.J. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the context of expectation from prospective epidemiological studies. BMJ, 2009, 338, p. 1245–1253.
18. Logan, A.G., Perlikowski, S.M., Mente, A. et al. High prevalence of unrecognised sleep apnoea in drug resistant hypertension. J Hypertens, 2001, 19, p. 2271-2277.
19. Mo, L., He, Q.Y. Effect of long term continuous positive airway pressure ventilation on blood pressure in patients with obstructive sleep apnea hypopnea syndrome: a meta analysis of clinical trials. Zhonghua Yi Xue Za Zhi, 2007, 87, p. 1177–1180.
20. Moráň, M., Kadaňka, Z., Blatný, M. Kvalita spánku u pacientů se syndromem spánkové apnoe a její ovlivnění léčbou trvalým přetlakem, vztah k hypertenzní chorobě. Česk Slov Neurol N, 2000, 63, s. 209–214.
21. Nevšímalová S., Šonka K. Poruchy spánku a bdění. 2. vydání. Praha: Galén, 2007. 345 s.
22. Nieto, F.J., Young, T.B., Lind, B.K. et al. Association of sleep - disorderes breathing, sleep apnea and hypertension in a large community-based study. JAMA, 2000, 283, p. 1829-1836.
23. Ohkubo, T., Hozawa, A., Nagai, K. et al. Prediction of stroke by ambulatory blood pressure monitoring versus screening blood pressure measurements in general population: the Ohasama study. J Hypertens, 2000, 18, p. 847–854.
24. Parati G., Lombardi C., Hedner J. et al. Position paper on the management of patients with obstructive sleep apnea and hypertension: Joint recommendations by the European Society and by the members of European COST (Cooperation in Scientific and Technological research) ACTION B26 on obstructive sleep apnea. J Hypertens, 2012, 30, p.633–646.
25. Peppard, P.E., Young, T., Palta, M., Skatrud, J. Prospective study of the association between sleep - disordered breathing and hypertension. N Engl J Med, 2000, 342, p. 1378–1384.
26. Somers, V.K., White, D.P., Amin, R. et al. Sleep apnea and cardiovascular disease: An American Heart Association/American College of Cardiology Foundation Scientific Statement from the American Heart Association Council for High Blood Pressure Research Professional Education Commitee, Council on Clinical Cardiology, Stroke Council, and Council on Cardiovascular Nursing In Collaboration With the National Heart, Lung, and Blood Institute National Center on Sleep Disorders Research (National Institute of Health). J Am Coll Cardiol, 2008, 52, p. 686–717.
27. Šonka, K., Slonková, J. Spánková apnoe dospělého věku. Česk Slov Neurol N 2008, 71/104, č. 6, s. 643–656.
28. Šonka K. Poruchy dýchání vázané na spánek u dospělých. Prakt Lék 2007, 87, č. 6, s. 319–327.
29. Young, T., Palta, M., Dempsey, J. et al. The occurence of sleep disordered breathing among middle aged adults. N Engl J Med, 1993, 328, p. 1230–1235.
30. Young, T., Peppard, P., Palta, M. et al. Population based study of sleep disordered breathing as a risk faktor for hypertension. Arch Intern Med, 1997, 157, p. 1746–1752.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2012 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
-
Základy kognitivní, afektivní a sociální neurovědy
XIX. Mozek a stres - Poranenia kľbnej chrupky kolenného kľbu a možnosti jej reparácie
- Metalothionein a jeho role v detoxikaci těžkých kovů a predispozici k chorobám
- Hypertenze, spánek a syndrom obstrukční spánkové apnoe
- Vek ako potenciálny faktor ovplyvňujúci patologické ukazovatele a prognózu ochorenia u pacientov s karcinómom obličky
- Budúcnosť nanotechnológie v medicíne a stomatologii
- Vztah konzumace alkoholu a kouření cigaret
- Prevence návykových nemocí v rodině
- Informovaný souhlas u seniorů v dlouhodobé péči
- Mezinárodní výzkum problematiky paliativní péče u pacientů s demencí
- Porovnání péče soukromých a ambulantních porodních asistentek
- Primární zdravotní péče novou kategorií impaktovaných časopisů databáze Journal Citation Reports
- Přírodovědecké, literární a lékařské tradice Faustova domu
-
Miniportréty slavných českých lékařů
Tošovský Václav – dětský chirurg a ortoped - Jedničkou nejen české neurochirurgie
- Jubilea
-
Základy kognitivní, afektivní a sociální neurovědy
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Poranenia kľbnej chrupky kolenného kľbu a možnosti jej reparácie
-
Základy kognitivní, afektivní a sociální neurovědy
XIX. Mozek a stres - Vztah konzumace alkoholu a kouření cigaret
- Metalothionein a jeho role v detoxikaci těžkých kovů a predispozici k chorobám
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy