-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Optimální pluralitní systém veřejného zdravotního pojištění
Optimal plural health insurance system
Plural health insurance systems have slightly different form in every country where they have been implemented. There is also a different status and functioning of health insurance companies in each country. On the basis of their own analysis the authors identify the general essential characteristics of plural health insurance systems by studying four selected European systems. They also sort them and using the 100-point method, they assign a weight rating to the specific characteristics found (to attributes of the optimal plural system). The Czech system placed in this evaluation in the last position, and thus the most remote among the studied countries from the defined optimum. So, the Czech health insurance system functions as if it were a system with only one insurance company.
Keywords:
plural health insurance system – health insurance company
Autori: Linhartová Klára; Kotherová Zuzana
Pôsobisko autorov: Fakulta biomedicínského inženýrství ČVUT, Kladno
Vyšlo v časopise: Reviz. posud. Lék., 17, 2014, č. 2-3, s. 58-64
Kategória: Souhrnná sdělení, původní práce, kazuistiky
Súhrn
Pluralitní systém zdravotního pojišťění má v každé zemi, kde je zaveden, trochu jinou podobu a v každé zemi je též postavení a fungování zdravotních pojišťoven odlišné. Autorky na základě vlastní analýzy identifikují obecné zásadní vlastnosti pluralitních systémů zdravotního pojištění, když studují čtyři vybrané evropské systémy, třídí je a pomocí Metfesselovy alokace 100 bodů přiřazují konkrétním nalezeným vlastnostem (atributům optimálního pluralitního systému) váhové ohodnocení. Výsledkem je srovnání uvedených vybraných systémů zdravotního pojištění k definovanému optimu a následně k systému českému. Český systém se v tomto hodnocení umístil na posledním místě, tedy je ze studovaných zemí nejvíce vzdálen definovanému optimu, český systém zdravotního pojišťění se chová tak, jako by se jednalo o systém s jednou pojišťovnou.
Klíčová slova:
pluralitní systém veřejného zdravotního pojištění – zdravotní pojišťovnaÚVOD
Pojišťovací zdravotní systémy mohou stát na existenci jediné pojišťovny (příkladem budiž britská NHS), či na víře v sílu konkurenčního boje, tzv. pluralitní systém s více pojišťovnami. Pluralitní systém existuje v mnoha evropských zemích (Německo, Rakousko, Slovensko, Švýcarsko, Nizozemí aj.) a v každé zemi, ve které je zaveden, má trochu jinou podobu.
Od devadesátých let minulého století je tento systém zaveden i v ČR a po stejně dlouhou dobu probíhá v odborných i laických kruzích diskuse jak o jeho vhodnosti, tak o optimálním počtu pojišťoven. Autorky se domnívají, že k tomu, aby mohly být tyto otázky zodpovědně odpovězeny, je nutné definovat parametry optimálního pluralitního systému a zkoumat, zda (případně do jaké míry) se k němu český systém přibližuje.
Cílem článku je proto nejprve definovat optimální pluralitní systém zdravotního pojištění, identifikovat podmínky jeho existence, tzv. atributy optimálního pluralitního systému a dále pak vymezit postavení zdravotních pojišťoven v něm.
Na základě analýzy vybraných evropských systémů zdravotního pojištění (Nizozemí, Německo, Švýcarsko a Slovensko) byly identifikovány obecné vlastnosti pluralitních systémů zdravotního pojištění, které autorky pokládají za zásadní. Pokud by nějaký systém zdravotního pojištění splňoval všechny takto definované zásadní vlastnosti (v článku nazývané jako atributy optimálního pluralitního systému), jednalo by se o tzv. optimální pluralitní systém. V této části článku je též popsáno postavení zdravotních pojišťoven v optimálním systému. Následně jsou pomocí Metfesselovy alokace 100 bodů identifikované atributy hodnoceny, je jim přiřazena kriteriální váha a jsou aplikovány na vybrané zdravotní systémy. Výsledkem je srovnání výše uvedených vybraných systémů k:
- definovanému optimu,
- systému českému.
ATRIBUTY OPTIMÁLNÍHO PLURALITNÍHO SYSTÉMU
K naplnění výše uvedeného cíle je nutné nejprve začít samotnou definicí tzv. optimálního pluralitního systému veřejného zdravotního pojištění. Autorky zkoumají čtyři evropské pojišťovací systémy (Nizozemí, Německo, Švýcarsko a Slovensko) a hledají takové obecné znaky a vlastnosti těchto systémů, které jsou z jejich pohledu považovány za zásadní. V analýze systémů autorky vychází především z prací Daleyho et al. [2, 3], Greena et al. [7], Macháčka et al.[15] a zprávy Ministerstva zdravotníctva SR [17].
Na základě této analýzy pak autorky stanovují 7 zásadních vlastností pluralitního systému veřejného zdravotního pojištění, a to:
- poměr veřejné versus soukromé zdroje,
- počet zdravotních pojišťoven,
- způsob regulace státem,
- způsob určování sazby pojistného,
- právní forma zdravotních pojišťoven,
- vztah pojišťovna-pojištěnec,
- způsob konstrukce úhrad.
Každý z těchto atributů je dále v článku nejprve charakterizován a následně je mu pomocí Metfesselovy alokace 100 bodů přiřazena kriteriální váha, určující míru důležitosti atributu pro tzv. optimální systém. Kriteriální váha byla stanovována na základě studia literatury (Jablonský, 2007; Katedra dopravního stavitelství, Fakulta stavební, VŠB-TU Ostrava, 2006) a na základě konzultací s českými odborníky na toto téma, a to jak s akademiky, tak praktiky.
První atribut optimálního pluralitního systému se týká zdrojů financování systému zdravotního pojištění. Jedná se o poměr veřejných a soukromých zdrojů, přičemž do veřejných zdrojů je řazeno veřejné zdravotní pojištění. Například ve Švýcarsku se jedná o 100 % zdrojů (Daley et al., 2013; Macháček et al., 2012). Mezi soukromé zdroje lze zařadit různé formy spoluúčasti pacienta, přímé platby za některé výkony či doplňkové pojištění. Doplňkové pojištění je nejvíce využíváno v Nizozemí, kde ho má zřízeno 88 % pojištěnců (Daley et al., 2013; Macháček et al., 2012). Naopak v Německu se doplňkové pojištění téměř nevyskytuje a v České republice dosud není zavedeno.
Druhým atributem je počet zdravotních pojišťoven v systému zdravotního pojištění. Základním předpokladem pro samotnou existenci více ZP je jejich konkurenceschopnost, která se odvíjí od pravomocí a pravidel, které jsou pojišťovnám dány zákony, či dále pak od právní formy ZP, počtu pojištěnců, možnosti stanovovat výši pojistného, nabídky preventivních programů, od výsledku hospodaření či od komunikace s poskytovateli zdravotní péče aj. Největší míra konkurence zdravotních pojišťoven je ve Švýcarsku, naopak nejnižší nalezneme na Slovensku a v České republice.
Třetím atributem je způsob a míra státních regulací, tj. možnost státu zasahovat do systému zdravotního pojištění. Stát nastavuje pomocí zákonů pravidla fungování systému zdravotního pojištění. Ve Švýcarsku a v Nizozemí již dále nezasahuje do dění ve ZP (Daley et al., 2013; Macháček et al., 2012), naopak v České republice reguluje fungování ZP navrhováním svých kandidátů do vedení ZP (zákon č. 551/1991 Sb., zákon č. 280/1992 Sb.).
Čtvrtým atributem je způsob určování sazby pojistného. Výši pojistného si mohou buď stanovovat jednotlivé ZP (Nizozemí, Švýcarsko), nebo ji může stanovit stát prostřednictvím zákona o zdravotním pojištění, ve kterém jsou přímo definována jednotlivá procenta ze mzdy (platu) zaměstnance, procenta hrazená zaměstnavatelem a procenta hrazená osobou samostatně výdělečně činnou. Se sazbou pojistného stanovenou státem se setkáváme v Německu, na Slovensku a v České republice (Gladkij, 2003; Macháček et al., 2012).
Pátým atributem je právní forma zdravotní pojišťovny, která záleží na jejím zřizovateli. Může jím být stát (formou zřizovacího zákona) nebo právnická osoba (čímž vzniká soukromá ZP). Nejčastější soukromou právní formou ZP jsou akciové společnosti či společnosti s ručením omezeným. V Nizozemí a na Slovensku převládají soukromé ZP, ve Švýcarsku nalezneme veřejné i soukromé ZP a v Německu se vyskytují ZP formou subjektů veřejného práva s vlastní samosprávou (Macháček et al., 2012). V České republice mají zdravotní pojišťovny zvláštní právní formu, jsou právnickými osobami sui generis.
Šestým atributem optimálního pluralitního systému je vztah ZP-pojištěnec. Jedná se o styl, jakým je pojištěnec začleněn do systému zdravotního pojištění. Tento vztah může být stanoven zákonem (tj. stanovení podmínek zřízení ZP, sankce při nepojištění atd.), nebo je pojištěnec v přímém kontaktu se zdravotní pojišťovnou, ve které se přímo informuje o typu pojistné smlouvy a sazbě zdravotního pojištění. Vztah ZP--pojištěnec daný zákonem lze nalézt v Německu, na Slovensku či v České republice. V Nizozemí či ve Švýcarsku jsou pojištěnci v přímém kontaktu se svou ZP a uzavírají pojistnou smlouvu (Daley et al., 2013; Szalayová, 2008).
Posledním, sedmým atributem optimálního pluralitního systému je způsob konstrukce úhrad. Nejčastějším způsobem úhrady zdravotní péče je platba zdravotní pojišťovny za provedené výkony přímo poskytovateli zdravotní péče (Německo, Slovensko, Švýcarsko a Česká republika). Druhou možností může být takový systém úhrad, kdy si pojištěnec zdravotní péči hradí sám a je mu na základě finančního výpisu ze zdravotního zařízení zpětně uhrazena buď plná výše, či určitá část ceny. Tento model je částečně využíván v Nizozemí, kde je hrazena zdravotní péče podle typu smlouvy ZP s pojištěncem [Macháček et al., 2012; Szalayová, 2008]. Zároveň také záleží na způsobu úhrady za zdravotní výkon (pomocí platby za výkon, tj. bodové ohodnocení výkonu, paušální platby, úhrada nakupovaných léků či DRG platby).
Výsledky analýzy pro studované systémy uvádí tabulka 1.
Tab. 1. Atributy optimálního pluralitního systému, jejich forma ve vybraných zemích a v ČR 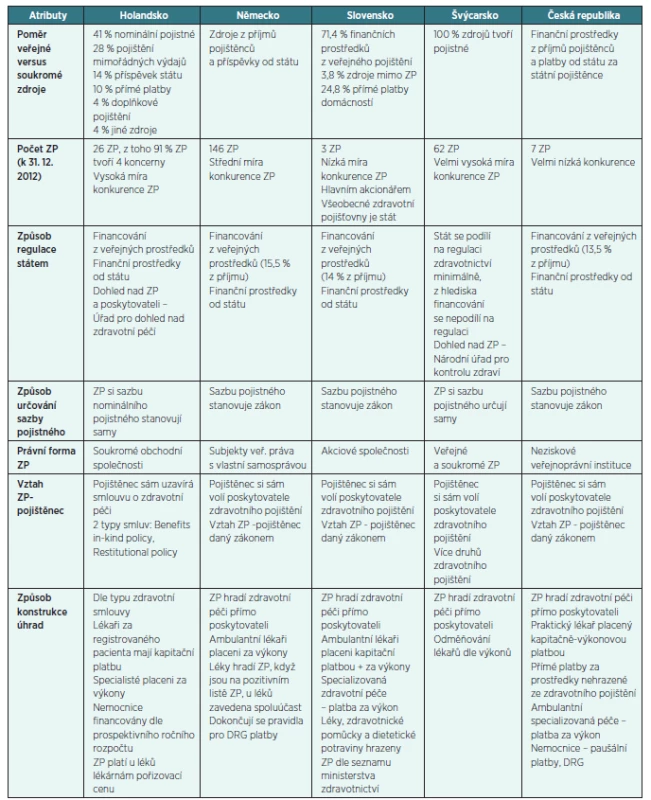
Je evidentní, že každý ze studovaných atributů optimálního pluralitního systému ovlivňuje systém zdravotního pojištění jinou vahou. Pro zhodnocení vah jednotlivých atributů využily autorky metodu bodovací, konkrétně Metfesselovu alokaci 100 bodů [Jablonský, 2007; Katedra dopravního stavitelství, Fakulta stavební, VŠB-TU Ostrava, 2006], která spočívá v rozdělení 100 bodů mezi jednotlivá kritéria, tj. mezi atributy optimálního pluralitního systému, podle jejich významnosti. Následně se atributy řadí podle bodových preferencí a počítá se jejich nenormovaná a normovaná váha.
Pro stanovení nenormované váhy se používá vztah:
ki = n + 1 – pi , kde
ki = nenormovaná váha i-tého kritéria
n = počet kritérií
pi = pořadí i-tého kritéria v jeho preferenčním uspořádání [Jablonský, 2007; Katedra dopravního stavitelství, Fakulta stavební, VŠB-TU Ostrava, 2006].
Vzhledem k požadavkům vzájemné srovnatelnosti vah kritérií je třeba váhy normovat (součet normovaných vah souboru kritérií je roven jedné) podle následujícího vztahu:
vi = normovaná váha i-tého kritéria
ki = nenormovaná váha i-tého kritéria
n = počet kritérií [Jablonský, 2007; Katedra dopravního stavitelství, Fakulta stavební, VŠB-TU Ostrava, 2006]
V tabulce 2 je shrnuto bodové hodnocení atributů, preferenční uspořádání podle bodů, nenormovaná a normovaná váha každého atributu optimálního pluralitního systému. Bodové hodnocení a normovaná váha každého atributu bude následně využita ke zhodnocení vybraných systémů zdravotního pojištění a jejich přibližování se k optimálnímu pluralitnímu systému.
Tab. 2. Stanovení vah jednotlivých atributů 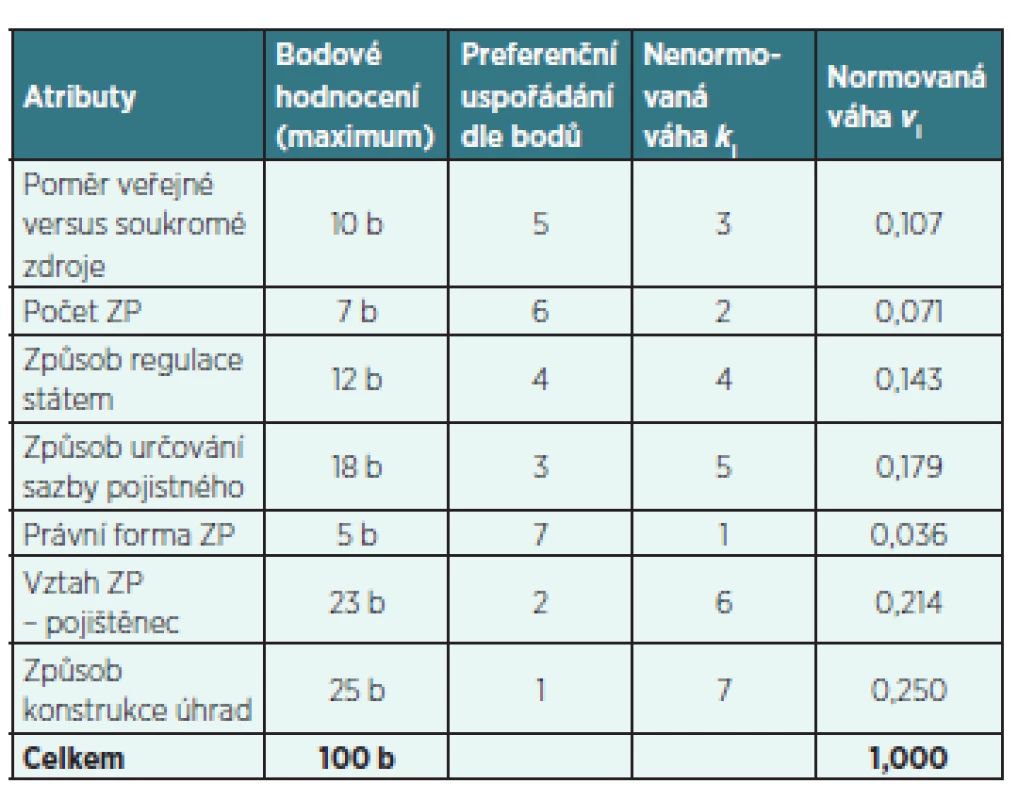
Zdroj: ohodnocení a výpočty autorek Z tabulky 2 je zřejmé, že pro správnou funkci pluralitního systému zdravotních pojišťoven je velmi nutným předpokladem dobře nastavený způsob konstrukce úhrad. Zároveň také poměrně velkou roli hraje vztah ZP-pojištěnec a způsob určování sazby pojistného. Pokud je sazba zdravotního pojištění daná zákonem, pojišťovny mají velmi omezené pole působnosti a jejich konkurence prudce klesá.
Tab. 3. Bodové a váhové hodnoty atributů ve vybraných evropských zemích a v ČR 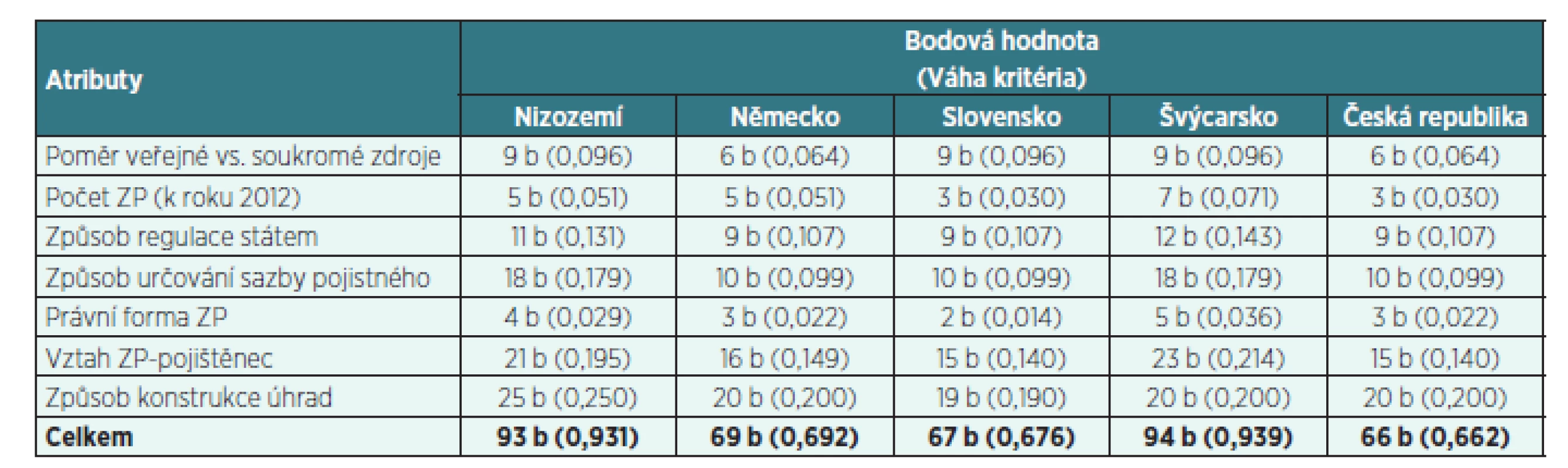
Zdroj: výpočty autorek Hodnocení atributů u jednotlivých států
Stanovené body představují možné maximum pro jednotlivé atributy a pro vyjádření hodnocení atributů u jednotlivých států bylo potřeba odečtením bodů zohlednit řadu skutečností, které jsou považovány za nedostatky vzdalující se od optimálního stavu fungování systému zdravotního pojištění
Vyhodnocení jednotlivých vybraných systémů zdravotního pojištění a České republiky
Tabulka 3 uvádí atributy optimálního pluralitního systému a jejich formy v jednotlivých vybraných zemích a byla dále použita k transparentnímu vyhodnocení každého státu a co možná nejvíce objektivnímu přiřazení váhy každému atributu za splnění či nesplnění podmínek existence atributu. Dosažená váha kritéria vychází z tabulky 2 jako součin normované váhy a podílu dosažené a maximální bodové hodnoty.
Z tabulky 3 je patrné, že nejvíce se optimálnímu pluralitnímu systému blíží systém veřejného zdravotního pojištění ve Švýcarsku. Z porovnávaných států se jako těsně druhý systém zdravotního pojištění k optimu blíží nizozemský systém zdravotního pojištění. Česká republika se umístila v bodovém i váhovém ohodnocení s nepatrným odstupem od Slovenska za všemi vybranými hodnocenými státy Evropy. Důvodem je velmi nízká míra konkurence ZP, vysoký vliv státu na působení ZP, velmi nízká míra spoluúčasti pojištěnců či absence doplňkového pojištění. I přes větší počet zdravotních pojišťoven se tak vlastně český systém zdravotního pojišťění chová, jako by se jednalo o systém s jednou pojišťovnou.
POŽADAVKY NA ZDRAVOTNÍ POJIŠŤOVNY V OPTIMÁLNÍM SYSTÉMU ZDRAVOTNÍHO POJIŠTĚNÍ
Zdravotní pojišťovny jsou jedním ze základních subjektů zdravotního systému. Hlavním cílem, který by měly ZP sledovat, je poskytnutí kvalitní zdravotní péče svým pojištěncům pomocí smluv s poskytovateli. Ve vymezeném teoretickém ideálním stavu komunikují ZP přímo se svými klienty, se kterými sepisují smlouvu o poskytování zdravotního pojištění. Nastiňují tedy přímo pojištěncům výši zdravotního pojištění, které si stanovuje sama ZP, a k ní odpovídající rozsah/balík poskytované zdravotní péče. ZP garantují svým klientům kvalitní zdravotní péči s dobrou dostupností jak časovou, tak i místní. Zároveň by měly ZP poskytovat svým klientům i tzv. doplňkové pojištění, které by hradilo nadstandardní zdravotní výkony, jak tomu je z analyzovaných systémů zdravotního pojištění např. v Nizozemí.
FUNKCE ZDRAVOTNÍCH POJIŠŤOVEN V OPTIMÁLNÍM SYSTÉMU ZDRAVOTNÍHO POJIŠTĚNÍ
ZP by v optimálním systému zdravotního pojištění měly vyvažovat zájmy na trhu zdravotního pojištění. ZP vybírají zdravotní pojištění od svých klientů, za které následně proplácí potřebnou zdravotní péči. Aby nedocházelo ke znevýhodňování jednotlivých ZP v situaci, kdy jsou jejich klienti ve starším věku, či potřebují nákladnější zdravotní péči, zavádí se tzv. systém přerozdělení pojistného podle určitých kritérií (např. zdravotní stav či věk). Nad systémem přerozdělení by v ideálním případě měl dohlížet nezávislý úřad, který by evidoval částky, které vybírají jednotlivé ZP od svých pojištěnců, a následně by podle koeficientu přerozdělení buď přeposlal ZP chybějící prostředky, či by jim oznámil, jakou částku mají odevzdat.
ZP by měly zvládnout vzbudit větší zájem pojištěnců o jejich zdravotní stav. ZP by měly motivovat a podporovat své pojištěnce v péči o zdraví a udržování zdravého stylu života. Mohou tedy poskytovat různé typy služeb, které se týkají prevence, ať už se jedná o možnost zvýhodněné koupě vitaminových doplňků či možnosti využití nepovinného očkování.
Velmi důležitým parametrem fungování ZP na zdravotním trhu, zvláště tehdy, pokud funguje pluralitní systém ZP, je vysoká konkurence mezi ZP. Cílem konkurence je zvýšení efektivity trhu a kvality nabízené zdravotní péče pro pojištěnce. ZP si mohou konkurovat právě výší pojistného či rozsahem zdravotní péče hrazeného zdravotního pojištění. Dále je možná konkurence díky přítomnosti doplňkového pojištění, které zpřístupňuje klientům ZP další zdravotní služby, které si nemusí hradit sami.
Výhodou je podle provedené analýzy také existence preventivních programů, které ZP předkládá nejen svým pojištěncům, ale i potenciálním klientům, s cílem ukázat jim cestu zdravého životního stylu (např. programy stop kouření či stop obezitě). Obecně lze říci, že čím zdravější klienty ZP mají, tím větší objemy finančních prostředků mají k dispozici. Tento vztah vychází z poměru pojištěnců, kteří neonemocní, a přesto přispívají pojistným, a pojištěnců, kteří přispívají méně, než odpovídá jejich nákladům na zdravotní péči [Darmopilová, 2012]. ZP tak případně mohou finanční prostředky opět vkládat do preventivních programů k získání dalších potenciálních úspor za zdravotní péči.
ZÁVĚR
Na základě podrobné analýzy vybraných evropských systémů zdravotního pojištění byly identifikovány atributy optimálního pluralitního systému. Každému atributu byla přiřazena bodová a následně váhová hodnota. Systémem hodnocení byl současně definován optimální stav systému zdravotního pojištění.
Nejvýznamnějším atributem, tj. ten, který nejvyšší váhovou hodnotu a má tedy nejvýznamnější vliv na fungování optimálního pluralitního systému zdravotního pojištění, je způsob konstrukce úhrad. Dalšími atributy, které se rovněž významně podílí na správném fungování systému zdravotního pojištění, jsou vztah ZP-pojištěnec a způsob určování sazby pojistného.
Při porovnání vybraných systémů zdravotního pojištění a České republiky se nejvíce optimálnímu pluralitnímu systému zdravotního pojištění blíží systém zdravotního pojištění ve Švýcarsku, následován systémem nizozemským. Česká republika se umístila za všemi hodnocenými státy, tedy i za Německem a Slovenskem.
Hlavním cílem, který by měly ZP sledovat, je poskytnutí kvalitní zdravotní péče svým pojištěncům pomocí smluv s poskytovateli. Jedním z nejvíce využívaných nástrojů k naplnění cílů zdravotní pojišťovny v definovaném optimálním pluralitním systému je motivace pojištěnců k prevenci potřeby zdravotní péče, kterou lze lépe podpořit právě zvyšující se konkurencí zdravotních pojišťoven. Konkurence zdravotních pojišťoven pak může být ještě umocněna například možností doplňkového zdravotního pojištění.
Článek vznikl v rámci výzkumného projektu IGA MZ ČR č. NT11532-5 Hodnocení zdravotnických prostředků.
Adresa pro korespondenci:
Ing. Zuzana Kotherová, Ph.D.
Fakulta biomedicínského inženýrství ČVUT
Katedra biomedicínských technologií
Náměstí Sítná 3105
272 01 Kladno-Kročehlavy
e-mail: zuzana.darmopilova@fbmi.cvut.cz
Zdroje
1. Busse, R., Riesberg, A. Gesundheitssysteme im Wandel: Deutschland [online]. WHO, 2005. [cit. 2013-09-05]. Dostupné z: http://www.euro.who.int/__data/assets/pdf_file/0019/108460/E85472G.pdf.
2. Daley, C., Gubb, J., Clarke, E., Bidgood, E. Healthcare Systems: The Netherlands [online]. Civitas, 2013. [cit. 2013-09-05]. Dostupné z: http://www.civitas.org.uk/nhs/download/netherlands.pdf.
3. Daley, C., Gubb, J., Clarke, E., Bidgood, E. Healthcare Systems: Switzerland [online]. Civitas, 2013. [cit. 2013-09-05]. Dostupné z: http://www.civitas.org.uk/nhs/download/switzerland.pdf.
4. Darmopilová, Z. Role plátce ve zdravotním systému. Zdravcr.cz [online]. 2012, roč. 15, č. 3-4 [cit. 2014-05-05]. ISSN 1213-6050. Dostupné z: http://www.zdravcr.cz/archiv/zcr-3-4-2012.pdf.
5. EHealth elektronické zdravotnictvo. zdravotnictvo.sk [online]. [cit. 2013-09-05]. Dostupné z: http://www.ezdravotnictvo.sk/Pages/default.aspx.
6. Gladkij, I. et al. Management ve zdravotnictví. 1. vyd., Brno: Computer Press, 2003. 380 s. ISBN 978-80-7226-996-8.
7. Green, D., Irvine, B., Clarke, E., Bidgood, E. Healthcare Systems: Germany [online]. Civitas, 2013. [cit. 2013-09-05]. Dostupné z: http://www.civitas.org.uk/nhs/download/germany.pdf.
8. Gres, S., Manouguian, M., Wasem, J. Health insurance reform in the Netherlands [online]. CESifo Group Munich, 2007. [cit. 2013-09-15]. Dostupné z: http://www.bvsde.paho.org/bvsacd/cd59/maarse.pdf
9. Health Care Systems in Transition: Switzerland. European Observatory on Health Care Systems [online]. 2000. [cit. 2013-09-05]. Dostupné z: http://www.euro.who.int/__data/assets/pdf_file/0003/96411/E68670.pdf.
10. Health Insurance in Netherlands [online]. The Hague, 2011. [cit. 2013-09-05]. Dostupné z: http://www.government.nl/issues/health-issues/documents-and-publications/leaflets/2012/09/26/health-insurance-in-the-netherlands.html.
11. Healthcare in Slovakia. europe-cities.com [online]. [cit. 2013-09-05]. Dostupné z: http://www.europe-cities.com/en/633/slovakia/health/.
12. Jablonský, J. Operační výzkum (kvantitativní modely pro ekonomické rozhodování). 3. vyd., Professional Publishing, 2007. 323 s. ISBN 978-80-86946-44-3.
13. Kahancová, M. Governing the healthcare sector in Slovakia [online]. CELSI, 2013. [cit. 2013-09-20]. Dostupné z: http://www.celsi.sk/en/publication/report-download/22/governing-the-healthcare-sector-in-slovakia/.
14. Kubek, M. Holandská reforma zdravotnictví [online]. [cit. 2013-09-05]. Dostupné z: http://www.clkuo.cz/dokumenty/nizo.pdf
15. Macháček, T., Pažitný, P., Pourová, M., Kandilaki, D., Szalayová, A. Popis existujících systémů nominálního pojistného a návrh řešení pro Českou republiku [online]. HPI institut, 2012. [cit. 2013-08-20]. Dostupné z: http://www.hpi.sk/cdata/Documents/Popis_existujicich_systemu_nominalniho_pojisteni_a_navrh_reseni_pro_Ceskou_republiku_2013.pdf.
16. Metody stanovení vah kriterií. Katedra dopravního stavitelství, Fakulta stavební, VŠB-TU Ostrava [online]. 2006. [cit. 2014-05-05]. Dostupné z: http://kds.vsb.cz/mhd/kvalita-vahy.htm.
17. Ministerstvo zdravotníctva SR. Správa o stave zdravotníctva na Slovensku [online]. Ministerstvo zdravotníctva SR, 2011. [cit. 2013-09-20]. Dostupné z: http://www.health.gov.sk/Clanok?sprava-o-stave-zdravotnictva-na-slovensku
18. Ministry of Health in Netherlands. government.nl [online]. [cit. 2014-05-05]. Dostupné z: http://www.government.nl/ministries/vws
19. Němec, J. Principy zdravotního pojištění. Praha: Grada Publishing a.s., 2008. 240 s. ISBN 978-80-247-2628-1.
20. OECD. Health at a Glance: OECD Indicators [online]. OECD Publishing, 2013. [cit. 2014-06-05]. Dostupné z: http://www.oecd.org/els/health-systems/Health-at-a-Glance-2013.pdf.
21. Petkantchin, K. Health care reform in the Netherlands [online]. Institut économique Molinari, 2010. [cit. 2013-09-10]. Dostupné z: http://www.institutmolinari.org/IMG/pdf/note0610_en.pdf.
22. Szalay, T., Pažitný, P., Szalayová, A., Frisová, S., Morvay, K., Petrovič, M., Van Ginneken, E. Health Systems in Transition: Slovakia [online]. The European Observatory on Health Systems and Policies, 2011. [cit. 2013-09-05]. Dostupné z: http://www.euro.who.int/__data/assets/pdf_file/0004/140593/e94972.pdf.
23. Szalayová, A. Systém zdravotní péče v Nizozemsku. tribune.cz [online]. 31. 3. 2008 [cit. 2014-06-05]. Dostupné z: http://www.tribune.cz/clanek/11765.
24. Zákon č. 551/1991 Sb., o Všeobecné zdravotní pojišťovně České republiky.
25. Zákon č. 280/1992 Sb., o resortních, oborových, podnikových a dalších zdravotních pojišťovnách.
Štítky
Posudkové lekárstvo Pracovné lekárstvo
Článok vyšiel v časopiseRevizní a posudkové lékařství
Najčítanejšie tento týždeň
2014 Číslo 2-3
-
Všetky články tohto čísla
- Příspěvek na péči – posuzování dětí podle zákona č. 108/2006 Sb. s kazuistikami
- Nádory prsu – novinky v diagnostice a terapii*
- Errata
- Plicní hypertenze*
- Infantilní autismus se zvláštním zřetelem ke komplexnímu posudkovému hodnocení
- Co víme o drogové problematice
- Optimální pluralitní systém veřejného zdravotního pojištění
- Rehabilitace z pohledu lékařské posudkové služby
- Rehabilitace v sociálním zabezpečení v SRN
- S MUDr. Jindřichem Trávníkem o současnosti i budoucnosti revizního lékařství a o otaznících nad Společností revizního lékařství
- DNZS – čas pro diskusi
- Postup při přihlašování lékařů LPS na vzdělávací akce IPVZ
- MUDr. Jaromír Skyva (1941–2014)
- Revizní a posudkové lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Infantilní autismus se zvláštním zřetelem ke komplexnímu posudkovému hodnocení
- Příspěvek na péči – posuzování dětí podle zákona č. 108/2006 Sb. s kazuistikami
- Co víme o drogové problematice
- Optimální pluralitní systém veřejného zdravotního pojištění
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




