-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny
Multiple Sequence Revascularization of Infrapopliteal Arteries in the Management of Critically Ischemic Extremity
Aim of the study:
Most cases of distal bypasses closures are caused by reduced blood flow within the affected peripheral vasculature, resulting in corresponding reduction in the graft’s blood supply. The authors use multiple, sequence, Y grafting and bridge grafting procedures on crural and pedal arteries, in order to improve the above hemodynamic features. Furthermore, the techniques facilitate better circulation within larger extremity regions.Methods:
From April 2007 to January 2009, the authors completed a total of 38 sequence bypass procedures. The procedures included 30 Y graft procedures with peripheral anastomoses with crural arteries, 4 Y graft procedures with peripheral anastomoses with pedal arteries and 4 bridge graft procedures.
Y grafting is a technique, in which a classical distal bypass is formed, to which another bypass is attached end-to-side in an acute angle. The composite bypasses form a reversed letter Y. Its distal branches anastomose with crural or pedal arteries.
Bridge grafting is a technique, where a short bypass between crural arteries is formed, using a venous graft with removed valves, allowing for a two-way flow. The distal anastomosis is attached end-to-side.
All the above vascular reconstructions were indicated for critical extremity ischemia, some patients had a history of endovascular re-interventions. In the patient group, autologuos veins were used in 20 reconstructions, while PTFE prostheses were used in 10 reconstructions. Clinical and sonographic examinations were performed on discharge, followed by check ups at 1, 3, 6 and 12 months.Results:
The follow up period in patients with Y graft reconstructions was 6–20 months (mean duration of 12 months). Two patients underwent major amputation, required for bypass closures, 3 subjects exited with patent vascular reconstructions, their deaths were not related to the procedure. The authors recorded 4 bypass closures, with the main trunk patency. Primary/secondary 30-day patency rate was 90%/97%, the long-term patency rate was 93%.Conclusion:
The vascular reconstructions results are similar to those presented in literature. In order to perform more accurate assessment of individual revascularization variants, long - term follow up studies, including randomized studies, are required.Key words:
critical extremity ischemia – crural bypass – pedal bypass – Y-graft bypass
Autori: M. Šlais; P. Mitáš 1; M. Semrád 1; J. Hrubý 1; J. Lindner 1; P. Štádler
Pôsobisko autorov: Nemocnice Na Homolce, Oddělení cévní chirurgie, prim. MUDr. Petr Štádler, Ph. D. ; II. chirurgická klinika kardiovaskulární chirurgie VFN a 1. LF UK, přednosta doc. MUDr. Jaroslav Lindner, CSc. 1
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 1, s. 59-63.
Kategória: Monotematický speciál - Původní práce
Súhrn
Cíl práce:
Uzávěr distálních bypassů je dán z velké části limitovaným výtokem do postiženého periferního řečiště a odpovídajícím nízkým průtokem ve štěpu. Ve snaze o zlepšení těchto hemodynamických charakteristik provádíme vícenásobné sekvenční bypassy na bércové a pedální tepny, typu „Y-graft“ a „bridge graft“. Současně tím umožňujeme zlepšit prokrvení více oblastí končetiny.Metoda:
V období od dubna 2007 do ledna 2009 jsme provedli 38 sekvenčních bypassů. Typu „Y-graft“ s periferními anastomózami na bércové tepny bylo 30, s periferními anastomózami na pedální tepny byly 4 bypassy a rekonstrukce typu „bridge graft“ byly také 4.
„Y-graft“ technika spočívá ve vytvoření klasického distálního bypassu, do něhož našíváme koncem ke straně jako větev pod ostrým úhlem druhý bypass a vytváříme obraz obráceného ypsilon. Distální anastomózy jsou umístěny na bércových či pedálních tepnách.
„Bridge graft“ technika vzniká vytvořením krátkého bypassu přímo mezi bércovými tepnami valvulotomovaným žilním štěpem, umožňujícím obousměrný průtok s umístěním distální anastomózy hlavního distálního bypassu k její straně.
Indikací k uvedeným cévním rekonstrukcím byla vždy kritická ischemie končetiny, část našich pacientů byla po opakovaných endovaskulárních intervencích. V uvedeném souboru bylo 20 rekonstrukcí provedeno autologní žilou a 10 rekonstrukcí polytetrafluorethylenovou (PTFE) protézou s žilním límcem. Klinické a sonografické kontroly probíhaly při propuštění pacienta a následně v odstupu 1, 3, 6 a 12 měsíců.Výsledky:
Doba sledování nemocných s rekonstrukcí „Y-graft“ na bércových tepnách byla 6–20 měsíců s průměrem 12 měsíců. Dva pacienti prodělali velkou amputaci v důsledku uzávěru bypassu, 3 zemřeli s průchodnou cévní rekonstrukcí bez souvislosti s výkonem. V uvedeném souboru se vyskytly se 4 uzávěry větve bypassu při zachovalé průchodnosti hlavního kmene. Primární/sekundární 30denní průchodnost byla 90/97%, dlouhodobá průchodnost 93%.Závěr:
Výsledky provedených cévních rekonstrukcí jsou srovnatelné s publikovanými soubory s podobným zaměřením. K přesnějšímu zhodnocení přínosu jednotlivých variant revaskularizací bude třeba kromě dlouhodobějšího sledování i randomizovaná studie.Klíčová slova:
kritická končetinová ischemie – krurální bypass – pedální bypass – Y-graft bypassÚVOD
Incidence kritické končetinové ischemie (CLI) je v rozvinutých zemích odhadována mezi 50–100/100 000 obyvatel ročně. CLI představuje významné postižení celkově stárnoucí populace, zvláště skupin pacientů závislých na nikotinu, s cukrovkou a chronickou renální insuficiencí. Tkáňový defekt, klidové nebo noční bolesti představují typické projevy CLI, ve vysoké míře vedoucí k amputaci končetiny. [1,2]
Běžně užívaná léčba CLI zahrnuje historicky starší chirurgickou revaskularizaci, která využívá zavedené techniky krurálních a pedálních bypassů a novější endovaskulární metody s možnostmi perkutánní transluminální angioplastiky (PTA). Přes trvající rozmach endovaskulárních metod nelze zatím nové techniky nadřazovat zavedeným metodám.
V rámci chirurgické intervence je revaskularizace směřována nejčastěji na jednu cílovou periferní tepnu. Následný uzávěr těchto rekonstrukcí je z části dán limitovaným výtokem do postiženého bércového řečiště a odpovídajícím nízkým průtokem ve štěpu. Ve snaze o zlepšení těchto hemodynamických charakteristik provádíme vícenásobné sekvenční bypassy na bércové a pedální tepny, typu „Y-graft“ a „bridge graft“. [3] Současně tím umožňujeme revaskularizovat více oblastí ischemické končetiny.
MATERIÁL A METODA
Od dubna 2007 do ledna 2009 jsme použili techniky vícenásobné sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny u 38 pacientů. Nejčastěji používanou byla „Y-graft“ technika, kterou jsme uskutečnili 30 bypassů na bércových tepnách a 4 bypassy na tepnách pedálních. Později jsme zahrnuli do naší praxe i techniku bridge graft, kterou jsme aplikovali u 4 bypassů.
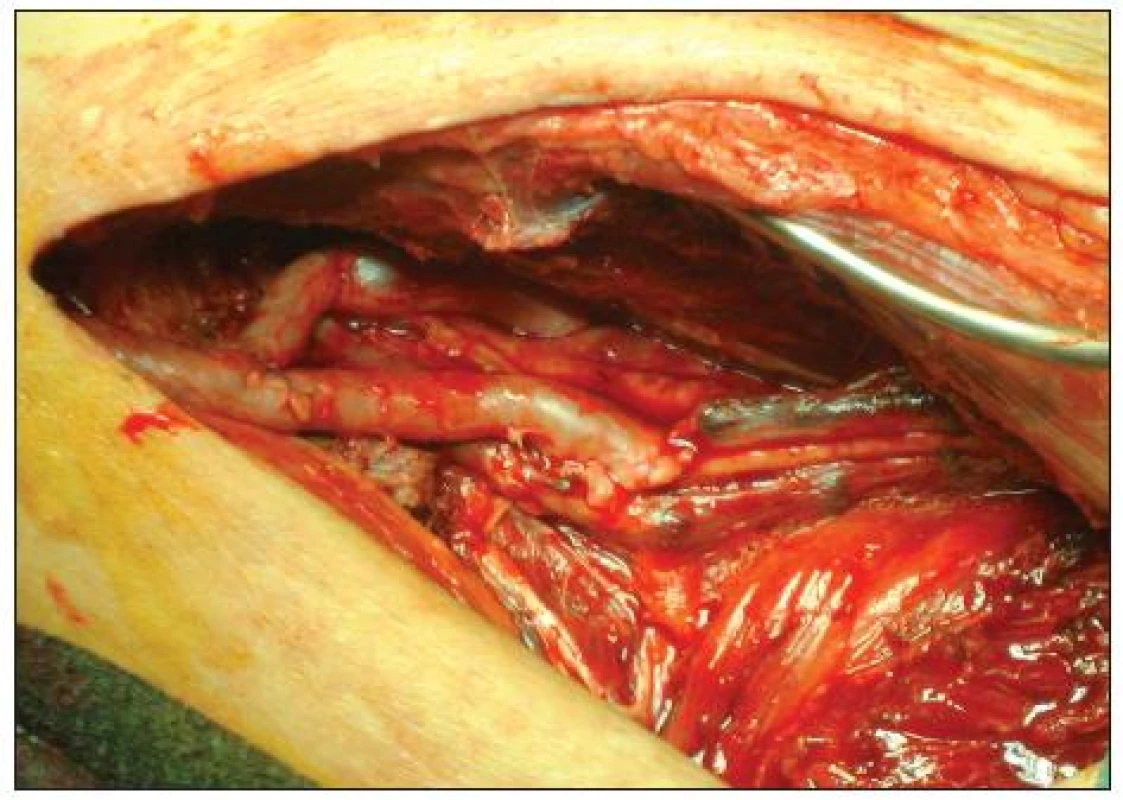
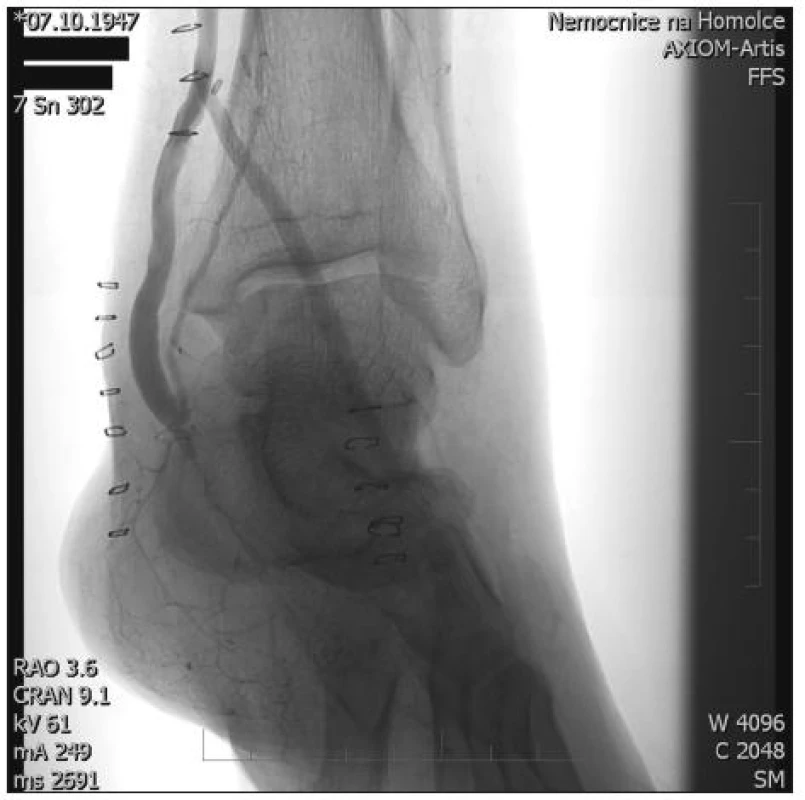
„Y-graft“ technika spočívá ve vytvoření klasického distálního bypassu, do něhož našíváme koncem ke straně jako větev pod ostrým úhlem druhý bypass a vytváříme obraz obráceného ypsilon. Distální anastomózy jsou umístěny na bércových či pedálních tepnách (Obr. 1, 2).
„Bridge graft“ technika vzniká vytvořením krátkého bypassu přímo mezi bércovými tepnami valvulotomovaným žilním štěpem, umožňujícím obousměrný průtok a umístěním distální anastomózy hlavního distálního bypassu k její straně.
Naši pacienti byli většinou na spádových pracovištích léčeni primárně z velké části endovaskulárně pomocí PTA, kdy však i přes technický úspěch PTA nebylo dosaženo očekávaného zlepšení periferní končetinové ischemie. Část nemocných byla po provedené angiografii léčena konzervativně, kdy byl nález prezentován jako technicky neřešitelný nebo byl podán návrh na krurální bypass jako výkon „ultimum refugium“ pro záchranu končetiny před hrozící amputací.
Indikací k provedeným cévním rekonstrukcím byla tedy v naprosté většině chronická kritická ischemie končetiny (35), tři pacienti byli operováni pro akutní končetinovou ischemii. Tito tři nemocní byli zařazeni do studie financované grantem – Predikce rozvoje compartment syndromu po reperfuzi ischemické končetiny na základě biochemického monitoringu. U jednoho z pacientů operovaných pro akutní končetinovou ischemii se rozvinul compartment syndrom předního tibiálního prostoru a na základě biochemického monitoringu a klinického stavu končetiny jsme provedli fasciotomii.
Skladba přidružených onemocnění na základě předoperačního interního vyšetření byla obdobná s publikovanými soubory se shodným základním onemocněním. Průměrný věk nemocných byl 71 let (55–88 let), v souboru se vyskytlo 32 mužů a 6 žen.
V případě anamnézy ICHS, prodělaného infarktu myokardu nebo u pacientů po koronárních intervencích jsme vždy doplnili echokardiografické vyšetření a v indikovaných případech i selektivní koronarografii. Součástí předoperační strategie bylo i ultrasonografické vyšetření (USG) vena saphena magna (VSM) a vena saphena parva (VSP) ke zhodnocení kvality žilního štěpu. U pedálních rekonstrukcí jsme USG využili k zobrazení pedálních tepen s cílem detekce průchodného lumen.
Při operaci „Y-graft“ technikou na bércových tepnách byla proximální anastomóza umístěna nejčastěji na arteria femoralis communis nebo při nedostatečné délce žilního štěpu na endarterektomovanou arteria femoralis superficialis. Cílovou tepnou byla ve 40 % arteria fibularis (AF) (nejčastěji průchodná tepna při aterosklerotickém postižení tepen bérce), ve 35 % arteria tibialis poterior (ATP) a ve 25 % arteria tibialis anterior (ATA). Na kmenovou větev bypassu byla použita 20x VSM, na vedlejší větve jsme VSM použili 25x, jednou byla využita VSP a v jednom případě hluboká tibiální žíla.
Přístup k AF a ATP jsme volili z mediální strany, přičemž ze stejného řezu byla revidována a popřípadě odebírána VSM. VSM byla vždy revidována, i při USG nálezu, který ji popisoval jako nevhodnou k revaskularizaci končetiny. U 7 pacientů jsme podle USG nevyhovující žílu použili jako kvalitní kmenový bypass.
ATA jsme preparovali z laterální strany, ale větev z kmenového bypassu byla vedena přes tibiofibulární membránu. Při průchodné ATA od odstupu z arteria poplitea (AP) byla tato tepna preparována také z mediálního přístupu. (Takto lze revaskularizovat počáteční, asi 3cm úsek ATA).
Při použití žilního štěpu k vytvoření větve a tím dosažení tvaru obráceného Y jsme volili reverzní techniku. Distální anastomózy v případě žilních štěpů byly našity koncem ke straně, délka anastomózy byla 1 cm. V případě absence autologní žíly jsme u 10 pacientů použili PTFE protézu, kterou jsme našili na krurální tepnu přes žilní límec. Volili jsme mezi Saint Marys plastikou a Millerovým límcem.
Při použití „bridge graft“ techniky (4 pacienti) jsme nejprve vytvořili pomocí valvulotomovaného žilního štěpu spojku mezi tepnami, ve všech případech mezi ATP a AF technikou koncem ke straně, do níž jsme poté anastomózovali kmenový bypass PTFE protézou, rovněž technikou koncem ke straně.
V případě pedálních rekonstrukcí technikou „Y-graft“ (4 pacienti) byla proximální anastomóza umístěna na distální AP a kmenový bypass směřován na a. dorsalis pedis. Větev bypassu byla pomocí reverzní VSM připojena nad vnitřním kotníkem a distálně anastomózována na větvení ATP ve dvou případech. Ve dvou případech směřovala větev k AF a byla vytvořena dvouetážová rekonstrukce.
Drény jsme umístili u bércových rekonstrukcí vždy k proximální i distální anatomóze a ponechali jsme je do ztrát pod 20 ml. U pedálních rekonstrukcí jsme drénovali pouze místo proximální anastomózy. Nekrektomie defektů a eventuální malé amputace jsme provedli ve druhé době po demarkaci ischemických tkání.
První pooperační den byli pacienti ponecháni na kontinuálním nefrakciovaním heparinu s aktivovaným parciálním tromboplastinovým časem (APTT) udržovaném mezi 60–80 sek. Od druhého dne jsme pokračovali s duální antiagregační terapií Anopyrin 100 mg plus Plavix 75 mg denně. Antibiotika byli použita při vytvoření chráněného koagula peroperačně, pooperačně u ischemických defektů ve shodě s platnými doporučeními pro léčbu chronických ischemických defektů.
Ambulantní sledování probíhalo v týdenním intervalu do odstranění stehů, které pro častý pooperační otok doporučujeme mezi 14. a 21. dnem. Poté pokračovalo ve shodě s termíny USG kontrol, které provádíme před propuštěním do domácího léčení, pak v prvním měsíci po revaskularizaci, poté každé 3 měsíce a od druhého roku jsou pacienti kontrolováni jednou za 6 měsíců. V případě, že je při kontrole zjištěna hemodynamicky významná stenóza následuje angiografické vyšetření a endovaskulární nebo chirurgická intervence na rekonstrukci.
VÝSLEDKY
Během výše uvedeného období jsme provedli technikami „Y-graft“ a „bridge graft“ 38 bypassů na bércové a pedální tepny (Tab. 1).
Z toho největší podíl tvoří skupina bércových rekonstrukcí typu „Y-graft“, která zahrnuje 30 pacientů. U této skupiny je interval sledování 6–20 měsíců, s průměrem 12 měsíců.
V krátkodobém sledování 30 dnů došlo u jednoho pacienta k časnému uzávěru celé rekonstrukce a následné vysoké amputaci dolní končetiny. Jednou se uzavřela větev „Y-graft“ rekonstrukce a nebyla indikace k další intervenci pro těžce sklerotickou cílovou tepnu. Ve dvou případech musel být nekvalitní žilní štěp pro časný uzávěr nahrazen cévní protézou.
Pozdní uzávěr celé rekonstrukce pro progresi aterosklerózy si vyžádal vysokou amputaci u dalšího pacienta. Ve třech případech se uzavřela větev rekonstrukce, ale primární bypass zůstal průchodný. U jednoho pacienta byla podle USG byla zjištěna stenóza větve bypassu do 50 % bez indikace k intervenčnímu řešení.
Tři pacienti ve sledovaném období zemřeli bez souvislosti s provedenou rekonstrukcí. Ostatní bypassy jsou t.č. volně průchodné podle USG sledování s dobrými průtoky.
Primární a sekundární 30denní průchodnost byla 90% respektive 97%, dlouhodobá průchodnost ve sledovaném období 93% pokud mezi průchodný bypass zahrnujeme 4 rekonstrukce, u kterých se pozdně uzavřela pouze jedna větev „Y-graft“ rekonstrukce a primární bypass zůstal průchodný (Tab. 2).
U rekonstrukcí typu „bridge graft“ byla primární technická úspěšnost 100%, všechny bypassy zůstávají průchodné, ale jedná se však o malý počet pacientů.
Rovněž při použití „Y-graft“ techniky v oblasti pedálních tepen se jedná o malý počet výkonů. Během sledování došlo k uzávěru jedné větve s anastomózou na arteria plantaris medialis, jedenkrát byla provedena PTA stenózy na hlavním bypassu, ale rovněž tento soubor zatím pro malý počet pacientů není hodnotitelný.
Osm pacientů z celkového počtu mělo poruchu hojení rány na bérci a u jednoho se sekundárně hojila rána po fasciotomii. Ve dvou případech jsme provedli transmetatarzální amputaci se sekundárním hojením. U deseti pacientů jsme provedli malou amputaci v oblasti prstů chodidla.
DISKUSE
Kritická končetinová ischemie znamená pro pacienty vysoké riziko ztráty končetiny a rovněž velmi neblahou životní prognózu.
Podle anatomické lokalizace a rozsahu postižení periferních tepen podle angiografického vyšetření jsou nálezy kategorie A a B podle TASC řešeny primárně endovaskulárními technikami [4]. Pokud je to technicky možné, je snaha řešit co největší rozsah postižení, tj. zprůchodnit maximum postižených tepen, případně i ve více etážích. Primárního technická úspěšnost je obvykle vysoká a výsledky jsou srovnávány s chirurgickou revaskularizací [5]. Bohužel většina publikovaných prací neposkytuje dostatečnou míru evidence a odpovídající srovnavatelné výsledky.
Zatím pouze studie BASIL, která byla publikovaná v roce 2005 přinesla potřebnou míru evidence a prospektivně porovnávala chirurgickou revaskularizaci a PTA při shodném rozsahu postižení tepen [6]. Revaskularizace u vysoce rizikových pacientů s předpokládanou délkou života do 1 roku a odpovídajícím angiografickým nálezem má lepší výsledky stran míry přežití bez amputace a mortality při použití PTA. Pokud PTA není technicky proveditelná, část pacientů profituje z primární amputace více než z agresivní snahy o revaskularizaci.
Pacienti jejichž předpokládaná délka života je delší než 1 rok a jejichž angiografický nález umožnuje revaskularizaci, profitují z chirurgické léčby. V infrapopliteální oblasti téměř výhradně z periferních bypassů, směřovaných na bércové či pedální tepny.
Kvalitní autologní žíla představuje samozřejmě nejvhodnější materiál k uváděným cévním operacím. Rovněž jsou, ale známy suboptimální výsledky dlouhodobé průchodnosti distálních bypassů při použití cévních protéz. Přes různé způsoby úprav vnitřního povrchu zůstává trombogenicita protéz vysoká. Omezený výtok do difuzně postižených tepen spolu s nízkým průtokem vlastní rekonstrukcí, značný rozdíl průměrů mezi protézou a cílovou tepnou i další fyzikální příčiny se podílejí na jejich uzávěrech. Byly vypracovány různé techniky zlepšení těchto negativních charakteristik, například použitím žilních límců nazývaných Millerův límec, St. Mary‘s boot, nebo Taylor patch. Přínos těchto technik se zdá být marginální, ale publikované práce ukazují rozdílné výsledky. Arterio-venózní píštěle v distální anastomóze s cílem zvýšit průtok v bypassu často doprovází steal fenomen z cílové tepny a zhoršuje výsledné krevní zásobení. Tato technika proto nebyla všeobecně přijata.
V rámci obvykle prováděných chirurgických bypassů je revaskularizace směřována nejčastěji na jednu cílovou periferní tepnu. Následný uzávěr bypassů je z části dán limitovaným výtokem a odpovídajícím nízkým průtokem ve štěpu.
Taylor v roce 1990 představil koncept angiosomů lidského těla, oblastí zásobených zdrojovou arterií. Na bérci a noze představují dobře kolateralizované skupiny, s výjimkou více izolovaného povodí ATA [7]. Jiná situace pravděpodobně nastává při rozsáhlém aterosklerotickém postižení tepen. Ve shodě i s principy plné revaskularizace myokardu používané v kardiochirurgii a rovněž snaze o maximální revaskularizaci pomocí PTA technik jsme se rozhodli při odpovídajícím angiografickém nálezu také provádět vícenásobnou sekvenční revaskularizaci všech vhodných bércových tepen a případně víceetážové rekonstrukce s rozsahem až na pedální tepny [8]. Tím jsme ponechali stranou i otázku diskutovanou v minulosti, zda je vhodnější při obou možnostech vytvořit bypass na arteria fibularis nebo na pedální tepny [9].
První a nejčastěji používanou technikou vícenásobné sekvenční rekonstrukce v našem souboru je „Y-graft“. Jeví se nám vhodnější při větších vzdálenostech cílových tepen, ale s klade větší nárok na délku štěpů. V literatuře jsme nalezli podobnou techniku v oblasti bércových tepen popsanou pouze v roce 1987 se srovnatelnými výsledky [10].
V oblasti pedálních tepen jsme tuto techniku v dostupné literatuře nenalezli, u zatím u malého počtu pacientů by ale nebylo možné srovnání.
Technikou typu „bridge graft“ jsme se inspirovali prací M. Deutsche, publikovanou v roce 2001. Její princip je podobný „Y-graft“ technice, výhodou je vytvoření spojky mezi tepnami, umožňující vzhledem k přerušení žilních chlopní průtok v obou směrem.
Výsledky obou technik stran dlouhodobé průchodnosti a přežití bez amputace jsou zatím slibné, i když si jsme vědomi heterogenity souboru a malého počtu pacientů u „bridge graft“ techniky a aplikace „Y-graft“ techniky u pedálních tepen. Dospěli jsme ke shodnému zjištění jako M. Deutsch ve svém souboru, že v případě uzávěru jedné větve bypassu, či naopak hlavní rekonstrukce zůstávají ostatní části průchodné.
Obě tyto techniky sekvenční revaskularizace jsou obrazem hranic čistě chirurgických možností revaskularizace infrapopliteálních tepen. V budoucnosti zůstává otevřena cesta pro komplementární aplikaci endovaskulárních technik, které v případě zjištěných patologií v rámci pooperačního sledování duplexní sonografií významné zlepšují sekundární průchodnost bypassů.
ZÁVĚR
Použití některé z technik vícenásobné sekvenční revaskularizace je hranicí cévně chirurgických možností revaskularizace, s cílem zlepšit vysoké procento amputací při kritické ischemii končetiny a umožnit lepší kvalitu života při již tak velmi závažné prognóze.
První výsledky se zdají slibné a tyto techniky se jeví i přes větší technickou a časovou náročnost jako vhodná možnost revaskularizace u vybraných pacientů.
K definitivnímu zhodnocení přínosu jednotlivých variant bude třeba dalšího sledování.
MUDr. Marek Šlais
Vodnická 439
149 00 Praha 4
e-mail: marek.slais@homolka.cz
Zdroje
1. Dawson, D. L., Mills, J. L. Critical limb ischemia. Curr. Treat. Options Cardiovasc. Med., 2007; 9 : 159–170.
2. Burns, P., Gough, S., Bradbury, A. W. Management of peripheral arterial disease in primary care. BMJ, 2003; 326 : 584–588.
3. Deutsch, M., Meinhart, J., Howanietzl, N., et al. The Bridge Graft: A New Concept for Infrapopliteal Surgery. Eur. J. Vasc. Endovasc. Surg., 2001; 21 : 508–512.
4. Norgren, L., Hiaty, W. R. Inter-Society consensus for the management of peripheral arterial disease (TASC II). Vasc. Surg., 2007; 45(Suppl. S): S51.
5. Desgranges, P., Boufi, M., Lapeyre, M., et al. Subintimal angioplasty: feasible and durable. Eur. J. Vasc. Endovasc. Surg., 2004; 28(2): 138–141.
6. Adam, D. J., Beard, J. D., Cleveland, T., et al. Bypass versus angioplasty in severe ischaemia of the leg (BASIL): Multicentre, randomised controlled trial. Lancet, 2005; 366(9501): 1925–1934.
7. Taylor, G. I., Palmer, J. H. The vascular territories (angiosomes) of the body: experimental study and clinical applications. Br. J. Plast. Surg., 1987; 40 : 113–141.
8. Sadek, M., Ellozy, H.S., Turnbull, I., Robert, B., Lookstein, A., et al. Improved outcomes are associated with multilevel endovascular intervention involving the tibial vessels compared with isolated tibial intervention. J. Vasc. Surg., 2009; 49(3): 638–644.
9. Bergamini, T. M., George, S. M., Massey, H. T., Henke P. K., Klamer, T. W., Lambert,G. E., Banis, J. C., Miller, F. B., Garrison, R. N., Richardson, J. D. Pedal or peroneal bypass: Which is better when both are patent? J. Vasc. Surg., 1994; 20(3): 347–356.
10. Perler, B. A., Burdick, J. F., Williams, G. M. The multiple sequential distal bypass graft: seven-year follow-up. J. Vasc. Surg., 1987; 6(3): 296–300.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2010 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Prevence endoleaku II. typu pomocí peroperačního coilingu vaku aneuryzmatu abdominální aorty během implantace stentgraftu
- Případ kombinace endoleaku Ib a IIIa typu po zavedení stentgraftu pro subrenální výduť aorty
- Současné možnosti roboticky asistované cévní chirurgie
- Příspěvek k diagnostice infekce cévní protézy
- Autogenní vena femoralis superficialis jako náhrada infikované aorto-iliako-femorální cévní protézy
- Operace na vnitřních karotidách v lokoregionální anestezii na chirurgické klinice v Plzni za uplynulých 7 let. Diskuse nad AHA a ESVS guidelines
- Klinické zkušenosti s použitím chladem konzervovaných žilních a tepenných alloštěpů: dlouhodobé výsledky
- Pedální bypass – desetileté zkušenosti
- Vícenásobná sekvenční revaskularizace infrapopliteálních tepen při záchraně kriticky ischemické končetiny
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Výsledky kombinované chirurgické a endovaskulární léčby žilního thoracic outlet syndromu v letech 2000 – 2007 na II. chirurgické klinice VFN a 1. LF UK v Praze
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Infekce av spojky k hemodialýze založené ePTFE interponátem. Léčba na základě zkušeností nebo podle nálezů moderních vyšetřovacích metod?
- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Hybridní výkony v léčbě torakoabdominálních výdutí typu IV, V
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Cévní protézy: 50 let vývoje od syntetických k tkáňovému inženýrství a buněčné terapii
- Úspešné kombinované riešenie aneuryzmy aberantnej retroezofageálne prebiehajúcej arteria subclavia dextra (arteria lusoria). Kazuistika
- Chronická žilní insuficience a možnosti moderní chirurgické léčby v oblasti povrchního systému
- Pedální bypass – desetileté zkušenosti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy