-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pneumochirurgie v řešení karcinomu kolorekta
Pneumosurgery in the Management of Colorectal Carcinomas
Objective:
Surgically solved lung involvement in patients after surgery of colorectal cancer.Materials and methods:
Altogether 15 patients, 9 men (median age in the time of lung diagnosis 67 years) and 6 women (median age 59 years) underwent classical open pulmonary surgery during 2003–2008 years from the follow-up cohort of 836 persons after operation due to colorectal cancer in the time period of 1996–2008 years.The indication for lung surgery:
solitary pulmonary lesion. Procedures distribution: pulmonary lobectomy 7, bilobectomy 2, segmentectomy 4, wedge resection 2.
The requirement of the European Society of Thoracic Surgeons (ESTS) guidelines of complete pulmonary resection has been met by 10 operations (66.7%) with lobe specific lymphadenectomy. Histopathology investigation: Formalin fixed, paraffin embedded samples were investigated after hematoxylin-and-eosin staining, supplemented in case of need by immunohistochemistry of CK7, CK20 and TTF1.Results:
Eleven pulmonary metastases were found, in two cases with interlobar lymfatics involvement. Two metachronous primary adenocarcinomas of the lung (ADL) were diagnosed, one of them with metastases into hilar lymphatics. In remaining two patients pulmonary chondrohamartoma was discovered.Conclusion:
Solitary pulmonary opacity in patient after colorectal surgery might not represent simple metastasis explicitly. Complete resection is needed.Key words:
colorectal cancer – pulmonary metastases – lymphadenectomy – surgery
Autori: M. Sobotka; T. Horváth; L. Mitáš; H. Bartoňková *; M. Číhalová **; B. Garajová; I. Kocák ***; I. Kocáková ***; S. Špelda ***; J. Vomela
Pôsobisko autorov: Chirurgická klinika Fakultní nemocnice Brno-Bohunice, Lékařská fakulta Masarykovy univerzity, přednosta: prof. MUDr. Z. Kala, CSc. ; Radiologické oddělení Masarykova onkologického ústavu, vedoucí: prim. MUDr. H. Bartoňková *; Ústav patologické anatomie Fakultní nemocnice Brno-Bohunice, Lékařská fakulta Masarykovy univerzity, přednosta: doc. MUDr. J. Feit, CSc. **; Klinika komplexní onkologické péče Masarykova onkologického ústavu, přednosta: prof. MUDr. R. Vyzula, CSc. ***
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 5, s. 310-314.
Kategória: Monotematický speciál - Původní práce
Súhrn
Cíl:
Studium chirurgicky řešitelného postižení plic u nemocných po operaci pro rakovinu kolorekta.Materiál a metody:
Retrospektivní rozbor dokumentace 15 pacientů, 9 mužů (medián věku v době stanovení plicní diagnózy 67 let) a 6 žen (medián 59 let) s resekcí plic pro solitární plicní opacitu v období 2003–2008 ze souboru 836 osob dispensarizovaných po operaci adenokarcinomu kolorekta v letech 1996–2008. Bylo provedeno 7 lobektomií, 2 bilobektomie, 4 segmentektomie a 2 klínovité resekce. Kriteria European Society of Thoracic Surgeons (ESTS) pro kompletní resekci plic byla splněna u deseti operací (66,7 %), jejichž součástí byla i lalokově specifická lymfadenektomie. Biologický materiál byl fixován 10% formalínem a zalit do parafinu. Hematoxylin-eosinové barvení bylo podle potřeby doplněno imunohistochemickým stanovením CK7, CK20 a TTF1.Výsledky:
Plicní metastázy karcinomu kolorekta byly nalezeny u 11 operovaných osob. Dvě z nich (18,2 %) měly zároveň metastatické postižení interlobárních mízních uzlin. U dvou pacientů byl nalezen metachronní primární adenokarcinom plic, v jednom případě (50 %) s metastazováním do hilových lymfatik. U dalších dvou nemocných byl histologicky prokázán chondrohamartom.Závěr:
Solitární plicní opacita u pacienta po operaci zhoubného tumoru kolorekta může být metastázou (11 z 15), ale může být i primárním postižením plíce (4 z 15) a to nejenom maligním (2), ale také benigním (2). Plicní léze u pacienta po operaci adenokarcinomu kolorekta nemusí znamenat inkurabilitu. Kurativní potenciál má pouze kompletní resekce. Spojení plicní resekce pro malignitu skutečného anebo předpokládaného kolorektálního origa se spádovou lymfadenektomií se jeví žádoucí.Klíčová slova:
chirurgie – kolorektální karcinom – lymfadenektomie – metastazování do plicÚVOD
Kolorektální karcinom (CRC) není v populacích uniformně rozesetý. Největší incidenci má v západní a střední Evropě a Severní Americe, zatímco ve východní Evropě je jeho četnost střední, v Asii, Africe a Jižní Americe, vyjma Argentiny, nejnižší. Variace výskytu mezi zeměmi jsou větší, než variace uvnitř států, ale i tak jsou uvnitř zemí s vysokou incidencí stále pozoruhodné rozdíly. Rakovina tlustého střeva je nejčetnější v urbanizovaných, hustě osídlených krajích u obyvatelstva s vysokými příjmy a vyšší úrovní vzdělání, jejich incidence v rurálních oblastech je znatelně nižší. Některé geografické variace incidence by mohly být způsobeny selháním detekce v oblastech s nízkým výskytem. Takového vysvětlení by snad mohlo platit pro malou část rozdílů, ale nemůže vysvětlit, například markantní rozdíl v incidenci mezi Dánskem a Finskem anebo nízký záchyt v Japonsku [1].
CRC je celosvětově čtvrtou nejčastější formou rakoviny u mužů a třetí nejčastější formou rakoviny u člověka [1]. V české populaci je nejčastějším maligním postižením mužů a druhým nejčastějším žen [2], přičemž procento postižené mužské populace v České republice je nejvyšší na světě [3]. Plicní metastázy maligních procesů se vyskytují u 20–45 % pacientů zemřelých na rakovinu. Frekvence jejich záchytu v průběhu onemocnění je významně nižší, než frekvence zjištěná autopticky. U nádorů tlustého střeva je to v průběhu nemoci méně než 5 % oproti 25–40 % zjištěných při pitvě [4].
Podíl pneumochirurgie na globálním řešení karcinomu kolon není velký, ale není ani zanedbatelný. Navzdory tomu, že pro většinu pacientů signalizuje plicní metastazování konec kurability. Ale není tomu tak vždycky. Zvláště ne u solitární opacity. A to hned z několika důvodů. Stručně vymezeno:
- Musí být solitární plicní opacita u pacienta po operaci pro karcinom kolon vždy metastázou?
- Nemohlo by se jednat o metachronní duplicitu v podobě karcinomu plic?
- Může to být benigní onemocnění?
Pokud se jedná o praktický úhel pohledu je myšlenka plicní metastazektomie v českém prostředí doma: první resekci plic pro solitární plicní metastázu publikoval Jiří Diviš v roce 1926 [5, 6]. Kvalitní dispenzární péče je výhodou, která umožňuje záchyt a tedy i časné chirurgické řešení nejčastěji asymptomatických plicních lézí.
Je nepochybné, že v diferenciální diagnostice solitární plicní opacity je správné brát v úvahu bronchogenní karcinom, který je nejčastější příčinou úmrtí na malignitu mužů i žen v rozvinutých zemích [7]. V České republice je rakovina plic nejčastějším smrtícím nádorem u mužů a třetím nejčastějším u žen [8].
Méně významnými, přesto hodnými pozornosti jsou benigní tumorózní léze plic, které nepřekračují svou četností 3 %, na nichž se hlavní měrou podílí chondrohamartom, který je nejčastějším benigním tumorem plic [9].
MATERIÁL A METODA
Soubor nemocných dispenzarizovaných po resekci kolon (n = 836) převážně z jihomoravského regionu v období 1996–2008 v Masarykově onkologickém stavu a na Chirurgické klinice FN Brno-Bohunice. Následná péče zahrnuje základní hematologické a biochemické laboratorní metody včetně sérových nádorových znaků CEA, Ca19.9, Ca72_4, TK, SCC, CYFRA 21.1, NSE a CgA, RTG sumační snímek hrudníku, počítačová tomografie (CT) břicha a hrudníku, endoskopické metody kolonoskopie, bronchoskopie včetně autofluorescence (SAFE), ultrazvukové vyšetření jater a břicha, scintigrafie skeletu, nověji i pozitronová emisní tomografie (PET) a PET/CT technologie. Z invazivních diagnostických metod pertorakální punkce a transbronchiální plicní biopsie. Histopatologické vyšetření formalínem fixovaných a parafinem zalitých preparátů se základním hematoxylin-eozinovým barvením 4 mikrometry tlustých řezů a příslušnou paletou imunohistochemie zvl. CK7, CK20, TTF1.
Chirurgické techniky představují metody otevřené plicní chirurgie – klínovitá resekce, segmentektomie a lobektomie včetně nebo bez lymfadenektomie i videoasistovanou torakochirurgii s obvyklou hrudní drenáží a s pooperační intenzivní péčí.
Ve zkoumané skupině 836 osob po klasické operaci zhoubného nádoru tlustého střeva bylo retrospektivním rozborem nalezeno 15 nemocných, u nichž dispenzární kontrola odhalila solitární plicní opacitu indikovanou ke klasickému torakochirurgickému řešení. Z nich bylo 9 mužů (medián věku v době stanovení plicní diagnózy 67 let) a 6 žen (medián 59 let). Bylo provedeno 7 lobektomií, 2 bilobektomie, 4 segmentektomie a 2 klínovité resekce. Kritéria ESTS (European Society of Thoracic Surgeons) pro kompletní resekci plic splnilo deset operací (66,7 %), jejichž součástí byla i lalokově specifická lymfadenektomie.
VÝSLEDKY
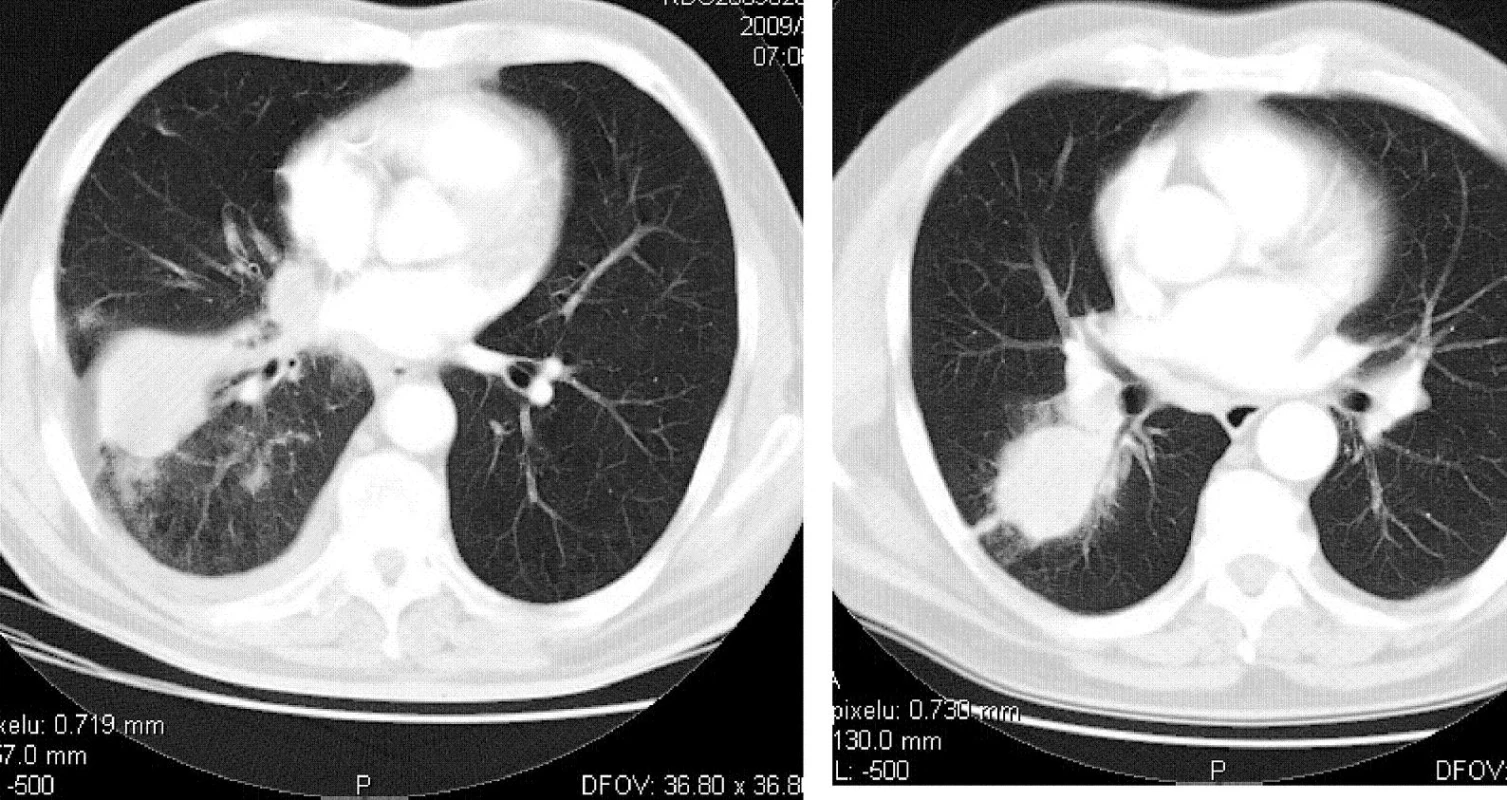
Solitární plicní metastazování (MTS) rakoviny kolorekta (CRC) bylo prokázáno u 11 pacientů ze zkoumané skupiny. Tato podskupina představuje 73,3 % operovaných. Dvě osoby (18,2 %) měly zároveň metastatické postižení interlobárních lymfatických uzlin, které nebylo zobrazovacími metodami před plicní operací zachyceno. Bylo však klinicky uvažováno a chirurgicky, respektive histologicky, prokázáno. Průměrná doba mezi primární operací a diagnózou plicní léze byla 37,7 měsíce (medián 38, rozpětí 15–71).
Podskupina MTS_CRC měla pestré předchorobí: U dvou osob bylo postoperační histologické hodnocení resekátu kolon pT2 bez postižení lymfatických uzlin a nebyla u nich následně podána adjuvance. Nález u jedné osoby byl hodnocen jako pT3pN2 a byla zde indikována adjuvantní chemo - a radioterapie, u dalších dvou případů rakoviny konečníku s klasifikací pT3pN1 byla aplikována kombinovaná chemo - a radioterapie, u pacienta s pT3pN1 kolon byla indikována pouze chemoterapie. Zbývajících pět osob bylo hodnoceno pT3 bez postižení lymfatických uzlin se standardním pooperačním podáním chemoterapie, v jednom případě navíc imunoterapie. Průměrný interval přežívání definovaný jako čas mezi diagnózou plicní opacity a koncem sledovaného období (červen 2008) resp. smrtí (2 pacienti) byl u těchto pacientů 27,5 měsíce (medián 21, rozpětí 12–59). Příčinou smrti u zemřelých osob (přežívání 41 a 34 měsíců) byla u jednoho pacienta generalizace maligního procesu, druhý zemřel na onemocnění nesouvisející s malignitou (Tab. 1).
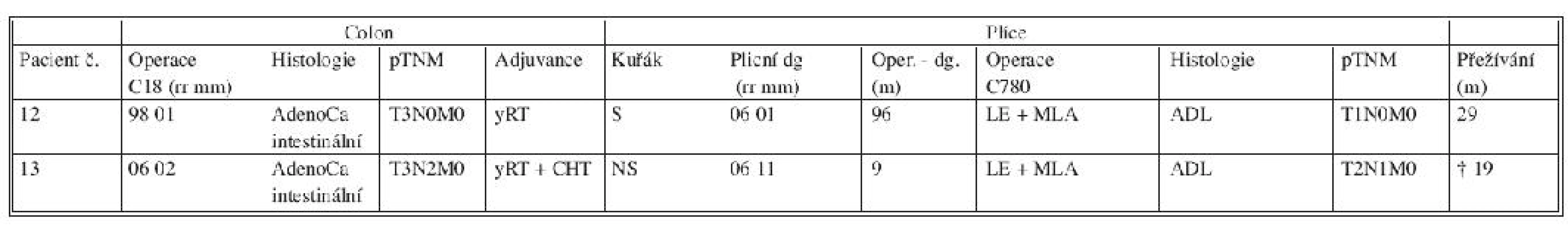
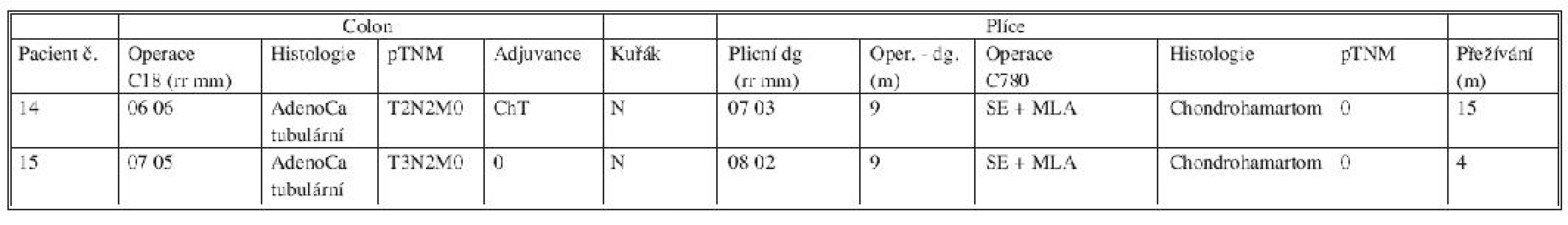
Tab. 1. C18-C20_C780 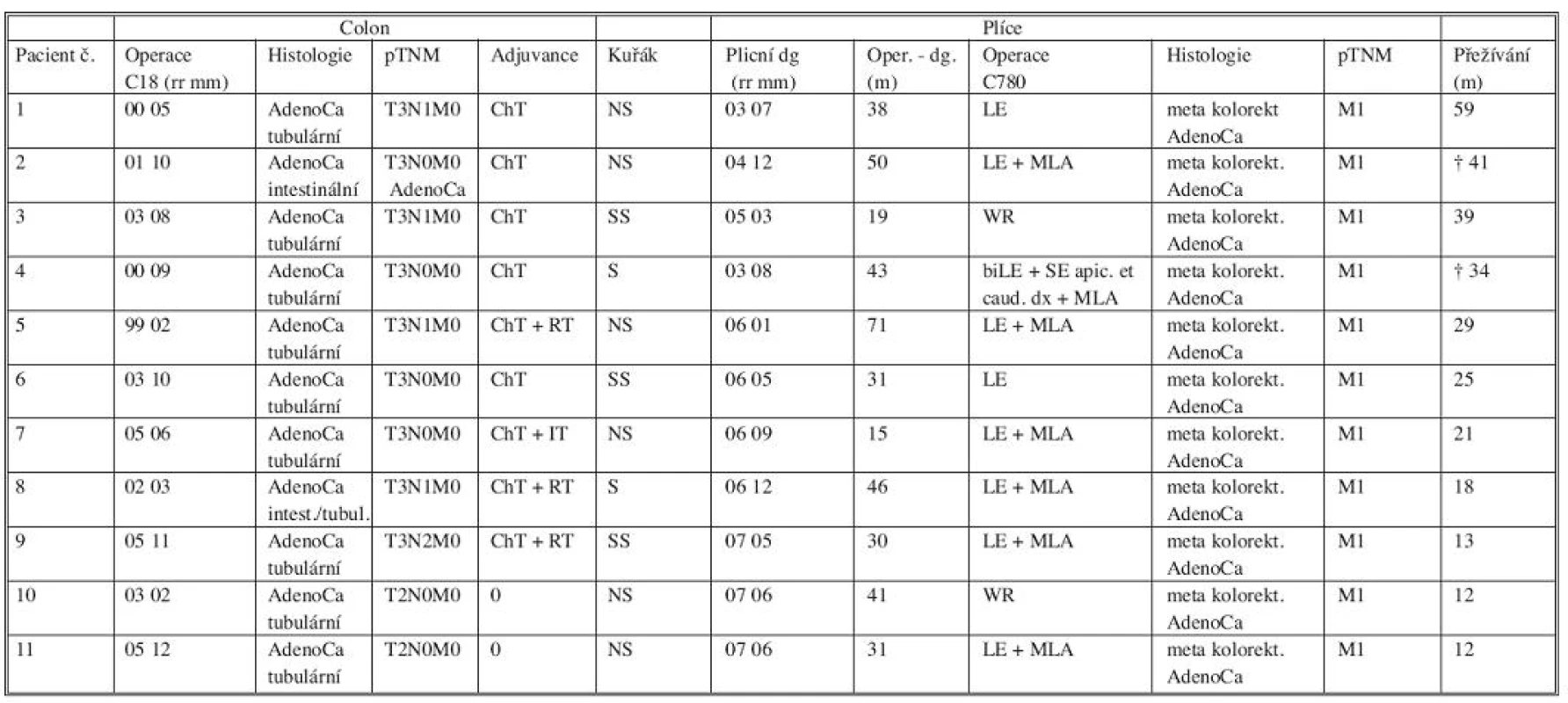
Zkratky: S – kuřák, AdenoCa – adenokarcinom, ADL – plicní adenokarcinom, biLE – bilobektomie, ChT – chemoterapie, CRC – kolorektální karcinom, LE – lobektomie, LNA – lymfadenektomie, MLA – mediastinální lymfadenektomie, MTS – metastáza, NS – nekuřák, RT – radioterapie, SE – segmentektomie, SS – stopkuřák, WR – klínovitá resekce, yChT – předoperační chemoterapie, yRT – předoperační radioterapie Druhou podskupinu reprezentuje primární plicní adenokarcinom (ADL). Byl histologicky verifikován u dvou z 15 operovaných osob (Tab. 2). V obou případech byla provedena plicní lobektomie s adekvátní lymfadenektomií. Pacient s postoperačním histologickým hodnocením plicní neoplazie pT2N1M0 zmírá 19 měsíců od plicní operace na následky generalizace plicní malignity. Druhý pacient s klasifikací plicního nádoru pT1pN0M0 je nadále v kompletní remisi (přežívání 29 měsíců) i přes nepříznivý primární relativně nález na tlustém střevě (pT3N0M0), pro který absolvoval neoadjuvantní radioterapii (Tab. 2).
Třetí podskupinu – benigní léze – tvoří dvě osoby po operaci plicního chondrohamartomu, které přežívají bez známek recidivy CRC i přes původní nepříznivý N2 nález u obou (Tab. 3).
DISKUSE
Obecně jsou výsledky plicní metazektomie porovnatelné s výsledky dosaženými chirurgickou léčbou řady primárních tumorů. Randomizované prospektivní studie s kontrolním ramenem by v tomto směru byly nejenom nepraktické, ale i neetické. Zato vývoj uvnitř chirurgie směruje od klínovité resekce s bezpečnostním lemem zdravé tkáně k anatomickým resekcím spojeným s příslušnou lymfadenektomií.
Regionálně specifická lymfadenektomie provedená u 10 z 15 (tj. 66,7 %) pacientů odhalila u 3 z nich metastatické postižení plicních lymfatik, což znamená u 20 % operovaných, ale u 33 % z těch u nichž byla provedena MLA, přičemž infiltrace lymfatik je podle některých prací faktorem ovlivňujícím pooperační přežívání [10, 11, 12, 13]. Podle jiných prací nebyl vliv na přežívání statisticky významný, [14, 15] nicméně i tito autoři připouštějí horší prognózu pacientů s metastatickým postižením lymfatik [14] anebo doporučují i přes nedostatečnou statistickou významnost rutinní provádění regionálně specifické lymfadenektomie odpovídající doporučení ESTS [15]. Často je citován výsledek mezinárodního registru plicních metastáz, podle kterého je incidence metastáz do lymfatik pouze 5%, [16] ale který je nutno doplnit o fakt, že lymfadenektomie nebo alespoň sampling lymfatik byl proveden jen u 4,6 % z uvedených 5206 pacientů [16]. Výsledky naší práce s metastatickým postižením plicních lymfatik u 20 % pacientů podporují spíše názor, že toto postižení je častější, než se všeobecně předpokládá. Přestože v názoru na regionálně specifickou lymfadenektomii není zatím shoda, jeví se nám na základě výše uvedeného jako žádoucí. Tím spíše, že někteří autoři uvádějí metastatické postižení plic jako významný prognostický faktor přežívání [10, 11, 12, 13] a za kurativní je považována pouze kompletní resekce [17, 18].
ZÁVĚR
U pacientů se solitární plicní opacitou po operacích rakoviny tlustého střeva pokládáme za oprávněnou chirurgickou strategii primární plicní rakoviny, která i v těchto případech upřesňuje klasifikaci onemocnění, napomáhá vedení další léčby, sama o sobě může znamenat prodloužení života i zlepšení jeho kvality a to vše s přijatelnými náklady.
MUDr. Martin Sobotka
Oulehla 632
664 07 Pozořice
e-mail: msobotka@fnbrno.cz
Zdroje
1. Peckham, M., Pinedo, H. M., Veronesi, U., eds. Oxford Textbook of Oncology. Volume 1. Oxford University Press, 1995: str. 210.
2. Adam, Z., Vorlíček, J., et al. Speciální onkologie. 1. vyd. Brno: Masarykova univerzita. 2002: str. 80. ISBN 80-210-2826-2.
3. Peckham, M., Pinedo, H. M., Veronesi, U., eds. Oxford Textbook of Oncology. Volume 1. Oxford, Oxford University Press, 1995: str. 212.
4. Hasan, I. Lung, Metastases. eMedicine:
http://www.emedicine.com/RADIO/topic404.htm
5. Thomford, N. R., Wooler, L. B., Clagett, O. T. The surgical treatment of metastatic tumors in the lungs. J. Thor. Cardiovasc. Surg., 1965; 49 : 357–363.
6. Řehák, F., Šmat, V. Chirurgie plic a mediastina. Praha, Avicennum, 1986: str. 15.
7. Spiro, S. G,, Silvestri, G. A. One Hundred Years of Lung Cancer. Am. J. Respir. Cit. Care Med., 2005; 172 : 523–529.
8. Habal, P., Šimek, J. Možnosti chirurgické léčby karcinomu plic. Stud. Pneumol. Phtiseol., 2005; 65 : 226–231.
9. Brichon, P. Y., Pilichowski, P., Brambilla, E., Coulomb, M., Latraille, R. Mediastinal chondrohamartoma. Eur. J. Cardio-thorac. Surg., 1987; 1 : 176–179.
10. Inoue, M., Ohta, M., Iuchi, K., Matsumura, A., Ideguchi, K., Yasumitsu, T., Nakagawa, K., Fukuhara, K., Maeda, H., Takeda, S., Minami, M., Ohno, Y., Matsuda, H. Benefits of Surgery for Patients with Pulmonary Metastases from Colorectal Carcinoma. Ann. Thorac. Surg., 2004; 78 : 238–244.
11. Okumura, S., Kondo, H., Tsuboi, M., Nakayama, H., Asamura, H., Tsuchiya, R., Naruke, T. Pulmonary resection for metastatic colorectal cancer: Experiences with 159 patients. J. Thorac. Cardiovasc. Surg., 1996; 112 : 867–874.
12. Pfannschmidt, J., Muley, T., Hoffmann, H., Dienemann, H. Prognostic factors and surival after complete resection of pulmonary metastases from colorectal carcinoma: Experiences in 167 patients. J. Thorac. Cardiovasc. Surg., 2003; 126 : 732–739.
13. Saito, Y., Omiya, H., Kohno, K., Kobayashi, T., Itoi, K., Teramachi, M., Sasaki, M., Suzuki, H., Takao, H., Nakade, M. Pulmonary metastasectomy for 165 patients with colorectal carcinoma: A prognostic assessment. J. Thorac. Cardiovasc. Surg., 2002; 124 : 1007–1013.
14. Iizasa, T., Suzuki, M., Yoshida, S., Motohashi, S., Yasufuku, K., Iyoda, A., Shibuya, K., Hiroshima, K., Nakatani, Y., Fujisawa, T. Prediction of Prognosis and Surgical Indications for Pulmonary Metastasectomy from Colorectal Cancer. Ann. Thorac. Surg., 2006; 82 : 254–260.
15. Dominguez-Ventura, A. D., Francis, C. N. Lymphadenectomy in Metastasectomy. Thorac. Surg. Clin., 2006; 16 : 139–143.
16. Pastorino, U., Buyse, M., Friedel, G., Ginsberg, R. J., Girard, P., Goldstraw, P., Johnsohn, M., McCormack, P., Pass, H., Putnam, J. B. Long-term resultrs of lung metastasectomy prognostic analyses based on 5206 cases. J. Thorac. Cardiovasc. Surg., 1997; 113 : 37–49.
17. Rami-Porta, R., Wittekind, C., Goldstraw, P. Complete resection in lung cancer surgery: proposed definition. Lung Cancer, 2005; 49 : 25–33.
18. Lardinois, D., DeLeyn, P., VanSchil, P., Rami-Porta, R., Walter, D., Passlick, B., Zielinski, M., Jinker, K., Rendina, E. A., Ris, H. B., Hasse, J., Detterbeck, F., Lerut, T., Weder, W. ESTS guidelines for intraoperative lymph node staging in non-small cell lung cancer. Eur. J. Cardiothorac. Surg., 2006; 30 : 787–792.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2010 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Výučba chirurgov v súčasnosti
- Kombinace dexmedetomidinu s ketaminem a opioidy významně potlačuje hemodynamické změny způsobené laparoskopickou cholecystektomií a prodlužuje trvání pooperační analgezie
- Komplikace hojení ran u kuřáků
- Přidružená poranění u zlomenin lopatky
- Úloha Hartmannovej operácie a možnosti jej rekonštrukcie v súčasnosti
- Buried bumper syndrom (BBS) jako komplikace perkutánní endoskopické gastrostomie
- Aneuryzma abdominální aorty – dlouhodobé výsledky léčby
- Současná strategie léčby neurogenního močového měchýře u pacientů s míšními dysrafismy
- Pneumochirurgie v řešení karcinomu kolorekta
- Perforace sigmatu vycestovalým duodenobilárním stentem
- Extragastrointestinální stromální tumor – diagnostická úskalí v kazuistice
- Lymfóm žalúdka ako príčina masívneho krvácania u pacienta s Castlemanovou chorobou
- 75. výročí narození doc. MUDr. Josefa Kopeckého, DrSc.
- Zápis z jednání schůze výboru ČCHS dne 11. 2. 2010
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Úloha Hartmannovej operácie a možnosti jej rekonštrukcie v súčasnosti
- Buried bumper syndrom (BBS) jako komplikace perkutánní endoskopické gastrostomie
- Komplikace hojení ran u kuřáků
- Současná strategie léčby neurogenního močového měchýře u pacientů s míšními dysrafismy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy