-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Centrální kanylace s využitím sonografie a skiaskopie – 2leté zkušenosti
Central venous cannulation under ultrasonographic and fluoroscopic navigation – 2 year experience
Introduction:
The aim of our study was to evaluate the influence of ultrasonographic and fluoroscopic navigation on the rate of procedural and early complications during central venous cannulation.Material and methods:
We retrospectively evaluated procedural and early complications in patients who had undergone central venous cannulation under sonographic and fluoroscopic control within a two year period (from January 2010 to December 2011). We studied procedural and early complications (within 24 hours after the procedure). We summarized all cases of pneumothorax, haemothorax and haematoma of soft tissue larger than 5 cm in long axis, and other severe complications e.g. ardiac arrhythmias or hypotension. The set of patients indicated for central venous cannulation included mainly oncological patients who were implanted central venous port systems, and a small group of patients who were cannulated either at the intensive care unit (ICU) or at the department of anesthesiology after unsuccessful blind cannulation. There were three patients cannulated because of transjugular liver biopsy.Results:
We cannulated 165 patients under sonographic control within two years. There were 66 men, the mean age of 58.6 years (20–82) and 99 women, the mean age of 58.3 years (36 – 94). We cannulated internal jugular vein 148 times and subclavian vein 17 times. The primary technical success was 100% in our study group. Totally, we had 6 complications (3.6%). Immediatelly after the procedure we observed two pneumothoraxes (1.2%) which did not require chest drainage. We punctured artery wall three times, but without haematoma developement, and after a ten-minute commpression, all procedures were successfully finished. We had serious vagal reaction during the cannulation in one patient. We had no fatal procedural complication in our group. There are significantly fewer complications using jugular approach compared to subclavian one.Conclusion:
We conclude that the ultrasonographic central venous cannulation is a very safe method with a low risk of procedural and early complications. There were significantly fewer complications in case of jugular cannulation compared to subclavian approach in our group of patients. Ultrasonographically navigated central venous cannulation should be used more fequently in emergency medicine as well as in case of non-acute central venous cannulation performed a tan intensive care unit or by anesthesiologists.Key words:
central venous access – ultrasonographic navigation – cannulation, fluoroscopy
Autoři: J. Hájek 1,3; V. Chovanec 1,2; P. Chytrý 1; I. Merglová 1; P. Hanousková 1; M. Pilař 1; S. Kašová 1; J. Lerchová 1; A. Krajina 2
Působiště autorů: Pardubická krajská nemocnice, a. s., Pardubice 1; Radiologická klinika LF UK a FN, Hradec Králové 2; Fakulta zdravotnických studií, Univerzita Pardubice, Pardubice 3
Vyšlo v časopise: Rozhl. Chir., 2012, roč. 91, č. 12, s. 660-665.
Kategorie: Původní práce
Souhrn
Úvod:
Cílem práce bylo retrospektivně za dva roky zhodnotit přínos ultrasonograficky vedené a skiaskopicky kontrolované punkce a následné kanylace centrálního žilního řečiště a zhodnotit počty procedurálních a časných komplikací u pacientů vyžadujících zajištění centrálního žilního přístupu.Materiál a metodika:
Retrospektivně jsme za období 2 let (leden 2010 – prosinec 2011) zhodnotili komplikace při centrálních žilních kanylacích provedených pod ultrazvukovou navigací a skiaskopickou kontrolou. Hodnotili jsme počty úspěšných kanylací a z nemocničního informačního systému (NIS) jsme dohledávali i počty následných časných komplikací těchto výkonů. V úvahu jsme brali komplikace vzniklé do 24 hodin od vlastní kanylace. Sledován byl zejména vznik pneumothoraxu (PNO), rozvoj hematomu nad 5 cm v dlouhé ose či další komplikace jako srdeční arytmie nebo hypotenze, podmíněné prováděnou kanylací.
Do souboru pacientů vyžadujících centrální kanylaci byli zařazeni zejména onkologičtí pacienti. Dále pak pacienti kanylovaní na jednotkách intezivní péče (JIP) a anesteziologicko-resuscitačním oddělení (ARO), z důvodů neúspěšné kanylace „naslepo“. U těchto pacientů mimo oddělení angiografie byla kanylace provedena pouze pod ultrazvukovou navigací bez užití skiaskopie. Dále jsme započítali pacienty, kteří podstoupili transjugulární biopsii jater. Statistické zhodnocení Fisherovým exaktním testem.Výsledky:
Od ledna 2010 do prosince 2011 bylo pod sonografickou kontrolou kanylováno 165 pacientů. Celkem bylo v našem souboru 66 mužů, průměrného věku 58,6 roku (20–82) a 99 žen, průměrného věku 58,3 roku (36–94). Kanylace jednotlivých žil byly následující: jugulární žíla 148krát (vpravo 146krát, vlevo 2krát), podklíčková žíla 17krát (vpravo 15krát, vlevo 2krát). Primární technický úspěch v našem souboru je 100 %. Celkově jsme měli 6 komplikací (3,6 %), z toho 4 při punkci podklíčkové žíly a 2 při punkci jugulární žíly. Zaznamenali jsme dva plášťové PNO (1,2 %), nevyžadující hrudní drenáž. Arteriální punkce bez rozvoje klinicky významného hematomu se vyskytla 3krát (1,8 %) a výkon byl vždy dokončen po desetiminutové kompresi v místě punkce. Jednou byla přítomna významná bradykardie způsobená manipulací vodičem v pravé síni, která si vyžádala podání atropinu i.v. a infuzní volumoterapií (0,6 %). Během výkonů jsme neměli žádnou fatální komplikaci. Při statistickém porovnání jugulárního a podklíčkového přístupu s využitím ultrazvukové navigace má významně nižší výskyt komplikací kanylace z jugulárního přístupu (p = 0,001).Závěr:
V souladu s literárními výsledky jsou ultrazvukově navigované centrální kanylace velmi bezpečnou technikou s výrazně nízkým procentem procedurálních a časných komplikací. V naší práci je patrné signifikantně nižší procento komplikací při kanylování jugulární žíly, oproti přístupu z podklíčkové žíly. Ultrazvukově navigované kanylace jsou technikou, která by měla být více využívána nejen v akutní medicíně, ale na všech odděleních, kde dochází k plánovaným kanylacím centrálního žilního řečiště, zejména na JIP a ARO.Klíčová slova:
centrální žilní přístup – ultrazvuková navigace – kanylace – skiaskopieÚvod
Zajištění přístupu do centrálního žilního řečiště patří mezi rutinní lékařské zákroky, a to nejen na odděleních centrálních příjmů a na odděleních zabývajících se akutní medicínou, ale také na řadě oddělení s dlouhodobou a následnou péčí. Stejně tak vyžadují centrální žilní přístup pacienti dialyzovaní při dysfunkci dialyzačních spojek (shuntů) nebo pacienti, u kterých již není možné dialyzační spojku vytvořit. Dalším oborem zabývajícím se touto problematikou je pediatrie, kde se setkáváme s potřebou zajištění centrálního přístupu zejména u kojenců a batolat, tedy dětí v období, kdy již nelze zajistit přístup do centrálního žilního řečiště kanylací cestou pupečníkových cév.
Rutinně prováděné centrální kanylace „naslepo“ mají, jak je známo z literatury, velké procento primárně neúspěšných výkonů, které je nutné následně opakovat ve 20–30 % [1]. Současně mají kanylace „naslepo“ i nezanedbatelné riziko periprocedurálních komplikací, které následně mohou vést k prodloužení doby hospitalizace pacienta a v některých případech i ke zhoršení klinického stavu u těchto pacientů [1, 2].
Technika sonograficky navigovaných výkonů je známa již dlouho [2], ale do rutinní denní praxe se zatím běžně nedostává. Stále jsou tyto navigované výkony prováděny zejména radiology, třebaže v jiných zemích jsou z periferie zaváděné centrální katetry (PICC) dokonce zaváděny vyškoleným středně zdravotnickým personálem [3]. Je jasné, že i tyto techniky mohou mít své komplikace, a to zejména v počátečních obdobích edukace lékaře. Avšak po překlenutí tohoto počátečního období se stává ultrazvukem navigovaná kanylace v rukou zkušeného lékaře nástrojem, který výrazně snižuje procento primárně neúspěšných výkonů a procedurálních komplikací těchto často prováděných zákroků [4, 5].
Řada odborných společností v zahraničí má již přítomnost ultrazvuku při zajištění centrálního řečiště ve svých doporučeních [1, 6, 7]. Posledním argumentem, hovořícím pro používání navigovaných i asistovaných centrálních kanylací, je ekonomický pohled na tuto problematiku. Z řady literárně uváděných prací jednoznačně vyplývá, že komplikované punkce a opakované punkce vedou ke zvýšení počtu hospitalizačních dnů a ke zvýšení nákladů na řešení těchto komplikací, než v případě použití relativně jednoduchého navigovaného výkonu s nekomplikovaným průběhem [4, 6].
Naším hlavním cílem bylo informování o nových možnostech a způsobech centrálních kanylací a seznámení s technikou navigovaných centrálních výkonů na žilním řečišti. Dále pak zhodnocení úspěšnosti tohoto způsobu zajištění centrálního žilního přístupu u pacientů, kteří tento výkon podstupují.
Materiál a metodika
Zajištění centrálního žilního přístupu u pacientů v našem souboru prováděli na dvou pracovištích dva lékaři, oba plně erudovaní v oboru intervenční radiologie a několikaletou praxí.
K sonografické navigaci na našem pracovišti využíváme ultrazvukový přístroj Logic S6 (General Electric, USA), vyšetření provádíme s užitím lineární sondy o pracovních frekvencích 9–12 MHz a jejího sterilního krytí v celé její délce 12x130 cm (Medica Filter, s. r. o. Kašperské Hory, ČR). Výkon probíhá v lokální anestezii 1% trimecain (Mesocain, Léčiva, ČR). Následná kanylace pak probíhá za sterilních kautel na angiografickém sálku po širokém zarouškování pacienta. Pokud výkon provádíme na jiných pracovištích, snažíme se vždy o co nejširší rouškování v mezích podmínek kanylací u lůžka pacienta. K vlastní punkci využíváme nejčastěji angiografickou jehlu 19 G, která je součástí setu pro centrální přístup. Pokud je konstituce pacienta méně příznivá, při koagulopatii, trombocytopenii nebo pokud je sonograficky patrné, že kanylovaná žíla je užší (méně než 10 mm), používáme k punkci mikropunkčního setu s jehlou o průměru 21G (COOK Medical, Bloomington, USA). Tímto postupem se snažíme o redukci rizika pneumothoraxu (PNO) či rozvoje hematomu při obtížné nebo opakované punkci. Žíly užší než 5 mm nepunktujeme. V případě kanylací jugulárních žil vyšetřujeme průchodnost a průměr obou těchto krčních žil. Při kanylaci podklíčkových žil vždy volíme infraklavikulární přístup. Poloha vodiče a následně zaváděného katetru probíhá na angiolince AdvantX GE (General Electric, USA). V počátečních obdobích jsme, zejména při kanylacích podklíčkových žil, užívali zobrazení v „dlouhé ose“ cévy a vizualizaci celého průchodu jehly až po dosažení lumen cévy. V současné době, po získání jistého tréninku a zručnosti, jsme již rutinně přešli na punkci kolmo na dlouho osu cévy. Tento způsob se nám jeví jako výhodnější.
Další průběh punkce a následné kanylace je shodný s obecným postupem, tj. po dosažení lumen žíly a aspiraci žilní (tmavé) krve zavádíme vodič. Následně zavedeme trhací (peel away) sheath, přes který je již vsunuta centrální kanyla do oblasti kavoatriální junkce. Trhací sheath je součástí setu k zavedení portů. Při zavádění centrálních kanyl je nahrazen dilatátorem a po předdilataci se následně zavádí již vlastní kanyla. Definitivní poloha a závěrečná úprava délky katetru je pak provedena pod skiaskopickou kontrolou, kterou pochopitelně neprovádíme při kanylaci u lůžka pacienta na odděleních JIP a ARO. Zde se řídíme pouze hrubým odhadem délky kanyly a následně kontrolujeme snímkem hrudníku a pak eventuálně upravujeme její hluboké zavedení. Na závěr fixujeme katetr či kanylu ke kůži stehem, nebo zavádíme komůrku portového systému do připravené podkožní kapsy a sterilně kryjeme. Statistické zhodnocení dat naší práce bylo provedeno Fisherovým exaktním testem.
Výsledky
V našem souboru bylo celkem 165 pacientů, kteří podstoupili za období dvou let (od ledna 2010 do prosince 2011) kanylaci pod sonografickou kontrolou. V drtivé většině se jednalo o pacienty, kterým byl následně zaváděn centrální port katetr pro potřeby chemoterapie. Dále jsme měli v souboru 5 pacientů, kteří byli kanylováni po prvotním selhání „naslepo“ provedeného výkonu, na odděleních intenzivní medicíny a ARO. Také jsme do našeho souboru zařadili 3 pacienty, kteří podstoupili transjugulární biopsii jater (TJB) při International normalised ratio (INR) více než 1,9 (1,9–2,3).
Celkem bylo v našem souboru 66 mužů průměrného věku 58,6 roku (20–82) a 99 žen průměrného věku 58,3 roku (36–94)(Tab. 1).
Tab. 1. Věková charakteristika Tab. 1: Age characteristics 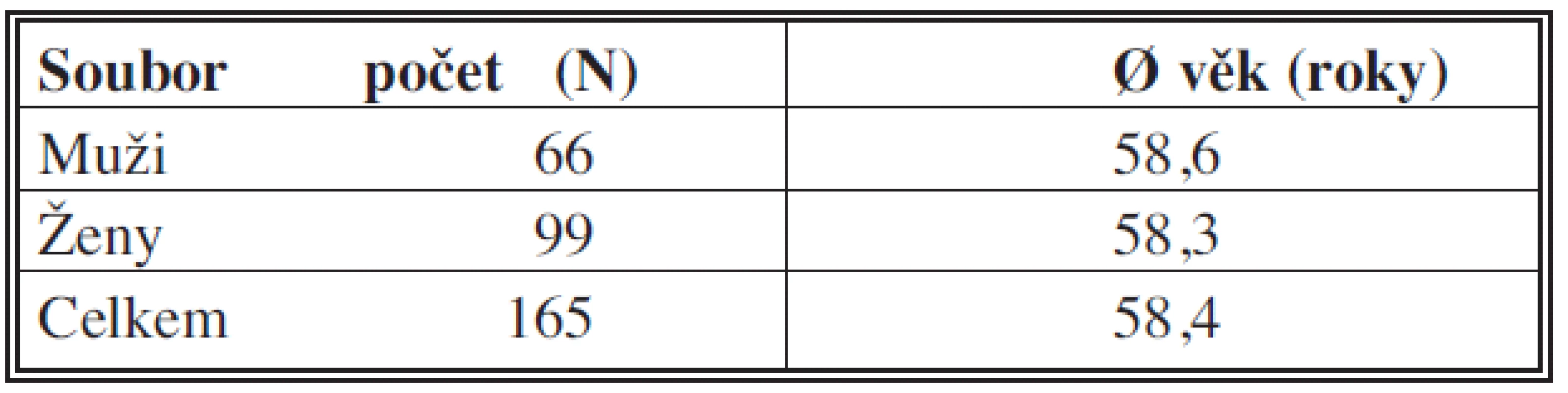
Za dobu sledování bylo kanylováno 148 jugulárních a 17 podklíčkových žil, z toho pravá jugulární žíla 146krát, levá jugulární žíla 2krát, pravá podklíčková žíla 15krát a levá podklíčková žíla 2krát (Tab. 2).
Tab. 2. Přehled kanylovaných žil Tab. 2: Overview of cannulated veins 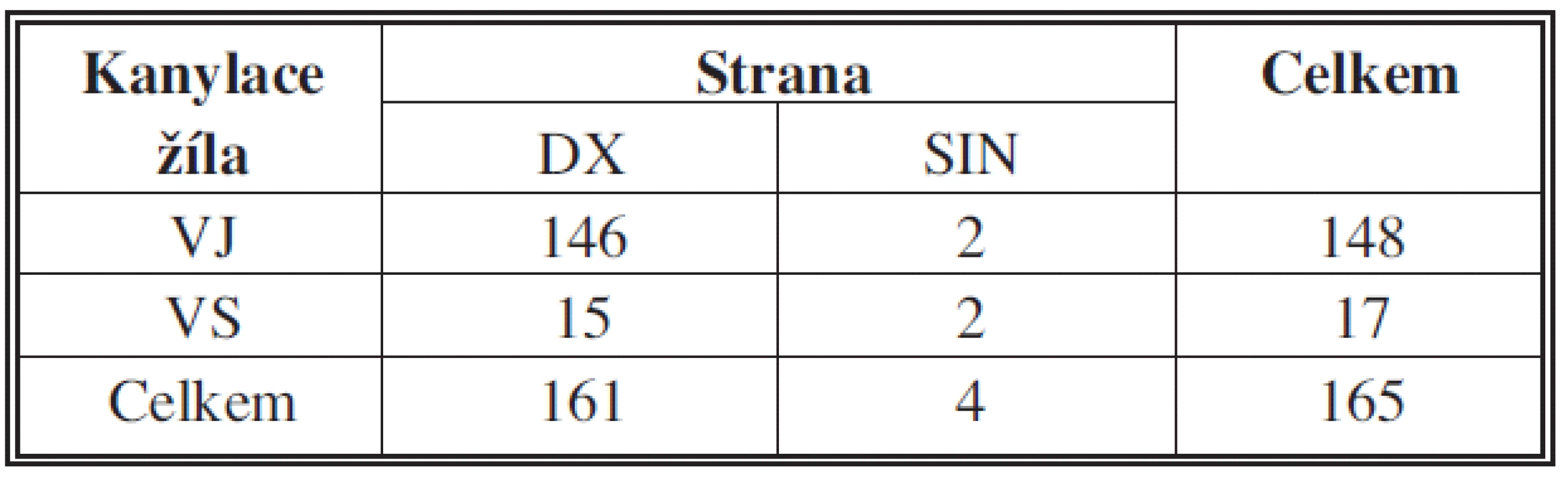
Technický úspěch v našem souboru byl 100 %. Celkově jsme měli 6 komplikací (3,6 %). Těsně po výkonu jsme zaznamenali dva plášťové PNO (1,2 %) u pacientů kanylovaných do podklíčkové žíly vpravo, tyto PNO nevyžadovaly hrudní drenáž. INR pacientů bylo v rozmezí 0,9–2,3 (Ø 1,3), poměr APTT 0,8–1,6 (Ø 1,1), trombocyty 55-390x109 (Ø 178x109). Nechtěná arteriální punkce byla přítomna celkem třikrát (1,8 %), dvakrát v počátečních měsících a jednalo se o punkci pravých podklíčkových tepen, které byly klinicky němé, a nedošlo k rozvoji hematomu. Poslední, třetí, nechtěná arteriální punkce byla již v závěru našeho sledovacího období a jednalo se o významně obézního pacienta (147 kg), u kterého byl zvolen jugulární přístup. K punkci arterie došlo při obtížné přehlednosti sonografického obrazu ve větší hloubce v podkoží krku při zmíněné obezitě pacienta. Také zde se po desetiminutové kompresi nevyvinul žádný významný hematom a výkon byl následně z téže strany dokončen. Jednou byla přítomná vagová reakce při podráždění vodičem pravé síně, která byla řešena podáním 1 mg atropinu (Atropin, BB Pharma, a. s., ČR) a 500 ml infuzí fyziologického roztoku (Baxter Czech Spol. s. r. o., Praha, ČR) a došlo k její postupné úpravě bez další medikace. Vzhledem k nápadně vyššímu výskytu komplikací při kanylaci podklíčkové žíly než jugulární žíly (4 komplikace na 17 punkcí u podklíčkového přístupu a 2 komplikace na 148 punkcí u jugulárního přístupu) bylo provedeno jejich statistické porovnání (Tab. 3).
Tab. 3. Přehled komplikací Tab. 3: Overview of complications 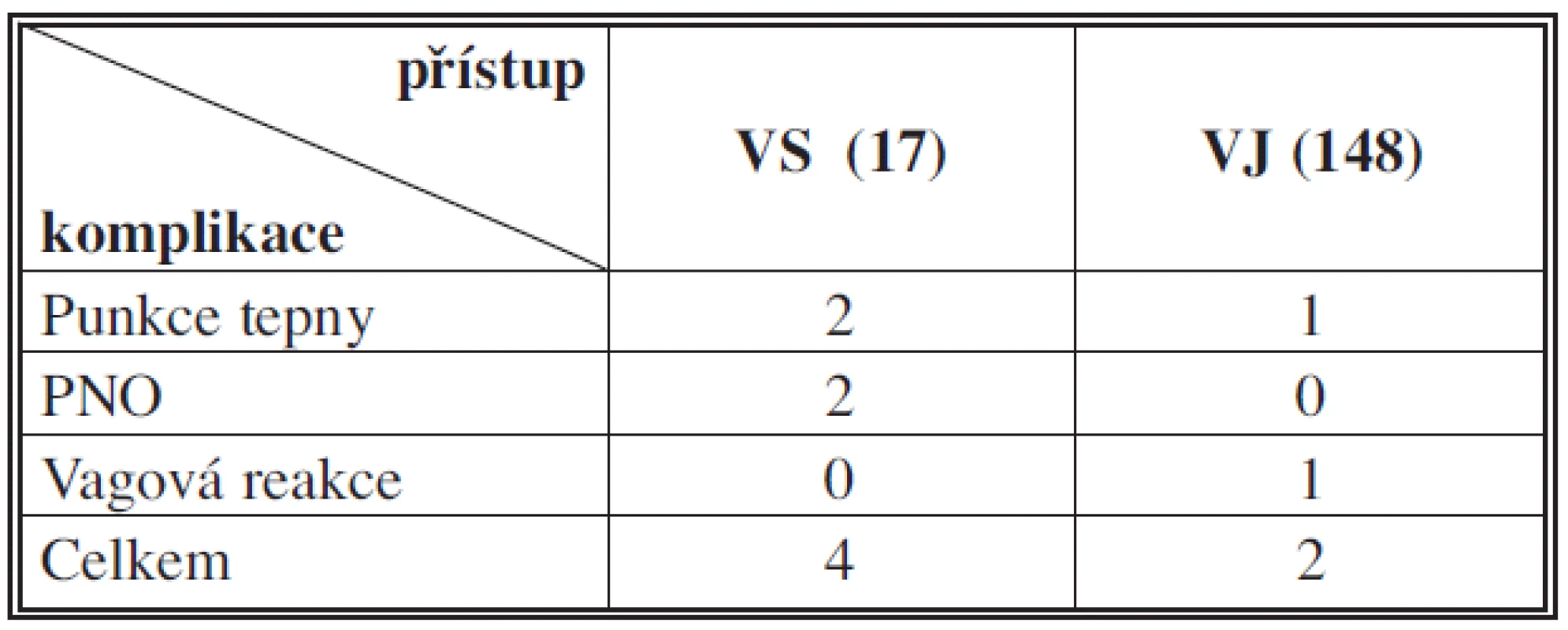
Při statistickém porovnání s použitím Fisherova exaktního testu bylo zjištěno, že dané soubory se významně liší na úrovni p = 0,001.
Diskuze
V našem souboru bylo pod sonografickou kontrolou kanylováno 165 pacientů. Celkem 66 mužů a 99 žen. Absolutní většina našich kanylací se odehrávala cestou jugulární žíly (148krát), významně méně často pak byla ke kanylaci zvolena podklíčková žíla (17krát). Primární technický úspěch v našem souboru byl 100 %. Celkově jsme měli 6 komplikací (3,6 %), což jsou výsledky srovnatelné s jinými pracemi a zároveň velmi optimistické ve srovnání s komplikacemi u kanylací „naslepo“.
Těsně po výkonu jsme zaznamenali dva plášťové PNO (1,2 %), které nevyžadovaly hrudní drenáž. Také nechtěná arteriální punkce, kterou jsme zaznamenali 3krát (1,8%), nebyla pro pacienty nijak výrazně zatěžující a nevyžadovala žádné následné ošetření. V jednom případě jsme zaznamenali periprocedurální bradykardii způsobenou manipulací vodičem v pravé síni, která byla řešena podáním atropinu i.v. a infuzní volumoterapií (0,6 %). Během výkonů jsme neměli žádnou fatální komplikaci.
Potřeba zajištění přístupu do centrálního žilního řečiště u pacientů v akutním stavu, ale i pro neakutní potřeby, je jedním z nejzákladnějších požadavků medicíny již více než půl století. Tento medicínsky relativně dobře zvládnutý a rutinně řadou lékařů prováděný úkon má však také svá rizika a komplikace, která se pohybují od zcela nevýznamných až po fatální.
První zmínky o novém způsobu kanylace cévy po vodiči jsou datované k roku 1953, S. I. Seldinger [8]. Nejrozšířenější způsoby kanylací „naslepo“, tak jak je známe, jsou dle literárních údajů zatíženy poměrně významným procentem komplikací, které se pohybují od 10–15 % a také mají poměrně vysoké procento prvotně neúspěšných kanylací 20–30 % [1, 2]. Technika kanylace „naslepo“ vychází ze znalostí anatomie a orientace pomocí anatomicky definovaných struktur lidského těla, které se promítají na kůži pacienta jako pomocné vedoucí body. Jedná se o svalové úpony, kostní prominence a další anatomické struktury, jejichž vizualizace na kůži pacienta a následná palpace má usnadnit výkon provádějícímu lékaři v orientaci a punkci centrálního řečiště. Obvykle jsou k punkci „naslepo“ používány přednostně žíly podklíčkové, které jsou nejčastěji kanylovanými žilami bez navigace, je tomu tak zejména pro jejich malou tendenci ke kolabování během dýchání, ve srovnání například s žílami jugulárními. Dále pak v sestupném pořadí používáné přístupy přes žíly jugulární a femorální.
Mezi komplikace, které patří k výkonům prováděným „naslepo“, patří zejména arteriální punkce, která se může projevit krvácením, od nevýznamného až po hemomediastinum, či hemothorax vyžadující hrudní drenáž. Další z komplikací je pneumothorax, který může být v rozsahu od plášťového až po tenzní, život ohrožující a vyžadující hrudní drenáž a dekompresi. Vlivem anatomických podmínek a vyššího zasahování kupuly levé plíce do oblasti horní hrudní apertury dochází k rozvoji PNO častěji vlevo, zejména při opakovaných či neúspěšných kanylacích [4].
Mezi komplikace neohrožující život pacienta v daném okamžiku patří neúspěšná kanylace a nezajištění centrálního žilního řečiště v případě plánovaných kanylací. Na druhé straně však toto primární selhání a nezajištění centrálního přístupu může být v akutní medicíně zásadní a život ohrožující komplikací. Dříve užívané techniky chirurgické preparace centrální žíly a její následné kanylace jsou již dnes prakticky obsolentní a nepoužívají se [6].
Nové možnosti a způsoby zajištění centrálního žilního přístupu s využitím ultrazvuku jsou publikované již v roce 1986 [9], kde se takto popisuje kanylace jugulární žíly s pomocí ultrazvuku. Tyto techniky, které umožňují lékaři zkontrolovat morfologii a stav žilního řečiště, jež se chystá kanylovat, a dále pak sledování celého průběhu výkonu v reálném čase výrazně snižují procento primárně technicky neúspěšných výkonů. Tyto nové postupy snižují při dosažení jistého stupně zručnosti velmi významně procedurální a časné komplikace [4, 5, 6].
Zvláštní kapitolu pak tvoří problematika centrálních žilních přístupů u dětských pacientů, vyjma novorozeneckých, kde se v případě potřeby využívá fyziologického přístupu cestou pupečníkových žil. U dětských pacientů v kojeneckém či batolecím věku je zajištění centrálního žilního řečiště stále velmi složitý a technicky náročný výkon, který není běžným rutinním výkonem ve všech zdravotnických zařízeních [4, 6]. V literatuře z výše uvedených důvodů zaznívají pádné argumenty a jednoznačná doporučení hovořící pro rutinní užívání sonografické navigace u těchto dětských pacientů [1, 3, 6, 7].
Používání sonografie se dá dělit na výkony tzv. ultrazvukem asistované a výkony tzv. ultrazvukem navigované. Asistované výkony jsou případy, kdy je sonograficky vyšetřena kanylovaná žíla ještě před vlastním zákrokem. V B modu je hodnocen průměr a průchodnost žíly a také případné anatomické odchylky v její lokalizaci či dokonce ageneze, neboť je známo, že až 5 % pacientů může mít jugulární žílu užší než 5 mm [5]. Takto úzké žíly by vůbec neměly být kanylovány z důvodu zvýšeného rizika časné trombózy, třebaže při kanylaci „naslepo“ může být i takový výkon technicky úspěšný. Dalším faktorem je variabilita v centrálním žilním řečišti, která se pohybuje v populaci kolem 10 % [5, 6]. Kanylace s užitím asistované sonografie je jistě lepší než kanylace zcela „naslepo“, protože přináší lékaři cenné informace o cévě, kterou hodlá punktovat. Z řady prací jednoznačně vyplývá, že není potřeba ovládat techniku dopplerovského vyšetření, ale postačí dvourozměrné zobrazení, tzv. B mód [3]. Tato technika asistovaného výkonu je většinou prováděna jedním lékařem, který následně provede vlastní punkci a kanylaci.
Druhým způsobem, který vyžaduje již určitou průpravu a také jistou dobu nácviku, je metoda tzv. sonograficky navigované punkce. Ta je považována za zcela ideální techniku stran minimalizace veškerých mechanických rizik při centrálních kanylacích. Tato technika v rukou zkušeného lékaře prakticky eliminuje primární technický neúspěch. Doba nácviku a průpravy v těchto technikách se pochopitelně liší lékař od lékaře, ale principiálně se pohybuje doba učení tohoto navigovaného výkonu v řádech hodin [2]. V případě stresujících podmínek, zejména při akutních stavech, je tato technika navigované punkce na čelním místě při zajištění centrálního řečiště [2, 6]. Tuto navigovanou techniku je možno provádět jak v jednom lékaři, tak za asistence druhého lékaře. Výsledky této techniky velmi závisejí na zkušenosti a trénovanosti výkon provádějícího lékaře či lékařů.
Punkce pod navigací je možné provádět v zásadě tzv. technikou „volné ruky“, která je doporučována již trénovaným lékařům, anebo s užitím připojeného naváděcího systému. Technika s užitím naváděcího systému je vhodná pro méně zkušené a začínající lékaře. Pro lékaře, kteří již mají zkušenosti s kanylacemi a sonografickým zobrazováním, je technika „volné ruky“ výhodnější a je to technika na našem pracovišti prováděná. V rukou trénovaného lékaře je tento způsob kanylace velmi bezpečný a nadřazený sonograficky asistovaným punkcím [6, 10]. Pro lékaře v přípravě či lékaře provádějící první výkony se užívá techniky mechanické navigace punkce, ke které slouží řada různých naváděcích zařízení, ať již primárně zabudovaných v ultrazvukové sondě, nebo sekundárně připojitelných. Zásadní výhoda spočívá v nemožnosti punkce jehlou mimo osu sonograficky vyšetřované oblasti, a tedy eliminace nechtěné punkce jiné anatomické struktury mimo rovinu zobrazení. Určitá nevýhoda tohoto způsobu punkce spočívá v omezení pohybu jehly a zejména pak při punkcích v anatomicky nepříznivých lokalitách není možné tuto techniku použít [3, 10].
Punkce je možná ve dvou způsobech zobrazení cévy, jednak punkce na krátkou osu, nebo punkce v dlouhé ose. Každá z těchto technik je vhodná pro jiný typ punktované cévy s přihlédnutím k anatomickým a konstitučním poměrům pacienta. V anatomicky méně prostorných oblastech, jako je podklíčková či nadklíčková krajina, je výhodnější užití punkce v krátké ose, tedy kolmo na průřez punktované cévy. Lékař musí mít na paměti, že nevidí trajektorii jehly, ale orientuje se pouze změnou tvaru cévy při kontaktu hrotu jehly s její přední stěnou, kdy dochází k deformaci žíly a zpětného toku krve jehlou. Dále musí brát v úvahu, že na příčném průřezu cévou se jehla v lumen cévy zobrazuje pouze jako světlý hyperechogenní bod, který však nemusí vždy odpovídat poloze hrotu jehly. Zejména tento fakt je třeba mít na zřeteli a zvažovat také hloubku zavedení jehly, při opomenutí tohoto může dojít k hluboké punkci, resp. propíchnutí žíly a poranění hlouběji uložených struktur. V anatomicky příznivějších a pro sondu prostornějších oblastech, jako je strana krku či tříslo, je vhodné a možné užití punkce v dlouhé ose. V případě punkce v dlouhé ose vidí lékař jehlu jako světlou echogenní čáru v celé její délce a má možnost v reálném čase korigovat směr, úhel a hloubku punkce. Také dosažení lumen cévy v tomto zobrazení je pro lékaře lépe viditelné, a není tedy odkázán pouze na výše popisované ukazatele dosažení lumen cévy [2, 10].
Nově se vyvíjejí technologicky modifikované punkční jehly, které mají speciálně upravený povrch distálních 2 cm konce jehly, který vede ke zvýšení echogenity. Tyto jehly jsou výhodné pro méně zkušené lékaře kanylující transverzálním přístupem, protože jsou podstatně lépe viditelné v ultrazvukovém obraze [11].
Další nespornou výhodou sonograficky navigované punkce je snížení počtu vpichů, resp. dosažení lumen punktované cévy (žíly) prvním vpichem. Toto je důležité jednak pro snížení procedurálních komplikací, ale zejména pro výrazné snížení rizika zanesení infekce do místa vstupu jehly do cévního systému. Toto riziko pochopitelně narůstá při opakovaných punkcích a průchodech přes kůži. Další výhodou je snížení rizika krvácení po opakovaných punkcích u pacientů s koagulopatiemi. Z důvodů snížení infekčních komplikací se doporučuje používat širokého rouškování a pokud možno sterilních kautel při zajišťování centrálního žilního přístupu [6].
Poněkud odlišná je situace na odděleních akutního přijmu, kde je snížení rizika infekce při kanylaci výhodou, ale nikoli prioritou. Tou je zajištění centrálního řečiště v krátkém čase a snížení rizika PNO, které mohou významně ovlivnit další prognózu pacienta quo vitam. Také zde hraje sonograficky navigovaná, nikoli asistovaná punkce důležitou roli, a to zejména proto, že nejčastěji kanylovanou centrální žilou u těchto pacientů je podkličková žíla, jejíž kanylace má vyšší procento komplikací než kanylace žíly jugulární. Přesto je stále tato žíla přístupem preferovaným při kanylacích „naslepo“ [2, 4].
Závěr
Naše práce, stejně jako řada zahraničních prací, zabývajících se tímto tématem, dokumentuje velmi dobré výsledky ve smyslu primárně technicky úspěšných výkonů při navigovaných centrálních kanylacích. Techniky sonograficky navigovaných kanylací v současnosti v České republice používají především intervenční radiologové. Naše výsledky a zkušenosti hovoří jednoznačně pro potřebu rozšíření kanylací pod ultrazvukovou kontrolou mezi klinické lékaře, kteří se zabývají intenzivní medicínou.
MUDr. Jan Hájek
Hradecká 546
503 31 Vysoká nad Labem
e-mail: janhajekpce@seznam.cz
Zdroje
1. ACS Committee on Periprocedural Care. Revised statement on recommendations for use of real-time ultrasound guidance for placement of central venous catheters. Bull Am Coll Surg 2011;96(2):36–7.
2. Atkinson A, Boyle A, Campbell-Hewson G. Should ultrasound guidance be used for central venous catheterisation in the emergency department? Emerg Med J 2005;22 : 158–164.
3. Hind D, Calvert N, McWilliams R et al. Ultrasonic location devices for central venous cannulation: meta-analysis. BMJ 2003;327(7411):361.
4. Fragou M, Gravvanis A, Dimitriou V et al. Real-time ultrasound-guided subclavian vein cannulation versus the landmark method in critical care patient: A prospective randomized study. Crit Care Med 2011;39 : 1607–12.
5. Milling TJ, Rose J, Briggs WM et al. Randomised, controlled clinical trial of point-of-care limited ultrasonography assistance of central venous cannulation: The Third Sonography Outcomes Assessment Program (SOAP-3) Trial Crit Care Med 2005; 33(8):1764–9.
6. Lamperti M, Bodenham AR Pittiruti M et al. International evidence-based recommendations on ultrasound-guided vascular access. Intensive Care Med 2012;38 : 1105–1117.
7. Rupp SM, Apfelbaum JL, Blitt C. Practice guidelines for central venous acces: a report by the American Society of Anesthesiologist Task Force on Central Venous Access. Anesthesiology 2012;116 : 539–573.
8. Seldinger SI. Catheter replacement of the needle in percutaneous arteriography: a new technique. Acta Radiol 1953;39 : 368–376.
9. Yonei A, Nonoue T, Sari A. Real time ultrasonic guidance for percutaneous puncture of the internal jugular vein. Anesthesiology 1986;64 : 830–831.
10. Gibbs FJ, Murphy MC. Ultrasound guidance for central venous catheter placement. Hospital Physician 2006;23–31.
11. Stefanidis K, Pentilas N, Dimopoulos S et al. Echogenic technology improves cannula visibility during ultrasound-guided internal jugular vein catheterization via a transverse approach. Crit Care Res Pract 2012;2012 : 306182. Epub 2012 May 10.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Upside down stomachČlánek Pankreatitida
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2012 Číslo 12- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Impakt radikální resekce v komplexní léčbě nemocných se solidním maligním nádorem
- STARR operace v léčbě rektokély a intususcepce rekta
- Metody odběru vzorku na kultivační vyšetření v chirurgické praxi, otiskové metody
- Centrální kanylace s využitím sonografie a skiaskopie – 2leté zkušenosti
- Klasifikace chirurgických komplikací: analýza vlastní skupiny nemocných
- Upside down stomach
- Pľúcna pneumatokéla u dospelého pacienta – kazuistika
- Pankreatitida
- Chronická pankreatitida – klasifikace, diagnostika a terapie
- Akutní pankreatitida – komplexní problematika
- Chirurgická terapie chronické pankreatitidy
- Chirurgická léčba karcinomu pankreatu
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Upside down stomach
- STARR operace v léčbě rektokély a intususcepce rekta
- Klasifikace chirurgických komplikací: analýza vlastní skupiny nemocných
- Chirurgická terapie chronické pankreatitidy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



