-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Trochanterické zlomeniny – implantáty
Trochanteric fractures – implants
The current market offers a wide range of extra - and intramedullary implants. Their selection should be based on a careful consideration of their design, biomechanical properties and last but not least the quality of the instrumentation set. Mainly this may substantially influence a smooth course of the operation.
Key words:
trochanteric fractures – implants – DHS – PFN
Autori: J. Bartoníček
Pôsobisko autorov: Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN Praha, Oddělení ortopedie a traumatologie ÚVN Praha, přednosta: Prof. MUDr. J. Bartoníček, DrSc.
Vyšlo v časopise: Rozhl. Chir., 2013, roč. 92, č. 10, s. 589-594.
Kategória: Postgraduální vzdělávání
Práce je určena k postgraduálnímu vzdělávání lékařů.
Súhrn
Současný trh nabízí řadu extra - a intramedulárních implantátů. Při jejich výběru je nutné zvažovat jejich konstrukční, biomechanické vlastnosti a v neposlední řadě i kvalitu instrumentária. Právě to může zásadním způsobem ovlivnit hladký průběh operace.
Klíčová slova:
trochanterické zlomeniny – implantáty – DHS – PFNVhodný výběr implantátů je jedním ze základních předpokladů úspěšné osteosyntézy trochanterických zlomenin. Vybrat z řady implantátů, které jsou v současné době k dispozici, není možné bez znalosti jejich základních biomechanických vlastností. Znalost konstrukčních detailů umožňuje orientovat se mezi velmi podobnými či zdánlivě stejnými implantáty.
Základní rozdělení implantátů
Implantáty určené k osteosyntéze trochanterických zlomenin lze dělit podle dvou základních hledisek, a to podle způsobu jejich fixace k diafýze femuru nebo podle jejich potenciálu umožňujícího kompresi úlomků. Podle způsobu fixace k diafýze rozlišujeme implantáty extramedulární a intramedulární.
Extramedulární implantáty jsou fixovány k diafýze femuru pomocí dlahy a šroubů. Příkladem extramedulárního implantátu je dynamický kyčelní šroub (Dynamic Hip Screw – DHS).
Intramedulární implantáty jsou fixovány pomocí hřebu, který lze navíc zajistit. Příkladem intramedulárního implantátu je intramedulární kyčelní hřeb (IntraMedullary Hip Nail – IMHN), někdy též označovaný jako proximální femorální hřeb Proximal Femoral Nail – PFH).
Podle potenciálu umožňujícího kompresi úlomků rozlišujeme implantáty statické, částečně dynamické a plně dynamické.
Statické implantáty reprezentuje původní AO úhlová 130° a 95° kondylární dlaha a v současnosti AO zamykací dlahy pro proximální femur. Tyto implantáty fixují úlomky bez toho, že by umožnily jejich kompresi.
Částečně dynamické implantáty umožňují kompresi mezi proximálním fragmentem tvořeným hlavicí a krčkem femuru na straně jedné a trochanterickým masivem na straně druhé, tzn. kompresi podél osy krčku a hlavice, přesněji v ose skluzného šroubu. Sem patří DHS nebo Gottfriedova dlaha. Z intramedulárních implantátů to byla I. generace Gamma hřebu, kde distální zajištění bylo pouze statické.
Plně dynamický implantát umožňuje kompresi nejen mezi krčkem femuru a trochanterickým masivem, ale i mezi trochanterickým masivem a diafýzou femuru, tj. v ose dřeňového kanálu. Typickým reprezentantem je PFH s distálním dynamickým zajištěním. Z extramedulárních implantátů je to pouze Medoffova dlaha, která se však příliš nerozšířila.
Statické implantáty jsou pro osteosyntézu nevhodné, to se potvrdilo již dříve u 130° dlahy a ukazuje se to nyní i u dlah zamykacích. DHS jako částečně dynamický implantát je vhodný pouze pro pertrochanterické zlomeniny. PFH (IMHN) je vhodný pro nestabilní pertrochanterické zlomeniny, ale především pro intertrochantrické a vysoké subtrochanterické zlomeniny, neboť umožňuje kompresi v ose diafýzy femuru.
Konstrukce implantátů
Znalost základní konstrukce a biomechanických vlastností implantátu je jedním z hlavních předpokladů jeho úspěšného použití. Současný trh nabízí řadu variant jak DHS, tak především PFH. Posoudit jejich přednosti i nedostatky znamená všimnout si řady více či méně nápadných konstrukčních detailů.
DHS
Dynamický kyčelní šroub (DHS) je jedním z nejrozšířenějších implantátů určených k osteosyntéze zlomenin proximálního femuru.
Historie: První prototyp DHS navrhl Danis [1] již v r. 1934 pro stabilizaci zlomenin krčku femuru, nikdy ho však v praxi nepoužil. Ernst Pohl, spolupracovník Gerharda Küntschera, patentoval v roce 1951 v Německu první skluzný šroub, tzv. Pohlsche Lasche [2]. Patent byl uznán USA v roce 1952. Tento implantát byl tvořen dvouotvorovou dlahou s objímkou pro skluzný šroub v úhlu 135°. Schumpelick a Jansen publikovali první zkušenosti s tímto implantátem v roce 1953 v německé [3] a v roce 1955 v anglické literatuře [4]. Ve stejnou dobu, tj. v roce 1955, přišel Willis L. Pugh [5] s obdobným implantátem, který měl místo skluzného šroubu třílamelový hřeb. John Charnley et al. [6] představil v roce 1957 dynamický skluzný šroub velmi sofistikované konstrukce s úhlem 120°, určený pro intrakapsulární zlomeniny krčku. V roce 1958 vznikla Společnost AO, která propagovala pro trochanterické zlomeniny úhlové dlahy [7]. To zabrzdilo další vývoj dynamických extramedulárních implantátů v Evropě až do 70. let.
V USA inspiroval Pohlův implantát firmu Richards na konci 50. let ke konstrukci dynamického implantátu známého později jako „Richards classic hip screw“ s úhly 135° a 150°. Jeho průkopníkem byl D. Kay Clawson [8], který ho používal od roku 1959 a první výsledky publikoval v roce 1964.
Na konci 60. let nastala v operační léčbě trochanterických zlomenin krize. Ukázalo se, že dosavadní implantáty jako Jewettův hřeb nebo AO 130° úhlová dlaha mají vysoké procento mechanického selhání. Jako alternativa byla navržena neanatomická rekonstrukce různého typu, kde principem byla resekce zóny kominuce, medializace diafýzy femuru a valgózní repozice proximálního fragmentu [9–11].
Na začátku 70. let začala éra Enderova hřebování zavedeného Simon-Weidnerem a Enderem [12,13], které se rychle stalo velmi populární v celém světě. Na začátku 80. let se ukázalo, že tato metoda má rovněž vysoký počet komplikací, a postupně přestala být používána. V té době se již začal pomalu prosazovat DHS, který se ke konci 80. let stal standardním implantátem při ošetřování trochanterických zlomenin [14]. Výhody DHS uznalo konečně i AO/ASIF, které přišlo s vlastní konstrukcí DHS včetně trochanterické podpůrné dlahy [15].
Konstrukce: DHS je tvořen dvěma základními částmi. První tvoří dlaha zakončená na proximálním konci objímkou určenou pro skluzný šroub, který představuje část druhou. Dlaha je fixována k diafýze femuru kortikálními šrouby 4,5 mm. Poslední, přídatnou částí je kompresní šroubek (Obr. 1).
Obr. 1. DHS – jednotlivé části Fig. 1: DHS – individual parts 
V současné době je DHS k dispozici v řadě variant od různých výrobců. Za standardní je považována DHS s úhlem 135° a 4otvorovou dlahou. K dispozici jsou dále dlahy s úhlem 130°, 140°, 145° a 150° (Obr. 2). Počet otvorů v dlaze se většinou pohybuje od dvou do šestnácti, většinou se používají maximálně 4otvorové dlahy. Rozdíly jsou i ve tvaru objímky, existují šrouby s kratší či delší objímkou. Podle tvaru dříku se rozlišuje zamčený a nezamčený skluzný šroub. Je to dáno průřezem šroubu a objímky. Pokud je tvar válcovitý, není spojení objímky a šroubu rotačně stabilní. Objímku tak lze nasadit na šroub v jakékoli poloze. Stability lze dosáhnout zploštěním dříku šroubu a objímky, což je standardem u většiny DHS. Při zavádění šroubu je však nutné natočit jeho dřík tak, aby dlaha po nasazení objímky byla paralelní s diafýzou femuru.
Obr. 2. Variabilita úhlů u DHS Synthes: 135°, 140°, 145°, 150° Fig. 2: Angle variability in DHS Synthes: 135°, 140°, 145°, 150° 
Biomechanické studie [16] prokázaly, že kluzná charakteristika DHS je ovlivněna úhlem objímky (dlahy), délkou objímky a délkou kompresního šroubu. Čím větší je úhel objímky, tím nižší je tlak spouštějící skluzný mechanismus a tím i kompresi úlomků. Větší úhel objímky snižuje ohybové síly přenášené z hlavice femuru na kompresní šroub a současně zvyšuje kompresivní síly působící na fragmenty. Tato komprese probíhá vždy v ose kompresního šroubu, tj. v úhlu objímky, nikoli v úhlu sevřeném osou hlavice a krčku s diafýzou femuru. Třecí síly mezi objímkou a dříkem kompresního šroubu se zvětšují v nepřímé závislosti na zmenšujícím se vzájemném kontaktu objímky a dříku šroubu. Čím tedy je delší část dříku šroubu vyčnívající z objímky, tím větší je potenciál k zadření skluzného mechanismu. To znamená, že během operace je třeba kontrolovat, jak velká část dříku šroubu je v kontaktu s objímkou. Klinické zkušenosti však ukázaly, že k zadření skluzného mechanismu dochází u DHS výjimečně. Především u vysokých pacientů, s delším krčkem femuru, kdy je zvolen kratší šroub, než je optimum. Je-li tento šroub zaveden subchondrálně (což je správné), je jeho kontakt s objímkou o úhlu 135° či méně nedostatečný a dochází k zadření.
Skluzné šrouby se liší i délkou závitu. Představa, že delší závit lépe fixuje šroub v hlavici femuru, je mylná. Pro fixaci šroubu v hlavici je rozhodující subchondrální kost. Pro fixaci v ní je dostačující kratší závit. Pokud zvolíme závit delší, zasahuje do Wardova trojúhelníku, kde nemá téměř žádné držení.
Pro fixaci dlahy k diafýze femuru jsou standardně používány kortikální šrouby, v současné době jsou k dispozici i šrouby zamčené. Klinická praxe ukázala, že k fixaci 4otvorové dlahy zcela dostačují tři šrouby. Navíc, ne všechny pertrochanterické zlomeniny je nutné fixovat 4otvorovou dlahou. Podle typu zlomeniny, váhy a výšky pacienta v řadě případů dostačují dlahy 3 - nebo 2otvorové [17]. To potvrzují i biomechanické studie. Podle Yiana et al. [18] jsou dostačující tři šrouby, podle McLoughlina et al. [19] pouze dva šrouby (Obr. 3). Výhodou kratších dlah je méně invazivní přístup a kratší operační čas.
Obr. 3. Osteosyntéza pertrochanterické zlomeniny pomocí DHS s 2otvorovou dlahou: a – stabilní pertrochanterická zlomenina; b – rtg po operaci; c – zhojení zlomeniny 3 měsíce po operaci. Fig. 3: Internal fixation of a pertrochanteric fracture by DHS with a 2-hole plate: a – a stable pertrochanteric fracture; b – postoperative radiograph; c – fracture healed 3 months after operation. 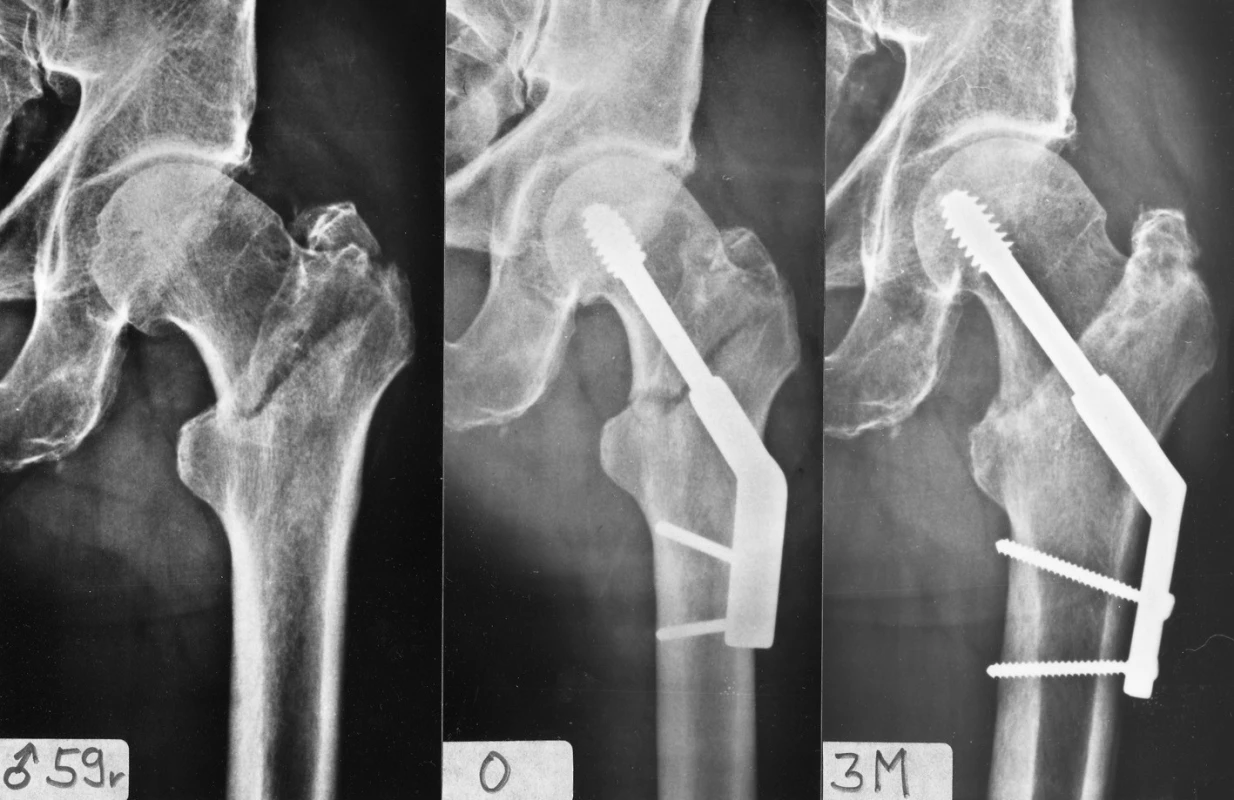
Přídatná trochanterická dlaha byla zavedená firmou Synthes jako podpora laterální trochanterické stěny a prevence medializace diafýzy [15]. Po rozšíření PFH je tato dlaha používána výjimečně, nicméně je dobré mít ji pro jisté případy k dispozici.
PFH
Proximální femorální hřeb (PFN nebo IMHN) je v současnosti implantát, který stále více nabývá na oblibě.
Historie: První prototyp PFH známý jako „Y-Nagel“ zkonstruoval rovněž Ernst Pohl a Gerhard Küntscher [20] publikoval první zkušenosti v r. 1940. V r. 1967 zavedl v USA Zickel [21] hřeb podobný původnímu Küntscherovu Y-hřebu, a to pro ošetření vysokých subtrochanterických zlomenin. Y-Nagel ani Zickelův hřeb se však příliš nerozšířily, takže skutečný celosvětový rozvoj nitrodřeňového hřebování trochanterických zlomenin nastal až na konci 80. let. V r. 1986 vyvinuli Grosse, Tanglang a Kempf [22,23] ve spolupráci s firmou Howmedica tzv. Gamma hřeb. Není bez zajímavosti, že firma Howmedica vznikla jako nástupnická firma původní firmy Ernsta Pohla. Tento geniální konstruktér je tak otcem obou dnes nejrozšířenějších implantátů, tj. DHS a PFH.
Gamma hřeb se stal prvním celosvětově rozšířeným hřebem pro trochanterické zlomeniny. Mnozí autoři na něm absolvovali svoji učební křivku s implantátem toho typu. Tomu odpovídal i značně vysoký počet komplikací. Některé z nich odstranil konstrukčně vylepšený PFN firmy Synthes. Následně se objevila řada dalších hřebů s různými konstrukčními variacemi.
Konstrukce PFH: Proximální femorální hřeb je tvořen třemi hlavními částmi, tj. skluzným (tahovým) šroubem nebo čepelí, dříkem hřebu a zajišťujícími šrouby (Obr. 4).
Obr. 4. PFN – dřík a skluzný šroub (CMN-Zimmer) Dobře viditelná je konstrukce špičky dříku s profilací, křížovou nutou, statickým a dynamickým otvorem pro zajištění. Fig. 4: PFN – stem and lag screw (CMN-Zimmer) A clearly visible design of the stem tip with the profile, cross nut, static and dynamic holes for locking. 
Skluzný šroub nebo čepel: Na tomto konstrukčním prvku posuzujeme počet šroubů, konstrukci závitu, možnost aretace, konstrukci laterálního konce a možnost zavedení po vodiícím drátu. Podle počtu šroubů a jejich funkce existují tři konstrukční varianty (Obr. 5).
Obr. 5. Konstrukce skluzných šroubů a čepelí: a – Gamma hřeb Howmedica; b – PFN Synthes; c – Targon BBraun; d – Intertan Smith and Nephew; e – PFN Medin. Fig. 5: Design of lag screws and blades: a – Gamma nail Howmedica; b – PFN Synthes; c – Targon B-Braun; d – Intertan Smith and Nephew; e – PFN Medin. 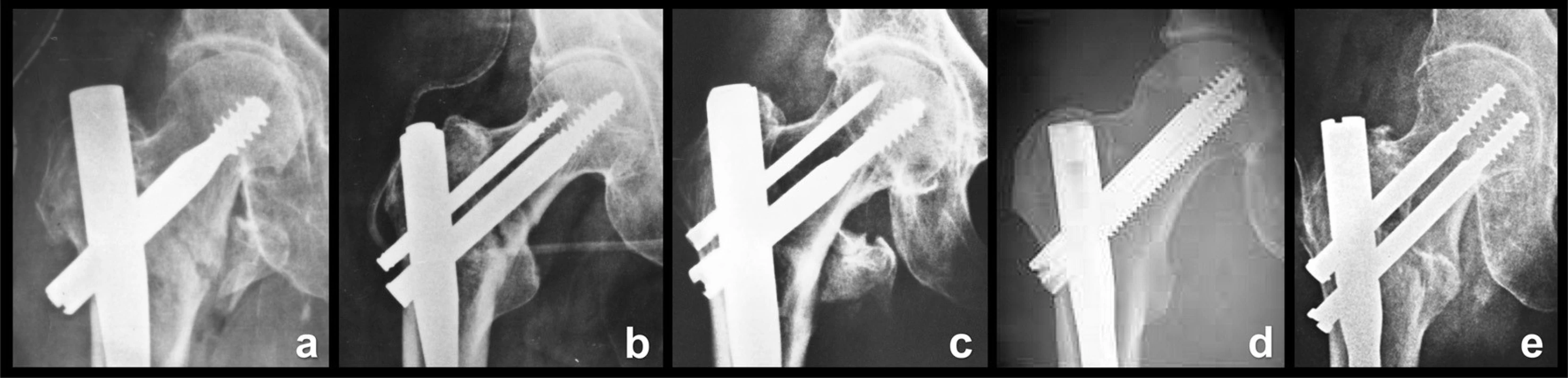
První skupinu představují hřeby s jedním skluzným šroubem. Tyto skluzné, kanylované šrouby jsou masivní a zavádějí se po vodicím drátu. Jejich dřík bývá profilovaný, tj. nese na povrchu podélné žlábky. Do těchto žlábků lze proximálním koncem dříku zavést stavěcí (aretační či „set“ šroubek), který brání rotaci šroubu kolem jeho dlouhé osy a při větším dotažení blokuje skluz hřebu (Gamma hřeb I. generace – Howmedica).
Druhou skupinu tvoří implantáty s dvěma šrouby, z nichž jeden je skluzný (hlavní, nosný šroub), a druhý, proximální je tenčí a má antirotační funkci (PFN-Synthes). Někdy je antirotační šroub nahrazen antirotačním hřebíčkem (Targon-Nail-B-Braun). Skluzné šrouby nejsou tak masivní jako v první skupině a nelze je aretovat stavěcím šroubem. Tyto šrouby jsou obvykle kanylované a rovněž se zavádějí po vodicím drátu. Originální řešení zvolila firma Smith and Nephew u hřebu Intertan, kdy z dvojice hřebů je silnější situován proximálně, slabší distálně a jejich závity interferují. Tato konstrukce má zabránit migraci šroubů z hlavice.
Třetí skupinu představují hřeby s dvěma skluznými šrouby o stejném průměru (PFH-Medin). Mají menší průměr nežli šrouby v první a druhé skupině. Nejsou kanylované, protože by to snížilo jejich pevnost, a zavádějí se do předem vyvrtaného otvoru.
Některé biomechanické studie i klinické zkušenosti preferují třetí skupinu. Skluzné šrouby nejsou sice tak masivní, ale jejich fixace v hlavici femuru je díky zdvojení pevnější než v případě jednoho skluzného šroubu. Antirotační šroubky nebo hřebíčky nemají větší biomechanický význam. Vzhledem k tvaru odlomené baze krčku u proximálního úlomku hrozí rotace proximálního fragmentu na skluzném šroubu výjimečně, a to pouze v případech jeho velmi špatného zavedení.
Velmi důležité pro fixaci v subchondrální kosti hlavice femuru jsou průměr a výška závitu. Konstrukce vysokého závitu a velkého průměru závitu byla hlavní předností Gamma hřebu vůči PFN-Synthes, který měl jemné nízké závity o menším průměru a v kosti příliš nedržel. Mírné rozšíření laterálního konce skluzného šroubu ve tvaru prstence je velmi důležitý konstrukční prvek bránící centrální migraci skluzného šroubu. U Gamma hřebu a první série PFN-Synthes toto rozšíření chybělo a byly zaznamenány migrace skluzného šroubu až do pánve.
Ve druhé a někdy i ve třetí skupině skluzných šroubů byl popsán tzv. Z-efekt, kdy proximální šroub či hřebíček migruje mediálně a distální šroub laterálně [24]. Pokud je způsob migrace obrácený, hovoří se o reverzním Z-efektu. Příčiny tohoto jevu jsou zřejmě komplexní a nejsou dosud jednoznačně vysvětleny.
Skluzné čepele byly zavedeny s cílem zlepšit fixaci implantátu v hlavici femuru (Obr. 6). Jedním z prvních byl „Gleitnagel (Gliding nail)“ s průřezem čepele tvaru „H“ [25]. Nejrozšířenějším hřebem se spirální čepelí se stal PFN-A-Synthes. Konstruktéři si představovali, že při zavádění nepředvrtané čepele dojde ke zhutnění kosti a že tvar čepele bude větší překážkou proříznutí (cut-out), než je tomu u skluzného šroubu. Klinicky však tyto konstrukční výhody jednoznačně potvrzeny nebyly.
Obr. 6. Skluzné čepele: a – Gliding nail, čepel tvaru H; b – PFN-A, spirální čepel. Fig. 6: Gliding blades: a – Gliding nail, H-shaped blade; b – PFN-A, spiral blade. 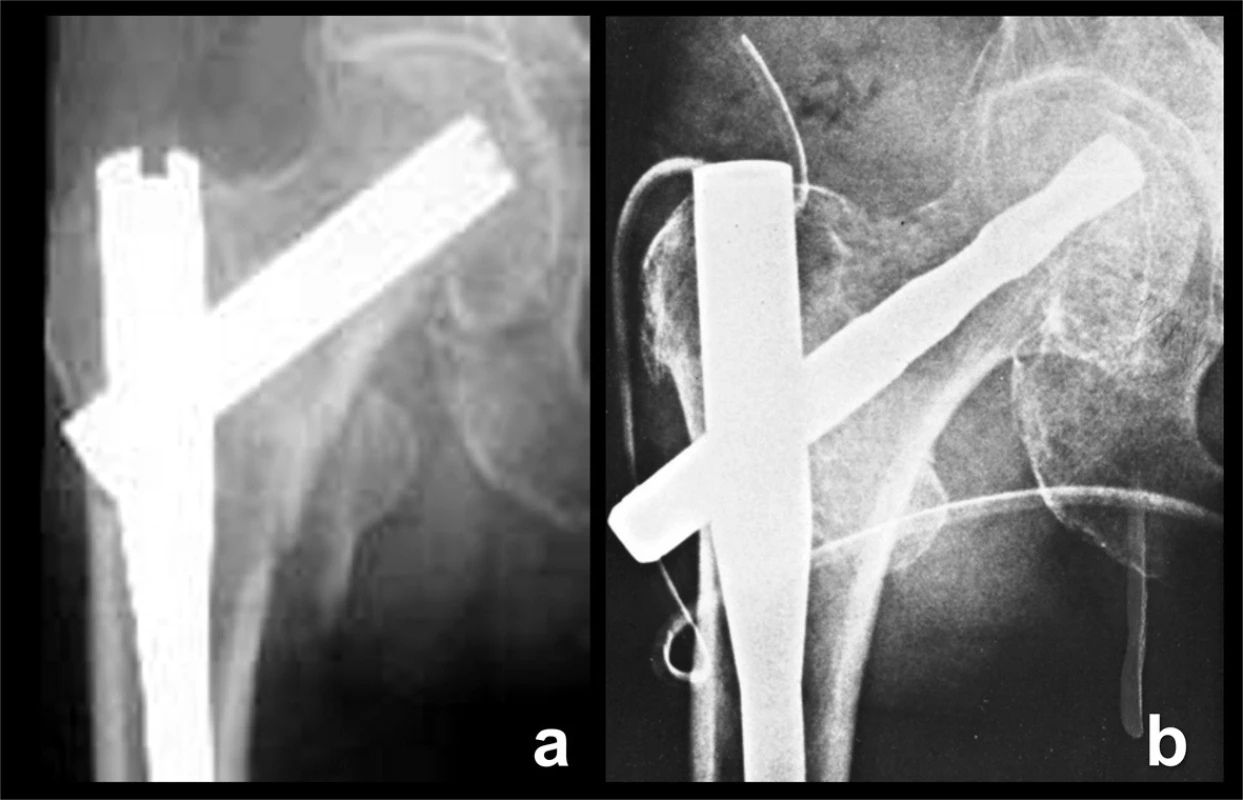
Dřík hřebu: Dřík hřebu je tvořen proximální rozšířenou trochanterickou částí, která přechází do ztenčené části diafyzární, ta je zakončena hrotem. U většiny současných dříků se předvrtává pouze trochanterická část, u diafyzární části to není nutné. Na dříku je třeba posuzovat jeho úhel, délku, medio-laterální zakřivení, průměr trochanterické a diafyzární části, konstrukci špičky dříku, kanylaci dříku, nutnost předvrtání a popř. stranové rozlišení (Obr. 7).
Obr. 7. Různé typy PFN: a – CMN hřeb Zimmer; b – trochanterický Gamma hřeb; c –- PFN-A hřeb Synthes; d – Targon hřeb B-Braun; e – PFN Medin; f – KRH Beznoska. Fig. 7: Various PFN types: a – Zimmer CMN nail; b – trochanteric Gamma nail; c - Synthes PFN-A nail; d – BBraun Targon nail; e – PFN Medin; f – KRH Beznoska. 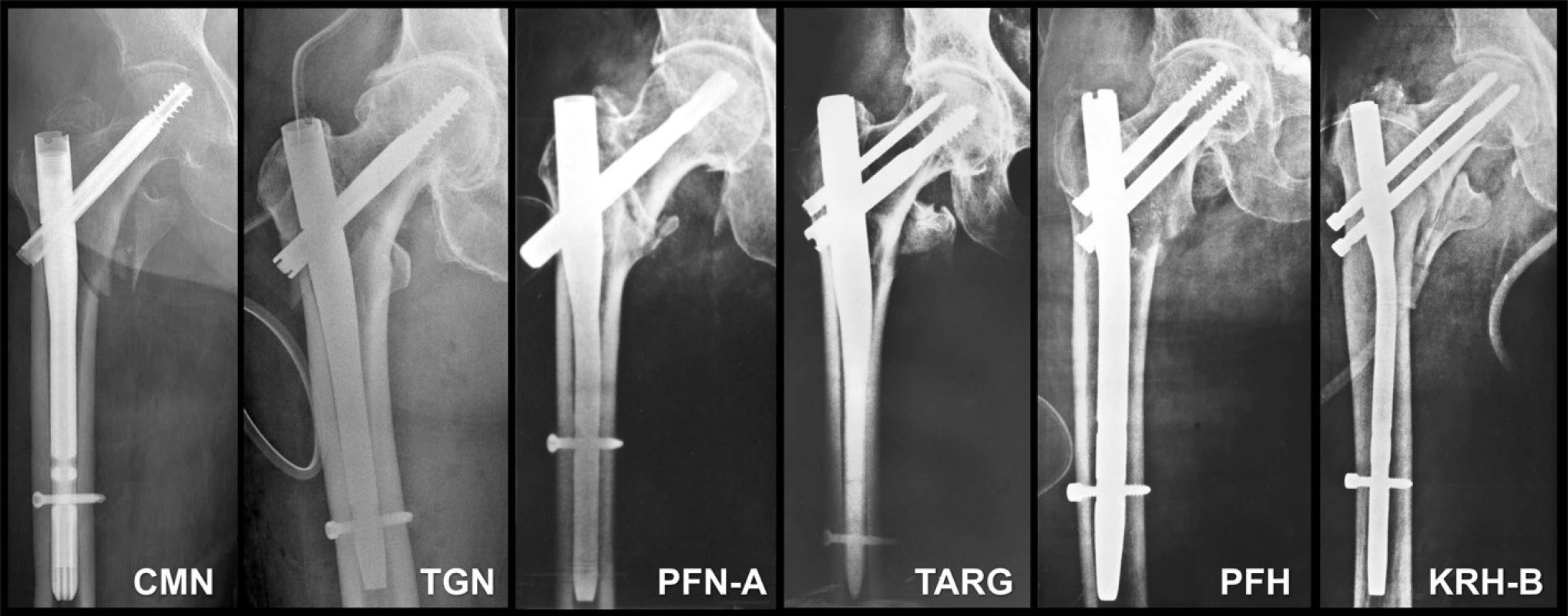
Úhlem hřebu rozumíme úhel, který svírá skluzný šroub nebo čepel s dříkem hřebu. K dispozici jsou většinou hřeby s úhlem 130° a 135°, některé firmy dodávají hřeby i s úhlem 125°.
Délka dříku se u PFH pohybuje obvykle od 17 do 24 cm. Některé hřeby jsou k dispozici v několika délkách (PFN-A-Synthes, PFH-Medin). Větší délka hřebu znamená i rozšíření jeho indikací na zlomeniny zasahující subtrochantericky.
Medio-laterální zakřivení hřebu má vliv na volbu vstupního otvoru (entry point) i snadnost jeho zavádění. U jednotlivých typů hřebů se hodnota zakřivení pohybuje mezi 4° až 10°. Jako optimální se ukazuje hodnota kolem 6°.
Průměr trochanterické části je většinou 15 až 17 mm a je přímo závislý na průměru skluzného šroubu nebo čepele. Průměr diafyzární části se pohybuje mezi 10 až 14 mm. Většina hřebů je stranově univerzální, tj. lze je použít pro pravou i levou stranu. Výjimku tvoří CMN (CephaloMedullary Nail-Zimmer), který má pravou a levou verzi.
Hrot dříku, zajišťovací otvory a šrouby: Zde nás zajímá konstrukce hrotu dříku, počet, charakter a distribuce zajišťovacích otvorů. Konstrukce hrotu dříku je významná jak z hlediska zavádění hřebu, tak z hlediska koncentrace napětí. Většina současných hřebů má zúžený distální konec dříku, navíc často profilovaný. Špička CMN hřebu je dokonce rozdělená dvěma nutami do čtyř kvadrantů. Všechny tyto konstrukční úpravy mají za cíl snížit koncentraci napětí v této oblasti.
Dnešní hřeby jsou opatřeny otvory pro statické i dynamické zajištění. PFN-A má dokonce jeden kombinovaný otvor pro oba způsoby. Důležitá je i distribuce otvorů. Původní Gamma hřeb měl otvory lokalizované až na konci dříku, což v kombinaci s poměrně masivním hrotem dříku vedlo k řadě komplikací. Současné hřeby mají většinou zajišťovací otvory o několik cm proximálněji, což snižuje koncentraci napětí na konci dříku. U některých hřebů je proximálněji dynamický otvor, u jiných je tomu obráceně.
Konstrukční inovace
V posledních letech se v literatuře objevily návrhy konstrukčních vylepšení, která mají zvýšit fixaci skluzného šroubu (čepele) v hlavici femuru.
Někteří autoři propagují augmentaci speciálním kostním cementem, který se vstříkne otvory ve skluzné čepeli či šroubu do okolní kosti [26,27]. Doprovodné rtg snímky včetně firemních materiálů však ukazují, že v řadě případů přitom čepel nebyla zavedena dostatečně hluboko subchondrálně, údajně z obavy, aby nedošlo k rozlomení hlavice (Blauth – osobní sdělení).
Jiní autoři navrhli skluzný šroub se závitem potaženým hydroxyapatitem [28]. Tento potah měl umožnit vrůst kosti a osteointegraci mezi šroubem a hlavicí femuru. Vrůst kosti však vyžaduje interval několika týdnů, jenže k mechanickému selhání dochází již v prvních dnech po operaci.
Domníváme se, že ani augmentace, ani hydroxyapatit nemohou nahradit korektní operační techniku, především správné postavení skluzného šroubu (čepele) v proximálním fragmentu, nehledě na prodloužení operačního času a vyšší ekonomické náklady.
Prof. MUDr. Jan Bartoníček, DrSc.
Klinika traumatologie pohybového aparátu 1. LF UK a ÚVN Praha,
Oddělení ortopedie a traumatologie ÚVN Praha
U Vojenské nemocnice 1200, 169 02 Praha 6
e-mail: bartonicek.jan@seznam.cz
Zdroje
1. Danis R. Théorie et practique de lęostéosynthése. Paris, Masson 1949;241.
2. Bonnaire F, Götschin U, Kuner EH. Früh - und Spätergebnisse nach 200 DHS-Osteosynthesen zur Versorgung pertrochanterer Femurfrakturen. Unfallchirurg 1992;95 : 246–253.
3. Schumpelick W, Jantzen PM. Die Versorgung der Frakturen im Trochantericbereich mit einer nichtsperrenden Laschenschraube. Chirurg 1953;24 : 506–509.
4. Schumpelick W, Jantzen PM. A new principle in the operative treatment of trochanteric fractures of the femur. J Bone Joint Surg [Am] 1955;37–A:693–698.
5. Pugh WL. A self-adjusting nail-plate for fractures about the hip joint. J Bone Joint Surg [Am] 1955;37–A:1085–1093.
6. Charnley J, Blockley NJ, Purser DW. The treatment of displaced fractures of the neck of the femur by compression. J Bone Joint Surg [Br] 1957;39–B:45–65.
7. Müller ME, Allgöwer M, Willeneger H (Hrgs). Technik der operativen Frakturbehandlung. Berlin, Springer 1963.
8. Clawson DK. Trochanteric fractures treated by the sliding screw plate fixation method. J Trauma 1964;4 : 737–752.
9. Dimon JH, Hughston JC. Unstable intertrochanteric fractures of the hip. J Bone Joint Surg 1967;49–A:440–450.
10. Debrunner A, Čech O. Biomechanik der Osteosynthese pertrochanter Frakturen. Z Orthop 1969;107 : 516–527.
11. Sarmiento A, Williams EM. Unstable intertrochanteric fracture: Treatment with a valgus osteotomy and I-beam nail-plate: A preliminary report of one hundred cases. J Bone Joint Surg [Am] 1970;52–A:1309–1318.
12. Simon-Weidner R. Die Fixierung trochanterer Brüche mit multiplen elastischen Rundnägeln nach Simon-Weidner. H Unfallheilkunde 1969;106 : 60–61.
13. Ender J, Simon-Weidner R. Die Fixierung trochanterer Brüche mit runden elastischen Condylennageln. Acta Chir Austriaca 1970;1 : 40–42.
14. Ecker ML, Joyce JJ, Kohl J. The treatment of trochanteric hip fractures using a compression screw. J Bone Joint Surg [Am] 1975;57–A:23–27.
15. Regazzoni P, Rüedi T, Winquist R, Allgöwer M. The dynamic hip screw implant system. Berlin, Springer 1985.
16. Kyle RF, Wright TM, Burnstein AH. Biomechanical analysis of the sliding characteristics of compression hip screws. J Bone Joint Surg [Am] 1980;62–A:1308–1314.
17. Říha D, Bartoníček J. Internal fixation of pertrochanteric fractures using DHS with a two-hole side-plate. Inter Orthop (SICOT)2010;34 : 877–882.
18. Yian EH, Banerji I, Matthews LS. Optimal side-plate fixation for unstable intertrochanteric hip fractures. J Orthop Trauma 1997;11 : 254–259.
19. McLoughlin SW, Wheeler D, Rider J, Bolhofner B. Biomechanical evaluation of the dynamic hip screw with two - and four-hole side-plates. J Orthop Trauma 2000;14 : 318–323.
20. Kuntscher G. Die Marknagelung von Knochenbrüchen. Arch Klin Chir 1940;200 : 443–455.
21. Zickel RE. A new fixation device for subtrochanteric fractures of the femur. A preliminary report. Clin Orthop Rel Res1967; 54 : 115–123.
22. Kempf I, Grosse A, Taglang G, Favreul E. Le clou gamma dans le traitment á foyer fermé des fractures trochantériennes. Resultats et indiacations á propos dęune série de 121 cas. Rev Chir Orthop 1993;79 : 29–40.
23. Kempf I, Taglang G. The Gamma Nail – Historical Background. Osteo Trauma Care 2005;13 : 2–6.
24. Werner-Tutschku W, Lajtai G, Schiedhuber G, Lang T, Pirkl C, et al. Intra - und perioperative Komplikationen bei der Stabilisierung von per - und subtrochantären Femurfrakturen mittels PFN®. Unfallchirurg 2002;105 : 881–885.
25. Friedl W, Clausen J. Experimentelle Untersuchungen zur Optimierung der Belastungsstabilität von Implantaten für proximale Femurfrakturen Intra - versus extramedulläre Lage des Kraftträgers und Untersuchung zur Minimierung des Ausbruchsrisikos des Schenkelhalskraftträgers. Der Chirurg 2001;72 : 1344–1352.
26. Augat P, Rapp S, Claes L. A modified hip screw incorporating cement for the fixation of osteoporotic trochanteric fractures. J Orthop Trauma 2002;16 : 311–316.
27. Kammerlander C, Gebhard F, Meier C, Lenich A, Linhart W, et al. Standardised cement augmentation of the PFNA using a perforated blade: A new technique and preliminary clinical results. A prospective multicentre trial. Injury 2011;42 : 1484–1490.
28. Moroni A, Faldini C, Pegrefi F, Giannini S. HA-coated screws decrease the incidence of fixation failure in osteoporotic trochanteric fractures. Clin Orthop Rel Res 2004;425 : 87–92.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek HODIME záchranný kruh?
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2013 Číslo 10- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- HODIME záchranný kruh?
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Náklady na chirurgickú a endovaskulárnu liečbu aneuryzmy brušnej aorty – retrospektívna komparatívna štúdia
- Strategie léčby striktury kolorektální anastomózy
- Recidiva divertikulitidy – rizikové faktory
- Chronické bolesti břicha s raritní příčinou
- Zamyšlení nad knihou: Miloslav Duda a kolektiv Jícen... pohled z mnoha úhlů v zrcadle zkušeností olomoucké jícnové školy
- 40. Česko-slovenský chirurgický kongres s mezinárodní účastí v Plzni
- Trochanterické zlomeniny – slovo úvodem
- Trochanterické zlomeniny – základní přehled
- Trochanterické zlomeniny – anatomie a klasifikace
- Trochanterické zlomeniny – implantáty
- Trochanterické zlomeniny – operační technika
- Hřebování pertrochanterických zlomenin – operační technika
- Hřebování inter- a subtrochanterických zlomenin – operační technika
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Trochanterické zlomeniny – anatomie a klasifikace
- Jsou nutná antibiotika v léčbě nekomplikované divertikulitidy?
- Hřebování pertrochanterických zlomenin – operační technika
- Trochanterické zlomeniny – implantáty
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



