-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Postery
Vyšlo v časopise: Transfuze Hematol. dnes,15, 2009, No. 3 - Supplementum, p. 46-54.
P001
PRODUKCE "NEMOCNIČNÍ" TRANSFUZNÍ SLUŽBY ČR 2008 A SPOTŘEBA TRANSFUZNÍCH PŘÍPRAVKŮ
Turek P.
FTNsP Praha
Struktura transfuzní služby se v r. 2008 výrazně nezměnila, výrobu transfuzních přípravků a plazmy pro průmyslové zpracování v ČR zajišťovalo 52 výrobců a 14 odběrových středisek. Tato zařízení a dalších 42 krevních bank zajišťovala také zásobování nemocnic transfuzními přípravky. Analyzovány jsou údaje výrobců transfuzních přípravků, údaje o činnosti středisek komerční plazmaferézy odebírajících plazmu pro průmyslové zpracování, nejsou do analýzy zahrnuty. V ZTS jsou krev a její složky jsou odebírány od dobrovolných, převážně neplacených dárců. Dárcovská populace je poměrně stabilizovaná a relativně bezpečná, v poslední době však celkový počet bezplatných dárců klesá a zřetelně klesá počet prvodárců. V roce 2008 darovalo krev v ZTS 213,8 tis.osob, z toho bylo 9,5 %prvodárců, celkový počet evidovaných aktivních dárců klesl na 278 tis.Záchyt infekčních markerů u dárců ZTS má klesající tendenci:
Provedeno bylo 410 tis. odběrů plné krve (100 % bezplatné), 108 tis. plazmaferéz (z 96 % bezplatné) a 19,5 tis. trombaferéz. Produkce transfuzních přípravků je dlouhodobě stabilní, bylo vyrobeno 398,9 TU erytrocytů (z toho cca 22 % deleukotizovaných při výrobě nebo před vydáním); 34,8 tis. léčebných dávek trombocytů (z toho 80 % z aferézy); 56,4 tis. litrů plazmy pro klinické účely. Program predepozitní autotransfuze zajišťuje cca 4,5 %produkce červené krevní řady. Kromě produkce transfuzních přípravků dodala ZTS 115,5tis. l plazmy pro frakcionaci, tedy více, než je potřebné na výrobu krevních derivátů spotřebovaných v ČR.
Spotřeba transfuzních přípravků je stabilizovaná, ČR je v produkci transfuzních přípravků soběstačná. V r. 2008 bylo podáno 365,5 tis. TU erytrocytů; 30,1 tis. léčebných dávek trombocytů a 193 tis. TU plazmy. Transfuzní politika v jednotlivých nemocnicích se zřejmě podstatně liší, rozdíly v zastoupení jednotlivých přípravků jsou velké (např. poměr podané erytrocyty / plazma). Závažné nežádoucí účinky transfuze jsou relativně vzácné, hlášeno bylo 1 úmrtí po transfuzi (alergie / anafylaxe).
Autor děkuje jednotlivým ZTS, která údaje pro analýzu poskytla.
P002
AUTOTRANSFUZE V ČESKÉ REPUBLICE V ROCE 2008
Masopust J.
Transfuzní oddělení, KZ, a.s. – Masarykovy nemocnice v Ústí nad Labem, o.z.
Úvod: Tato práce se popisuje aktuální stav autotransfuzních programů v České republice (ČR) v roce 2008.
Metody: 76 zdravotnickým zařízením byly zaslány dotazníky, mapující provádění autologních programů v ČR v roce 2008.
Výsledky: Odpovědělo 73 zdravotnických zařízení. V roce 2008 bylo v těchto zařízeních provedeno 18 592 předoperačních odběrů plné krve, z toho 36 u dětí (u těhotných nebyl proveden žádný odběr); 5 autologních odběrů erytrocytaferézou; 10 autologních odběrů trombocytaferézou, 2803 výkonů akutní normovolemické hemodiluce (ANH) a 236 perioperačních sběrů krve (PSK) přístrojového typu a 845 manuálních PSK. Z odebrané autologní krve se vyrobila ze 44,4 % plná krev, z 55,6 % erytrocyty a z 48,9 % plazma.
Diskuse a závěr: Z autologních odběrů v ČR převládá předoperační autologní odběr (PAO), počet PAO ve srovnání s rokem 2007 mírně vzrostl. Záchyt HCV, HBsAg a syfilis byl u autotransfuzí vyšší než u alogenních odběrů. Provádění autologních aferéz se oproti minulým rokům výrazně snížilo. Byla hlášena jedna lehká potransfuzní reakce po podání autologního transfuzního přípravku. Údaje u ANH a PSK jsou nepřesné, protože se nepodařilo získat informace ze všech ZZ, nelze proto hodnotit trend. Autotransfuze zůstávají nedílnou součástí hemoterapie v ČR.
P003
VYŠETŘOVÁNÍ ALT U DÁRCŮ KRVE - ANKETA MEZI ZTS BŘEZEN/DUBEN 2009
Turek P. a kol.
FTNsP Praha
V souvislosti s oznámením společnosti Grifols, že nebude nadále vyžadovat stanovení ALT u dárců plazmy odesílané k frakcionaci, se znovu otevřela otázka, jaký smysl vyšetření ALT u dárců krve v ČR má. Vyšetření ALT u dárců není v Evropě obvyklé a nepředepisuje ho evropská ani česká legislativa. Po dohodě s výborem STL bylo jednotlivým ZTS rozesláno pár anketních otázek s cílem zjistit aktuální postup jednotlivých zařízení a jejich záměry do budoucna.
Z 55 oslovených výrobců transfuzních přípravků evidovaných SUKL odpovědělo 44 a z nich 40 vyšetřuje ALT při každém odběru zpracovávaném na transfuzní přípravky (5 zařízení přitom nevyšetřuje dárce plazmy určené pro průmyslové zpravování). Celkem 4 ZTS ALT u dárců krve nevyšetřují, 2 z nich od vyšetření ustoupila v únoru 2009, dvě přestala vyšetřovat počátkem r. 2008 (v jednom z nich ale vyšetření dočasně obnovili při vypuknutí epidemie hepatitidy A). Pokud je ALT vyšetřeno, považuje se za kritickou mez pro propuštění transfuzních přípravků nejčastěji dvojnásobek horní hranice normy v dané laboratoři, toto kritérium užívá 33/40 ZTS vyšetřujících ALT. Tři ZTS používají limit přísnější (obvykle do 1,5násobku normy), čtyři ZTS používají kritérium tolerantnější (až do ALT 3,0 μkat/l absolutně).
Součástí ankety bylo zjišťování, zda při proběhlé epidemii hepatitidy A byly provedeny odběry u dárců v inkubační době HA. Zjištěno bylo 5 takových případů. Ve 3 případech byl odstup mezi odběrem a prvními projevy onemocnění poměrně dlouhý (39, 34 resp. 22 dní), hodnoty ALT při odběru byly v normě a u příjemců transfuzních přípravků nebyla HA zjištěna. Ve čtvrtém případě byl odstup mezi odběrem a projevy u dárce 8 dní, i v tomto případě byly ALT zcela v normě a po aplikaci přípravků z tohoto odběru nedošlo k infekci. V pátém případě byl odstup mezi odběrem a klinickými projevy pouhé 2 dny, ALT bylo zvýšeno nad dvojnásobek normy a po podání transfuzních přípravků z tohoto odběru (ZTS užívá vyšší limit pro propuštění) byla pravděpodobně infekce přenesena (předpokládám, že kazuistika bude publikována).
Ze 40 zařízení, která ALT vyšetřují, 11 navrhuje vyšetření zrušit a 22 nerušit (7 zařízení váhá), většina zařízení by uvítala sjednocení postupů založené na doporučení STL.
P004
VÝBĚR DÁRCŮ KRVE Z HLEDISKA SNÍŽENÍ RIZIKA PŘENOSU INFEKČNÍCH CHOROB
Šlechtová P., Ticháčková J., Hauerová M., Hrubá J.
Transfuzní oddělení Fakultní nemocnice Plzeň
Prezentace je zaměřena především na předodběrová a poodběrová vyšetření dárců krve. V přehledu jsme uvedly rizikové faktory a přehled infekčních onemocnění, které vedou k dočasnému či trvalému vyloučení z dárcovství. Zdůrazněné jsou i méně známé aspekty, pro které jsou dárci vylučováni z odběrů. Vyhodnotily jsme pozitivní výsledky povinného screeningového testování dárců na TO FN Plzeň v období 1997–2008. U dárců nebyla zachycena žádná HIV pozitivita. I ostatní výsledky svědčí o dobré epidemiologické situaci mezi našimi dárci. Závěrem je zdůrazněna důležitost bezplatného a pravidelného dárcovství krve.
P005
ANALÝZA POTRANSFUZNÍCH REAKCÍ VE VFN V PRAZE V OBDOBÍ 2006–2009
Dušková D., Žatecká J., Rabasová E.
FTO VFN v Praze
Potransfuzní reakcí se rozumí každá nežádoucí reakce a komplikace, která se objeví v souvislosti s podáním transfuzního přípravku. Potransfuzní reakce lze dělit dle různých měřítek do několika kategorií. Hodnotícím kritériem může být etiologie, patogeneze vzniku, závažnost, nebo časový průběh.
V naší prezentaci jsme analyzovali potransfuzní reakce, které byly ohlášeny ve VFN v období 2006–2009.
P006
KLINICKY NĚMÁ ZÁMĚNA ERYTROCYTOVÉHO TRANSFUZNÍHO PŘÍPRAVKU (B) U LŮŽKA PACIENTA (0) - KAZUISTIKA
Turek P., Petrová Z., Senohrábková J.
FTNsP Praha
Dvacetipětiletá nemocná s chronickou hepatitidou, alkoholickou cirhózou a hepatorenálním syndromem byla přivezena do nemocnice záchranou službou v nočních hodinách (cca 20 : 30 hod.) v hemorhagickém šoku při akutním krvácení do gastrointestinálního traktu z jícnových varixů. Protišoková léčba byla zahájena již při převozu, v okamžiku přijetí byl TK 70/40 mmHg a pulz 140/min. při adrenergní podpoře, hladina hemoglobinu 33 g/l (krevní skupina nemocné byla 0 RhD pozit., byla známa z předchozí hospitalizace). Protišoková léčba byla promptně doplněna masivní substitucí transfuzních přípravků, v krátkém sledu bylo vydáno celkem 11 TU EBR krevní skupiny 0 RhD pozit. laboratorně kompatibilních (NAT) a 9 TU plazmy krevní skupiny B (v krevní bance jsme měli jen omezené množství plazmy KS 0 prošlé karanténou). EBR i plazma byly podávány paralelně, 5 TU EBR a 9 TU plazmy bylo podáno přetlakovou transfuzí během hodiny bez komplikací. Jako šestá jednotka EBR byl omylem přetlakovou transfuzí podán transfuzní přípravek krevní skupiny B RhD poz. připravený pro jiného pacienta na tomtéž oddělení. Aplikace proběhla během 5 min. a bez komplikací. Hned v zápětí si sestra podávající transfuzi uvědomila svou chybu a záměnu oznámila jednak ošetřujícímu lékaři, jednak transfuznímu oddělení. Při pokračující protišokové léčbě se nemocnou podařilo stabilizovat (TK 100–110/60–70 mmHg), krvácení do GIT ustalo, celkový hemoglobin stoupnul na 65 g/l a nemocná dokonce začala tvořit moč.
Laboratorní vyšetření: Při opakovaném vyšetření předtransfuzního vzorku byla ověřena krevní skupina nemocné (0 RhD pozit), nápadný byl velmi nízký hematokrit, sérum bylo žluté (volný hemoglobin 0,6 g/l). Vyšetřením transfuzního přípravku byla potvrzena krevní skupina B RhD pozit. Při vyšetření potransfuzního vzorku nemocné byl zjištěn diskrepantní nález při stanovení krevní skupiny, nepodařilo se prokázat anti-B a technikou sloupcové aglutinace byly prokázány 2 populace erytrocytů (krevní skupina 0 a B). Přímý antiglobulinový test byl negativní. Hematokrit ve srovnání s předtransfuzním vzorkem byl zřetelně vyšší, sérum bylo žluté (volný hemoglobin 0,8 g/l) a moč nebyla červená. Prokázali jsme tedy, že omylem podané erytrocyty B RhD pozit. nebyly i.v. hemolyzovány a přetrvávaly v oběhu nemocné.
Závěr: Substituce masivně krvácející pacientky KS 0 plazmou KS B vedla zřejmě k tak významnému poklesu protilátek anti-B, že omylem podané erytrocyty KS B RhD pozit. nebyly následně hemolyzovány. Na druhou stranu podávání jinoskupinové plazmy mohlo zmást ošetřující personál a přispět k záměně. Doporučujeme proto, vyhnout se podávání jinoskupinových přípravků a to zejména v akutních a naléhavých případech.
P007
HEMOVIGILANCE TRANSFUZNÍ SLUŽBA A.S. ŠUMPERK
Urbánková M.1, Wasserburgerová R.1, Burianová D.1, Klimešová E.1, Knápková P.1, Dobešová E.1, Prejdová Z.1, Klimešová L.2,Repovský Š.3
1Transfuzní služba a.s. Šumperk, 2Šumperská nemocnice a.s., 3Středomoravská nemocniční a.s. HTO Nemocnice Přerov
Transfuzní služba a.s. zavádí systém HEMOVIGILANCE s cílem sjednotit postupy ve všech zdravotnických zařízeních AGEL a spolupracujících zařízeních tak, aby se zvýšila kvalita a bezpečnost hemoterapie.
Transfuzní služba a.s je výrobním centrem, které zpracovává odběry plné krve a krevních složek z odběrových míst v Šumperku, Bruntále a Novém Jičíně, Třinci, Přerově a Prostějově. Vyrobené transfuzní přípravky pak prostřednictvím konsignačních skladů dodává svým odběratelům, kterými jsou zejména zdravotnická zařízení v rámci holdingu AGEL.
Sdělení se týká dat z roku 2008 sebraných v Transfuzní službě a.s. pracovišti Šumperk a v krevní bance Šumperské nemocnice a.s., které jsou součástí holdingu AGEL.
Systém hemovigilance v Transfuzní službě a.s. Šumperk zahrnuje analýzu sledovaných parametrů při odběru, zpracování, laboratorním vyšetřování a nežádoucích účinků a pochybení týkajících se aplikace transfuzních přípravků v roce 2008 v Šumperské nemocnici v těchto oblastech:
- Dárci krve (klinické příčiny dočasného a trvalého vyřazení, komplikace při odběrech, patologické laboratorní nálezy – krevní obrazy, imunohematologie, virologie)
- Nežádoucí události související s přípravou a výdejem transfuzních přípravků na krevní bance
- Nežádoucí události související s podáváním transfuzních přípravků
- Pacienti: potransfuzní reakce
- Neaplikované transfuzní přípravky, reklamace, vratky
Výsledky: Transfuzní služba a.s. využívá k přijímání opatření a kontinuálnímu zlepšování jakosti ve všech činnostech, které vedou k aplikaci transfuzních přípravků příjemcům a zvyšování bezpečnosti jejich podávání.
P008
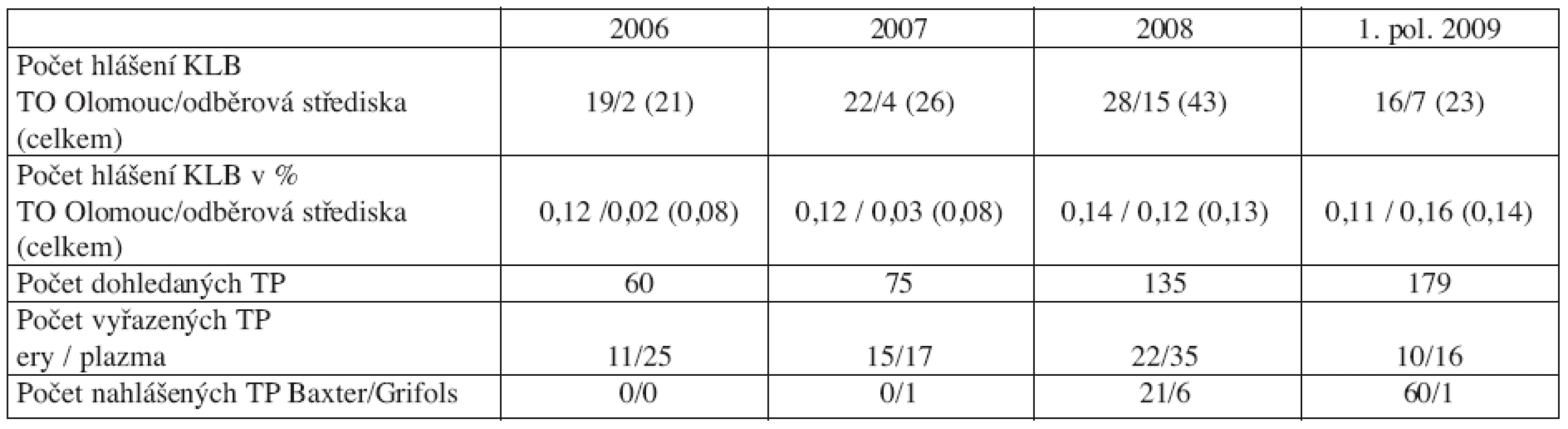
KLINICKÝ LOOK-BACK
Vymětalová R., Pecůchová M., Žáková A., Galuszková D.
Transfuzní oddělení Fakultní nemocnice Olomouc
Úvod: V rámci hemovigilance je žádoucí, aby dárci krve hlásili transfuznímu oddělení změnu zdravotního stavu, kterou zjistí po odběru krve. Pro tento důvod hlášení jsme zavedli termín „Klinický look-back“. Klinický look-back (KLB) podléhá stejným postupům jako look-back, tj. hlášení a dohledávání transfuzních přípravků (TP) v návaznosti na vyrobené erytrocytární TP a plazmu uloženou v karanténě nebo odeslanou k frakcionaci, případné vyřazení z použití. V letošním roce byly nahlášeny např.: akutní viróza, teplota, nález klíštěte, borrelióza, kontakt s neštovicemi, infekční mononukleóza, nádorové onemocnění, podezření na zápal plic.
Metoda: Sledovaná kritéria – počet hlášení dodatečného onemocnění za rok, % hlášení z celkového počtu provedených odběrů, trend hlášení, objem práce dohledávání TP, množství TP převedených k likvidaci, z toho množství erytrocytárních TP a plazmy, počet plazmy uložené v karanténě nebo odeslané k frakcionaci.
Výsledky: tabulka 1.
Závěr: Počet klinických look-backů stoupá. Vzrůstající trend hlášení pravděpodobně souvisí s lepší informovaností dárců krve o nutnosti hlásit transfuznímu oddělení změnu zdravotního stavu po odběru krve.
P009
SLEDOVÁNÍ KOMPLIKACÍ PŘI ODBĚRU PLNÉ KRVE
Válková J.1, Provazová J.1, Žáková A.1, Galuszková D.1, Holcová L.2, Velická D.2, Pospíšilová P.3, Chmelenská D.4, Zedková H.5, Březovjáková J.6, Janušová E.6, Černochová J.6
1TO FN Olomouc, 2HTO Hranice, 3HTO Jeseník, 4HTO Prostějov, 5HTO Přerov, 6HTO Vsetín
Úvod: Komplikace při odběru krve jsou nežádoucí události, které snižují komfort dárce krve při odběru, mohou mít vliv na rozhodování dárce pro setrvání v dárcovství. Mohou mít také vliv na kvalitu odebrané krve.
Metoda: Sledovali jsme výskyt komplikací při odběru plné krve v TO Olomouc a spolupracujících odběrových střediscích Hranice, Jeseník, Prostějov, Přerov a Vsetín. Komplikace jsme rozdělili do okruhů: přepichy, nedokončené odběry, problém v žíle, odběr nad 10 minut, nevolnost, technické komplikace. Dále jsme sledovali výskyt koagul v odebrané krvi.
Výsledky: Suma uvedených komplikací se pohybovala na jednotlivých pracovištích od 1,19 % do 3,74 %. Přepichy 0 až 0,56 % (některé pracoviště neprovádí přepichy), nedokončený odběr 0,10 % až 1,04 %, problém v žíle 0 až 0,55 %, odběr nad 10 minut 0 až 1,73 % (některé pracoviště neprovádí odběr nad 10 minut), nevolnost 0,16 % až 1,06 %, technické komplikace 0 až 0,11 %. Koagula v krvi při dalším zpracování se objevila v 0,02 % až 0,18 %.
Závěr: Zaznamenali jsme rozdíly ve výskytu komplikací na jednotlivých pracovištích. Může to být způsobeno různými důvody, např. vstupním definováním komplikací, důsledností prováděných záznamů, zručností personálu, počtem prvodárců. Do budoucna chceme sledovat, jaký je výskyt komplikací při odběru u prvodáců a u opakovaných dárců.
P010
ROZBOR REKLAMACÍ TRANSFUZNÍCH PŘÍPRAVKŮ V TO OLOMOUC
Žáková A., Placková S., Galuszková D.
Transfuzní oddělení Fakultní nemocnice Olomouc
Úvod: Reklamace odběratelů na transfuzní přípravky (TP) řeší kontrolní laboratoř transfuzního oddělení. Reklamace sleduje, analyzuje, dává návrh na vyřízení, navrhuje nápravná či preventivní opatření. Analýzu každé reklamace provádí vždy se zřetelem na odhalení možné systémové závady.
Metoda: Provedli jsme rozbor reklamací TP za období r. 2005–2008 v kategoriích erytrocyty, plazma, trombocyty.
Výsledky: Výsledky jsou uvedeny v tabulce 1.
Závěr: Počty reklamací jsou vzhledem k počtu vydaných TP zanedbatelné. Provedli jsme preventivní opatření v kategorii vydávaných zmražených plazem – školení v manipulaci pro zaměstnance, pochůzkáře a řidiče; při transportu balení do ochranné fólie. Ve sledovaném období zcela vymizel důvod reklamace „Nález koagul“, je to důsledek již dříve zavedeného preventivního opatření kontroly obsahu vyráběných TP na obsah koagul při výskytu komplikací během odběru plné krve.
P011
AUTOMATIZACE VÝROBY TBDS VE FTN
Lerlová A., Petrová Z., Senohrábková J., Krumlová V., Turek P.
FTNsP Praha
Transfuzní oddělení FTNsP zásobuje transfuzními přípravky Fakultní Thomayerovu nemocnici a částečně též IKEM, trombocyty pro IKEM však v převážně zajišťuje aferetická jednotka IKEM. Vzhledem ke spektru pacientů činí spotřeba trombocytů cca 350–400 léčebných dávek ročně, je nerovnoměrně rozložená v čase a v minulosti byla zajištěna z cca 1/4 trombocyty z buffy-coatu vyrobenými ve vlastním zařízení (z jednotlivých odběrů plné krve) a z cca 1/4 nakoupenými trombocyty z aferézy (TA event. TAD). V roce byla zavedena plně automatizovaná výroba trombocytů z buffy-coatu směsných, deleukotizovaných v náhradním roztoku (TBSD).
Postup výroby: plná krev standardně odebraná do vaku s horní/ /dolní výpustí je po centrifugaci zpracována na EBR, plazmu a buffy-coat (objem cca 55 ml, hematokrit 0,40) pomocí automatického lisu Optipress (Fenwal). Buffy-coat je skladován přes noc při teplotě 20–24 °C bez třepání a následujícího dne je buffy-coat od 5 dárců sterilně spoolován, naředěn resuspenzním roztokem (T-Sol, Baxter), centrifugován a s použitím automatického lisu Optipress se oddělí trombocytový koncentrát, který se zároveň in-line deleukotizuje (filtrace). Kontrola kvality prokázala, že přípravek dosahuje parametrů analogických přípravkům z aferézy: objem cca 300 ml (z toho 250 ml roztoku T-Sol), počet trombocytů nad 200 x 109 ve více než 95 % kontrolovaných přípravků, leukocyty pod 106 u všech kontrolovaných přípravků.
V současné době vyrábíme TBDS krevních skupin tak, abychom byli schopni pokrýt potřeby FTNsP i nabídnout kvalitní přípravky dalším zařízením (0, A na sklad, ostatní krevní skupiny na objednávku). Vzhledem ke sníženému obsahu plazmy a minimální příměsi erytrocytů nedodržujeme při akutní potřebě u krvácejícího pacienta AB0 / Rh(D) shodu (u dospělých). Klinická odezva je dobrá, pozitivně je hodnocena zejména okamžitá dostupnost přípravku.
V prvním čtvrtletí 2009 jsme 85 % potřeby trombocytů zajistili TBDS vlastní produkce a pouze 15 % potřeby jsme museli pokrýt nakoupenými přípravky z aferézy. I při expiraci TBDS dosahující 40 % výroby průměrná cena a celkové náklady na zajištění trombocytů ve FTN klesly téměř o 1/4.
P012
NOVÝ POSTUP VE ZPRACOVÁNÍ A KRYOKONZERVACI KRVETVORNÝCH BUNĚK
Formannová L., Komárková J., Vinklárková J.
Tkáňová banka Fakultní nemocnice Brno, Úsek hematopoetických buněk
Cíl: Nový postup ve zpracování a kryokonzervaci krvetvorných buněk.
Metodika: Validace nového postup ve zpracování a kryokonzervaci krvetvorných buněk byla porovnána s validací původního postupu. Validace obou postupů byla provedena pomocí commetru (programovatelný registrační teploměr), který měřil teplotu přímo ve vacích. U obou postupů byla provedena 3 měření, která byla následně vyhodnocena.
Výsledky: U původního postupu bylo na základě měření zjištěno, že ve vacích dochází ke zvýšení teploty nad horní stanovenou mez. Dalším nevyhovujícím faktorem je riziko kontaminace a složitá manipulace. U nového postupu měření ukázalo, že ke zvýšení teploty nedochází a riziko kontaminace je eliminováno. Další výhodou nového postupu je jednodušší manipulace a snadná údržba.
Závěr: Novým postupem se podařilo nahradit původní postup, který nebyl pro zpracování a kryokonzervaci krvetvorných buněk optimální.
P013
ZPRACOVÁNÍ PLNÉ KRVE PO DELEUKOTIZACI NA AUTOMATICKÉM LISU
Stejskalová M., Hříbalová Z., Žochová R., Štýbnarová P., Prášilová L., Žáková A., Vymětalová R., Galuszková D.
Transfuzní oddělení Fakultní nemocnice Olomouc
Úvod: Zpracování plné krve (PK) standardně provádíme na automatických lisech DualPress. Snahou bylo zavést automatizaci výroby i pro in line deleukotizované transfuzní přípravky (TP). In line deleukotizaci provádíme měsíčně u cca 300 PK.
Metoda: V březnu 2009 jsme zavedli postup zpracování plné krve deleukotizované (PKD) na automatických lisech – nastavení programu na automatických lisech, validace výroby, zavedení postupu do rutinního provozu.
Postup zpracování: Manuální in line deleukotizace PK a následná centrifugace, další zpracování provádíme na automatickém lisu, tj. separace jednotlivých složek PKD, přidání SAGM k erytrocytům, vytlačení vzduchu z plazmy ručně, zatavení hadiček, automatické zvážení produktů, převedení dat do informačního systému TO on line.
Výsledky: Na automatických lisech jsme od dubna do června 2009 provedli zpracování 827 PKD. Výsledky jakostních parametrů vyrobených TP jsou vyhovující, vlastní proces zpracování na automatických lisech nemá žádný vliv na obsah leukocytů ve vyrobených produktech. Doba zpracování na automatickém lisu je u PKD delší než u PK (průměrně 3 min. 20 s), separace složek musí probíhat pomalu, aby nedošlo k rozvíření rozhraní (chybí vrstva buffy-coatu). Průměrné jakostní parametry vyrobených ERD: objem 303 ml, obsah hemoglobinu 60 g/TU, Hct 0,57, leukocyty 0,58 x 105/TU, hemolýza na konci exspirace 0,34 % erytrocytové masy; PD: objem 254 ml, erytrocyty 2 x 106/l, leukocyty 2 x 105/l, trombocyty 0 x 109/l. Při zpracování PKD na automatickém lisu je třeba dbát zejména na správné založení hadiček do klapek a vyvarovat se předčasného zalomení portu u SAGM.
Závěr: Hlavním přínosem zavedení tohoto postupu je vyšší standardizace výroby, automatické vážení produktů a on line převod dat u vyrobených TP do informačního systému TO.
P014
TRANSPORT ODEBRANÉ KRVE Z ODBĚROVÉHO STŘEDISKA NA TRANSFUZNÍM ODDĚLENÍ A KREVNÍ BANCE FAKULTNÍ NEMOCNICE BRNO
Hyžíková O., Havlíčková M., Konečná B., Michlíčková S.
Transfuzní oddělení a krevní banka, Fakultní nemocnice Brno
Úvod: Transport v Zařízení transfuzní služby musí probíhat v souladu s požadavky platné legislativy. Transport odebrané krve je jedním z faktorů s výrazným vlivem na jakost vyráběných transfuzních přípravků. Transfuzní oddělení a krevní banka FN Brno provádí od roku 2001 transport odebrané krve z Odběrového střediska v Třebíči. V roce 2008 došlo ke změně způsobu přepravy z původně využívaného transportu za použití termoboxů bez aktivního chlazení na transport s aktivním chlazením. K novému způsobu přepravy jsou využívány transportní termoboxy, s možností připojení k autobaterii transportního vozidla, nastavené na transportní teplotu na +22 °C z důvodu zpracování odebrané krve i na trombocytové transfuzní přípravky.
Cíl: Porovnání teplot dosahovaných během transportu odebrané krve za období 12 měsíců před a po provedené změně v přepravě.
Metoda: Průběh teplot během transportu odebrané krve byl zaznamenán pomocí záznamníku teploty s elektronickou možností vizualizace. Bylo provedeno statistické hodnocení teplotního průběhu u obou typů transportu se stanovením průměru, mediánu a směrodatné odchylky (SD), maximálních a minimálních teplot během transportu a jejich rozložení.
Výsledky: U obou způsobů transportu (bez aktivního chlazení, s aktivním chlazením) se průměrná maximální i minimální teplota pohybovala ve sledovaném období v intervalu vymezeném průměrem +/ - 2SD. U transportu bez aktivního chlazení byla zaznamenána vyšší variabilita v rozložení dosahovaných maximálních i minimálních teplot v průběhu sledovaného období, způsobená nemožností aktivně ovlivnit faktory, jakým jsou teplota okolí termoboxů a množství a teplota vložených vaků s odebranou krví.
Závěr: Použití transportního boxu s aktivním chlazením vedlo ke zvýšení stability procesu transportu odebrané krve v TO a KB FN Brno. Vyšší homogenita a reprodukovatelnost teplotních transportních podmínek odebrané krve umožnily ve zvýšeném počtu rutinní zpracovávání odebrané krve na vysoce jakostní transfuzní trombocytové přípravky.
P015
PŘEPRAVA TRANSFUZNÍCH PŘÍPRAVKŮ POMOCÍ CHLADICÍHO AUTA
Vymětalová R., Žáková A., Galuszková D.
Transfuzní oddělení Fakultní nemocnice Olomouc
Úvod: Pro zajištění požadované transportní teploty při přepravě plné krve (PK) mezi Transfuzním oddělení FN Olomouc (TO FNOL) a odběrovými středisky (OS) (Jeseník, Přerov, Hranice, Vsetín, Prostějov) pořídila FN Olomouc automobil s chladicím prostorem. Součástí chladicího prostoru je i nezávislé topení a elektronický záznamník teploty s displejem. TO FNOL převzala veškerý svoz PK a rozvoz vyrobených TP na OS. Uvedením automobilu do praxe došlo k zásadním organizačním změnám. Pro OS – zrušení jednotlivých svozů, změna odběrových dnů, objednávka a dovoz TP, vracení prázdných termoboxů, objednávka a dovoz odběrového materiálu a zkumavek. Pro TO FNOL – kumulace většího objemu práce do hodiny příjezdu tj. příjem a zpracování PK, zkumavek, dokumentace, odečítání a vyhodnocení teploty přepravy a následné programování záznamníků teplot, řešení případných neshod.
Metoda: Pro přepravu PK máme stanoveno teplotní rozmezí +20 °C až +24 °C. Toto teplotní rozmezí platí pro přepravní prostor automobilu. Přepravované PK se standardně ukládají do termoboxů, součástí obsahu je vždy nezávislé měřidlo teploty. Byly provedeny dvě validace stability teploty v chladicím prostoru v závislosti na ročním období (zima, léto), před rutinním rozvozem TP byli řádně vyškoleni řidiči – ovládání chladicího agregátu a topného tělesa, sledování teplot na displeji, použití nezávislého záznamníku teploty, havarijní režim v případě nečekaných událostí. Před vlastní validací bylo provedeno mapování teploty chladicího prostoru, stanovena kritická místa, úprava umístění čidla pro snímání teploty, stanoven postup regulace teploty. Vlastní validace probíhala sledováním teploty v termoboxu s PK, teploty v chladicím prostoru automobilu a teploty venkovní po dobu 3 hodin.
Výsledky: Výsledky validace v obou ročních obdobích vyhověly našim požadavkům, transportní teplota se pohybovala v námi zvoleném rozmezí. Velký podíl na vyhovujících transportních teplotách v chladicím prostoru má řádně zaškolený řidič, který musí včas a správně zareagovat na hodnoty, ukazující během přepravy záznamník teploty.
Závěr: Využití automobilu s chladicím prostorem vedlo ke zvýšení standardnosti teploty přepravy PK z odběrových středisek. Zajištěna je rovněž teplota přepravy TP při +2 °C až +6 °C.
P016
NAŠE ZKUŠENOSTI S ODBĚREM TROMBOCYTŮ NA SEPARÁTORU FRESENIUS COM.TEC
Březinová H., Drdová I., Kováčová D.
FTO VFN v Praze
Separátor krevních elementů Fresenius COM.TEC je přístroj na nejnovější úrovni separační technologie. Umožňuje odběr složek krve od dárců s využitím jednoho nebo dvou žilních vstupů.
S využitím separátoru COM.TEC připravujeme koncentráty dvou jednotek deleukotizovaných trombocytů již tři roky.
V této prezentaci se chceme podělit o naše zkušenosti s tímto typem dárcovské trombocytaferézy.
P017
RED CELL APHERESIS WITH ALYX® COMPONENT COLLECTION SYSTEM
Řeháček V.
Transfusion Department, University Hospital Hradec Králové
Background: Red cell apheresis is a well-established method, which allows for the collection of 2 red blood cell (RBCs) units during a single donation. The Alyx®(Fenwal Blood Technologies, USA). System is a single arm apheresis machine for automated collection of 2 RBC units. The set is intended for preparation of two leucodepleted RBCs units. The aim of this study was to evaluate the collection process and the quality of RBC units collected using this separation technology.
Methods: Red cell apheresis procedures were performed with Alyx® cell separator using the 2RBC protocol and set whose part is the filter for leucoreduction of blood component. Donors were selected from regular whole blood and/or plasma donors. In addition to the European 2-unit RBC donor criteria, Hb > 140 g/lL, Hct > 41%, and estimated total blood volume (TBV) > 4200 mL were used as limits. After procedure completion, donors answered a survey about their satisfaction with the donation. Donor, procedure and quality control data were collected and analysed.
Results: A total of 326 procedures were performed. Thirteen procedures (4%) could not be completed due to a poor donor vein access and/or device failure. For donor data, see Table 1.
The procedure time (mean±SD) was 22 ± 3 min, processed blood volume was 969 ± 63 mL. RBC volume was 279 ± 10 mL/unit (88 mL of additive solution included), total hemoglobin was 53 ± 3 g/unit and hematocrit was 57 ± 2 %. Residual WBC content was <1.0 x 106/unit for all RBC units. In a subset of 10 units, the following storage parameters were analysed: glucose, lactate, K and free hemoglobin on day 0, 14, 28 and 42 (see Table 2)
Table 2: Storage parameters (mean) 
Conclusions: Procedures were well tolerated by donors; only 5 mild citrate reactions and 1 transient vasovagal reaction (dizziness and nausea) were noted. Donor feedback was positive and all donors confirmed they would donate RBCs again with this system. RBCs units demonstrated low variability in volume, hemoglobin content and hematocrit.
P018
DONOR RED CELL APHERESIS WITH CYMBAL™ AUTOMATED BLOOD COLLECTION SYSTEM
Řeháček V.
Transfusion Department, University Hospital Hradec Králové
Background: Red cell apheresis is a well-established method, which allows for the collection of 2 red blood cell (RBCs) units during a single donation. The Cymbal™ (Haemonetics, Braintree, MA, USA) System is a new single arm apheresis machine for automated collection of 2 RBC units. The aim of this study was to evaluate the collection process and the quality of RBC units collected using this new separation technology.
Methods: Red cell apheresis procedures were performed with Cymbal™ cell separator using the 2RBC protocol and the LN310EI set which is intended for non-filtered RBCs. Donors were selected from regular whole blood and/or plasma donors. In addition to the European 2-unit RBC donor criteria, Hb > 140 g/l, Hct > 41%, and estimated total blood volume (TBV) > 4200 mL were used as limits. After procedure completion, donors answered a survey about their satisfaction with the donation. Donor, procedure and quality control data were collected and analyzed.
Results: A total of 122 procedures were performed. Three procedures (2.5%) could not be completed due to poor venous access. For donor data, see Table 1.
The procedure time (mean±SD) was 35 ± 5 min, processed blood volume was 1012 ± 55 ml. RBC volume was 282 ± 9 ml/unit (with inclusion of 80 ml additive solution), total hemoglobin was 61 ± 3 g/unit and hematocrit was 67 ± 2 %/unit. Residual WBC content was 1.4 ± 0.5 x 109/unit. Not unexpectedly, 60% of unfiltered units had leukocytes greater than the Council of Europe requirement for buffy-coat removed RBCs in additive solution. All RBCs were then filtered on the day of donation. The residual WBC content was <1.0 x 106/unit for all RBC units. In a subset of 10 units, the following storage parameters were analysed: glucose, lactate, kalium and free hemoglobin on day 0, 14, 28 and 42 (see Table 2)
Table 2: Storage parameters (mean) 
Conclusions: Procedures were well tolerated by donors; only 3 mild citrate reactions were noted. Donor feedback was positive and all donors confirmed they would donate RBCs again with this system. RBCs units demonstrated low variability in volume, hemoglobin content and hematocrit.
P019
DLOUHODOBÉ SLEDOVÁNÍ DÁRCŮ PBPC PO MOBILIZACI A SEPARACI
Bhuiyan-Ludvíková Z., Böhmová M., Černobilová K., Gašová Z.
Aferetické oddělení ÚHKT, Praha
Úvod: Příprava alogenních periferních krvetvorných buněk (PBPC) se v současné době považuje za již zavedený postup. PBPC se separují od příbuzných i nepříbuzných dárců po mobilizaci růstovým faktorem rh-G-CSF. Zaměřili jsme se na dlouhodobé sledování dárců PBPC po mobilizaci a separaci, abychom posoudili, zda u nich v časovém odstupu 10 let nedošlo k vážnějším zdravotním komplikacím.
Metody: Hodnotili jsme celkem 153 dárců PBPC (M 93/F 60), ve věku 39 (6–74) let. Dárci byli sledováni jak před mobilizací, tak i po mobilizaci a separaci. Před zahájením mobilizace jsme provedli interní a laboratorní vyšetření (KO, mineralogram, jaterní testy, urea, kreatinin, koagulace, moč a sediment, RTG S+P, markery HBV, HCV, HIV a syfilis). K mobilizaci byl podáván Filgrastim v jedné průměrné večerní dávce 11,2 (8,5–17,7) μg/kg s. c. Separace se prováděly pomocí přístrojů Cobe Spectra, Caridian. Po ukončení sběrů byli dárci zváni k opakovaným kontrolním vyšetřením (a) za týden po separaci (KO), (b) poté za 4, 8, 12 měsíců a (c) dále jedenkrát za rok po dobu následných 10 let (KO, FW, biochemie, jaterní testy, ELFO, moč).
Výsledky: Mobilizace a separace PBPC Většina dárců podstoupila přípravu bez výraznějších obtíží, 43 dárců (28 %) popisovalo nežádoucí účinky ve smyslu flu-like syndromu s mírným zvýšením tělesné teploty a s artralgiemi. Obtíže vymizely po ukončení mobilizace. U většiny dárců bylo možné použít k separacím periferní žilní přístup. Pouze u 13 % dárců byl použit centrální žilní přístup z femorální žíly. Separace proběhly bez závažných komplikací a ve všech případech bylo dosaženo požadované transplantační dávky CD 34+ buněk 5 x 106/kg příjemce. Jednu separaci podstoupilo 42 % dárců, 2 separace 49 % a 3 separace 9 % dárců.
Sledování dárců po mobilizaci a separaci Ke kontrole se dostavilo 78 % všech dárců. Při dlouhodobém sledování jsme u dárců nepozorovali závažnější patologické nálezy a komplikace.
Závěr: Mobilizace a separace u dárců PBPC lze na našem pracovišti považovat i po10 letech sledování za účinný a bezpečný postup. Nepozorovali jsme žádné závažné změny zdravotního stavu dárců.
P020
VYUŽITÍ IMUNOADSORPCE KE SNÍŽENÍ TITRU HLA PROTILÁTEK U PACIENTA PŘED TRANSPLANTACÍ SRDCE
Pagáčová L., Hošková L., Nečasová K., Tomášková B., Pajtašová D., Slavčev A.
IKEM Praha
Úvod: Imunoadsorpce je moderní extrakorporální eliminační metoda umožňující technikou afinitní chromatografie odstranit z plazmy pacienta nežádoucí imunoglobuliny. Používá se v různých léčebných indikacích a také v transplantační medicíně. Na našem pracovišti jsme imunoadsorpci využili u pacienta s vysokým titrem HLA protilátek před transplantací srdce. Přítomnost vysokých hodnot PRA (panel reaktivních protilátek) u kandidáta transplantace představuje zvýšené riziko pozitivity „cross-match“ (přítomnost lymfocytotoxických protilátek v séru příjemce proti lymfocytům dárce). V tomto případě se transplantace srdce (TxS) nedoporučuje z důvodů zvýšené incidence humorální rejekce a selhání štěpu.
Metodika: K výkonu bylo využito separátoru krevních elementů ComTec™ a ke zpracování odseparované plazmy imunoadsorpční monitor Citem 10™. Systém se skládá ze 2 kolon s navázaným stafylokokovým proteinem A. Během opakovaných cyklů je vždy jedna kolona adsorbující a druhá je regenerována. Očištěná plazma je spolu s krevními elementy vrácena zpět pacientovi.
Náš pacient byl 51letý nemocný s ICHS, po chirurgické revaskularizaci myokardu v 5/08, s rozvojem těžké dysfunkce levé komory, který byl v 10/08 indikován k TxS. Imunologickými testy byly opakovaně zjištěny vysoké hodnoty protilátek – až 92 %.
Výsledky: V období od 18. 11. do 2. 12. 2008 byly provedeny celkem 3 imunoadsorpce (IA) po kterých došlo k poklesu imunoglobulinů a PRA poklesl z 92 % na 36 %. Dne 16. 12. 2008 pacient podstoupil TxS, aktuální výsledek „cross-match“ byl negativní. Za 48 hodin po TxS jsme provedli další IA. Při hodnocení endomyokardiální biopsie (EMB) z 27. 1. 2009 bylo vysloveno podezření na počínající humorální rejekci a kontrolní výsledek „cross-match“ byl pozitivní. Proto jsme urgentně přistoupili ke dvěma cyklům imunoadsorpce (30. 1. a 2. 2. 2009) a s následným podáním imunoglobulinů v dávce 1 g/kg, resp. 0,5 g/kg. Po těchto 2 výkonech byl již pacient bez známek humorální i celulární rejekce. Hodnoty imunoglobulinů poklesly v třídě IgG, IgA i IgM. Nejvýznamnější byl pokles imunoglobulinů podtřídy IgG 1 (ze 7,7 na 2,4 g/l) a IgG 2 (ze 4,9 na 2,3 g/l). Pacient byl po celou dobu sledování v klinicky dobrém stavu.
Závěr: Příjemci s vysokým imunologickým rizikem vyžadují speciální přípravu před TxS. Po plánovaných 3 imunoadsorpcích došlo u našeho pacienta k poklesu cirkulujících protilátek a aktuální předtransplantační „cross-match“ byl negativní. Opakování cyklů imunoadsorpce a podání intravenózních imunoglobulinů po TxS vedlo k potlačení histologických známek počínající humorální rejekce.
P021
INCIDENCE ERYTROCYTÁRNÍ ALOIMUNIZACE U TĚHOTNÝCH ŽEN
Ľubušký M.1,2, Holusková I.3, Procházka M.1, Vomáčková K.4
1Gynekologicko-porodnická klinika LF UP a FN v Olomouci, 2Ústav lékařské genetiky a fetální medicíny LF UP a FN v Olomouci, 3Transfuzní oddělení FN v Olomouci, 41. chirurgická klinika LF UP a FN v Olomouci
Cíl studie: Zjistit u těhotných žen incidenci klinicky významných antierytrocytárních aloprotilátek, které mohou způsobit závažné hemolytické onemocnění plodu a novorozence.
Metodika: Na Transfuzním oddělení FN Olomouc bylo letech 2000–2008 vyšetřeno celkem 33818 těhotných žen. U všech byl na začátku těhotenství proveden screening nepravidelných antierytrocytárních protilátek + event. identifikace aloprotilátky.
Výsledky: Klinicky významné antierytrocytární aloprotilátky byly diagnostikovány ve 482 případech. Nejčastější příčinou mateřské aloimunizace byl antigen E s incidencí 5,1 ‰ (172/33818), dále antigeny D 3,8 ‰ (127/33818), M 1,4 ‰ (46/33818), C 1,3 ‰ (44/33818), K 1,2 ‰ (41/33818), c 0,6 ‰ (20/33818), S 0,4 ‰ (15/33818), Jka 0,2 ‰ (7/33818), PP1pk (Tja) 0,1 ‰ (3/33818) a antigen Fya 0,1 ‰ (2/33818).
Závěr: I při provádění profylaxe D aloimunizace podáváním anti-D imunoglobulinu D-negativním ženám v těhotenství a po porodu D pozitivního dítěte představuje D antigen stále 2. nejčastější příčinu erytrocytární aloimunizace matky. Zbývající klinicky významné aloimunizace jsou způsobeny non D antigeny systému Rh, antigeny systému Kell a vzácně se vyskytujícími antigeny v krevních systémech MNS a Kidd.
V olomouckém regionu v posledních čtyřech letech byla incidence RhD aloimunizace u těhotných žen 5 ‰. Předpokládáme-li v České republice podobné výsledky tak se jedná při 100 000 porodech asi o 500 RhD aloimunizovaných těhotných žen ročně. Pokud dvě třetiny z nich budou mít D-pozitivní plod tak můžeme předpokládat asi 333 ohrožených plodů ročně. Všem případům RhD aloimunizace však lze teoreticky zabránit profylaktickým podáním anti-D gamaglobulinu v potřebné dávce při každé potenciálně senzibilizující události.
V olomouckém regionu v posledních deseti letech byla incidence Kell (K) aloimunizace u těhotných žen 1,2 ‰. Předpokládáme-li v České republice podobné výsledky tak se jedná při 100 000 porodech asi o 120 Kell (K) aloimunizovaných těhotných žen ročně. Při 5% pravděpodobnosti, že budou mít K-pozitivní plod tak můžeme předpokládat asi 6 ohrožených plodů ročně. V České republice není ženám před ukončením reprodukčního období při transfuzi podávána vždy Kell (K) kompatibilní nebo Kell (K) negativní krev.
P022
PREVENCE RHD ALOIMUNIZACE
Ľubušký M.1,2, Procházka M.1
1Gynekologicko-porodnická klinika LF UP a FN v Olomouci
2Ústav lékařské genetiky a fetální medicíny LF UP a FN v Olomouci
Události, při kterých by měl být podán anti-D imunoglobulin D-negativním ženám, nejsou-li u nich již přítomny protilátky anti-D:
- Indikace v 1. trimestru (50 μg)
umělé ukončení těhotenství, samovolný potrat s instrumentální revizí dutiny děložní, operace mimoděložního těhotenství, biopsie choria z genetické indikace, evakuace molární gravidity
- Indikace ve 2 a 3. trimestru (100 μg)
Amniocentéza, kordocentéza, jiné invazivní výkony prenatální diagnostiky a fetální terapie, indukovaný abort, intrauterinní úmrtí plodu, pokus o zevní obrat konce pánevního, břišní poranění, porodnické krvácení
- Antepartální profylaxe ve 28. týdnu (1 x 250 μg)
- Porod D-pozitivního plodu * (dle FMH)
Dávka: před 20. týdnem těhotenství 50 μg (250 IU)
po 20. týdnu těhotenství ** 100 μg (500 IU)
Načasování: co nejdříve ale nejpozději do 72 hodin po události.Při opomenutí provedení prevence RhD aloimunizace do 72 hodin po potenciálně senzibilizující události má ještě smysl podat IgG anti-D do 13 dní, v mimořádných případech je doporučeno podání s odstupem maximálně 28 dní po porodu.
FMH (fetomaternání hemoragie). Je-li provedeno kvantitativní stanovení množství fetálních erytrocytů proniklých do oběhu matky, je indikováno podání 10 μg IgG anti-D na 0,5 ml fetálních erytrocytů nebo 1 ml plné krve.
- * i v případech kdy D-fenotyp plodu není znám
- ** současně by měl být stanoven objem fetomaternální hemoragie (FMH) k upřesnění dávky
P023
FETOMATERÁLNÍ HEMORAGIE PŘI PORODU CÍSAŘSKÝM ŘEZEM
Ľubušký M.1,2, Ordeltová M.3, Procházka M.1, Vomáčková K.4
1Gynekologicko-porodnická klinika LF UP a FN v Olomouci, 2Ústav lékařské genetiky a fetální medicíny LF UP a FN v Olomouci, 3Oddělení alergologie a klinické imunologie LF UP a FN v Olomouci, 41. chirurgická klinika LF UP a FN v Olomouci
Cíl studie: Zjistit incidenci fetomaternální hemoragie (FMH) při porodu císařským řezem a stanovit objem fetálních erytrocytů, které pronikají do mateřské krve. Určení těchto parametrů by umožnilo optimalizovat doporučení k provádění prevence RhD aloimunizace.
Pracovní hypotéza: IgG anti-D v dávce 10 μg podané nitrosvalově by mělo pokrýt 0,5 ml fetálních RhD pozitivních erytrocytů nebo 1 ml celé krve. U naprosté většiny porodů proniká do mateřské krve méně než 2,5 ml fetálních erytrocytů (5 ml plné krve, postačující dávka IgG anti-D 50 μg). Naopak jen ojediněle dochází při porodu k FMH, která přesahuje 5ml (10 ml plné fetální krve, postačující dávka IgG anti-D 100 μg). U většiny případů však není přítomen žádný rizikový faktor. Zvýšené nebezpečí prostupu červených krvinek plodu do krve matky je při porodu císařským řezem.
Metodika: Celkem bylo v pilotní studii provedeno 130 vyšetření. Množství fetálních erytrocytů proniklých do oběhu matky při porodu císařským řezem bylo stanoveno průtokovou cytometrií na přístroji BDFACSCanto (Becton Dickonson International).
Laboratorní zpracování: Fetal Cell Count™ kit (Diagnosis of Feto-maternal Transfusion by flow cytometry), IQ Products, IQP-379.
Výpočet celkového objemu fetálních erytrocytů proniklých do oběhu matky: Scientific Subcommittee of the Australian and New Zealand Society of Blood Transfusion. Guidelines for laboratory assessment of fetomaternal haemorrhage. 1st ed. Sydney: ANZSBT, 2002 : 3-12.
Výsledky: Fetomaternální hemoragie (FMH) ≤ 2,5 ml (5 ml celé krve), byla přítomna při porodu císařským řezem v 95,4 % případů (124/130), postačující dávka IgG anti-D 50 μg. FMH ≤ 5 ml (10 ml celé krve) v 97,7 % případů (127/130), postačující dávka IgG anti-D 100 μg. Ve zbylých třech případech byla FMH = 15,4 ml, 16,3 ml a 18,2 ml (31 ml, 33 ml a 37 ml plné krve), postačující dávka IgG anti-D = 320 μg, 330 μg a 370μg.
Závěr: Při porodu císařským řezem je u RhD negativní ženy po porodu RhD pozitivního plodu vhodné stanovit objem fetomaternální hemoragie (FMH) k upřesnění dávky IgG anti-D potřebné k prevenci RhD aloimunizace. V 98 % případů byla postačující dávka IgG anti-D 100 μg, naopak ve zbývajících 2 % případů se jednalo o excesivní FMH a bylo nutné podat dávku více než trojnásobnou.
P024
VYŠETŘOVÁNÍ NEPRAVIDELNÝCH PROTILÁTEK PROTI ERYTROCYTŮM VE FTN – 2008/2009
Petrová Z., Senohrábková J., Turek P.
FTNsP Praha
Ve sledovaném období (15 měsíců) bylo ve FTNsP provedeno celkem 23,5 tis. screeningových vyšetření nepravidelných protilátek proti erytrocytům, 67 % vyšetření bylo provedeno v souvislosti s pravděpodobnou transfuzí (předoperační / předtransfuzní vyšetření), 18 % vzorků pocházelo od těhotných a v 15 % šlo o kontrolu předchozích nálezů (vesměs u těhotných). Výběr pacientů pro předoperační / předtransfuzní vyšetření je náhodný, u těhotných jsou vyšetřovány vzorky tak, jak je posílají gynekologická pracoviště (některá z nich k nám posílají pouze těhotné s pozitivním screeningem k dalšímu vyšetření).
Screening nepravidelných protilátek pozitivní v 805 případech (3,5 %): 398 pozitivit bylo zjištěno v předtransfuzním / předoperačním vyšetření, 407 pozitivit bylo u těhotných – 225 nových záchytů a zbytek při opakovaných kontrolních vyšetřeních (opakovaná vyšetření jsme do další analýzy nezahrnuli). Při identifikaci protilátek nebyl v 10 % případů pozitivní výsledek screeningu potvrzen, ve 30 % případů šlo o nespecifickou reakci a pouze v 60 % případů byla prokázána specifická protilátka. U těhotných šlo většinou, tj. 81x ze 136 případů, o anti-D po aplikaci anti-D imunoglobulinu (tato vyšetření komentujeme níže). Jako důsledek imunizace byly zachyceny protilátky 18 různých specifit, a to buď samostatně (70 % případů), nebo v kombinacích (30 % případů): nejčastěji protilátky anti-E, anti-D (záchyt po aplikaci anti-D u těhotných není započten) a anti-K, méně často anti-Cw a anti-C (anti-C se většinou vyskytlo v kombinaci, nejčastěji spolu s anti-D), dále anti-Fy(a), anti-Le(a), anti-M a anti-c; ostatní protilátky byly ojedinělé. V 15 % případů byla protilátka zachycena pouze v enzymovém testu (13x anti-E, 11x anti-Cw, 9x anti-D aj.), klinický význam těchto nálezů je sporný. U těhotných byly klinicky významné protilátky proti erytrocytům zachyceny ve 44 případech (v 5 případech byla protilátka prokazatelná jen v enzymovém testu), a to častěji u RhD poz., než u RhD negat. (to je asi dáno výběrem pacientek). Zastoupení jednotlivých specifit protilátek se významně nelišilo u těhotných a ostatních pacientů (záchyt 6 imunních anti-D u těhotných je překvapující / alarmující).
Významnou zátěž pro laboratoř představuje vyšetřování těhotných po podání anti-D (to bývá podáno v 16.–18. týdnu a pozitivní screening přetrvává 12–16 týdnů). Tato neúčelná vyšetření představovala v našem souboru 15 % všech případů identifikace protilátek a polovinu vyšetření u těhotných (81 případů + kontrolní vyšetření). Vyšetření protilátek u těhotných je třeba provést ještě před event. aplikací anti-D, po jeho aplikaci pak až v náležitém odstupu.
P025
INCIDENCE A VÝSKYT NEPRAVIDELNÝCH ANTIERYTROCYTÁRNÍCH PROTILÁTEK U PACIENTŮ NA TO FNOL V LETECH 2007–2008
Sláviková M., Holusková I., Vodičková M., Galuszková D.
Transfuzní oddělení FN Olomouc
Úvod: Erytrocytární aloimunizace je jedním z hlavních problémů transfuzní medicíny včetně náležitého zajištění hemoterapie pro aloimunizované pacienty. Studie ukazují, že výskyt aloprotilátek u pacientů po podání transfuzí se pohybuje přibližně mezi 2–3 %. U pacientů, kteří si vytvořili jednu antierytrocytární aloprotilátku, je větší riziko vytvoření si dalších aloprotilátek po podání dalších transfuzí. Nejrizikovější z hlediska aloimunizace je v literatuře uváděno období mezi 13–15 aplikovanou transfuzí.
Metodika: V letech 2007–2008 bylo přešetřeno v pacientské části laboratoří TO FNOL celkem 15 665 pacientů. Vyšetřování screeningu nepravidelných tepelných antierytrocytárních protilátek bylo prováděno v nepřímém antiglobulinovém a enzymovém (papain) testu.
Výsledky: Zjištěné specifické antierytrocytární aloprotilátky byly detekovány celkem u 3,8 % pacientů, čímž tyto nálezy dominují nad nespecifickými protilátkovými nálezy, které byly zjištěny u 2,2 % vyšetřovaných pacientů. Aloprotilátky z Rh systému reagovaly nejčastěji v enzymovém (papain) i nepřímém antiglobulinovém testu (1,52 %) a enzymovém (papain) testu (0,94 %), pouze anti-E bylo ve třech případech zachyceno jen v nepřímém antiglobulinovém testu. Z ostatních antigenních systémů byly nejčastěji detekovány aloprotilátky ze systému: Kell, MNs, Lewis a Duffy.
Závěr: Celkem byly zjištěny pozitivní protilátkové nálezy u 6 % vyšetřovaných pacientů, z čehož záchyt specifických antierytrocytárních aloprotilátek je vyšší než uvádí literatura. Dále zůstává otázkou, zda-li tedy upouštět v rutinním screeningovém vyšetření od enzymových testů, neboť záchyt aloprotilátek v tomto testu zahrnuje poměrně velkou část z prokázaných aloprotilátek (zejména aloprotilátky z Rh systému).
Štítky
Hematológia Interné lekárstvo Onkológia
Článek Dárcovské a léčebné aferézyČlánek Krví přenosné chorobyČlánek ImunohematologieČlánek Sekce v angličtiněČlánek Sekce nelékařských profesíČlánek HemoterapieČlánek Sekce v angličtiněČlánek Dárcovství, hemovigilanceČlánek Rejstřík autorů
Článok vyšiel v časopiseTransfuze a hematologie dnes
Najčítanejšie tento týždeň
2009 Číslo 3 - Supplementum- Nejasný stín na plicích – kazuistika
- Těžké menstruační krvácení může značit poruchu krevní srážlivosti. Jaký management vyšetření a léčby je v takovém případě vhodný?
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
-
Všetky články tohto čísla
- Transfuzní služba - historie a současnost
- Dárcovské a léčebné aferézy
- Krví přenosné choroby
- Slavnostní Janského přednáška
- Imunohematologie
- Sekce v angličtině
- Sekce nelékařských profesí
- Výroba transfuzních přípravků, kontrola jakosti
- Hemoterapie
- Sekce v angličtině
- Postery
- Rejstřík autorů
- Dárcovství, hemovigilance
- Transfuze a hematologie dnes
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Krví přenosné choroby
- Hemoterapie
- Výroba transfuzních přípravků, kontrola jakosti
- Transfuzní služba - historie a současnost
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy