-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba hyperaktivity močového měchýře (OAB) u mužů
OVERACTIVE BLADDER (OAB) TREATMENT IN MALE PATIENTS
The co-occurrence of OAB (overactive bladder) and BPH (benign prostate hyperlasia) in male patients results in specific therapeutic approaches in OAB treatment and new perspectives on the treatment of lower urinary symptoms (LUTS). The objective of this article is to provide an overall summary of current information and possibilities of OAB treatment in male patients, notably in patients with concurrent incidence of OAB and BPH. The Medline database was searched for references including the following key words: male overactive bladder treatment. Information obtained via this source provided the basis for this article.
The overall prevalence of OAB in male patients according to epidemiological studies is 11-16 % and increases with age. It was demonstrated that most of the OAB symptoms in males are caused by detrusor hyperactivity, however only small proportion of these patients is treated with antimuscarinic agens. Males with OAB without concurrent BPH are in 56 % of cases inadequately treated with pharmacotherapy designated for the treatment of BPH.
The principal strategy of OAB treatment includes non-pharmacologic therapy supplemented with pharmacotherapy, represented mainly by antimuscarinic agens.
The safety of antimuscarinic therapy in patients with co-occurrence of OAB and BPH was demonstrated in several studies. Randomized controlled studies (RCTs) have shown the safety and effectiveness of antimuscarinic therapy in patients with OAB and BPH, notably in combination with alpha-blockers. The post urine residual increased in average by 23 ml, the mean frequency of urinary retention was 0,45 % without significant difference between patients treated with monotherapy, combination therapy or placebo. RCTs have shown that the combination of alpha-blockers and anticholinergic agens significantly improves OAB symptoms compared to monotherapy. Concerns regarding deterioration of bladder evacuation ability after antimuscarinic therapy in case of lower urinary system obstruction are common. Recent studies have demonstrated safety and effectiveness of antimuscarinic therapy in patients with BHP/BOO (bladder outlet obstruction), notably when combined with alpha-blockers. However long-term results of large prospective randomized studies are not available yet. Similarly, the stratification of patients according to their benefit from monotherapy or combination therapy has not been completed.KEY WORDS:
overactive bladder, benign prostatic hyperplasia, treatment, male
Autoři: M. Záleský; R. Zachoval; V. Vik; P. Nencka
Působiště autorů: Urologické oddělení Fakultní Thomayerovy nemocnice
Vyšlo v časopise: Urol List 2009; 7(2): 23-30
Souhrn
Společný výskyt OAB („overactive bladder“) a BHP (benigní hyperplazie prostaty) u mužů vede k určitým specifikům léčby OAB a k novým pohledům na léčbu symptomů dolních močových cest (LUTS) u mužů. Cílem této práce je přehledně shrnout současný stav informací o možnostech léčby OAB u mužů, zejména pak při současném výskytu OAB a BHP. Pomocí databáze Medline byly vyhledány odkazy vztahující se ke klíčovým slovům male overactive bladder treatment. Informace z těchto zdrojů se staly podkladem pro tuto práci.
Celková prevalence OAB u mužů je podle epidemiologických studií 11–16 % a narůstá spolu s věkem. Přestože je prokázáno, že velká část symptomů OAB u mužů je způsobena hyperaktivitou detruzoru, jen malá část těchto pacientů je léčena antimuskariniky. Muži s OAB bez současného výskytu BHP jsou v 56 % případů nesprávně léčeni farmakoterapeutiky určenými k léčbě BHP.
Základním kamenem léčby OAB je nefarmakologická léčba doplněná farmakoterapií, kterou v dnešní době představují především antimuskarinika.
Bezpečnost užití antimuskarinik u pacientů se současným výskytem OAB a BHP byla prokázána v několika studiích. Randomizované kontrolované studie (RCT) prokázaly bezpečnost a účinnost antimuskarinik u pacientů s OAB a BHP zejména v kombinaci s alfa-blokátory. Postmikční reziduum u pacientů v těchto studiích vzrostlo v průměru o 23 ml, průměrná četnost výskytu močové retence byla 0,45 % bez signifikantního rozdílu mezi pacienty léčenými monoterapií, kombinovanou terapií či placebem. Kombinace alfa-blokátoru a anticholinergika podle těchto RCT dosahuje signifikantně lepších výsledků v úlevě symptomů OAB a LUTS/BHP než monoterapie. Obava lékařů ze zhoršení evakuačních schopností močového měchýře při léčbě OAB antimuskarinikem v případě obstrukce dolních močových cest je všeobecně rozšířená. Recentní studie však prokazují bezpečnost a účinnost antimuskarinik u pacientů s BHP/BOO (bladder outlet obstruction) zejména v kombinaci s alfa-blokátory. Dlouhodobé výsledky rozsáhlých prospektivních randomizovaných studií však zatím nejsou k dispozici. Rovněž stratifikace pacientů, kteří mohou profitovat z monoterapie nebo kombinované terapie, není dokončena.KLÍČOVÁ SLOVA:
hyperaktivní měchýř, benigní hyperplazie prostaty, terapie, mužÚVOD
OAB (overactive bladder) – hyperaktivní močový měchýř – je syndrom s vysokou frekvencí výskytu v populaci, který může být diagnostikován pomocí snadných diagnostických metod a může být úspěšně neinvazivně léčen pomocí nefarmakologické a farmakologické terapie. Výskyt symptomů OAB narůstá spolu s věkem pacientů a často se vyskytuje spolu s příznaky benigní hyperplazie prostaty (BHP). Právě častý společný výskyt OAB a BHP u mužů vede k určitým specifikům léčby a k novým pohledům na léčbu symptomů dolních močových cest (LUTS) u mužů.
Cílem této práce je přehledně shrnout současný stav informací o možnostech léčby OAB u mužů, zejména pak při současném výskytu OAB a BHP.
METODIKA
Pomocí databáze Medline byly vyhledány odkazy vztahující se ke klíčovým slovům male overactive bladder treatment. Celkem bylo vyhledáno 662 odkazů, z toho 114 odkazů na přehledové články, 137 randomizovaných kontrolovaných studií (RCT) a 10 meta-analýz.
VÝSLEDKY
1. DEFINICE HYPERAKTIVITY MOČOVÉHO MĚCHÝŘE (OAB) A SYMPTOMŮ DOLNÍCH MOČOVÝCH CEST (LUTS)
Mezinárodní společnost pro kontinenci – International Continence Society (ICS) – od roku 2002 nově definuje hyperaktivitu močového měchýře – OAB (overactive bladder) – jako syndrom (tj. souhrn symptomů – subjektivních příznaků) podmíněný poruchou dolních močových cest. Mezi symptomy OAB patří urgence (náhlé nucení na močení, které je obtížné oddálit) s únikem či bez úniku moči, většinou s frekventní mikcí – polakisurií (častým močením) a nykturií (nutností močení během doby nočního spánku). Hyperaktivita měchýře (OAB) může být rovněž popisována jako urgentní syndrom či syndrom urgencí a frekvencí. Kombinace výše zmíněných symptomů naznačuje přítomnost urodynamicky prokazatelné hyperaktivity detruzoru (DO), ale může být způsobena i jinými formami uretro-vezikálních dysfunkcí. Termín OAB může být používán pouze v případě vyloučení infekce močových cest či jiné zřetelné patologie močových cest (tumor měchýře, cystolitiáza apod.) [1].
Ve většině případů je OAB způsoben hyperaktivitou detruzoru (DO) ať již neurogenní a/nebo myogenní etiologie [2]. Asi 25 % pacientů s OAB nemá urodynamicky prokázanou hyperaktivitu detruzoru (DO), a přesto na farmakologickou léčbu reagují stejně jako pacienti s prokázanými netlumenými kontrakcemi [3].
OAB je možné rozdělit na OAB s urgentní močovou inkontinencí (tzv. „mokrý“ neboli „wet“ OAB), která tvoří asi jednu třetinu případů, a OAB bez urgentní močové inkontinence (tzv. „suchý“ neboli „dry“ OAB) tvořící dvě třetiny všech případů OAB.
Vzhledem k těsné souvislosti OAB a dalších klinických jednotek považujeme za vhodné vysvětlit a definovat další klinické jednotky a termíny vztahující se k problematice OAB.
LUTS (lower urinary tract symptoms) jsou symptomy spojené s poruchou dolních močových cest a dělíme je do tří skupin: jímací symptomy (subjektivní příznaky spojené s jímací funkcí dolních močových cest), mikční symptomy (subjektivní příznaky spojené s vyprazdňováním močového měchýře) a postmikční symptomy (subjektivní příznaky pociťované ihned po vymočení).
LUTS/BOO (lower urinary tract symptoms suggestive of bladder outlet obstruction) je termín používaný u mužů s obtížemi vedoucími především k mikčním symptomům způsobeným obstrukcí dolních močových cest, termín LUTS/BPH (LUTS suggestive of BPH) je v některých publikacích užíván místo termínu LUTS/BOO, a to zejména pokud lze s velkou pravděpodobností předpokládat, že symptomy dolních močových cest jsou způsobeny benigní hyperplazií prostaty.
Vztah OAB a dalších symptomů dolních močových cest (LUTS) u mužů je znázorněn na obrázku 1.
Obr. 1. Vztah jednotlivých skupin a podskupin symptomů dolních močových cest u mužů. BPO - benigní prostatická obstrukce BHP - benigní hyperplazie prostaty (histologická diagnóza) DO - hyperaktivita detruzoru LUTS/BOO - symptomy dolních močových cest způsobené obstrukcí dolních močových cest OAB - hyperaktivita močového měchýře LUTS - symptomy dolních močových cest 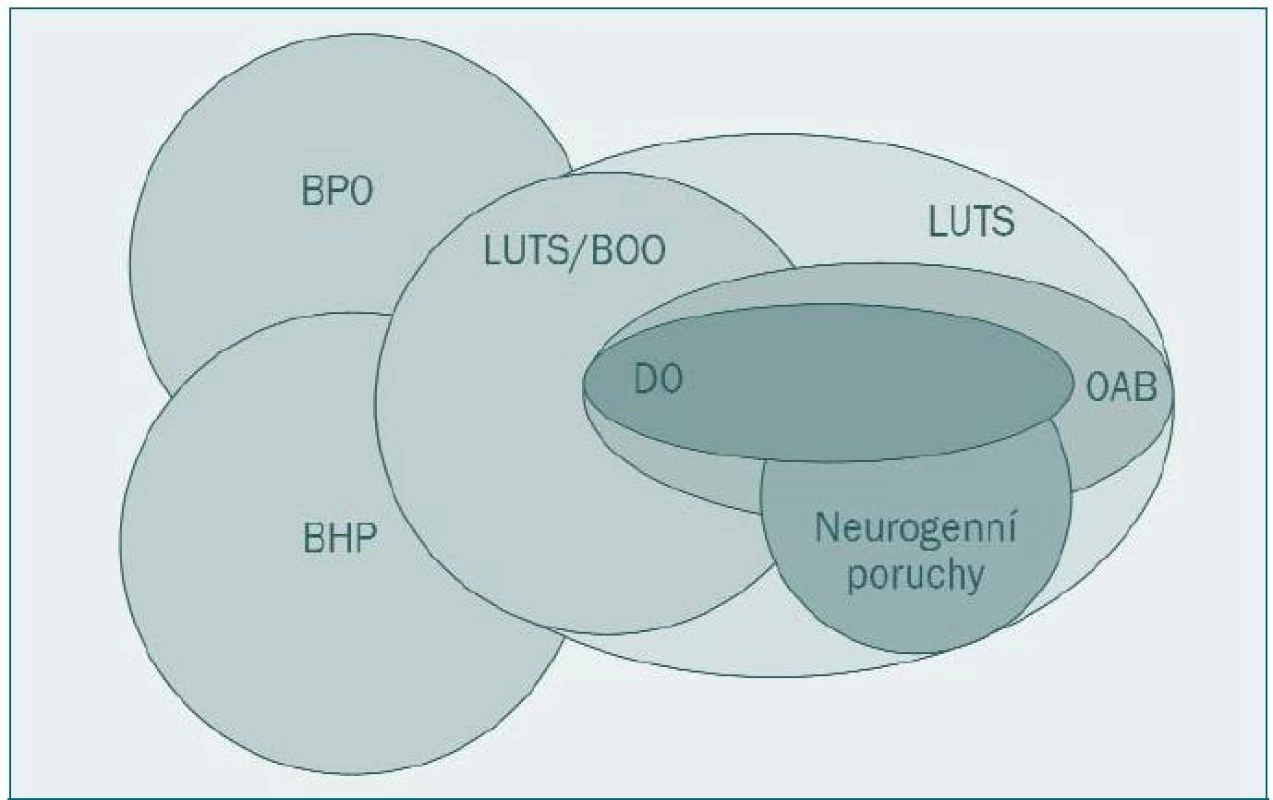
Tab. 1. Symptomy dolních močových cest dle definice ICS [1]. ![Symptomy dolních močových cest dle definice ICS [1].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/90c1099093134dcdf070c5f0dfcb7879.jpg)
2. EPIDEMIOLOGIE
2.1 Prevalence OAB u mužů
Prevalence OAB je závislá především na definici OAB použité v epidemiologické studii a na vlastnostech studované skupiny (věk, pohlaví atd.).
Doposud nejrozsáhlejší studii provedli Irwin et al [4], kteří zkoumali prevalenci močové inkontinence, OAB a LUTS v pěti státech (Švédsko, Itálie, Německo, Velká Británie a Kanada). V této studii (studie „EPIC“) telefonicky dle randomizace oslovili 58 130 osob a 19 165 respondentů souhlasilo s provedením studie (response rate 33 %). OAB byl definován ve shodě s definicí ICS z roku 2002. Respondenti byli ve většině případů běloši (95,6 %). Prevalence OAB v této studii byla 11,8 %, a to 10,8 % u mužů a 12,8 % u žen.
Obr. 2. Prevalence OAB a močové inkontinence u mužů ve studii EPIC [4]. ![Prevalence OAB a močové inkontinence u mužů ve studii EPIC [4].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/6bd28771c3675590663862dc979085f3.jpg)
Tato studie prokázala, že nejčastějším symptomem byla nykturie uváděná u 54,5 % mužů. Dále tato studie prokázala, že OAB se vyskytuje téměř stejně často u mužů jako u žen a frekvence výskytu roste s věkem respondentů. Ve věkové skupině respondentů mladších 60 let byl OAB přítomen častěji u žen, naopak ve věkové skupině respondentů starších 60 let byl OAB přítomen častěji u mužů. Tyto závěry jsou obdobné jako zjištění dalších studií SIFO [5] a NOBLE [6].
V tabulce 2 je uveden přehled prevalence OAB u mužů a žen podle věkových skupin v studii SIFO [5] a obrázek 3 shrnuje prevalenci OAB podle věku a pohlaví ve studii NOBLE [6].
Tab. 2. Přehled prevalence OAB u mužů a žen podle věkových skupin ve studii SIFO [5]. ![Přehled prevalence OAB u mužů a žen podle věkových skupin ve studii SIFO [5].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/72e58c61308a094f4e884a862fe93d11.jpg)
Obr. 3. Prevalence OAB podle věku a pohlaví ve studii NOBLE; a) OAB, b) OAB s urgentní inkontinencí (wet OAB), c) OAB bez urgentní inkontinence (dry OAB) [6]. ![Prevalence OAB podle věku a pohlaví ve studii NOBLE; a) OAB, b) OAB s urgentní inkontinencí (wet OAB), c) OAB bez urgentní inkontinence (dry OAB) [6].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/70242769d680468ccb66654162c8a01d.jpg)
Lze tedy shrnout, že symptomy OAB se vyskytují v populaci mužů s frekvencí mezi 11–16 %, jejich výskyt stoupá s věkem, je přibližně stejný u mužů i u žen, ale u žen ve větší míře vede k močové inkontinenci.
2.2 Epidemiologie LUTS, BHP a LUTS/BHP u mužů
Podle již zmíněné studie EPIC [4] byly symptomy dolních močových cest (LUTS) zjištěny u 62,5 % mužů. Tito muži uváděli jímací symptomy v 51,3 % případů, mikční symptomy ve 25,7 % případů a postmikční symptomy v 16,9 % případů. 17,7 % mužů uvedlo, že mají zároveň jímací i mikční symptom, a 8,8 % mužů uvedlo přítomnost všech tří skupin symptomů.
Přítomnost histologicky potvrzené BHP v pitevních nálezech výrazně narůstá s věkem. U čtyřicátníků je prokázána pouze v 8 %, u padesátníku v 50 % a u osmdesátníků v 88 % [7]. Pouze u poloviny mužů s BHP však dojde k zvětšení prostaty BPE [8]. BPE u části mužů způsobuje obstrukci dolních močových cest (BOO), která může vést k výskytu symptomů dolních močových cest, tzv. LUTS/BOO.
Klinická BHP se projevuje symptomy dolních močových cest (LUTS), které však nejsou pro diagnózu BHP specifické a mohou být způsobeny dalšími chorobami, jako jsou dysfunkce močového měchýře, psychogenní poruchy, městnavá srdeční nedostatečnost či užívání diuretik atd. [8].
Existuje však početná skupina mužů, u kterých se vyskytuje jak BHP vedoucí k symptomatické obstrukci dolních močových cest, tak hyperaktivita detruzoru současně. Těchto mužů je podle některých studií kolem 50 % ze všech mužů s BHP vedoucí k BOO [9-12].
Obstrukce dolních močových cest může způsobovat hyperaktivitu detruzoru vedoucí k jímacím příznakům (či příznakům OAB), tzv. cholinergní denervaci detruzoru s následnou supersenzitivitou muskarinových receptorů k acetylcholinu [13]. BOO vede ke zvýšení tlaku v močovém měchýři během močení, což může způsobovat ischemizaci detruzoru a jeho přestavbu s následnou reorganizací mik-čního reflexu [13], což vede na zvířecích experimentálních modelech ke vzniku hyperaktivity detruzoru. Příčinná souvislost BOO a DO však není jednoznačná. Pouze u 50 % mužů s předoperační DO dojde k zlepšení hyperaktivity detruzoru po operaci, která odstranila obstrukci dolních močových cest způsobenou benigní hyperplazií prostaty [14].
Vedle skupiny mužů se současně se vyskytující BHP a OAB je další skupina mužů, u kterých byla jako příčina obtíží předpokládána benigní hyperplazie prostaty, avšak ve skutečnosti dominuje porucha močového měchýře. Podle některých studií pouze u 48–53 % mužů odeslaných k urodynamickému vyšetření pro LUTS/BHP byla prokázána obstrukce dolních močových cest [15,16]. Další studie prokázala, že 43 % starších mužů s LUTS/BHP trpí namísto obstrukcí dolních močových cest (BOO) hyperaktivitou detruzoru (DO) [11]. U mladších mužů (méně než 50 let) je benigní hyperplazie prostaty jako příčina LUTS velmi málo častá [17].
Předpokládá se, že mezi příčiny OAB u mužů patří obstrukce dolních močových cest, která vede k strukturálním změnám detruzoru, infiltraci stěny detruzoru elastinem a kolagenem a dále pak k denervaci stěny močového měchýře, která následně usnadňuje vznik spontánní elektrické aktivity ve stěně močového měchýře i její šíření vedoucí k synchronní kontrakci detruzoru [2]. Podle studie EPIC se však OAB vyskytuje stejně často u mužů a žen, ačkoliv obstrukce dolních močových cest je u žen vzácná [4]. Další faktory, jako je ischemizace detruzoru v důsledku aterosklerózy a stárnutí a s ním spojené degenerativní změny detruzoru, proto hrají v populaci přinejmenším stejnou roli.
Na základě výše uvedených dat lze muže z hlediska výskytu BHP a OAB rozdělit do 3 skupin:
- muži s OAB bez přítomnosti BHP,
- muži s BHP a OAB, u kterých je OAB způsoben obstrukcí dolních močových cest při BHP a odstranění obstrukce vede i k odeznění symptomů OAB,
- muži s OAB a BHP, u kterých OAB není způsoben obstrukcí dolních močových cest při BHP.
V klinické praxi se však nejčastěji setkáváme s pacienty s mírnými až středními obtížemi, u kterých dezobstrukční operační léčbu pro LUTS/BHP obvykle neindikujeme, a tak často rozlišení pacientů z 2. a 3. skupiny není možné.
3. LÉČBA OAB U MUŽŮ
3.1 Léčba OAB u mužů bez současné přítomnosti BHP
Přestože je prokázáno, že velká část symptomů OAB u mužů je způsobena primární hyperaktivitou detruzoru, v reálném životě je pouze malá část těchto pacientů léčena antimuskariniky. I muži s OAB bez současně přítomné BHP jsou v 22 % případů léčeni léky na BHP (alfa-blokátory, blokátory 5-alfareduktázy), v 11 % antimuskariniky, v 6 % kombinací obou výše zmíněných skupin léků. Ze všech léčených mužů s OAB bez současné BHP je tak 56 % léčeno zcela nesprávně [8].
Léčba OAB u mužů z této skupiny pacientů spočívá ve stejných doporučeních jako léčba OAB u žen. Základním kamenem terapie OAB je nefarmakologická léčba (změna návyků a životního stylu atd.) doplněná farmakoterapií, kterou v dnešní době představují především antimuskarinika [18,19]. Při selhání této konzervativní terapie u pacientů s výraznými symptomy OAB a především urgentní inkontinencí dále zvažujeme možnosti operační léčby [20].
3.2 Léčba OAB u mužů se současným výskytem BHP
Jak již bylo zmíněno výše, je u většiny mužů s OAB v reálné praxi nesprávně lékem první volby alfa-blokátor. V následující podkapitole se zamyslíme nad důvody tohoto faktu.
3.2.1. Historická role alfa-blokátorů jako terapie symptomů OAB u mužů s BHP
Symptomy OAB mohou být způsobeny sekundární hyperaktivitou detruzoru v důsledku obstrukce dolních močových cest při BHP. Alfa-blokátory (doxazosin, terazosin, alfuzosin, tamsulosin) užívané k léčbě LUTS/BHP působením na α1-adrenoreceptory relaxují hladkou svalovinu v oblasti hrdla močového měchýře a prostaty a působí tak na dynamickou složku BHP. Tyto léky signifikantně zlepšují mikční symptomy a zvyšují močový průtok (flow rate) [21].
Podle některých studií působení alfa-blokátorů na α1A-adrenoreceptory uvolňuje obstrukci prostřednictvím relaxace buněk hladké svaloviny prostaty a působením na α1D-adrenoreceptory v oblasti močového měchýře zmírňuje jímací symptomy LUTS/BHP, zejména nykturie [22,23]. V důsledku BOO dochází k snížení výskytu β-adrenoreceptorů způsobujících relaxaci detruzoru a k zvýšení výskytu α1-adrenoreceptorů v močovém měchýři, což vede k hyperaktivitě detruzoru [24]. Na zvířecím experimentu Hampel et al [25] prokázali, že v důsledku BOO dochází ke změně α1A-adrenoreceptorů na α1D-adrenoreceptory, a předpokládají, že blokátory α1D-adrenoreceptorů mohou být vhodné k léčbě sekundární hyperaktivity detruzoru v důsledku BOO.
Podle studie Lee et al [10] však monoterapie alfa-blokátorem u pacientů s hyperaktivitou detruzoru a BOO vedla k zlepšení symptomů jen u 35 % pacientů. Analýza podskupiny pacientů s OAB a LUTS/BHP léčených 12 týdnů tamsulosinem ve studii Kaplana et al [26] prokázala, že u této skupiny došlo k zlepšení symptomů OAB, které však na rozdíl od kombinované terapie tolterodinem a tamsulosinem nebylo statisticky signifikantní.
Randomizovaná kontrolovaná studie u žen však prokázala, že alfa-blokátor tamsulosin není efektivní v léčbě OAB [27].
Lze tak předpokládat, že u mužů s OAB bez přítomnosti BOO nejsou alfa-blokátory účinnou léčbou jejich obtíží a u mužů se symptomy OAB a současnou BOO je terapie alfa-blokátorem jen málo účinná.
3.2.2 Terapie antimuskariniky u pacientů s OAB a BOO
Acetylcholin působí na hladkou svalovinu měchýře prostřednictvím muskarinových receptorů. Tyto receptory se vyskytují i v jiných částech těla a rozlišujeme celkem pět podtypů (M1–M5). V dolních močových cestách se v převaze vyskytují receptory M2 a M3.
Látky blokující tyto receptory, nazývané anticholinergika či antimuskarinika, tlumí nekontrolované kontrakce močového měchýře, které jsou dominantní příčinou hyperaktivity měchýře (OAB). Vedlejší účinky (sucho v ústech, rozostřené vidění, zácpa, psychické poruchy atd.) jsou způsobeny působením těchto blokujících látek na receptory v jiných částech těla.
Na téma efektu antimuskarinik v léčbě OAB jsou nejčastěji citovány dvě meta-analýzy. První z nich je meta-analýza zadaná renomovaným Cochranovým institutem zabývajícím se prováděním meta-analýz za účelem získání validních dat z hlediska Evidence based medicine (EBM). Herbison et al [28] shrnul data z 32 randomizovaných, placebem kontrolovaných klinických studií publikovaných v období 1966–2002 (celkem 6800 pacientů) a porovnal výsledky léčby anticholinergikem a placebem z hlediska počtu epizod inkontinencí za 24 hodin, frekvence močení za 24 hodin a maximální cystometrické kapacity. Ačkoliv výsledky byly statisticky signifikantně rozdílné ve prospěch aktivní léčby, autoři uzavřeli celou meta-analýzu konstatováním, že efekt antimuskarinik ve srovnání s placebem není dostatečný, neboť podle jejich názoru byly rozdíly tak malé, že je nebylo možné považovat za klinicky signifikantní. Tato práce byla následně kritizována, neboť neobsahovala poslední studie a zaměřila se jen na objektivně měřitelné hodnoty, a nikoliv na subjektivní symptomy pacientů a změnu kvality života. Rovněž v této studii nebyly rozlišovány jednotlivé typy antimuskarinik, ale vyhodnocení bylo provedeno pro všechny typy dohromady [29].
S ohledem na výše zmíněné nedostatky byla Chapplem et al [30] provedena další meta-analýza léčby OAB antimuskariniky. Do této práce byla zahrnuta validní data z 52 RCT z let 1966 až 2004 a meta-analýzy byly provedeny pro jednotlivé typy antimuskarinik samostatně. Všechna anticholinergika prokázala signifikantní účinnost ve srovnání s placebem, s výjimkou propiverinu, kde byla účinnost rovněž prokázána, ale data nebyla dostatečná z hlediska formátu meta-analýzy. Antimuskarinika snižovala počet urgentních epizod, epizod inkontinencí, celkovou frekvenci močení, zvyšovala mikční objem a zlepšovala kvalitu života. Nejčastějším nežádoucím účinkem bylo sucho v ústech, mezi další nežádoucí účinky patřilo rozostřené vidění, zácpa, dyspepsie, erytém. Přestože tyto nežádoucí účinky vedly u některých pacientů k ukončení léčby, závažné nežádoucí účinky vedoucí k poškození zdraví či úmrtí nebyly zaznamenány.
U mužů s OAB a současným výskytem BHP panuje všeobecně rozšířená obava z použití antimuskarinik pro možné zhoršení evakuačních schopností močového měchýře a zvýšení rizika akutní močové retence.
Ve zmíněné meta-analýze Chapple et al [30] pouze léčba oxybutininem IR statisticky signifikantně zvyšovala riziko močové retence ve srovnání s placebem. Bezpečnost užití antimuskarinik u pacientů s OAB a BOO byla prokázána v několika studiích [31,32].
Kaplan a Walmsley [31] v prospektivní studii podávali 6 měsíců tolterodin ER 43 mužům s LUTS/BHP, u kterých selhala v úlevě obtíží předchozí léčba afa-blokátorem. Studii nedokončilo 9 % mužů pro nežádoucí účinek sucho v ústech. Během studie nebyl zaznamenán výskyt akutní močové retence. V průběhu studie došlo k signifikantnímu zlepšení symptomového skóre (IPSS) o 6,1 bodu.
Abrams et al [32] podávali po dobu 12 týdnů mužům s urodynamicky (UD) prokázanou hyperaktivitou detruzoru a BOO tolterodine 2 mg dvakrát denně (149 mužů) a placebo (72 mužů). Tolterodine ve srovnání s placebem neměl větší vliv na urodynamické parametry Qmax a PdetQmax. Signifikantně však zvyšoval objem, při kterém dochází k prvnímu nucení na močení, a rovněž cystometrickou kapacitu. Dále statisticky signifikantně zvyšoval postmikční reziduum o 25 ml (placebo 0 ml, p < 0,004). Klinický význam tohoto nárůstu je však diskutabilní. Močová retence byla zaznamenána u 1 pacienta, který užíval placebo. Autoři tuto studii uzavírají konstatováním, že antimuskarinika je možné mužům s BOO bezpečně podávat.
Další randomizované kontrolované studie prokázaly bezpečnost a účinnost antimuskarinik u pacientů s BHP/BOO, zejména pak v kombinaci s alfa-blokátory [10,26,33].
Athanasopoulos et al [33] ve studii 50 mužů léčených 3 měsíce tamsulosinem nebo tamsulosinem a tolterodinem nezaznamenali nárůst postmikčního rezidua ani výskyt akutní močové retence.
Lee et al [34] ve studii 211 mužů podávali mužům s UD prokázanou hyperaktivitou detruzoru a BOO doxazosin nebo doxazosin a propiverin. Studie trvala 2 měsíce. Během studie byl zaznamenán průměrný nárůst postmikčního rezidua o 20 ml. Močová retence nebyla zaznamenána.
Kaplan et al [26] ve studii 879 mužů se symptomy OAB a LUTS/BHP léčených tolterodinem ER, tamsulosinem, kombinací obou či placebem nezaznamenali statisticky signifikantní nárůst postmikčního rezidua. Během 3 měsíců zachytili celkem 7 akutních močových retencí: 3 ve skupině s podáváním placeba, 2 ve skupině léčené tolterodinem ER, 2 ve skupině léčené tolterodinem ER a tamsulosinem a 0 ve skupině léčené tamsulosinem.
3.2.3 Kombinovaná terapie
Kombinace alfa-blokátoru a antimuskarinika u mužů s OAB a BHP se zdá být nejvíce efektivní variantou léčby, neboť je cílena jak na hyperaktivitu detruzoru zodpovědnou za jímací symptomy, tak na BOO zodpovědnou za mikční symptomy pacientů. Jen 8 % pacientů se současným výskytem OAB a BHP je léčeno kombinací antimuskarinika s farmakoterapií na BHP [8].
Několik recentních studií prokázalo vyšší účinnost kombinované terapie ve srovnání s monoterapií i podáváním placeba [26,33,34,35]. Tabulka 3 shrnuje výsledky randomizovaných studií kombinované terapie u mužů se současným výskytem OAB a BHP.
Tab. 3. Souhrn randomizovaných studií srovnávající výsledky kombinované terapie u mužů se současným výskytem OAB a BHP. 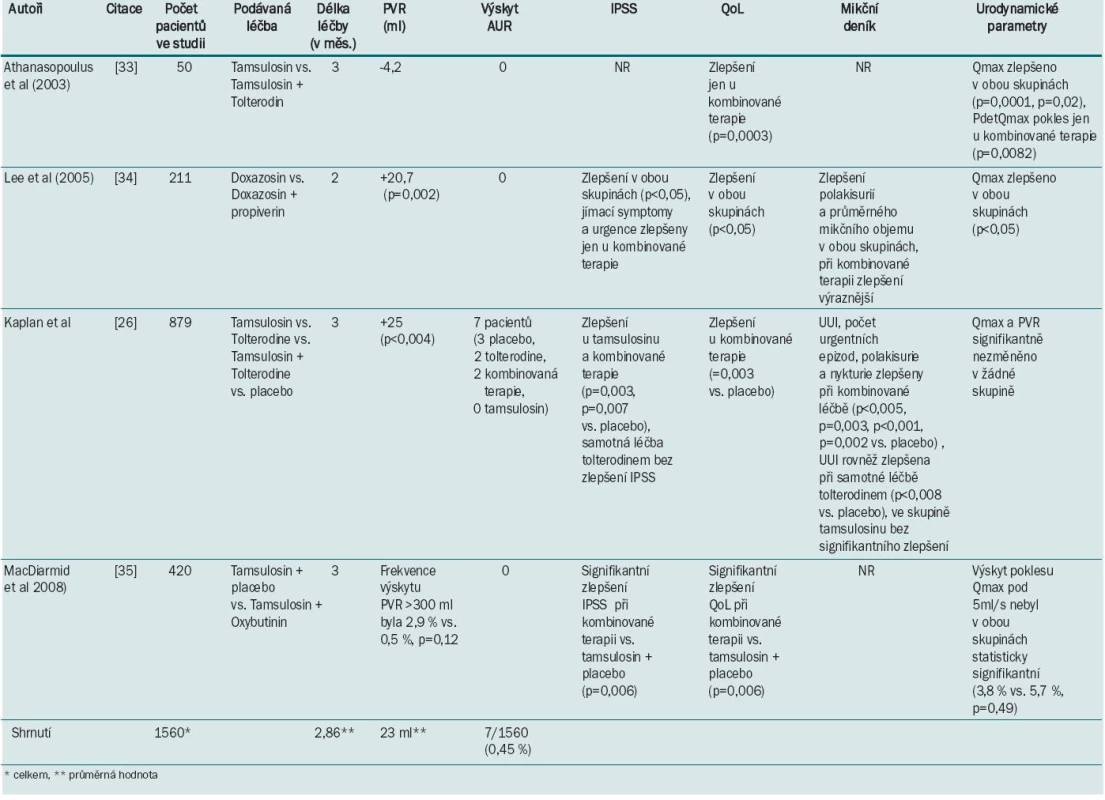
Nejrozsáhlejší a nejvíce citovaná studie je studie Kaplana et al [26]. Tato randomizovaná, dvojitě slepá, placebem kontrolovaná studie realizovaná na 95 pracovištích v USA byla provedena u mužů starších 40 let s IPSS skóre ≥ 12 a QoL skóre ≥ 3, s polakisuriemi (≥ 8 mikcí za 24 hodin) a urgencemi (≥ 3 urgentní epizody za 24 hodin). Pacienti byli randomizováni do skupin, ve kterých bylo podáváno placebo (n = 222), 4 mg tolterodinu ER (n = 217), 0,4 mg tamsulosinu (n = 215) a kombinace tolterodinu ER a tamsulosinu (n = 225) po dobu 12 týdnů. Zlepšení obtíží uvedlo 80 % mužů ze skupiny léčených tolterodinem ER + tamsulosinem oproti 62 % mužů ve skupině s podáváním placeba (p < 0,001). V ostatních dvou skupinách zlepšení obtíží ve srovnání s placebem nebylo statisticky signifikantní. Ve skupině léčené tamsulosinem uvedlo zlepšení obtíží 71 % mužů (p = 0,06 ve srovnání s placebem) a ve skupině léčené tolterodinem ER 65 % mužů (p = 0,48 ve srovnání s placebem). Rovněž počet epizod urgencí a urgentní inkontinence a frekvence mikce byly statisticky signifikantně sníženy ve skupině s kombinovanou terapií oproti kontrolní placebo skupině. Ve skupině léčené pouze tolterodinem ER došlo k signifikantnímu zlepšení urgentní inkontinence. Skóre IPSS a QoL bylo signifikantně sníženo ve skupině s kombinovanou léčbou, ve skupině léčené pouze tamsulosinem došlo k signifikantnímu snížení IPSS, ale bez zlepšení skóre QoL. Ve skupině léčené pouze tolterodinem ER nedošlo k statisticky signifikantnímu zlepšení ani skóre IPSS, ani skóre QoL. Změny postmikčního rezidua či maximálního průtoku (Qmax) a výskytu akutní močové retence se v jednotlivých skupinách signifikantně nelišily. Autoři studie v závěru konstatují, že někteří muži se symptomy LUTS/BHP a OAB nemusí dostatečně reagovat na monoterapii alfa-blokátorem či antimuskarinikem. Kombinovaná terapie tolterodinem ER a tamsulosinem vedla k statisticky i klinicky signifikantnímu zlepšení obtíží při minimálním výskytu akutní močové retence.
4. ZÁVĚR
Obava lékařů ze zhoršení evakuačních schopností močového měchýře při léčbě OAB antimuskarinikem v případě obstrukce dolních močových cest je všeobecně rozšířena. Recentní studie však prokazují bezpečnost a účinnost antimuskarinik u pacientů s BHP/BOO zejména v kombinaci s alfa-blokátory. Existují muži se symptomy dolních močových cest, u kterých monoterapie alfa-blokátorem či antimuskarinikem nevede k dostatečnému efektu. Kombinace alfa-blokátoru a antimuskarinika u mužů se symptomy OAB a LUTS/BHP vede k signifikantnímu zlepšení obtíží.
Dlouhodobé výsledky rozsáhlých prospektivních randomizovaných studií však zatím nejsou k dispozici. Rovněž stratifikace pacientů, kteří mohou profitovat z monoterapie nebo kombinované terapie, není dokončena.
MUDr. Miroslav Záleský, Ph.D.
miroslav.zalesky@ftn.czdoc. MUDr. Roman Zachoval, Ph.D.
roman.zachoval@ftn.czMUDr. Viktor Vik
viktor.vik@ftn.czMUDr. Petr Nencka
petr.nencka.@ftn.czUrologické oddělení Fakultní Thomayerovy nemocnice
Vídeňská 800
140 00 Praha 4
Zdroje
1. Abrams P et al. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol Urodyn 2002; 21(2): 167–178.
2. Abrams P, Andersson KE. Muscarinic receptor antagonists for overactive bladder. BJU Int 2007; 100(5): 987–1006.
3. Malone-Lee J, Henshaw DJ, Cummings K. Urodynamic verification of an overactive bladder is not a prerequisite for antimuscarinic treatment response. BJU Int 2003; 92(4): 415–417.
4. Irwin DE et al. Population-based survey of urinary incontinence, overactive bladder, and other lower urinary tract symptoms in five countries: results of the EPIC study. Eur Urol 2006; 50(6): 1306–1314.
5. Milsom I et al. How widespread are the symptoms of an overactive bladder and how are they managed? A population-based prevalence study. BJU Int 2001; 87(9): 760–766.
6. Stewart WF et al. Prevalence and burden of overactive bladder in the United States. World J Urol 2003; 20(6): 327-336.
7. Berry SJ et al. The development of human benign prostatic hyperplasia with age. J Urol 1984; 132(3): 474–479.
8. Chapple CR, Roehrborn CG. A shifted paradigm for the further understanding, evaluation, and treatment of lower urinary tract symptoms in men: focus on the bladder. Eur Urol 2006; 49(4): 651–658.
9. Knutson T et al. BPH with coexisting overactive bladder dysfunction – an everyday urological dilemma. Neurourol Urodyn 2001; 20(3): 237–247.
10. Lee JY et al. Comparison of doxazosin with or without tolterodine in men with symptomatic bladder outlet obstruction and an overactive bladder. BJU Int 2004; 94(6): 817–820.
11. Hyman MJ, Groutz A, Blaivas JG. Detrusor instability in men: correlation of lower urinary tract symptoms with urodynamic findings. J Urol 2001; 166(2): 550–552.
12. Fusco F et al. Videourodynamic studies in men with lower urinary tract symptoms: a comparison of community based versus referral urological practices. J Urol 2001; 166(3): 910–913.
13. Sibley GN. The physiological response of the detrusor muscle to experimental bladder outflow obstruction in the pig. Br J Urol 1987; 60(4): 332–336.
14. Van Venrooij GE et al. Correlations of urodynamic changes with changes in symptoms and well-being after transurethral resection of the prostate. J Urol 2002; 168(2): 605–609.
15. Laniado ME et al. Serum prostate-specific antigen to predict the presence of bladder outlet obstruction in men with urinary symptoms. BJU Int 2004; 94(9): 1283–1286.
16. Eckhardt MD, van Venrooij GE, Boon TA. Symptoms, prostate volume, and urodynamic findings in elderly male volunteers without and with LUTS and in patients with LUTS suggestive of benign prostatic hyperplasia. Urology 2001; 58(6): 966–971.
17. Kaplan SA et al. Etiology of voiding dysfunction in men less than 50 years of age. Urology 1996; 47(6): 836–839.
18. Wilson PD. Adult Conservative Management. In: Abrams P et al (eds). Incontinence: basics and Evaluation. Plymouth: Health Publications Ltd 2005.
19. Andersson KE et al. Pharmacological Treatment of Urinary Incontinence. In: P. Abrams P et al (eds). Incontinence: basics and Evaluation. Plymouth: Health Publications Ltd 2005.
20. Smith AR et al. Surgery of Urinary Incontinence in Women. In: Abrams P et al (eds). Incontinence: basics and Evaluation. Plymouth: Health Publications Ltd 2005.
21. Andersson KE. Alpha-adrenoceptors and benign prostatic hyperplasia: basic principles for treatment with alpha-adrenoceptor antagonists. World J Urol 2002; 19(6): 390–396.
22. Schwinn DA, Michelotti GA. Alpha1-adrenergic receptors in the lower urinary tract and vascular bed: potential role for the alpha1d subtype in filling symptoms and effects of ageing on vascular expression. BJU Int 2000; 85(Suppl 2): 6–11.
23. Lee KS, Lee HW, Han DH. Does anticholinergic medication have a role in treating men with overactive bladder and benign prostatic hyperplasia? Naunyn Schmiedebergs Arch Pharmacol 2008; 377(4-6): 491–501.
24. Perlberg S, Caine M. Adrenergic response of bladder muscle in prostatic obstruction. Its relation to detrusor instability. Urology 1982; 20(5): 524–527.
25. Hampel C et al. Modulation of bladder alpha1-adrenergic receptor subtype expression by bladder outlet obstruction. J Urol 2002; 167(3): 1513–1521.
26. Kaplan SA et al. Tolterodine and tamsulosin for treatment of men with lower urinary tract symptoms and overactive bladder: a randomized controlled trial. Jama 2006; 296(19): 2319–2328.
27. Robinson D et al. A randomized double-blind placebo-controlled multicentre study to explore the efficacy and safety of tamsulosin and tolterodine in women with overactive bladder syndrome. BJU Int 2007; 100(4): 840–845.
28. Herbison P et al. Effectiveness of anticholinergic drugs compared with placebo in the treatment of overactive bladder: systematic review. Bmj 2003; 326(7394): 841–844.
29. Chapple CR, Gormley EA. Developments in pharmacological therapy for the overactive bladder. BJU Int 2006; 98(Suppl 1): 78–87.
30. Chapple C et al. The effects of antimuscarinic treatments in overactive bladder: a systematic review and meta-analysis. Eur Urol 2005; 48(1): 5–26.
31. Kaplan SA, Walmsley K, Te AE. Tolterodine extended release attenuates lower urinary tract symptoms in men with benign prostatic hyperplasia. J Urol 2005; 174(6): 2273–2275.
32. Abrams P et al. Safety and tolerability of tolterodine for the treatment of overactive bladder in men with bladder outlet obstruction. J Urol 2006; 175(3 Pt 1): 999–1004.
33. Athanasopoulos A et al. Combination treatment with an alpha-blocker plus an anticholinergic for bladder outlet obstruction: a prospective, randomized, controlled study. J Urol 2003; 169(6): 2253 – 2256.
34. Lee KS et al. Combination treatment with propiverine hydrochloride plus doxazosin controlled release gastrointestinal therapeutic system formulation for overactive bladder and coexisting benign prostatic obstruction: a prospective, randomized, controlled multicenter study. J Urol 2005; 174(4 Pt 1): 1334–1338.
35. MacDiarmid SA et al. Efficacy and safety of extended-release oxybutynin in combination with tamsulosin for treatment of lower urinary tract symptoms in men: randomized, double-blind, placebo-controlled study. Mayo Clin Proc 2008; 83(9): 1002–1010.
Štítky
Detská urológia Urológia
Článek Úvodní slovoČlánek Ze zahraničních periodik
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2009 Číslo 2- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Symptomy dolních cest močových u dětí: současné hodnocení a léčba
- Léčba hyperaktivity močového měchýře (OAB) u mužů
- Inkontinence u pacientů po prostatektomii: patofyziologie a léčba
- TOT – nový „zlatý standard“ v řešení ženské stresové inkontinence?
- Úvodní slovo
- Využití tkání získaných pomocí bioinženýrských metod při rekonstrukci urogenitálního systému
- Botulinum toxin: Jaký je jeho význam při léčbě dolních cest močových?
- Právní úprava vazektomie z antikoncepčních důvodů v České republice
- Ze zahraničních periodik
- GUIDELINES EAU PRO TRANSPLANTACI LEDVINY (část 2)
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- TOT – nový „zlatý standard“ v řešení ženské stresové inkontinence?
- Symptomy dolních cest močových u dětí: současné hodnocení a léčba
- Léčba hyperaktivity močového měchýře (OAB) u mužů
- Inkontinence u pacientů po prostatektomii: patofyziologie a léčba
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



