-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Guidelines EAU pro léčbu mužské infertility
13. Poruchy ejakulace
Autoři: A. Jungwirth; T. Diemer; G. R. Dohle; A. Giwercman; Z. Kopa; C. Krausz; H. Tournaye
Vyšlo v časopise: Urol List 2012; 10(4): 78-81
Kategorie: Guidelines
© European Association of Urology 2012
12. Maligní onemocnění ze zárodečných buněk a testikulární mikrokalcifikace
13. Poruchy ejakulace
13.1 Definice
Poruchy ejakulace jsou neobvyklé, ale důležité příčiny mužské infertility. Do této skupiny patří několik heterogenních dysfunkcí, které mohou být organického nebo funkčního původu.
13.2 Klasifikace a příčina vzniku
13.2.1 Anejakulace
Anejakulace spočívá v kompletní absenci antegrádní či retrográdní ejakulace. Je způsobena poruchou emise semene z prostaty, semenných váčků a ejakulačních vývodů do močové trubice [1]. Skutečná anejakulace je obvykle doprovázena normálním pocitem orgazmu. V některých případech (např. při nekompletních poraněních míchy) může být tento pocit narušený nebo méně intenzivní. Skutečná anejakulace vždy souvisí s dysfunkcí centrálního či periferního nervového systému nebo s farmakoterapií (tab. 15) [2].
Tab. 1. Příčiny vzniku anejakulace. 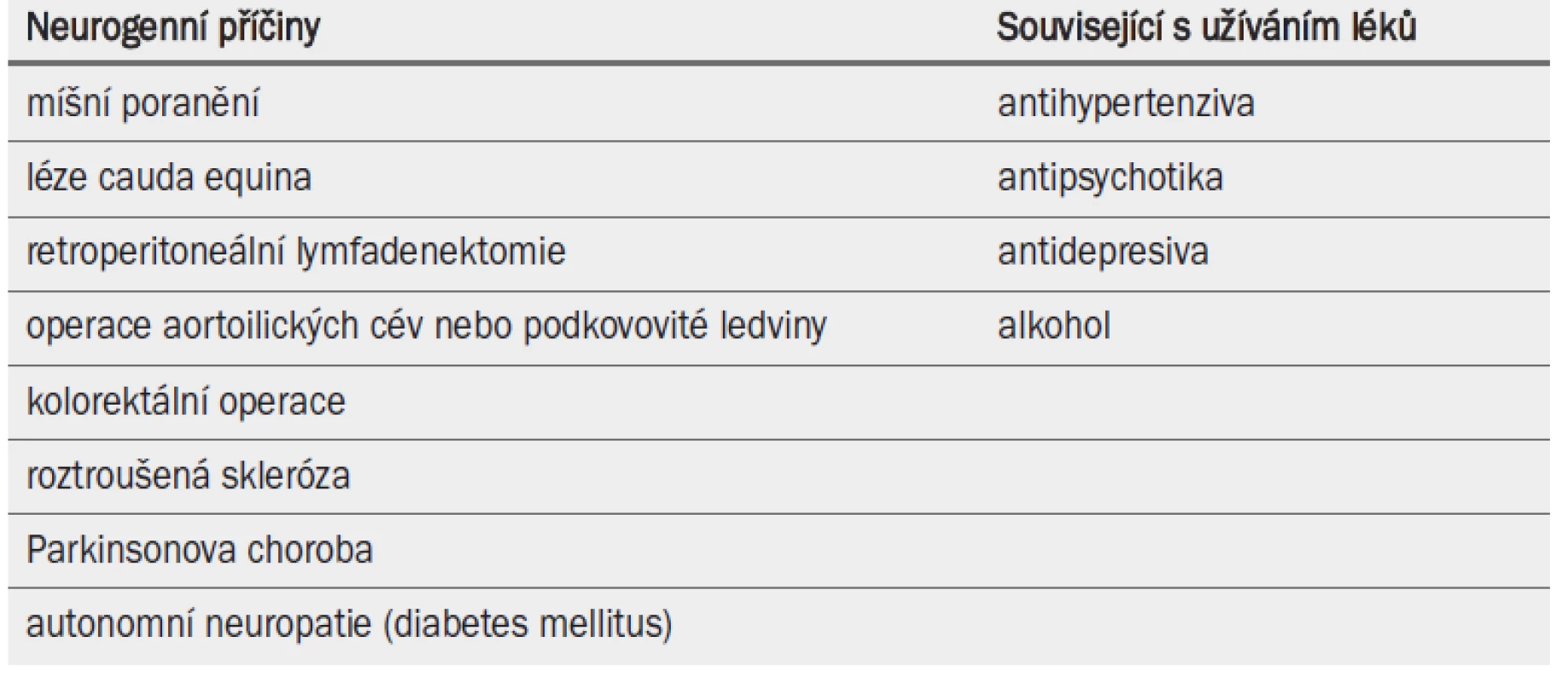
13.2.2 Anorgazmie
Anorgazmie je neschopnost dosáhnout orgazmu. Může způsobovat anejakulaci. Anorgazmie často představuje primární onemocnění, obvykle s psychologickou příčinou. Někteří pacienti udávají sporadické příhody nočního úniku semenné tekutiny nebo ejakulaci, která se objevuje během velkého emocionálního vzrušení bez vztahu k sexuální aktivitě [3].
13.2.3 Opožděná ejakulace
Opožděná ejakulace je stav, kdy je potřeba abnormální stimulace ztopořeného penisu k dosažení orgasmu s ejakulací [1]. Opožděná ejakulace se dá považovat za mírnou formu anorgazmie; obě poruchy se mohou vyskytovat současně. Příčiny opožděné ejakulace mohou být psychologické i organické, např. nekompletní míšní léze [3], iatrogenní poškození nervů penisu [4] nebo farmakologické (antidepresiva, antihypertenziva, antipsychotika) [5].
13.2.4 Retrográdní ejakulace
Retrográdní ejakulace je celková, v některých případech částečná, absence antegrádní ejakulace způsobená únikem semenné tekutiny přes hrdlo močového měchýře zpět do měchýře. Pacienti, s výjimkou paraplegiků, prožívají normální či méně intenzivní vjem orgazmu. Neúplnou antegrádní ejakulaci nelze zaměňovat se sekrecí bulbouretrálních žláz. Příčiny retrográdní ejakulace mohou být neurogenní, farmakologické, uretrální nebo mohou souviset s poruchou hrdla močového měchýře (tab. 16).
Tab. 2. Příčiny retrográdní ejakulace. 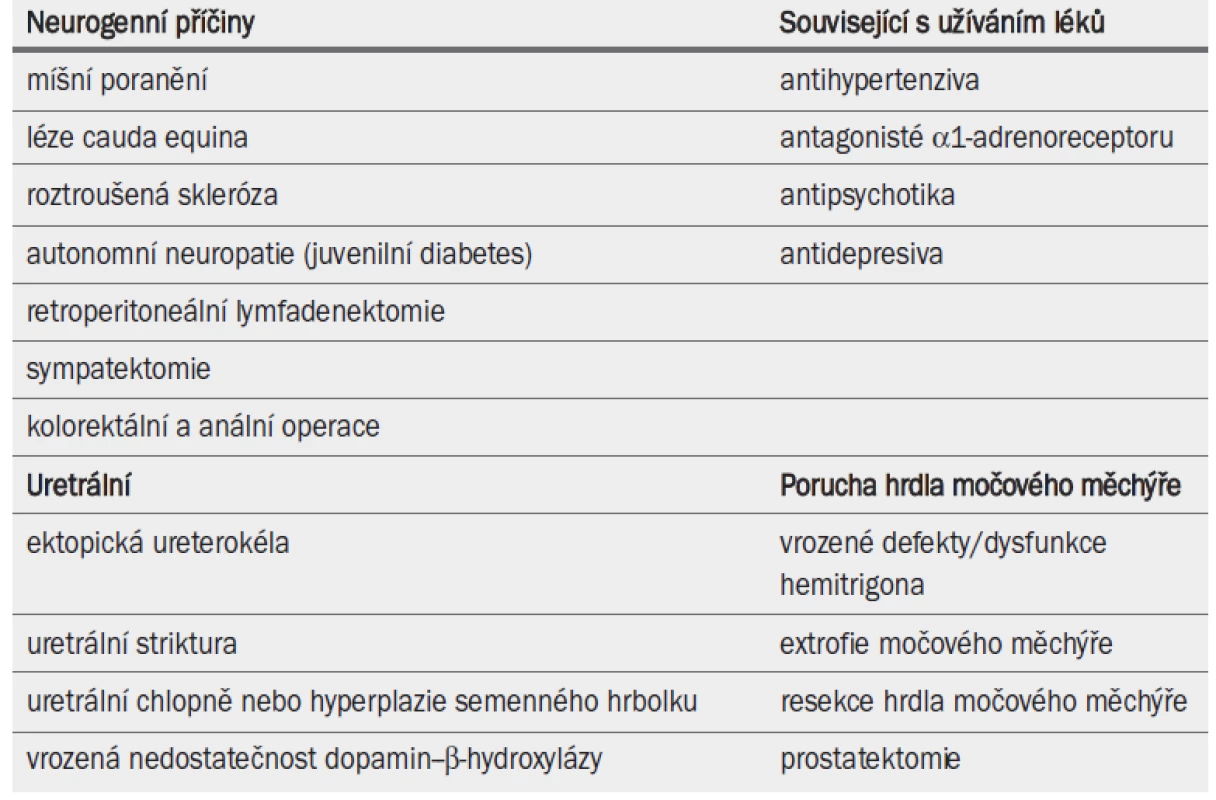
13.2.5 Astenická ejakulace
Astenická ejakulace, definovaná také jako částečná nezpůsobilost ejakulace [5], je charakterizována narušením propulzivní fáze s fází normální emise. Vjem orgazmu je méně intenzivní a chybí typické rytmické kontrakce spojené s ejakulací, které jsou však přítomny u astenické ejakulace způsobené obstrukcí močové trubice. Astenická ejakulace je obvykle způsobena neurogenními či uretrálními patologiemi, jež jsou uvedeny v tab. 16. Astenická ejakulace obvykle neovlivňuje kvalitu ejakulátu.
13.2.6 Předčasná ejakulace
Předčasná ejakulace představuje neschopnost kontrolovat ejakulaci po dostatečně dlouhou dobu během pronikání do pochvy. Přestože neexistuje žádná obecně platná definice pojmu „dostatečně dlouhá doba“, někteří pacienti nejsou schopni oddalovat ejakulaci déle než po několik koitálních pohybů nebo dokonce ejakulují hned po vaginální penetraci. Předčasná ejakulace může být výlučně organického (např. související s prostatitidou) či psychogenního původu, vrozená či získaná, může či nemusí se vztahovat ke konkrétní partnerce a může souviset s erektilní dysfunkcí. Předčasná ejakulace není spojena se zhoršením plodnosti, pakliže dojde k ejakulaci do pochvy. Pro podrobnější rozbor této tematiky doporučujeme EAU guidelines pro mužskou sexuální dysfunkci.
13.2.7 Bolestivá ejakulace
Bolestivá ejakulace bývá obvykle získaná, často souvisí se symptomy dolních cest močových [6] a v některých případech může způsobovat mírnou sexuální dysfunkci. Bolest, která je pociťována na perineu, v močové trubici nebo uretrálním meatu [7], může být způsobena překážkou v ejakulatorním vývodu, všemi druhy chronické prostatitidy/CPPS, uretritidou, uretrokélou, užíváním antidepresiv nebo psychickými problémy.
13.3 Diagnostika
Doporučovaný diagnostický postup zahrnuje následující metody:
13.3.1 Klinická anamnéza
Je třeba řádně prověřit přítomnost diabetu, neuropatie, traumatu, urogenitální infekce, předchozí operace nebo medikaci určitých léků. Zvláštní pozornost je třeba věnovat charakteru močení a ejakulace (noční únik, schopnost ejakulace za určitých okolností, vrozená nebo získaná porucha), ale i psychosexuální sféře (vzdělání, znaky citového vztahu, již prodělaná psychická traumata a předchozí psychologické terapie).
13.3.2 Fyzikální vyšetření
Je třeba provést vyšetření genitálu a rekta s hodnocením prostaty, bulbokavernózního reflexu a tonu análního svěrače. Minimální neurologické testy zahrnují vyšetření:
- citlivosti šourku, varlat a perinea
- kremasterických a břišních kožních reflexů
- osteotendinózních a plantárních reflexů nohy
13.3.3 Rozbor moči po ejakulaci
Slouží k rozlišení mezi úplnou a částečnou retrográdní ejakulací.
13.3.4 Mikrobiologické vyšetření
Pro detekci infekce prostaty se provádí kultivace prvního proudu moči, středního proudu, EPS a/nebo moči odebrané po masáži prostaty. V případě zvýšené hladiny leukocytů v ejakulátu se doporučuje i kultivace ejakulátu [8].
13.3.5 Alternativní diagnostický postup
Alternativní diagnostický postup může zahrnovat:
- neurofyziologické vyšetření (evokovaná odpověď m. bulbocavernosus, somatosenzorické evokované potenciály dorzálního nervu)
- vyšetření autonomní neuropatie
- psychosexuální vyšetření
- videocystometrie
- cystoskopie
- transrektální ultrasonografie
- vyšetření průtoku moči
- penilní vibrační stimulace
13.4 Léčba
Léčba neplodnosti způsobené poruchami ejakulace je zřídkakdy etiologická a obecně spočívá v odběru spermatozoí pro použití při technikách asistované reprodukce (ART). Volba léčby závisí na následujících aspektech:
- věku pacienta a jeho partnerky
- psychologických problémech pacienta a jeho partnerky
- přání a schopnosti páru akceptovat různé oplodňovací procedury
- související patologii
- psychosexuálním poradenství
13.5 Etiologická léčba
V případě, že je to možné, je vhodné přerušit jakoukoli farmakologickou léčbu, která negativně ovlivňuje ejakulaci. U pacientů trpících bolestivou ejakulací lze i při užívání antidepresiv aplikovat tamsulosin [9]. Doporučuje se léčba infekcí močopohlavního systému (tj. v případě bolestivé ejakulace) [8]. Pro léčbu předčasné ejakulace (PE) byl uveden preparát dapoxetin, selektivní inhibitor zpětného vychytávání serotoninu (SSRI) [10], neboť PE pravděpodobně souvisí s hladinou serotoninu.
Pokud je to možné, je třeba léčit jakoukoli patologii močové trubice nebo poruchu metabolizmu (např. diabetes). Psychoterapie obvykle nebývá účinná.
13.6 Symptomatická léčba
13.6.1 Předčasná ejakulace (PE)
Předčasnou ejakulaci lze léčit aplikací selektivního SSRI dapoxetinu, pomocí topických anestetik, které prodlužují dobu do ejakulace ve vagině, pomocí behaviorální terapie a/nebo psychoterapie. Off-label SSRI (např. paroxetin, fluoxetin) je třeba podávat velmi obezřetně.
13.6.2 Retrográdní ejakulace
V případě, že nedošlo k míšnímu poranění, nejsou přítomny anatomické anomálie močové trubice ani pacient neužívá nežádoucí farmaka, je třeba se pokusit navodit antegrádní ejakulaci medikamentózně (tab. 17). Případně je pacientovi doporučeno ejakulovat s plným močovým měchýřem, což vede ke zvýšení uzávěru hrdla močového měchýře [11].
Tab. 3. Farmakologická léčba retrográdní ejakulace. 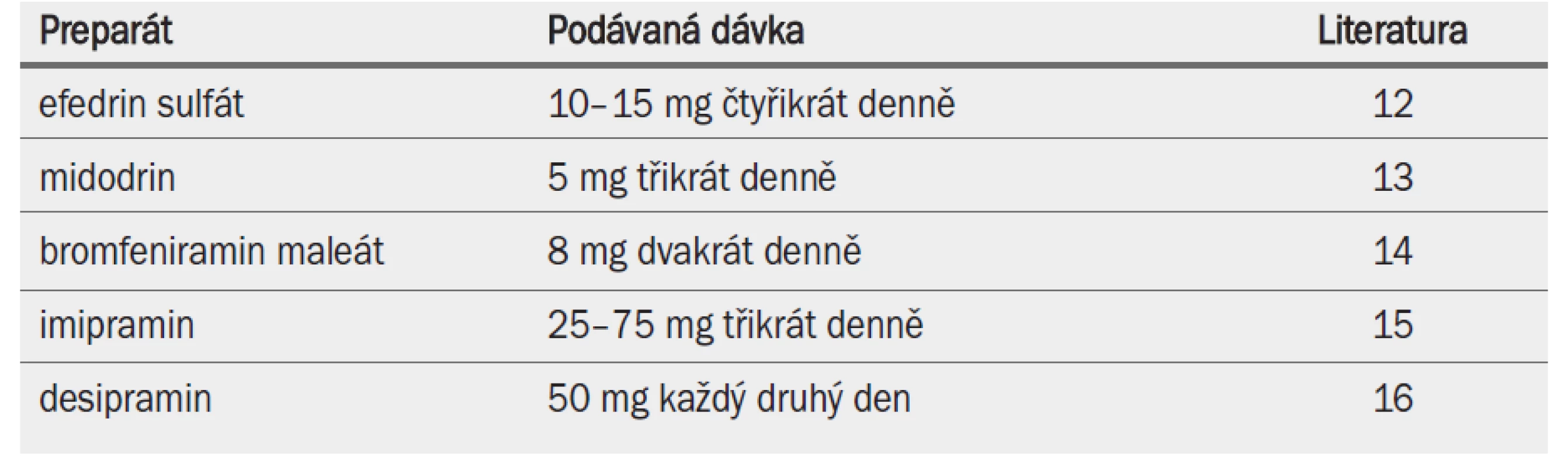
Odběr spermií z moči po orgazmu pro budoucí využití při ART se doporučuje v případě, že:
- není medikamentózní léčba efektivní nebo není pacientem v důsledku výskytu vedlejších účinků snášena
- má pacient poranění míchy
- nelze vysadit medikamentózní léčbu způsobující retrográdní ejakulaci
Odběr spermií je časově sladěn s partnerčinou ovulací. Moč musí být alkalizována (pH 7,2–7,8) a osmolarita 200–300 mOsmol/kg. Pacient je požádán o uskutečnění pohlavního styku nebo masturbaci. 10 min po ejakulaci je třeba odebrat a odstředit moč. Peleta by měla být resuspendována v 0,5 ml Tyrode's nebo Ham's F-10 médiu a okamžitě inseminována [17]. Případně je možné zavést katétr do měchýře a aplikovat 10–50 ml Tyrode's nebo Ham's F-10 média. Pacient musí ejakulovat a okamžitě je provedena druhá katetrizace k získání spermatozoí. Druhý způsob léčby minimalizuje kontakt spermií s močí [18]. V případě, že biologická preparace spermií nenabízí dostatečně kvalitní materiál pro intrauterinní inseminaci, musí pár podstoupit in vitro reprodukční procedury (např. ICSI) s čerstvými nebo zmrazenými spermiemi.
13.6.3 Anejakulace
Medikamentózní léčba anejakulace způsobené lymfadenektomií a neuropatií není příliš účinná. To stejné platí pro psychosexuální terapii u anorgazmie. Ve všech těchto případech a u mužů s míšním poraněním je léčbou první volby vibrostimulace (aplikace vibrátoru na penis). Při anejakulaci vyvolává penilní vibrační stimulace ejakulační reflex [19]. K vibrostimulaci je zapotřebí neporušený lumbosakrální míšní segment. Kompletní míšní léze a poranění nad T10 dávají lepší šanci na úspěch. Jakmile je prokázána bezpečnost a efektivita této procedury, pacient ji může provádět sám doma. Během ovulace je možné přistoupit k intravaginální inseminaci pomocí 10ml injekční stříkačky. V případě špatné kvality ejakulátu nebo retrográdní ejakulace doporučujeme páru program fertilizace in vitro (IVF). Pokud selže vibrostimulace, další volbu představuje elektroejakulace [20]. Elektroejakulace spočívá v elektrické stimulaci periprostatického nervstva sondou zavedenou do rekta, které není ovlivněno integritou reflexního oblouku.
S výjimkou případů kompletního míšního poranění je požadována anestezie. U 90 % pacientů vyvolá elektrostimulace ejakulaci, která je u třetiny pacientů retrográdní. Kvalita semene je často špatná a většina párů se musí uchýlit k oplodnění in vitro [21]. Pokud elektroejakulace selže nebo není možné ji provést, lze získat spermie ze semenných kanálků pomocí aspirace spermatu z chámovodu [22] (viz kap. 5 Obstrukční azoospermie) nebo výplachu semenného systému [23]. V případě, že metoda odběru spermií selže, je třeba předpokládat přítomnost epididymální obstrukce nebo testikulárního selhání; v tomto případě lze použít techniku TESE [8,24]. Anejakulaci, k níž dochází po operaci testikulárního karcinomu nebo celkové excizi mezorekta, lze předejít pomocí monolaterální lymfadenektomie nebo prezervace autozomálních nervů [24].
13.7 Závěry a doporučení pro muže s poruchami ejakulace
Poruchy ejakulace je možné léčit pomocí široké škály medikamentů a forem fyzické stimulace s vysokým procentem úspěšnosti.
Než přistoupíme k technikám odběru spermií a ART, je třeba provést etiologickou léčbu ejakulačních poruch (stupeň doporučení: B).
Předčasnou ejakulaci lze úspěšně léčit aplikací topikálních anestetických krémů nebo pomocí SSRI [22] (stupeň doporučení: A).
Vibrostimulace i elektroejakulace představují účinné techniky pro odběr spermií u mužů s poraněním míchy (stupeň doporučení: B).
14. Kryoprezervace ejakulátu
Zdroje
1. Buvat J. Glossaire. Disruptions in ejaculation. In: Buvat J, Jouannet P (eds). Ejaculation and its Disruptions. Lyon-Villeurbanne: SIMEP, 1984 : 9.
2. Wang R, Monga M, Hellstrom WJG. Ejaculatory dysfunction. In: Comhaire FH (ed). Male Infertility:Clinical Investigation. Cause, Evaluation and Treatment. London: Chapman Hall, 1996 : 205–221.
3. Pryor JP. Erectile and ejaculatory problems in infertility. In: Hargreave TB (ed). Male Infertility. Berlin: Springer-Verlag 1997 : 319–336.
4. Yachia D. Our experience with penile deformations: incidence, operative techniques, and results. J Androl 1994; 15 (Suppl): 63S–68S. http://www.ncbi.nlm.nih.gov/pubmed/7721682.
5. Rudkin L, Taylor MJ, Hawton K. Strategies for managing sexual dysfunction induced by antidepressant medication. Cochrane Database Syst Rev 2004; (4): CD003382. http://www.ncbi.nlm.nih.gov/pubmed/15495050.
6. Vallancien G, Emberton M, Harving N et al. Alf-One Study Group. Sexual dysfunction in 1,274 European men suffering from lower urinary tract symptoms. J Urol 2003; 169(6): 2257–2261. http://www.ncbi.nlm.nih.gov/pubmed/12771764.
7. Hermabessiere J, Bouquet de la Joliniere J, Buvat J. Painful ejaculation. Researching organic causes. In: Buvat J, Jouannet P (eds). Ejaculation and its Disruptions. Lyon-Villeurbanne: SIMEP 1984 : 129–134.
8. Abdel-Hamid IA, El Naggar EA, El Gilany AH. Assessment of as needed use of pharmacotherapy and the pause-squeeze technique in premature ejaculation. Int J Impot Res 2001; 13(1): 41–45. http://www.ncbi.nlm.nih.gov/pubmed/11313839.
9. Demyttenaere K, Huygens R. Painful ejaculation and urinary hesitancy in association with antidepressant therapy: relief with tamsulosin. Eur Neuropsychopharmacol 2002; 12(4): 337–341. http://www.ncbi.nlm.nih.gov/pubmed/12126873.
10. McMahon CG, Porst H. Oral agents for the treatment of premature ejaculation: review of efficacy and safety in the context of the recent international society for sexual medicine criteria for lifelong premature ejaculation. Sex Med 2011; 8(10): 2707–2725. http://www.ncbi.nlm.nih.gov/pubmed/21771283.
11. Crich JP, Jequier AM. Infertility in men with retrograde ejaculation: the action of urine on sperm motility, and a simple method for achieving antegrade ejaculation. Fertil Steril 1978; 30(5): 572–576. http://www.ncbi.nlm.nih.gov/pubmed/720646.
12. Gilja I, Parazajder J, Radej M et al. Retrograde ejaculation and loss of emission: possibilities of conservative treatment. Eur Urol 1994; 25(3): 226–228. http://www.ncbi.nlm.nih.gov/pubmed/8200405.
13. Jonas D, Linzbach P, Weber W. The use of midodrin in the treatment of ejaculation disorders following retroperitoneal lymphadenectomy. Eur Urol 1979; 5(3): 184–187. http://www.ncbi.nlm.nih.gov/pubmed/87324.
14. Schill WB. Pregnancy after brompheniramine treatment of a diabetic with incomplete emission failure. Arch Androl 1990; 25(1): 101–104. http://www.ncbi.nlm.nih.gov/pubmed/2389987.
15. Brooks ME, Berezin M, Braf Z. Treatment of retrograde ejaculation with imipramine. Urology 1980; 15(4): 353–355. http://www.ncbi.nlm.nih.gov/pubmed/7190335.
16. Hendry WF. Disorders of ejaculation: congenital, acquired and functional. Br J Urol 1998; 82(3): 331 – 341. http://www.ncbi.nlm.nih.gov/pubmed/9772867.
17. Schill WB. Diagnosis and treatment of ejaculatory sterility. In: Paulson JD, Nigro-Vilar A, Lucena E, Martini L (eds). Andrology. Male Fertility and Sterility. Orlando: Academic Press 1986 : 599–617.
18. Hotchkiss RS, Pinto AB, Kleegman S. Artificial insemination with semen recovered from the bladder. Fertil Steril 1954; 6(1): 37–42. http://www.ncbi.nlm.nih.gov/pubmed/13220644.
19. Brindley GS. Reflex ejaculation under vibratory stimulation in paraplegic men. Paraplegia 1981; 19(5): 299–302. http://www.ncbi.nlm.nih.gov/pubmed/7279433.
20. Elliott S, Rainsbury PA. Treatment of anejaculation. In: Colpi GM, Balerna M (eds). Treating Male Infertility: New Possibilities. Basel: Karger AG 1994 : 240–254.
21. Denil J, Kuczyk MA, Schultheiss D et al. Use of assisted reproductive techniques for treatment of ejaculatory disorders. Andrologia 1996; 28 (Suppl 1): 43–51. http://www.ncbi.nlm.nih.gov/pubmed/9082877.
22. Waldinger MD. The neurobiological approach to premature ejaculation. J Urol 2002; 168(6): 2359 – 2367. http://www.ncbi.nlm.nih.gov/pubmed/12441918.
23. Jankowicz E, Drozdowski W, Pogumirski J. Idiopathic autonomic neuropathy (pandysautonomia). Neurol Neurochir Pol 2001; 35(3): 439–452. http://www.ncbi.nlm.nih.gov/pubmed/11732267.
24. Maurer CA, Z’Graggen K, Renzulli P et al. Total mesorectal excision preserves male genital function compared with conventional rectal cancer surgery. Br J Surg 2001; 88(11): 1501–1505. http://www.ncbi.nlm.nih.gov/pubmed/11683749.
Štítky
Detská urológia Urológia
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2012 Číslo 4- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Vedlejší účinky hormonální substituční léčby testosteronem
- Vývoj chirurgického odběru spermií u mužů s azoospermií
- Adenomatoidní tumor varlete – diagnostika a doporučené operační postupy
- Vaporizace prostaty pomocí zeleného laseru (GreenLight laser) – zkušenost z jednoho centra po provedení více než 1 000 výkonů
- Syntetický miduretrální sling při léčbě močové inkontinence u žen: analýza 1 000 případů z jednoho centra
- Slovo úvodem
- Virulentný profil a rezistencia Escherichia coli izolovaných od imunokompromitovaných pacientov pri urosepse
- Sekvence léčby a sledování pacienta s metastatickým kastračně rezistentním karcinomem prostaty
-
Guidelines EAU pro léčbu mužské infertility
1. Metodologie -
Guidelines EAU pro léčbu mužské infertility
2. Vyšetření -
Guidelines EAU pro léčbu mužské infertility
3. Testikulární nedostatečnost (selhání spermatogeneze) -
Guidelines EAU pro léčbu mužské infertility
4. Genetické poruchy u infertilních mužů -
Guidelines EAU pro léčbu mužské infertility
5. Obstrukční azoospermie - Nádory penisu spojené s výskytem dalších novotvarů
-
Guidelines EAU pro léčbu mužské infertility
6. Varikokéla -
Guidelines EAU pro léčbu mužské infertility
7. Hypogonadizmus -
Guidelines EAU pro léčbu mužské infertility
8. Kryptorchizmus -
Guidelines EAU pro léčbu mužské infertility
9. Idiopatická mužská infertilita -
Guidelines EAU pro léčbu mužské infertility
10. Mužská antikoncepce -
Guidelines EAU pro léčbu mužské infertility
11. Infekce mužských přídatných žláz -
Guidelines EAU pro léčbu mužské infertility
12. Maligní onemocnění ze zárodečných buněk a testikulární mikrokalcifikace -
Guidelines EAU pro léčbu mužské infertility
13. Poruchy ejakulace -
Guidelines EAU pro léčbu mužské infertility
14. Kryoprezervace ejakulátu -
Guidelines EAU pro léčbu mužské infertility
15. Zkratky užité v textu
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vedlejší účinky hormonální substituční léčby testosteronem
- Adenomatoidní tumor varlete – diagnostika a doporučené operační postupy
-
Guidelines EAU pro léčbu mužské infertility
13. Poruchy ejakulace -
Guidelines EAU pro léčbu mužské infertility
5. Obstrukční azoospermie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



