-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vlastní zkušenosti se vznikem a trváním spontánní remise u dospělých diabetiků typu 1
Personal experience with the origin and duration of spontaneous remission in adult type 1 diabetics
Objective of the Research:
Purpose of the present study was to obtain personal experience related to the occurrence and duration of spontaneous remission (R) in recent adult type 1 diabetics.Patients and Methods:
Analysis of retrospective data of 40 long-term monitored adult type 1 diabetics (diagnosed at the age of 25.3 ± 5.7 years; 21 men, 19 women) revealed many pieces of knowledge, some of them being absolutely novel and unpublished in the scientific literature yet.Results:
Totally 60% of patients (i.e. 24 patients) developed remission, 17% exhibited complete remission and remaining 43% partial remission. Partial remission lasted in average 46 weeks (6–159 weeks), complete remission lasted in average 59 weeks (24–79 weeks). Remission development occurred on the average of 11 weeks (1–60 weeks) after diabetes manifestation. Partial remission started to develop usually in the 12th week (in the 1st – 60th week), while partial remission started to develop on the average in the 9th week (in the 2nd – 25th week). Remission developed more frequently in patients who within the period before diagnosis of diabetes complained less often of polyphagia (R 6% vs. NR 38%; p < 0.03), of non-specific complaint (R 64% vs NR 100%; p < 0.04) and who observed lower body weight loss (R 9.8 ± 6.5% vs NR 13.5 ± 4.1%; p < 0.009). With incoming remission was associated lower dose of insulin (UI/kg/day, R 0.55 ± 0.24 vs NR 0.76 ± 0.38; p < 0.05) and less pronounced disturbance of the body's balance: R vs. NR, pH 7.43 ± 0.029 vs. 7.33 ± 0.034; HCO3 25.04 ± 1.43 mmol/l vs 17.57 ± 4.09 mmol/l; base excess 1.08 ± 1.53 mmol/l vs –7.25 ± 4.21 mmol/l; p < 0.01 for all) at the time of diabetes manifestation. What has not been reported until now is the positive correlation between better conserved late-phase insulin secretion (increase of the C-peptide in the 30th minute after glucagon stimulation) in the period of diabetes manifestation and the occurrence of the remission. The remission was associated with relatively favourable development of function of Langerhans islets: in patients with a remission 24 months after diagnosis of diabetes a decrease in C-peptide level was in average 33% comparing to a baseline value while in patients without remission the same value was in average 71% (p < 0.01). Among different autoimmune markers of current insulitis only anti-insulin antibodies were monitored. The occurrence of these antibodies at the moment of diabetes diagnosis was substantially identical in the group with remission and in the group without remission development.Conclusion:
It was demonstrated, that the relationship of remission and simple personal history parameters is as much important as the relationship to the expensive laboratory examinations. These conclusions demonstrate the importance of carefully accomplished personal history which has also a prognostic significance in the case of remission.Key words:
diabetes mellitus type 1 – remission – predictive factors
Autori: M. Voborská; K. Vondra; V. Zamrazil
Pôsobisko autorov: Endokrinologický ústav, Praha, ředitel doc. MUDr. Vojtěch Hainer, CSc.
Vyšlo v časopise: Vnitř Lék 2005; 51(2): 183-189
Kategória: Původní práce
Súhrn
Cíl práce:
Cílem předložené studie bylo získat vlastní zkušenosti týkající se vzniku a trvání spontánní remise (R) u dospělých recentních diabetiků typu 1.Pacienti a metody:
Analýza retrospektivních dat 40 dlouhodobě sledovaných diabetiků typu 1 (věk při diagnóze 25,3 ± 5,7 let; 21 mužů, 19 žen) přinesla řadu nových poznatků, zčásti prioritních a dosud v literatuře nepublikovaných.Výsledky:
Celkově se remise rozvinula u 60 %, to je u 24 nemocných; z toho u 17 % úplná remise, u zbylých 43 % remise částečná. Částečná remise trvala v průměru 46 týdnů (6–159 týdnů), úplná remise trvala průměrně 59 týdnů (24–79 týdnů). K rozvoji remise došlo průměrně za 11 týdnů od manifestace diabetu (za 1–60 týdnů). Částečná remise začala obvykle v 12. týdnu (v 1.–60. týdnu), zatímco úplná remise se začala rozvíjet v průměru v 9. týdnu (v 2.–25. týdnu). Remise se častěji rozvinula u nemocných, kteří si v období před stanovením diagnózy diabetu méně často stěžovali na výskyt polyfagie (R 6 % vs NR 38 %; p < 0,03), na nespecifické potíže (R 64 % vs NR 100 %; p < 0,04)) a u kterých byl v této době zaznamenán nižší pokles hmotnosti (R 9,8 ± 6,5 % vs NR 13,5 ± 4,1 %; p < 0,009). V době manifestace diabetu byla spojena s budoucí remisí nižší dávka inzulinu (UI/kg/den; R 0,55 ± 0,24 vs NR 0,76 ± 0,38; p < 0,05) a méně výrazná porucha vnitřního prostředí: R vs NR; pH 7,43 ± 0,029 vs 7,33 ± 0,034; HCO3 25,04 ± 1,43 mmol/l vs 17,57 ± 4,09 mmol/l; base excess 1,08 ± 1,53 mmol/l vs –7,25 ± 4,21 mmol/l, vše p < 0,01). Dosud nepopsaný je pozitivní vztah mezi lépe zachovanou pozdní fází inzulinové sekrece (vzestup C-peptidu ve 30. minutě po stimulaci glukagonem) v období manifestace diabetu a vznikem remise. Remise byla spojena s relativně příznivějším vývojem funkce Langerhansových ostrůvků: po 24 měsících od stanovení diagnózy diabetu činil pokles C-peptidu ve srovnání s výchozí hodnotou u nemocných s remisí v průměru 33 %, zatímco u nemocných bez remise v průměru 71 % (p < 0,01). Z autoimunitních markerů probíhající inzulitidy byly sledovány pouze protilátky proti inzulinu. Jejich výskyt v době diagnózy diabetu byl ve skupině s remisí prakticky stejný jako ve skupině, v níž se remise nerozvinula.Závěr:
Ukázalo se, že vztah remise k jednoduchým anamnestickým parametrům je stejně významný jako k drahým laboratorním vyšetřením. Tyto závěry znovu dokládají význam pečlivě provedené anamnézy, která má v případě remise i prognostický význam.Klíčová slova:
diabetes mellitus typu 1 – remise – prediktivní faktoryÚvod
Spontánní remise u diabetu typu 1 trvá obvykle několik týdnů až měsíců, s tendencí k delšímu trvání u starších dětí, a zejména u dospělých, u kterých byly ojediněle popsány případy s trváním remise několik let. Naopak spontánní remise jsou poměrně vzácné v předškolním věku. Věk pacientů a kritéria použitá při definici remise nejčastěji ovlivňují výraznou variabilitu její prevalence v publikovaných studiích: od 14 % až po 61 % [1,4,9,10,15,18,22,25,26,28].
U dospělých je pro rozvoj remise shodně prokazován pozitivní vliv méně výrazné hyperglykemie a nepřítomnosti ketoacidózy v době záchytu diabetu, nižší potřeby inzulinu v době zahájení léčby, kratšího období diabetických symptomů a menšího úbytku hmotnosti před stanovením diagnózy diabetu. Nemocní, u kterých byly při manifestaci zjištěny nízké hodnoty proinzulinu a dalších nezralých forem inzulinu, mívají častější a zároveň déle trvající remisi. Někteří autoři připisují pozitivní význam pro rozvoj remise i mužskému pohlaví. V období úplné remise bývá akutní fáze stimulované inzulinové sekrece téměř v normálním rozmezí, s výjimkou selektivní ztráty schopnosti reagovat na glukózu. Obvykle je nalézáno i 5 - až 10násobné zvýšení poměru proinzulin/inzulin [26]. Pozdní fázi inzulinové sekrece nevěnují autoři větší pozornost. Funkční stav inzulárního aparátu ve fázi remise (zvláště úplné) odpovídá nálezům z prediabetického stadia.
Podrobnější analýza dat týkajících se spontánní remise u dospělých diabetiků typu 1 nebyla v českém odborném tisku dosud referována, a proto uvádíme své zkušenosti. Navíc lze konstatovat, že ani ve světové literatuře není této věkové kategorii z hlediska spontánní remise diabetu věnována srovnatelná pozornost jako dětským a periadolescentním věkovým kategoriím.
Soubor nemocných a metodika
Retrospektivně byl analyzován soubor tvořený 40 recentními diabetiky typu 1 (muži 21, ženy 19) z Prahy s průměrným věkem manifestace diabetu 25 ± 5 let. Bližší charakteristiku souboru uvádí tab. 1. Výskyt remise, kvalita remise (částečná nebo úplná), začátek remise a trvání remise byly sledovány v základním souboru, dále v souboru rozděleném na muže a ženy, a v souboru rozděleném na věkové skupiny (< 20 let, 20–30 let, > 30 let). Dále byl analyzován vztah mezi vybranými anamnestickými, klinickými a laboratorními ukazateli z období manifestace diabetického syndromu a vznikem remise.
Tab. 1. Charakteristiky souboru v době stanovení diagnózy diabetu typu 1. 
Při posuzování remise jsme se řídili doporučením International Diabetes Immunotherapy Group [19]. Tato skupina definovala úplnou remisi jako stav charakterizovaný bazálními glykemiemi do 7,8 mmol/l, postprandiálními glykemiemi do 11,1 mmol/l, hodnotami glykovaného Hb v normálním pásmu, bez současného podávání inzulinu alespoň po dobu 10–30 dnů. O částečné remisi mluvíme, když je stejné metabolické kompenzace dosaženo denní dávkou inzulinu 0,25–0,30 IU/kg.
Stanovení glykemie se provádělo glukózooxidázovou metodou (BECKMAN, Glucose analyzer 2). Při stanovení C-peptidu v séru byla použita metoda IRMA (Immunotech, Praha). Funkční reziduální kapacitu beta - buněk Langerhansových ostrůvků jsme hodnotili v období manifestace diabetického syndromu po dosažení metabolické kompenzace pomocí bazálních a stimulovaných hodnot C-peptidu (v 6. a 30. minutě po i.v. aplikaci 1 mg glukagonu). Hladiny glykovaného hemoglobinu byly stanovovány pomocí kitu Abbott Imx Glycated Haemoglobin Test (Abbott Laboratories, Abbott Park, IL, USA). Autoprotilátky proti inzulinu byly detekovány metodou RIA, kity firmy Lacomed s.r.o.
Při statistickém hodnocení bylo použito t-testu, rozdíly byly hodnoceny jako významné, pokud p bylo menší než 0,05.
Výsledky
Výskyt remise, její začátek a trvání. Vliv pohlaví a věku
Remise se rozvinula u 60 %, tj. u 24 nemocných. U 7 pacientů šlo o úplnou remisi (u 17 %), u zbylých o částečnou remisi (u 43 %). Remise trvala průměrně 49 týdnů (rozmezí 6–159 týdnů), částečná remise trvala v průměru 46 týdnů (rozmezí 6–159 týdnů), úplná remise trvala průměrně 59 týdnů (rozmezí 24–79 týdnů) (tab. 2).
Tab. 2. Výskyt remise v sledovaném souboru. 
K rozvoji remise došlo u sledovaných pacientů průměrně za 11 týdnů od manifestace diabetu (za 1–60 týdnů). Částečná remise začala obvykle ve 12. týdnu (v 1.–60. týdnu), zatímco úplná remise se začala rozvíjet dříve, v průměru v 9. týdnu (v 2. až 25. týdnu).
Remise se rozvinula častěji u mužů než u žen, rozdíl však nebyl významný (u mužů v 67 %, u žen v 53 %). Rozdíl ve výskytu remise byl nejvýraznější u celkové remise (muži v 29 %, ženy v 6 %), ani zde však nedosáhl statistické významnosti. To platí i pro remisi částečnou (muži ve 43 %, ženy v 39 %). Rovněž délka remise byla větší u mužů (muži 57,3 ± 35 týdnů, ženy 38,3 ± 21 týdnů), rozdíl byl ale rovněž statisticky nesignifikantní. Tento trend se projevoval u celkové i částečné remise.
Remise byla hodnocena i s ohledem na věk pacientů v době diagnózy diabetu. Ve skupině nemocných do 20 let a skupině 21–30 let byl poměr nemocných s remisí a bez remise stejný (56 % : 44 %; 57 % : 43 %), u skupiny > 30 let byl poměr remise : nonremise (R : NR) nejvýraznější (70 % : 30 %), vzhledem k malému počtu pacientů byl rozdíl nesignifikantní. Ve věkové skupině < 20 let jsme neviděli žádnou úplnou remisi. Ve skupině 21–30 let bylo 24 % úplných remisí a 33 % částečných, u 30letých a starších byla úplná remise u 20 % a částečná remise u 50 % nemocných. Všechny rozdíly při hodnocení vlivu věku na remisi byly nesignifikantní (tab. 3).
Tab. 3. Výskyt remise a nonremise podle věku manifestace diabetu. 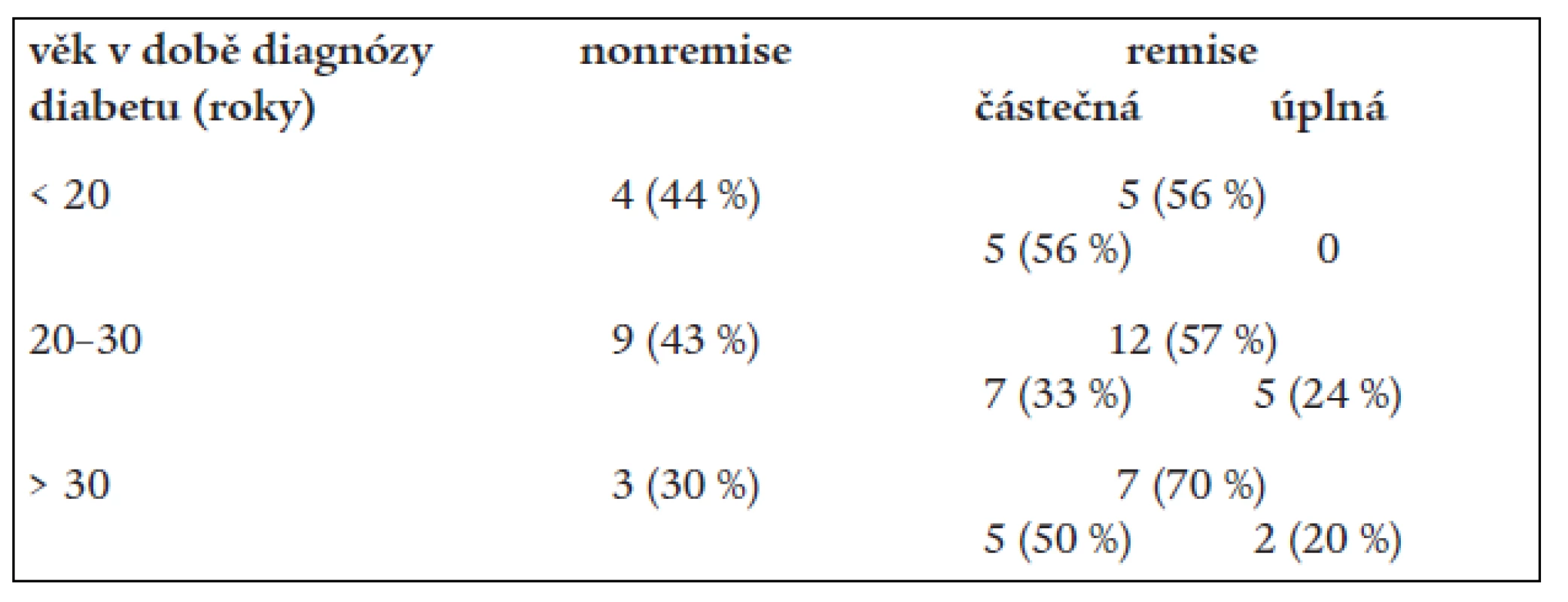
Začátek remise se ve věkových skupinách statisticky významně nelišil, ale je zde naznačen trend: u skupiny > 30 let se remise rozvinula mezi 5. až 60. týdnem od začátku léčby, u skupiny 20–30 let mezi 2.–25. týdnem a u nejmladších pacientů (< 20 let) mezi 1.–13. týdnem.
Trvání remise se u jednotlivých věkových skupin statisticky významně nelišilo. Nejdelší námi zachycenou remisi měl nemocný, kterému bylo v době diagnózy DM 18 let, byla to remise částečná a trvala 159 týdnů. Nejkratší remisi měl nemocný 35letý, remise byla rovněž částečná a trvala pouze 6 týdnů.
Vztah vybraných anamnestických, klinických a laboratorních ukazatelů z období manifestace diabetického syndromu k remisi
Výsledky jsou uvedeny v tab. 4a a 4b.
Tab. 4a. Vybrané klinické a laboratorní údaje (x ± SD) z období manifestace diabetu ve vztahu k remisi. 
Tab. 4b. Vybrané klinické a laboratorní údaje z období manifestace diabetu ve vztahu k remisi. 
IAA – autoprotilátky proti inzulinu, CSII – aplikace inzulinu kontinuální podkožní infuzí, BE – base excess Bazální hodnoty C−peptidu v prvých 24 měsících po manifestaci diabetu u nemocných s remisí a bez remise
Průměrné bazální hodnoty C-peptidu obou skupin jsou graficky znázorněny na obr. 1.
Obr. 1. Hodnoty C-peptidu v průběhu 24 měsíců u nemocných v remisi a bez remise. 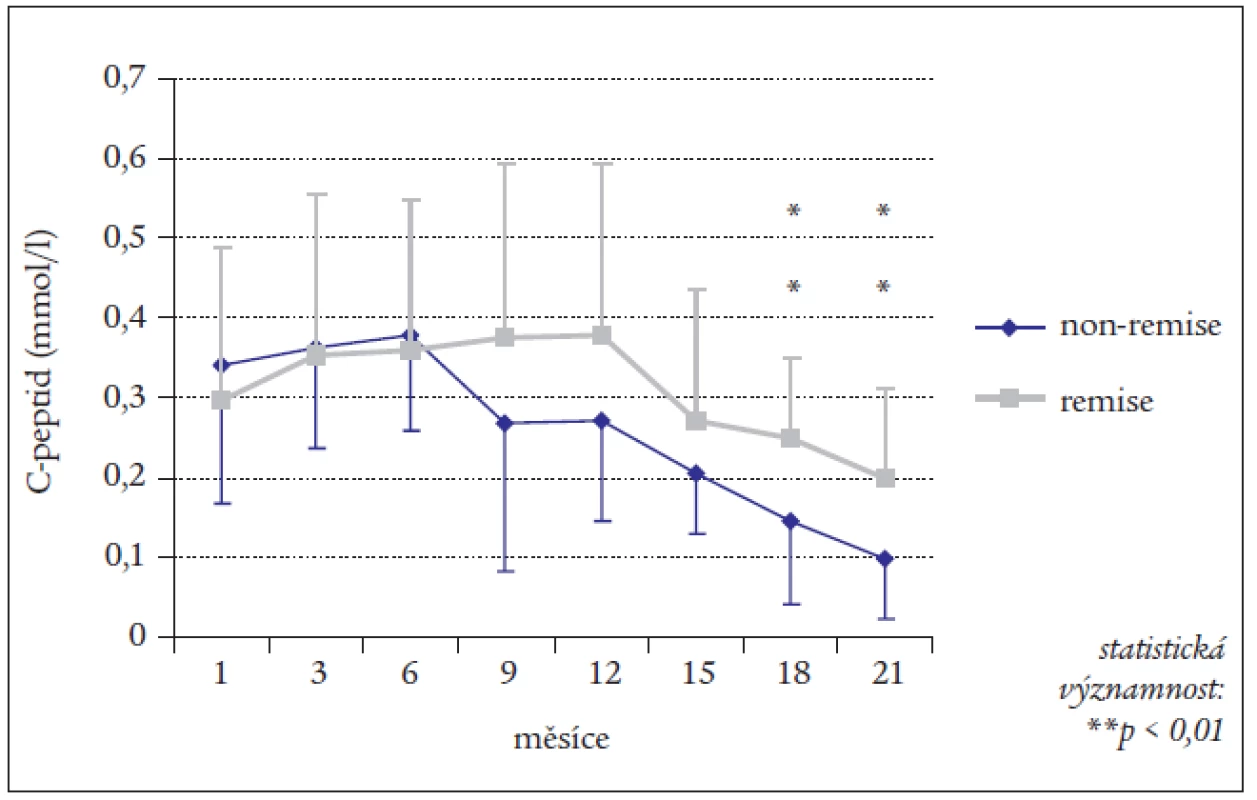
Průměrná hodnota C-peptidu se v 1. měsíci po stanovení diagnózy diabetu typu 1 u obou skupin nemocných významně nelišila, i když u nonremise byla mírně nesignifikantně vyšší (remise 0,29 ± 0,19 nmol/l, nonremise 0,34 ± 0,17 nmol/l). Až do 6. měsíce lze pozorovat vzestup hodnoty C-peptidu v obou skupinách, prakticky beze změny jejich vzájemného vztahu. Od 6. měsíce byl vývoj hodnoty C-peptidu v každé skupině odlišný. Ve skupině bez remise hodnota C-peptidu od 6. měsíce klesala, v průměru o 0,06–0,01 nmol/l každé 3 měsíce, až na 0,1 nmol/l ve 24. měsíci (to je na 29 % výchozí hodnoty v 1. měsíci). Naopak ve skupině s remisí pokračoval mírný vzestup hodnoty C-peptidu až do 12. měsíce. Pokles v dalších měsících v této skupině byl ve srovnání s nemocnými bez remise podstatně pozvolnější, ve 24. měsíci činila hodnota C-peptidu 0,20 ± 0,11 nmol/l, to je 67 % výchozí hodnoty v 1. měsíci (p < 0,01) (obr. 1).
Diskuse
Zatím spíše ojedinělé studie zabývající se dospělými diabetiky typu 1 přinášejí doklady o odlišném imunogenetickém vybavení těchto nemocných, odlišnosti jsou zjišťovány v manifestaci diabetického syndromu, v průběhu remise a v mnoha dalších ukazatelích [5,8,11,16,20,21, 29,30,25]. V českém odborném tisku je pozornost zaměřena především na typ LADA [2,13,14], data o mladších dospělých diabeticích (young adult) ale prakticky chybějí. V předložené studii uvádíme u této věkové kategorie své zkušenosti s výskytem a trváním spontánní remise.
U studovaného souboru se rozvinula remise u 60 %, z toho u 17 % šlo o úplnou remisi, u zbylých 43 % o částečnou remisi. V ojedinělé studii u obdobné věkové kategorie uvádí Scholin et al [22] recentně výskyt remise u 61 %, i když používá měkčí kritéria (zařazováni nemocní s dávkou inzulinu do 0,4 IU/kg/den). Výskyt spontánní úplné remise u dospělých diabetiků typu 1 se v literatuře uvádí mezi 8–15 %, v závislosti na stáří souboru. Částečné remisi autoři věnují podstatně méně pozornosti, srovnání výsledků je velmi obtížné pro nejednotnost kritérií (dávka inzulinu užívaná jako kritérium pro zařazení pacientů do této skupiny kolísá v literatuře od 0,25 IU/kg/24 hod do 0,5 IU/kg/24 hod). K rozvoji remise došlo u našich pacientů průměrně za 11 týdnů od stanovení diagnózy diabetu (rozmezí 1–60 týdnů), úplná remise vznikala o něco dříve (9. týden), a pouze do půl roku po manifestaci diabetu. Částečná remise podle našich zkušeností může vzniknout kdykoli v 1. roce onemocnění.
U nejmladších pacientů se remise objevovala během prvních 3 měsíců po stanovení diagnózy diabetu a v dalším období již pravděpodobnost jejího rozvoje byla jen velmi malá. Naopak u nejstarší věkové kategorie (> 30 roků) se remise může objevit dle našich zkušeností kdykoliv během 1. roku po záchytu onemocnění.
Remise byla častější a v průměru delší u mužů ve srovnání s ženami, rozdíly však nebyly statisticky významné. To odpovídá údajům Scholina [22], i když sexuální rozdíly v trvání remise byly u jeho nemocných výrazné a statisticky významné. Tendence k častějšímu výskytu remise u mužského pohlaví bývá popisována i u mladších věkových kategorií [3,10]. Úbytek hmotnosti během symptomatického období před manifestací diabetu byl u nemocných bez remise významně vyšší než u nemocných s remisí. Hmotnostní úbytek je považován shodně všemi autory za jeden z nejvýraznějších předpovědních faktorů spontánní remise, a to jak v dětském, tak dospělém věku.
Neprokázali jsme vliv BMI na rozvoj remise, a to na rozdíl od literárních údajů považujících BMI, zejména u dětí a adolescentů, za jeden z nejčastěji přítomných prediktivních faktorů pro rozvoj remise [6,9,17].
Přítomnost ketonurie u nemocných bez remise byla zachycena ve 100 % proti 79 % u nemocných s remisí. I v našem souboru jsme tak mohli potvrdit negativní význam ketoacidózy pro rozvoj remise. V souhlase se skandinávskou zkušeností [22] u dospělých, resp. s tureckou u dětí a adolescentů [3] byl zjištěn významný negativní vliv poruchy acidobazické rovnováhy v době manifestace diabetu na rozvoj remise.
Vstupní glykemie u skupiny s remisí a bez remise se významněji nelišila, ale trend k vyšším hodnotám glykemie u nonremise bylo možno pozorovat, což odpovídá literárním zkušenostem [6,26,28].
Na rozdíl od literatury [3,9,26], která uvádí hodnotu glykovaného hemoglobinu jako jeden z faktorů majících významný vliv na rozvoj remise, jsme negativní vliv vyšších hodnot na rozvoj remise nepotvrdili. Průměrné hodnoty glykovaného hemoglobinu v době manifestace diabetu se ve skupině s remisí a bez remise prakticky nelišily.
Délka symptomatického období před manifestací diabetu se u skupiny bez remise a s remisí významněji nelišila, ale je zde naznačen trend: delší symptomatické období u nemocných bez remise (7 ± 7 týdnů) ve srovnání s nemocnými s rozvojem remise (5,6 ± 5,5 týdne), který odpovídá literárním údajům o remisi u dospělých diabetiků [18]. Význam délky symptomatického období je zdůrazňován i u dětí [12].
Při hodnocení údajů z období před stanovením diagnózy diabetu se ukázalo, že jak polyurii, tak polydipsii referovalo téměř 100 % nemocných, u kterých se remise nerozvinula, a tento poznatek se týká i výskytu nespecifických potíží, jako byla únava, malátnost, nevýkonnost, neschopnost se soustředit. U nemocných s remisí se výskyt uvedených specifických i nespecifických symptomů pohyboval okolo 65–83 %. Zajímavým nálezem z hlediska patogenetického je signifikantně vyšší výskyt polyfagie u nemocných bez remise, naznačující možný negativní vliv opakované stimulace β-buněk v kritickém stadiu inzulitidy.
U pacientů bez remise byl v době manifestace diabetu inzulin aplikován kontinuální podkožní infuzí (CSII) častěji než u pacientů s remisí (44 % vs 23 %, na hranici statistické významnosti). To lze nejspíše vysvětlit tak, že CSII byla použita u nemocných s výraznějším metabolickým rozvratem při manifestaci diabetického syndromu.
Autoři zabývající se významem jednotlivých faktorů pro rozvoj remise shodně prokazují významný pozitivní vliv bazální i stimulované sekrece C-peptidu. Prakticky všechna data pocházejí z dětských a periadolescentních věkových skupin [4,23]. U našich dospělých nemocných jsme zjistili nesignifikantně nižší bazální hodnotu C-peptidu u nemocných bez remise. Na rozdíl od literárních dat jsme v akutní odpovědi (6. minuta) na sekreční podnět glukagonem nezjistili větší rozdíly mezi nemocnými s remisí a bez ní. Významné rozdíly jsme ale nalezli v pozdní odpovědi v 30. minutě glukagonového testu [24].
Z autoimunitních markerů probíhající inzulitidy jsme měli k dispozici protilátky proti inzulinu. Jejich prevalence v době manifestace diabetu (kolem 30 %) odpovídá nálezům u dospělých nemocných i u jiných autorů. Vysoká prevalence (až 100 %) je charakteristicky vázána na dětský věk. Výskyt pozitivních protilátek proti inzulinu byl ve skupině s remisí prakticky stejný jako ve skupině, v níž se remise nerozvinula. Obdobně Mandrup [12] neprokázal prediktivní význam přítomnosti protilátek proti inzulinu u remise indukované cyklosporinem. Na druhou stranu negativní nález protilátek proti tyrozinfosfatáze (IA2) v době manifestace diabetu byl spojen s vývojem remise a zlepšením sekrece C-peptidu [7]. Vztah mezi rychlostí zániku funkce beta-buněk a titrem GADA u dospělých diabetiků byl publikován recentně [5]. Odlišná odpověď jednotlivých protilátek na různé intervenční postupy je nyní předmětem studia a zájmu řady předních pracovišť.
I v našem souboru jsme mohli potvrdit, že remise souvisí s příznivým vývojem funkce Langerhansových ostrůvků. U nemocných s remisí jsme prokazovali zlepšení vlastní sekrece inzulinu po dobu 12 měsíců od stanovení diagnózy diabetu (srovnej: u nonremise 6 měsíců). Zlepšení sekrece C-peptidu bylo recentně popsáno i u remise indukované cyklosporinem [7]. Pokles hladiny C-peptidu ve 24. měsíci ve skupině s remisí činil 33 % ve srovnání s původní hodnotou naměřenou v době manifestace diabetu, zatímco u nemocných bez remise pokles činil 71 % (p < 0,01). Na tomto dobrém klinickém, resp. funkčním vývoji u nemocných s remisí se nepochybně podílí méně poškozená sekreční kapacita B-buněk, jak lze soudit z lépe zachované pozdní odpovědi po stimulaci glukagonem.
Závěr
Z praktického hlediska se jeví jako velmi důležité zjištění, že vztah remise k jednoduchým anamnestickým údajům (k úbytku hmotnosti, údaji o přejídání v symptomatickém období před stanovením diagnózy, k vysokému výskytu nespecifických příznaků) je stejně významný jako k drahým laboratorním vyšetřením! Tyto závěry znovu dokládají význam pečlivě provedené anamnézy, která má v případě remise i prognostický význam!
Jednoznačně je dokumentován i význam sekrečních ukazatelů a parametrů vnitřního prostředí z doby manifestace diabetu pro rozvoj a kvalitu remise.
Studie vznikla za podpory grantu č. 00000023761 MZ ČR.
doc. MUDr. Karel Vondra, DrSc.
www.endo.cz
e-mail: kvondra@endo.cz
Doručeno do redakce: 19. 2. 2004
Přijato po recenzi: 28. 4. 2004
Zdroje
1. Agner T, Damm P, Binder C. Remission in IDDM: prospective study of basal C-peptide and insulin dose in 268 consecutive patients. Diabetes Care 1987; 10(2): 164–169.
2. Anděl M, Novák J, Kučera P et al. Diabetes mellitus 1. typu manifestovaný ve vyšším věku, tzv. LADA typ diabetu. DMEV 2001; 4(3): 158–171.
3. Bober E, Dundar B, Buyukgebiz A. Partial remission phase and metabolic control in type 1 diabetes mellitus in children and adolescents. J Pediatr Endocrinol Metab 2001; 14(4): 435–441.
4. Bonfanti R, Bognetti E, Meschi F et al. Residual beta-cell function and spontaneous clinical remission in type 1 diabetes mellitus: the role of puberty. Acta Diabetologica 1998; 35(2): 91–95.
5. Borg H, Gottsater A, Landin-Olsson M et al. High levels of antigen-specific islets antibodies predict future beta-cell failure in patients with onset of diabetes in adult age. J Clin Endocrinol Metab 2001; 86(7): 3032–3038.
6. Bougneres PF, Landais P, Boisson C et al. Limited duration of remission of insulin dependency in children with recent overt type 1 diabetes treated with low-dose cyclosporin. Diabetes 1990; 39(10): 1264–1272.
7. Christie MR, Molvig J, Hawkes CJ et al. IA–2 antibody–negative status predicts remission and recovery of C-peptide levels in type 1 diabetic patients treated with cyclosporin. Diabetes Care 2002; 25(7): 1192–1197.
8. Hosszúfalusi N, Vatay A, Rajczy K et al. Similar genetic features and different islet cell autoantibody pattern of latent autoimmune diabetes in adults (LADA) compared with adult–onset type 1 diabetes with rapid progression. Diabetes Care 2003; 26(2): 452–457.
9. Guerrero F, Ortego J, Cordoba JA et al. Clinical parameters (body mass index and age) are the best predictors for the need of insulin therapy during the first 18 months of diabetes mellitus in young adult patients. Horm Metab Res 2000; 32(5): 185–189.
10. Kordonouri O, Danne T, Enders I et al. Does the long-term clinical course of type 1 diabetes mellitus differ in patients with prepubertal and pubertal onset? Results of the Berlin Retinopathy Study. Eur J Pediatr 1998; 157(3): 202–207.
11. Leong KS, Wallymahmed M, Wilding J et al. Clinical presentation of thyroid dysfunction and Addison’s disease in young adults with type 1 diabetes. Postgrad Med J 1999; 75(886): 467–470.
12. Mandrup–Poulsen T, Molvig J, Andersen HU et al. Lack of predictive value of islet cell antibodies, insulin antibodies, and HLA-DR phenotype for remission in cyclosporin-treated IDDM patients. Diabetes 1990; 39(2): 204–210.
13. Matějková-Běhanová M. Latent autoimmune diabetes in adults (LADA) and autoimmune thyroiditis (Minireview). Endocrinol Regul 2001; 35(3): 167–172.
14. Matějková-Běhanová M, Zamrazil V, Vondra K et al. Autoimmune thyroiditis in non-obese subjects with initial diagnosis of Type 2 diabetes mellitus. J Endocrinol Invest 2002; 25(9): 779–784.
15. Muhamad BJ, Swift PG, Raymond NT et al. Partial remission phase of diabetes in children younger than 10 years. Arch Dis Child 1999; 80(4): 367–369.
16. Owen KR, Stride A, Ellard S et al. Etiological investigation of diabetes in young adults presenting with apparent type 2 diabetes. Diabetes Care 2003; 26(7): 2088–2093.
17. Papoz L, Lenegre F, Hors J et al. Probability of remission in individual in early adult insulin dependent diabetic patients. Diabetes Metabolisme 1990; 16(4): 303–310.
18. Pelkonen R, Aro A. Factors predicting remission in type 1 diabetes. Ann Clin Res 1984; 16(2): 94–97.
19. Pozzilli P. Immunotherapy in type 1 diabetes. Diabet Med 1998; 5 : 734–738.
20. Ryan CM, Dulay D, Suprasongsin C et al. Detection of symptoms by adolescents and young adults with type 1 diabetes during experimental induction of mild hypoglycemia. Diabetes Care 2002; 25(5): 852–858.
21. Sabbah E, Savola K, Ebeling T et al. Genetic, autoimmune.and clinical characteristics of childhood-and adult-onset type 1 diabetes. Diabetes Care 2000; 23(9): 1326–1332.
22. Scholin A, Berne C, Schwarcz E et al. Factors predicting clinical remission in adult patients with type 1 diabetes. J Intern Med 1999; 245(2): 155–162.
23. Torn C, Landin-Olsson M, Lernmark A et al. Prognostic factors for the course of beta cell function in autoimmune diabetes. J Clin Endocrinol Metab 2000; 85(12): 4619–4623.
24. Voborská M, Vondra K, Štolba P et al. Importance of C-peptide secretion for remission development in IDDM. Eur J Endocrinol 1994; 130(Suppl 2): 155.
25. Vondra K. Data from the period of clinical remission of type-1diabetes. Diabetologia 1993; 36(Suppl 1): A 170, 652.
26. Vondra K, Merhaut T, Voborská M et al. Manifestace a časný průběh diabetes mellitus I. typu – rozhodující období z hlediska možnosti ovlivnění dalšího vývoje onemocnění. Vnitř Lék 1992; 38(3): 281–288.
27. Vondra K, Štolba P, Zamrazil V. Insulitis – některé nové názory na roli genetických a zevních faktorů. Čas Lék Čes 1991; 130(18–19): 529–533.
28. Vondra K, Vrbíková J. Diabetes mellitus 1. typu – orgánově specifické autoimunní onemocnění. In: Nouza M, Nouza K. Imunologie 98. Praha: Galén 1999 : 168–176.
29. Weets I, Siraux V, Daubresse JC et al. Relation between disease phenotype and HLA-DQ genotype in diabetic patients diagnosed in early adulthood. J Clin Endocrinol Metab 2002; 87(6): 2597–2605.
30. Weets I, Van Autreve J, Van der Auwera BJ et al. Male-to-female excess in diabetes diagnosed in early adulthood is not specific for the immune–mediated form nor it HLA-DQ restricted: possible relation to increased body mass index. Diabetologia 2001; 44(1): 40–47.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2005 Číslo 2- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- Geriatrie jako interdisciplinární vědní obor na prahu 21. století
- Adiponektin – nový adipocytární hormon ve vztahu k obezitě a inzulinové rezistenci
- Heparinem indukovaná trombocytopenie (HIT)
- Heparinem indukovaná trombocytopenie
- Smíšená kryoglobulinemie jako extrahepatální manifestace infekce virem hepatitidy C
- Vyšetření aktivity destičkových funkcí se vztahem k rezistenci na kyselinu acetylsalicylovou
- Pedální bypass v léčbě ischemie diabetické nohy – střednědobé výsledky
- Pulzní tlak v mladé populaci stanovený 24hodinovým ambulantním monitorováním krevního tlaku a jeho vztah k metabolickým a antropometrickým parametrům
- Hodnocení apoptózy buněk akutní myeloidní leukemie a B−lymfocytární chronické lymfatické leukemie po kultivaci s cytostatiky a její vztah k mnohočetné rezistenci
- Vlastní zkušenosti se vznikem a trváním spontánní remise u dospělých diabetiků typu 1
- Vliv kombinovaného aerobního a silového tréninku na funkci levé komory srdeční u nemocných po akutním infarktu myokardu
- Geriatrics as an inter-disciplinary science on the threshold of the 21st century
- Kmenové buňky: nový příslib v medicíně
- Syndróm z rozpadu nádoru – tumor lysis syndrome
- Adiponektin – nový adipocytární hormon se vztahem k obezitě a inzulinové rezistenci
- Kongenitální adrenální hyperplazie, defekt 17α−hydroxylázy jako vzácná příčina hypertenze a hypokalemie
- Heparinem indukovaná trombocytopenie u pacientky se stenózou kmene levé věnčité tepny
- Léčba chronické infekce virem hepatitidy C pegylovaným interferonem a ribavirinem u pacienta se smíšenou kryoglobulinemií
- Redakční pošta
- Redakční pošta
- Redakční pošta
- Studium na lékařské fakultě – potřeba tradice i změn
- Radovan Slezák et al. Malé ilustrované repetitorium
- Pavel Ševčík, Jana Skřičková, Vladimír Šrámek et al. Záněty plic v intenzivní medicíně
- Stanislav Havelka, Jozef Hoza et al. Revmatologie období růstu. Diagnostika, terapie, rehabilitace
- Pavel Maruna. Proteiny akutní fáze. Fyziologie, diagnostika, klinika
- Jiří Widimský jr et al. Arteriální hypertenze – současné klinické trendy
- Pavel Kohout et al. Výživa u pacientů s idiopatickými střevními záněty
- Jan Příborský: Peniciliny
- XI. sjezd České internistické společnosti Brno 20.–23. října 2004
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Pulzní tlak v mladé populaci stanovený 24hodinovým ambulantním monitorováním krevního tlaku a jeho vztah k metabolickým a antropometrickým parametrům
- Kongenitální adrenální hyperplazie, defekt 17α−hydroxylázy jako vzácná příčina hypertenze a hypokalemie
- Syndróm z rozpadu nádoru – tumor lysis syndrome
- Vlastní zkušenosti se vznikem a trváním spontánní remise u dospělých diabetiků typu 1
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



