-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pilotní registr akutního infarktu myokardu – hodnocení kvality péče v non‑PCI nemocnicích v průběhu 5 let
Pilot register of acute myocardial infarction – a 5‑year evaluation of quality of care in non‑PCI hospitals
Introduction:
The aim of this research was to describe (demographic data and cardiovascular disease risk factors) a non‑selected patient population with acute myocardial infarction and to evaluate the applied diagnostic and therapeutic approaches.Patients and methods:
Data on 3,184 cases of acute myocardial infarction from non‑PCI hospitals in Čáslav, Chrudim, Jindřichův Hradec, Kutná Hora, Písek and Znojmo were entered in a pilot register between 2003 and 2007.Results:
ST elevation myocardial infarctions represented 28.5% of registered cases; primary reperfusion was indicated in 68.3% of these cases. Coronarography was indicated in 43.8% of patients in the non‑ST elevation myocardial infarction subgroup. When evaluating pharmacotherapy administered during the first 24 hours following admission, a statistically significant increase in pharmacotherapy administration over the 5 years of register existence was observed (the most apparent for clopidrogel – increase from 24.6% to 63.3%). Analysis of medication recommended for use at discharge also revealed significant increase in administration of the recommended medication over the 5 years in all evaluated drug groups – the most significant, once again, for thienopyridines (increase from 34.9% to 49.6%). In-hospital mortality decreased over the 5 years from 15.2% in 2003 to 8.0% in 2007.Conclusion:
The 5‑year evaluation of diagnostic and therapeutic approaches applied in patients with acute myocardial infarction in non‑PCI hospitals confirmed improvement in care provided, specifically improved adherence to pharmacotherapy as well as interventional treatment guidelines pertinent to this patient group. Together with increased quality of care, we observed a decline in in‑hospital mortality of patients with acute myocardial infarction.Key words:
acute myocardial infarction – register – risk factors – quality of care – pharmacotherapy – interventional treatment
Autoři: Z. Monhart 1; H. Grünfeldová 2; P. Janský 3; J. Zvárová 4; V. Faltus 4
Působiště autorů: Interní oddělení Nemocnice Znojmo, přednosta prim. MUDr. Jan Sedláček 1; Interní oddělení a Centrum biomedicínské informatiky Městské nemocnice Čáslav, přednostka prim. MUDr. Hana Grünfeldová 2; Kardiovaskulární centrum pro dospělé pacienty Kardiochirurgické kliniky 2. lékařské fakulty a FN Motol Praha, přednosta doc. MUDr. Marek Šetina, CSc. 3; Centrum biomedicínské informatiky, Ústav informatiky AV ČR v. v. i., Praha, vedoucí prof. RNDr. Jana Zvárová, DrSc. 4
Vyšlo v časopise: Vnitř Lék 2010; 56(1): 21-29
Kategorie: Původní práce
Souhrn
Úvod:
Cílem práce je popsat charakteristiky (demografická data a rizikové faktory kardiovaskulárních onemocnění) neselektované populace pacientů s akutním infarktem myokardu, dále zhodnotit použité diagnostické a terapeutické postupy.Soubor a metodika:
V průběhu let 2003–2007 byly do pilotního registru zadány údaje o 3 184 případech akutního infarktu myokardu z non‑PCI nemocnic v Čáslavi, Chrudimi, Jindřichově Hradci, Kutné Hoře, Písku a ve Znojmě.Výsledky:
Infarkty s elevacemi ST tvořily 28,5 % případů v našem souboru, v 68,3 % byla indikována primární reperfuze. V podskupině infarktů bez elevací ST bylo koronarografické vyšetření indikováno ve 43,8 % případů. Při hodnocení farmakoterapie podané v průběhu prvních 24 hod po přijetí byl pozorován statisticky významný nárůst jejich podávání v průběhu 5 let registru (nejvíce patrný u clopidogrelu – nárůst z 24,6 % na 63,3 %). I při porovnání medikace doporučené při propuštění byl významný nárůst podávání doporučené medikace v průběhu 5 let ve všech sledovaných lékových skupinách – nejvýznamnější opět v případě thienopyridinů (nárůst z 34,9 % na 49,6 %). Nemocniční mortalita se v průběhu 5 let snížila z 15,2 % v roce 2003 na 8,0 % v roce 2007.Závěr:
V průběhu 5letého hodnocení diagnostických a léčebných postupů u pacientů s akutním infarktem myokardu v non‑PCI nemocnicích jsme prokázali zlepšování poskytované péče ve smyslu většího dodržování doporučených postupů jak ve farmakoterapii, tak v intervenční léčbě těchto pacientů. Současně se zvyšováním kvality péče jsme pozorovali pokles nemocniční mortality u pacientů s akutním infarktem myokardu.Klíčová slova:
akutní infarkt myokardu – registr – rizikové faktory – kvalita péče – farmakoterapie – intervenční léčbaÚvod
Nemoci oběhové soustavy jsou trvale na prvním místě jako příčina hospitalizace. Za jedno z nejzávažnějších onemocnění oběhové soustavy je považován akutní infarkt myokardu. Počet hospitalizací pro toto onemocnění se v průběhu posledních let postupně snižoval (225 hospitalizací na 100 000 obyvatel v roce 2002 proti 256 hospitalizacím v roce 1995), nicméně v absolutních číslech zůstává nadále vysoký [1]. Ne všichni pacienti s diagnózou akutního infarktu myokardu jsou hospitalizováni v kardiocentrech, většina pacientů s akutními koronárními syndromy je léčena na interních či kardiologických odděleních non‑PCI nemocnic. Významným zdrojem informací o kvalitě péče a dodržování doporučených postupů jsou registry pacientů s tímto onemocněním, které poskytují realistická data o morbiditě a mortalitě v neselektované populaci. Registry vypovídají o reálném „světě“ – ať již z pohledu toho, že obsahují data o celém spektru populace pacientů s danou diagnózou, nebo z pohledu jiného – že popisují reálnou praxi v diagnostice a léčbě sledovaného onemocnění. Získané údaje tak představují určité pojítko mezi klinickými studiemi a denní praxí, protože do klinických studií bývá zařazována populace pacientů spíše s nižším rizikem, menším podílem žen, nižšího věku [2], a naopak vyloučeni bývají mnohdy starší pacienti s řadou komorbidit a vysokým rizikem [3]. Pro zúčastněná pracoviště jsou údaje z registru zpětnou vazbou, umožňující identifikovat prostor pro zlepšení kvality péče, vybrané parametry mohou být využívány jako hodnotící kritérium pro kvalitu léčby v jednotlivých nemocnicích [4]. Z těchto důvodů je v guidelines Evropské kardiologické společnosti pro diagnostiku a léčbu akutních koronárních syndromů bez ST elevací doporučeno vytvoření regionálních a/nebo národních programů, které systematicky hodnotí kvalitu péče a poskytují zpětnou vazbu jednotlivým nemocnicím [5,6]. V České republice je ve srovnání se zahraničními zkušenostmi historie registrů akutních koronárních syndromů poměrně chudá. Z roku 2003 jsou k dispozici data o léčbě pacientů s akutním infarktem myokardu s elevacemi ST segmentů v jihočeském regionu z Jihočeského koronárního registru (pouze pacienti se STEMI) [7]. Registr CZECH podrobně popsal charakteristiky, léčbu a výsledky 1 345 pacientů s akutními koronárními syndromy v průběhu listopadu roku 2005 [8]. Prvotním úkolem našeho pilotního registru infarktu myokardu bylo popsat charakteristiky neselektované populace pacientů s akutním infarktem myokardu, zhodnotit použité diagnostické a terapeutické postupy, zejména podíl pacientů léčených intervenčně, farmakoterapii podanou v průběhu prvních 24 hod po přijetí, a léčbu doporučenou při propuštění. Dalším cílem registru bylo porovnat kvalitu péče poskytované různým skupinám pacientů s akutním infarktem.
Soubor a metodika
Pilotní projekt registru infarktu myokardu vznikl v roce 2003 ve spolupráci s EuroMISE centrem – Kardio (Ústav informatiky AV ČR, v.v.i.) v Praze. Do registru byly za 5 let získány údaje o celkem 3 184 případech akutního infarktu myokardu. V roce 2003 do registru přispívala interní oddělení Městské nemocnice Čáslav, Nemocnice Kutná Hora a Nemocnice Znojmo. Data za rok 2004 kromě těchto 3 nemocnic dodaly interní oddělení nemocnic v Písku a Jindřichově Hradci. Od roku 2005 do roku 2007 do registru přispívaly Městská nemocnice Čáslav, Nemocnice Kutná Hora, chrudimská nemocnice a Nemocnice Znojmo. Do registru byly zadávány údaje o konsekutivních pacientech, kteří byli ve sledovaném období hospitalizováni pro akutní infarkt myokardu nebo u nich byl akutní infarkt diagnostikován na příjmové ambulanci nemocnice a byli ihned odesláni k intervenční léčbě do kardiocentra. Kritériem zařazení do registru byla propouštěcí diagnóza akutního infarktu myokardu stanovená podle platných diagnostických kritérií [9,10]. Registr tedy zahrnuje pouze ty pacienty, kteří s akutním infarktem myokardu dorazili do nemocnice – a nikoli pacienty, kteří zemřeli doma nebo během transportu do nemocnice. Soubor dále neobsahuje pacienty, kteří byli hospitalizováni pro jinou diagnózu, zemřeli za hospitalizace náhlou smrtí a akutní infarkt myokardu byl uveden v propouštěcí zprávě jako předpokládaná příčina úmrtí. Údaje do registru byly získávány retrospektivně z dokumentace pacientů v jednotlivých nemocnicích.
Někteří z pacientů byli v průběhu 5 let trvání registru zařazeni opakovaně s dalšími infarkty myokardu. Nepředpokládáme, že by diagnostické a léčebné postupy a kvalita péče obecně byly v těchto případech ovlivněny skutečností, že se jedná o opakovaný infarkt myokardu v průběhu našeho sledování. Z tohoto důvodu jsou i tyto případy akutního IM (9,8 %) zahrnuty do statistické analýzy. Tyto případy jsou považovány za nezávislá pozorování. Určitou limitaci pro statistickou analýzu představoval i počet chybějících pozorování pro jednotlivé sledované proměnné – při hodnocení medikace se jejich počet pohyboval mezi 1,1 a 5,2 %, při hodnocení přítomnosti rizikových faktorů mezi 2,1 a 5,7 %, v případě provedení koronarografie bylo chybějících pozorování pouze 1,5 %.
Při statistickém hodnocení spojitých proměnných jsme použili Kruskallův-Wallisův test. Při hodnocení kategorických (a dichotomických) proměnných byly použity: exaktní Fisherův test a χ2 test nezávislosti. Pro další zpracování výsledků a výpočet poměru šancí (OR) byla použita logistická regrese. Všechny statistické výpočty byly provedeny za použití statistického systému R (verze 2.7.1.) na 5% hladině významnosti. U spojitých proměnných se v textu uvádí průměr ± směrodatná odchylka.
Limitace registru
Jsme si vědomi, že údaje z pilotního registru akutního infarktu myokardu mají své limitace. Prvním limitujícím faktorem je skutečnost, že se sledování zúčastnil jen omezený počet nemocnic, a tedy výsledný počet případů IM zařazených do registru je ve srovnání se zahraničními pracemi malý – i když se jedná o největší publikovaný neselektovaný soubor pacientů s akutním infarktem myokardu v České republice v posledních letech. Dále se v průběhu 5 let trvání registru měnil počet přispívajících nemocnic – některá pracoviště se sběru dat zúčastnila pouze v jednom roce (nemocnice v Jindřichově Hradci a Písku). Celého 5letého sledování se zúčastnily pouze 3 nemocnice, takže longitudinálně lze přesně sledovat vývoj léčebných postupů a případně dalších parametrů pouze na těchto pracovištích. Z těchto 3 nemocnic (Čáslav, Kutná Hora a Znojmo) však pochází 79 % zadaných případů, proto lze na základě získaných dat hodnotit trendy vývoje jednotlivých parametrů.
Výsledky
Populace pacientů s akutním infarktem myokardu
V průběhu let 2003–2007 byly do pilotního registru zadány údaje o 3 184 případech akutního infarktu myokardu. V celém souboru mírně převažovali muži – 1 773 případů (55,7 %) – nad ženami – 1 410 případů (44,3 %). Průměrný věk v celém souboru byl 70,9 ± 12,0 let, pacienti nad 75 let věku představovali 43,4 %. Ženy v našem souboru byly starší – průměrný věk 75,4 ± 10,0 let než muži – 67,4 ± 12,4 let. Tento rozdíl byl statisticky významný (p < 0,001). Tak jak jsme očekávali, byl patrný rozdíl ve věkové struktuře mezi muži a ženami. U mužů byl výskyt akutního infarktu rozložen mezi 5., 6. a 7. decenium, procento mužů starších 80 let bylo již zřetelně nižší. Na druhé straně věkového spektra bylo 8,6 % mužů hospitalizováno pro akutní infarkt ve věku pod 50 let – na rozdíl od žen, kterých bylo v tomto věku méně než 2 %. Největší část případů mezi ženami bylo v 7. a 8. deceniu, v mladším věku bylo jejich procento zřetelně nižší. Demografická data z jednotlivých let jsou uvedena v tab. 1. Kromě demografických údajů jsme hodnotili též přítomnost kardiovaskulárních rizikových faktorů. Sledovali jsme výskyt arteriální hypertenze, hyperlipidemie, diabetes mellitus a kouření. Nejčastěji přítomným rizikovým faktorem byla arteriální hypertenze – v celém souboru byla přítomna u 75,2 % případů akutního infarktu. Dalšími rizikovými faktory podle frekvence výskytu byla hyperlipidemie – přítomna ve 49,2 % a diabetes mellitus – ve 41,0 %. Kouření bylo nejméně častým rizikovým faktorem v celém souboru – 21,4 %. Hypertenze a diabetes mellitus se vyskytovaly častěji mezi pacienty staršími 75 let. Na rozdíl od hypertenze a diabetu se hyperlipidemie vyskytuje u starších pacientů méně často ve srovnání s pacienty mladšími, také kuřáků bylo mezi staršími pacienty významně méně.
Charakteristiky akutního infarktu myokardu
V celém registru jsme zaznamenali 908 případů akutního infarktu s elevacemi ST segmentů (STEMI) a 2 250 případů akutního infarktu bez elevací ST segmentů (nonSTEMI). Infarkty s elevacemi ST tvořily 28,5 % případů. Podíl STEMI byl v jednotlivých letech sledování poměrně stabilní – kolísal od 25,1 % do 31,4 % – trvale se pohyboval mezi 1/4 až 1/3 případů. Ve skupině pacientů pod 75 let tvořily STEMI 35,7 % případů a nad 75 let 19,0 % – tento rozdíl je statisticky významný (p < 0,001). Mezi ženami představovaly STEMI 24,0 % případů a mezi muži 32,2 %. Tento rozdíl byl opět statisticky významný (p < 0,001), ale byl ovlivněn především vyšším věkem žen v našem souboru, protože po adjustaci na věk ztrácí rozdíl v zastoupení infarktů s elevacemi ST segmentů mezi pohlavími statistickou významnost. Jako další charakteristiku IM jsme sledovali, zda se u daného pacienta jedná o první, nebo již opakovaný infarkt – ve 31,3 % případů se v anamnéze infarkt vyskytoval.
Akutní infarkt myokardu s elevacemi ST segmentů
V podskupině pacientů s infarkty s elevacemi ST segmentů (908 případů) byl průměrný věk 66,7 ± 12,5 let. Častěji se jednalo o muže než o ženy (62,8 % vs 37,2 %). Muži byli v průměru mladší (63,1 ± 12,1 let) než ženy (72,7 ± 10,7 let). Ve výrazné většině případů se jednalo o první infarkt u daného pacienta (82,5 %). Hypertenze, hyperlipidemie a diabetes mellitus byly u STEMI pacientů méně časté, než bylo jejich zastoupení v celém souboru, kouření bylo naopak v této podskupině přítomno častěji (31,6 % pacientů) než v celém souboru všech infarktů myokardu (21,4 %). U STEMI pacientů jsme jako základní údaj o kvalitě poskytnuté péče sledovali, zda byl v non‑PCI nemocnici zvolen některý z reperfuzních postupů (tedy zda byl pacient odeslán k provedení primární PCI nebo podána trombolýza). Primární reperfuzní léčba byla v průběhu 5 let použita u 68,3 % pacientů se STEMI. Mezi pacienty, u kterých byla reperfuzní léčba indikována, výrazně dominuje primární PCI nad trombolýzou, byla použita u 97,1 % pacientů. Údaje o léčbě v jednotlivých letech jsou uvedeny v tab. 2. Ne všichni pacienti s infarktem s elevacemi ST přicházejí do nemocnice dostatečně včas, aby bylo možno provést primární reperfuzi v průběhu prvních 12 hod. O tomto faktu svědčí též skutečnost, že v našem souboru bylo 12,2 % pacientů, kteří po STEMI podstoupili elektivní SKG. Populace pacientů s infarktem s elevacemi ST segmentů není homogenní, proto se i liší reperfuzní léčba v jednotlivých podskupinách. Lépe jsou léčeni STEMI pacienti pod 75 let a muži (tyto skupiny se do značné míry překrývají). Šance na poskytnutí reperfuzní léčby je ve skupině nad 75 let signifikantně nižší (OR 0,3; 95% CI 0,2–0,4), stejně jako je nižší pro ženy ve srovnání s muži (OR 0,6; 95% CI 0,5–0,8). Po adjustaci na věk není rozdíl mezi pohlavími významný – OR pro poskytnutí reperfuzní léčby je po adjustaci na věk pro ženy 1,0; 95% CI 0,7–1,3. Nemocniční mortalita STEMI pacientů byla v našem souboru 11,0 %. V letech sledování kolísala mezi 8,8 a 11,8 %. Mortalita ve skupině pacientů podstupujících reperfuzní léčbu byla 3,2 %, mortalita ve skupině pacientů bez primární reperfuzní léčby byla 26,8 %. Tento rozdíl je statisticky významný (p < 0,001), stejný rozdíl byl patrný i ve skupině pacientů nad 75 let – mortalita léčených reperfuzí byla 5,3 % a neléčených 43,0 %.
Akutní infarkt myokardu bez elevací ST segmentů
V podskupině pacientů s nonSTEMI byl průměrný věk 72,6 ± 11,4 let. Tito pacienti byli významně starší než pacienti se STEMI (p < 0,001). Stejně jako v podskupině STEMI se i zde jednalo častěji o muže než o ženy (52,9 % vs 47,1 %), i zde byli muži v průměru mladší (69,4 ± 12,0 let) než ženy (76,2 ± 9,6 let). Častěji se jednalo o první infarkt u daného pacienta (59,7 %), ale tato převaha nad opakovanými infarkty nebyla tak výrazná jako u pacientů se STEMI. Hypertenze, hyperlipidemie a diabetes mellitus se u případů nonSTEMI vyskytovaly častěji než v celém souboru pacientů s akutním infarktem. Kouření bylo v této subpopulaci zastoupeno naopak méně často (17,4 % pacientů) než v celém souboru. Nemocniční mortalita ve skupině infarktů myokardu bez elevací ST byla v našem souboru 9,8 %, a byla tedy nižší než mortalita pacientů se STEMI (11,0 %). U pacientů s nonSTEMI jsme sledovali, zda bylo v průběhu hospitalizace provedeno koronarografické vyšetření. Celkem toto vyšetření podstoupilo 43,8 % pacientů s akutním infarktem myokardu bez elevací ST segmentů. Frekvence invazivního vyšetřování se u těchto pacientů v průběhu 5 let zvyšovala – šance na provedení SKG byla v roce 2007 významně vyšší než v roce 2003 (OR 2,5; 95% CI 1,9–3,4). Pacienti mladší 75 let byli k provedení koronarografie odesíláni významně častěji než pacienti starší (60,2 % vs 26,8 %). U mužů byla koronarografie provedena častěji než u žen (50,8 % vs 35,9 %), tento rozdíl je ovlivněn vyšším věkem žen – po adjustaci na věk se šance pro ženy na provedení SKG ve srovnání s muži liší pouze hraničně významně (OR 0,8; 95% CI 0,7–1,0). Frekvence koronarografického vyšetření u pacientů s NSTEMI je uvedena v tab. 3.
Farmakoterapie v průběhu 24 hod po přijetí
Významným parametrem pro hodnocení kvality péče byla léčba, kterou pacienti dostali v průběhu prvních 24 hod po přijetí (případně již před přijetím, např. ve voze záchranné služby). Hodnotili jsme podání 5 skupin léků – kyselinu acetylsalicylovou, dále antikoagulační léčbu (nefrakcionovaný nebo nízkomolekulární heparin, případně fondaparinux), beta‑blokátory, statiny a blokátory renin‑angiotenzin‑aldosteronového systému (ACE inhibitory nebo sartany); akutní podání clopidogrelu bylo sledováno až od roku 2004. Ve všech lékových skupinách (kromě heparinu) jsme pozorovali významné zlepšení v průběhu našeho sledování (obr. 1). Šance na podání kyseliny acetylsalicylové byla v roce 2007 ve srovnání s rokem 2003 významně vyšší – OR 3,4; 95% CI 2,3–5,0. Stejně jako u kyseliny acetylsalicylové byl i v případě clopidogrelu zřetelný vzestup v jeho podávání v akutní fázi IM – v tomto případě jsme pozorovali signifikantní zlepšení kvality akutní farmakoterapie v průběhu 4 let s poměrem šancí OR 5,5; 95 % CI 4,3–7,0 ve prospěch roku 2007. Heparin byl v průběhu 5 let podáván přibližně stejně často – frekvence jeho podání se po všechny roky trvání registru pohybovala kolem 90 %. Heparin tak byl nejčastěji podávaným lékem v akutní fázi infarktu myokardu – v posledním roce (2007) se mu již téměř vyrovnal aspirin. V případě podání beta‑blokátorů byla šance na jejich podání v roce 2007 ve srovnání s rokem 2003 významně vyšší – OR 5,8; 95% CI 4,4–7,7. Obdobně jsme i v případě statinů pozorovali v průběhu 5 let výrazné zlepšení adherence ke guidelines u našich pacientů s poměrem šancí OR 9,5; 95 % CI 7,1–12,9 pro rok 2007 vzhledem k roku 2003. Také podávání blokátorů systému renin‑angiotenzin‑aldosteron zaznamenalo v průběhu trvání registru významný vzestup, poměr šancí při porovnání let 2007 a 2003 je 4,1; 95% CI 3,1–5,3.
Obr. 1. Akutní farmakoterapie v průběhu prvních 24 hod. 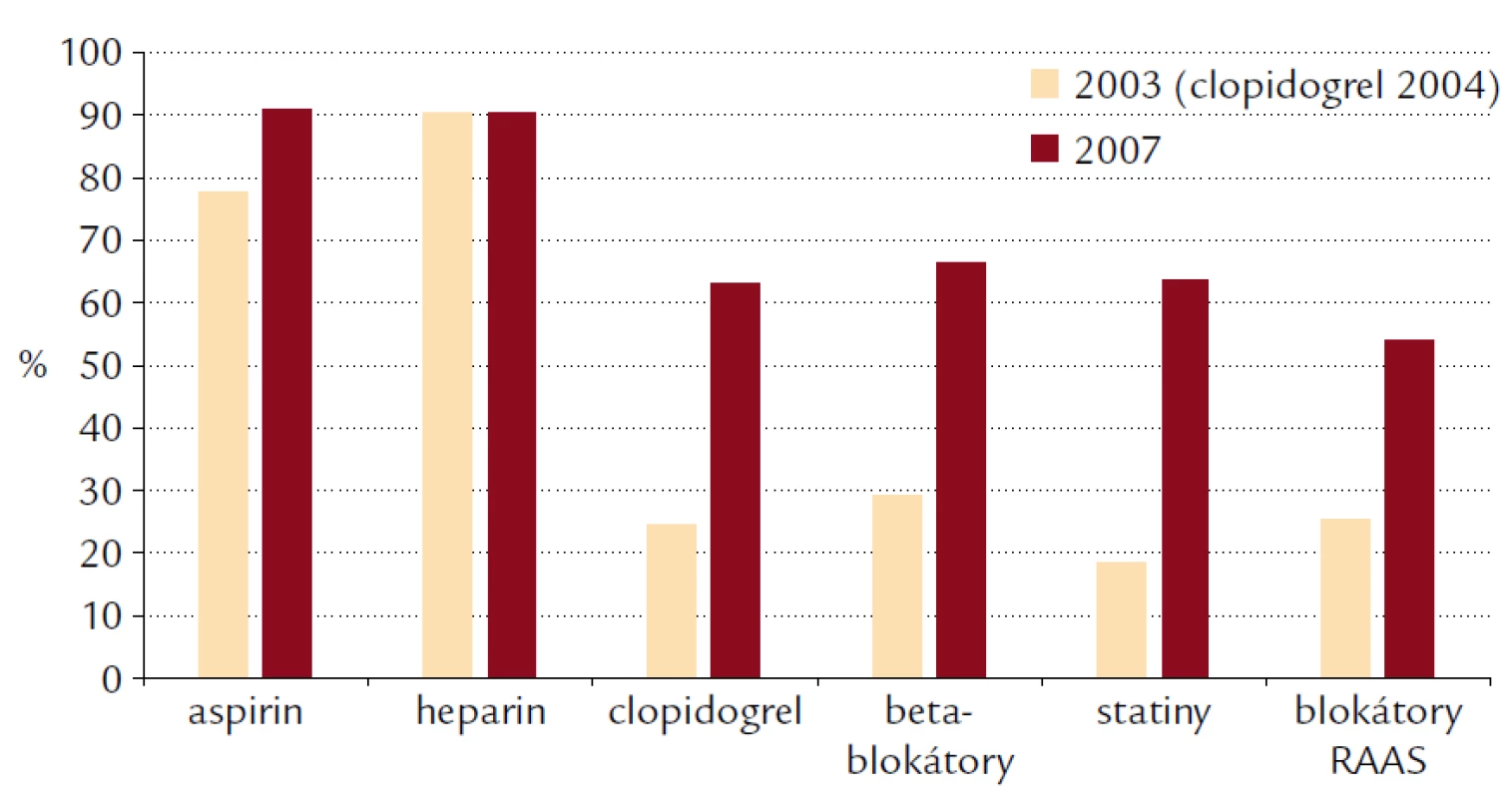
Medikace při propuštění
Ve všech hodnocených lékových skupinách (kyselina acetylsalicylová, thienopyridiny, beta‑blokátory, statiny, blokátory RAAS) došlo v průběhu let 2003–2007 ke zvýšení frekvence jejich podávání při propuštění po akutním infarktu myokardu – a tedy ke zřetelnému zlepšení v dodržování doporučených postupů pro léčbu akutních koronárních syndromů (obr. 2). Šance na podání kyseliny acetylsalicylové byla v roce 2007 ve srovnání s rokem 2003 významně vyšší – OR 2,0; 95% CI 1,4–2,9. Thienopyridiny jsou lékovou skupinou, na které bylo možno v průběhu 5 let trvání registru pozorovat největší vzestup frekvence jejich podávání – v roce 2007 na dvojnásobné procento léčených pacientů (u 60,4 % pacientů doporučen clopidogrel, u 8,2 % ticlopidin) ve srovnání s rokem 2003 (clopidogrel u 24,9 %, ticlopidin u 10 % pacientů). Překvapením bylo relativně vysoké procento pacientů léčených ticlopidinem. Léčba beta‑blokátory i statiny v průběhu 5 let rovněž zřetelně narostla, i podávání blokátorů systému renin‑angiotenzin‑aldosteron se v průběhu 5 let registru zlepšilo. Podíl pacientů léčených warfarinem při propuštění nepřekročil v žádném roce sledování 10 %.
Obr. 2. Medikace při propuštění – srovnání let 2003 a 2007. 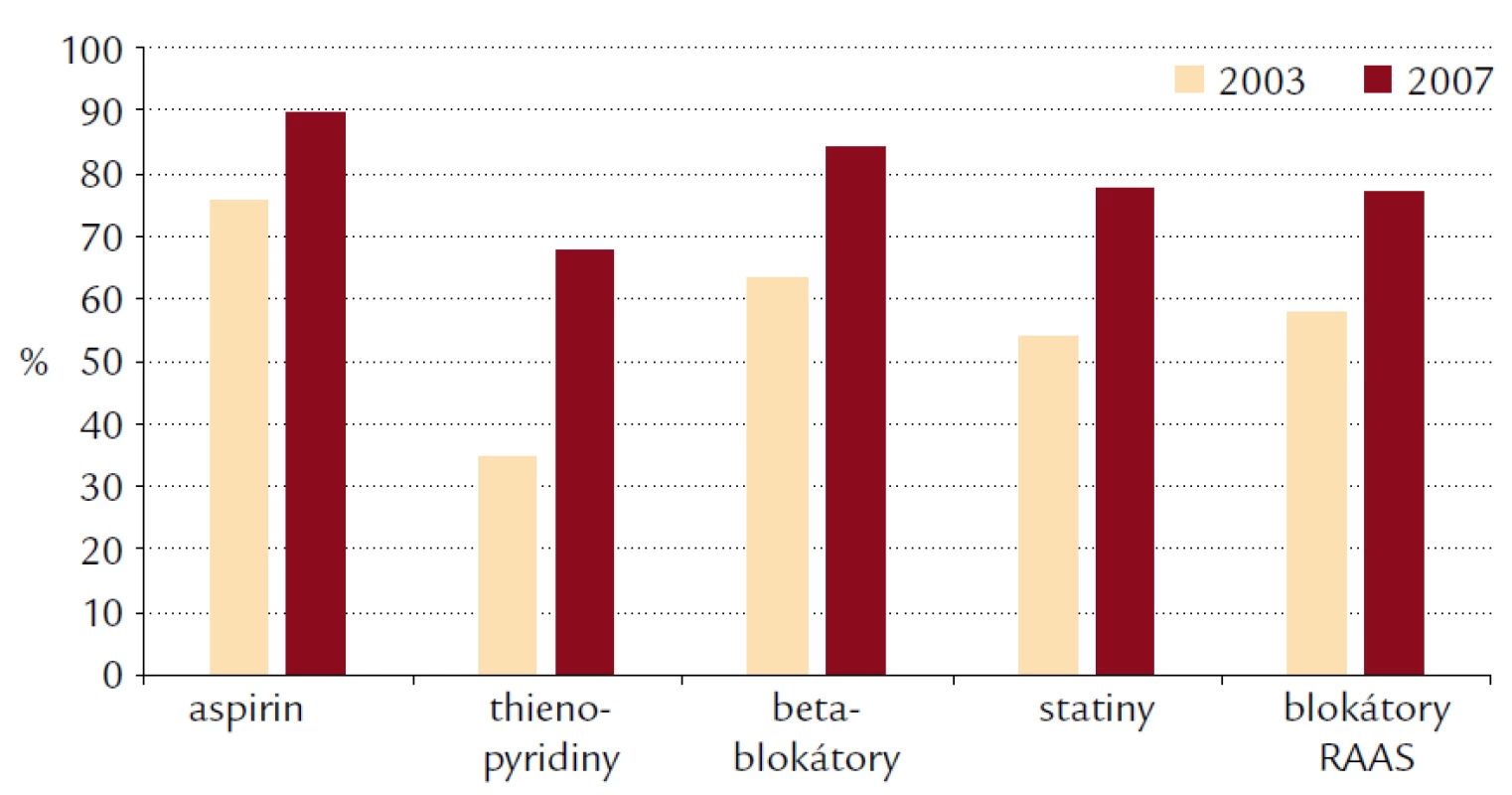
Průběh hospitalizace, komplikace
Průměrná doba hospitalizace byla u akutního infarktu myokardu v našem souboru v letech 2003–2007 9,9 ± ± 7,9 dnů, medián 9 dnů. Mezi pacienty mladšími 75 let (průměrná doba hospitalizace 9,1 ± 7,8 dnů) a staršími (10,9 ± 8,0 dnů) byl statisticky významný rozdíl (p < 0,001). Průměrná doba hospitalizace mužů (9,2 ± 6,8 dnů) byla kratší než u žen (10,8 ± 9,0 dnů) – tento rozdíl mezi muži a ženami byl také statisticky významný (p < 0,001), jistě souvisí s vyšším průměrným věkem žen.
Hodnotili jsme také diagnostické a terapeutické výkony, které byly provedeny v průběhu hospitalizace pro akutní infarkt. V průběhu 5 let trvání registru jsme pozorovali zřetelný nárůst procenta pacientů, u kterých bylo v průběhu hospitalizace provedeno echokardiografické vyšetření (ze 48,8 % na 72,1 %) – v roce 2007 byla šance ve srovnání s rokem 2003 významně vyšší – OR 3,2; 95% CI 2,4–4,1. Dočasnou kardiostimulaci potřebovalo v průběhu trvání registru 1,6 % pacientů, trvalá stimulace byla indikována u 0,8 % pacientů. Umělá plicní ventilace byla nutná u 4,8 %, resuscitováno bylo 6,9 % pacientů. Vysoká procenta prováděné resuscitace i defibrilace svědčí přeci jen pro jistou selekci pacientů s akutním infarktem myokardu v sektorových nemocnicích, kde jsou hospitalizováni pacienti starší, polymorbidní, komplikovaní.
Nejčastější komplikací bylo srdeční selhání, které bylo přítomno ve 21,5 % případů. Vysoký výskyt srdečního selhání v našem souboru můžeme vysvětlit stejnými důvody jako časté provádění resuscitace. Výskyt srdečního selhání byl významně častější mezi staršími pacienty (30,5 %) než mezi mladšími (14,6 %) – p < 0,001, stejně tak bylo častější mezi ženami (25,2 %) než mezi muži (18,5 %) – p < 0,001. Po adjustaci na věk ztrácí rozdíl mezi ženami a muži statistickou významnost. Významné krvácení se vyskytlo v 1 % případů, intrakraniální krvácení bylo přítomno jen u 0,1 % pacientů. Perikarditida se vyskytla pouze u 0,4 % případů akutního infarktu.
Nemocniční mortalita
Nemocniční mortalita je parametrem, který může být použit k hodnocení kvality péče o pacienty s akutním infarktem myokardu. Na rozdíl od zlepšující se adherence k doporučeným postupům (ať již v léčbě intervenční, nebo ve farmakoterapii) představuje tento údaj objektivní výsledek našeho snažení – s konkrétním dopadem pro sledovanou populaci pacientů. Na našem souboru jsme demonstrovali zlepšující se osud pacientů s akutním infarktem myokardu v průběhu 5 let. V srovnání s rokem 2003 je poměr šancí pro rok 2007 významně nižší – OR 0,5; 95% CI 0,3–0,8. Ve skupině pacientů mladších 50 let byla mortalita podle očekávání nízká – dosahovala pouze 1,7 %, obdobně ve skupině mezi 50 a 60 lety věku pouze 2,7 %. Naopak nejvyšší byla mortalita mezi seniory – 18,1 % ve skupině 80–90 let a 32,4 % ve skupině pacientů nad 90 let věku. Nemocniční mortalita žen (12,1 %) byla významně vyšší než mortalita mužů (8,7 %) – poměr šancí pro ženy 1,4; 95% CI 1,1–1,7; p = 0,003. Na vyšší mortalitě žen se projevila především jejich převaha ve vyšších věkových skupinách. Rozdíl v nemocniční mortalitě mezi pohlavími není po adjustaci na věk statisticky významný – poměr šancí pro ženy OR 0,9; 95% CI 0,7–1,1; p = 0,31.
Sledovali jsme též, zda a jak ovlivňuje přítomnost jednotlivých kardiovaskulárních rizikových faktorů nemocniční mortalitu pacientů s akutním infarktem myokardu. Bez adjustace na věk jsme vliv přítomnosti hypertenze na hospitalizační mortalitu neprokázali – OR 0,9; 95% CI 0,7–1,1, s adjustací na věk je šance úmrtí u pacientů s hypertenzí výrazně nižší – OR 0,6; 95% CI 0,5–0,8 (p < 0,001). Diabetes mellitus byl jediným rizikovým faktorem, který zvyšoval možnost úmrtí v průběhu hospitalizace (OR 1,6; 95% CI 1,3–2,0; p < 0,001) – tento signifikantní vliv přetrvával i po adjustaci na věk (OR 1,4; 95% CI 1,1–1,8; p = 0,010). Přítomnost hyperlipidemie byla v našem souboru významným prediktorem nižší mortality pacientů s akutním infarktem myokardu – OR 0,6; 95% CI 0,5–0,7 (p < 0,001), tento efekt přetrvává i po adjustaci na věk – OR 0,7; 95% CI 0,6–0,9 (p = 0,007). Zdánlivý „pozitivní“ vliv kouření na nemocniční mortalitu (OR 0,5; 95% CI 0,3–0,7; p < 0,001) byl ovlivněn nižším věkem kuřáků v našem souboru. Po adjustaci na věk je naopak přítomnost kouření prediktorem zvýšené šance úmrtí u kuřáků ve srovnání s nekuřáky – ale tento vliv není významný (OR 1,2; 0,87–1,8; p = 0,448).
Obr. 3. Nemocniční mortalita v jednotlivých deceniích. 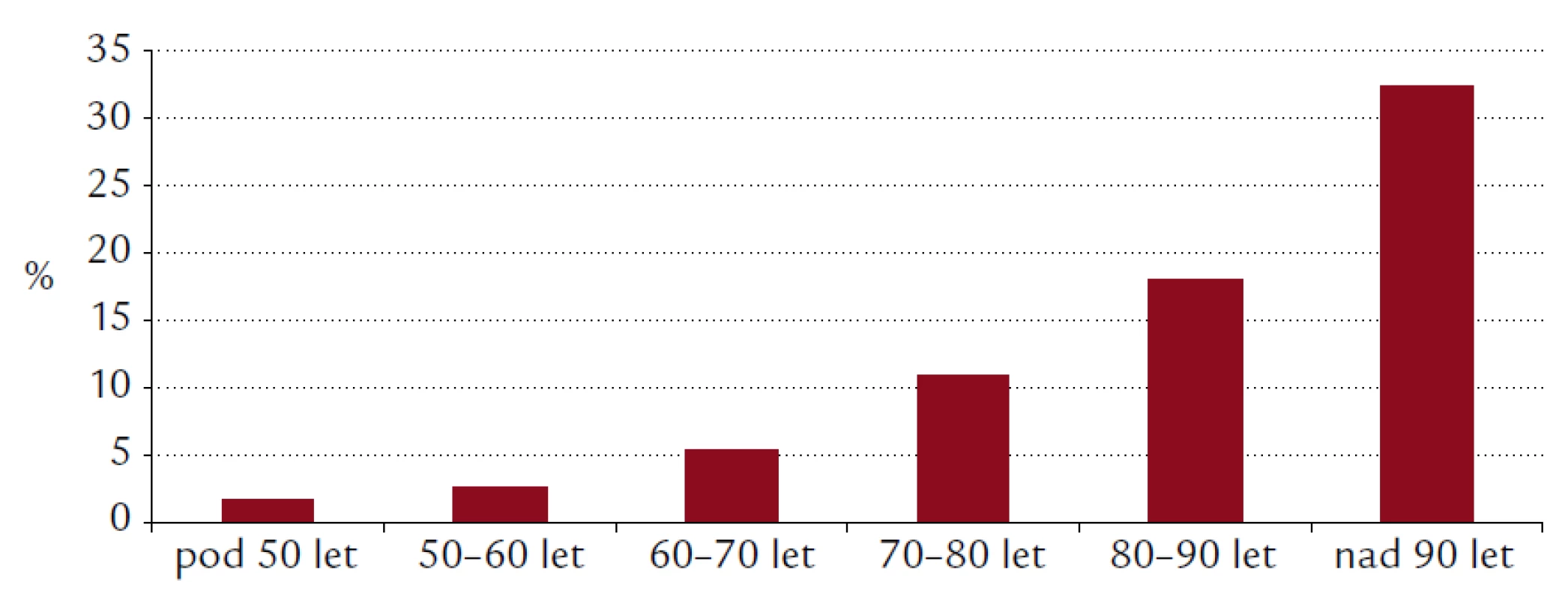
Rozdíly v akutní farmakoterapii v závislosti na pohlaví a věku
Dále jsme se snažili identifikovat skupinu pacientů s infarktem myokardu bez elevací ST, kteří jsou v reálné praxi léčeni z pohledu podané farmakoterapie nejhůře. Identifikace této rizikové skupiny může vést ke zlepšení péče právě o tuto subpopulaci pacientů. Porovnali jsme kvalitu farmakoterapie podávané v prvních 24 hod (protidestičková a antikoagulační léčba, beta‑blokátory a statiny) mezi 4 skupinami pacientů s akutním infarktem myokardu bez elevací ST segmentů – mladší ženy a mladší muži (≤ 75 let), starší ženy a starší muži (> 75 let).
Protidestičkové léky dostávali v průběhu prvních 24 hod nejčastěji mladší muži (kyselinu acetylsalicylovou v 85,8 % a clopidogrel v 42,4 % případů), nejnižší podávání kyseliny acetylsalicylové bylo zjištěno u mladších žen (v 75,5 % případů) a nejnižší podávání clopidogrelu u žen starších (v 27,5 % případů). Ve skupině žen nad 75 let byla léčba aspirinem zastoupena v 81,6 %. Podávání heparinu bylo podobné ve všech porovnávaných skupinách – od 89,1 do 91,3 % případů. Beta‑blokátory byli opět nejčastěji léčeni mladší muži a mladší ženy – v 61,2 % a 60,9 % případů, nejméně často byly léčeny starší ženy (v 47,7 % případů). Stejný poměr byl pozorován v akutní léčbě statiny – ty byly podávány v 53,9 % a 52,5 % případů mužům a ženám pod 75 let, a pouze v 37,0 % případech ženám nad 75 let věku. Při zhodnocení komplexní farmakoterapie podané v průběhu prvních 24 hod po přijetí je patrné, že vyšší věk pacienta představuje významný prediktor méně kvalitní léčby. Ve všech sledovaných lékových skupinách byla doporučená farmakoterapie podávána nejčastěji ve skupině mužů pod 75 let. S výjimkou akutního podání kyseliny acetylsalicylové představovala kombinace vyššího věku a ženského pohlaví prediktor nejnižší adherence k platným doporučeným postupům.
Obr. 4. Akutní farmakoterapie u pacientů s infarktem myokardu bez elevací ST segmentů. 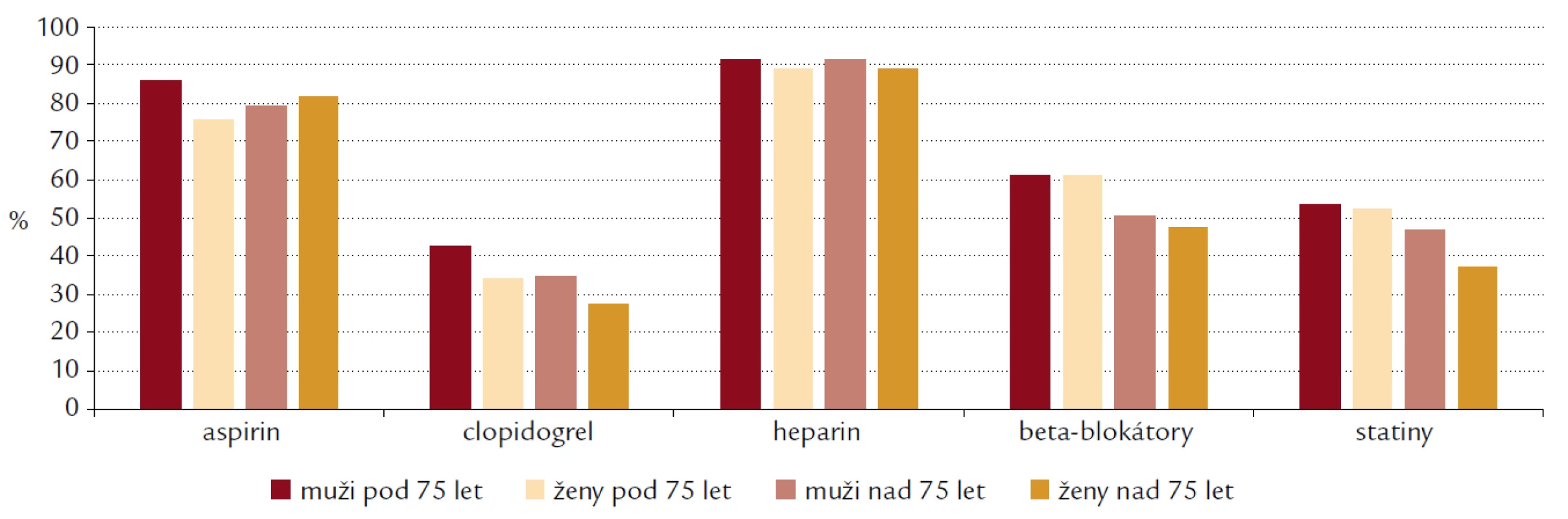
Diskuze
Ve srovnání s Euro Heart Survey on Acute Coronary Syndromes I a II byli naši pacienti v průměru o více než 5 let starší než pacienti v uvedených evropských sledování, procento žen bylo též vyšší [11,12]. Tyto odlišnosti v demografických charakteristikách mohou objasnit dále uvedené rozdíly ve výskytu kardiovaskulárních rizikových faktorů a v nemocniční mortalitě. V našem souboru jsme pozorovali také výrazně nižší podíl pacientů s akutním infarktem myokardu s elevacemi ST – pouze 28,5 %. V uvedených evropských sledováních bylo zastoupení pacientů s akutním koronárním syndromem s elevacemi ST zřetelně vyšší – 40 % v ACS I, a dokonce 51 % v ACS II. Vysvětlením může být naše striktní uplatňování hodnoty troponinu I nebo T na úrovni 99. percentilu zdravé populace jako rozhodující pro diagnózu IM, které vedlo k diagnóze akutního infarktu myokardu bez elevací ST (nejčastěji mikroinfarktu) u oligosymptomatických pacientů, kde by bez znalosti zvýšené hodnoty troponinu nebyl akutní infarkt diagnostikován. V našem souboru jsme zaznamenali vyšší výskyt arteriální hypertenze a diabetes mellitus v podskupině STEMI i nonSTEMI. Procento pacientů s hyperlipidemií bylo podobné. Překvapivé je nižší procento kuřáků mezi našimi pacienty (21,4 %) – nekorelující s vyšším procentem kuřáků v populaci ve srovnání s pacienty ze západní Evropy. Tato skutečnost jistě souvisí s významným podílem pacientů nad 75 let věku v našem souboru (43,4 %) a v této skupině je výskyt aktuálních kuřáků již velmi nízký (5,6 %). Použití primární reperfuzní terapie u pacientů se STEMI se v různých registrech liší. Naše procento reperfuze (68,3 %) je vyšší než v Euro Heart Survey – ACS II (64 %). Podíl pacientů, u kterých byl použit některý z reperfuzních postupů, byl ve srovnání s naším souborem naopak vyšší v registrech MINAP z Velké Británie a Vienna STEMI registry [13,14] (82,4 %, resp. 86,6 %) – ale s podstatným podílem trombolytické terapie v těchto souborech pacientů. Jihočeský koronární registr udává vyšší procento STEMI pacientů léčených primární reperfuzí (79 %) shodně s krajskou větví registru CZECH (80 %). Vysvětlení pro nižší procento akutně léčených pacientů v našem souboru může být následující. Oba zmíněné registry zahrnuly celý kraj včetně příslušného kardiocentra (vždy jednoho pro celý region). Naše údaje pocházejí z okresních nemocnic, které spolupracují s různými kardiocentry. V našem registru tedy mohou chybět někteří pacienti, kteří minuli menší nemocnici a byli záchrannou službou transportováni přímo do kardiocentra a odtud propuštěni domů – informace o těchto pacientech jsme tedy nezískali. Nemocniční mortalita pacientů s akutním infarktem myokardu s elevacemi ST segmentů byla v našem souboru 11 % a byla podobná jako v dalších registrech – ve Vienna STEMI registry 9,5 %, 11,8 % v MINAP registry. Ve skupině pacientů podstupujících reperfuzní terapii je mortalita pacientů v našem souboru (3,2 %) nižší než registru CZECH (6,7 %) nebo Vienna STEMI registry (8,2 %). Naopak mortalita našich pacientů neléčených primární reperfuzí byla vyšší (26,8 %) než ve Vienna STEMI registry (18,4 %). Ve skupině nad 75 let klesá procento pacientů s akutním infarktem myokardu s elevacemi ST, kteří jsou léčeni primární reperfuzí. Faktorem vysvětlujícím toto pozorování je skutečnost, že starší nemocní přicházejí později, s méně vyjádřenou symptomatologií. Reperfuzní léčbu u pacientů nad 75 let můžeme porovnat s údaji z německého registru ACOS [15]. Procento pacientů léčených primární reperfuzí v této věkové skupině je shodné (49,8 % v našem souboru, 49 % v registru ACOS). Mezi pacienty léčenými primární reperfuzí v této věkové skupině je naše nemocniční mortalita 5,3 % (prakticky ve všech případech primární PCI), v registru ACOS 16,2 % (výsledky zhoršují pacienti léčení trombolýzou, kterých zde byla téměř 1/2 – s nemocniční mortalitou 25,5 % – na rozdíl od pacientů léčených primární PCI s mortalitou 10,2 %). Při porovnání pacientů nad 75 let neléčených primární reperfuzí je nemocniční mortalita v našem registru naopak vyšší (43 %) ve srovnání s registrem ACOS (23,4 %). Koronarografické vyšetření podstoupilo v průběhu hospitalizace 43,8 % pacientů s akutním infarktem myokardu bez elevací ST segmentů, což je více než průměr z evropských zemích v registru GRACE (37 %), ale méně než v Euro Heart Surveys I,II (52,0 a 62,9 %) a v registru OPERA (51,6 %) [11,12,16,17]. Procento pacientů s nonSTEMI, kteří v průběhu hospitalizace podstoupí koronarografické vyšetření, má též svou limitní hodnotu [18]. Musíme si uvědomit, že naše populace pacientů s akutním infarktem je starší, 1/3 žen prodělala akutní infarkt myokardu (který byl důvodem k zařazení do registru) ve věku nad 80 let a pacienti s nonSTEMI jsou navíc starší než pacienti se STEMI. Velké procento pacientů má již známý (a neřešitelný) koronarografický nález a tito pacienti nebudou při dalším infarktu (nebo dalších infarktech) znovu angiograficky vyšetřováni. Mnoho pacientů má závažné komorbidity buď predikující špatně řešitelný koronarografický nález, nebo limitovanou životní prognózu z jiné příčiny. Výše uvedené důvody (tedy známý neřešitelný nález a prognosticky špatný stav) byly v posledním roce registru uváděny jako důvod neprovedení koronarografie u téměř 35 % pacientů s akutním infarktem bez elevací ST. Pro zhodnocení kvality farmakoterapie při přijetí i při propuštění jsme srovnali naše výsledky s údaji z registru OPERA, do kterého bylo zahrnuto více než 2 000 pacientů ve Francii v letech 2002–2003. Při přijetí je v našem registru nižší frekvence podání beta‑blokátorů. V medikaci při propuštění zaujme výrazně nižší frekvence podání thienopyridinů u našich pacientů, méně je podávána i kyselina acetylsalicylová, beta‑blokátory a statiny. Porovnání kvality farmakoterapie s údaji z OPERA registru svědčí pro nižší kvalitu medikamentózní léčby v reálné praxi u našich pacientů, a zároveň ukazuje, kde jsou rozdíly největší – tedy v podání thienopyridinů. Určitou omluvou pro neuspokojivé výsledky českého registru v této lékové skupině je ekonomická náročnost léčby clopidogrelem jak pro pacienta, tak pro lékové limity předepisujícího lékaře. Nemocniční mortalitu v našem souboru jsme porovnali s výsledky hospitalizační mortality pacientů zařazených v roce 2005 do registru CZECH. Charakteristiky jednotlivých skupin pacientů opět nejsou zcela identické – ale pokud porovnáme pacienty s infarktem myokardu z registru CZECH (průměrný věk 67 let) a naše pacienty s akutním infarktem s elevacemi ST (průměrný věk 66,7 let), jsou procenta zemřelých v průběhu hospitalizace velmi podobná – 10 % v CZECH registru a 11 % v registru našem. Věkový průměr pacientů s infarktem myokardu bez elevací ST se ale v obou registrech liší (CZECH 68 let, pilotní registr 72,6 let) – a také se liší mortalita v této podskupině pacientů – 3,3 % a 9,8 %. Neadjustovaná hospitalizační mortalita byla vyšší u žen ve srovnání s muži – po adjustaci na věk nebyl pozorován statisticky významný rozdíl. Tento výsledek je v korelaci se závěry Get With the Guidelines-Coronary Artery Disease (GWTG-CAD) registru organizovaného American Heart Association v letech 2001–2006, který zahrnul téměř 85 000 pacientů s akutním infarktem myokardu [19]. Ze sledovaných rizikových faktorů diabetes mellitus jako jediný zvyšoval hospitalizační mortalitu v našem registru – tyto údaje jsou v korelaci s dříve publikovanými údaji [20]. Nižší hospitalizační mortalitu pacientů s hyperlipidemií lze naopak vysvětlit vyšší frekvencí předchozí léčby statiny u těchto nemocných, která může jejich mortalitu snižovat [21]. Naše pozorování nižší mortality u kuřáků, ovlivněné jejich nižším věkem, je rovněž v souladu s publikovanými údaji z jiných registrů [22,23].
Závěr
Během 5 let jsme sledovali charakteristiky pacientů s akutním infarktem myokardu, dále použité diagnostické postupy a podanou léčbu jak v akutním stadiu infarktu, tak v průběhu hospitalizace a při propuštění. V průběhu 5letého hodnocení jsme pozorovali zlepšování poskytované péče ve smyslu větší adherence k doporučeným postupům jak ve farmakoterapii, tak v intervenční léčbě těchto pacientů. I nadále však zůstávají rezervy v dodržování těchto doporučení – ať již v jednotlivých skupinách léků, tak ve vybraných subpopulacích pacientů – především u žen nad 75 let věku. Tyto zjištěné nedostatky z reálné praxe by měly být jedním z důležitých výstupů z našeho registru – poskytují zpětnou vazbu nejen nemocnicím podílejícím se na sběru dat, ale i cennou informaci ostatním pracovištím, které poskytují akutní léčbu pacientům s akutními koronárními syndromy.
Poděkování
Autoři děkují za spolupráci při sběru dat MUDr. A. Kadlečkové (Kutná Hora), MUDr. J. Hubačovi (Chrudim), MUDr. L. Ballekovi (Jindřichův Hradec) a MUDr. T. Velimskému (Písek).
Práce vznikla s částečnou podporou projektu 1M06014 MŠMT ČR.
Doručeno do redakce: 10. 7. 2009
Přijato po recenzi: 16. 10. 2009
MUDr. Zdeněk Monhart, Ph.D.
www.nemzn.cz
e‑mail: monhartz@seznam.cz
Zdroje
1. ÚZIS ČR, Aktuální informace č. 13/2007.
2. Lee PY, Alexander KP, Hammill BG et al. Representation of elderly persons and women in published randomized trials of acute coronary syndromes. JAMA 2001; 286 : 708–713.
3. Fox KAA. Registries and surveys in acute coronary syndrome. Eur Heart J 2006; 27 : 2260–2262.
4. Bradley EH, Herrin J, Mattera JA et al. Quality improvement efforts and hospital performance: rates of beta‑blocker prescription after acute myocardial infarction. Med Care 2005; 43 : 182–192.
5. Bassand JP, Hamm CW, Ardissino D et al. Task Force for Diagnosis and Treatment of Non-ST‑Segment Elevation Acute Coronary Syndromes of European Society of Cardiology. Guidelines for the diagnosis and treatment of non‑ST‑segment elevation acute coronary syndromes. Eur Heart J 2007; 28 : 1598–1660.
6. Bělohlávek J, Aschermann M. Doporučený postup pro diagnostiku a léčbu akutních koronárních syndromů bez elevací ST úseků na EKG. Vnitř Lék 2008; 54 (Suppl 1): S7–S23.
7. Toušek F, Jelínek P, Vácha M et al. Léčba infarktu myokardu s elevacemi ST v srdci Evropy – analýza Jihočeského koronárního registru. Interv Akut Kardiol 2004; 3 : 181–184.
8. Widimsky P, Zelizko M, Jansky P et al. CZECH investigators. The incidence, treatment strategies and outcomes of acute coronary syndromes in the “reperfusion network” of different hospital types in the Czech Republic: results of the Czech evaluation of acute coronary syndromes in hospitalized patients (CZECH) registry. Int J Cardiol 2007; 119 : 212–219.
9. The Joint European Society of Cardiology/American College of Cardiology Committee. Myocardial infarction redefined – a consensus document of The Joint European Society of Cardiology/American College of Cardiology Committee for the redefinition of myocardial infarction. Eur Heart J 2000; 21 : 1502–1513.
10. Thygesen K, Alpert JS, White HD. Joint ESC/ACCF/AHA/WHF Task Force for the Redefinition of Myocardial Infarction. Universal definition of myocardial infarction. Eur Heart J 2007; 28 : 2525–2538.
11. Hasdai D, Behar S, Wallentin L et al. A prospective survey of the characteristics, treatments and outcomes of patients with acute coronary syndromes in Europe and the Meditterean basin. The Euro Heart Survey of Acute Coronary Syndromes. Eur Heart J 2002; 23 : 1190–1201.
12. Mandelzweig L, Battler A, Boyko V et al. The second Euro Heart Survey on acute coronary syndromes: Characteristics, treatment, and outcome of patients with ACS in Europe and the Mediterranean Basin in 2004. Eur Heart J 2006; 27 : 2285–2293.
13. Birkhead JS, Weston C, Lowe D. Impact of specialty of admitting physician and type of hospital on care and outcome for myocardial infarction in England and Wales during 2004–5: observational study. BMJ 2006; 332 : 1306–1311.
14. Kalla K, Christ G, Karnik R et al. Implementation of guidelines improves the standard of care. The Viennese registry on reperfusion strategies in ST‑elevation myocardial infarction (Vienna STEMI registry). Circulation 2006; 113 : 2398–2405.
15. Zeymer U, Gitt A, Winkler R et al. Mortality of patients who are older than 75 years after ST elevation myocardial infarction in clinical practice. Dtsch Med Wochenschr 2005; 130 : 633–636.
16. The GRACE Investigators: GRACE (Global Registry of Acute Coronary Events): a multinational registry of patients hospitalized with acute coronary syndromes. Am Heart J 2001; 141 : 190–199.
17. Montalescot G, Dallongeville J, Van Belle E et al. for the OPERA Investigators. STEMI and NSTEMI: are they so different? 1 year outcomes in acute myocardial infarction as defined by the ESC/ACC definition (the OPERA registry). Eur Heart J 2007; 28 : 1409–1417.
18. Alexander KP, Galanos AN, Jollis JG et al. Post‑myocardial infarction risk stratification in elderly patients. Am Heart J 2001; 142 : 37–42.
19. Jneid H, Fonarow GC, Cannon CP et al. Sex differences in medical care and early death after acute myocardial infarction. Circulation 2008; 118 : 2803–2810.
20. Norhammar A, Lindbäck J, Rydén L et al. Improved but still high short - and long‑term mortality rates after myocardial infarction in patients with diabetes mellitus: a time-trend report from the Swedish register of information and knowledge about Swedish heart intensive care admission. Heart 2007; 93 : 1577–1583.
21. Lev EI, Kornowski R, Vaknin‑Assa H et al. Effect of previous treatment with statins on outcome of patients with ST‑segment elevation myocardial infarction treated with primary percutaneous coronary intervention. Am J Cardiol 2009; 103 : 165–169.
22. Andrikopoulos GK, Richter DJ, Dilaveris PE et al. In-hospital mortality of habitual cigarette smokers after acute myocardial infarction; the “smoker’s paradox” in a countrywide study. Eur Heart J 2001; 22 : 776–784.
23. Weisz G, Cox DA, Garcia E et al. Impact of smoking status on outcomes of primary coronary intervention for acute myocardial infarction – the smoker’s paradox revisited. Am Heart J 2005; 150 : 358–364.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2010 Číslo 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Nádorová onemocnění a žilní tromboembolie – editorial
- Vliv 6měsíčního podávání exenatidu na kompenzaci diabetes mellitus 2. typu, antropometrické a biochemické parametry
- Pilotní registr akutního infarktu myokardu – hodnocení kvality péče v non‑PCI nemocnicích v průběhu 5 let
- Dysfunkce pravé komory po implantaci levostranné mechanické srdeční podpory
- Nemocní starší 80 let s de novo akutními myeloidními leukemiemi bez dysplazie v erytroblastické a/nebo megakaryocytární řadě dosahují kompletní remise a delšího přežití po klasické chemoterapii 3+7
- Prekancerózní stavy v gastroenterologii a jejich molekulární genetika z pohledu klinické praxe
- Paraneoplastický tromboembolický syndróm ako prvý príznak zhubného ochorenia
- Pravostranné selhání po implantaci levostranné mechanické srdeční podpory – editorial
- Epidemiológia cievnych chorôb
- Intervenční zákroky u jedinců s myeloproliferativními chorobami – prevence a léčba poruch hemostázy
- Pacientka s AL‑amyloidózou a závažným deficitem faktoru X je po vysokodávkované chemoterapii již 7 let v kompletní hematologické remisi s normální aktivitou faktoru X. Popis případu a přehled literatury
- Tumor srdce u gravidní pacientky
- Paraneoplastický tromboembolický syndrom jako první příznak zhoubného onemocnění – editorial
- Profesor MUDr. Jozef Zimáček, CSc., zomrel*26. januára 1933 †19. mája 2009
- Prof. MUDr. Pavol Schweitzer, CSc., významný reprezentant internistickej školy prof. MUDr. Františka Póra – osemdesiatročný
- Recenze
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Nemocní starší 80 let s de novo akutními myeloidními leukemiemi bez dysplazie v erytroblastické a/nebo megakaryocytární řadě dosahují kompletní remise a delšího přežití po klasické chemoterapii 3+7
- Paraneoplastický tromboembolický syndróm ako prvý príznak zhubného ochorenia
- Paraneoplastický tromboembolický syndrom jako první příznak zhoubného onemocnění – editorial
- Dysfunkce pravé komory po implantaci levostranné mechanické srdeční podpory
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy







