-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Syndrom HELLP – průběh onemocnění a aktivita markerů aktivace endotelu
The HELLP syndrome – its course and endothelial activation markers activity
Aims of the study:
Analysis of the course of pregnancy and its outcomes in patients with confirmed HELLP syndrome and comparison with published literature. An analysis of endothelial activation markers in patients with HELLP syndrome and their comparison with values found in physiological pregnancies.Study design:
Prospective cohort study.Study aim and methods:
We followed up 34 pregnancies complicated with the HELLP syndrome in women who gave birth at the Perinatology Centre Ostrava between 2004 and 2009. We performed analyses of endothelial activation markers using ELISA, immunoturbidimetry, ELISA with fluorogenic detection and flow cytometry and their levels were compared with values in the third trimester of physiological pregnancies.Results:
Between 2004 and 2009 (64 months) 34 women gave birth at the Perinatology and Gynaecology Centre of the Faculty Hospital Ostrava who were diagnosed with laboratory-confirmed HELLP syndrome. The mean age of the researched women was 28.5 years, the mean gestational age at the time of pregnancy cessation was 33 weeks and 4 days. Only 2 women delivered spontaneously, 32 gave birth by caesarean section (CS), 54% of newborns were hypotrophic, 3 of these pregnancies were with twins. Deviations from laboratory norms in coagulation factors were identified in 22 patients, although clinical signs of a coagulation disorder were manifested in 8 patients (23.5%) only. A total of 6 patients were administered blood transfusion (18 units) and 9 patients were administered plasma (a total of 20 units). The mean duration of stay at the Intensive Care Unit was 3.2 days. None of the women died. One foetus was stillborn, postnatal period of 12 newborns (33.3%) was complicated with a serious morbidity. All pregnancies were terminated within 24 hours from the diagnosis. Of the endothelial activation markers, statistically significant deviations in the activity and levels of vWf antigen and in EPCR, MMP-2 and MMP-9 levels were observed. On the other hand, thrombomoduline, t-PA, PAI-1 and TIMP-2 levels were not statistically significantly higher in patients who developed HELLP syndrome compared to women with physiological gravidity.Conclusion:
Early diagnosis and active management significantly contribute to prevention of severe forms of the HELLP syndrome. The HELLP syndrome is accompanied by statistically significant elevation in plasma levels of endothelial activation markers.Key words:
HELLP syndrome – complication – morbidity – prediction – endothel
Autoři: O. Šimetka 1
; J. Procházková 2; J. Gumulec 3; I. Michalec 1; H. Zewdiová 1; R. Kolářová 5; M. Procházka 4
Působiště autorů: Porodnicko-gynekologická klinika FN Ostrava, přednosta MUDr. Ondřej Šimetka 1; Hemato-onkologická klinika Lékařské fakulty UP a NF Olomouc, přednosta prof. MUDr. Karel Indrák, DrSc. 2; Ústav klinické hematologie FN Ostrava, přednosta MUDr. Jaromír Gumulec 3; Porodnicko-gynekologická klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Radovan Pilka, PhD. 4; Oddělení neonatologie FN Ostrava, prim. MU Dr. Renáta Kolářová 5
Vyšlo v časopise: Vnitř Lék 2010; 56(Supplementum 1): 98-103
Kategorie: XVI. Pařízkovy dny, Ostrava-Poruba, 25.–26. březen 2010
Souhrn
Cíl práce:
Analýza průběhu a výsledků těhotenství u pacientek s potvrzeným syndromem HELLP a srovnání s literárními údaji. Analýza hladin markerů aktivace endotelu u pacientek s HELLP syndromem a jejich srovnání s hodnotami u fyziologických gravidit.Typ studie:
Prospektivní kohortová studie.Předmět a metodika studie:
Sledovali jsme 34 těhotenství komplikovaných HELLP syndromem žen, které porodily v Perinatologickém centru Ostrava v letech 2004 – 2009. U 28 žen z tohoto souboru jsme provedli analýzu markerů aktivace endotelu metodami ELISA, imunoturbidimetrie, ELISA s fluorogenní detekcí a průtokovou cytometrií a jejich hodnoty jsme srovnali s hodnotami u fyziologicky probíhajících gravidit ve III. trimestru.Výsledky:
V letech 2004 – 2009 (64 měsíců) porodilo na PGK FN Ostrava 34 žen s diagnostikovaným a laboratorně potvrzeným HELLP syndromem. Průměrný věk rodiček byl 28,5 let, průměrné gestační stáří v době ukončení těhotenství bylo 33 týdnů a 4 dny. Pouze dvě ženy ze souboru porodily spontánně, 32 žen porodilo císařským řezem (SC), 54 % novorozenců bylo hypotrofických, tři z těchto gravidit byly dvojčetné. Odchylky od laboratorních norem koagulačních parametrů byly zaznamenány u 22 pacientek, nicméně klinicky zjevné známky poruchy koagulace byly vyjádřeny pouze u osmi pacientek (23,5 %). Celkem šesti pacientkám byla podána krevní transfuze (18 jednotek) a devíti pacientkám byla podána plazma (celkem 20 jednotek). Průměrná délka pobytu rodiček na JIP byla 3,2 dne. Žádná matka ze souboru nezemřela. Jeden plod se narodil mrtvý, poporodní období 12 novorozenců (33,3 %) bylo komplikováno závažnou morbiditou. Všechna těhotenství byla ukončena do 24 hod od stanovení diagnózy. Z markerů aktivace endotelu byly zjištěny statisticky signifikantně významné odchylky v hladinách aktivity i antigenu vWf, hladinách EPCR, MMP - 2 a MMP - 9. Naopak hodnoty trombomodulinu, t - PA, PAI-1 a TIMP - 2 nebyly statisticky významně zvýšeny u pacientek s rozvinutým HELLP syndromem proti hladinám u žen s fyziologickou graviditou.Závěr:
Časná diagnostika a aktivní management se významně podílí na prevenci rozvoje těžkých forem HELLP syndromu. Syndrom HELLP je provázen statisticky významnou elevací hladin markerů aktivace endotelu.Klíčová slova:
HELLP syndrom – komplikace – morbidita – predikce – endotelÚvod
Syndrom HELLP je jednou z nejzávažnějších komplikací těhotenství vyskytující se u méně než 1 % těhotných žen a 10–20 % žen s těžkou preeklampsií [7]. Název syndromu se odvíjí od typického laboratorního nálezu, kterým je hemolýza (H), elevace jaterních testů (EL) a trombocytopenie (LP), jak je definováno v klasifikaci Tennessee. Podrobnější dělení HELLP syndromu do tří tříd nabízí klasifikace Mississippi [13]. Přehled klasifikací uvádíme v tab. 1. HELLP syndrom je pravděpodobně vždy spojen s diseminovanou intravaskulární koagulací (DIC) v různém stupni tíže [2,3,7]. Klinická závažnost syndromu HELLP nemusí vždy plně korespondovat s laboratorním nálezem. Průběh onemocnění je obtížně předvídatelný a přibližně v 1/3 případů dochází ke zhoršení průběhu nebo nástupu symptomů nemoci do 48 hod po porodu [13].
Tab. 1. Diagnostická kritéria HELLP syndromu. 
Etiopatogeneze je pravděpodobně stejná jako u preeklampsie a obě onemocnění jsou si velmi podobná. Nejsou známy mechanizmy, proč dochází k rozvoji HELLP syndromu. Stejně jako u preeklamspie je hlavním patofyziologickým jevem insuficientní trofoblastická invaze mateřských spirálních arterií, což způsobuje poruchy prokrvení fetoplacentární jednotky. To vede k sekreci faktorů do mateřské cirkulace, které způsobují aktivaci endotelových buněk a alteraci vaskulární reaktivity. V posledních letech se rozvíjí laboratorní metody stanovující markery aktivace endotelu, např. t-PA (tkáňový aktivátor plazminogenu), PAI-1 (inhibitor aktivátoru plazminogenu), vWF (von Willebrandův faktor), EPCR (endoteliální receptor proteinu C), trombomodulin, metaloproteinázy a jejich inhibitory a endotelové mikropartikule s prokoagulační aktivitou, jejichž význam již byl prokázán např. při alteraci endotelu následkem aterosklerózy, zatím ovšem nebyly podrobně zkoumány ve vztahu k preeklampsii a HELLP syndromu.
Průběh onemocnění bývá velmi rychlý a těhotná nemusí mít téměř žádné příznaky. Hypertenze a proteinurie může být u HELLP syndromu vyjádřena v různém stupni intenzity anebo může i úplně chybět. Naopak velmi typickými příznaky bývají cefalea, epigastrická bolest, poruchy vizu, nauzea často provázená zvracením, a tyto symptomy je nutno u gravidních žen považovat za varovné. Onemocnění se ale může projevovat i atypicky, např. epistaxí. Stanovení diagnózy při typickém průběhu a typickém laboratorním nálezu nečiní obvykle potíže, diferenciálně diagnosticky jej musíme odlišit od preeklampsie, akutní steatózy jater, hepatitid, cholecystitidy, trombotické trombocytopenické purpury (TTP) či hemolyticko-uremického syndromu (HUS).
Kauzální léčbou syndromu HELLP je ukončení gravidity, pokud možno v co nejkratším časovém intervalu od stanovení diagnózy a po základní stabilizaci pacientky (úpravy počtu krevních destiček, koagulopatie) a po zajištění krevních náhrad. U incipientních stavů HELLP je vhodné u těhotenství mladších než 34 týdnů zvážit podání kortikoidů a ukončení gravidity odložit o 48–72 hod po dosažení maturace plicní tkáně [13]. Podmínkou takového postupu je stabilní zdravotní stav těhotné. Ostatní léčba je pouze podpůrná či substituční. Při péči o ženy s těžkým HELLP syndromem je naprosto nezbytná nutná mezioborová spolupráce porodníka s hematologem a anesteziologem [14].
Nejzávažnější komplikací HELLP syndromu je vedle úmrtí pacientky porucha krevní srážlivosti v podobě DIC projevující se nejčastěji krvácením komplikujícím operační a pooperační průběh, tvorbou hematomů v subfasciální oblasti nebo v dutině břišní nebo vznikem subkapsulárního hematomu jater či intracerebrálním krvácením. Onemocnění může být rovněž komplikováno abrupcí placenty, renálním selháním, rozvojem plicního edému nebo rupturou jater.
HELLP syndrom je spojen s výrazně horšími perinatologickými výsledky, a to jak ze strany matky, tak ze strany plodu [13].
Metodika
Sledovali jsme průběh těhotenství a výsledky 34 těhotenství komplikovaných HELLP syndromem u žen, které byly hospitalizovány a porodily v Perinatologickém centru ve FN Ostrava v letech 2004–2009 (64 měsíců). Syndrom HELLP byl diagnostikován na základě klasifikace Mississippi [15]. Diagnóza DIC byla stanovena na základě klinického průběhu a laboratorních hodnot koagulogramu a po konzultaci s hematologem.
V 28 případech jsme rovněž analyzovali hladiny markerů aktivace endotelu. Ženy s potvrzeným HELLP syndromem byly po souhlasu zařazeny do studie a byla jim odebrána venózní krev ke stanovení markerů aktivace endotelu. Krevní odběr byl proveden ještě před začátkem děložní činnosti nebo před ukončením gravidity císařským řezem, aby nedošlo k dalšímu významnému ovlivnění hladin markerů aktivace endotelu. Výsledky byly korelovány s nálezem hladin markerů aktivace endotelu vyšetřovaných ve skupině 358 zdravých žen s fyziologickým těhotenstvím ve III. trimestru, jejichž hladiny markerů aktivace endotelu byly vyšetřeny stejnou metodikou v rámci grantu IGA MZ NR-9282/2007 a jejichž výsledky již byly publikovány [11].
Všechny získané krevní vzorky byly zpracovány v laboratoři Hemato-onkologické kliniky LF UP a FN Olomouc a vyšetřeny metodikami: t-PA – ELISA, PAI-1 – ELISA, vWF Ag – EIA (imunoturbidimetrie), ePCR – ELISA, MMP-2,9 – ELISA s fluorogenní detekcí, TIMP-2 – ELISA, endoteliální mikropartikule – průtoková cytometrie. Pro samotné vyšetření byla použita bezdestičková plazma (PPP), která byla získána centrifugací při 3 000 g po dobu 10 min a uchována do doby vyšetření při –80 °C.
Při zařazení do studie byl rovněž vyplněn dotazník zjišťující sociodemografické parametry, anamnestické údaje, antropometrické a behaviorální faktory a výsledky gravidity.
Výsledky
Charakteristika souboru
Do studie bylo zařazeno 34 žen, u kterých došlo k rozvoji HELLP syndromu před porodem, nezaznamenali jsme žádný případ postpartálního rozvoje HELLP syndromu. Průměrný věk pacientek byl 28,5 let (18–43), průměrné gestační stáří v době ukončení gravidity bylo 33 týdnů a 4 dny (28 ± 1–40 ± 2). Tři gravidity byly dvojčetné, jedna z nich monochoriální a dvě bichoriální. Ve 28 případech (82 %) se jednalo o první graviditu ženy.
Markery aktivace endotelu byly z technických důvodů odebrány jen u 28 žen. Věk, délka gravidity ani jiné faktory v této části souboru nebyly statisticky signifikantně odlišné od celého souboru 34 žen s HELLP syndromem.
Způsob porodu
Pouze dvě ženy ze souboru (tzn. 6 %) porodily spontánně, zbývající ženy (32 žen, 94 %) porodily císařským řezem, přičemž u čtyř z nich byl proveden pokus o indukci porodu vaginální cestou, ale z důvodu neúspěšné indukce nebo tísně plodu bylo nutné těhotenství ukončit císařským řezem. Jedno těhotenství s mrtvým plodem v důsledku masivní abrupce placenty bylo ukončeno rovněž akutním císařským řezem z důvodu závažného stavu matky.
Klinické známky poruchy koagulace (porucha tvorby koagul zjištěná chirurgem peroperačně a tvorba rozsáhlých hematomů v okolí laparotomie či epiziotomie) byly vyjádřeny u osmi pacientek (23,5 %).
Laboratorní ukazatele a jejich vývoj
U všech pacientek byl HELLP syndrom potvrzen laboratorně vyšetřením standardních ukazatelů krevního obrazu, vyšetření koagulogramu, laktátdehydrogenázy (LDH), jaterních testů (ALT, AST) (34 pacientek) a haptoglobinu (30 pacientek). Přehled laboratorních výsledků uvádíme v tab. 2, průměrná nejnižší hladina trombocytů u všech pacientek byla 62 × 109/l, u 20 pacientek byla přítomnost hemolýzy navíc ověřována vyšetřením přítomnosti schistocytů. Dle klasifikace Mississippi splňovalo 14 žen (41,1 %) kritéria pro zařazení do I. třídy na základě počtu trombocytů, 13 žen do II. třídy (38,2 %) a 7 žen (20,7 %) do III. třídy.
Tab. 2. Laboratorní hodnoty u pacientek s HELLP syndromem. 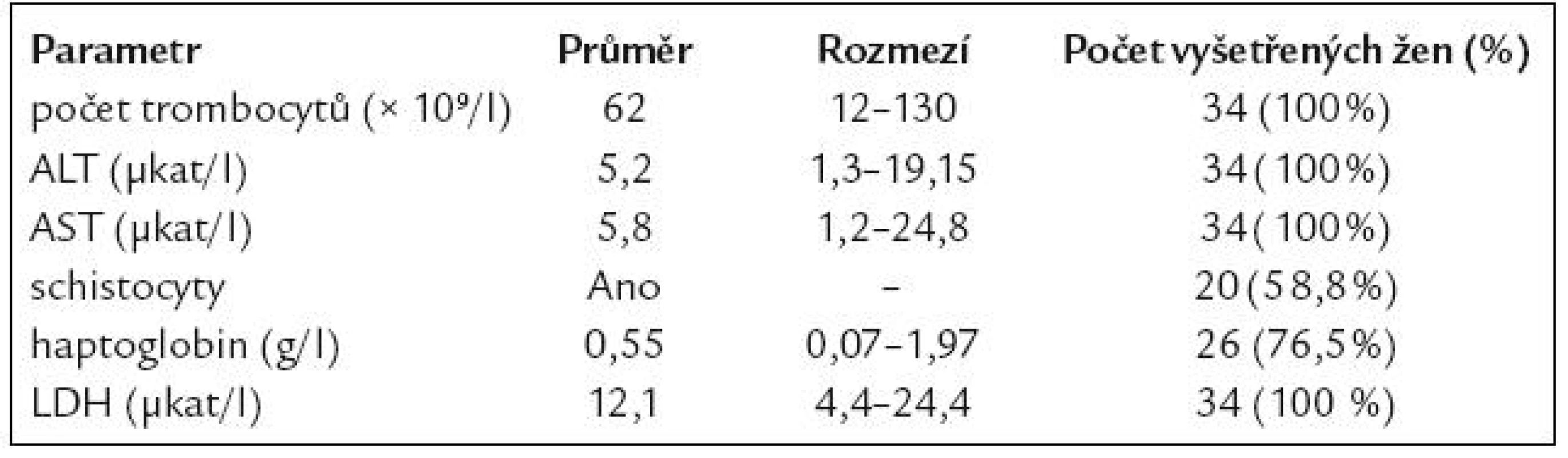
Měření hladiny laktátdehydrogenázy, jakožto citlivého markeru hemolýzy, bylo vedle stanovení hladiny haptoglobinu a schistocytů používáno jako doplňkový marker při potvrzování diagnózy a její průměrná hladina byla 12,1 µkat/l, tzn. více než čtyřikrát zvýšena proti normě a ve všech případech (100 %) byla zvýšena minimálně dvakrát.
Průměrná nejvyšší hodnota jaterních testů byla v případě ALT 5,2 µkat/l a AST 5,8 µkat/l.
Odchylky v koagulogramu byly laboratorně zjištěny u 22 žen. Z tohoto počtu 10 žen vyžadovalo substituci v podobě antitrombinu III (9 žen) a/nebo fibrinogenu (3 ženy) a diagnóza DIC byla stanovena u osmi pacientek. Koncentrát trombocytů byl podán celkem sedmi pacientkám, v jednom případě opakovaně (dvakrát). Celkem šesti pacientkám byla podána krevní transfuze (18 jednotek) a devíti pacientkám byla podána plazma (celkem 20 jednotek). U dvou matek byla z důvodu další progrese HELLP syndromu po více než 48 hod po porodu hematologem indikována plazmaferéza.
Hypertenze byla přítomná celkem u 29 pacientek (85 %), z nichž u šesti se jednalo o těhotenstvím indukovanou hypertenzi bez známek preeklampsie a ve 23 případech se jednalo o hypertenzi v rámci preeklampsie, tzn. s přítomností proteinurie, ve všech případech nicméně odezněla hypertenze do pěti dnů od ukončení těhotenství. V tab. 3 uvádíme přítomnost symptomů žen v souboru.
Tab. 3. Symptomatologie nemocných žen. 
Výstupy těhotenství
Morbidita a mortalita matek je uvedena v tab. 4, novorozenecká mortalita a morbidita je v tab. 5.
Tab. 4. Mateřská morbidita a mortalita. 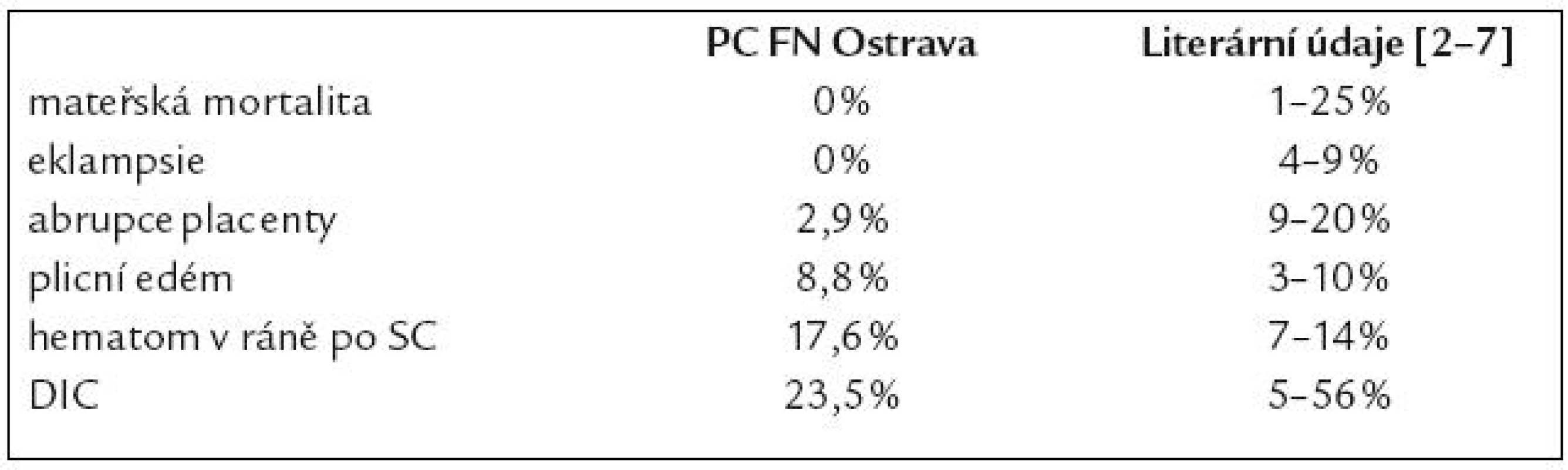
Tab. 5. Neonatologická mortalita a morbidita. 
Výsledky měření markerů aktivace endotelu
Výsledků markerů aktivace endotelu u pacientek se syndromem HELLP jsou shrnuty v tab. 6. V tab. 7 uvádíme výsledky markerů aktivace endotelu u pacientek s fyziologickou graviditou.
Tab. 6. Výsledky markerů aktivace endotelu u pacientek se syndromem HELLP. 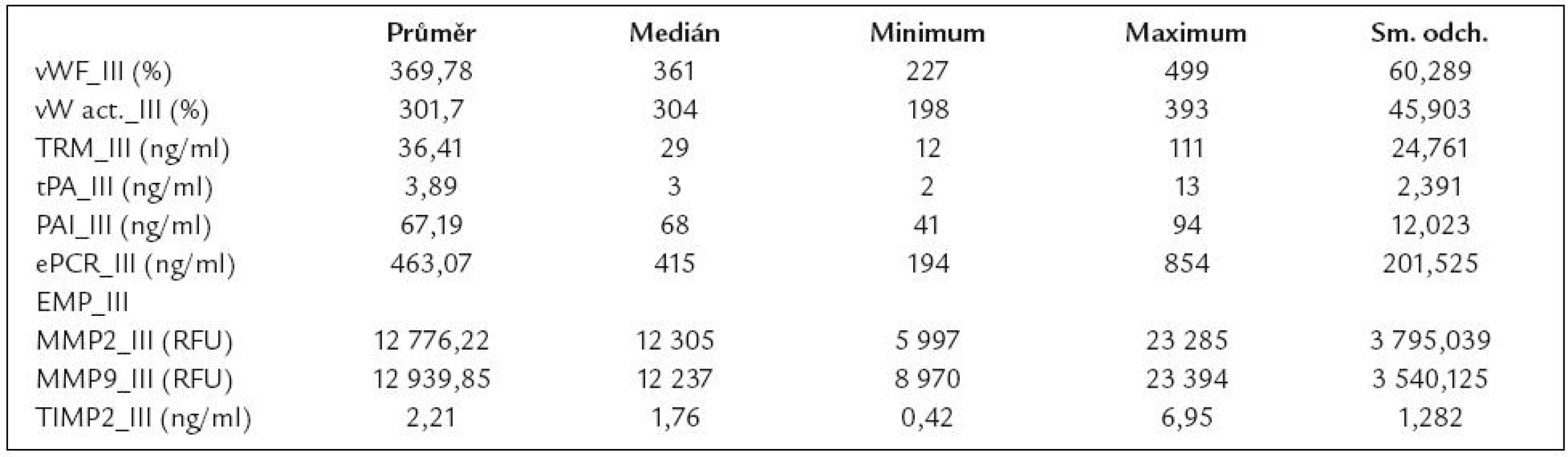
Tab. 7. Porovnání hladin markerů aktivace endotelu v jednotlivých trimestrech. 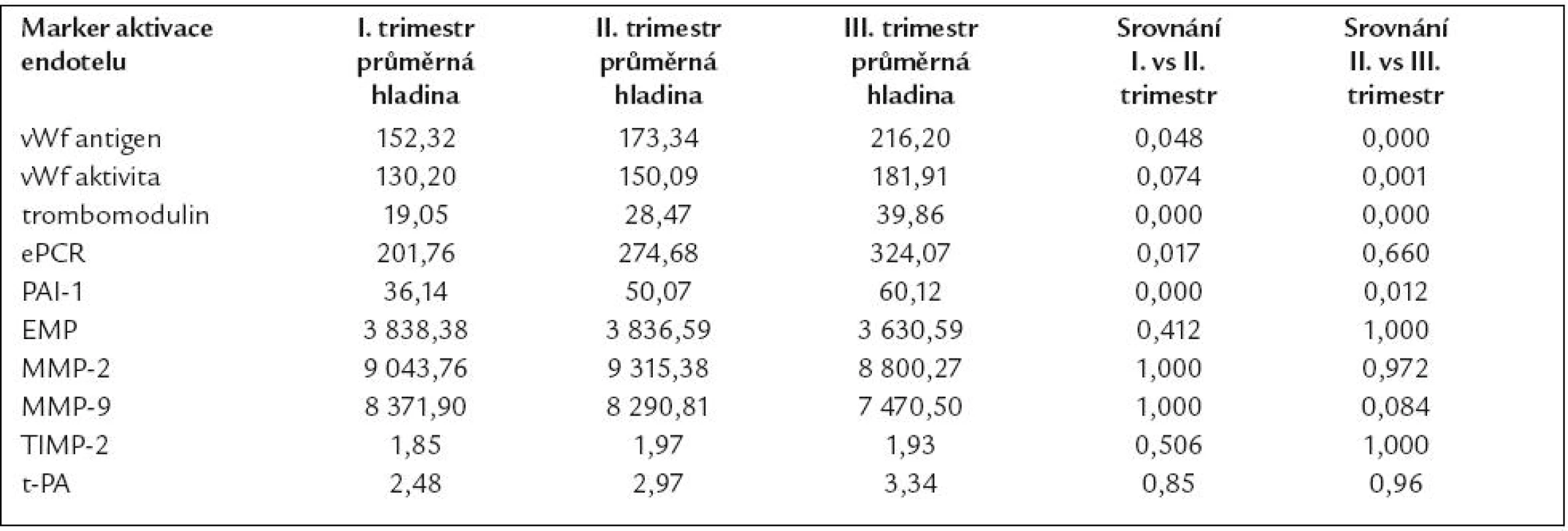
V našem souboru jsme prokázali statisticky významné zvýšení hladin antigenu vWf ve skupině pacientek s HELLP syndromem (průměrná hladina 369,78 %) oproti ženám z kontrolní skupiny zdravých těhotných ve srovnatelném stadiu gravidity (průměrná hladina 216,2 %). Současně byly statisticky významně zvýšené hladiny aktivity vWf ve skupině žen s HELLP syndromem (průměrná hladina 301,7 %) oproti ženám z kontrolní skupiny zdravých těhotných ve srovnatelném stadiu gravidity (průměrná hladina 181,91 %). Rovněž jsme v našem souboru prokázali statisticky významné zvýšení hladin EPCR ve skupině pacientek s HELLP syndromem (průměrná hladina 463,07 ng/ml) oproti ženám z kontrolní skupiny zdravých těhotných ve srovnatelném stadiu gravidity (průměrná hladina 324,07 ng/ml). Naproti tomu jsme neprokázali statisticky významný rozdíl mezi hladinami trombomodulinu (průměrné hladiny 36,41 vs 39,86 ng/ml), hladinami t-PA (3,89 vs 3,34 ng/ml) a PAI-1 (průměrné hladiny 67,19 vs 60,13 ng/ml) ve skupině pacientek s HELLP syndromem a ve skupině zdravých těhotných. Dále jsme prokázali statisticky signifikantní rozdíl jak v hladinách MMP-2 ve skupině pacientek s HELLP syndromem (průměrná hladina 12 776,2 RFU – fluorescenčních jednotek) ve srovnání s kontrolním souborem zdravých těhotných žen ve III. trimestru (průměrná hladina 8 800,27 RFU), tak v hladinách MMP-9 ve skupině pacientek s HELLP syndromem (průměrně 12 939,8 RFU) oproti souboru zdravých těhotných žen ve III. trimestru (7 470,5 RFU). Rozdíly v hladinách TIMP-2 nebyly statisticky významné (110,5 ng/ml ve skupině žen s HELLP syndromem oproti 96,5 ng/ml ve skupině zdravých těhotných ve III. trimestru).
Diskuze
Dle literárních údajů je HELLP syndrom provázen zhoršenými perinatologickými výsledky [13]. Incidence jednotlivých komplikací HELLP syndromu se nicméně v literatuře liší velmi výrazně a četnost výskytu závisí na populaci, typu porodnického zařízení poskytujícího údaje, velikosti centra a managementu choroby. Mateřská mortalita je v různých literárních zdrojích udávána mezi 1 a 25 % [4,5]. Tento značný rozsah hodnot je dán kvalitou péče v daném prostředí a velmi se liší mezi zeměmi s kvalitní prenatální péčí a zeměmi s hůře dostupnou péčí, stejně tak se liší výsledky mezi menšími zařízeními a perinatologickými centry schopnými poskytnout komplexní intenzivní terapii. Včasnost diagnostiky, aktivní management a zázemí zdravotnického zařízení se bezpochyby podílí největší měrou na kvalitě perinatologických výsledků.
Závažná je dle literárních zdrojů rovněž neonatologická mortalita a morbidita – perinatální úmrtí je udáváno v rozmezí 7,4–34 %, IUGR s incidencí 38–61 %, předčasný porod v 70 % všech případů HELLP syndromu (a až v 15 % se jedná o porod před 28. týdnem). Neonatální trombocytopenie bývá popisována v 15–50 % případů a IRDS v 5,7–40 % případů [1,5,6,10,12].
Lepší perinatologické výsledky v našem centru přičítáme včasné diagnostice, kvalitnímu laboratornímu zázemí, aktivnímu managementu a intenzivní mezioborové spolupráci.
Sporná je otázka plazmaferézy. Ve dvou případech užití v našem souboru byla plazmaferéza provedena na základě doporučení hematologického konzilia. Někteří autoři doporučují užití plazmaferézy u pacientek, u kterých ani po 48 (nebo 72 hod) hod nedochází k trendu úpravy laboratorních hodnot [8,9]. Vzhledem k invazivitě metody, potenciálnímu riziku přenosu infekcí, vysoké ceně metody a při nedostatku přesvědčivých důkazů o benefitu nelze doporučit plazmaferézu jako rutinní metodu léčby pacientek s HELLP syndromem a měla by zůstat jako rezervní metoda vyčleněná pro těžké případy, zejména postpartálně se rozvíjející HELLP syndrom [13] a měla by být vždy indikována hematologem.
V ČR neexistuje registr HELLP syndromu a je nemožné zjistit a evidovat všechny proběhlé případy. Těžší případy jsou vesměs centralizovány v perinatologických či intermediárních centrech, lehčí případy mohou probíhat i nepozorovaně anebo mohou být zvládány v zařízeních nižšího typu.
V dnešní klinické praxi je HELLP syndrom diagnostikován až na základě klinických projevů, tzn. velmi pozdě, což se mimo jiné odráží na kvalitě perinatologických výsledků. Vzhledem k závažnosti syndromu HELLP probíhá poměrně intenzivní výzkum ve snaze nalézt markery, které by umožňovaly včasnou predikci tohoto onemocnění.
Závěr
HELLP syndrom je jednou z nejzávažnějších, ale relativně vzácných porodnických komplikací. Incidence choroby v ČR není známa. Jeho vznik je obtížně předvídatelný. Je provázen vysokou prematuritou novorozenců a vysokou morbiditou matek i novorozenců. Časná diagnostika, intenzivní monitoring a aktivní management se významně podílí na prevenci rozvoje těžkých forem HELLP syndromu a vede ke snížení mateřské i neonatální mortality a morbidity.
Identifikace rizikových těhotenství dostatečně dlouhou dobu před rozvojem klinicky diagnostikovatelného stavu není zatím dostupná. Výzkumná aktivita se soustředí do oblasti markerů aktivace endotelu. V našem souboru jsme prokázali signifikantní odchylky v hladinách některých těchto markerů.
Práce je podpořena grantem Ministerstva zdravotnictví ČR IGA NR 9282-3/2007 a NS10319-3/2009.
prim. MUDr. Ondřej Šimetka
www.fno.cz
e-mail: ondrej.simetka@fno.cz
Doručeno do redakce: 27. 4. 2010
Zdroje
1. Aslan H, Gul A, Cebeci A. Neonatal Outcome in Pregnancies after Preterm Delivery for HELLP Syndrome. Gynecol Obstet Invest 2004; 58 : 96–99.
2. Bick RL. Syndromes of disseminated intravascular coagulation in obstetrics, pregnancy and gynecology. Objective criteria for diagnosis and management. Hematol Oncol Clin North Am 2000; 14 : 999–1044.
3. Detti L, Mecacci F, Piccioli A et al. Postpartum heparin therapy for patients with the syndrome of hemolysis, elevated liver enzymes and low platelets (HELLP) is associated with significant hemorrhagic complications. J Perinatol 2005; 25 : 236–240.
4. Ellison J, Sattar N, Greer I. HELLP syndrome: mechanism and management. Hosp Med 1999; 60 : 243–249.
5. Ertan AK, Wagner S, Hendrik HJ et al. Clinical and biophysical aspects of HELLP syndrom. J Perinat Med 2002; 30 : 483–489.
6. Gul A, Cebeci A, Aslan H et al. Perinatal outcomes in severe preeclampsia-eclampsia with and without HELLP syndrome. Gynecol Obstet Invest 2005; 59 : 113–118.
7. Haram K, Svendsen E, Abildgaard U. The HELLP syndrome: clinical issues and management. A Review. BMC Pregnancy Childbirth 2009; 26 : 8.
8. Katz VL, Watson WJ, Thorp JM Jr et al. Treatment of persistent postpartum HELLP syndrome with plasmapheresis. Am J Perinatol 1992; 9 : 120–122.
9. Martin JN Jr, Files JC, Blake PG et al. Plasma exchange for preeclampsia. I. Postpartum use for persistently severe preeclampsia-eclampsia with HELLP syndrome. Am J Obstet Gynecol 1990; 162 : 128–137.
10. Osmanagaoglu MA, Erdogan I, Zengin U et al. Comparison between HELLP syndrome, chronic hypertension, and superimposed preeclampsia on chronic hypertension without HELLP syndrome. J Perinat Med 2004; 32 : 481–485.
11. Procházková J, Dhaifallah I, Měchurová A et al. Monitorování hladin markerů aktivace endotelu během fyziologické gravidity. Česká gynekologie 2010; 75 : 92–100.
12. Sibai BM. Diagnosis, controversies, and management of the syndrome of hemolysis, elevated liver enzymes, and low platelet count. Obstet Gynecol 2004; 103 : 981.
13.Sibai BM, Ramadan MK, Usta ISM. Maternal Morbidity and Mortality in 442 Pregnancies With Hemolysis, Elevated Liver Enzymes, and Low Platelets (HELLP Syndrome). Am J Obstet Gynecol 1993; 169 : 1000–1006.
14. Šimetka O, Brychtová P, Procházková J et al. Laboratorní změny aktivace endotelu u syndromu HELLP = Changes of endothelium activation in HELLP syndrome. Gynekolog 2008; 17 : 54–56.
15.Taylor FBJ, Toh CH, Hoots WK et al. Towards definition, clinical and laboratory criteria, and a scoring system for disseminated intravascular coagulation. Thromb Haemost 2001; 86 : 1327–1330.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2010 Číslo Supplementum 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Ambulantní pacient s nově zjištěnou trombocytopenií
- Porovnání hladin markerů aktivace endotelu v jednotlivých trimestrech.
- Využití parametru IPF (Immature platelet fraction) v laboratorní diagnostice
- Mikropartikule
- Uplatnění průtokové cytometrie v analýze trombocytů
- Změny laboratorních ukazatelů hemostázy u hepatopatií
- Oznámení o úmrtí prof. Klementa
- Sborník abstrakt Ostrava- Poruba, 25.– 26. březen 2010
- Diferenciální diagnostika trombocytopenie u kriticky nemocných pacientů
- Trombocytopenie u malignit. Úvod do problematiky: příčiny, prognostický význam, význam pro terapii
- Dysplastické změny megakaryopoézy podle WHO klasifikace 2008
- Trombocytopenie u myelodysplastického syndromu
- Trombocytopenie u pacientů s akutní promyelocytární leukemií
- Využití destičkového lyzátu při kultivacích mezenchymálních kmenových buněk
- Trombocytopenie u novorozence
- Heparinem indukovaná trombocytopenie při léčbě nízkomolekulárními hepariny u dětí. Je čeho se obávat?
- Lokální intravenózní fibrinolýza u dětí a mladistvých
- Chronická imunitní trombocytopenická purpura – úspěšná léčba protilátkami anti‑CD 20
- Trombocytopenie a koagulopatie u hepatopatie: úvod do problematiky
- Úvodní slovo
- Monitorace parametrů koagulace a možnosti jejich ovlivnění u pacientů s jaterní cirhózou před invazivními výkony
- Imunitní trombocytopenie, diagnostika, klasifikace, diferenciální diagnostika
- Terapie imunitní trombocytopenie v graviditě
- Program konference
- Trombocytopenie u pacientů s průkazem antifosfolipidových protilátek nebo s antifosfolipidovým syndromem
- Diferenciální diagnostika trombocytopenie v těhotenství
- Syndrom HELLP – průběh onemocnění a aktivita markerů aktivace endotelu
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Trombocytopenie a koagulopatie u hepatopatie: úvod do problematiky
- Monitorace parametrů koagulace a možnosti jejich ovlivnění u pacientů s jaterní cirhózou před invazivními výkony
- Diferenciální diagnostika trombocytopenie v těhotenství
- Využití parametru IPF (Immature platelet fraction) v laboratorní diagnostice
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



