-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Prevalencia diabetickej retinopatie, distálnej symetrickej diabetickej polyneuropatie a screening glomerulárnej filtrácie v čase diagnózy diabetes mellitus 2. typu – kohortná štúdia
Prevalence of diabetic retinopathy and distal symmetrical diabetic polyneuropathy, and glomerular filtration screening upon the diagnosis of type 2 diabetes mellitus – a cohort study
The prospective cohort study analyzes the prevalence of microvascular complications at the time of diagnosis type 2 diabetes (DM 2). We were monitoring 200 outpatients (117 men and 83 women, aged from 30 to 92 years) with newly diagnosed and previously untreated type 2 diabetes mellitus during the period of August 2007 – August 2011 accidentally sending GP or internists. Prevalence of diabetic retinopathy in men was 0.85% and in women 1.2%. The prevalence of diabetic distal symetric polyneuropathy in men was 53% and in women 62%. The median of glomerular filtration based on a simplified MDRD ‑ 4 equation (according to the study Modification of Diet in Renal Disease) was 1.27 ± 0.6 ml/ s/ 1.73 m2 for men and 1.05 ± 0.32 ml/ s/ 1.73 m2 for women. At baseline, 16.6% of men and 46.2% of women enrolled in our cohort study had glomerular filtration rate < 1 ml/ s/ 1.73 m2.
Key words:
newly diagnosed type 2 diabetes mellitus – diabetic retinopathy – diabetic neuropathy – glomerular filtration rate
Autoři: L. Buková 1; P. Galajda 2; M. Mokáň 2
Působiště autorů: Diabetologická ambulancia II. internej kliniky SZÚ a FNsP F. D. Roosevelta Banská Bystrica, Slovenská republika, prednosta MU Dr. Ľubomír Skladaný, PhD., h. doc. 1; I. interná klinika Jesseniovej lekárskej fakulty UK a UN Martin, Slovenská republika, prednosta prof. MU Dr. Marián Mokáň, DrSc., FRCP Edin 2
Vyšlo v časopise: Vnitř Lék 2013; 59(11): 955-960
Kategorie: Původní práce
Souhrn
Prospektívna kohortná štúdia analyzuje prevalenciu diabetickej retinopatie, distálnej symetrickej diabetickej polyneuropatie a screening glomerulárnej filtrácie v čase diagnózy diabetes mellitus 2. typu. Vyšetrili sme 200 pacientov (117 mužov a 83 žien, s vekom 30 – 92 rokov) s novodiagnostikovaným a doteraz neliečeným diabetem mellitem 2. typu v období august roku 2007 až august roku 2011 náhodne odoslaných praktickými lekármi a internistami na diabetologickú ambulanciu. Prevalencia diabetickej retinopatie bola u mužov 0,85 % a u žien 1,2 %. Prevalencia distálnej symetrickej diabetickej polyneuropatie bola u mužov 53 % a u žien 62 %. Medián a interkvantilový rozptyl glomerulárnej filtrácie vypočítanej na základe zjednodušenej rovnice MDRD ‑ 4 (podľa štúdie Modification of Diet in Renal Disease) u mužov bol 1,27 ± 0,36 ml/ s/ 1,73 m2 a u žien 1,05 ± 0,32 ml/ s/ 1,73 m2. Pri vstupnom vyšetrení malo hodnotu glomerulárnej filtrácie < 1 ml/ s/ 1,73 m2 16,6 % mužov a 46,2 % žien.
Kľúčové slová:
novodiagnostikovaný diabetes mellitus 2. typu – diabetická retinopatia – diabetická neuropatia – glomerulárna filtráciaÚvod
Diabetes mellitus je ochorenie, ktoré sa charakteristicky spája so zvýšeným rizikom vzniku chronických cievnych mikrovaskulárnych a makrovaskulárnych komplikácií. Hlavným cieľom našej kohortnej štúdie bolo posúdiť výskyt mikrovaskulárnych komplikácií (diabetickej retinopatie, symetrickej distálnej diabetickej polyneuropatie) v čase diagnózy diabetes mellitus 2. typu (DM2). Sekundárnym cieľom našej kohortnej štúdie bol screening glomerulárnej filtrácie podľa National Kidney Foundation Kidney Disease Outcomes Quality Initiative (NKF KDOQI) u pacientov s novodiagnostikovaným DM2.
Súbor pacientov a metodika
V prospektívnej kohortnej štúdii sme sledovali 200 ambulantných pacientov s náhodne novodiagnostikovaným DM2 (117 mužov a 83 žien, s vekom 30 – 92 rokov) v období august roku 2007 až august roku 2011, ktorí boli odoslaní na diabetologickú ambulanciu praktickými lekármi alebo internistami. Diagnóza DM2 bola stanovená štandardne na základe glykémie nalačno (nad 7 mmol/ l) a/ alebo 2 hod glykémie počas orálno ‑ glukózového testu (nad 11,1 mmol/ l). Zo sledovania boli vyradení pacienti s už liečeným DM2.
U všetkých pacientov sa realizovali odbery venóznej krvi nalačno na vyšetrenie glykémie, glykovaného hemoglobínu (HbA1c) metódou vyšetrenia podľa Medzinárodnej federácie klinickej chémie a laboratórnej medicíny (IFCC), resp. podľa štúdie Diabetes Control and Complication Trial (DCCT), celkového cholesterolu, triacylglycerolov (TAG), lipoproteínov s nízkou hustotou (LDL) a vysokou hustotou (HDL) s výpočtom aterogénneho indexu, ako aj antropometrické vyšetrenia, zahrňujúce výšku, telesnú hmotnosť s výpočtom body mass indexu (BMI), obvod pásu, zmeraný v horizontálnej rovine v prostriedku vzdialenosti medzi hornou hranou lopaty bedrovej kosti a spodnou hranou posledného rebra vo výdychu a krvný tlak (TK). Charakteristika súboru a výsledky glykemických, metabolických a antropometrických vyšetrení boli publikované [1].
Diagnóza artériovej hypertenzie bola stanovená na základe hodnoty krvného tlaku ≥ 140/ 90 mm Hg podľa definície a klasifikácie Európskej hypertenziologickej spoločnosti (EHS) a Európskej kardiologickej spoločnosti (ESC) z roku 2007 [2] alebo podľa údaju o liečenej artériovej hypertenzii v zdravotnej dokumentácii.
Všetci pacienti v čase diagnózy DM2 boli odoslaní na neurologickú a oftalmologickú ambulanciu za účelom vstupného screeningového vyšetrenia diabetickej polyneuropatie a retinopatie. Screening distálnej symetrickej diabetickej polyneuropatie (DSDPN) bol realizovaný na základe jednoduchých klinických testov, ako sú reflex Achilovej šľachy, vyšetrenie špendlíkom, vyšetrenie Semmes ‑ Weinsteinovým filamentom a test percepcie vibrácií. Diagnóza DSDPN bola stanovená podľa prítomnosti pozitivity aspoň 2 z uvedených klinických testov. Screening diabetickej retinopatie bol realizovaný biomikroskopickým vyšetrením fundu v arteficiálnej mydriáze pomocou štrbinovej lampy a asférickej 90 - dioptrickej šošovky, prípadne ďalších typov bezkontaktných, či kontaktných šošoviek.
U pacientov sme za účelom vstupného screeningového vyšetrenia chronického ochorenia obličiek vypočítali glomerulárnu filtráciu (GF) na základe zjednodušenej rovnice MDRD ‑ 4 (podľa štúdie Modification of Diet in Renal Disease) [3]:
GF [ ml/ s/ 1,73 m2] = 515,3832 × Krs – 1,154 [µmol/ l] × vek – 0,203 × (0,742 u žien)
Vyšetrenie mikroalbuminúrie sa z technických príčin nevykonávalo ani u pacientov, ktorí boli pre zníženú hodnotu glomerulárnej filtrácie alebo vyššiu hodnotu koncentrácie kreatinínu v sére odoslaní na nefrologickú ambulanciu.
Štatistické metódy
Štatistické spracovanie sa vykonalo v databázovom programe EXCEL (Microsoft Office 2007). Kvantitatívne parametre charakterizujúce jednotlivé súbory boli vyjadrené ako medián so zhodnotením interkvartilového rozptylu (RQ).
Na posúdenie korelácie HbA1c, TKs (systolický krvný tlak) a TKd (diastolický krvný tlak) s hodnotami GF v čase diagnózy DM2 u mužov a u žien bol použitý Pearsonov korelačný koeficient r.
Výsledky
Najvyšší výskyt DM2 sme zaznamenali vo vekovej skupine 60 – 69 rokov (42 mužov a 24 žien). Hodnoty HbA1c podľa IFCC/ DCCT v súbore boli u mužov 5,9 ± 2,4 %/ 7,5 ± 2,2 %, u žien 5,7 ± 1,6 %/ 7,3 ± 1,46 %. Hodnoty BMI boli u mužov 30,1 ± 6,1 kg/ m2, u žien 31,2 ± 5,7 kg/ m2, obvod pásu bol u mužov 107 ± 16 cm, u žien 105 ± 19 cm. Hodnoty lipidemických parametrov boli: LDL u mužov 3,11 ± 1,29 mmol/ l, u žien 3,22 ± 1,48 mmol/ l, TAG u mužov 2,17 ± 2,06 mmol/ l, u žien 2,01 ± 0,97 mmol/ l, HDL u mužov 1,0 ±± 0,28 mmol/ l, u žien 1,2 ± 0,36 mmol/ l [1].
Prevalencia artériovej hypertenzie bola u mužov 72 % a u žien 80 %. U žiadneho pacienta sme v čase diagnózy DM2 nezaznamenali neliečenú artériovú hypertenziu. Hodnoty krvného tlaku v čase diagnózy DM boli u mužov 120/ 80 ± 15/ 1,25 mm Hg a u žien 130/ 80 ± 20/ 10 mm Hg.
V našom súbore pacientov sme zaznamenali nízku prevalenciu diabetickej retinopatie u jedného muža a jednej ženy, tj. prevalencia u mužov 0,85 % a u žien 1,2 %. Prevalencia distálnej symetrickej diabetickej polyneuropatie bola u mužov 53 % a u žien 62 % (tab. 1).
Tab. 1. Počet pacientov s distálnou symetrickou diabetickou polyneuropatiou (DSDPN) v čase diagnózy DM2. 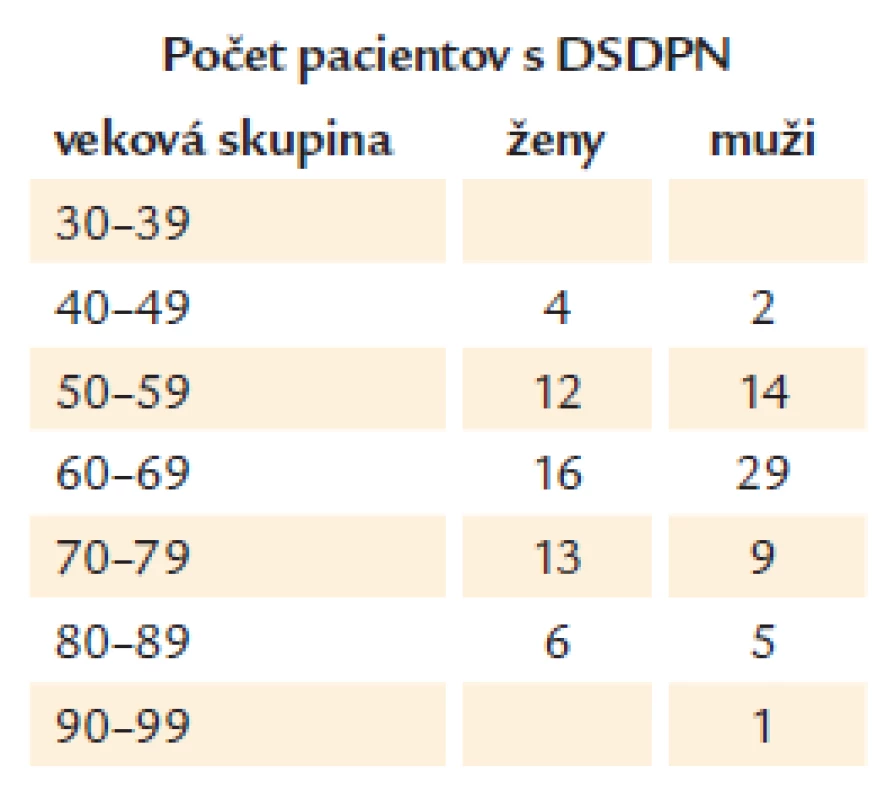
Tab. 2 udáva vstupnú hodnotu kreatinínu medzi mužmi a ženami vyjadrenú mediánom a interkvartilovým rozptylom v jednotlivých vekových skupinách. Hladina kreatinínu u mužov bola 90 µmol/ l ± 21 µmol/ l a u žien 79 µmol/ l ± 19 µmol/ l.
Tab. 2. Vstupná hodnota kreatinínu medzi mužmi a ženami vyjadrenú mediánom a interkvartilovým rozptylom (R<sub>Q</sub>) v jednotlivých vekových skupinách. 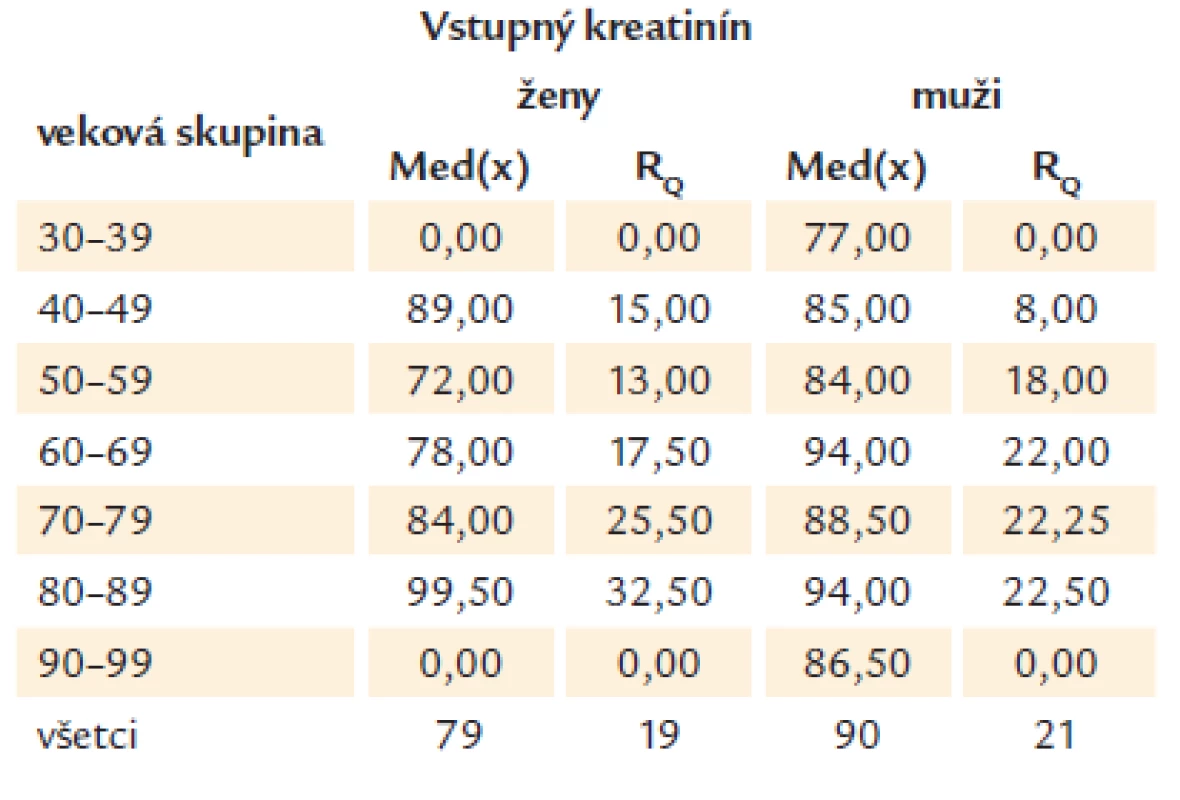
Tab. 3 udáva glomerulárnu filtráciu (GF), vypočítanú na základe zjednodušenej rovnice MDRD ‑ 4 v čase diagnózy DM2. Hodnoty GF u mužov boli 1,27 ± 0,36 ml/ s/ 1,73m2 a u žien 1,05 ± 0,32 ml/ s/ 1,73m2.
Tab. 3. Vypočítaná GF v čase diagnózy DM 2. typu medzi mužmi a ženami vyjadrené mediánom (Med) a interkvartilovým rozptylom (R<sub>Q</sub>). 
Prevalencia normálnej alebo zvýšenej GF podľa K/ DOQI z roku 2002 (≥ 1,5 ml/ s/ 1,73 m2) bola u mužov 16,8 % a u žien 7,3 %. Prevalencia mierne zníženej GF podľa K/ DOQI z roku 2002 (1 – 1,49 ml/ s/ 1,73 m2) bola u mužov 66,4 % a u žien 46,3 %. Prevalencia stredne zníženej GF podľa K/ DOQI z roku 2002 (0,5 – 0,99 ml/ s/ 1,73 m2) bola u mužov 15,0 % a u žien 45,0 %. Prevalencia významne zníženej GF podľa K/ DOQI z roku 2002 (0,25 – 0,49 ml/ s// 1,73 m2) bola u mužov 1,76 % a u žien 1,2 %. V našom súbore pacientov malo pri vstupnom vyšetrení glomerulárnu filtráciu (GF) < 1 ml/ s/ 1,73 m2 16,6 % mužov a 46,2 % žien. Pacientov s DM2, u ktorých sme zaznamenali prechodne zvýšenú hodnotu kreatinínu, resp. vypočítaná GF bola prechodne < 1 ml/ s/ 1,73 m2 sme odoslali na vyšetrenie na nefrologické ambulancie za účelom screeningu chronických obličkových chorôb podľa NKF KDOQ vrátane diabetickej nefropatie. Na základe vyšetrenia kvantitatívnej proteínúrie bola zaznamenaná diabetická nefropatia len u 2 pacientov, u ktorých bola prítomná zároveň non proliferatívna diabetická retinopatia.
Diskusia
V našej štúdii sme sa zaoberali prevalenciou diabetickej retinopatie, distálnej symetrickej diabetickej polyneuropatie a screeningom glomerulárnej filtrácie v čase diagnózy DM2. Prevalenciu mikrovaskulárnych komplikácií ovplyvňuje výskyt rizikových faktorov. Okrem dĺžky trvania a stavu kompenzácie DM2 v dobe pred jeho diagnostikovaním k ďalším spoločným rizikovým faktorom mikrovaskulárnych komplikácií patrí vplyv genetického pozadia, zvýšený krvný tlak, dyslipidémia (DLP), chronická renálna insuficiencia (CHRI), fajčenie, pohlavie, nižší socioekonomický status a nízky stupeň edukácie [4 – 18].
Nízku prevalenciu diabetickej retinopatie (DR) (0,85 % a 1,2 %) v našej štúdii dávame do súvislosti s relatívne včasnou diagnostikou DM2 podľa hodnoty HbA1c metódou IFCC/ DCCT (medián u mužov 5,9/ 7,5 %, medián u žien 5,7/ 7,3 %) a optimálne liečeným krvným tlakom (medián u mužov 120/ 80 mm Hg, medián u žien 130/ 80 mm Hg). Všetci pacienti absolvovali uvedené vyšetrenie v priebehu 1. roka diagnózy DM2. Diabetická retinopatia u 2 pacientov bola hodnotená ako non‑proliferatívna a korelovala s vysokou hodnotou HbA1c podľa IFCC/ DCCT (13/ 14 %) v čase diagnózy DM2. Pre porovnanie prevalencia DR u novodiagnostikovaných pacientov s DM2 realizovanej v Dánsku na vzorke populácie 1 251 pacientov vo veku nad 40 rokov (priemerný vek 65,3 rokov) bola 5 % [4], v Austrálii u 2 177 pacientov vo veku nad 25 rokov bola 6,2 % [5], v južnej Indii u 438 pacientov bola 7,3 % [6] a v Rumunsku u 487 pacientov vo veku 40 – 65 rokov bola 14,4 %, pričom prevalencia proliferatívnej DR bola 1,02 % [7]. Od januára roku 2002 do júla roku 2004 bola realizovaná na 2 diabetologických klinikách v Kuwajte štúdia u pacientov s novodiagnostikovaným DM2, kde z 92 pacientov malo DR 7 (7,6 %) pacientov [8].Všetky uvedené štúdie boli realizované pred viac ako 7 rokmi, čo môže tiež vysvetľovať zvýšenú prevalenciu v porovnaní s našim súborom pacientov. Predpokladáme, že v priebehu posledných 7 – 8 rokov dochádza v niektorých krajinách k zlepšeniu komplexnej liečby metabolického syndrómu a včasnejšej detekcii DM2. V roku 2012 boli publikované výsledky štúdie v USA, ktorá zisťovala prevalenciu diabetickej polyneuropatie, retinopatie a nefropatie u pacientov s novodiagnostikovaným DM2. Celkovo 174 účastníkov malo diagnostikovanú poruchu glukózovej tolerancie a prevalencia DR bola 4,7 %. 218 pacientov malo diagnostikovaný DM2 a prevalencia DR bola 9,4 % [9]. Odlišná prevalencia DR v jednotlivých krajinách môže súvisieť okrem včasnosti zachytenia ochorenia, s odlišnými vyšetrovacími metódami screeningu, špecifickými limitáciami, vyšetrovacími zručnosťami, veľkosťou sledovanej vzorky populácie, etnicity, vzdelaním, zdravotným poistením a prítomnosťou rizikových faktorov.
O najlepšej screeningovej vyšetrovacej metóde detekcie diabetickej retinopatie na očnom pozadí sa doposiaľ diskutuje. Priama oftalmoskopia je ako screeningová metóda nevhodná, nakoľko neumožňuje dostatočne citlivo zistiť zhrubnutia sietnice v makule, neovaskulárne zmeny na terči zrakového nervu, či kdekoľvek na sietnici, hodnotiť stav sklivca a vitreoretinálneho rozhrania. Citlivosť tejto vyšetrovacej metódy je aj u vysoko vyškoleného špecialistu menej ako 65 %, napriek tomu bola donedávna najrozšírenejšou vyšetrovacou metódou v mnohých krajinách [19,20]. V budúcnosti sa stane zrejme prioritnou screeningovou metódou farebná fotografia sietnice s použitím digitálnej sietnicovej kamery, ktorú vyhodnotí špecialista. K jej obsluhe nie je nevyhnutný zdravotnícky personál [21,22]. Screening diabetickej retinopatie je nápomocný pri screeningu diabetickej nefropatie.
Diabetická neuropatia je najčastejšou mikrovaskulárnou chronickou komplikáciou diabetes mellitus, s výskytom od 10 % (ak sa berú do úvahy len klinické prejavy) až po 90 % v prípadoch, keď sa berú do úvahy neurofyziologické abnormality [10]. Prevalencia distálnej symetrickej diabetickej polyneuropatie v našom súbore bola u mužov 53 % a u žien 62 %, čo súvisí zrejme s tým, že naši pacienti absolvovali uvedené vyšetrenie v intervale 1 – 6 mesiacov od stanovenia diagnózy DM2, t.j. v období, kedy ešte pretrvávali metabolické následky chronickej hyperglykémie. V prípade, že by sme pacientov odoslali k neurológovi v intervale pol roka až rok po stanovení diagnózy DM2 v období úpravy HbA1c, bola by prevalencia diabetickej polyneuropatie diagnostikovanej na základe jednoduchých klinických testov výrazne nižšia, nakoľko časť zmien pri diabetickej polyneuropatii je reverzibilná po zahájení liečby diabetu a zlepšení metabolickej kompenzácie.
Diabetická nefropatia (DN) je klinický syndróm vznikajúci na podklade špecifických morfologických zmien obličiek u pacientov s diabetes mellitus. Vzniká následkom diabetickej metabolickej poruchy a doposiaľ nepresne definovanej genetickej predispozície [23]. Správne stanovenie diagnózy diabetickej nefropatie môže byť niekedy problematické. U pacientov s DM2 poškodenie obličiek môže súvisieť okrem diabetickej nefropatie aj s množstvom iných patologických stavov v rámci metabolického syndrómu, ktoré sa ovplyvňujú s diabetickou nefropatiou, a tak sa v poslednej dobe objavuje termín diabetické ochorenie obličiek [24].
Screening diabetickej nefropatie by mal zahrňať vyšetrenie mikroalbuminúrie a výpočet GF. Oba parametre by sa mali stanovovať najmenej raz do roka od určenia diagnózy DM2 [2]. U časti pacientov s DM2 sa poškodenie obličiek prejavuje najskôr poklesom GF bez prítomnosti mikroalbuminúrie, preto screening diabetickej nefropatie má zahrňať aj výpočet GF. Nefrológ na Slovensku preberá diabetika do zdravotnej starostlivosti od úrovne GF < 1 ml/ s/ 1,73 m2 (trvajúcej najmenej 3 mesiace), resp. pri vzostupe kreatinínu v sére nad 160 µmol/ l, alebo pri klinickej protein-úrii > 0,5 g/24 hod [2,25].
V našom súbore pacientov malo pri vstupnom vyšetrení 16,6 % mužov a 46,2 % žien GF < 1 ml/ s/ 1,73 m2. Uvažovali sme, že by to mohlo súvisieť s vyššou hodnotou HbA1c podľa IFCC/ DCCT v čase diagnózy DM2 (medián u mužov 5,9/ 7,5 %, medián u žien 5,7/ 7,3 %), avšak výsledkom výpočtu korelácie boli triviálne hodnoty korelačného koeficientu (tab. 4). Uvažovali sme tiež, že vyššia prevalencia zníženej GF u žien by mohla súvisieť s vyššími hodnotami krvného tlaku v porovnaní s mužmi (u mužov 120/ 80 ± 15/ 1,25 mm Hg, u žien 130/ 80 ± 20/ 10 mm Hg), avšak výsledkom výpočtu korelácie boli triviálne hodnoty korelačného koeficientu (tab. 4).
Tab. 4. Vypočítaná korelácia HbA1c, TKs a TKd s hodnotami GF, v čase diagnózy DM2 u mužov a u žien vyjadrené Pearsonovým korelačným koeficientom r. 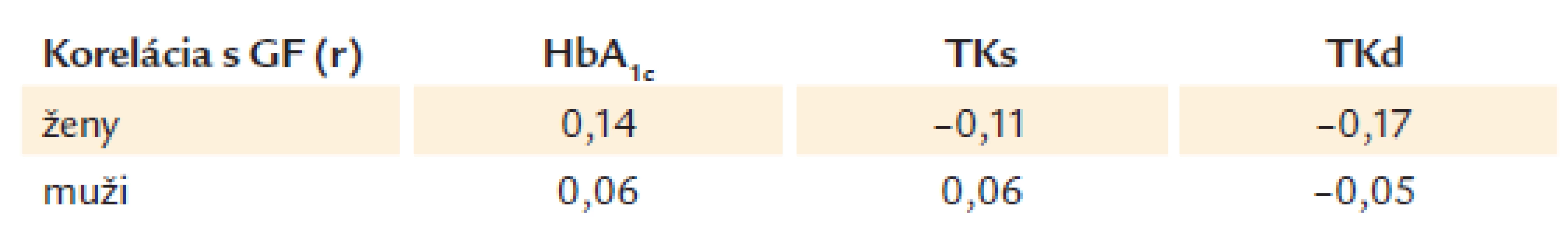
Hladiny kreatinínu boli v norme (u mužov 90 ± 19 µmol/ l, u žien 79 ± 21 µmol/ l). Koncentrácia kreatinínu v sére sa zvyšuje nad 110 µmol/ l až pri poklese clearance kreatinínu pod 50 % normy [26].
Zvýšenú hodnotu kreatinínu > 107 µmol/ l sme vstupne zaznamenali u 19 mužov zo 118, tj. 16 % a u 9 žien z 83, tj. 11 % žien. Zníženú GF < 1 ml/ s/ 1,73 m2 sme vstupne zaznamenali u 19 mužov zo 117, tj. 16,6 % a u 37 žien z 83, t. j. 46,2 %.
Screening chronických ochorení obličiek podľa NKF KDOQ, vrátane diabetickej nefropatie, bol realizovaný na nefrologických ambulanciách v priebehu nasledujúcich 1 – 3 rokov, kde boli odoslaní pacienti s pretrvávajúcou GF < 1 ml/ s/ 1,73 m2 (trvajúcou najmenej 3 mesiace) a/ alebo zvýšenou hodnotou kreatinínu > 107 µmol/ l. Na nefrologickú ambulanciu bolo odoslaných 19 mužov a 30 žien. Nefrológovia doplnili 12 - hodinový zber moču prevažne na kvantitatívnu proteinúriu.
Limitáciou našej štúdie je, že nebolo možné vyhodnotiť prítomnosť mikroalbuminúrie u všetkých pacientov, pretože z technických príčin bola vyšetrovaná prevažne kvantitatívna proteinúria pre nedostupnosť vyšetrenia mikroalbuminúrie. Tak sme v čase diagnózy DM2 zaznamenali diabetickú nefropatiu na základe nefrologického vyšetrenia len u 2 pacientov, u ktorých bola prítomná zároveň non‑proliferatívna diabetická retinopatia. Iné diagnostické závery nefrologického vyšetrenia ako screening diabetickej nefropatie neboli predmetom našej štúdie.
Na Slovensku v epidemiologickej štúdii MPHS bola vyšetrená albuminúria v súbore 664 pacientov s DM2 liečených orálnymi antidiabetikami a/ alebo inzulínom v 8 diabetologických ambulanciách v rozličných regiónoch. Mikroalbuminúria bola zistená u 22,7 % pacientov, klinická proteinúria u 11,1 % a normálna albuminúria u 66,2 % pacientov s DM2 [27].
Z hľadiska ovplyvnenia prognózy pacienta s diabetickou nefropatiou je dôležité diagnostikovať pacienta v štádiu incipientnej diabetickej nefropatie, ktoré je charakterizované mikroalbuminúriou medzi 30 – 300 mg/ 24 hod, nakoľko v tomto štádiu je možné terapeutickou intervenciou zahrňajúcou dobrú kompenzáciu diabetes mellitus a krvného tlaku podľa odporúčaní a použitím liekov ovplyvňujúcich systém renín‑angiotensín u väčšiny pacientov zastaviť vývoj a zabrániť prechodu do štádia manifestnej diabetickej nefropatie resp. štádia zlyhania obličiek [24]. Zo sledovaných rizikových faktorov mikroangiopatie sme v našom súbore pacientov s novodiagnostikovaným DM2 zaznamenali vysokú prevalenciu artériovej hypertenzie (82 mužov zo 117, tj. 70 %, a 66 žien z 83, tj. 80 %), pričom prevažná väčšina pacientov bola adekvátne liečená praktickým lekárom alebo internistom s využitím inhibítora enzýmu konvertujúceho angiotenzín (ACE) ako lieku prvej voľby. ACE inhibítorom bolo liečených 69 mužov z počtu 82, tj. 84 % mužov a 43 žien z celkového počtu 66, tj. 65 % žien, s diagnózou artériovej hypertenzie diagnostikovanej na základe hodnoty krvného tlaku ≥ 140/ 90 mm Hg podľa definície a klasifikácie Európskej hypertenziologickej spoločnosti (EHS) a Európskej kardiologickej spoločnosti (ESC) z roku 2007 [2] alebo podľa údaju o liečenej artériovej hypertenzii v zdravotnej dokumentácii.
Na druhej strane sme zaznamenali rezervy v liečbe dyslipidémie, pričom pa-cienti nedosahovali cieľové hodnotyLDL‑cholesterolu (muži 3,11 ±± 1,29 mmol/ l, ženy 3,22 ± 1,48 mmol/ l),HDL‑cholesterolu (muži 1,0 ±± 0,28 mmol/ l, ženy 1,2 ± 0,36 mmol/ l) a TAG (muži 2,17 ± 2,06 mmol/ l, ženy 2,01 ± 0,97 mmol/ l).
Záver
V našej kohortnej štúdii sme zaznamenali záchyt pacientov s DM2 v pomerne včasnom štádiu ochorenia. Nízka prevalencia diabetickej retinopatie (0,85 % u mužov a 1,2 % u žien) tak mohla súvisieť s relatívne včasnou diagnostikou DM2 a optimálne liečeným krvným tlakom. Prevalencia distálnej symetrickej diabetickej polyneuropatie bola naopak vysoká (53 % u mužov a 62 % u žien.), čo súvisí zrejme s tým, že naši pacienti absolvovali uvedené vyšetrenie v intervale 1 – 6 mesiacov od stanovenia diagnózy DM2, tj. v období, kedy ešte pretrvávali metabolické následky chronickej hyperglykémie.
U chorých s novodiagnostikovaným DM2 malo 16,6 % mužov a 46,2 % žien pri vstupnom vyšetrení GF < 1 ml/ s/ 1,73 m2. Nebola dokázaná súvzťažnosť zníženej GF s vyššou hodnotou HbA1c v čase diagnózy ochorenia (tab. 4). Tiež nebola dokázaná súvzťažnosť vyššej prevalencie zníženej GF u žien s vyššími hodnotami krvného tlaku v porovnaní s mužmi. V čase diagnózy DM2 bola na základe vyšetrenia kvantitatívnej proteinúrie diagnostikovaná diabetická nefropatia len u 2 pacientov, u ktorých bola prítomná zároveň non‑proliferatívna diabetická retinopatia.
Iné diagnostické závery nefrologického vyšetrenia ako screening diabetickej nefropatie neboli predmetom našej štúdie.
Vývoj a progresiu mikrovaskulárnych komplikácií diabetu ovplyvňuje trvanie a kompenzácia diabetu, krvný tlak a lipidémia, preto je dôležitá včasná diagnostika DM2 a komplexná liečba s dosiahnutím cieľových hodnôt liečby jednotlivých komponentov metabolického syndrómu podľa aktuálnych odporúčaní.
Projekt bol schválený regionálnou etickou komisiou FNsP F. D. Roosevelta Banská Bystrica 21. 9. 2010.
Za spoluprácu pri screeningu mikrovaskulárnych komplikácií diabetu by som sa chcela poďakovať oftalmológom, neurológom a nefrológom v spáde Banská Bystrica.
MU Dr. Linda Buková, PhD.
www.fnspfdr.sk
e‑mail: linda.bukova@gmail.com
Doručeno do redakce: 23. 2. 2013
Přijato po recenzi: 21. 7. 2013
Zdroje
1. Buková L, Galajda P, Mokáň M. The prevalence of coronary heart disease, stroke and selected co ‑ morbidities in patients with newly diagnosed type 2 diabetes – population‑based cohort study of outpatients. Acta Medica Martiniana 2013; 13 : 33 – 43.
2. Mancia G, De Backer G, Dominiczak L et al. Guidelines for the management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESH). Eur Heart J 2007; 28 : 1462 – 1536.
3. Okša A, Ponťuch P, Spustová V et al. Diabetická nefropatia – diagnostika, prevencia a liečba: odporúčané postupy Slovenskej nefrologickej spoločnosti a Slovenskej diabetologickej spoločnosti. Diabetes a obezita 2012; 24 : 99 – 107.
4. de Fine Olivarius N, Nielsen NV, Andreasen AH. Diabetic retinopathy in newly diagnosed middle–aged and elderly diabetic patients: prevalence and interrelationship with microalbuminuria and triglycerides. Graefes Arch Clin Exp Ophthalmol 2001; 239 : 664 – 672.
5. Tapp RJ, Shaw JE, Harper CA et al. AusDiab Study Group: The prevalence of and factors associated with diabetic retinopathy in the Australian population. Diabetes Care 2003; 26 : 1731 – 1737.
6. Rema M, Deepa R, Mohan V. Prevalence of retinopathy at diagnosis among type 2 diabetic patients attending a diabetic centre in south India. Br J Ophthalmol 2000; 84 : 1058 – 1060.
7. Talu S, Kaucsar E, Soreanu A. Diabetic retinopathy in newly diagnosed patients with type II diabetes mellitus (in Romanian). Oftalmologia 2002; 54 : 27 – 30.
8. Homoud Al ‑ Zuabi, Yaqoub Al ‑ Tammar, Reem Al ‑ Moataz et al. Retinopathy in newly diagnosed type 2 diabetes mellitus. Med Princ Pract 2005; 14 : 293 – 296.
9. Dyck PJ. Diabetic polyneuropathies, retinopathy and nefropathy increased in newly diagnosed diabetes. Diab Care 2012; 35 : 584 – 591.
10. Krahulec B. Diabetická neuropatia. In: Mokáň M, Martinka E, Galajda P et al (eds). Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P + M 2008 : 588 – 607.
11. Tesfaye S, Chaturvedi N, Eaton SE et al. Vascular risk factors and diabetic neuropathy. N Engl J Med 2005; 352 : 341 – 350.
12. Praddepa R, Rema M, Vignesh J et al. Prevalence and risk factors for diabetic neuropathy in a urban south Indian population: The Chennai Urban Rural Epidemiology Study (CURRES ‑ 55). Diabet Med 2008; 4 : 407 – 412.
13. Bruce SG, Young TK. Prevalence and Risk Factors for Neuropathy in a Canadians First Nation Community. Diab Care 2008; 9 : 1837 – 1841.
14. Morkeid K, Ali L, Hussain. A Risk factors and prevalence of diabetic peripheral neuropathy. A study of type 2 diabetic outpatients in Bangladesh. Int J Diabetes Dev Ctries 2010; 1 : 11 – 17.
15. Bruce SG, Young TK. Prevalence and risk factors for neuropathy in a Canadian First Nation Community. Diab Care 2008; 9 : 1837 – 1841.
16. Dutta A, Naorem S, Singh TP et al. Prevalence of peripheral neuropathy in newly diagnosed type 2. diabetes. Int J Diabetes Dev Ctries 2002; 25 : 30 – 33.
17. Viswanathan V, Tilak P, Kumpatla S. Risk factors associated with the development of overt nephropathy in type 2 diabetes patients: A 12 years observational study. Indian J Med Res 2012; 136 : 46 – 53.
18. Alwakeel JS, Isnani AC, Alsuwaida A et al. Factors affecting the progression of diabetic nephropathy and its complications. A single‑center experience in Saudi Arabia. Ann Saudi Med 2011; 3 : 236 – 242.
19. Fong DS, Aiello LP, Ferris FL. Diabetic retinopathy. Diab Care 2004; 27 : 2540 – 2553.
20. Kalvodová B. Screening diabetické retinopatie. In: Rozsíval P et al (eds). Trendy soudobé oftalmologie, svazek 3. Praha: Galén 2006.
21. Kalvodová B. Diabetická retinopatie – komentář. Med Prom 2004; 5 : 31 – 34.
22. Beszédešová N. Screening diabetickej retinopatie. Interní Med 2007; 9 : 345 – 348.
23. Dia život. Dostupné z: http:/ / www.diazivot.hcz/ data/ standardy/ 2 – nefropatie.pdf.
24. Pafčugová J, Kvapil M. Klinický význam vyšetření mikroalbuminurie. In: Kvapil M et al (eds). Diabetologie 2012. Praha: Triton 2012 : 209 – 217.
25. Ponťuch P. Diabetická nefropatia. In: Mokáň M, Martinka E, Galajda P et al (eds). Diabetes mellitus a vybrané metabolické ochorenia. Martin: Vydavateľstvo P + M 2008 : 552 – 564.
26. Dzúrik R, Spustová V. Vyšetrenia chorôb obličiek. In: Dzúrik R et al (eds). Štandardná klinickobiochemická diagnostika. Martin: Osveta 1996 : 375 – 380.
27. Ponťuch P, Lištiaková D, Černá K et al. Výskyt mikroalbuminúrie, klinickej proteinúrie a artériovej hypertenzie u diabetikov 2. typu na Slovensku. Diabetes a obezita 2004; 4 : 41 – 48.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2013 Číslo 11- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- SAVOR-TIMI 53 – Saxagliptin and Cardiovascular Outcomes in Patients with Type 2 Diabetes Mellitus
- Manažment povrchovej tromboflebitídy. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory (2013)
- Význam hodnotenia EKG v diagnostike pľúcnej embólie
- Atypická fraktura metatarzální kosti u pacienta s mnohočetným myelomem, který byl dlouhodobě léčen bisfosfonáty
- Úloha biomarkerů v časné diagnostice kardiotoxicity onkologické léčby – editorial
- Kardiální biomarkery – editorial
- Prevalencia diabetickej retinopatie, distálnej symetrickej diabetickej polyneuropatie a screening glomerulárnej filtrácie v čase diagnózy diabetes mellitus 2. typu – kohortná štúdia
- Léčba těžké sepse na pracovištích intenzivní péče v České republice – pilotní výsledky projektu EPOSS
- Nový krevní test biomarkeru SEPT9 a screening kolorektálního karcinomu
- Možnosti genetickej diagnostiky nádorových a zápalových ochorení čriev na Slovensku
- Zánětlivá reakce a význam C‑ reaktivního proteinu u pacientů s akutním koronárním syndromem
- Tyreostatická liečba a jej nežiadúce účinky
- Úloha kardiálnych biomarkerov v monitorovaní kardiotoxicity po transplantácii kmeňových krvotvorných buniek
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Tyreostatická liečba a jej nežiadúce účinky
- Zánětlivá reakce a význam C‑ reaktivního proteinu u pacientů s akutním koronárním syndromem
- Význam hodnotenia EKG v diagnostike pľúcnej embólie
- Manažment povrchovej tromboflebitídy. Odporúčania Angiologickej sekcie Slovenskej lekárskej komory (2013)
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



