-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Autoimunitní pankreatitida – diagnostický konsenzus
Autoimmune pancreatitis – diagnostic consensus
The autoimmune type of pancreatitis represents the specific disease of pancreas, with significant contribution of autoimmune processes in its etiopathogenesis. Currently, there are two proved subtypes of this particular pancreatopathy, which are defined clinically, histomorphologically and serologically. They have many histomorphological signs in common, but differ in the presence of so-called granulocytic epithelial lesions (GEL), which are absent in subtype 1. The subtype 1 is characterized by the presence of gammaglobulines, esp. immunoglobuline G4 and IgG4 positive extrapancreatic lesions. The subtype 2 is typically associated with the inflammatory bowel diseases, esp. ulcerative colitis. But the common characteristic of both subtypes is the fact response to applied steroid treatment. Due to diverse diagnostic criteria in the past, in 2011 the consensus for the diagnosis of autoimmune pancreatitis was announced. It is based on clinical symptoms, biochemical results, the results got by using of imaging methods, histomorphology and positive response to steroid treatment. The matter to be solved is the question of early differential diagnosis between focal autoimmune pancreatitis and adenocarcinoma of pancreatic head. From imaging methods are MRI/CT, MRCP (in Asia ERCP), EUS with targeted biopsy of the gland (under EUS control), are recommended as the methods of choice.
Key words:
autoimmune pancreatitis – CT/MRI – endoscopic retrograde cholangio-pancreatography – granulocytic endothelial lesion (GEL) – immunoglobulin G4 – MRCP – steroids
Autoři: Petr Dítě 1; Ivo Novotný 2; Bohuslav Kianička 3; Martin Rydlo 1; Hana Nechutová 3; Arnošt Martínek 1; Magdalena Uvírová 4; Martina Bojková 1; Jana Dvořáčková 5
Působiště autorů: Akademické centrum gastroenterologie Interní kliniky LF Ostravské univerzity a FN Ostrava přednosta doc. MUDr. Arnošt Martínek, CSc. 1; Gastroenterologické oddělení MOÚ Brno, vedoucí pracoviště MUDr. Milana Šachlová, CSc. et Ph. D. 2; Gastroenteroloígické oddělení II. interní kliniky LF MU a FN u sv. Anny Brno, přednosta prof. MUDr. Miroslav Souček, CSc. 3; Vědecký a výzkumný institut Agel, pobočka Ostrava-Vítkovice, CGB laboratoř, ředitelka společnosti RNDr. Magdalena Uvírová 4; Ústav patologie LF OU a FN Ostrava, vedoucí ústavu doc. MUDr. Jaroslav Horáček, CSc. 5
Vyšlo v časopise: Vnitř Lék 2015; 61(2): 114-118
Kategorie: Přehledný referát
Souhrn
Autoimunitní forma pankreatitidy patří mezi specifickou formu onemocnění slinivky břišní s významným podílem autoimunitní složky v etiopatogenezi. V současné době existují 2 formy onemocnění, které jsou definované klinicky i histomorfologicky a jsou laboratorně popsány. Přes řadu společných rysů histomorfologických se obě formy zásadně odlišují přítomností tzv. endoteliálních granulárních lézí (GEL) u typu 2, resp. absencí GEL u typu 1. Abundantní přítomnost gamaglobulinu a imunoglobulinu G4 charakterizuje 1. formu nemoci, podobně jako častá přítomnost IgG4 pozitivních extrapankreatických lézí. Subtyp 2 bývá typicky spojen s nálezem idiopatických střevních zánětů, především ulcerózní kolitidy. Oba typy autoimunitní pankreatitidy se vyznačují rychlou odpovědí na terapii steroidy. Vzhledem k různým diagnostickým kritériím autoimunitní formy pankreatitidy byl v roce 2011 zveřejněn diagnostický konsenzus sjednocující stávající kritéria a vycházející z klinických symptomů, biochemických nálezů, nálezů při použití zobrazovacích metod, histomorfologie žlázy a pozitivní odezvy na podání steroidů. Stálým problémem zůstává včasná diferenciální diagnostika mezi fokální formou autoimunitní pankreatitidy a karcinomem hlavy pankreatu. MRI/CT, MRCP a v Japonsku ERCP, s cílenou biopsií žlázy pod EUS kontrolou, jsou doporučeny jako metody volby.
Klíčová slova:
autoimunitní pankreatitida – CT/MRI – ERCP – granulární endoteliální léze (GEL) – imunoglobulin G4 – MRCP – steroidyÚvod
Autoimunitní forma pankreatitidy (AIP) je definována jako zvláštní forma pankreatitidy, charakterizovaná klinicky, sérologicky a histomorfologicky [1]. Jedná se o difuzní nebo ložiskový (fokální) zánět, jehož nejčastějším klinickým symptomem je obstrukční, bezbolestný ikterus, který při fokální formě nemoci imituje obstrukční ikterus při nádorovém postižení hlavy slinivky břišní. Pankreatická bolest bývá většinou jen diskrétní [1], ale její přítomnost onemocnění nevylučuje, spíše však lze hovořit u osob s AIP o břišním diskomfortu. Dalšími klinickými znaky mohou být nově vzniklý diabetes mellitus, hubnutí a vzácně akutní bolest břicha. Z klinického pohledu je charakteristickým znakem promptní efekt terapie steroidy, který je patrný, jestliže je diagnóza správná, ve většině případů do 14 dnů od nasazení steroidu.
Přestože klinická manifestace nemá specifické rysy, je dle klinických a histologických nálezů je AIP dělena do 2 forem [2–4], jejichž rozlišení má význam nejen pro odhad dalšího průběhu nemoci, ale i pro potvrzení správné diagnózy AIP [5]. AIP typ1 je označována jako lymfoplazmocytární sklerozující pankreatitida (LPSP), nebo díky absenci granulocytárních epitelových lézí jako forma GEL negativní. Právě přítomnost, nebo absence GEL je důležitým diferenciálně diagnostickým znakem mezi AIP typu 1 a typu 2 [3], přičemž 2. typ je označen jako centroduktální zánět (IDCP) a vyznačuje se specifickou pozitivitou GEL lézí. Podrobnosti a charakteristiky obou typů uvádí tab. 1.
Tab. 1. Přehled klinických charakteristik autoimunitní pankreatitidy 1. a 2. typu 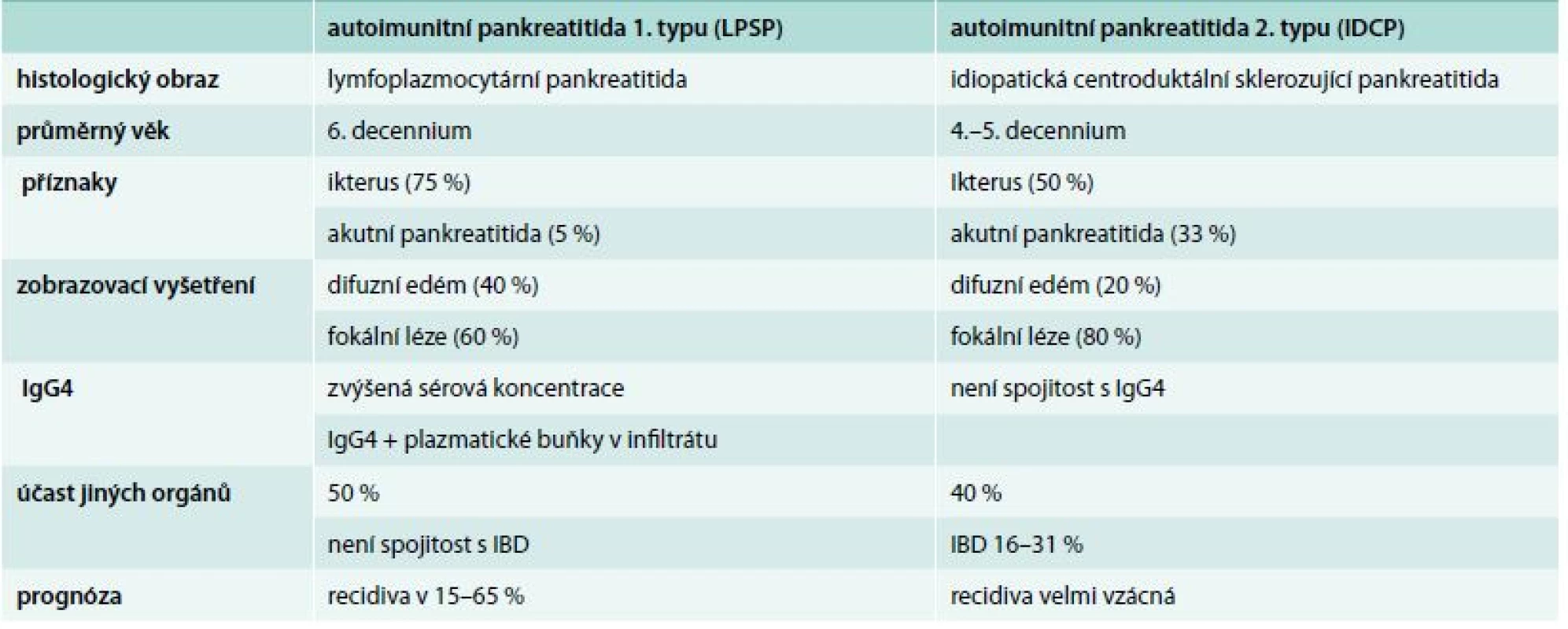
IBD – inflammatory bowel disease/chronické zánětlivé onemocnění střev Histomorfologické markery autoimunitní pankreatitidy patří k významným diagnostickým ukazatelům, přitom některé znaky jsou shodné pro obě formy nemoci, např. přítomnost lymfoplazmatických elementů, a naopak, některé znaky jsou zásadními při rozlišení obou typů AIP, jak ukazuje tab. 2.
Tab. 2. Histopatologická kritéria pro diagnostiku autoimunitní pankreatitidy 1. a 2. typu 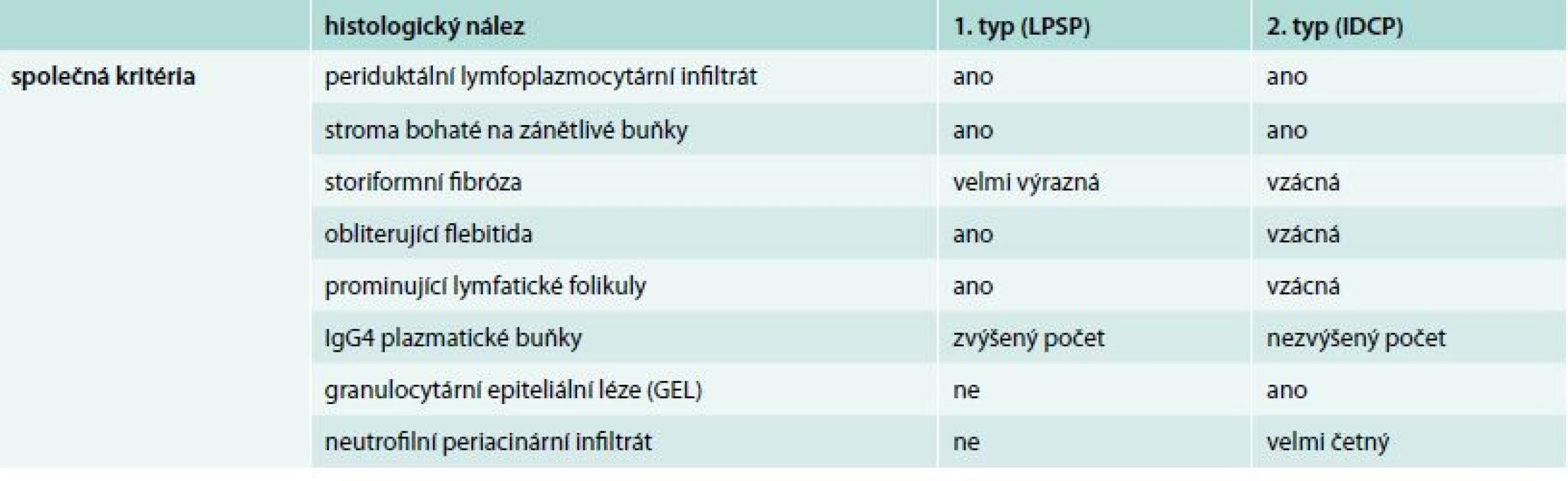
LPSP – lymfoplazmocytární sklerozující pankreatitida IDCP – idiopathic duct-centric pancreatitis/idiopatická centroduktální pankreatitida V sérologickém vyšetření lze prokázat zvýšení bilirubinemie a cholestatických enzymů, zvýšenou sérovou hladinu gamaglobulinu, zvláště frakce G4, spíše výjimečně je zvýšena lipazemie. V některých případech bývá vyšší hladina CA 19–9, která se po terapii steroidy normalizuje.
Zobrazovací metody prokazují difuzní, fokální nebo multifokální změny žlázy, která je zvětšena a její echogenita je nápadně snížena. Pankreatický vývod je difuzně nerovný, nebo jen mírně rozšířen před stenózou. Změny pankreatického vývodu jsou pro diagnózu relevantní při postižení minimálně 1/3 délky pankreatického vývodu. Typický je nález uzlin v okolí pankreatu.
Významným klinickým projevem, charakteristickým především pro AIP typu 1, je přítomnost extrapankreatických lézí provázených pozitivitou IgG4 a patřících tak do skupiny stavů označených jako IgG4 asociovaná onemocnění (IgG4 related disease). Nejčastěji je AIP asociována s IgG4 pozitivní cholangiitidou, Mikuliczovým syndromem a IgG4 pozitivní retroperitoneální fibrózou. AIP 1. typu postihuje starší muže s maximem diagnostikovaných případů ve věku kolem 60 let.
AIP typ 2 byla popsána v Evropě a ve Spojených státech amerických, je významně méně častou formou než AIP typ 1, postihuje o dekádu mladší jedince než 1. typ AIP a histomorfologický nález, v řadě znaků shodný s typem 1, má zásadní odlišnost v pozitivitě GEL. Tato forma autoimunitní pankreatitidy je označena jako idiopatická dukto-centrální pankreatitida (IDCP). Granulární intraepiteliální nebo intraluminální neutrofilie (GEL) je prokazována ve středně velkých a malých pankreatických vývodech, včetně pankreatických acinů [2,6]. Právě přítomnost GEL pozitivity často vede k obliteraci až destrukci lumen pankreatických vývodů. IDCP není provázena ani zvýšením IgG4 v krevním séru ani přítomností IgG4 pozitivních plazmatických buněk v pankreatickém parenchymu [7]. Asi ve 30 % onemocnění AIP typ 2 bývá spojena s nálezem idiopatických střevních zánětů – zvláště ulcerózní kolitidy, spíše ojediněle je popsáno spojení s autoimunitní tyreoiditidou. Zdá se proto, že AIP typu 2 lze označit za systémové onemocnění, na rozdíl od AIP typu 1, která je někdy označována jako jedna z forem IgG4 asociovaných onemocnění. Definitivní diagnóza IDCP je možná pouze histologicky.
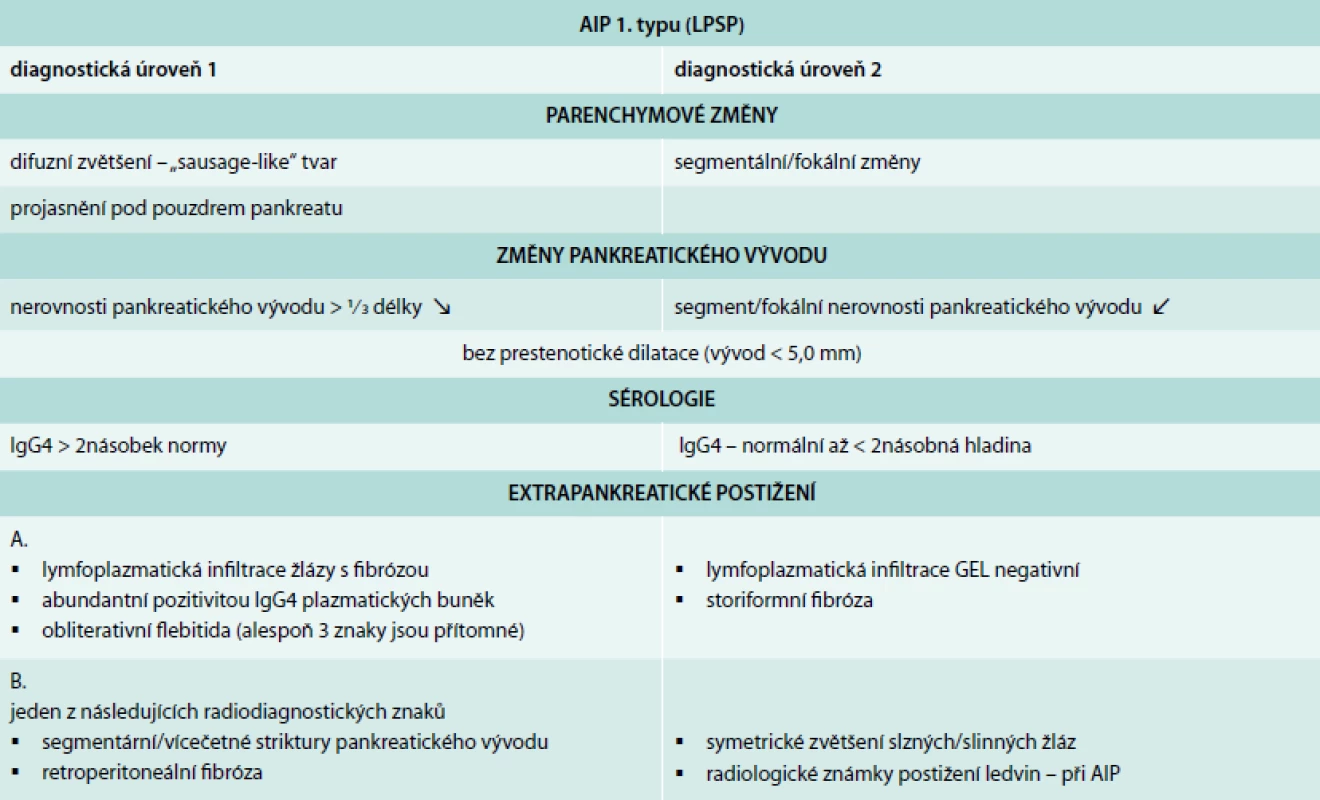
Zatímco klinicky, sérologicky a histomorfologicky jsou oba typy autoimunitní pankreatitidy náležitě definovány, diagnostická kritéria jsou stále určitým problémem. Prvá diagnostická kritéria uvedená v roce 2002 Japonskou pankreatologickou společností byla v roce 2006 revidována [1]. Osobně tato kritéria považuji, z praktického pohledu, za reálně použitelná v běžné klinické praxi. Další kritéria diagnostiky AIP, označená jako HISORt, byla zveřejněna skupinou z Mayo Clinic, rovněž v roce 2006 [8]. Tato kritéria se chtěla vyhnout možným komplikacím diagnostické ERCP, která je součástí asijských kritérií. Při použití klasifikace HISORt je jako vyšetřovací metoda doporučena biopsie pankreatu (core biopsy). V roce 2007 Korejská společnost pankreatobiliárních onemocnění vydala další modifikaci kritérií, podle níž je význam přikládán nálezu difuzních, drobných nerovností pankreatického vývodu při MRCP [9]. V průběhu dalších let byla všechna výše uvedená kritéria opět modifikována, ale rozdílné diagnostické pohledy tím nebyly odstraněny [10]. Tato nejednotnost v diagnostice iniciovala jednání skupiny odborníků a výsledkem byl vznik mezinárodního diagnostického konsenzu [5] (tab. 3). Maximálně od nasazení steroidů ústup radiologických znaků pankreatických nebo extrapankreatických [12].
AIP – typ 2
Mezi zásadní diagnostická kritéria autoimunitní pankreatitidy 2. typu patří nálezy histomorfologické. Kromě pozitivity granulocytárních epiteliálních lézí je typickým nálezem minimální přítomnost IgG4 pozitivních buněk. Zajímavý je efekt steroidů, podobně jako je tomu u AIP typu 1, když imunologická pozitivita ve smyslu IgG4 je u AIP 2. typu negativní a i proto AIP nebývá řazena jako projev IgG4 asociovaných onemocnění, ale možná samostatná systémová choroba (tab. 4).
Tab. 4. Diagnostická kritéria autoimunitní pankreatitidy 2. typu 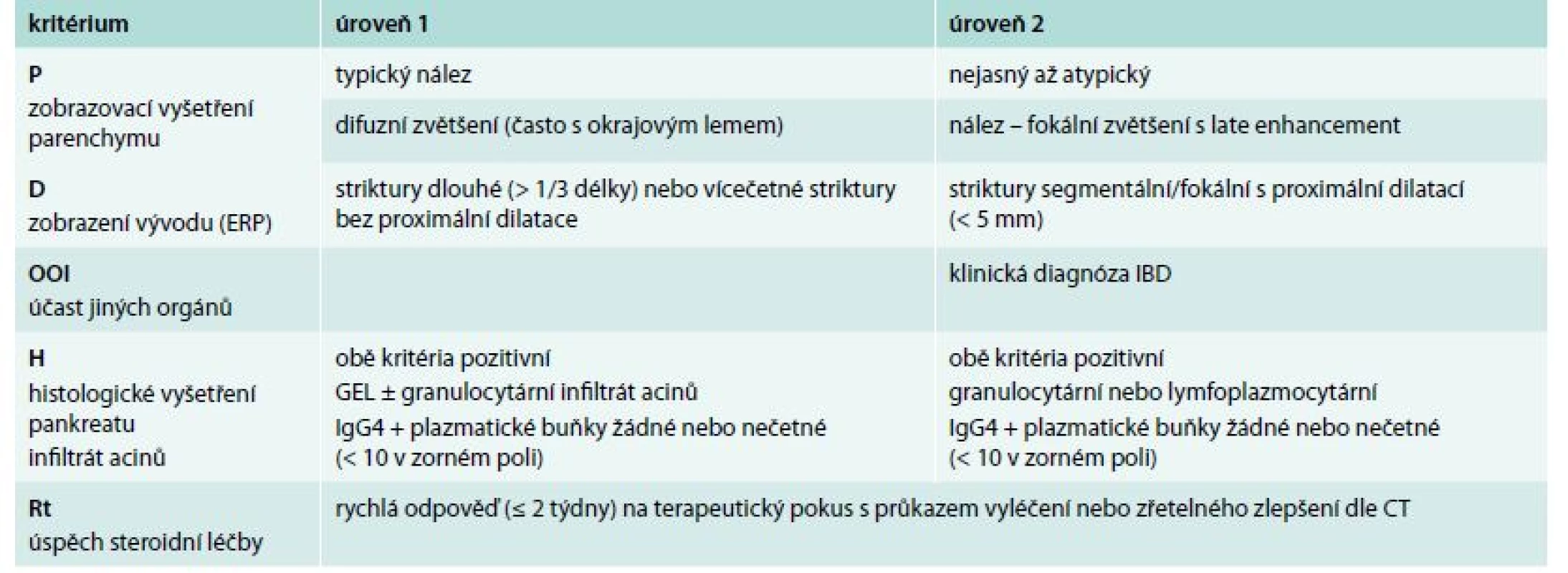
GEL – granulocytární epiteliální léze IBD – chronické zánětlivé onemocnění střev V případech, v nichž nenacházíme výše uvedená histologická kritéria pozitivní, ale klinický obraz je pro autoimunitní formu charakteristický, je doporučeno v diagnóze uvést, že AIP je „pravděpodobná“.
Srovnávací studie všech dosud publikovaných kritérií diagnostiky AIP s výše uvedenými konsenzuálně stanovenými kritérii (ICDC) byla provedena u skupiny 61 osoby s AIP. Senzitivita kritérií ICDC byla zjištěna v 95,1 %, u tzv. korejských kritérií v 90,2 %, klasická japonská kritéria v 86,9 % a nejnižší senzitivita byla nalezena při použití HISORTs kritérií – 83,6 %, vesměs při 100% specificitě [11].
V této japonské studii (v Japonsku je v diagnostice AIP preferována endoskopická retrográdní pankreatografie proti magnetické rezonanci) byla nejvyšší diagnostická výtěžnost u difuzního typu AIP při použití CT, u fokální formy nemoci se jako nejefektivnější prokázala kombinace CT a endoskopické retrográdní pankreatografie.
V diferenciální diagnostice zůstává stále nejednoduché rozlišení mezi fokální formou AIP a pankreatickým karcinomem většinou v hlavě slinivky břišní. Asi u 3 % osob, operovaných pro diagnózu pankreatického karcinomu, byla nakonec konečnou diagnózou autoimunitní pankreatitida a ne pankreatický karcinom [13]. Klinicky bývá u obou forem nemoci prvým příznakem obstrukční ikterus. U osob s bezbolestným obstrukčním ikterem, u nichž CT/MRI prokazuje difuzně zvětšený pankreas, ev. přítomnost subkapsulárního projasnění (capsule like-rim), bez dilatace pankreatického vývodu nebo nálezu pankreatické masy s nízkou denzitou, je vysoce pravděpodobná diagnóza AIP. Osoby s obstrukčním bezbolestným ikterem, se zvětšením hlavy pankreatu a následnou dilatací pankreatického vývodu, nebo při nálezu úplného přerušení pankreatického vývodu, bez atrofie žlázy, je na prvém místě třeba potvrdit, nebo vyloučit, zda přítomné změny nejsou způsobeny maligním postižením pankreatu [14].
Biopsie pankreatické masy v hlavě pankreatu, pod endosonografickým navedením, je indikována, i když negativní nález diagnózu malignity zcela nevylučuje [15,16].
Naitoh et al v roce 2012 [17] provedli retrospektivní hodnocení klinických a laboratorních nálezů u skupiny osob s AIP, u nichž bylo v oblasti hlavy pankreatu nalezeno zvětšení hlavy, a u skupiny osob s pankreatickým karcinomem bez metastáz. Jako marker nejvyššího specifického rozlišení obou stavů prokázali autoři přítomnost mimopankreatických postižení, která nejsou přítomna u osob s karcinomem pankreatu. Mezi tyto expankreatické zánětlivé projevy u 1. typu patří: sialoadenitida, Mikuliczův syndrom, IgG cholangiitida, tubulointesticiální nefritida, retroperitoneální fibróza, chronická tyreoiditida, prostatitida, IgG4 pneumonitida a lymfodenopatie. AIP 2. typu má jako extrapankreatickou manifestaci zánět proximální části žlučovodu, tyreoiditidu v 16 % a v 30 % IBD.
Závěr
Autoimunitní forma pankreatitidy je, dle současných znalostí, dělena na 2 klinicky a histomorfologicky rozdílné subtypy. Dělení má praktický význam, protože jeho znalost v klinické praxi umožní stanovit včas správně diagnózu nemoci, nasadit adekvátní terapii a mj. zabránit u těchto osob stále zbytečným operacím pankreatu.
Diagnostická kritéria AIP jsou založena na hodnocení tzv. základních nálezů:
- změna textury parenchymu pankreatu a změny pankreatického vývodu (zobrazovací metod
- extrapankreatická postižení
- histopatolgie pankreatu
- promptní odpověď na steroidy
V současné době pro diagnózu AIP platí mezinárodní konsenzuální diagnostická kritéria používající výše uvedené diagnostické znaky.
Diferenciální diagnostika mezi fokální formou AIP a pankreatickým karcinomem bývá obtížná. CT-vyšetření s kontrastem a MRI, a to vše se zhodnocením klinického obrazu, je doporučeno iniciálně provést. Biopsie pankreatické masy pod endosonografickým navedením je cenná, i když negativní nález možnost malignity nevylučuje.
Diagnostika autoimunitní formy pankreatitidy a jejich subtypů není vždy jednoduchá, ale znalost diagnostických kritérií umožní na autoimunitní formu pankreatitidy v klinické praxi alespoň pomýšlet a při správně stanovené diagnóze nemoc účinně léčit.
Kdy pomýšlet na možnost přítomnosti autoimunitní pankreatitidy:
- nejasný bezbolestný obstrukční ikterus po vyloučení malignity
- diskrétní bolesti v epigastriu s nově vzniklým diabetem
- nechtěný úbytek hmotnosti při nevýrazných břišních bolestech – břišním diskomfortu
- výše uvedené příznaky u osob s již diagnostikovaným autoimunitním onemocněním
- nejasná akutní pankreatitida v anamnéze
- zvýšení markerů cholestázy, zvýšení gamaglobulinu a IgG4
- při zobrazovacích metodách obraz zvětšeného pankreatu, často „párkovitého“ tvaru
- segmentární změny pankreatického vývodu v rozsahu více než jeho 1/3 délky, bez prestenotické dilatace
prof. MUDr. Petr Dítě, DrSc.
pdite.epc@gmail.com
Akademické centrum gastroenterologie Interní kliniky LF Ostravské univerzity a FN Ostrava
http://lf.osu.cz/
Doručeno do redakce 5. 9. 2014
Přijato po recenzi 25. 11. 2014
Zdroje
1. Okazaki K, Kawa S, KamisawaT et al. Clinical diagnostic criteria of autoimmune pancreatitis: revised proposal. J Gastroenterol 2006; 41(7): 626–631.
2. Sugumar A, Kloeppel G, Chari ST et al. Autoimmune pancreatitis: pathologic subtypes and thein implications for the diagnosis. Am J Gastroenterol 2009; 104(9): 2308–2310.
3. Chari ST, Kloeppel G, Zhang Let al. Histopathologic and clinical subtypes of autoimmune pancreatitis: the Honolulu consensus document. Pancreas 2010; 39(5): 549–554.
4. Levy MJ, Reddy RP, Wiersena MJ et al. EUS-quided trucat biopsy in establishing autoimmune pankreatitis as the cause of obstructive jaundice. Gastrointest Endosc 2005; 61(3): 467–472.
5. Shimosegawa T, Chari ST, Frulloni L et al. International consensus diagnostic criteria for autoimmune pancreatitis: guidelines of the International Association of Pancreatology. Pancreas 2011; 40(3): 352–358.
6. Zamboni G, Lunges J, Capelli P et al. Histopathological features of diagnostic and clinical relevance in autoimmune pancreatitis: a study on 53 resection specimens and 9 biopsy specimens. Virchow Arch 2004; 445(6): 552–563.
7. Kloeppel G, Detlefsen S, Chari ST et al. Autoimmune pancreatitis: the clinicopathological characteristics of the subtype with granulocytic epithelial lesions. J Gastroenterol 2010; 45(8): 787–793.
8. Chari ST, Smyrk TC, Levy MJ et al. Diagnosis of autoimmune pancreatitis: the Mayo Clinic experience. Clin Gastroenterol Hepatol 2006; 4(8): 1010–1016.
9. Kwon S, Kim MH, Choi EK. The diagnostic criteria for autoimmune pancreatitis: i tis time to make consensus. Pancreas 2007; 34(3): 279–286.
10. Otsuki M, Chung JB, Okazaki Ket al. Asian diagnostic criteria for autoimmune pancreatitis: Consensus of the Japan-Korea Symposium on Autoimmune Pancreatits. J Gastroenterol 2008; 43(6): 403–408.
11. Sumimoto K, Uchida K, Mitsuyama Tet al. A proposal of a diagnostic algorithm with validation of International Consensus Diagnostic Criteria for autoimmune pancreatitis in a Japanese cohort. Pancreatology 2013; 13(3): 230–237.
12. Moon SH, Kim MH, Park DH et al. Is a 2-week steroid trial after initial negative investigation for malignancy useful in differentiating autoimmune pancreatitis from pancreatic cancer? A prospective outcome study. Gut 2008; 57(12): 1704–1712.
13. Naitoh I, Nakazawa T, Ohara Het al. Clinical significance of extrapancreatic lesions in autoimmune pancreatitis. Pancreas 2010; 39(1): e1-e5. Dostupné z DOI: <http://dx.doi.org/10.1097/MPA.0b013e3181bd64a1>.
14. Tauchefeu Y, Le Rhun M, Coron E. Endoscopic ultrasound - guided fine-needle aspiration for the diagnosis of solid pancreatic masses: the impal on patient-management strategy. Aliment Pharmacol Ther 2009; 30(10): 1070–1077.
15. Napoleon B, Alvarez-Sanchez MV, Gincoul Ret al. Contrast-enhanced harmonic endoscopic ultrasound in solid lesions of the pancreas: results of a pilot study. Endoscopy 2010; 42(7): 564–570.
16. Chari ST, Takahashi N, Levy MJ et al. A diagnostic strategy to distinguish autoimmune pancreatitis from pancreatic cancer. Clin Gastroenterol Hepatol 2009; 7(10): 1097–1103.
17. Naitoh I, Nakazawa T, Hayashi K et al. Clinical diferences between mass-forming autoimmune pancreatitis and pancreatic cancer. Scand J Gastroenterol 2012; 47(5): 607–613.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2015 Číslo 2- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Nech brouka žít… Ať žije astma!
- Intermitentní hladovění v prevenci a léčbě chorob
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Zlepšil se osud gravidit žen s pregestačním diabetes mellitus za deset let?
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
- Autoimunitní pankreatitida – diagnostický konsenzus
- Intersticiální plicní procesy a granulomatózy asociované s běžným variabilním imunodeficitem
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Nový lék je výrazně účinnější nežli inhibitory ACE u chronického srdečního selhání
- Spontánní bakteriální peritonitida
- Co jsou a co nám přinášejí biosimilars?
- Inzulinová analoga u pacientů s diabetem a renální dysfunkcí
- Súčasnosť a budúcnosť v manažmente vénových vaskulárnych chorôb
- Akromegalie a medikamentózní léčba
- Raritní případ mnohočetného myelomu: vícečetný solitární plazmocytom kostí bérců a předloktí
- Kalcifikující uremická arteriolopatie – léčba tiosulfátem sodným
- XXXIV. dny mladých internistů
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Václav Hána. Endokrinologie pro praxi.
- Hana Papežová a kol. Naléhavé stavy v psychiatrii.
- Peter Gavorník. Angiológia 2 pre všeobecných lekárov – Arteriológia.
- Autoimunitní pankreatitida – diagnostický konsenzus – editorial
- Akromegalie a medikamentózní léčba – editorial
- Kalcifikující uremická arteriolopatie – editorial
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Spontánní bakteriální peritonitida
- Vyšetření tenkého střeva pomocí magnetické rezonance
- Empagliflozin – nový zástupce inhibitorů transportéru SGLT2 pro léčbu pacientů s diabetem 2. typu
- Význam transkutánneho monitorovania tkanivového kyslíka u pacienta s diabetes mellitus s jeho komplikáciami
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy