Prediabetes v ordinaci praktického lékaře
Prediabetes in general practitioner’s clinical practice
Prediabetes is an important topic for the general practitioners due to its increasing prevalence and a new option to bill the code for care for a prediabetic patient. The prevalence of prediabetes in the Czech Republic based on HbA1c measurement was 26.6% in men and 25,3% in women in a population aged 25–64. We present a review that focuses on prediabetes epidemiology, diagnostic options and risk factors with regard to the Czech Republic and prediabetes complications and treatment options.
Keywords:
prediabetes – diabetic complications – cardiovascular complications – general practitioner
Authors:
M. Jenšovský 1; J. Malinovská 1
; J. Urbanová 2
; Z. Nosková 1; M. Lustigová 3,4; S. Pálová 1
; J. Brož 1
Authors‘ workplace:
Interní klinika 2. LF UK a FN Motol, Praha, Přednosta: prof. MUDr. Milan Kvapil, CSc., MBA
1; Interní klinika 3. LF UK a FNKV, Praha, Přednosta: prof. MUDr. Ivan Rychlík, CSc., FASN, FERA
2; Přírodovědecká fakulta UK, Praha, Děkan: prof. RNDr. Jiří Zima, CSc.
3; Státní zdravotní ústav, Praha, Ředitel: MUDr. Pavel Březovský, MBA
4
Published in:
Prakt. Lék. 2021; 101(1): 8-11
Category:
Of different specialties
Overview
Téma prediabetu je pro praktické lékaře aktuální nejen z pohledu vzrůstající prevalence tohoto onemocnění, ale i vzhledem k možnosti vykazovat od roku 2020 kód adekvátní péče. Prevalence prediabetu na základě hodnot HbA1c byla v České republice v populaci věku 25–64 let 26,6 % u žen a 25,3 % u mužů. Ve věkové skupině 55–64 let pak prevalence dosahovala již 40,1 %. V přehledovém článku prezentujeme možnosti diagnostiky prediabetu, jeho epidemiologii a rizikové faktory s ohledem na Českou republiku. Věnujeme se rozvoji komplikací spojenými s diabetes mellitus již v období prediabetu a možnostem režimových opatření i farmakoterapii prediabetu
Klíčová slova:
prediabetes – diabetické komplikace – kardiovaskulární komplikace – praktický lékař
ÚVOD
Téma prediabetu je pro praktické lékaře aktuální nejen z pohledu vzrůstající prevalence tohoto onemocnění, ale i vzhledem k možnosti vykazovat od roku 2020 kód adekvátní péče (1). Prediabetes je označení stavu, ve kterém hodnoty některých laboratorních vyšetření určených k diagnostice diabetes mellitus (DM) ještě nedosahují potřebné úrovně k jeho diagnóze, ale zároveň jsou již nad horní referenční mezí. Předchází rozvoji diabetu a může probíhat zcela asymptomaticky, může se však manifestovat i komplikacemi spojovanými s DM.
DIAGNÓZA PREDIABETU
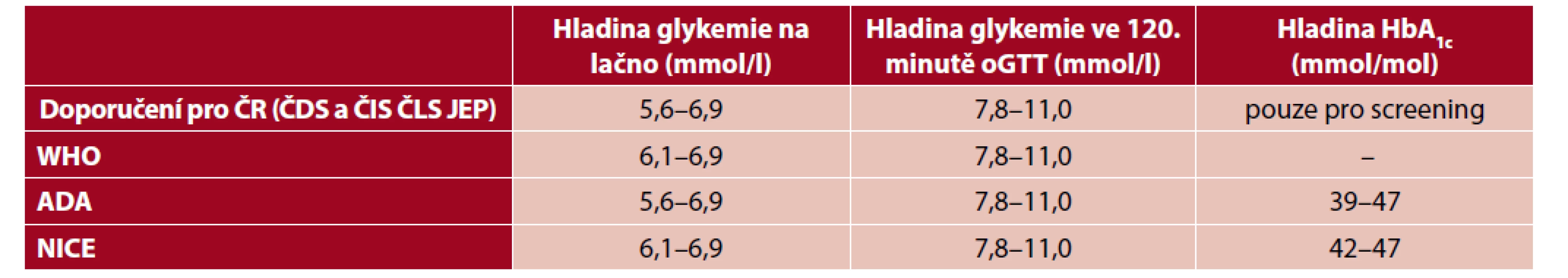
Prediabetes je dle současných tuzemských doporučení souhrnné označení pro dvě jednotky: hraniční glykemii nalačno (HGL, označovanou také jako zvýšená glykemie nalačno) a porušenou glukózovou toleranci (PGT). HGL je definována hodnotami glykemie v žilní plazmě nalačno v rozmezí 5,6–6,9 mmol/l. PGT je definována jako hodnoty glykemie v rozmezí 7,8–11,0 mmol/l ve 120. minutě orálního glukózového tolerančního testu (oGTT) (2). Alternativou diagnostiky prediabetu na základě vyšetření glykemie nalačno či pomocí oGTT je stanovení glykovaného hemoglobinu (HbA1c), což je možnost využívaná např. v USA, v České republice se však zatím pro diagnostiku prediabetu rutinně nepoužívá (3). Diagnostická kritéria prediabetu nejsou ve světě jednotná s výjimkou hladin pro PGT. Konkrétně se liší doporučení Světové zdravotnické organizace, Americké asociace pro diabetes a britského institutu NICE (National Institute for Health and Clinical Excellence) (4). Různá diagnostická kritéria včetně českých shrnuje tabulka 1.
EPIDEMIOLOGIE
S ohledem na různé definice prediabetu je problematické stanovit jeho přesnou prevalenci. Již malé změny diagnostických kritérií mohou vést ke značně rozdílným výsledkům. V prevalenci prediabetu existují také regionální rozdíly, přičemž nejvyšší prevalenci vykazuje Severní i Jižní Amerika. Evropa má proti tomu společně s jihovýchodní Asií prevalenci nejnižší (5). Současný celosvětový odhad relativního výskytu PGT pro rok 2019 činí 7,5 %, tzn. 373,9 milionů lidí. Do budoucna je očekávaný nárůst prevalence prediabetu s predikcí výskytu PGT 8,3 % v roce 2045, a tedy celosvětový přírůstek 235 milionů pacientů (5, 6). Pro Českou republiku máme k dispozici data ze studie EHES, která zkoumala zdravotní stav vzorku české populace ve věkovém rozmezí 25–64 let, a prevalence prediabetu byla (při použití hodnot HbA1c) 26,6 % u žen a 25,3 % u mužů. Prevalence prediabetu se tedy mezi pohlavími významně nelišila, ale rostla s věkem. Ve skupině 55–64 let prevalence dosahovala již 40,1 % (7).
RIZIKOVÉ FAKTORY PRO VZNIK PREDIABETU
Patofyziologickým podkladem prediabetu je zvýšená inzulínová rezistence a jeho rizikové faktory se do značné míry překrývají s rizikovými faktory DM 2. typu. Prediabetes je sdružen s řadou onemocnění (BMI v pásmu nadváhy a obezity, abdominální obezitou, hypertenzí, nadnormální hladinou triglyceridů a podnormální hladinou HDL, syndromem polycystických ovarií (PCOS), acanthosis nigricans, genetickou zátěží (přímým příbuzným s DM 2. typu), kouřením, vyšším věkem a nižší úrovní dosaženého vzdělání. Vyšší riziko prediabetu mají také lidé s nižší fyzickou aktivitou, ženy s gestačním DM v anamnéze či ty, které porodily dítě s porodní váhou více než 4 kg. Řada z těchto faktorů byla prokázána i přímo pro pacienty v České republice ve studiích EHES a Kardiovize (7, 8). Ta ukázala i ovlivnění hladiny LDL-cholesterolu a celkové hladiny cholesterolu terapií dyslipidemie, která byla nasazována častěji u pacientů s diabetem než u pacientů s prediabetem, a proto byly hladiny LDL-cholesterolu a celkové hladiny cholesterolu asociovány s prediabetem silněji než s DM. Studie Kardiovize zároveň potvrdila asociaci prediabetu s abdominální obezitou, hypertenzí, kouřením, nižším finančním příjmem a nižším dosaženým vzděláním (8).
KOMPLIKACE PREDIABETU
Vzhledem k faktu, že prediabetes je spojen s nadnormálními hodnotami glykemie a přímo předchází diabetu, nabízí se otázka, zda jsou už i pacienti s prediabetem ohroženi stejnými komplikacemi jako pacienti s diabetem, tedy zda mají zvýšené riziko mikrovaskulárních nebo makrovaskulárních komplikací. Asociace prediabetu s makrovaskulárními komplikacemi byla v minulém desetiletí objektem zkoumání několika studií včetně metaanalýzy, která zahrnovala data více než 1,6 milionu pacientů (9). Souhrnně lze uvést, že prediabetes byl asociován se zvýšeným rizikem kardiovaskulárních komplikací, avšak toto riziko bylo menší než u DM. U DM se opakovaně prokázalo riziko ICHS zhruba dvojnásobné, v případě HGL se toto riziko pohybuje v rozmezí 1,11–1,17násobku oproti zdravým osobám. Podobně zvýšené riziko bylo prokázáno pro cévní mozkovou příhodu (pro HGL 1,17násobné, pro PGT 1,05násobné) (10). I zde stran homogenity výsledků studií představuje jistý problém nejednotná definice prediabetu. Postižení koronárních tepen aterosklerózou je jak u DM, tak i u prediabetu větší než u nediabetických pacientů, léze u akutního koronárního syndromu jsou komplexnější a častěji se vyskytuje nemoc tří tepen (11, 12).
Zkoumání mikrovaskulárních komplikací nebylo takto rozsáhlé, nicméně i zde máme k dispozici menší studie. Mikrovaskulární komplikace, konkrétně diabetická retinopatie, nefropatie a neuropatie, jsou prokazatelně asociovány s DM a jsou důsledkem dlouhodobého působení hyperglykemie. Vyvíjí se však také u predisponovaných jedinců s prediabetem. Podstata této predispozice nebyla doposud objasněna. Možné vysvětlení nabízí např. individuálně snížený práh pro spuštění stejných patofyziologických mechanismů jako u DM (polyolová cesta, formace AGE – advanced glycation end-products, aktivace PKC – protein kinázy C a hexosaminové cesty) nebo spuštění několika těchto mechanismů současně (12). Pro prevalenci mikrovaskulárních komplikací máme k dispozici data pouze z jednotlivých studií a lze je prezentovat následovně: diabetická retinopatie se vyskytovala u 7,9–8,1 % pacientů (vs. 12,6 % u diabetiků) (13, 14). Ostatní komplikace jsou méně prozkoumanou oblastí, nicméně byla prokázána asociace mikroalbuminurie a prediabetu, která se vyskytovala až u 15,5 % pacientů s HGL nebo PGT (15). Neuropatie je s prediabetem asociována také poměrně výrazně, udává se prevalence v rozmezí 11–25 %, přičemž 13–21 % pacientů trpí i neuropatickou bolestí a ve vyšším riziku se nacházeli pacienti s PGT oproti těm s HGL (16).
I přes pokroky v diagnostice v podobě metabolomiky (obor zabývající se komplexním pohledem na metabolický profil jedince) a usilovném výzkumu biomarkerů není dosud možné selektovat pacienty, kteří jsou ohroženi rozvojem mikrovaskulárních komplikací, a případná terapeutická opatření by tak musela být uplatňována plošně na všechny pacienty s prediabetem (17).
KLINICKÝ VÝZNAM PREDIABETU
Prediabetes ohrožuje pacienta zejména přechodem do diabetu a s ním spojených komplikací. Riziko přechodu v DM činí 5–10 % ročně v závislosti na zkoumané populaci a dalších faktorech (18). Z dlouhodobých výsledků je zřejmé, že diabetes se nakonec rozvine u většiny pacientů s prediabetem. Ve studii, která sledovala pacienty s PGT 30 let, se DM rozvinul u více než 80 % (19). Pacienti, kteří splňují kritéria PGT i HGL současně, mají vyšší riziko rozvoje DM, než pokud mají pouze jednu z těchto poruch. Prediabetes je také asociován se zvýšenou mortalitou. Konkrétně mají pacienti riziko úmrtí zvýšené 1,32násobně oproti nediabetikům (10). Prediabetes je zároveň vhodným obdobím k léčebné intervenci a poslední šancí odvrátit nástup DM (1).
NEFARMAKOLOGICKÁ LÉČBA
Efektivní léčba prediabetu má za cíl snížit riziko přechodu prediabetu v DM a snížit výskyt komplikací. Nedílnou součástí léčby by měla být úprava životního stylu, která má potenciál tento cíl do určité míry splnit. Intenzivní změnou životního stylu lze snížit riziko rozvoje DM i o více než 50 % (20). Nefarmakologická opatření zahrnují dvě základní složky: dietní opatření a fyzickou aktivitu. Dietní opatření závisí na váze pacienta, již u pacientů s nadváhou je doporučena redukční dieta. Samotná redukce i poměrně malé váhy může vést ke snížení rizika rozvoje DM a efekt je navíc při dodržování dietních opatření dlouhodobý. Konkrétní dietní doporučení jsou shodná s doporučeními pro DM. Doporučena je také dostatečná fyzická aktivita v minimálním trvání 5krát týdně 30–40 minut. Vhodná je jak aerobní aktivita, tak odporový trénink (2, 21).
FARMAKOLOGICKÁ LÉČBA
Farmakologická léčba prediabetu byla zkoumána zejména s ohledem na prevenci přechodu do DM. Metformin má potenciál zmenšit riziko DM o zhruba 30 % (21).
I když byly výsledky některých studií s metforminem v tomto smyslu pozitivní, je postavení farmakoterapie metforminem v indikaci prediabetu problematické. V současnosti není metformin pro toto použití americkou FDA (Food and Drug Administration) schválen a nemá tuto indikaci uvedenou v SPC (2). Na druhou stranu ADA doporučuje zvážit léčbu metforminem u pacientů při splnění následujících kritérií: obezita, věk < 60 let, současně přítomná HGL a PGT a přítomnost dalších rizikových faktorů, jako jsou hypertenze, zvýšené hladiny triglyceridů, DM u přímého příbuzného, HbA1c > 42,1 mmol/mol. Česká doporučení jsou podobná, ale od amerických se liší v indikaci zahájení léčby metforminem. Ten by měl být podán u všech pacientů do 60 let věku, pokud je přítomný jeden další rizikový faktor z následujících: BMI ≥ 35 kg/m2, hypertriglyceridemie, snížení HDL-cholesterolu, hypertenze, kardiovaskulární onemocnění v osobní anamnéze, HbA1c ≥ 45 mmol/mol, v rodinné anamnéze výskyt diabetu 2. typu u rodičů, gestační diabetes v osobní anamnéze (23). Potenciál zmenšit riziko DM má metformin o zhruba 30 % (21). Testovány byly v této indikaci i pioglitazon, rosiglitazon, akarbóza a orlistat, u některých byl ale hodnocen souhrnný efekt farmakoterapie a změny životního stylu (18, 22). V současné době probíhají i studie zaměřené na redukci komplikací prediabetu a jejich výsledky lze očekávat v následujících letech.
ZÁVĚR
Na přítomnost prediabetu mohou upozornit podobné rizikové faktory jako v případě DM. Pro stanovení diagnózy prediabetu stačí provedení poměrně jednoduchých laboratorních testů: stanovení glykemie nalačno v žilní plazmě anebo provedení oGTT. Prediabetes pacienty ohrožuje nejen zvýšeným rizikem rozvoje DM, ale i časnějším rozvojem jeho makrovaskulárních a mikrovaskulárních komplikací. Z tohoto důvodu představuje pro současnost (a pravděpodobně i budoucnost) také riziko ekonomického a personálního zatížení zdravotnického systému. Zároveň je to však období, ve kterém stále existuje možnost tento osud zvrátit. V prevenci rozvoje DM jsou nejúčinnější intervence životního stylu a v určitých případech možná též časné zahájení farmakoterapie. Stran farmakologické léčby však doposud panují nesrovnalosti, stejně tak i v případě prevence jejich komplikací.
Konflikt zájmů: žádný.
adresa pro korespondenci:
Michael Jenšovský
Interní klinika 2. LF UK a FN Motol
V Úvalu 84, 150 06 Praha 5
e-mail: michael.jensovsky@seznam.cz
Sources
1. Seznam zdravotních výkonů s bodovými hodnotami [online]. Dostupné z: https://www.vzp.cz/poskytovatele/informace-pro-praxi/vykazovani-a-uhrady/seznam-zdravotnich-vykonu-s-bodovymi-hodnotami [cit. 6. 5. 2020].
2. Perušičová J, Pelikánová T, Škrha J, a kol. Doporučený postup péče o nemocné s prediabetem. DMEV 2012; 15(1): 20–22.
3. American Diabetes Association. 2. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes-2020. Diabetes Care 2020; 43(Suppl 1): S14–S31.
4. NICE. Type 2 diabetes: prevention in people at high risk. Public health guideline [PH38] [online]. Dostupné z: www.nice.org.uk/guidance/ph38 [cit. 2021-01-22].
5. International Diabetes Federation. IDF Diabetes Atlas. 9th Ed. Brussels, Belgium: 2019 [online]. Dostupné z: https://www.diabetesatlas.org [cit. 2021-01-22].
6. Hostalek U. Global epidemiology of prediabetes – present and future perspectives. Clin Diabetes Endocrinol 2019; 5(1): 2055–8260.
7. Brož J, Malinovská J, Nunes MA, et al. Prevalence of diabetes and prediabetes and its risk factors in adults aged 25–64 in the Czech Republic: A cross-sectional study. Diabetes Res Clin Pract 2020; 170 : 108470.
8. Gonzalez-Rivas JP, Mechanick JI, Infante-Garcia MM, et al. Prevalence of Dysglycemia-Based Chronic Disease (DBCD) in European Population: a new paradigm to address diabetes burden. The Kardiovize Study. Endocrine Practice [online]. Dostupné z: https://www.endocrinepractice.org/article/S1530-891X(20)48360-0/pdf [cit. 2021-01-22].
9. Huang Y, Cai X, Mai W, et al. Association between prediabetes and risk of cardiovascular disease and all cause mortality: systematic review and meta-analysis. BMJ 2016; 355: i5953.
10. Emerging Risk Factors Collaboration, Sarwar N, Gao P, Seshasai SR, et al. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies. Lancet 2010; 375(9733): 2215–2222.
11. Açar B, Ozeke O, Karakurt M, et al. Association of prediabetes with higher coronary atherosclerotic burden among patients with first diagnosed acute coronary syndrome. Angiology 2019; 70(2): 174–180.
12. Brannick B, Wynn A, Dagogo‐Jack S. Prediabetes as a toxic environment for the initiation of microvascular and macro ‐ vascular complications. Exp Biol Med (Maywood) 2016; 241(12): 1323–1331.
13. Diabetes Prevention Program Research Group. The prevalence of retinopathy in impaired glucose tolerance and recent‐onset diabetes in the Diabetes Prevention Program. Diabet Med 2007; 24(2): 137–144.
14. Lamparter J, Raum P, Pfeiffer N, et al. Prevalence and associations of diabetic retinopathy in a large cohort of prediabetic subjects: the Gutenberg Health Study. J Diabetes Complications 2014; 28 : 482–487.
15. Bahar A, Makhlough A, Yousefi A, et al. Correlation between prediabetes conditions and microalbuminuria. Nephrourol Mon 2013; 5(2): 741–744.
16. Papanas N, Vinik AI, Ziegler D. Neuropathy in prediabetes: does the clock start ticking early? Nat Rev Endocrinol 2011; 7(11): 682–690.
17. Mack CI, Ferrario PG, Weinert CH, et al. Exploring the diversity of sugar compounds in healthy, prediabetic, and diabetic volunteers. Mol Nutr Food Res 2020; 64(9): e1901190.
18. Tabák AG, Herder C, Rathmann W, et al. Prediabetes: a high-risk state for diabetes development. Lancet 2012; 379(9833): 2279–2290.
19. Gong Q, Zhang P, Wang J, et al. Morbidity and mortality after lifestyle intervention for people with impaired glucose tolerance: 30-year results of the Da Qing Diabetes Prevention Outcome Study. Lancet Diabetes Endocrinol 2019; 7(6): 452–461.
20. Knowler WC, Barrett-Connor E, Fowler SE, et al. Reduction in the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med 2002; 346(6): 393–403.
21. Cosentino F, Grant PJ, Aboyans V, et al. ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: The Task Force for diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and the European Association for the Study of Diabetes (EASD), 2020. Eur Heart J 2019; 41(2): 255–323.
22. Daniele G, Abdul-Ghani M, Defronzo RA. What are the pharmacotherapy options for treating prediabetes? Expert Opin Pharmacother 2014; 15(14): 2003–2018.
23. Karen I, Svačina Š, Šmahelová A, a kol. Prediabetes. Doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře. Novelizace 2016 [online]. Dostupné z: https://www.svl.cz/files/files/Doporucene-postupy-od-2013/Prediabetes-2016.pdf [cit. 2021-01-22].
Labels
General practitioner for children and adolescents General practitioner for adultsArticle was published in
General Practitioner

2021 Issue 1
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Hope Awakens with Early Diagnosis of Parkinson's Disease Based on Skin Odor
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Memantine Eases Daily Life for Patients and Caregivers
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
-
All articles in this issue
- Nový parametr hodnocení kompenzace diabetes mellitus: Čas v cílovém rozmezí (time-in-range)
- Prediabetes v ordinaci praktického lékaře
- Konzervatívne možnosti ovplyvnenia chronickej myalgickej encefalopatie
- Sebereflexe potřeb pacientů s tělesným znevýhodněním v průběhu hospitalizace
- Komparace couhousingů ve vybraných zemích EU v kontextu péče o seniory 65+
- Možnosti rehabilitace pacientů s onemocněním COVID-19
- Společné stanovisko odborných společností k farmakologické léčbě obezity
- Četnost a potenciál využití digitálního zdravotního sebe-sledování (self-tracking) ve věkové skupině mladých dospělých
- Dějiny hydroterapie
- Nové povrchy v boji proti mikrobům byly vyvinuty v evropské spolupráci, která pokračuje Modifikace materiálu pro 3D tisk stříbrnými nanočásticemi
- General Practitioner
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Nový parametr hodnocení kompenzace diabetes mellitus: Čas v cílovém rozmezí (time-in-range)
- Společné stanovisko odborných společností k farmakologické léčbě obezity
- Prediabetes v ordinaci praktického lékaře
- Možnosti rehabilitace pacientů s onemocněním COVID-19
