Spirometrie – základní vyšetření funkce plic
Spirometry – basic examination of the lung function
Spirometry is one of the basic internal examination methods, similarly as e.g. blood pressure measurement or ECG recording. It is used to detect or assess the extent of ventilatory disorders. Indications include respiratory symptoms or laboratory anomalies, smoking, inhalation risks and more. Its performance and evaluation should be among the basic skills of pulmonologists, internists, alergologists, pediatricians and sports physicians. The results essentially influence the correct diagnosing and treatment method. Therefore spirometry must be performed under standardized conditions and accurately and clearly assessed to enable answering clinical questions.
Key words:
acceptability – calibration – contraindication – evaluation – indication – parameters – spirometry – standardization
:
Jana Kociánová
:
Plicní oddělení, MephaCentrum, a. s., Ostrava Poruba
:
Vnitř Lék 2017; 63(11): 889-894
:
Reviews
Spirometrie patří k základním interním vyšetřovacím metodám obdobně jako např. měření krevního tlaku či záznam EKG. Slouží k odhalení, případně hodnocení míry poruchy ventilační funkce. Indikací jsou respirační příznaky či laboratorní anomálie, kouření, inhalační rizika a další. Provedení a hodnocení by mělo patřit mezi základní dovednosti pneumologů, internistů, alergologů, pediatrů, sportovních lékařů. Výsledky zásadním způsobem ovlivňují stanovení správné diagnózy a způsob léčby. Je proto nutné, aby byla prováděna za standardizovaných podmínek a hodnocení bylo přesné a jasné tak, aby bylo možno odpovědět na klinické otázky.
Klíčová slova:
akceptovatelnost – hodnocení – indikace – kalibrace – kontraindikace – parametry – spirometrie – standardizace
Úvod
Spirometrie je jednoduchá vyšetřovací metoda, která při včasné indikaci a správném provedení může odhalit poruchu ventilace a podmínit včasnou terapii. Je to fyziologický test, který měří, jak jedinec dokáže vdechovat a vydechovat objem vzduchu. Moderní spirometry umožňují rychlé a přesné vyšetření.
Indikace
Spirometrie je indikována diagnosticky jako součást vyšetření běžných respiračních příznaků (dušnost, kašel, bolesti na hrudi). Monitorování plicních funkcí v čase provádíme při změně terapie, zhoršení příznaků, určení efektu léčby plicních onemocnění, detekci nežádoucích účinků léků a chemických látek působících na plicní tkáň, ke komplexnímu pohledu na systémové choroby postihující plíce (např. systémovou sklerodermii, revmatoidní artritidu, systémový lupus erythematodes). Význam má vyšetření také při posouzení efektu plicní rehabilitace a fyzioterapie. Je také prováděna k určení stupně postižení plicních funkcí v rámci obecného předoperačního vyšetření (zejména u operací hrudníku a břicha či u všech operací kuřáků a nemocných s respiračními problémy, též osob nad 60 let). Spirometrie slouží k odhadu prognózy respiračních onemocnění. Indikací jsou také posudkové účely (pojistné a právní důvody, lázně, pracovní lékařství atd), průzkum veřejného zdraví (epidemiologické studie) a klinický výzkum [1].
Kontraindikace
Celkový těžký stav pacienta, jako je např. akutní infekce, nedávný infarkt myokardu (obvykle do 1 měsíce), hemoptoe (drobná hemoptýza nemusí být kontraindikací), bolest omezující možnost provedení manévru (ústa, hrudník, břicho), demence či nemožnost spolupráce, zabrání provedení testu. Inkontinence ovlivní výsledky usilovných manévrů, u starších osob je tento fakt nutné zohlednit [2].
Měřené veličiny
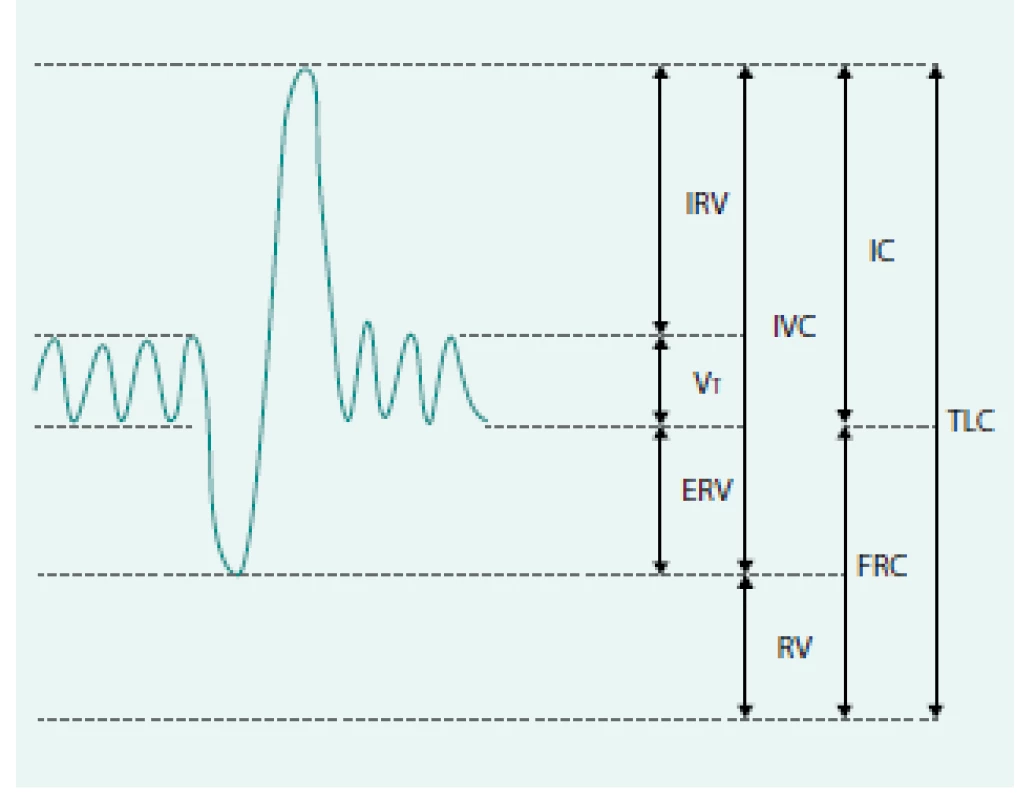
Přesto, že je spirometrie jednoduchou vyšetřovací metodou, při správném provedení získáme celou řadu důležitých parametrů. Měří se objemy vzduchu, které může pacient nadechnout nebo vydechnout při klidovém dýchání (tzv. statické) nebo při usilovných manévrech (tzv. dynamické). U statických parametrů není sledován vztah k času a nerozhoduje průtok vzduchu. Měří se většinou při pomalých dechových manévrech a nezávisí na síle výdechu (např. SVC, IVC, EVC). U dynamických parametrů je sledován vztah k času (FVC, FEV1, MEF, FEF, PEF – zkratky viz Přehled parametrů). Měřen je buď objem nebo průtok (objem za časovou jednotku). Měření objemu je vyjadřováno na křivce objem/čas, měření průtoku je vyjadřováno na křivce (smyčce) průtok/objem (obr. 1).
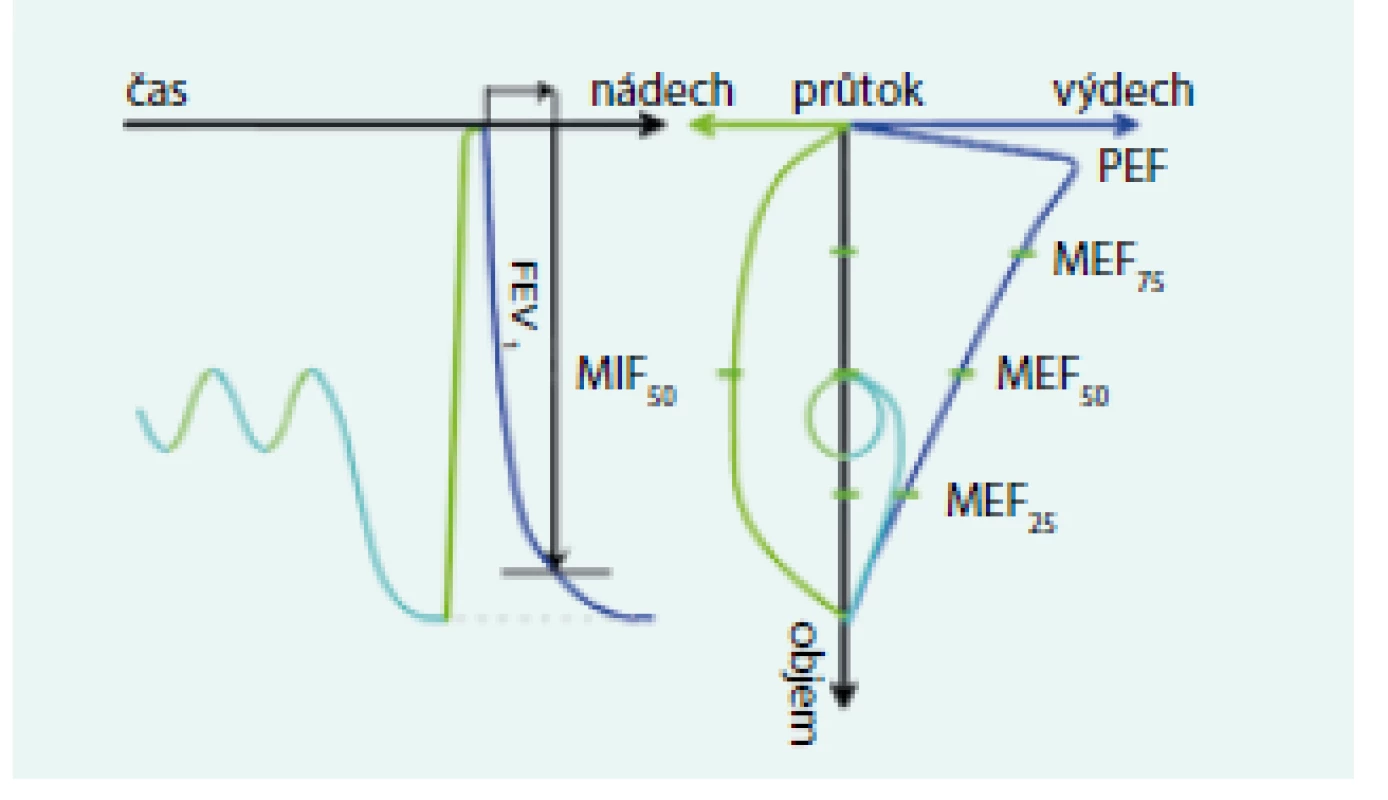
Objemy jsou již dále nedělitelné, zatímco kapacity se skládají ze 2 či několika dílčích objemů [2,5].
Přehled parametrů
Přehled měřených parametrů přináší následující tabulka:
Kvantitativní posouzení parametrů určí stupeň obstrukční poruchy a podezření na poruchu restrikční.
Při zjištění ventilační poruchy je vhodné provést bronchodilatační test a případně došetřit nepřímo měřitelné objemy k upřesnění typu patologického nálezu bodypletyzmograficky.
Spirometricky totiž nezjistíme velikost nepřímo měřitelných objemů.
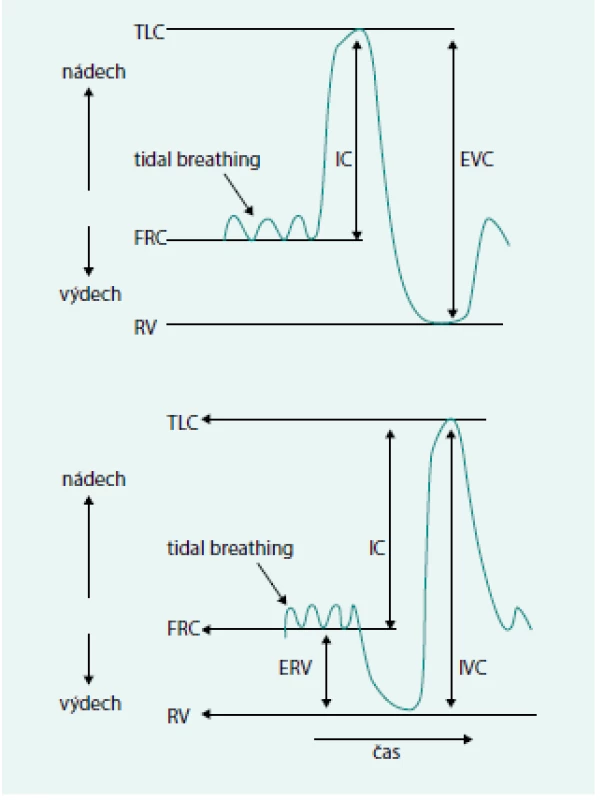
Nepřímo měřitelné objemy a kapacity, které spirometrem nezjistíme (obr. 4):
RV – reziduální objem – objem vzduchu, který zbývá v plicích po maximálním výdechu
FRC – funkční reziduální kapacita – množství vzduchu v litrech (l), které po normálním výdechu zůstává v plicích; je to součet exspiračního rezervního objemu (ERV) viz níže a RV
TLC – totální plicní kapacita – celkový objem vzduchu v hrudníku po maximálním nádechu
Standardizace spirometrie
Odpovídající přístrojové vybavení dle doporučení Americké hrudní společnosti a Evropské respirační společnosti (ATS – American thoracic society/ERS – European respiratory society) je vždy plně v odpovědnosti konkrétní funkční laboratoře.
K měření lze použít pouze spirometr splňující kritéria ATS/ERS: schopnost měřit výdech déle než 15 s a objem > 8 l s přesností ± 3 % nebo ± 0,05 l v rozmezí průtoku 0–14 l/s. Celkový odpor proudění vzduchu při průtoku 14 l/s musí být < 1,5 cm H2O/l/s (0,15 kPa/l/s).
Přístroje (jejich hardwarová i softwarová výbava, včetně ev. aktualizace) musí být pravidelně kontrolovány, záznamy o všech kalibracích je třeba zapisovat do provozní knihy přístroje (tzv. logbook).
Ke spirometrii potřebujeme rovněž nosní klipy, náustky nebo antibakteriální filtry, váhu a výškoměr, teploměr okolní teploty, barometr a vlhkoměr, 3litrovou kalibrační pumpu.
Kalibrace přístroje
Kalibrace je prováděna v doporučených intervalech: objemovou kalibraci 3litrovou pumpou 1krát denně (a vždy po výměně pneumotachografu), kontrola průtokové linearity 1krát týdně (určí přesnost naměřených objemů na různých úrovních průtoku), zkouška těsnosti (3 cm H2O po dobu 1 min) – podle doporučení výrobce, kontrola objemové linearity čtvrtletně, kontrola časové přesnosti obvykle dle doporučení výrobce. Kalibrovat je třeba také kalibrační pumpu, a to 1krát ročně. Jednou ročně je nutné provést kontrolu přístroje servisním technikem.
Teplotu okolního vzduchu, barometrický tlak a vlhkost (neměří-li přístroj automaticky) je nutné zadat minimálně 1krát denně (a vždy při změně okolních podmínek, např. oteplení v místnosti během dne).
Dezinfekce
Všechny části spirometru, které přicházejí do kontaktu s vydechovaným vzduchem vyšetřovaného, dezinfikujeme podle doporučení Sekce patofyziologie dýchání České pneumologické a ftizeologické společnosti České lékařské společnosti J. E. Purkyně (www.pneumologie.cz), případně podle doporučení výrobce. Dezinfekční režimy stanovují podmínky pro různá měření v závislosti na použitém typu pneumotachografu (jednorázový nebo pro opakované použití), případně bakteriálního filtru.
Příprava pacienta
Před vyšetřením je pacient v klidu (alespoň 15 min), bez expozice cigaretovému kouři, chladu, agresivním pachům či vůním (1 hod). Neměl by být po náročném jídle nebo v těsném oblečení. Vlastní spirometrie se provádí vsedě, jiná poloha (ve stoje, v leže) musí být uvedena v poznámce u výsledku. Před provedením spirometrie je nutné vždy změřit výšku a hmotnost, zkontrolovat věk a pohlaví (občasné chyby v zadávaných datech). Není-li možné měřit výšku (např. pacienti na vozíku), měříme rozpětí paží. Užívá-li pacient léky ovlivňující dýchání, je vhodné je uvést a podle cíle testu pak buď ponechat či v dostatečném odstupu vysadit (poučení před vyšetřením).
Pacient musí být před testem poučen o prováděných manévrech, musí sedět pohodlně s podloženými horními končetinami, nosním klipem a dobře těsnícím náustkem či filtrem s náustkem. Umělý chrup obvykle neodstraňujeme.
Akceptovatelnost vyšetření
Akceptovatelnost provedeného vyšetření je pak hodnocena podle následujících parametrů:
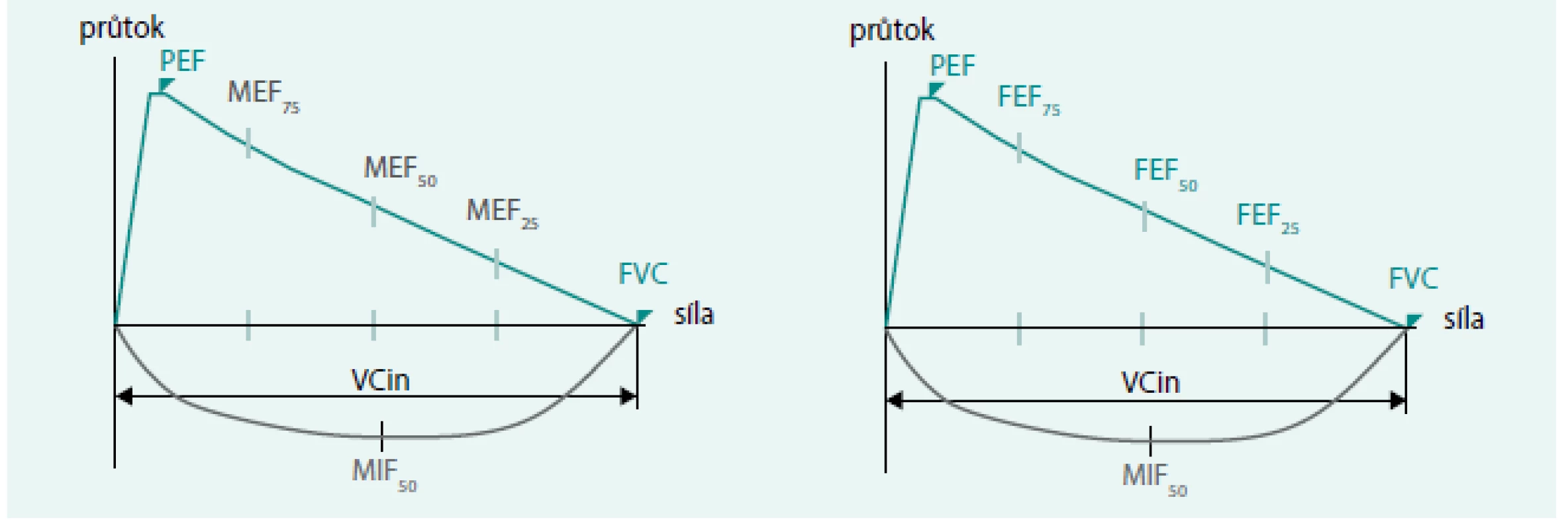
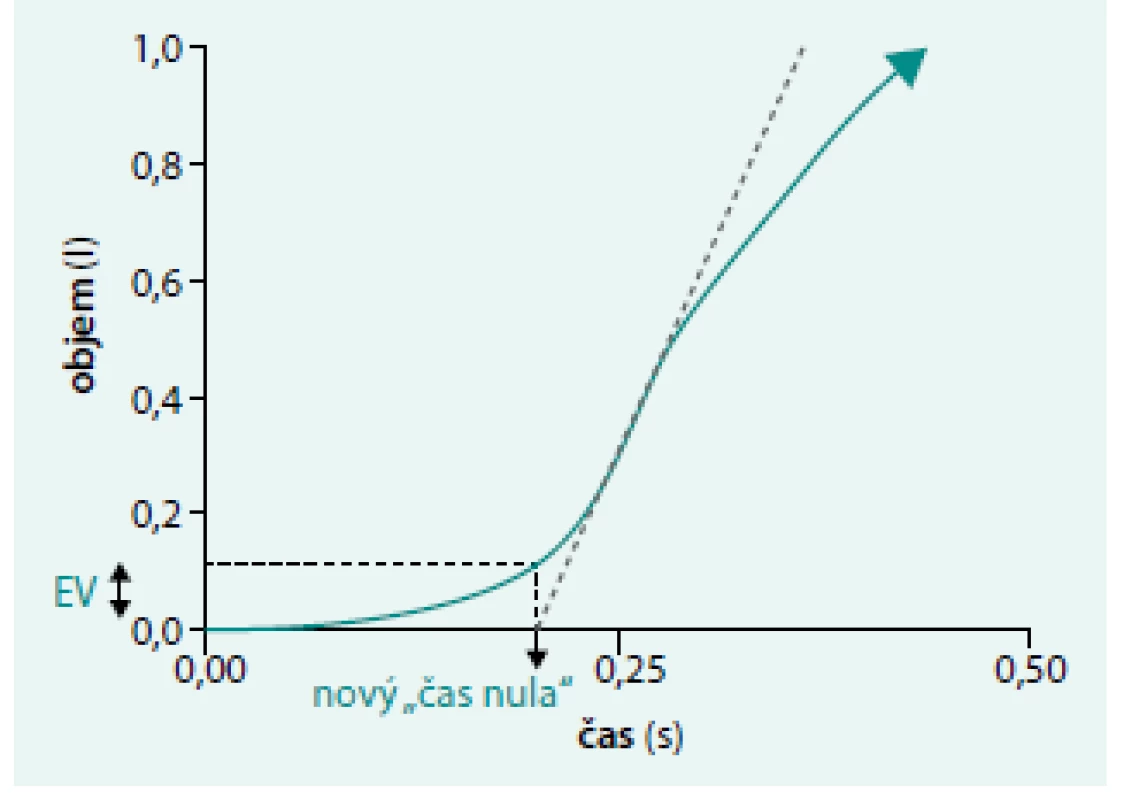
- A. zpětně extrapolovaný objem (EV) musí být < 5 % FVC nebo < 150 ml (podle toho, které vyjádření parametru je větší), obr. 5
- B. PEF musí být dosaženo do 120 ms od zahájení usilovného výdechu
- C. provedení manévrů musí být s dobrým úsilím, křivka bez artefaktů
- D. čas výdechu (FET) musí být alespoň 6 s (děti do 10 let 3 s, mladé ženy mohou mít někdy čas výdechu kratší než 6 s, pacienti s obstrukcí naopak delší 10 a více s), případně je minimální doba výdechu určena změnou objemu menší než 25 ml po dobu delší než 1 s (tj. když vyšetřovaný není již schopen pokračovat ve výdechu)
Usilovné dechové manévry se provádějí alespoň 3krát. Při špatném provedení či velkém rozdílu mezi nejlepšími hodnotami FVC či FEV1 provádíme manévr vícekrát (maximální přípustná variabilita každého z obou parametrů je 150 ml, při FVC < 1 litr 100 ml). Minimálně 2 manévry musí splnit uvedená kritéria). Doporučeno je provedení maximálně 8 dechových manévrů, přičemž interval mezi jednotlivými manévry by měl být alespoň 1 min, optimálně 2 min. Ukončit vyšetření lze při neschopnosti vyšetřovaného provést další test.
Vyšetření přímo měřitelných statických manévrů (SVC, IC, IVC, EC, EVC) je lépe provádět samostatným měřením klidových manévrů. V praxi, pro urychlení, je často po několika klidných deších proveden manévr klidové EVC těsně před usilovným manévrem sestávajícím z maximálního usilovného nádechu a maximálního usilovného výdechu FVC. K relevantnímu hodnocení IVC či EVC je nutné, aby manévr předcházelo alespoň 5 klidových dechových cyklů se stabilní polohou klidného výdechu a s minimální variabilitou Vt.
Není-li pacient schopen reprodukovatelných výsledků vyšetření, je nutné poznačit důvod do protokolu a indikovat doplňující vyšetření (např. bronchodilatační test, impulzní oscilometrii, bodypletyzmografii) k upřesnění typu a tíže ventilační poruchy [5].
Hodnocení
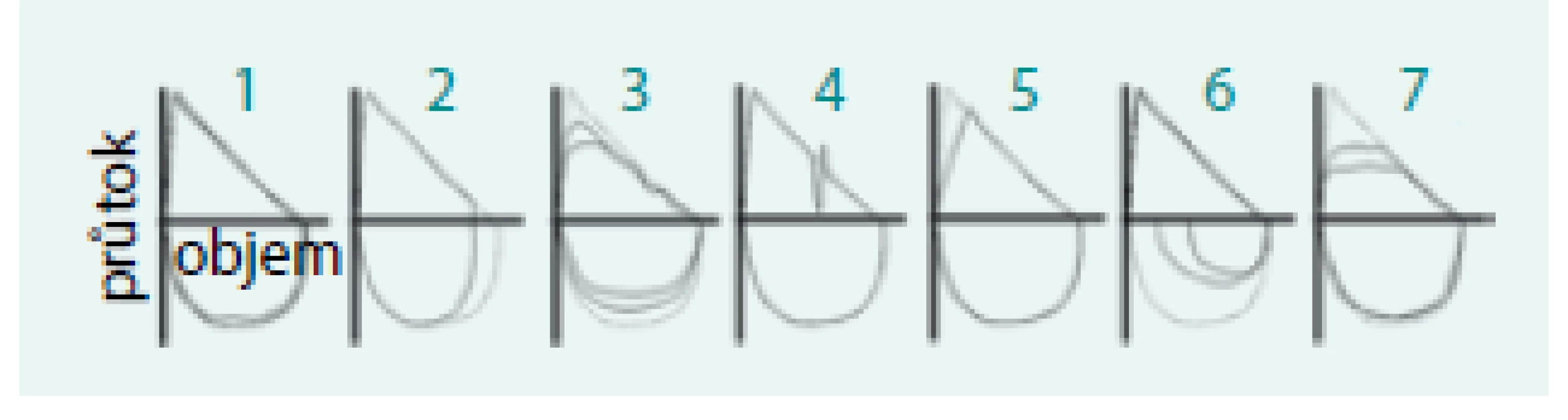
Při odečítání hodnot dynamických ventilačních parametrů jsou hodnoceny nejvyšší hodnoty FVC a FEV1. Ostatní parametry se odečítají z pokusu, v němž bylo dosaženo nejvyššího součtu hodnot FVC a FEV1. Z klidových ventilačních parametrů se používá vyšší z alespoň 2 reprodukovatelných hodnot VC a IC. Hodnocení musí zahrnovat grafické záznamy měření. Na grafu nesmí být artefakty (obr. 6 a 7).
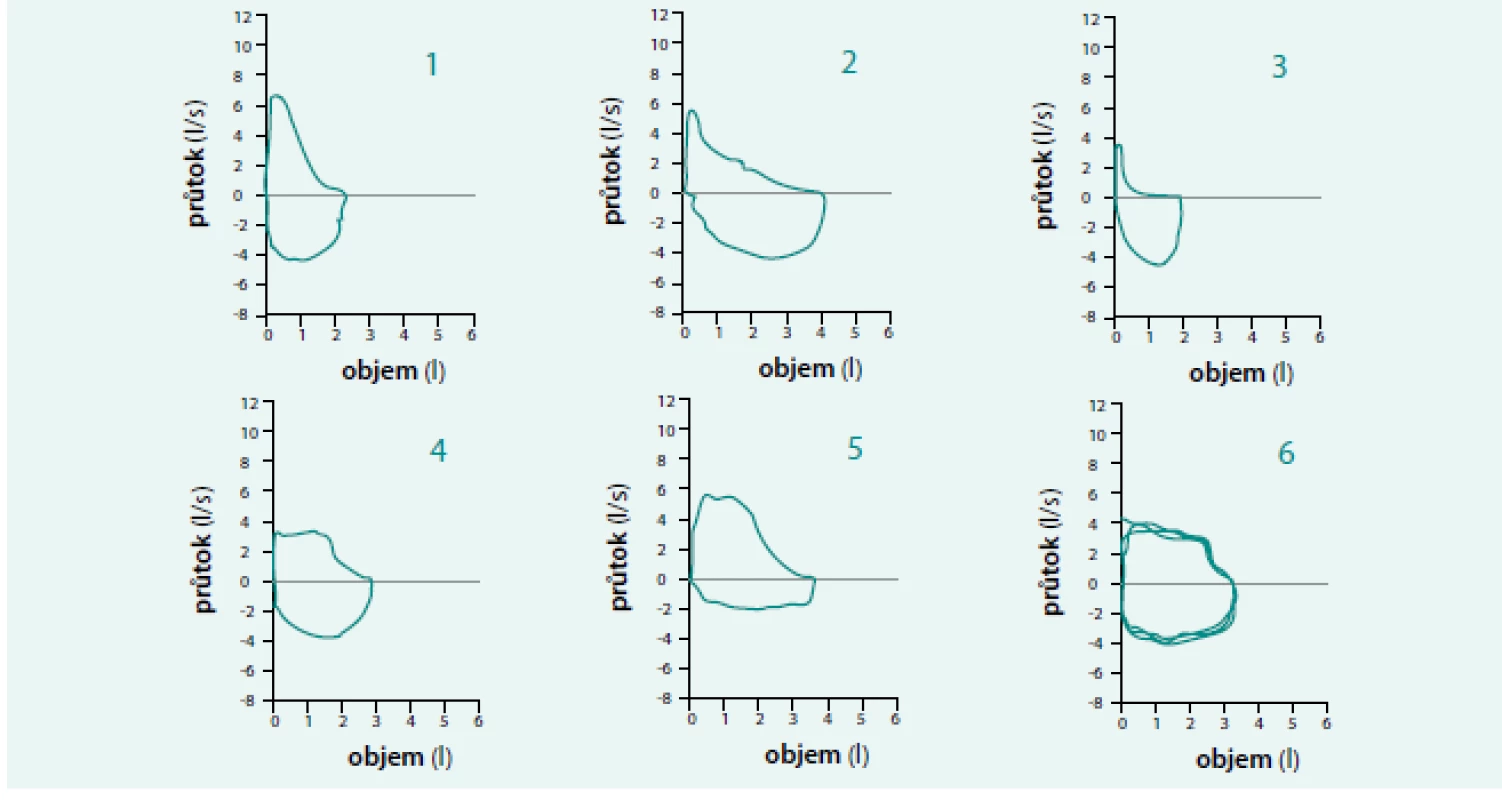
Parametrem, který významným způsobem určuje typ ventilační poruchy, je poměr FEV1/SVC (VCmax). I při vyšetření zdravého jedince měříme SVC o několik ml větší než FVC. Tento rozdíl se zvyšuje s tíží obstrukční ventilační poruchy, při níž usilovný manévr vyvolá kolaps periferních dýchacích cest a FVC je pak výrazně nižší než SVC. Z uvedeného vyplývá, že použití poměru FEV1/FVC podhodnocuje tíži obstrukční ventilační poruchy (nižší celkový vydechnutý objem při usilovném manévru, a tudíž vyšší poměr) i když v literatuře je FEV1/FVC často používán.
Je také třeba si uvědomit, že samotný parametr FEV1/FVC o tíži obstrukce nevypovídá přesně. Pro příklad: bude-li FVC 1 litr, FEV1 0,5 litru a FEV1/FVC 50 %, po dilataci získáme FVC 2 litry, FEV1 0,9 litrů a poměr FEV1/FVC bude 45 %. V tomto případě i přes výrazné zlepšení obou měřených parametrů dojde k poklesu jejich poměru. Je tedy vhodné pohlížet na parametry a tvar křivky komplexně (tab. 1).

U rovnoměrného poklesu FEV1 a VCmax (SVC) lze konstatovat pouze pokles vitální kapacity a doporučit stanovení přítomnosti restrikční ventilační poruchy měřením nepřímo měřitelných statických parametrů (TLC, FRC, RV) bodypletyzmograficky – viz výše.
Pokles FEV1/SVC < 80 % NH (náležitých hodnot) či pod LLN (low limit of normal) – viz níže, obvykle značí obstrukční ventilační poruchu, jednoznačně pak při současném poklesu FEV1 < 80 % NH či < LLN. Hodnocení tíže obstrukční ventilační poruchy určí nižší z aktuálních hodnot FEV1 nebo FEV1/SVC.
Při hodnocení obstrukční ventilační poruchy je žádoucí uvést aktuální hodnotu SVC (VCmax). Obstrukci na úrovni periferních dýchacích cest popisujeme při poklesu parametrů MEF50 a MEF25 či FEF50 a FEF75 (< 80 % NH či < LLN), takové hodnocení je možné pouze v případě, pokud je FEV1 > 80 % NH či > LLN.
Při opakovaném měření u pacientů s hodnotami FEV1 a/nebo SVC (VCmax) nad hranicí 80 % NH či nad LLN (s nebo bez poměru FEV1/SVC pod 80 %NH či pod LLN) je klinicky přínosnější srovnání aktuálních hodnot s nejlepšími osobními hodnotami pacienta než s populační normou. Osobní nejlepší hodnoty mohou být získány opakovaným vyšetřením v čase, po bronchodilatačním testu inhalačním β2-mimetikem či anticholinergikem či 2týdenním nárazu systémovými kortikosteroidy (prednison 20 mg/den nebo ekvivalentu), tab. 2, [1,5,6].


Nové referenční hodnoty některých spirometrických parametrů stanovených GLI (Global Lung Initiative), vzniklé pod patronací ERS, a stanovení nových hranic mezi normálním a abnormálním výsledkem testu nahrazují původní ESCS (European Coal and Seel Community) normy a jsou obvykle součástí aktualizace softwarového vybavení novějších spirometrů. Díky těmto hodnotám dochází k aktualizaci normálních hodnot (NH) podle měnících se antropometrických parametrů obyvatel, včetně zastoupení různých ras. Přínosem jsou také normy kontinuální od dětského do seniorského věku (nechybí normy pro adolescenty). Zabraňují tedy záměně normálních hodnot za abnormální pouhým překročením hranice dospělosti jedince.
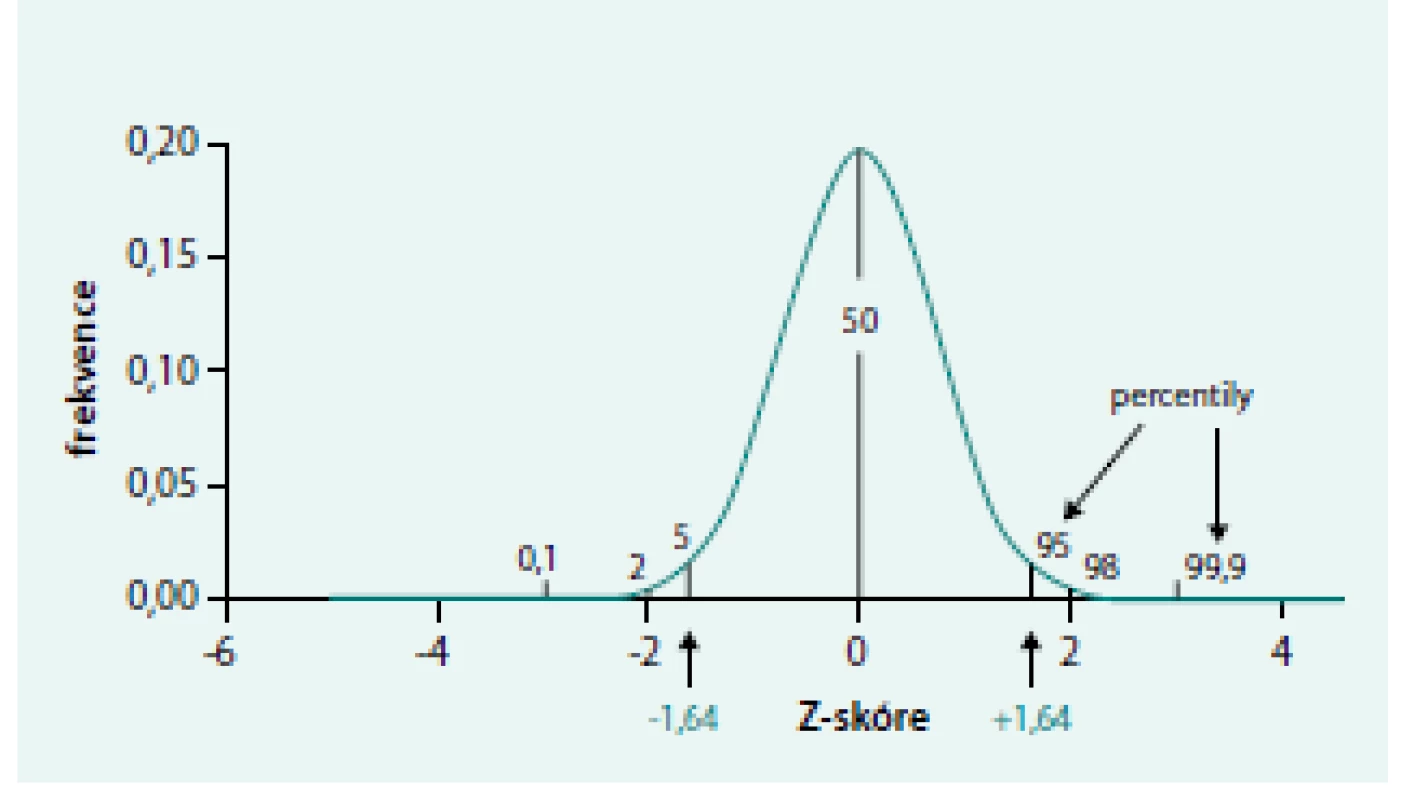
Změnou je také způsob určování hranice mezi normálními a abnormálními výsledky vyšetření plicních funkcí. Dosud stále používané limity pro normální hodnoty (NH) 80–120 % referenčních hodnot neberou v úvahu přirozenou variabilitu parametrů v populaci, ve které se referenční hodnoty stanovují. Limity 80–120 % jsou určeny arbitrárně, neodráží skutečné rozmezí normálních hodnot a měly by být v budoucnu opuštěny. Parametry plicních funkcí odpovídají ve zdravé populaci Gaussovu normálnímu rozložení, přičemž tvar (šířka) Gaussovy křivky odpovídá právě variabilitě příslušného parametru. Odchylky od referenční hodnoty se vyjadřují počtem směrodatných odchylek (SD – standard deviation). Počet směrodatných odchylek, o které se výsledek testu liší od referenční hodnoty, se nejčastěji označuje jako z-skóre. Pro dosažení optimální senzitivity a specificity testu byla zvolena hranice, kterou splňuje 90 % zdravé populace. Tato hranice odpovídá rozmezí -1,65 až +1,65 SD. Většina parametrů plicních funkcí je abnormální pouze jedním směrem (snížení hodnoty), a proto ve skutečnosti tento limit zahrnuje 95 % jedinců zdravé populace (obr. 8) [4].
Stanovení limitů normy (dolní – low limit normy – LLN, horní – upper limit normy – ULN) je tedy jako způsob rozlišení normálního výsledku od abnormálního upřednostňováno. Dosud však nepanuje shoda v tom, zda se má počtem směrodatných odchylek hodnotit i tíže poruchy. Po přechodné období bychom měli používat hodnocení tíže poruchy oběma způsoby. Je zjevné, že tyto dva způsoby spolu často nebudou korespondovat. Původní limity rozdělují 3 úrovně tíže poruchy oddělené hranicemi 80 %, 60 %, 45 % (resp. 40 %) a označené jako lehká, středně těžká, těžká porucha. Použití počtu SD jako hranic pro hodnocení tíže jednotlivých stupňů poruchy je možné doplnit o slovní vyjádření tíže od velmi lehké poruchy až po těžkou.
Závěr
Spirometrie je základním funkčním testem plic. Je užívána k diagnostice ventilační poruchy, její reverzibilitě, reakci na terapii, posouzení vývoje plicní funkce v průběhu choroby a k farmakodynamickým testům. Spolehlivě identifikuje obstrukční poruchu a případné snížení plicních objemů a kapacit s podezřením na obstrukční poruchu či hyperinflaci. Správné provedení je závislé na osobním nasazení erudované sestry či technika, kteří vyšetření provádějí, a poučeném spolupracujícím pacientovi. Správné hodnocení, interpretace a vyvození léčebných konsekvencí je pak na zodpovědném lékaři.
prim. MUDr. Jana Kociánová
satinskajana@seznam.cz
Plicní oddělení, MephaCentrum, a.s.,
Ostrava Poruba
www.mephacentrum.cz
Doručeno do redakce 20. 8. 2017
Přijato po recenzi 26. 9. 2017
Sources
1. Chlumský J, Fišerová J, Kociánová Jet al. Doporučený postup pro interpretaci základních vyšetření plicních funkcí, aktualizace 2016. Sekce patofyziologie dýchání ČPFS. Dostupné z WWW:
2. Fišerová J, Chlumský J, Satinská J (eds). Funkční vyšetření plic. 2. ed. GEUM: Praha 2004. ISBN 80–86256–38–3.
3. Krištůfek P, Matula B. Funkcia dýchania v klinickej praxi. 3.ed. Herba: Bratislava 2015. ISBN 978–80–89631–41–4.
4. Quanjer PH, Stanojevic S, Cole TJ et al. [ERS Global Lung Function Initiative]. Multi-ethnic reference values for spirometry for the 3–95 yr age range: the global lung function 2012 equations. Eur Respir J 2012; 40(6): 1324–1343. Dostupné z DOI: <http://dx.doi.org/10.1183/09031936.00080312>.
5. Miller M, Hankinson J, Brusasco V et al. Standardisation of spirometry. Eur Respir J 2005; 26(2): 319–338.
6. Pellegrino R, Viegi G, Brusasco V et al. Interpretative strategies for lung function tests. Eur Respir J 2005; 26(5): 948–968.
7. Wanger J, Clausen JL, Diates A et al. Standardisation of the measurement of lung volumes. Eur Respir J 2005; 26(3): 511–522.
8. CareFusion (Viasys) Appl_Note #4 MEF and FEF, Update: 21.07.04-HE
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2017 Issue 11
-
All articles in this issue
- A targeted search for patients with chronic obstructive pulmonary disease: brief summary
- Diagnostics and treatment of community-acquired pneumonia – simplicity is the key to success
- Hospital-acquired pneumonias
- Pneumonia in immunocompromised persons
- Idiopathic pulmonary fibrosis. Can we always diagnose and treat it right?
- Extrinsic allergic alveolitis: minimum for clinical practice
- Sarcoidosis – enigmatic disease still unresolved
- Current approach to diagnostics, treatment and prevention of tuberculosis
-
Non-CF bronchiectasis of adults: short review for clinical practice
Position paper of Board of disease with bronchial obstruction Czech Pulmonological and Phthiseological Society Czech Medical Association of J. E. Purkyne - Cystic fibrosis in adults
- Cardiovascular risk of sleep apnoea and case report
- The complications after lung transplantation
- Non-small cell lung cancer
- Small-cell lung cancer: epidemiology, diagnostics and therapy
- Malign pleural mesothelioma – so far an undefeated tumor
- Spirometry – basic examination of the lung function
- The role of bronchology in pneumological diagnostics
- Ultrasound examination of the chest in the hands of the clinical physician
- Non-invasive ventilation
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Spirometry – basic examination of the lung function
- Non-invasive ventilation
- Pneumonia in immunocompromised persons
- Small-cell lung cancer: epidemiology, diagnostics and therapy