-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diagnostika a léčba peripartálního život ohrožujícího krvácení - Česko-slovenský mezioborový konsenzus
Autoři: A. Pařízek 1; T. Binder 2; J. Bláha 3; J. Blatný 4; M. Buršík 5; J. Feyereisl 6; Petr Janků 7
; Z. Kokrdová 1; P. Křepelka 6; J. Kvasnička 8; M. Lubušký 9; D. Seidlová 10; O. Šimetka 11,12
; P. Štourač 13; V. Černý 14-17
Působiště autorů: Gynekologicko-porodnická klinika, 1. lékařská fakulta, Univerzita Karlova a Všeobecná fakultní nemocnice v Praze 1; Gynekologicko-porodnická klinika, Univerzita J. E. Purkyně a Masarykova nemocnice v Ústí nad Labem 2; Klinika anesteziologie, resuscitace a intenzivní medicíny, 1. lékařská fakulta, Univerzita Karlova a Všeobecnáfakultní nemocnice v Praze 3; Oddělení dětské hematologie, Centrum pro trombózu a hemostázu, Lékařská fakulta, Masarykova univerzitaa Fakultní nemocnice Brno 4; Klinika anestéziológie a intenzívnej medicíny, Univerzitná nemocnica Bratislava, Nemocnica Ružinov 5; Ústav péče o matku a dítě 6; Gynekologicko-porodnická klinika, Lékařská fakulta, Masarykova univerzita a Fakultní nemocnice Brno 7; Trombotické centrum, Ústav lékařské biochemie a laboratorní diagnostiky, Všeobecná fakultní nemocnice v Praze 8; Porodnicko-gynekologická klinika, Lékařská fakulta Univerzity Palackého v Olomouci a Fakultní nemocniceOlomouc 9; II. ARO, Klinika anesteziologie, resuscitace a intenzivní medicíny, Lékařská fakulta, Masarykova univerzitaa Fakultní nemocnice Brno 10; Gynekologicko-porodnická klinika, Fakultní nemocnice Ostrava 11; Gynekologicko-porodnická klinika, Lékařská fakulta, Ostravská univerzita 12; Klinika dětské anesteziologie a resuscitace, Lékařská fakulta, Masarykova univerzita a Fakultní nemocnice Brno 13; Klinika anesteziologie, perioperační a intenzivní medicíny, Univerzita J. E. Purkyně a Masarykova nemocnice, v Ústí nad Labem, Institut postgraduálního vzdělávání ve zdravotnictví 14; Centrum pro výzkum a vývoj, Fakultní nemocnice Hradec Králové 15; Klinika anesteziologie, resuscitace a intenzivní medicíny, Lékařská fakulta v Hradci Králové, Univerzita Karlova 16; Department of Anesthesia, Pain Management and Perioperative Medicine, Dalhousie University, Halifax, Kanada 17
Vyšlo v časopise: Anest. intenziv. Med., 29, 2018, č. 5, s. 284-290
Kategorie: Doporučené postupy ČGPS ČLS JEP - Mezioborový doporučený postup
ÚVOD
V předloženém dokumentu jsou formulována doporučení pro diagnostický a léčebný postup u pacientek s rozvojem život ohrožujícího krvácení v souvislosti s těhotenstvím a/nebo porodem se zaměřením na tzv. peripartální život ohrožující krvácení. Jednotlivá doporučení vycházejí z dostupných publikovaných odborných zdrojů k dané problematice a názorů členů pracovní skupiny, včetně externích oponentů. Implementace v textu formulovaných doporučení musí být vždy zvažována v aktuálním klinickém kontextu a z pohledu poměru přínosu a rizika jednotlivých konkrétních postupů. Dokument nenahrazuje základní odborné zdroje dané problematiky a neuvádí povinnosti zdravotnických pracovníků určené zákonnými normami.
1 TERMINOLOGIE
V zahraniční odborné literatuře, včetně materiálů Světové zdravotnické organizace je pro označení stavů krvácení v souvislosti s porodem používán termín peripartum haemorrhage, který zahrnuje krvácivé stavy před porodem, v jeho průběhu a po něm. Nejčastější formou peripartálního krvácení je postpartum haemorrhage = PPH, tzn. krvácení po porodu [1]. Na základě konsenzu pracovní skupiny dokumentu je v textu používána stejná zkratka označující „postpartální hemoragii“ (PPH). Jako „peripartální život ohrožující krvácení“ (PŽOK) je pak označen krvácivý stav ohrožující život matky vzniklý v souvislosti s těhotenstvím a porodem.
2 METODOLOGIE A PRINCIPY FORMULOVÁNÍ JEDNOTLIVÝCH DOPORUČENÍ
Z důvodu nedostupnosti dostatečných národních zdrojů pro vznik doporučení de novo metodami, kterými vznikají mezinárodní doporučení (např. GRADE), byly k formulování jednotlivých doporučení/stanovisek využity: a) publikovaná doporučení se vztahem k tématu, b) systematická/kritická analýza vybrané odborné literatury vztahující se k problematice jednotlivých doporučení, c) jiné citovatelné zdroje, d) názory členů autorského kolektivu v době vzniku dokumentu [2–29].
Jednotlivá doporučení/stanoviska nemají uvedenu sílu/naléhavost doporučení a přesvědčivost důkazů. Pracovní skupina dokumentu se shoduje v názoru, že uvedená doporučení by měla být vnímána jako ekvivalent pojmů „správná léčebná praxe“ či „popis správného postupu“, která odrážejí stav odborného poznání dané problematiky a názor autorského kolektivu v čase vzniku dokumentu.
V dokumentu jsou proto používány následující pojmy:
- doporučujeme (ekvivalent „silného“ doporučení),
- navrhujeme zvážit (ekvivalent „slabého“ doporučení),
- nedoporučujeme.
Pro formulaci každého doporučení/stanoviska muselo být dosaženo konsenzu minimálně 80 % všech členů pracovní skupiny, tj. vždy nejméně 10 z 12 členů pracovní skupiny muselo hlasovat „pro“, aby bylo doporučení přijato.
3 ZÁKLADNÍ VÝCHODISKA
3.1 Epidemiologie
Krvácení v souvislosti s těhotenstvím a/nebo porodem stále představuje jednu z hlavních příčin mateřských úmrtí nejen v rozvojových, ale i hospodářsky rozvinutých zemích světa. I v České republice zaujímá čelné místo v příčinách přímých (specifických) mateřských úmrtí. Každoročně je provedeno přibližně 80 peripartálních hysterektomií a lze odhadnout, že až 90 % z nich je provedeno z indikace PŽOK na podkladě primární děložní atonie nebo děložní atonie spojené s myomatózní dělohou nebo z důvodu krvácení způsobeného poruchou placentace [25, 30].
3.2 Definice
Peripartální krvácení lze definovat a rozdělit podle odhadu velikosti krevní ztráty:
- „méně závažná“ krevní ztráta (do 1000 ml),
- „závažná“ krevní ztráta (nad 1000 ml),
- „peripartální život ohrožující krvácení“ je definováno jako rychle narůstající krevní ztráta, která je klinicky odhadnuta nad 1500 ml, nebo jako jakákoliv krevní ztráta spojená s rozvojem klinických a/nebo laboratorních známek šoku/tkáňové hypoperfuze.
Klinická poznámka: V průběhu těhotenství u ženy fyziologicky narůstá objem krve, kdy na konci těhotenství nárůst činí až 40 % původního objemu. Počínající příznaky hemoragického šoku jsou proto v těhotenství méně vyjádřeny. Tachykardie a tachypnoe spolu s lehkým poklesem krevního tlaku se objevuje u krevní ztráty mezi 1000–1500 ml. Systolický krevní tlak nižší než 80 mm Hg spojený s tachykardií, tachypnoe a změnami vědomí se objevují při krevních ztrátách větších než 1500 ml. V prvních hodinách krvácení nebývá vyjádřen poklesem hladiny hemoglobinu. Zvláště tam, kde je porodnické krvácení skryté (např. do retroperitonea) by měl být porodník upozorněn na možnost závažné krevní ztráty významným vzestupem počtu leukocytů a výše zmíněnými klinickými příznaky.
3.3 Rizikové faktory a příčiny
Přestože pacientky s PPH nemusí mít přítomny žádné rizikové faktory, řada studií definovala rizikové faktory existující již prenatálně i rizikové faktory, které se objevují během porodu. Peripartální život ohrožující krvácení vzniká při poruše alespoň jednoho ze čtyř procesů, označovaných jako 4T = tonus – trauma – tkáň – trombin. Rizikové faktory zohledňující 4T uvádí tabulka 1. Peripartální krvácení různého stupně vzniká převážně v souvislosti s primárně nechirurgickými příčinami (v 80 % jde o hypotonii/atonii dělohy), v menší míře je pak způsobeno primárně chirurgickými příčinami (poruchy odlučování placenty, porodnická poranění) [3, 31].
Tab. 1. Peripartální krvácení (PPH) – rizikové faktory 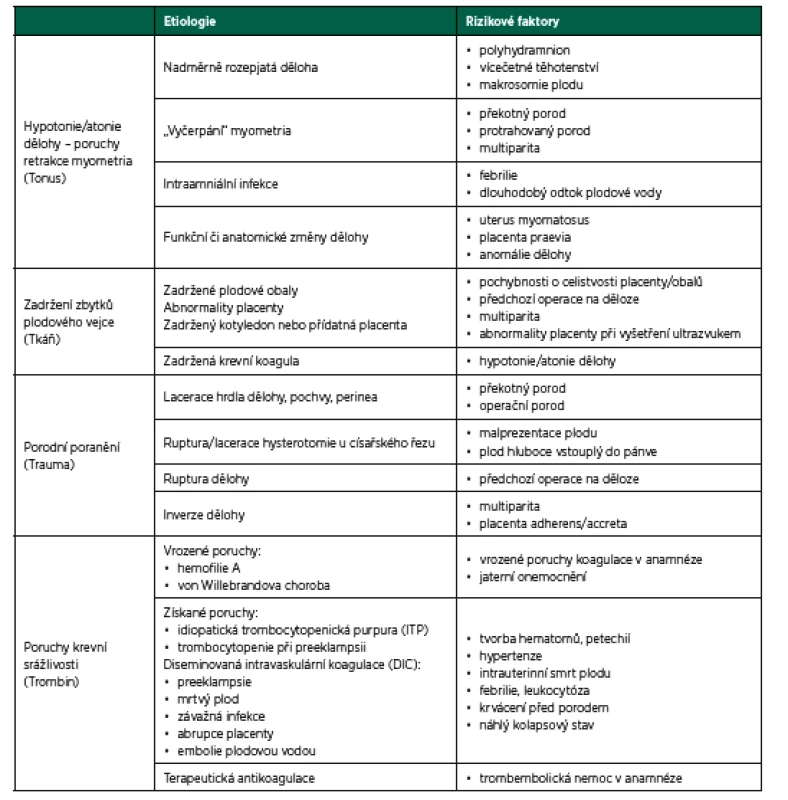
4 DOPORUČENÍ
4.1 Preventivní opatření
Cílem prevence je minimalizovat rizika pro vznik PPH/PŽOK. Preventivní postupy se provádějí antepartálně i intrapartálně, jejich cílem je zabránit ztrátě fertility nebo smrti v souvislosti s PŽOK.
Doporučení 1
Doporučujeme, aby ženy s rizikovými faktory pro PŽOK rodily v zdravotnických zařízeních náležitě personálně a materiálně vybavených pro řešení PŽOK.
Doporučení 2
U pacientek s vysokým rizikem PŽOK (abnormální placentace) doporučujeme v přiměřeném časovém předstihu před porodem formulování plánu péče za účasti multidisciplinárního týmu.
Doporučení 3
Doporučujeme léčbu anémie antepartálně.
Těhotných ženám by měly být podávány preparáty železa, pokud hladina hemoglobinu klesne v prvním trimestru pod 110 g/l nebo pod 105 g/l ve 28. týdnu těhotenství.
Doporučení 4
Navrhujeme zvážit parenterální podání železa u žen se sideropenickou anémií, nereagující na suplementaci železa perorální cestou. Příčina anémie by však měla být nejpozději po ukončení gravidity dovyšetřena.
Doporučení 5
Masáž dělohy po porodu dítěte a před porodem placenty s cílem prevence PŽOK nedoporučujeme.
Doporučení 6
Pokud se dítě dobře adaptuje, nedoporučujeme dřívější podvaz pupečníku než za jednu minutu.
Doporučení 7
Doporučujeme pro snížení rizika rozvoje PPH a PŽOK u všech vaginálních porodů profylaktické podání uterotonik ve III. době porodní ihned po porodu dítěte před podvazem pupečníku. Lékem první volby je oxytocin.
Doporučení 8
Doporučujeme podání uterotonik k prevenci rozvoje PŽOK u žen po vybavení plodu císařským řezem.
Doporučení 9
Navrhujeme zvážit u žen se zvýšeným rizikem PŽOK podání karbetocinu.
Doporučení 10
U žen se zvýšeným rizikem PŽOK podstupujících císařský řez navrhujeme zvážit s podáním karbetocinu i jednorázové podání kyseliny tranexamové (TXA).
4.2 Organizace poskytování péče
méně závažná krevní ztráta = je vždy přivolán lékař porodník,
závažná krevní ztráta = je vždy přivolán i lékař anesteziolog,
peripartální život ohrožující krvácení = je vždy aktivován multidisciplinární krizový tým.
Doporučení 11
Doporučujeme, aby každé zdravotnické zařízení, kde je gynekologicko-porodnické pracoviště, mělo pro situace PŽOK vypracovánu organizační normu pro krizový plán ve formátu řízeného dokumentu daného zdravotnického zařízení.
Doporučení 12
Doporučujeme, aby krizový plán jednoznačně vymezoval organizační a odborné role jednotlivých členů krizového týmu při vzniku PŽOK (nelékařský personál, porodník, anesteziolog, hematolog apod.) a definoval minimální rozsah vybavení pracoviště pro zajištění péče o pacientky s PŽOK.
Doporučení 13
Doporučujeme pravidelný formalizovaný nácvik krizové situace PŽOK celým krizovým týmem s následným formalizovaným vyhodnocením.
Doporučení 14
Doporučujeme definování indikátoru kvality diagnostiky a léčby PŽOK a jejich formalizované vyhodnocení.
4.3 Oblasti působnosti jednotlivých členů krizového týmu u PŽOK
Porodní asistentka
- identifikuje rozvoj krvácení a odhaduje velikost krevní ztráty,
- informuje lékaře porodníka,
- zajišťuje přístup do krevního oběhu periferním žilním katétrem s co nejširším možným průsvitem,
- zahajuje infuzní terapii balancovanými krystaloidními roztoky,
- odebírá krev k laboratornímu vyšetření,
- zajišťuje vyprázdnění močového měchýře zavedením permanentního močového katétru,
- zahajuje klinickou a přístrojovou monitoraci fyziologických funkcí – stav vědomí, krevní tlak, srdeční frekvence, dechová frekvence, periferní saturace hemoglobinu kyslíkem, diuréza, tělesná teplota,
- provádí záznam údajů vymezených krizovým plánem pro PŽOK.
Lékař porodník
- identifikuje zdroje krvácení,
- vyhodnocuje základní fyziologické funkce,
- ordinuje monitoraci základních fyziologických funkcí,
- zahajuje oxygenoterapii,
- kontroluje/zajišťuje vstupy do krevního řečiště,
- zahajuje tekutinovou resuscitaci,
- zahajuje podání uterotonik,
- zvažuje provedení postupů k zástavě krvácení z dělohy (např. masáž dělohy, bimanuální komprese dělohy, externí komprese aorty).
Lékař anesteziolog
- vyhodnocuje základní fyziologické funkce,
- kontroluje/zajišťuje monitoraci základních fyziologických funkcí,
- zahajuje/pokračuje v oxygenoterapii,
- kontroluje/zajišťuje vstupy do krevního řečiště,
- pokračuje v tekutinové resuscitaci,
- zahajuje postupy k prevenci hypotermie a acidémie,
- zahajuje/zajišťuje postupy farmakologické a/nebo přístrojové podpory orgánových funkcí,
- zahajuje postupy podpory koagulace a v případě potřeby konzultuje hematologa.
4.4 Diagnosticko-léčebný postup při PŽOK
Klíčovým faktorem dosažení co nejlepšího možného klinického výsledku je včasná identifikace rozvoje PŽOK. Odhad krevní ztráty nad 1000 ml a/nebo identifikace známek šoku musí vést k aktivaci multidisciplinárního týmu.
Základní cíle diagnosticko-léčebného postupu u PŽOK jsou:
- včasná identifikace krvácení a jeho příčiny,
- neodkladné zahájení postupů k odstranění příčin/y krvácení,
- včasná identifikace tkáňové hypoperfuze a její včasná korekce,
- včasná identifikace koagulopatie a její léčba,
- podpora/náhrada orgánových funkcí,
- prevence recidivy PŽOK a možných komplikací souvisejících s léčbou koagulační poruchy.
4.4.1 Hypotonie nebo atonie dělohy
Hypotonie nebo atonie dělohy představují nejčastější příčinu PŽOK.
Doporučení 15
Při nálezu hypotonie nebo atonie dělohy doporučujeme používat strukturovaný stupňovitý postup (tab. 2).
Tab. 2. Postup při hypotonii nebo atonii dělohy 
Indikace k hysterektomii
- pokračující krvácení z dělohy při selhání dosavadních kroků a vyčerpání všech dostupných možností (farmakologických a chirurgických),
- invazivní placenta,
- devastující poranění dělohy,
- děloha jako předpokládaný zdroj sepse.
4.4.2 Role intervenčních radiologických metod při PŽOK
Doporučení 16
U všech stavů PŽOK z důvodu hypotonie nebo atonie dělohy doporučujeme při selhání na pracovišti obvyklých standardních chirurgických postupů (nebo nemožnosti jejich provedení) využít radiologické intervenční metody (selektivní embolizace pánevních tepen), jsou-li dostupné.
4.4.3 Úvodní laboratorní vyšetření a zajištění dostupnosti transfuzních přípravků
Doporučení 17
U stavů rozvoje PŽOK doporučujeme následující úvodní vyšetření – krevní obraz, aPTT, PT, hladina fibrinogenu, předtransfuzní vyšetření (krevní skupina, screening nepravidelných protilátek proti erytrocytům, test kompatibility).
Doporučení 18
U stavů rozvoje PŽOK doporučujeme zajistit dostupnost minimálně 4 transfuzních jednotek čerstvě zmražené plazmy, 4 transfuzních jednotek erytrocytů a 5 g fibrinogenu (ve formě jeho koncentrátu či kryoprecipitátu).
4.4.4 Optimalizace tkáňové perfuze a systémové homeostázy
Doporučení 19
U všech pacientek s PŽOK doporučujeme zahájit okamžitou tekutinovou resuscitaci. Pro zahájení tekutinové resuscitace doporučujeme použití balancovaných roztoků krystaloidů.
Doporučení 20
Použití syntetických koloidů v tekutinové resuscitaci u pacientek s PŽOK doporučujeme vyhradit pro situace, kde jsou krystaloidní roztoky nedostačující k dosažení a/nebo udržení hemodynamických cílů tekutinové resuscitace.
Doporučení 21
Při použití syntetických koloidů doporučujeme upřednostňovat balancované roztoky želatiny.
Doporučení 22
Do doby dosažení kontroly zdroje krvácení doporučujeme u pacientek s PŽOK usilovat o cílový systolický krevní tlak v pásmu 80–90 mm Hg.
Doporučení 23
Při nemožnosti dosažení cílových hodnot systolického krevního tlaku doporučujeme použít efedrin nebo noradrenalin nebo fenylefrin, je-li dostupný.
4.4.5 Diagnostika a léčba koagulopatie u PŽOK
Doporučení 24
V diagnostice a léčbě koagulopatie u PŽOK, nereagujícího na standardní léčebné postupy doporučujeme spolupráci s hematologem, je-li dostupný.
Doporučení 25
Doporučujeme monitorovat koagulaci a zahájit opatření k úpravě koagulace co nejdříve od identifikace stavu PŽOK.
Doporučení 26
K identifikaci typu koagulační poruchy u PŽOK a k její monitoraci doporučujeme kromě výše uvedených standardních a opakovaně prováděných vyšetření (KO, aPTT, PT, fibrinogen) používat i viskoelastometrické metody (ROTEM, TEG), jsou-li dostupné.
Doporučení 27
K dosažení/obnovení účinnosti endogenních hemostatických mechanismů a léčebných postupů podpory koagulace doporučujeme maximální možnou korekci hypotermie, acidózy a hladiny ionizovaného kalcia.
Doporučení 28
Doporučujeme časnou aplikaci postupů k prevenci hypotermie a udržení normotermie.
Doporučení 29
Doporučujeme monitorovat a udržovat hladinu ionizovaného kalcia v normálním rozmezí při podávání transfuzních přípravků (zejména čerstvě zmražené plazmy).
Doporučení 30
Substituci fibrinogenu doporučujeme u pacientek s PŽOK při poklesu jeho hladiny pod 2 g/l a/nebo při nálezu jeho funkčního deficitu zjištěného viskoelastometrickými metodami nebo při odůvodněném klinickém předpokladu deficitu fibrinogenu i bez znalosti jeho hladin. Jako minimální úvodní dávku u PŽOK doporučujeme podání úvodní dávky 4 g fibrinogenu nebo ekvivalentu této dávky při použití transfuzních přípravků se zvýšeným obsahem fibrinogenu.
Doporučujeme, aby každé porodnické pracoviště bylo vybaveno přiměřenou zásobou fibrinogenu s jeho okamžitou dostupností.
Doporučení 31
U pacientek s PŽOK navrhujeme zvážit podání TXA co nejdříve od vzniku PŽOK. Pokud je TXA podávána, pak doporučujeme úvodní dávku 1 g během 10 minut a poté pokračovat infuzně v dávce 1 g během 8 hodin. Alternativou je dávkování 20–25 mg/kg.
Doporučení 32
Po zástavě krvácení podání TXA u pacientek s PŽOK nedoporučujeme.
Doporučení 33
Podání čerstvě zmražené plazmy doporučujeme v situacích PŽOK, kdy a) jsou současně přítomny laboratorní známky poruchy koagulace, korigovatelné podáním plazmy, b) nemáme možnost identifikace typu a/nebo příčiny koagulační poruchy, c) není indikováno podání některého z koncentrátů koagulačních faktorů.
Doporučení 34
Podání koncentrátu faktorů protrombinového komplexu (PCC) doporučujeme u pacientek s PŽOK a) léčených antagonisty vitaminu K nebo b) kde je předpoklad deficitu faktorů v PCC obsažených. Rutinní podávání PCC u pacientek s PŽOK nedoporučujeme.
Doporučení 35
Použití rFVIIa u pacientek s PŽOK patří do kategorie tzv. off-label podání. Podání rFVIIa navrhujeme zvážit u pacientek s PŽOK při selhávání správně prováděných tzv. standardních postupů, jako je tzv. rescue postup před indikací k hysterektomii za předpokladu dosažení podmínek optimální účinnosti podaného rFVIIa (fibrinogen > 1 g/l, koncentrace hemoglobinu > 60 g/l, trombocyty > 50 × 109/l, pH > 7,2).
Doporučení 36
U pacientek s PŽOK doporučujeme podávání erytrocytárních transfuzních přípravků k dosažení cílové hodnoty hemoglobinu v pásmu 70–80 g/l. Cílová hodnota hemoglobinu by měla být individualizována s ohledem na oběhovou stabilitu, anamnézu, komorbidity a odhadovanou orgánovou rezervu.
Doporučení 37
U pacientek s PŽOK doporučujeme podávání trombocytů k dosažení cílové hodnoty minimálně 50 × 109/l nebo při poruše jejich funkce.
Doporučení 38
Rutinní měření hladin antitrombinu u pacientek s PŽOK nedoporučujeme.
Doporučení 39
Rutinní substituci antitrombinu u pacientek s PŽOK nedoporučujeme.
Doporučení 40
Doporučujeme zahájit farmakologickou profylaxi trombembolické nemoci nejdříve za 24 h od dosažení kontroly PŽOK. Mechanickou tromboprofylaxi (intermitentní pneumatická komprese a/nebo elastické punčochy doporučujeme zahájit okamžitě, jakmile to klinický stav dovolí).
Zkratky
aPTT aktivovaný parciální tromboplastinový čas
KO krevní obraz
PCC koncentrát protrombinového komplexu
PPH postpartum haemorrhage; postpartální hemoragie
PT protrombinový čas
PŽOK peripartální život ohrožující krvácení
ROTEM rotační tromboelastometrie
TEG tromboelastografie
TXA kyselina tranexamová
Seznam autorů
Pracovní skupina
doc. MUDr. Binder Tomáš, CSc.
doc. MUDr. Bláha Jan, Ph.D.
MUDr. Blatný Jan, Ph.D.
MUDr. Buršík Martin
prof. MUDr. Černý Vladimír, Ph.D., FCCM
doc. MUDr. Feyereisl Jaroslav, CSc.
MUDr. Kokrdová Zuzana, Ph.D.
MUDr. Křepelka Petr, Ph.D
prof. MUDr. Kvasnička Jan, DrSc.
prof. MUDr. Pařízek Antonín, CSc.
MUDr. Seidlová Dagmar, Ph.D.
doc. MUDr. Štourač Petr, Ph.D.
Oponentní skupina
doc. MUDr. Šimetka Ondřej, Ph.D., MBA
prof. MUDr. Ľubušký Marek, Ph.D., MHA
MUDr. Janků Petr, Ph.D.
Podíl autorů na vzniku doporučení:
Členové pracovní skupiny se podíleli na přípravě, průběžném připomínkování a na finální verzi doporučeného postupu. Členové oponentní skupiny připomínkovali verzi připravenou pracovní skupinou. Koordinátory přípravy doporučeného postupu a finálními editory textu byli prof. MUDr. Pařízek Antonín, CSc., a prof. MUDr. Černý Vladimír, Ph.D., FCCM.
Doporučený postup byl převzat k otištění v časopisu Anesteziologie a intenzivní medicína se souhlasem vedoucího redaktora časopisu Česká gynekologie.
Odkaz na primární publikaci:
Revize doporučeného postupu ČGPS CLS JEP z roku 2008, publikovaného v Ceska Gynekol. 2009;74:supplementum;28–31, revize mezioborového konsenzuálního stanoviska z roku 2011, publikovaného v Ceska Gynekol. 2013;78:supplementum;38–40.
Schváleno výborem ČGPS ČLS JEP dne 5. 12. 2017
Adresa pro korespondenci:
prof. MUDr. Vladimír Černý, Ph.D., FCCM
Zdroje
1. Tunçalp Ö, Souza JP, Gülmezoglu M. World Health Organization. New WHO recommendations on prevention and treatment of postpartum hemorrhage. Int J Gynecol Obstet. 2013;123 : 254–256.
2. John M. Eisenberg Center for Clinical Decisions and Communications Science. Management of Postpartum Hemorrhage: Current State of the Evidence, 2007.
3. Mousa HA, Cording V, Alfirevic Z. Risk factors and interventions associated with major primary postpartum hemorrhage unresponsive to first-line conventional therapy. Acta Obstet Gynecol Scand. 2008;87 : 652–661.
4. Solomon C, Collis RE, Collins PW. Haemostatic monitoring during postpartum haemorrhage and implications for management. Br J Anaesth. 2012;109 : 851–863.
5. Su LL, Chong YS. Massive obstetric haemorrhage with disseminated intravascular coagulopathy. Best Pract Res Clin Obstet Gynaecol. 2012;26 : 77–90.
6. Bohlmann MK, Rath W. Medical prevention and treatment of postpartum hemorrhage: a comparison of different guidelines. Arch Gynecol Obstet. 2014;289 : 555–567.
7. Abdul-Kadir R, McLintock C, Ducloy AS, et al. Evaluation and management of postpartum hemorrhage: consensus from an international expert panel. Transfusion. 2014;54 : 1756–1768.
8. Sentilhes L, Vayssiere C, Mercier FJ, et al. Hémorragie du post-partum: recommandations pour la pratique clinique – Texte des recommandations (texte court). J Gynécologie Obs Biol la Reprod. 2014;43 : 1170–1179.
9. Schlembach D, Mörtl MG, Girard T, et al. Management der postpartalen Blutung (PPH). Anaesthesist. 2014;63 : 234–242.
10. Main EK, Goffman D, Scavone BM, et al. National partnership for maternal safety. Obstet Gynecol. 2015;126 : 155–162.
11. Woiski MD, Scheepers HC, Liefers J, et al. Guidelinebased development of quality indicators for prevention and management of postpartum hemorrhage. Acta Obstet Gynecol Scand. 2015;94 : 1118–1127.
12. Lockhart E. Postpartum hemorrhage: a continuing challenge. Hematology. 2015;2015 : 132–137.
13. Dahlke JD, Mendez-Figueroa H, Maggio L, et al. Prevention and management of postpartum hemorrhage: a comparison of 4 national guidelines. Am J Obstet Gynecol. 2015;213 : 76.e1–76.e10.
14. Carvalho M, Rodrigues A, Gomes M, et al. Interventional algorithms for the control of coagulopathic bleeding in surgical, trauma, and postpartum settings. Clin Appl Thromb. 2016; 22 : 121–137.
15. Clark SL. Obstetric hemorrhage. Semin Perinatol. 2016;40 : 109–111.
16. Sentilhes L, Vayssiere C, Deneux-Tharaux C, et al. Postpartum hemorrhage: guidelines for clinical practice from the French College of Gynaecologists and Obstetricians (CNGOF). Eur J Obstet Gynecol Reprod Biol. 2016;198 : 12–21.
17. Collins P, Abdul-Kadir R, Thachil J. Subcommittees on Women’s Health Issues in Thrombosis and Haemostasis and on Disseminated Intravascular Coagulation. Management of coagulopathy associated with postpartum hemorrhage: guidance from the SSC of the ISTH. J Thromb Haemost. 2016;14 : 205–210.
18. Jones RM, de Lloyd L, Kealaher EJ, et al. Platelet count and transfusion requirements during moderate or severe postpartum haemorrhage. Anaesthesia. 2016;71 : 648–656.
19. Woiski MD, van Vugt HC, Dijkman A, et al. From Postpartum Haemorrhage Guideline to Local Protocol: A Study of Protocol Quality. Matern Child Health J. 2016;20 : 2160–2168.
20. Vendittelli F, Barasinski C, Pereira B, et al. Policies for management of postpartum haemorrhage: the HERA cross-sectional study in France. Eur J Obstet Gynecol Reprod Biol. 2016;205 : 21–26.
21. Lier H, Schlembach D, Korte W, et al. Die neue deutsche Leitlinie zur peripartalen Hämorrhagie – Wichtige Aspekte für die Gerinnungs – Anästhesiologie Intensivmed. Notfallmedizin Schmerztherapie. 2016;51:S.526–535.
22. Sentilhes L, Merlot B, Madar H, et al. Postpartum haemorrhage: prevention and treatment. Expert Rev Hematol. 2016,9 : 1043–1061.
23. Wise J. Train all maternity staff to treat postpartum haemorrhage, say guidelines. BMJ. 2016;355:i6736.
24. Vaught AJ. Critical care for the obstetrician and gynecologist. Obstet Gynecol Clin North Am. 2016;43 : 611–622.
25. Kassebaum NJ, Barber RM, Bhutta ZA, et al. Global, regional, and national levels of maternal mortality, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet. 2016;388 : 1775–1812.
26. Wattar BAl, Tamblyn JA, Parry-Smith W, et al. Management of obstetric postpartum hemorrhage: a national service evaluation of current practice in the UK. Risk Manag Healthc Policy. 2017;10 : 1–6.
27. Evensen A, Anderson JM, Fontaine P. Postpartum hemorrhage: prevention and treatment. Am Fam Physician. 2017;95 : 442–449.
28. Committee on Practice Bulletins-Obstetrics. Practice Bulletin No. 183. Obstet Gynecol. 2017;130:e168–e186.
29. Shaylor R, Weiniger CF, Austin N, et al. National and International Guidelines for Patient Blood Management in Obstetrics. Anesth Analg. 2017;124 : 216–232.
30. Ústav zdravotnických informací a statistiky ČR. Rodička a novorozenec 2014–2015. ÚZIS ČR, 2017, ISSN 1213-2683 ISBN 978-80-7472-160-1.
31. Arulkumaran S. A Comprehensive textbook of postpartum hemorrhage: an essential clinical reference for effective management: Sapiens. 2012. Volně dostupné na: https://www.glowm.com/resource_type/resource/textbook/title/a-comprehensivetextbook-of-postpartum-hemorrhage-2%3Csup%3End%3C-sup%3Eedition/resource_doc/1275.
32. Blatný J, Seidlová D, Penka M, et al. Severe postpartum haemorrhage treated with recombinant activated factor VII in 80 Czech patients: analysis of the UniSeven registry. Int J Obstet Anesth. 2011;20 : 367–368.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Anestezie u popáleninČlánek Zajímavosti, tipy a triky
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2018 Číslo 5- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
-
Všetky články tohto čísla
- Použití plicnicového katétru na kardiochirurgických pracovištích v České a Slovenské republice – mezinárodní dotazníková studie
- Vliv infuzních roztoků na krevní srážlivost
- Co všechno vnese umělá inteligence do anesteziologie?
- Regionální anestezie k operacím kolene – periferní nervové blokády s minimálním dopadem na motorickou funkci dolní končetiny
- Uplatnění paliativní péče v oblasti intenzivní medicíny
- Perzistující pooperační bolest
- Cytomegalovirové infekce v intenzivní péči: léčit, nebo ignorovat?
- Diagnostika a léčba peripartálního život ohrožujícího krvácení - Česko-slovenský mezioborový konsenzus
- Kortikosteroidy v sepsi – definitivní názor?
- Stanovisko výboru k podávání léčivých přípravků s obsahem propofolu z jedné lahvičky/ampulky pro více pacientů
- Používání propofolu – co je zakázáno, tak není (opravdu) dovoleno... aneb co vše riskujeme, pokud jej používáme v rozporu se SPC?
- Vrací se plná krev do civilní traumatologie?
- Anestezie u popálenin
- Čichové receptory – nejde jen o čich aneb fascinující příklad dokonalé evoluce (jen ještě úplně nevíme, proč to tak vše je…)
- Zobrazovací metody v klinické praxi
- Porucha vědomí a okluze Percheronovy arterie
- Konsenzuální doporučení pro nitrožilní podávání ketaminu v léčbě akutní bolesti
- Praktická doporučení pro středně hlubokou analgosedaci
- Statistika oboru anesteziologie a intenzivní medicína – A 025
- Ohlédnutí za kongresem ČSIM v Brně 20.−22. června 2018: Co jste na něj říkali vy?
- Zajímavosti, tipy a triky
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Používání propofolu – co je zakázáno, tak není (opravdu) dovoleno... aneb co vše riskujeme, pokud jej používáme v rozporu se SPC?
- Regionální anestezie k operacím kolene – periferní nervové blokády s minimálním dopadem na motorickou funkci dolní končetiny
- Vliv infuzních roztoků na krevní srážlivost
- Cytomegalovirové infekce v intenzivní péči: léčit, nebo ignorovat?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



