-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Nové horizonty v regionální anestezii – fascie a ultrazvuk
Autoři: D. Nalos 1; D. Doležal 2; D. Mach 3
Působiště autorů: Klinika anesteziologie, perioperační a intenzivní medicíny, Masarykova nemocnice v Ústí nad Labem, Univerzita Jana Evangelisty Purkyně v Ústí nad Labem 1; Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Hradec Králové, Lékařská fakulta v Hradci Králové, Univerzita Karlova 2; Anesteziologicko-resuscitační oddělení, Nemocnice Nové Město na Moravě 3
Vyšlo v časopise: Anest. intenziv. Med., 30, 2019, č. 2, s. 80-85
Kategorie: Regionální anestezie - speciální článek
Souhrn
The ultrasound machine has become a practically irreplaceable aid for safe and successful regional anaesthesia. Introduction of ultrasonic assistance into regional anaesthesia represents a revolutionary change comparable to that of the introduction of electro-stimulating methods to locate nerves. Direct visualization of needles and target organs and in particular monitoring of the distribution of the local anaesthetic in real time fundamentally influence normal clinical practice. Due to the ultrasound navigation, there a reduction in the risk of serious complications had been achieved. There has also been a reduction in the doses of local anaesthetics and an increase in the success rate of nerve blocks. Ultrasound assistance also enabled the introduction of new approaches and methods. Application of local anaesthetics under ultrasound control into the optimal space, often defined by fascias, gives the nerve blocks sufficient quality while reducing the risk of complications. Such techniques often minimise motor blockade, positively affecting the postoperative mobilization of the patient.
Klíčová slova:
regionální anestezie – ultrazvuk – fasciální teorie
ÚVOD
Vážení čtenáři, uplynulo deset let od doby, kdy vyšla kniha Periferní nervové blokády [1]. V kapitole o anatomii brachiálního plexu je na straně 100 odstavec nazvaný „Pohled autorů na společnou neurovaskulární pochvu“. Je to jedna z prvních nesmělých definic „fasciální teorie“. Postupné poznání sonoanatomie v různých oblastech vhodných pro provedení nervových blokád vedlo i k posunu názorů na vzájemný vztah nervů, cév a svalových fascií v různých oblastech těla. Mezitím se ve světové literatuře objevila celá plejáda přístupů, u kterých distribuce anestetika ve fasciálních prostorách hraje klíčovou roli. Domníváme se, že poznání vlivu fascií na distribuci anestetika, a tedy vlastní blokádu, usnadní klinické rozhodování, výběr optimální techniky a zlepší její úspěšnost.
Chtěli bychom se v sérii článků s vámi podělit o naše současné poznatky a názory na hlavní faktory, které určují distribuci anestetika směrem k nervovým vláknům. V první části, kterou vám nyní předkládáme, se pokusíme ukázat přínos ultrazvukové asistence a fasciálních prostor pro rozvoj periferní regionální anestezie. V následujících kapitolách, které budou postupně vycházet, se zaměříme na jednotlivé oblasti, na konkrétní „fasciální prostory“ a jejich vztah k nervovým blokádám.
Přínosem série článků o fasciálních prostorech a ultrazvukové asistenci je tvrzení, že aplikace lokálního anestetika pod ultrazvukovou kontrolou do „optimálního“ prostoru definovaného fasciemi určuje kvalitu nervové blokády. Cílem některých nových postupů je minimalizovat ovlivnění motoriky, což zlepšuje pooperační mobilitu a vede ke zkrácení hospitalizace. Naše závěry jsou založeny zejména na klinickém pozorování a malých sériích vyšetření. Ačkoliv přibývají studie, které ukazují pozitivní vliv těchto fasciálních blokád na stonání pacientů, a potvrzují tak dosavadní klinická pozorování, bude pro obecné potvrzení „fasciální teorie“ třeba ověření na velkých kontrolovaných souborech.
Problematika vztahu fasciálních prostor a nervových blokád bude rozdělena do pěti samostatných článků, v prvním z nich představujeme teoretickou část a zmiňujeme přínos ultrazvukové asistence. Druhá kapitola bude věnovaná oblasti kranio-cervikálního přechodu a cervikálnímu plexu, ve třetím dílu se budeme věnovat fasciálním strukturám brachiálního plexu, čtvrtý díl se zaměří na fasciální prostory trupu a v posledním dílu se zaměříme na fasciální prostory pletení a nervů pro dolní končetinu.
HISTORIE ULTRAZVUKU V ANESTEZIOLOGII
Ultrazvuk (UZ) se stal předmětem lékařského výzkumu ve 40. letech 20. století, o deset let později se metoda zobrazení měkkých částí lidského těla pomocí ultrazvukových vln začala postupně rozšiřovat do medicínské praxe. Anesteziologie je jedním z posledních medicínských oborů, kde se ultrazvuk stává zcela běžným, potřebným a někdy obtížně nahraditelným pomocníkem.
MOŽNOSTI ULTRAZVUKOVÉHO ZOBRAZENÍ V REGIONÁLNÍ ANESTEZII
Snaha aplikovat lokální anestetikum do bezprostřední blízkosti nervu může zvyšovat riziko jeho poškození. K němu dochází zpravidla mechanickým tlakem při aplikaci lokálního anestetika pod epineurium, tedy do nervového svazku (obr. 1). S dlouhodobými následky poškození periferních nervů se anesteziolog ve své běžné praxi setkává jen nahodile. Takto postižení pacienti zpravidla vyhledávají lékaře jiných odborností. Ukazuje se, že použití neurostimulace nedokáže stoprocentně zabránit intraneurální aplikaci lokálního anestetika [2]. Současně elektrostimulační (ES) identifikace hrotu jehly není schopna zaručit jeho ideální polohu v příslušném fasciálním prostoru. Elektrostimulační metoda nám dává informaci pouze o výsledku působení proudu na nervovou strukturu, který je v přímé úměře ke vzdálenosti hrotu jehly od nervu a je závislý na vodivosti bezprostředního okolí hrotu jehly. Neříká nám, zda jsme již pronikli do vhodných fasciálních prostor nebo jsme pouze přitiskli fascii na nerv, nebo zda jsme již přímo intranuerálně. Je pravděpodobné, že právě zde se skrývá vysvětlení vyšší úspěšnosti ultrazvukem asistovaných metod ve srovnání s metodami elektrostimulačními [2‒4].
Obr. 1. Příčný řez cervikálním nervem a jeho bezprostředním okolím 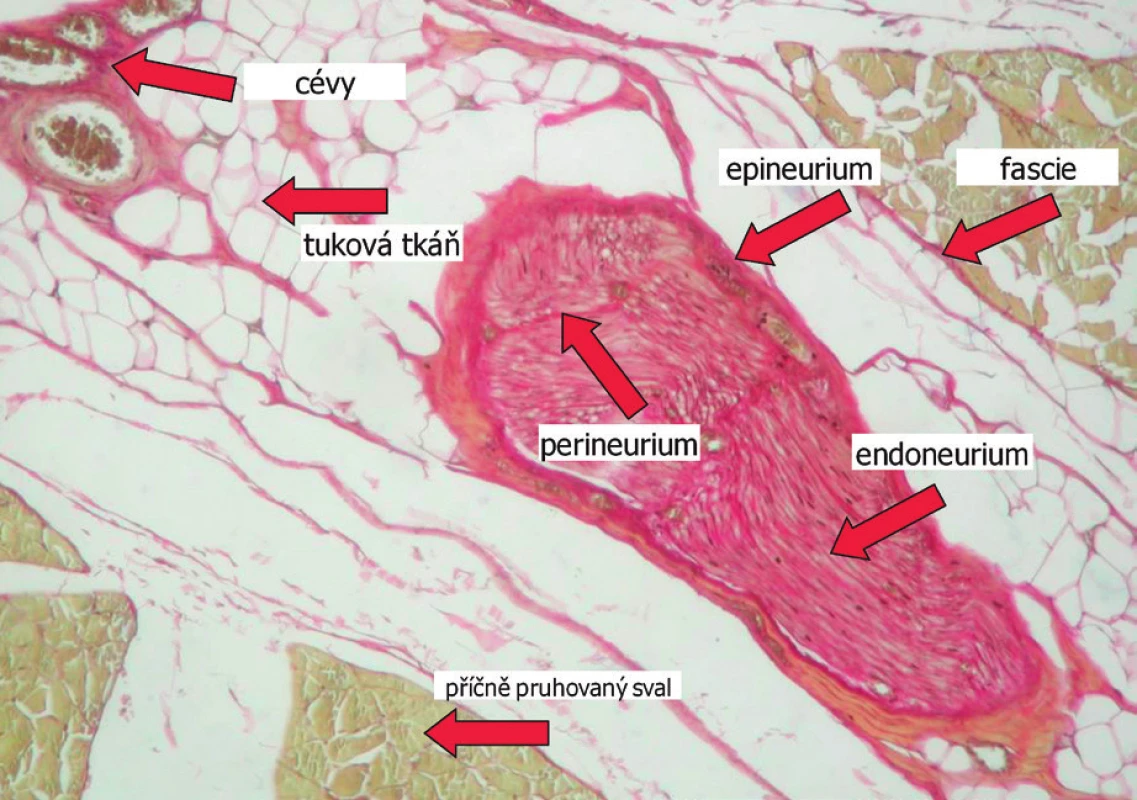
SVĚT FASCIÍ
Jednou z předností ultrazvukového zobrazení oproti ostatním metodám je schopnost zřetelně zobrazit fascie díky tomu, že fascie proti svému okolí obsahují relativně málo vody a mají schopnost odrážet velké množství ultrazvukových vln (obr. 2).
Obr. 2. Obraz cervikálního plexu, na levé části obrázku jsou šipkami zvýrazněné svalové fascie, na pravé části jsou zvýrazněné nervy cervikálního plexu 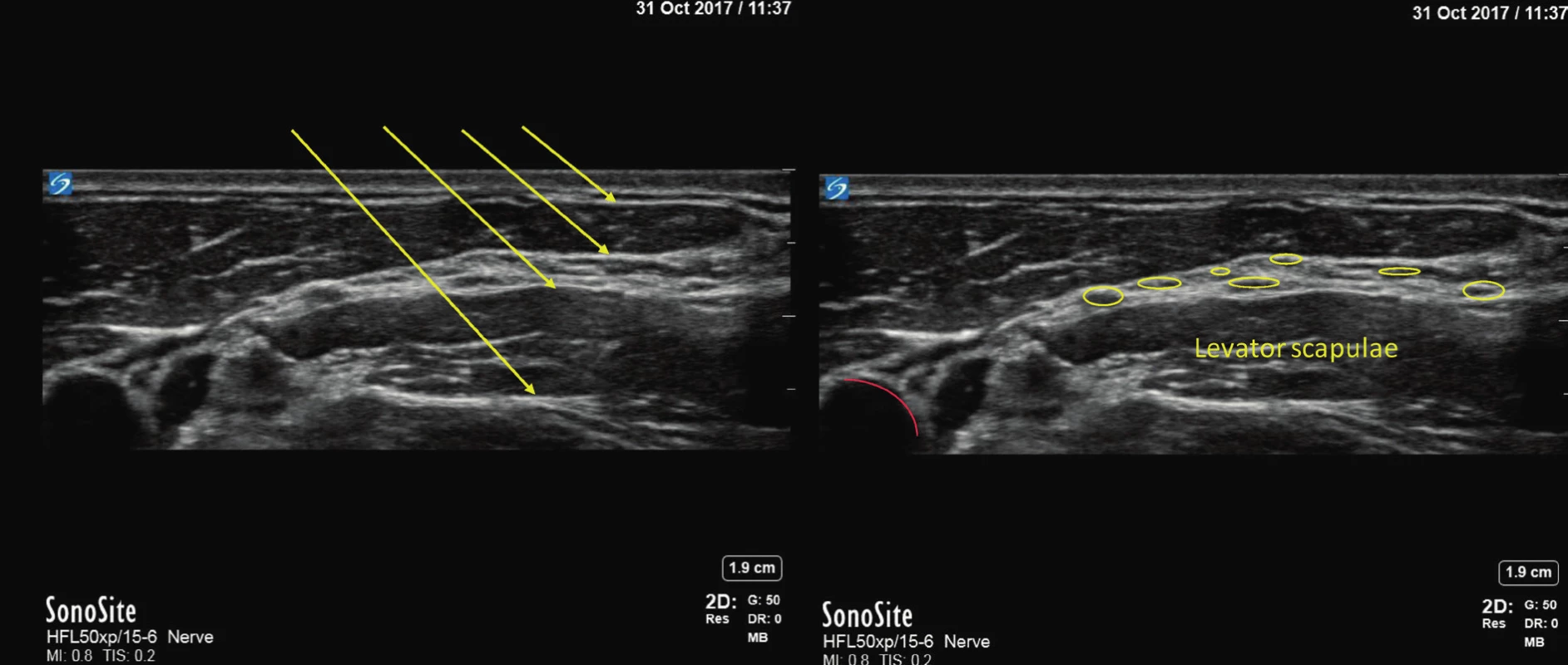
Fascie jsou volné pojivové tkáně, jejichž základ je tvořen z jemných fibrózních a kolagenních vláken vyskytujících se v celém těle. Dají se rozdělit na tři skupiny. Povrchová fascie, hluboká fascie a fascie pokrývající jednotlivé svaly nebo skupiny svalů. Hluboká fascie tvoří membránu, která se rozprostírá po celém těle a mimo jiné s podílí na udržení rovnováhy. Svalová fascie umožňuje klouzavý pohyb svalů. Mezi fasciemi, úpony a šlachami je rozdíl ve stavbě. Šlachy a svalové úpony mají jednosměrné uspořádání vláken, kdežto fascie jsou ve tvaru síťoviny [5].
Silné fasciální struktury (fascia lata a thorakolumbální fascie) se významně podílejí na stabilitě těla. Pro lokální anestetikum jsou částečně průchodné jen velmi jemné pavoučkovité fascie. Silnější fascie a úpony nejsou pro LA průchodné.
Řada periferních nervů probíhá mezi silnějšími strukturami pojivové tkáně – fasciemi, které jsou ultrazvukem dobře identifikovatelné a ohraničují zevně prostor vhodný pro šíření anestetika podél nervu. Tlak aplikované tekutiny zprvu fasciální struktury oddálí, ale ty se díky elastickým vlastnostem mají tendenci vracet do původní polohy a tak ovlivnit distribuci anestetika. Distribuce anestetika je dále ovlivněna nejen charakterem fascií, ale také tenzí okolních svalů, směřováním proudu z hrotu jehly a posturální polohou pacienta, protože tekutina vlastní vahou samovolně klesá. Tyto zmíněné faktory částečně relativizují výsledky studií založených na šíření obarvených tekutin ve fasciálních prostorech zemřelých.
Mezi hrotem jehly a cílovým místem lokálního anestetika na nervovém vlákně je vždy několik vrstev pojivové tkáně. Interfasciální prostory obsahují individuálně velmi rozdílný počet tukových buněk. Čím méně pojivové tkáně stojí mezi jehlou a nervem, tím menší dávku a objem lokálního anestetika můžeme použít. Tukové buňky zvětšují jednak distribuční prostor anestetika a zároveň vytváří odpor pro jeho hladké šíření fasciálními prostory. To je jedno z možných vysvětlení averzního vztahu obezity a efektivnosti blokád [6]. Naopak u štíhlých jedinců a dětí je šíření LA velmi snadné [7].
Svalové fascie vytvářejí uzavřené či polouzavřené prostory mezi svaly prakticky na celém těle [5]. Tyto štěrbinovité prostory využívají na mnoha místech cévy a nervy při cestě ke svým cílovým orgánům. Ultrazvuková „viditelnost“ těchto fasciálních prostor nám v indikovaných případech umožnuje aplikovat lokální anestetikum do fasciálních prostor a blokovat i tenké nervy, které jsou na ultrazvukovém zobrazení špatně vidět nebo nejsou zobrazitelné vůbec. Tato nesporně výhodná vlastnost fascii pro RA je zatím v klinické praxi trochu nedoceněna [8].
ULTRAZVUK
Výhody využití ultrazvuku v regionální anestezii periferních nervů jsou nicméně již poměrně dobře dokumentované. Ultrazvuková asistence vede u trénovaného lékaře ke zkrácení doby potřebné k provedení procedury, k rychlejšímu nástupu blokády, ke snížení dávek lokálního anestetika [9] a k nižšímu počtu vpichů u jednotlivých blokád. Je také referován nižší počet paréz bránice a nižší výskyt blokád n. reccurens [3]. Jako důležitý kvalitativní pokrok je třeba zmínit zvýšený počet úspěšných blokád. Zároveň se snížila četnost komplikací regionální anestezie, jako je toxická reakce po podání anestetika (LAST) a mechanické poškození nervu [3]. Vizualizace pleury je důležitá u všech blokád v okolí klíční kosti a na hrudníku. Bezpečná proveditelnost nadklíčkových blokád pomocí ultrazvuku stojí za renesancí tohoto velmi efektivního přístupu k blokádám brachiálního plexu. Počet pneumothoraxů v souvislosti s regionální anestezií dramaticky poklesl [3]. Díky ultrazvukovému zobrazení došlo k explozivnímu nárůstu možností anestezovat oblast trupu [10]. Selektivní blokády na dolní končetině poskytly možnost provádět anestezii s minimálním vlivem na motorické nervy usnadňující pooperační mobilitu a zkrácení doby hospitalizace [11].
Význam ultrazvukové asistence v regionální anestezii však nespočívá pouze ve statickém zobrazení anatomických struktur. Zásadní přínos je v možnosti neinvazivního dynamického sledování anatomických struktur přímo u lůžka nemocného. Dostáváme možnost monitorovat průběh zavádění jehly, identifikovat polohu hrotu i dynamiku šíření anestetika do okolí nervů. Možnost sledování šíření tekutiny v reálném čase umožňuje korekci polohy hrotu jehly a optimalizaci umístění lokálního anestetika, eventuálně jiné tekutiny s obsahem účinné látky. Ultrazvuk umožnuje sledovat nervy a tvary plexů nejen v místě klasických známek (landmarks), ale dokáže vizualizovat průběh nervu ve velkém rozsahu a identifikovat anatomické vztahy k okolním strukturám. Zvláště na končetinách jsme schopni sledovat nervy ve značné části jejich průběhu. Vizualizace anatomických poměrů nám umožňuje identifikovat anatomické varianty a anomální průběhy nervů, což v důsledku vede k menšímu počtu selhání blokád. Zásadní posun oproti stimulačním metodám identifikace nervových struktur je možnost dynamicky sledovat umístění hrotu jehly (obr. 3). Vizualizace hrotu jehly a šíření anestetika poskytuje daleko přesnější informaci.
Obr. 3. Jehla s reverberací ve fascia iliaca rozepnuté náplní lokálního anestetika 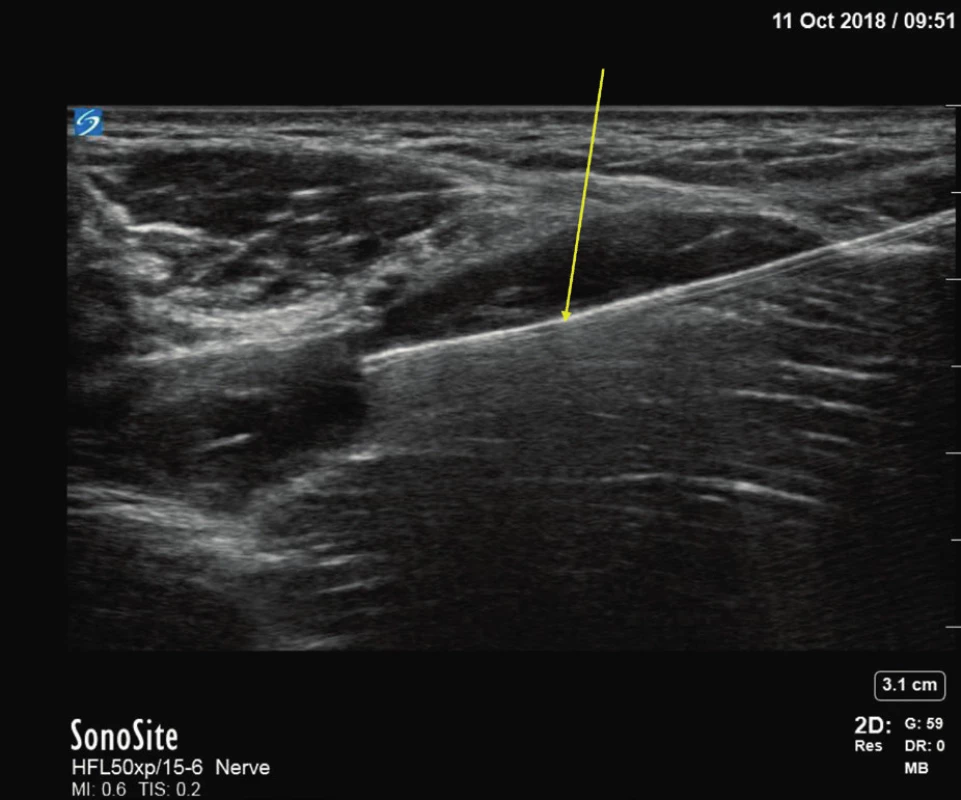
ZOBRAZENÍ CÉV PRO ÚSPĚŠNOU A BEZPEČNOU REGIONÁLNÍ ANESTÉZII
Cévy lze ultrazvukem poměrně snadno znázornit jako hypoechogenní až anechogenní struktury. Na tepnách a na velkých žilách lze sledovat pulzaci. Při pochybách lze cévy verifikovat barevným dopplerovským obrazem. Další možností, jak identifikovat cévy, je změna tlaku na ultrazvukovou sondu, která vyvolá změnu tvaru. Tepny se deformují velmi málo, kdežto žíly mohou zvýšením tlaku na sondu zcela kolabovat. Znázorněné cévy jsou nejen varováním před intravazálním podáním, ale také nám v řadě lokalit usnadňují orientaci a poskytují informace o průběhu nervů ve společných fasciálních prostorech. Detailně se budeme anatomickým vztahům cév a nervů věnovat v kapitolách týkajících se jednotlivých oblastí.
Možnost kontinuálně monitorovat šíření podávaného roztoku v ultrazvukovém obraze slouží i jako prevence nechtěné aplikace do cévního systému. Pokud se u hrotu jehly nevytváří hypoechogenní depo aplikovaného anestetika, vzniká podezření z intravazálního podání. Při takovém podezření je nutné okamžité přerušení dávky. Pokud se depo lokálního anestetika (LA) vytváří, je masivní intravazální aplikace prakticky vyloučena. Negativní aspirace krve před každým podáním LA zůstává samozřejmou součástí správné klinické praxe. Pomocí UZ jsme schopni identifikovat variabilitu cévního uspořádání, což pomáhá vyvarovat se nadměrnému riziku intravazální aplikace LA (obr. 4).
Obr. 4. Tříselná oblast vlevo – barevný Doppler. Abnormální obraz femorálních tepen, atypický obraz n. femoralis. Femorální žíla označena modře, femorální nerv žlutě. 
MODIFIKACE BLOKÁD A BLOKÁDY NA MÍRU
Ideální regionální anestezie působí pokud možno jen v místě nociceptivního dráždění a minimálně ovlivňuje ostatní část organismu. Anatomické znalosti a možnost sledovat průběh nervů ve větším rozsahu vede k modifikacím blokád podle individuální potřeby a žádaného rozsahu znecitlivění [6].
ZÁVĚR
Charakter ultrazvukového zobrazení nám umožnil poodhalit svět fascii, úponů a obalů jednotlivých orgánů. Fascie a obecně pojivové tkáně samy o sobě jsou častým zdrojem akutní i chronické bolesti a někdy i konečným cílem léčby. Tyto nenápadné všudypřítomné struktury vytvářejí bariéry nejen pro fyzikální šíření tekutin, ale i pro difuzi účinných látek. Obvykle obsahují jen malé množství vody a mají vysokou ultrazvukovou impedanci, což je činí relativně dobře viditelnými. Na obrazovce ultrazvukového přístroje jsme schopni postřehnout nervové struktury silnější než 2 milimetry. Obrovský přínos ultrazvukové asistence je v možnosti aplikovat anestetikum i do blízkosti nervových struktur, které nejsou přímo ultrazvukem identifikovatelné. Orientaci nám umožňují jiné snadno zobrazitelné okolní struktury, jako jsou svaly, cévy a zejména fascie. Zobrazení nervů, cév, svalů a fascií umožňuje identifikovat polohu hrotu jehly a charakter šíření LA. Umožňuje identifikovat nepřesnou aplikaci LA mimo adekvátní fasciální prostor.
Vyškolený anesteziolog je schopen posoudit žádanou dynamiku rozšíření intrafasciálního prostoru lokálním anestetikem. Správná dynamika a vzhled tvorby depa anestetika bývají předpokladem úspěšné blokády. On-line sledování pohybu anestetika je další kontrolou správného provedení. Možnost sledovat šíření lokálního anestetika do okolí cílových nervů vedla u některých blokád k dramatickému snížení dávky.
Ultrazvukovou asistencí se nám dostalo pomocné metody, která nám ve dvojrozměrném obraze dokáže podat informace o trojrozměrném prostoru a posoudit anatomické vztahy u individuálního pacienta. Dynamický ultrazvukový obraz pomáhá odlišit šíření anestetika v různých tkáních a v neposlední řadě vizualizace fasciálních prostor umožnila vznik nové kategorie blokád „fasciální kompartmentové blokády“.
Práce je původní, nebyla publikována ani není zaslána k recenznímu řízení do jiného média.
Autoři prohlašují, že nemají střet zájmů v souvislosti s tématem práce.
Všichni autoři rukopis četli, souhlasí s jeho zněním a zasláním do redakce časopisu Anesteziologie a intenzivní medicína.
Podíl autorů na vytvoření článku:
- ND: koncept článku, 90 %
- DD: 5 %
- MD: 5 %
Do redakce došlo dne 7. 4. 2019.
Do tisku přijato dne 16. 5. 2019.
Adresa pro korespondenci:
MUDr. Daniel Nalos
Zdroje
1. Nalos D., Mach D. Periferní nervové blokády. 1. vydání. Praha: Grada, 2010 : 100.
2. De Andrés J., Alonso-Iñigo JM, Sala-Blanch X, Reina MA. Nerve stimulation in regional anesthesia: theory and practice. Best Pract Res Clin Anaesthesiol. 2005;19 : 153–174.
3. Neal JM.Ultrasound-Guided Regional Anesthesia and Patient Safety: Update of an Evidence-Based Analysis. Reg Anesth Pain Med. 2016;41 : 195–204.
4. Neal JM, Brull R, Horn JL, et al. The Second American Society of Regional Anesthesia and Pain Medicine Evidence - Based Medicine Assesment of Ultrasound-Guided Regional Anesthesia: Executive Summery. Reg Anesth Pain Med. 2016;41 : 181–194.
5. Stecco C. Functional Atlas of the Human Fascial System. Edinburgh, UK: Churchilll Livingstone Elsevier, 2015 : 59.
6. Ingrande J, Brodsky JB, Lemmens HM. Regional anesthesia and obesity. Curr Opin Anaesthesiol. 2009;22 : 683–686.
7. Darren K, et al. Evidence for the Use of Uptrasound Imaging in Pediatric Regional Anesthesia sytematic Review. Reg Anesth Pain Med. 2016;41 : 229–241.
8. Willard FH, et al. The thoracolumbal fascia: anatomy function and clinical consideration. J Anat. 2012;221 : 507–536.
9. Marhofer P, Schrogendorfer K, Wallner T, et al. Ultrasound guidance reduces the amount of local anesthetic for 3-in-1 blocks. Reg Anesth Pain Med. 1998;23 : 584–588.
10. Elshakawy H, Pawa A, Mariano ER. Interfascial Plane Blocks: Backto Basics. Reg Aneast Pain Med. 2018;43 : 341–346.
11. Grevstad U, et al. Effect of adductor canal block versus femoral nerve block on quadriceps strencght, mobilization, and pain after total knee arthroplasty: a randomized blinded study. Reg Anest Pain Med. 2015;40 : 3–10.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Akutní ischemie mezenteriaČlánek EKG lekce 4Článek Zajímavosti, tipy a trikyČlánek Zelené vlasy po propofolu?
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2019 Číslo 2- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
-
Všetky články tohto čísla
- EKG lekce 4
- Zajímavosti, tipy a triky
- Klinická výživa v chirurgii – doporučení ESPEN (European Society for Parenteral and Enteral Nutrition) s konsenzuálním hlasováním pracovní skupiny SKVIMP (Společnost klinické výživy a intenzivní metabolické péče)
- Významné životní jubileum doc. MUDr. Jarmily Drábkové, CSc.
- Recenze knihy Pain. Management, Issues and Controversies
- Kognitivní screening u cévních pacientů před operací
- Akutní ischemie mezenteria
- Montgomeryho T tubus při řešení inoperabilní stenózy trachey
- Pozdní probouzení po zresuscitované zástavě srdeční – jaká prognóza?
- Časná poporodní anestezie v České a Slovenské republice z pohledu studie OBAAMA-INT – prospektivní observační studie
- Nové horizonty v regionální anestezii – fascie a ultrazvuk
- Zelené vlasy po propofolu?
- Mukormykotická infekce u pacientů po transplantaci solidních orgánů
- Ošetření poranění podklíčkové tepny v souvislosti s chybným zavedením centrálního žilního katétru či hemodialyzační kanyly
- Internetové zdroje v intenzivní medicíně
- Kritéria Sepsis-3 – jsou pokrokem?
- Doporučení pro diagnostiku, prevenci a léčbu sezonní chřipky
- Vitamin C – od kurdějí k septickému šoku
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Klinická výživa v chirurgii – doporučení ESPEN (European Society for Parenteral and Enteral Nutrition) s konsenzuálním hlasováním pracovní skupiny SKVIMP (Společnost klinické výživy a intenzivní metabolické péče)
- Montgomeryho T tubus při řešení inoperabilní stenózy trachey
- EKG lekce 4
- Významné životní jubileum doc. MUDr. Jarmily Drábkové, CSc.
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



