-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
1 000 TIPS ve FN Hradec Králové: indikace a přežívání nemocných
1,000 TIPS in UH Hradec Kralove: indications and surviving
A total of 1,000 transjugular intrahepatic portosystemic shunts were performed at the University Hospital in Hradec Kralove during the period between September 1992 and February 2014. The cohort consisted of 651 males and 349 females, and the mean age was 54.9, ranging from 4.2 to 83.1 years. The procedure was most often performed in patients with liver cirrhosis due to portal hypertension complications (927 cases) and Budd-Chiari syndrome (52 cases). The procedure was unsuccessful in five cases. The most common indications for TIPS were: stopping oesophageal or gastric bleeding which could not be terminated by other methods (196 cases), prevention of recurrent variceal bleeding (371 cases) and treatment of refractory or intractable ascites (288 cases). Complications resulting in death of the patient during the procedure occurred in five cases. One-month and one-year survival in cirrhotic patients was 88% and 67%; in patients with Child-Pugh A classification 98% and 84%; Child-Pugh B classification 92% and 67%; Child-Pugh C classification 77% and 52%; in patients with bleeding which could not be terminated by other methods it was 80% and 64%; in patients indicated to prevent rebleeding 95% and 76%; and for treatment of ascites it was 86% and 54% respectively. TIPS became a standard method for treatment of complications related to portal hypertension in cirrhotic patients. During its 21 years of use in our centre, the proportion of indications as well as the structure of the cohort of patients is gradually changing.
Key words:
ascites – liver cirrhosis – Kaplan-Meier estimate – portal hypertension – portosystemic shunt – transjugular intrahepatic
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
21. 2. 2014Accepted:
24. 3. 2014
Autoři: Š. Šembera 1; V. Jirkovský 1; A. Krajina 2; T. Fejfar 1; J. Žižka 2; V. Chovanec 2; Miroslav Lojík 2
; J. Raupach 2; V. Šafka 2; T. Vaňásek 2; O. Renc 2
; P. Hůlek 1,3
Působiště autorů: Interní gastroenterologická klinika LF UK a FN Hradec Králové 1; Radiologická klinika LF UK a FN Hradec Králové 2; Interní klinika LF OU, Ostrava 3
Vyšlo v časopise: Gastroent Hepatol 2014; 68(2): 108-115
Kategorie: Hepatologie: původní práce
Souhrn
V období od září 1992 do února 2014 bylo provedeno ve Fakultní nemocnici v Hradci Králové 1 000 výkonů transjugulární intrahepatální portosystémové spojky. Soubor se skládal z 651 mužů a 349 žen ve věku od 4,2 do 83,1 let, průměr 54,9 let. Výkon byl nejčastěji proveden nemocným s jaterní cirhózou pro komplikace portální hypertenze (927 případů) a nemocným s Budd--Chiariho syndromem (52 případů), v pěti případech se spojku nepovedlo vytvořit. Nejčastějšími indikacemi k výkonu byly: krvácení do GIT, které se nepodařilo zastavit medikamentózně a endoskopicky (196 případů), prevence recidivy krvácení z jícnových nebo žaludečních varixů (371 případů) a léčba refrakterního nebo intraktabilního ascitu (288 případů). Komplikací vedoucích ke smrti nemocného během výkonu bylo pět. Jednoměsíční a jednoroční přežívání pacientů s cirhózou po TIPS celkově je 88 % a 67 %. U nemocných s klasifikací Child-Pugh A 98 % a 84 %, Child-Pugh B 92 % a 67 %, Child-Pugh C 77 % a 52 %, u nemocných s krvácením do GIT 80 % a 64 %, u nemocných indikovaných k prevenci recidivy krvácení 95 % a 76 % a léčbě ascitu 86 % a 54 %. TIPS se stal standardní léčebnou metodou k léčbě komplikací portální hypertenze u pacientů s cirhózou. Během 21 let jeho užívání na našem pracovišti se postupně mění zastoupení indikací i struktura souboru nemocných.
Klíčová slova:
ascites – jaterní cirhóza – Kaplan-Meierovy křivky přežívání – portální hypertenze – transjugulární intrahepatální portosystémová spojkaTransjugulární intrahepatální portosystémová spojka (TIPS) je arteficiální cévní zkrat vytvořený endovaskulárním přístupem za rentgenové kontroly mezi portálním řečištěm a jaterními žilami za účelem snížení portosystémového gradientu [1–4]. Do klinické praxe byl v Hradci Králové zaveden v září 1992 [3–9].
TIPS jako cévní zkrat způsobí rychlou změnu oběhových parametrů, které se v průběhu choroby vyvíjely dlouhou dobu. Prudká změna perfuze jaterního parenchymu může v některých případech vést ke zhoršení jaterní funkce. Dochází ke zvětšení portosystémového zkratu, jenž může být příčinou jaterní encefalopatie, zvýšení zátěže srdce a změny funkce dalších orgánů [10–16].
Tyto rychlé změny představují riziko zvláště pro nemocné s pokročilejším jaterním onemocněním a dalšími rizikovými faktory, jako je vyšší věk, snížená kardiální rezerva, a ovlivňují tak výsledné přežívání.
Snížená systémová vaskulární rezistence, hypercirkulace krve splanchnickou oblastí s následným zvýšeným minutovým srdečním výdejem a z toho plynoucí dlouhodobá mírná systémová hypotenze jsou příčinou poklesu renální perfuze a snížení clearance kreatininu. Tradičně byl k odhadu prognózy cirhotických nemocných využíván skórovací systém dle Child-Pugha. Clearance kreatininu zohlednilo až MELD skóre (Model for Endstage Liver Disease) po roce 2000, které je v současné době také využíváno k rozhodování o indikaci k TIPS [17,18].
Indikace k TIPS se v průběhu doby měnily do současné podoby.
Indikace akutní
- TIPS je indikován v případě selhání léčby akutního krvácení z jícnových nebo žaludečních varixů (léčba je kombinace endoskopického ošetření varixů a farmakoterapie, selháním je míněno pokračující krvácení nebo recidiva krvácení během prvních pěti dnů od začátku krvácení), doporučení z Baveno V (2b;B) [19].
- Časný TIPS – užití TIPS k zástavě varikózního krvácení během prvních 72 hod by mělo být zváženo u nemocných s vysokým rizikem selhání endoskopické léčby a farmakoterapie – jsou to nemocní s Child-Pugh skóre C s méně než 14 body nebo Child-Pugh B s aktivním krvácením. TIPS se provádí až po iniciální endoskopické a farmakologické léčbě, doporučení z Baveno V (1b;A) [19,20].
- TIPS je indikován u středně závažných a závažných průběhů Budd-Chiari syndromu, doporučení z AASLD 2009 (II-3) [21].
Indikace elektivní
Prevence krvácení
- TIPS je indikován k prevenci recidivy krvácení z jícnových varixů u nemocných, u kterých selhala prevence betablokátory a endoskopickou ligací či sklerotizací – tedy nemocní, kteří mají druhou epizodu krvácení z jícnových varixů přes správně prováděnou eradikaci varixů a užívání betablokátorů, doporučení z Baveno V (2b; B) [19].
- TIPS je indikován k prevenci recidivy krvácení z izolovaných gastrických varixů typ 1 (IGV1) nebo gastroezofageálních varixů typ 2 (GOV2), doporučení z Baveno V (2b; B) [19].
- TIPS je indikován k prevenci recidivy krvácení u nemocných, kde je léčba betablokátory kontraindikovaná nebo selhává a nelze užít endoskopických metod léčby – prevence recidivy krvácení z jícnových varixů, u kterých nelze užít ligace nebo sklerotizace, prevence recidivy krvácení z gastroezofageálních varixů typ 1 (GOV1), kde nelze užít ligaci a aplikaci tkáňového lepidla, prevence recidivy krvácení z portální gastropatie, doporučení z Baveno V (4; C) [19].
Léčba refrakterního ascitu a přidružených komplikací
- TIPS je indikován k léčbě refrakterního ascitu: TIPS je efektivní v léčbě refrakterního ascitu, ale je asociován s vysokým rizikem jaterní encefalopatie a studie prozatím neukázaly zlepšení přežívání v porovnání s opakovanými velkoobjemovými paracentézami. TIPS by měl být zvážen u nemocných s velmi frekventními paracentézami nebo tam, kde paracentézy nejsou účinné (např. u lokulárního ascitu), doporučení z EASL 2010 [22]. Užití TIPS u refrakterního ascitu je tedy otázkou kvality života a schopnosti zvládnout jaterní encefalopatii [12,14].
- TIPS je indikován u vybraných nemocných s opakovaným symptomatickým hydrothoraxem vzniklým na základě portální hypertenze, doporučení z EASL 2010 [22].
- TIPS není doporučen u hepatopulmonárního syndromu a u venookluzivní nemoci, protože nezlepšuje prognózu nemocných, doporučení z AASLD 2009 [21].
Další situace, kdy lze zvažovat užití TIPS, nejsou v doporučeních komentována, a to nejspíše pro malou četnost jejich výskytu. O TIPS lze také uvažovat v těchto případech:
- prehepatální portální hypertenze – kavernom porty,
- přístup do portálního řečiště k řešení trombóz v tomto řečišti.
Soubor nemocných a metodika
Byla analyzována data prvních 1 000 nemocných, kteří podstoupili TIPS ve Fakultní nemocnici v Hradci Králové (mezi zářím 1992 a únorem 2014). Data byla čerpána z prospektivně budované databáze, kde jsou evidovány informace o všech pacientech podstupujících TIPS, o průběhu výkonu, revizích a přežívání nemocných. Soubor byl analyzován z hlediska těchto parametrů: věk v době zákroku, pohlaví, indikace k zákroku, Child-Pugh skóre, komplikace zákroku [23].
U nemocných bylo posuzováno přežívání z hlediska věku, indikace k výkonu, funkčního stavu jater pomocí Child-Pugh skóre (Ch-P A = 5–6 bodů, Ch-P B = 7–9 bodů, Ch-P C = 10 a více bodů) a etiologie jaterní cirhózy. Pro zvolené skupiny byly vytvořeny Kaplan-Meierovy (K-M) křivky přežívání. Za počátek pozorování byl zvolen den vytvoření TIPS. Sledovanou událostí byla smrt nemocného. Cenzorování zleva nebylo prováděno, cenzorování zprava ano – šlo o nemocné, kteří v době ukončení studie žili nebo se kterými byl ztracen kontakt a/nebo podstoupili transplantaci jater. Zpracování bylo provedeno ve statistickém programu „R“.
Dále byl soubor v čase rozdělen na třetiny – první třetina TIPS (309 výkonů) zahrnula období od září 1992 do května 2000, druhá od května 2000 do června 2006 a třetí od června 2006 do února 2014. U těchto skupin bylo stanoveno zastoupení pohlaví, průměrný věk, tíže jaterní cirhózy pomocí Child-Pugh skóre, etiologie jaterní cirhózy a indikace k zákroku.
Výsledky
TIPS byl proveden 927 pacientům s cirhózou a 52 nemocným s Budd-Chiari syndromem. V pěti případech se nepodařilo TIPS zavést. U dvou nemocných byl TIPS proveden k léčbě kavernomu porty a u čtrnácti nemocných pro jiné potíže (trombózy v portálním řečišti např. při chronické pankreatitidě nebo při poruchách krvetvorby). Soubor se skládal z 651 mužů a 349 žen, Budd-Chiari syndrom mělo 16 mužů a 36 žen. Věkový průměr pacientů s cirhózou byl 54,9 let a medián 55,6 let. Stáří nemocných s Budd-Chiari syndromem je v průměru nižší – 37,1 let a medián 36,3 let. Nejmladšímu nemocnému v celém souboru byly čtyři roky a nejstaršímu 83 let. Rozdělení nemocných s cirhózou do věkových dekád ukazuje graf 1. Nejvíce nemocných bylo u pacientů s cirhózou mezi 50 a 60 lety (36,1 %) a dále mezi 60 a 70 lety (25,8 %) a 40 a 50 lety (20,8 %). U nemocných s Budd-Chiari syndromem bylo nejvíce nemocných ve věku mezi 30 a 40 lety (28,9 %), 10 a 20 lety (19,2 %), 40 a 50 lety (19,2 %) a 20 a 30 lety (17,3 %).
Graf 1. Věk nemocných s cirhózou v době TIPS. Graph 1. Age of patients with cirrhosis during TIPS. 
Jaterní cirhózu etylické etiologie mělo 60,9 % nemocných (n = 565), cirhózu na podkladě chronických virových hepatitid B a C 8,4 % nemocných (n = 77), u 12,9 % nemocných nebyla etiologie cirhózy známa (n = 120) a cirhóza na základě autoimunitní hepatitidy byla u 3,1 % pacientů (n = 29). Zbylých 14,7 % (n = 163) představuje buď smíšené diagnózy (např. chronická hepatitida B nebo C a abúzus alkoholu) nebo méně četné diagnózy (PBC, PSC, atd.).
Nemocných s cirhózou ve stadiu A dle Child-Pugh skóre (5 a 6 bodů) bylo 207 (22,3 %), B (6–9 bodů) 407 (43,9 %) a C (10–15 bodů) 225 (24,3 %). U zbylých 88 nemocných (9,5 %) nebylo skóre u nemocného zaznamenáno.
K výkonu byli nemocní s cirhózou indikováni ve 196 případech (21,1 %) pro jinými způsoby nezastavitelné krvácení z jícnových nebo žaludečních varixů (dále urgentní TIPS), v 371 případech (40 %) pro prevenci recidivy krvácení z jícnových nebo žaludečních varixů (zkratka PRK), v 288 případech (31 %) pro refrakterní nebo intraktabilní ascites (zkratka RA) a v 26 případech (2,8 %) pro fluidothorax (zkratka FT). Ve zbylých 47 případech (5 %) se jednalo o méně častou indikaci (např. ektopické varixy nebo portální gastropatie). Komplikace portální hypertenze jako např. ascites nebo fluidothorax byly přítomny též u nemocných indikovaných k urgentnímu TIPS nebo u nemocných s Budd-Chiari syndromem, zde jsou ale započítáni jen nemocní s cirhózou, a to podle primární indikace k výkonu. Rozdělení nemocných dle Child-Pugh klasifikace u jednotlivých indikací ukazují grafy 2–4.
Graf 2. Body Ch-P skóre – urgentní TIPS. Graph 2. Points of Ch-P score – urgent TIPS. 
Graf 3. Body Ch-P skóre – prevence recidivy krvácení. Graph 3. Points of Ch-P score – prevention of recurrent bleeding. 
Graf 4. Body Ch-P skóre – refrakterní ascites. Graph 4. Points of Ch-P score – refractory ascites. 
Komplikací vedoucích ke smrti nemocného v průběhu zákroku či krátce po něm bylo pět (0,5 %). Patří sem ruptura portální žíly mimo jaterní pouzdro s krvácením do dutiny břišní. Tato komplikace byla smrtelnou u tří nemocných v době, kdy nebyly dostupné potahované stenty a problém musel být řešen otevřenou operací. I při dobrém zajištění (připravený chirurgický tým na sále) došlo ve všech případech k vykrvácení nemocného. Nyní je tato komplikace řešena zavedením potaženého stentu do místa ruptury. Tím dojde k překrytí poškozeného místa na cévě a k zástavě krvácení. Předcházet této komplikaci pomáhá dobrá znalost anatomie portálního řečiště před výkonem. Další fatální komplikací v našem souboru bylo poškození jaterní tepny v oblasti mimo jaterní parenchym s krvácením do dutiny břišní, které bylo řešeno embolizací tepny. Následně vzniklý rozsáhlý jaterní infarkt vedl k úmrtí. V dalším případě se po výkonu objevilo krvácení do mediastina, u kterého se nepodařilo nalézt zdroj, a nemocný v souvislosti s krvácením zemřel.
Komplikace, které nevedly k úmrtí nemocného, jsou shrnuty v tab. 1. Celkem se vyskytly při 180 výkonech, při některých více než jedna. Nejčastější byly punkce žlučových cest (79×), punkce větví arteria hepatica intrahepaticky (23×) a proniknutí punkční jehlou mimo jaterní parenchym – tedy poškození jaterního pouzdra (45×).
Tab. 1. Komplikace při výkonu. Tab. 1. Procedure complications. 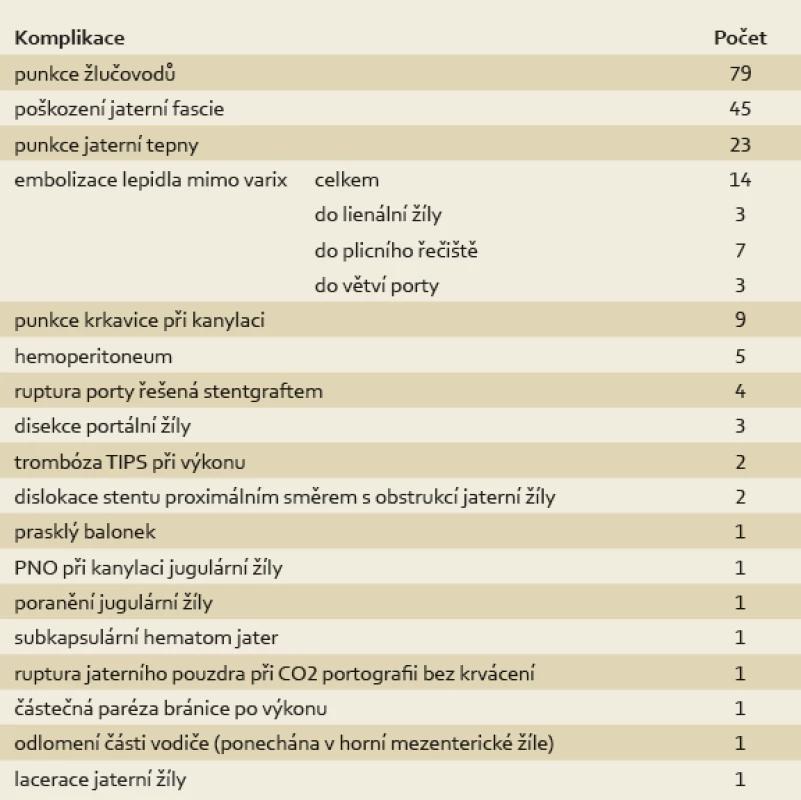
Porovnání prvního, druhého a třetího období (à 309 výkonů) je v tab. 2. Průměrný věk nemocných stoupá od 53,1 na 54,4 a 57,3 let. Procentuální zastoupení mužů klesá z 69,6 na 68,0 a 62,5. Průměrné Child-Pugh skóre stoupá ze 7,4 na 8,5 a 8,4. V etiologii jaterní cirhózy narůstá zejména zastoupení alkoholem podmíněné cirhózy z 50,8 % na 64,9 % a 67,3 %. Mezi indikacemi narůstá počet refrakterních ascitů se zastoupením 18 %, 35 % a 40,1 % na úkor prevence recidivy krvácení – pokles z 55,3 % na 37,9 % a 26,9 – a urgentního TIPS – pokles z 23,9 % na 21,0 % a 18,4 %.
Tab. 2. Porovnání první, druhé a třetí třetiny výkonů v čase. Tab. 2. Comparison of first, second and third third of procedures at time. 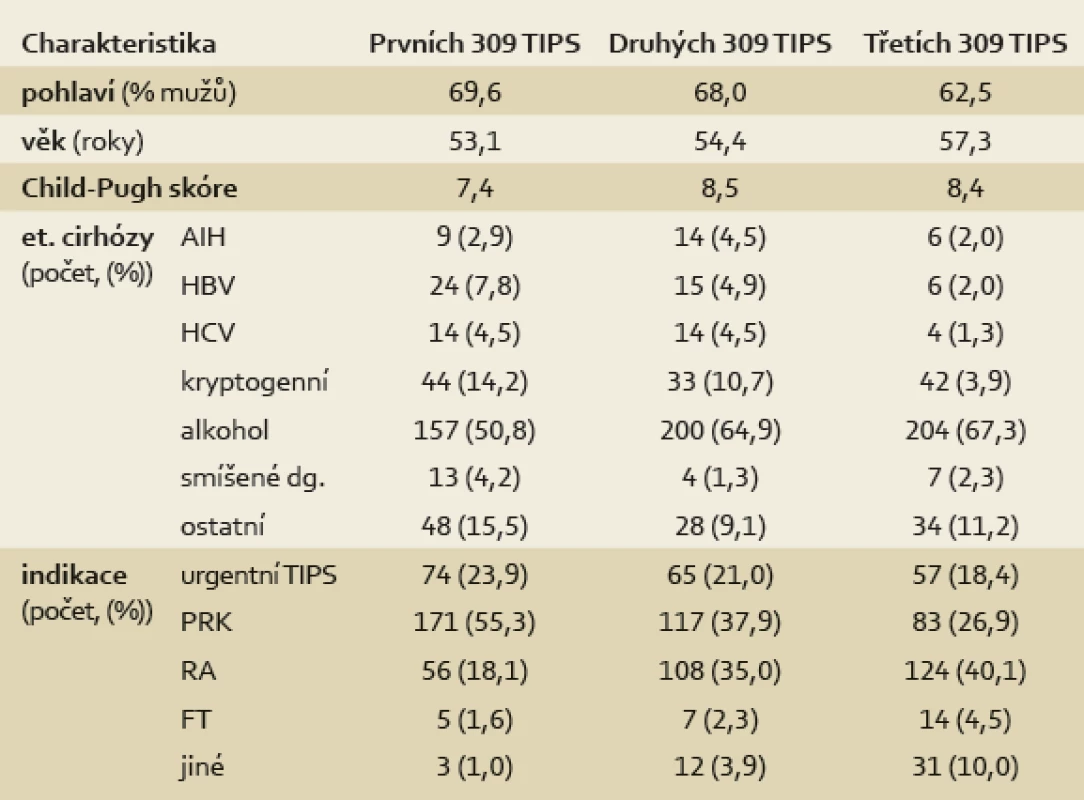
AIH – autoimunitní hepatitida, HBV – virová hepatitida B, HCV – virová hepatitida C, PRK – prevence recidivy krvácení, RA – refrakterní ascites, FT – fluidothorax První Kaplan-Meierova křivka ukazuje přežívání všech pacientů s cirhózou po TIPS v horizontu deseti let (graf 5). Jeden měsíc přežívá 88,4 % nemocných, jeden rok 66,6 %, medián přežívání je 32,4 měsíců (tab. 3). Další křivka se zaměřuje na porovnání nemocných s cirhózou dle věku (graf 6). Na další křivce přežívání vidíme nemocné rozdělené podle funkční třídy dle Child-Pugh skóre (graf 7). Výsledky přežívání podle indikace k výkonu jsou na dalším grafu (graf 8). A konečně křivky přežívání dle etiologie jaterní cirhózy (graf 9).
Graf 5. Přežívání všech nemocných s cirhózou, čas 10 let (Kaplan-Meierova křivka). Graph 5. Surviving of all cirrhotic patients, time 10 years (Kaplan-Meier curve). 
Tab. 3. Přežívání po TIPS. Tab. 3. Surviving after TIPS. 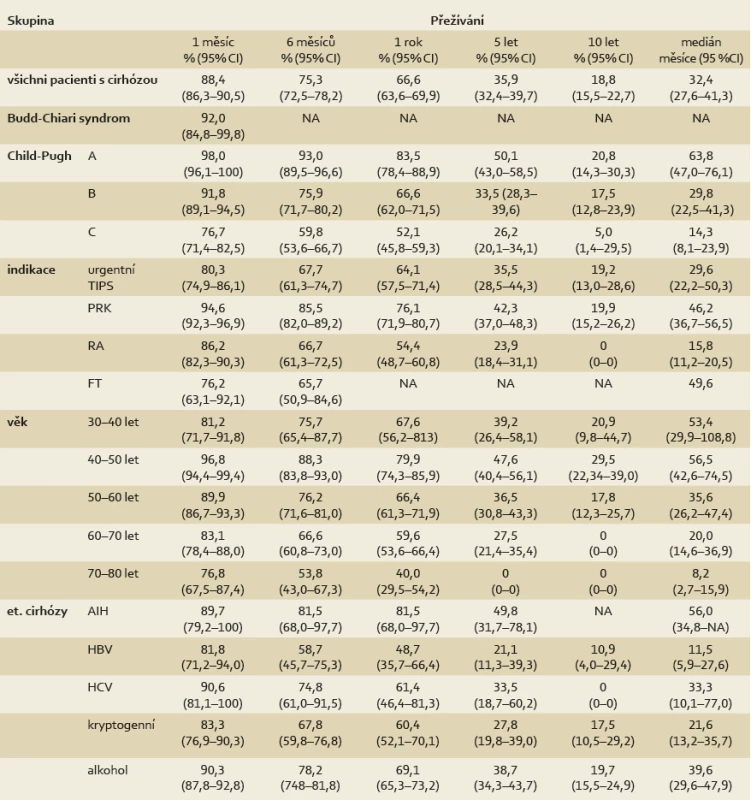
AIH – autoimunitní hepatitida, CI - konfidenční interval, HBV – virová hepatitida B, HCV – virová hepatitida C, PRK – prevence recidivy krvácení, RA – refrakterní ascites, FT – fluidothorax Graf 6. Přežívání nemocných s cirhózou dle věku, čas 7 let (Kaplan-Meierova křivka). Graph 6. Surviving of cirrhotic patients according to age, time 7 years (Kaplan- -Meier curve). 
Graf 7. Přežívání nemocných s cirhózou dle Child-Pugh klasifikace, čas 7 let (Kaplan-Meierova křivka). Graph 7. Surviving of cirrhotic patients according to Child-Pugh classification, time 7 years (Kaplan-Meier curve). 
Graf 8. Přežívání nemocných s cirhózou dle indikace k výkonu, čas 7 let (Kaplan- -Meierova křivka). Graph 8. Surviving of cirrhotic patients according to indication for TIPS, time 7 years (Kaplan-Meier curve). 
Graf 9. Přežívání nemocných s cirhózou dle etiologie jaterní cirhózy, čas 7 let (Kaplan- Meierova křivka). AIH – autoimunitní hepatitida, HBV – virová hepatitida B, HCV – virová hepatitida C, PRK – prevence recidivy krvácení, RA – refrakterní ascites, FT – fluidothorax Graph 9. Surviving of cirrhotic patients according to etiology of cirrhosis, time 7 years (Kaplan-Meier curve). AIH – autoimmune hepatitis, HBV – Hepatitis B virus, HCV – hepatitis C virus, PRK – prevention of recurrent bleeding, RA – refractory ascites, FT – fluidothorax 
Diskuze
Při porovnání křivek přežívání u nemocných s cirhózou a Budd-Chiari syndromem je vidět výrazně lepší přežívání nemocných s Budd-Chiari syndromem. To lze vysvětlit nižším průměrným věkem a zcela jinou povahou jaterní choroby [24].
V grafu 6, kde jsou K-M křivky přežívání dle věku, je zobrazeno, že nemocní mezi 30 a 40 lety přežívají v časném období po TIPS hůře než nemocní mezi 40 a 60 lety.
V grafu 7 jsou vidět rozdíly mezi přežíváním nemocných s Ch-P skóre A, B a C. Grafy 2–4 ukazují zastoupení jednotlivých Ch-P stadií jaterní dysfunkce u různých indikací. Je patrné, že nemocní indikovaní elektivně k prevenci recidivy krvácení mají lepší funkci jater oproti nemocným indikovaným k urgentnímu TIPS nebo k terapii refrakterního ascitu. S tímto jsou ve shodě křivky přežívání pro jednotlivé indikace (graf 8). Je zajímavé, že nemocní indikovaní pro fluidothorax přežívají podobně jako nemocní s urgentním TIPS, ačkoli je tato indikace bližší refrakternímu ascitu.
V tab. 2 je dobře patrné, jak se vyvíjí soubor nemocných, kteří potřebují TIPS. Narůstá procento žen, průměrný věk se zvyšuje a průměrné Ch-P skóre také narůstá. Je vidět i trend v nárůstu počtu alkoholem podmíněných cirhóz na úkor ostatních diagnóz. Změny v počtu indikací ukazují úbytek TIPS pro krvácení (jak urgentní TIPS, tak i prevence recidivy krvácení) a nárůst nemocných indikovaných pro ascites.
Limitací naší práce je absence MELD skóre k hodnocení jaterní dysfunkce. Je způsobena skutečností, že MELD skóre bylo uvedeno do rutinní klinické praxe po roce 2000. Laboratorní výsledky potřebné ke spočítání MELD skóre proto nebyly zaznamenávány do databáze nemocných s TIPS a jelikož nejsou evidovány elektronicky, je téměř nemožné v takovémto objemu tyto hodnoty doplnit.
Závěr
TIPS je standardní léčebnou metodou v hepatologii. Nejčastěji se užívá k léčbě komplikací portální hypertenze při jaterní cirhóze. Mimo cirhotické pacienty se nejčastěji využívá k léčbě nemocných s Budd-Chiari syndromem. Přežívání nemocných po TIPS se liší vlivem pokročilosti jaterní choroby, věku a etiologie jaterní cirhózy. Jeden měsíc od zavedení TIPS nepřežívá 11,6 % pacientů s cirhózou, deset let přežívá pouze 18,8 % nemocných s jaterní cirhózou. Postupem času přibývá nemocných s alkoholovou jaterní cirhózou, nemocných indikovaných k výkonu pro refrakterní ascites, věk a Child-Pugh skóre nemocných se zvyšují.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 21. 2. 2014
Přijato: 24. 3. 2014
MUDr. Štěpán Šembera
II. interní gastroenterologická klinika
LF UK a FN Hradec Králové
Sokolská 581, 500 05 Hradec Králové
sembera.stepan@gmail.com
Zdroje
1. Rösch J, Hanafee WN, Snow H. Transjugular portal venography and radiologic portacaval shunt: an experimental study. Radiology 1969; 92(5): 1112–1114.
2. Richter GM, Palmaz JC, Nöldge G et al. The transjugular intrahepatic portosystemic stent-shunt. A new nonsurgical percutaneous method. Radiologe 1989; 29(8): 406–411.
3. Krajina A, Hůlek P, Eliáš P et al. Transjugulární intrahepatální portosystémový zkrat (TIPS) při léčbě symptomatické portální hypertenze. Čas Lék Čes 1996; 135: 584–588.
4. Krajina A, Hůlek P, Eliáš P et al. Transjugulární intrahepatický portosystémový zkrat. Cor Vasa 1993; 35(4): 157–161.
5. Krajina A. Dvacetiletá historie TIPS v Hradci Králové. Ces Radiol 2013; 67(2): 105–108.
6. Lojík M, Krajina A, Vaňásek T et al. Embolizace krvácejících varixů při portální hypertenzi u TIPS – vlastní zkušenosti a literární přehled. Ces Radiol 2002; 56(3): 188–192.
7. Krajina A, Hulek P, Fejfar T et al. Quality improvement guidelines for Transjugular Intrahepatic Portosystemic Shunt (TIPS). Cardiovasc Intervent Radiol 2012; 35(6): 1295–1300. doi: 10.1007/s00270-012-0493-y.
8. Jirkovský V, Hůlek P, Fejfar T et al. Dysfunkce transjugulární intrahepatální portosystémové spojky (TIPS) a její řešení. Vnitr̆ Lék 2007; 53(2): 157–163.
9. Fejfar T, Jirkovský V, Šafka V et al. Transjugulární intrahepatální portosystémová spojka – 15 let v Hradci Králové: retrospektivní analýza 694 nemocných. Čes a Slov Gastroent Hepatol 2007; 61(4): 209–216.
10. Huonker M, Schumacher YO, Ochs A et al. Cardiac function and haemodynamics in alcoholic cirrhosis and effects of the transjugular intrahepatic portosystemic stent shunt. Gut 1999; 44(5): 743–748.
11. Colombato LA, Spahr L, Martinet JP et al. Haemodynamic adaptation two months after transjugular intrahepatic portosystemic shunt (TIPS) in cirrhotic patients. Gut 1996; 39(4): 600–604.
12. Stefánková J, Fejfar T, Safka V et al. Hepatic encephalopathy after TIPS – retrospective study. Vnitř Lék 2002; 48(5): 390–395.
13. Walser EM, Nguyen M. Hepatic perfusion and hemodynamic effects of transjugular intrahepatic portosystemic shunts. Semin Intervent Radiol 2005; 22(4): 271–277. doi: 10.1055/s-2005-925553.
14. Riggio O, Angeloni S, Salvatori FM et al. Incidence, natural history, and risk factors of hepatic encephalopathy after transjugular intrahepatic portosystemic shunt with polytetrafluoroethylene-covered stent grafts. Am J Gastroenterol 2008; 103(11): 2738–2746. doi: 10.1111/j.1572-0241.2008.02102.x.
15. Ginès P, Schrier RW. Renal failure in cirrhosis. N Engl J Med 2009; 361(13): 1279–1290. doi: 10.1056/NEJMra0809139.
16. Azoulay D, Castaing D, Dennison A et al. Transjugular intrahepatic portosystemic shunt worsens the hyperdynamic circulatory state of the cirrhotic patient: preliminary report of a prospective study. Hepatology 1994; 19(1): 129–132.
17. Malinchoc M, Kamath PS, Gordon FD et al. A model to predict poor survival in patients undergoing transjugular intrahepatic portosystemic shunts. Hepatology 2000; 31(4): 864–871.
18. Fejfar T, Safka V, Hůlek P et al. MELD skóre v predikci časné mortality u nemocných s refrakterním ascitem léčených pomocí TIPS. Vnitr̆ Lék 2006; 52(9): 771–776.
19. De Franchis R. Revising consensus in portal hypertension: report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. J Hepatol 2010; 53(4): 762–768. doi: 10.1016/j.jhep.2010.06.004.
20. García-Pagán JC, Caca K, Bureau C et al. Early use of TIPS in patients with cirrhosis and variceal bleeding. N Engl J Med 2010; 362(25): 2370–2379. doi: 10.1056/NEJMoa0910102.
21. Boyer TD, Haskal ZJ. The Role of Transjugular Intrahepatic Portosystemic Shunt (TIPS) in the Management of Portal Hypertension: update 2009. Hepatology 2010; 51(1): 306. doi: 10.1002/hep.23383.
22. European Association for the Study of the Liver. EASL clinical practice guidelines on the management of ascites, spontaneous bacterial peritonitis, and hepatorenal syndrome in cirrhosis. J Hepatol 2010; 53(3): 397–417. doi: 10.1016/j.jhep.2010.05.004.
23. Krajina A, Hulek P, Ferko A et al. Extrahepatic portal venous laceration in TIPS treated with stent graft placement. Hepatogastroenterology 1997; 44(15): 667–670.
24. Safka V, Hůlek P, Krajina A et al. Budd-Chiari syndrome and TIPS – twelve years’ experience. Čas Lék C̆es 2005; 144 (Suppl 3): 38–42.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článek Správná odpověď na kvízČlánek Projekt RISING STARSČlánek MUDr. Boris Pekárek (1978)Článek OznámeníČlánek OmluvaČlánek Kvíz
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2014 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Léčba portální hypertenze pomocí transjugulární intrahepatální portosystémové spojky – prvních 1 000 výkonů ve FN Hradec Králové
- 1 000 TIPS ve FN Hradec Králové: indikace a přežívání nemocných
- Budd-Chiari syndrom a TIPS – 21 let zkušeností
- Transjugulární intrahepatální portosytémová spojka v terapii refrakterního ascitu: současný pohled jednoho pracoviště
- Dispenzarizace nemocných po zavedení transjugulární intrahepatální portosystémové spojky – diagnostika dysfunkce zkratu a možnosti intervence
- Transplantace jater pro hepatocelulární karcinom, dlouhodobé přežití a faktory ovlivňující rekurenci tumoru (zkušenosti jednoho centra)
- Využití EUS navigované choledochoduodenostomie v léčbě biliární obstrukce
- Hereditárny angioedém ako príčina bolestí brucha
- Malígny melanóm konečníka – zriedkavá kazuistika a prehľad literatúry
- Moderní diagnostika Lynchova syndromu
- Správná odpověď na kvíz
- Diskusia k príspevku „Moderní diagnostika Lynchova syndromu“
- Projekt RISING STARS
- doc. MUDr. Jan Martínek, Ph.D., AGAF (1969)
- MUDr. Ondřej Ryska, Ph.D. (1981)
- MUDr. Sylvia Dražilová (1972)
- MUDr. Boris Pekárek (1978)
- EUS workshop v Jablonci nad Nisou
- 13th Czech-Slovak IBD symposium
- 9th Congress of ECCO, Copenhagen, Denmark
- Oznámení
- Omluva
- Nový člen výkonné redakční rady
- Remsima™ – první biosimilární infliximab
- Autodidaktický test: hepatologie
- Hepatologie nejen z Hradce Králové
- Kvíz
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- doc. MUDr. Jan Martínek, Ph.D., AGAF (1969)
- MUDr. Sylvia Dražilová (1972)
- MUDr. Ondřej Ryska, Ph.D. (1981)
- Budd-Chiari syndrom a TIPS – 21 let zkušeností
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



