-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Počítačem modelované náhrady kostních defektů lební klenby
Computer-Designed Implants for Calvarial Bone Defects
The most frequent procedure used in the Czech Republic for the closure of acquired calvarial bone defects (cranioplasty) uses the modelling of an acrylic implant, which solidifies gradually, into the desired shape directly in the theatre on the basis of the surgeon’s estimate. However, even minor inaccuracy in an implant modelled this way may have far-reaching clinical and cosmetic consequences. Problems can be avoided by modelling implants using digital data obtained from spiral computer tomography. The data is processed by a special graphic program and converted from the virtual computer form to reality with the use of the 3D printing method. The mould which is thus created is used for casting a precise implant “tailored” to the specific patient. The article reports on a group of ten patients who underwent the surgery and provides a detailed description of the above technique.
Key words:
cranioplasty – decompressive craniotomy – reverse engineering
Autoři: P. Buchvald 1; L. Čapek 2
; P. Suchomel 1
Působiště autorů: Ne urochirurgické oddělení Krajské nemocnice Liberec, a. s., 2Strojní fakulta Technické univerzity v Liberci 1
Vyšlo v časopise: Cesk Slov Neurol N 2009; 72/105(2): 169-172
Kategorie: Krátké sdělení
Souhrn
Uzavření získaných defektů kostí krani a (krani oplastika) se v České republice provádí nejčastěji tvarováním postupně tuhno ucího akrylátu odhadem operatéra přímo na operačním sále. I menší tvarové nepřesnosti takto vytvořeného implantátu moho u mít někdy významné klinické i kosmetické následky. Problémům je možné předejít vytvářením náhrad, které jso u modelovány na základě digitálních dat získaných z vyšetření spirální počítačovo u tomografi í. Ta jso u upravena specifickým grafickým programem a převedena z virtu ální počítačové podoby do re ality metodo u 3D tisku. Vzniklá forma je pak po užita k odlití přesného modelu tzv. na míru jednotlivému paci entovi. Sdělení informuje o so uboru deseti takto operovaných paci entů a podrobně popisuje výše zmíněno u techniku.
Klíčová slova:
kranioplastika – dekompresivní kraniektomi e – reverse engineeringÚvod
Získané defekty v oblasti skeletu lební klenby vznikají různými způsoby. Mohou být následkem těžkých úrazů hlavy, při kterých dochází k tříštivým zlomeninám kostí s kompresí mozkové tkáně, přičemž jejich rekonstrukce po dosažení dekomprese nervových struktur není možná buď pro četnost kostních úlomků, nebo pro jejich kontaminaci u otevřených poranění. Široké defekty se v lebce otevírají také iatrogenně při provádění uvolňovacích operací (dekompresivní kraniektomie, DK) s cílem co nejrychleji snížit vysoký nitrolební tlak vznikající při otoku mozku následkem jeho zhmoždění, při náhlé nedokrevnosti, případně vlivem nádorového bujení či zánětu. V případě, kdy vyjmutou kostní ploténku není možné z různých důvodů vrátit zpět nebo ji jinak uchovat (například uložením do podkoží břišní stěny), představuje pak náhrada definitivně chybějící kosti (tzv. kranioplastika) určitý technický problém. V České republice zatím nebyla vytvořena a široce přijata metoda, která by umožnila vymodelování přesné kopie chybějící části lebního skeletu. Požadovaný implantát se vyrábí nejčastěji z akrylátového polymeru pouhým odhadem neurochirurga ručně přímo na operačním sále. Mohou tak vznikat určité nepřesnosti a není ojedinělé, že kosmetický efekt výkonu není dobrý, přičemž tvarové asymetrie a zbývající defekty mohou působit i klinické obtíže (například chronické bolesti hlavy, epileptické záchvaty a podobně). V USA i celé řadě evropských zemí se běžně kostní ploténky po DK likvidují a následně se na zakázku u specializované firmy nechá vyrobit přesný implantát, který je vytvořen podle digitálního 3D modelu na základě dat získaných spirální počítačovou tomografií. Tím by měla být výše zmíněná rizika do značné míry eliminována. Kvalitní obnovení kontinuity kalvy má navíc podle některých autorů příznivý vliv na zlepšení mozkové hemodynamiky i likvorové hydrodynamiky [1].
Soubor a metodika
Ve spolupráci s Fakultou strojní Technické univerzity v Liberci se naše pracoviště zabývá vývojem výroby přesných náhrad od ledna 2006. Do února 2008 (14 měsíců) jsme zatím vytvořili a implantovali umělou kostní ploténku 10 pacientům a zhotovili jsme i čtyři modely pro jiná pracoviště. V našem vlastním souboru se jednalo převážně o zakrytí defektů po DK (šestkrát pro poúrazovou nitrolební hypertenzi, dvakrát pro edém při ischemii v povodí střední mozkové tepny vzniklé následkem vazospazmů po subarachnoideálním krvácení). Dvěma pacientům byla provedena kranioplastika po nerekonstruovatelných kominutivních vpáčených frakturách lební klenby. Minimální doba hodnocení výsledků byla tři měsíce, přičemž sedm pacientů je ve sledování déle než půl roku. Průměrná doba od vzniku defektu do navrácení ploténky činila 7,5 měsíce (rozpětí 2–18 měsíců). Dvěma pacientům jsme nejprve jako první část výkonu byli nuceni zavést ventrikulo-peritoneální zkrat (VP shunt) pro hydrocefalus e vacuo při přestupu části mozkové tkáně do širokého defektu.
Při tvorbě přesných implantátů byla využita data získaná ze spirálního CT ve formátu DICOM. Tyto údaje byly následně zpracovány v softwarovém programu 3D‑Doctor (obr. 1). Po jejich registraci a grafické segmentaci jsme získali prostorový digitální model lebky s výsledným defektem. V případě unilaterálního defektu byl budoucí implantát virtuálně vypracován podle zrcadlové symetričnosti lebky. V případě, kdy nebylo možné defekt odečíst na základě symetrie (příp. po bifrontální kraniektomii), se jako nejsnadnější řešení osvědčilo srovnávání lebky pacienta s modely nepoškozených lebek (vedených v grafické databázi). V případě shodných anatomických znaků byly potřebné chybějící úseky graficky dokonstruovány k lebce pacienta. Takto získané počítačové modely sloužily následně jako vstup pro výrobu fyzických modelů pomocí 3D tiskárny. Vlastní implantáty pak byly vyrobeny ze standardního materiálu typu kostní cement (Palacos R, R+G, LV a Copal, firma Heraeus) v předem připravených formách vyrobených právě pomocí metody 3D tisku [2–7]. Vyrobený implantát byl vysterilizován (gama záření, páry formaldehydu, event. plazma) a dobře známou operační technikou použit k zakrytí defektu (obr. 2). K jeho fixaci jsme použili svorky typu kraniofix nebo titanové minidlahy (obr. 3). Každý pacient byl na dobu 48 hod po výkonu zajištěn antibiotiky. Všechny operované jsme podrobili srovnávacímu 3DCT vyšetření ještě během hospitalizace a dále byla pořízena fotodokumentace pacientů před operací a po ní k zhodnocení kosmetického hlediska (obr. 4, 5). Validní subjektivní hodnocení bylo možné získat pouze u pěti operovaných vzhledem k různé míře neurologického postižení ostatních pacientů (poruchy fatických a gnostických funkcí). U těch jsme výsledek zakládali na nepřímém hodnocení příbuzenstvem. Kromě toho byl sledován i případný dopad na klinický stav pacienta po provedeném výkonu.
Obr. 1. Grafické zpracování digitálních dat. 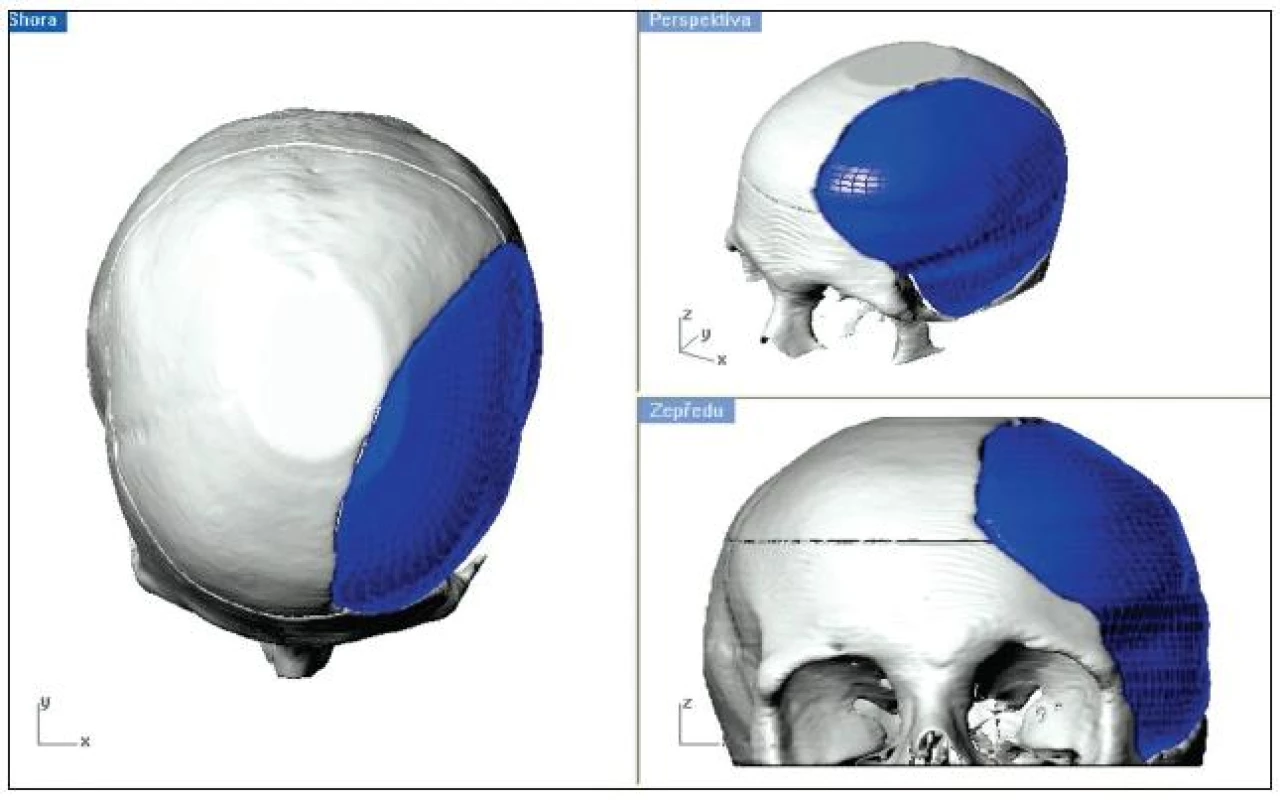
Obr. 2. Zavedení implantátu (Palacos). 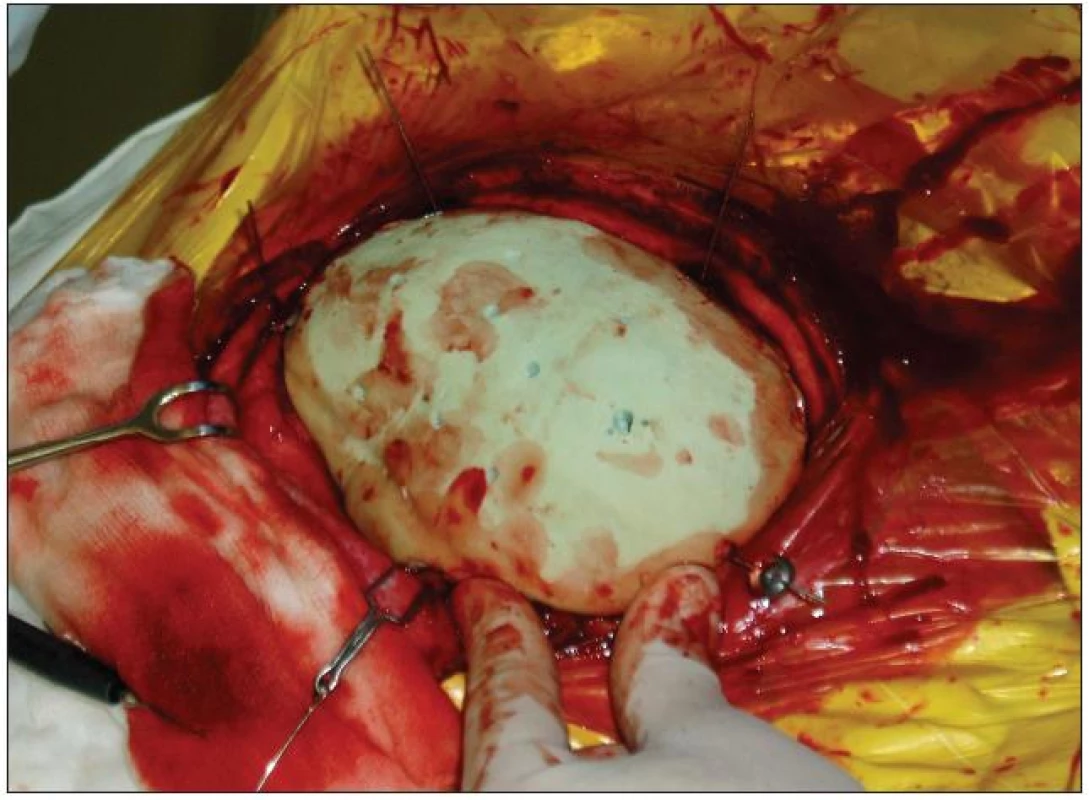
Obr. 3. Provedení bifrontální kranioplastiky. 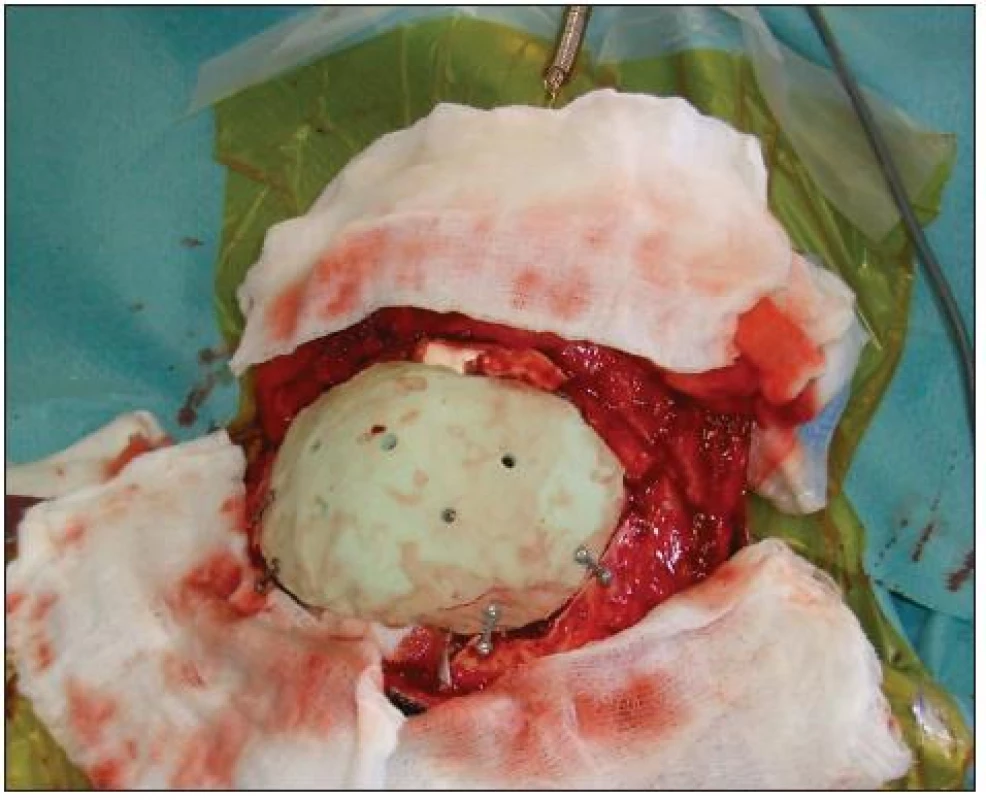
Obr. 4. Kosmetický efekt výkonu. 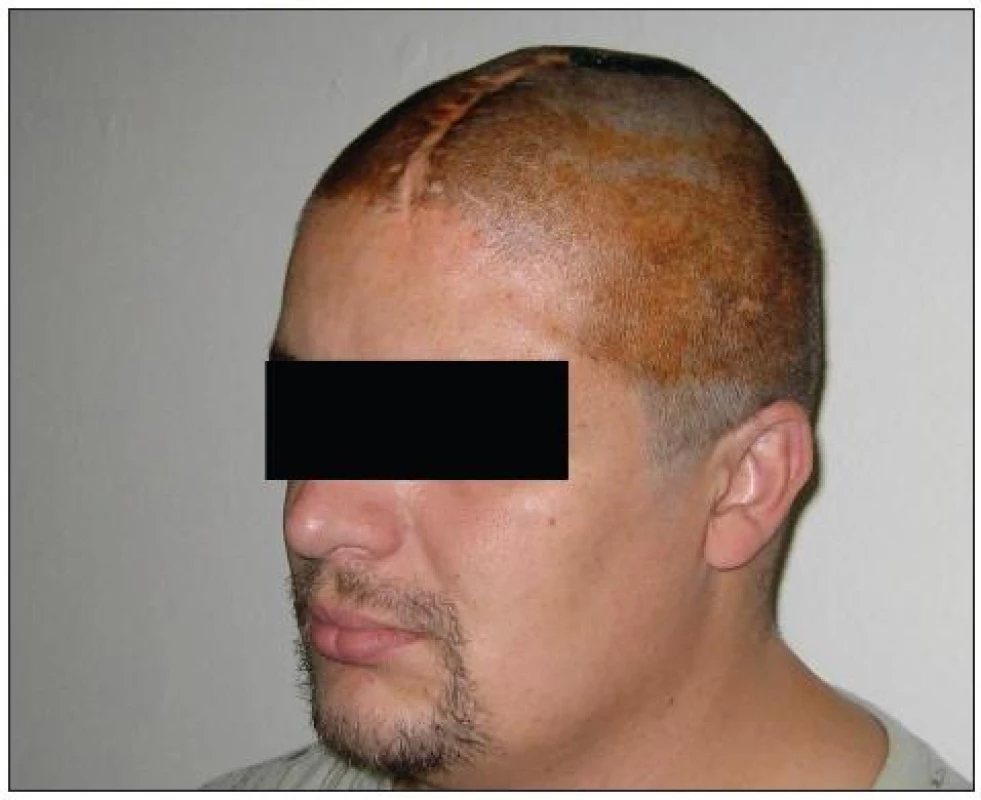
Obr. 5. 3D CT kontrola po operaci. 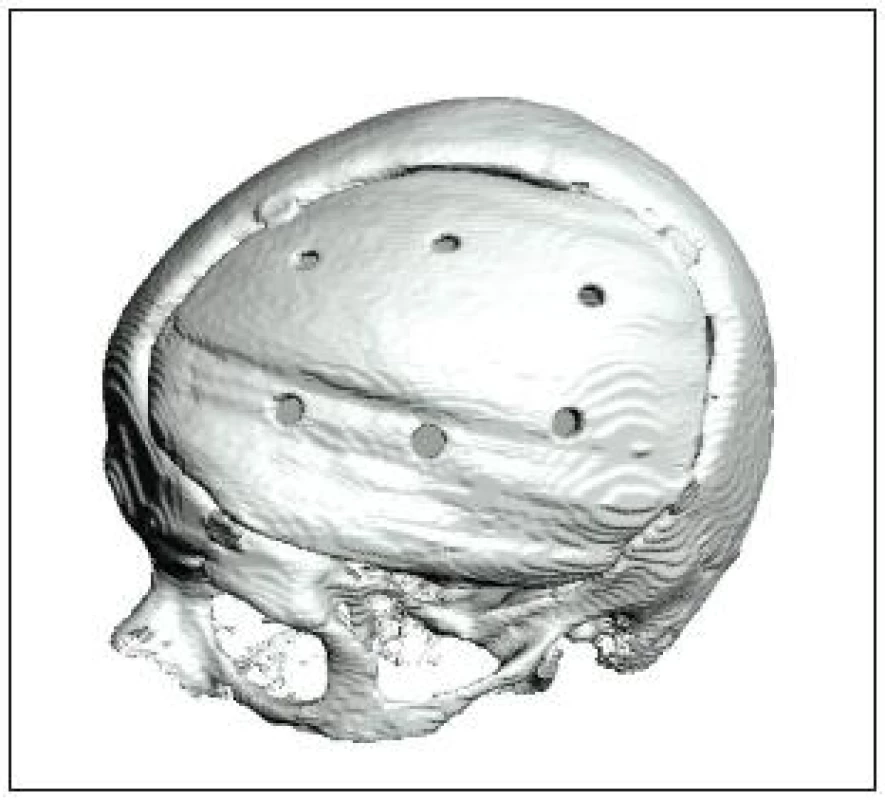
Výsledky
Umělá náhrada u všech operovaných z grafického hlediska (dle CT) dobře odpovídala defektu klenby lební. Drobné odchylky byly zaznamenány pouze u složitějších rekonstrukcí, především při bázi šupiny spánkové kosti v místě osteoklastické resekce, kterou nebylo možné počítačem přesně modelovat pro větší nepravidelnost defektu. Na kosmetický výsledek tyto nepřesnosti neměly významný vliv. Pět pacientů, kteří byli schopni zhodnotit efekt výkonu, a i blízcí příbuzní ostatních operovaných, byli s výsledkem spokojeni. U dvou pacientů dekomprimovaných iniciálně pro poúrazovou nitrolební hypertenzi došlo po operaci ke zlepšení hemiparézy a chůze. Občasnou pooperační komplikací byla tvorba aseptického subgaleálního výpotku v důsledku přítomnosti cizího materiálu. Opakovanými punkcemi a bandážemi jsme vždy dosáhli postupně plného zhojení během několika dní. Ani u jednoho pacienta nebyly zaznamenány infekční komplikace. V jednom případě jsme bohužel museli akrylátovou ploténku odstranit pro vznik dehiscence rány s jejím obnažením a nemožností resutury. U obou pacientů s předem zavedeným VP shuntem byl výsledek léčby příznivý.
Diskuze
Kranioplastika je jedním z nejstarších neurochirurgických výkonů. První důkazy o těchto operacích pocházejí od indiánů z Paracasu (Peru, 3 000 let př. n.l.). Během dlouhého vývoje bylo využíváno mnoha materiálů k zakrytí defektů lební klenby počínaje opracovaným želvím krunýřem, přes kosti od lidských i zvířecích dárců, dále kovy zahrnující zlato, stříbro, tantal a titan, až po současné biosyntetické materiály, jakými jsou akrylátové pryskyřice a keramika. Dnes je u nás nejčastěji k zakrytí otvoru v lebce používán akrylát tvarovaný ručně přímo na operačním sále, což často vede k nežádoucím tvarovým deformitám a asymetriím v oblasti hlavy, případně i obličeje. Nezřídka se stává, že kosmetický efekt je frustrující (zvláště pro pacientky), přičemž tvarové asymetrie a zbývající defekty mohou působit i klinické obtíže. Používáním implantátů vyrobených „na míru“ každému pacientovi je možné řadě komplikací předejít. První publikované práce na toto téma se objevují v zahraničí od konce 90. let [2–7]. Cena takového výrobku se v současnosti pohybuje v řádu statisíců korun. U nás byla takovým způsobem zhotovená umělá ploténka použita poprvé lékaři ve Fakultní nemocnici Ostrava v květnu 2007. Odlitek byl vyroben na zakázku v USA a cena byla necelých 200 000 korun. Zákrok po dlouhých jednáních uhradila Všeobecná zdravotní pojišťovna. Z technologického hlediska, pokud potřebujeme vytvořit geometrii shodnou s přírodou a nevnucovat ji jinou než skutečnou, máme možnost využít vědní disciplínu, která se v technickém světě nazývá „reverse engineering“ (RE). Jedná se o problém opačný než v běžné technické praxi, tj. přenášíme zpět hotovou geometrii do počítačového systému (literárně používáno i ve smyslu Computer Aided Design, CAD). Prostorový model tkáně nelze vytvořit standardními konstrukčními postupy, neboť se jedná o geometricky velmi složité objekty, které se nedají popsat pomocí kombinace základních geometrických tvarů. Proto se používají různé metody pro získání 3D souřadnic bodů povrchu objektu (např. pomocí souřadnicových měřicích strojů, bezkontaktního měření digitální kamerou, metodou počítačové tomografie – CT atd.). Získaná data se vloží do vhodného CAD systému, ve kterém se vytvoří digitální virtuální model. Ten je pomocí metody 3D tisku převeden z virtuální do fyzické podoby a metodou odlitku a formy je vytvořen základ pro výrobu vlastního implantátu. Otázkou je i volba materiálu k zhotovení umělé náhrady. Historicky první typové implantáty byly vyrobeny velmi nákladně obráběním z titanu [2,3]. Daleko přijatelnější se zdají materiály akrylátového typu. Výhodné je, že se jedná o pomalu tuhnoucí hmotu, která je tvarovatelná a dosahuje nakonec dobré odolnosti a tvrdosti. U nás se zatím výhradně používá kostní cement (polymetylmetakrylát), který je běžný v ortopedii k fixaci endoprotéz a je obecně schváleným zdravotnickým prostředkem. Jeho výhodou je snadná použitelnost, vysoká kvalita a odolnost i relativně nízká cena. Navíc se jedná o materiál rentgen-kontrastní, sterilní a event. resterilizovatelný. Nevýhodou je jeho horší přijímání organizmem, občasné lokální reakce ve formě výpotků či zánětů, pro které je někdy nezbytné umělou ploténku opět odstranit. Dnes jsou vyráběny již kostní cementy sycené antibiotiky (gentamicin, clindamycin), které mají antibakteriální účinek a je možné je užít při primární i revizní operaci. Zahraniční firmy používají k výrobě implantátů i jiné materiály, jejichž složení je chráněno ochrannou známkou. Jedná se zpravidla o hmoty obsahující hydroxyapatit nebo trikalciumfosfát. Jejich výhodou je možnost vzniku nového kostního spojení mezi implantátem a okolím, což kostní cement nedovoluje. Poslední otázkou je způsob fixace implantátu k okolní kosti. Běžně jsou užívány kostní minidlahy a šroubky nebo speciální svorky. Jsou vyrobeny z titanu, který neruší signál při vyšetření magnetickou rezonancí. Na základě našich i obecně uznávaných zkušeností lze konstatovat, že čím pevněji je implantát fixován, tím menší je předpoklad vzniku různých komplikací a je vytvořena lepší výchozí pozice pro jeho přijetí, případně vhojení. Naše výrobní technologie počítá s částkou 20–30 000Kč (především na materiál 3D tiskárny). Vlastní operační zákrok je plně hrazen zdravotními pojišťovnami včetně akrylátu. Celý proces přípravy implantátu trvá necelé tři týdny, tudíž nehrozí riziko zvětšení defektu vlivem resorpce jeho kostních okrajů. Z chirurgického pohledu je velmi důležité, aby měl pacient dostatek kůže skalpu k překrytí budoucí náhrady. Jediná naše pacientka, které jsme museli umělou ploténku opět vyjmout, měla po opakovaných operacích svraštělý kožní lalok, a rána tudíž byla suturována pod vyšším napětím, z čehož rezultovala její následná dehiscence a obnažení implantátu. U jednoho pacienta po náhodném pádu s úderem hlavy o hranu stolu došlo k prasknutí a uvolnění ploténky. Z uchované formy jsme vytvořili novou náhradu a vyměnili ji bez problémů za původní. Z klinického hlediska jsme u dvou pacientů zaznamenali dokonce zlepšení hemiparézy a chůze po provedeném výkonu. Pravděpodobně došlo ke zlepšení mozkové hemodynamiky a likvorové hydrodynamiky, jak je uváděno v literatuře [1]. Výše popsanou techniku je možné využít i při vytváření kostních náhrad u poranění obličejového skeletu. Na tomto poli spolupracujeme s maxilofaciálními chirurgy a výsledky budou předmětem dalšího sdělení.
Závěr
Výrobou a používáním přesných náhrad defektů lebních kostí je možné předejít kosmetickým a klinickým problémům. Ačkoliv je podobný postup ve světě součástí běžné praxe, u nás tomu bohužel zatím tak není. Z ekonomického hlediska je námi popsaná technologie mnohem méně nákladná než objednávání drahých implantátů na zakázku u zahraničních firem. V současné době se začíná zabývat touto problematikou více našich pracovišť a věříme, že je pouze otázkou času, kdy bude nová metoda zavedena do běžné praxe včetně schválení zvýšené úhrady výkonu zdravotními pojišťovnami.
MUDr. Pavel Buchvald
Neurochirurgické oddělení
Krajská nemocnice Liberec, a.s.
Husova 10
460 63 Liberec
e‑mail: pavel.buchvald@nemlib.cz
Zdroje
1. Maekawa M, Awaya S, Teramoto A. Cerebral blo od flow (CBF) before and after crani oplasty performed during the chronic stage after decompressive crani ectomy evalu ated by Xe - CT CBF scanning. No Shinkei Geka 1999; 27(8): 717 – 722.
2. Müller A, Krishnan K, Uhl E, Mast G. The applicati on of RP techniques in crani al reconstructi on and pre operative planning in ne urosurgery. J Crani ofac Surg 2003; 14(6): 889 – 914.
3. Popovic A, Engelhardt M, Wu T, Portheine F, Schmi eder K, Radermacher K. CRANIO - computer - assisted planning for navigated and robot - assisted surgery on the skull. Internati onal Congress Seri es 2003; 1256 : 1269 – 1275.
4. Sto odley MA, Abbott JR, Simpson DA. Titani um crani oplasty using 3 - D computer modelling of skull defects. J Clinic Ne urosci 1996; 3(2): 149 – 155.
5. Girod S, Teschner M, Schrell U, Kevekordes B, Girod B.Computer aided 3 - D simulati on and predicti on of crani ofaci al surgery: a new appro ach. J Crani omaxillofac Surg 2001; 29(3): 156 – 158.
6. Robb AR. Visu alizati on in bi omedical computing. Parallel Comput 1999; 25(13 – 14): 2067 – 2110.
7. Capek L, Buchvald P, Dzan L. Prototyping of crani o - maxillofaci al implants. 2nd IC - SCCE conference 2006; 1 : 154–158.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článek Neurodegenerativní demence
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2009 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Krční myelopatie – diagnostický problém
- Longitudinální sledování růstu po operačních reziduí afunkčních adenomů hypofýzy
- Radi ofrekvenční terapi e facetových bolestí bederní páteře
- Indikace přední náhrady meziobratlové ploténky u zlomenin hrudní a bederní páteře s využitím magnetické rezonance – prospektivní studie
- Extra- intrakraniální arteri ální mikro anastomóza
- Myasthenia gravis – kritické zhodnocení přínosu svalové biopsie prováděné během thymektomie
- Leberova hereditární optická neuropatie s oligoklonálními pásy v likvoru považovaná za roztro ušeno u sklerózu – kazuistika
- Progresivní multifokální leukoencefalopatie jako komplikace léčby lymfomu – kazuistika
- Maligní tumor z pochvy periferního nervu – dvě kazuistiky
- Počítačem modelované náhrady kostních defektů lební klenby
- Časná karotická endarterektomi e pro reziduální kriticko u stenózu krkavice po intravenózní trombolýze
- Standard komplexní léčby spasticity po cévní mozkové příhodě
-
Webové okénko
Co nelze nemít na ploše…
-
Analýza dat v neurologii
XIV. Vyzkoušejte zvláštní typ neparametrického testování hypotéz: permutační testy – Fisherův exaktní test
- Nové poznatky o pravděpodobné so učinnosti míchy s mozkem při re alizaci pohybu
- Vybrané di agnosticko‑léčebné problémy u vysoce maligních gliomů – závěry multidisciplinárního pracovního setkání „Winter GLIO TRACK Meeting“ 2009
- Abstrakta přednášek, které odezněly na VIII. afaziologickém sympoziu s českou a slovenskou účastí v Brně 5.–6. března 2009, konaného u příležitosti Evropského dne logopedie (6. března)
- Neurodegenerativní demence
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Krční myelopatie – diagnostický problém
- Neurodegenerativní demence
- Maligní tumor z pochvy periferního nervu – dvě kazuistiky
- Radi ofrekvenční terapi e facetových bolestí bederní páteře
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



