-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinický případ: Bělavé makuly na zádech
Autoři: M. Skořepová; J. Stará; M. Kojanová; N. Benáková; J. Štork
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. Jiří Štork, CSc.
Vyšlo v časopise: Čes-slov Derm, 88, 2013, No. 6, p. 292-294
Kategorie: Repetitorium - klinickopatologické korelace
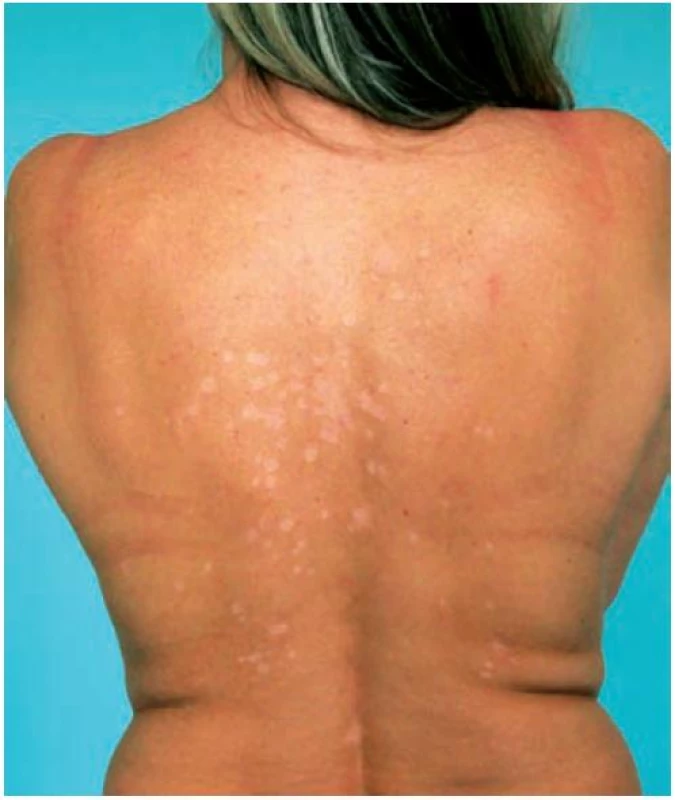
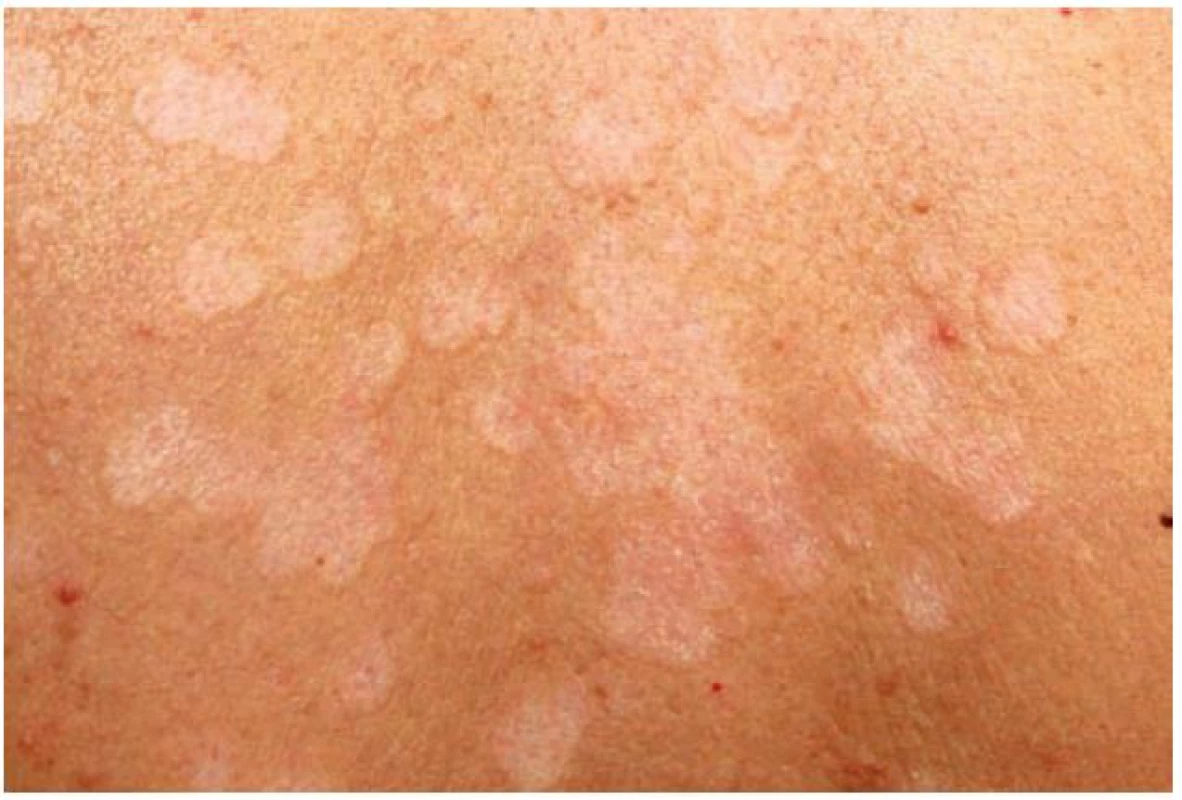
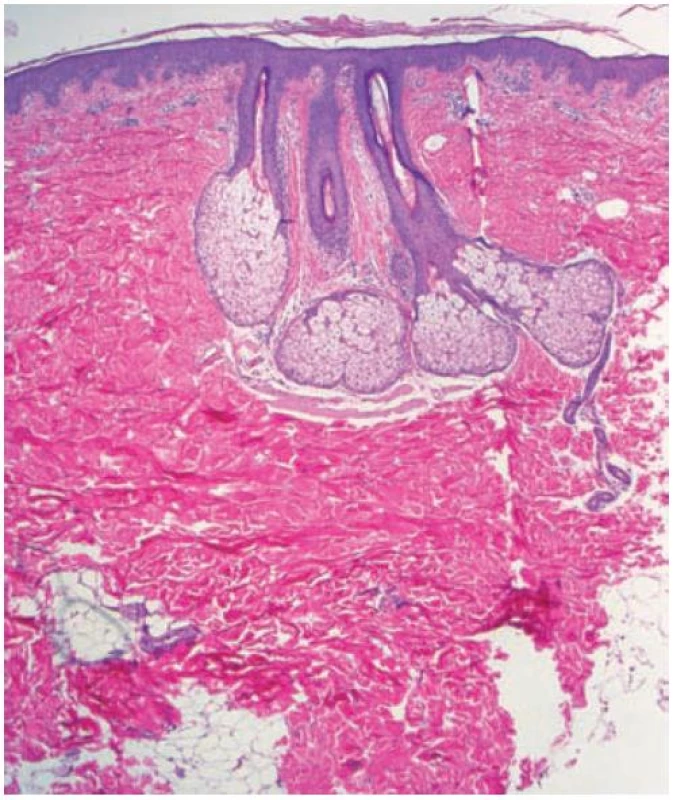
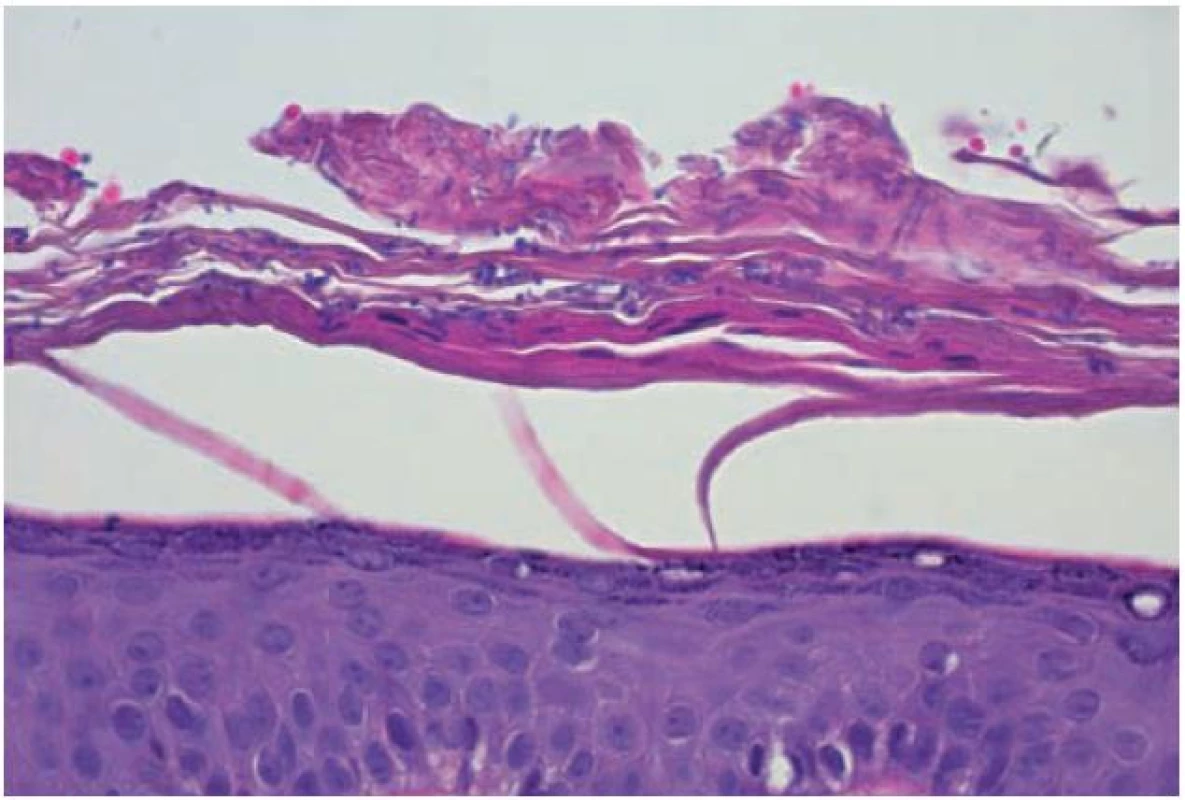
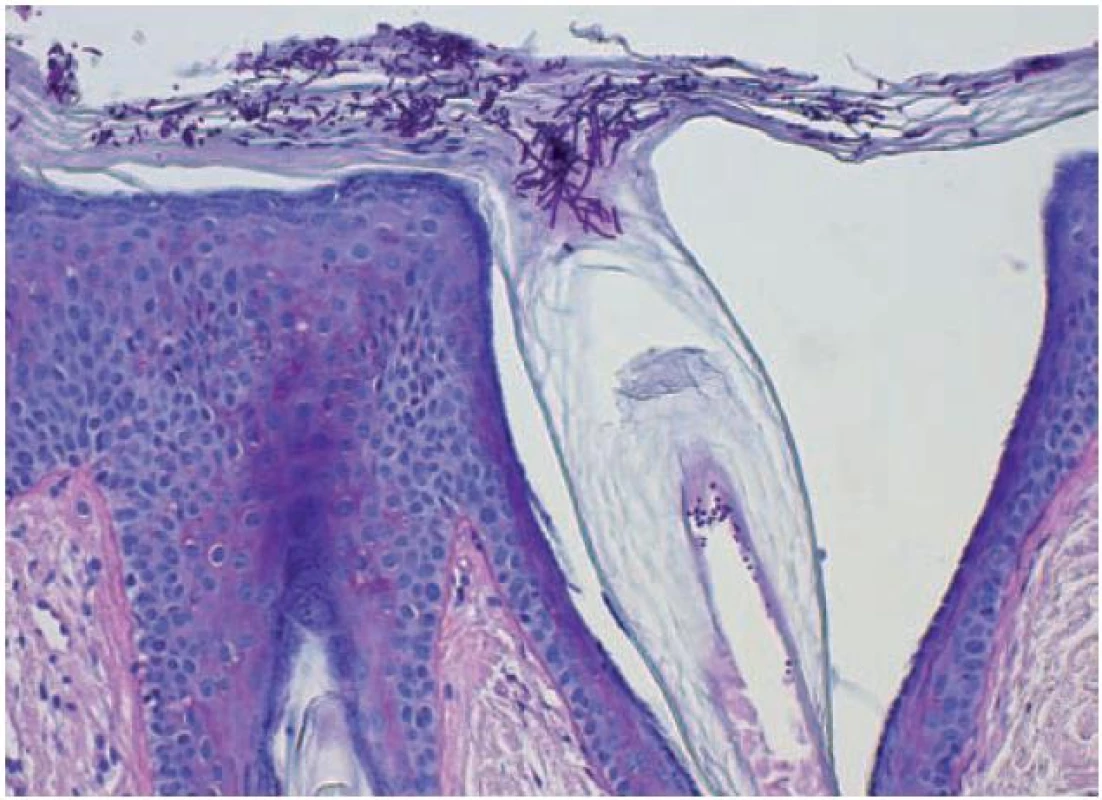
Pacientkou byla 42letá žena, v jejíž rodinné anamnéze se nevyskytla žádná onemocnění. V osobní anamnéze udávala alergii na penicilín a Dolminu (diklofenak), běžné dětské nemoci, apendektomii v 7 letech věku, 3 byla roky léčena pro revmatoidní artritidu. V současné době celkově užívala pouze metotrexát v dávce 10 mg týdně p. o. Od 15 let věku je léčena pro psoriázu ve kštici, s přechodnou tvorbou drobných erytematoskvamózních projevů na trupu a končetinách. V říjnu, před rokem, pozorovala tvorbu šupících se projevů na zádech léčených 0,1% mometazonem v krému. V září následujícího roku se dostavila k vyšetření pro přetrvávající bezpříznakové depigmentace na zádech. Při vyšetření ve střední části zad byly patrné okrouhlé bělavé makuly splývající do ložisek, z nichž některé vykazovaly jemné olupování povrchu, jiné byly hladké, bílé, ostře ohraničené (obr. 1, 2). Byla provedena biopsie z šupící se makuly označené červenou tečkou (obr. 2, 3, 4).
HISTOLOGIE
V barvení hematoxylinem-eozinem ukázalo v rohové vrstvě přítomnost spleti bazofilních krátkých vláken i kulatých spór (viz obr. 3, 4), které byly pozitivní při barvení metodou PAS (obr. 5).
Závěr
Pityriasis versicolor alba.
V mykologickém louhovém preparátu byla patrná krátká neseptovaná pokroucená vlákna a shluky kulatých spór (obr. 6). Stejný obraz byl patrný i při barvení blankoforem (obr. 7). Pacientce byl doporučen antimykotický šampon s 0,5% oktopiroxu k omývání 1krát denně po dobu 2 týdnů, poté obden po další 2 týdny. Na další kontroly se nedostavila.
Obr. 6. Vlákna a spóry malasezií v louhovém preparátu (barvení Parker Blue-black Ink, zvětšení 400krát) 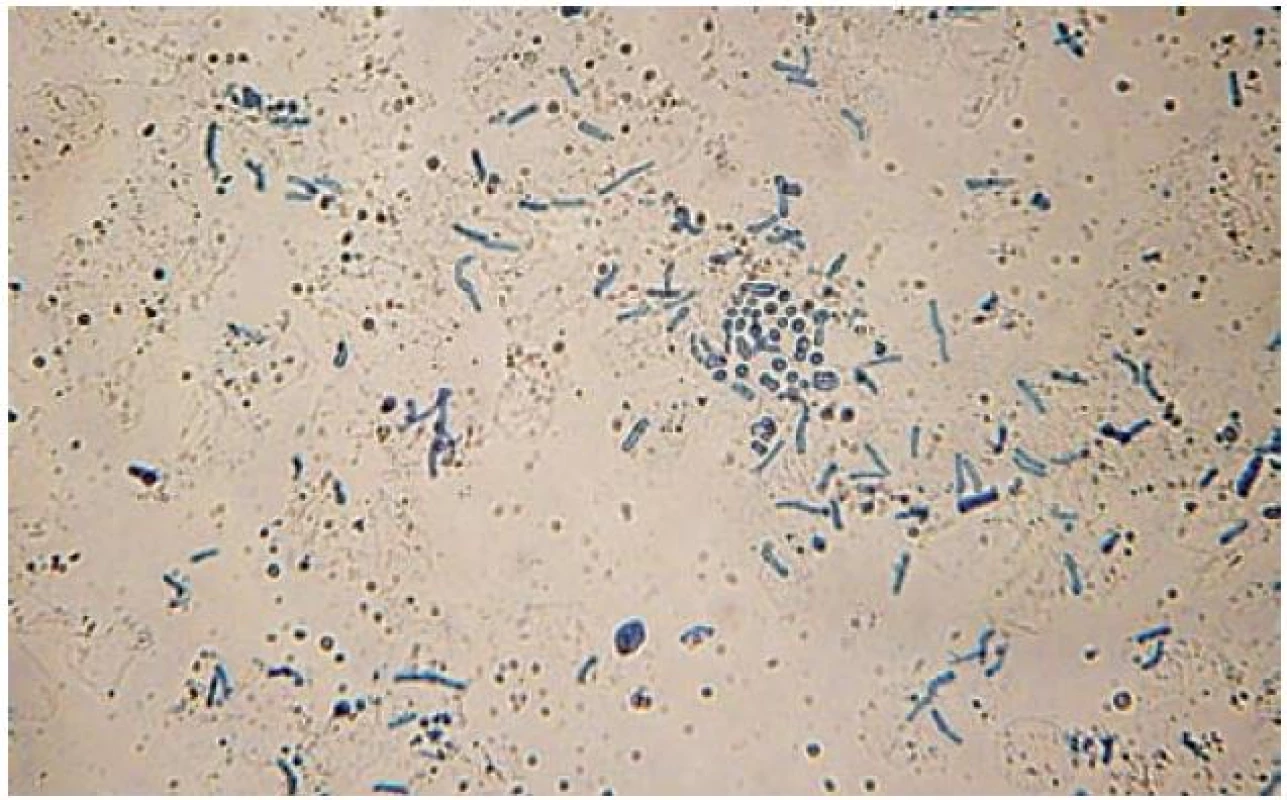
Obr. 7. Vlákna a spóry malasezií ve fluorescenčním preparátu (barvení Rylux BS, zvětšení 400krát) 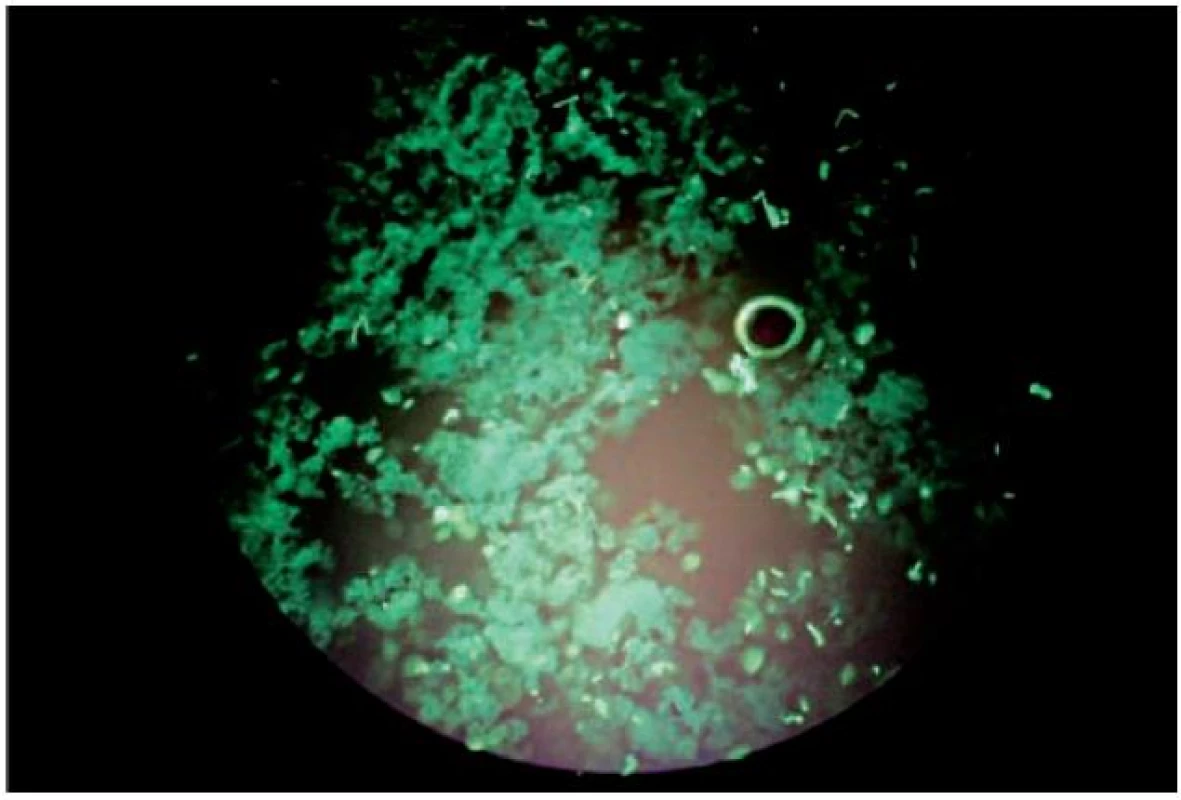
DISKUSE
Pityriasis versicolor je onemocnění vyvolané saprofytickými lipofilními kvasinkami z rodu Malassezia. Původně byla za jediného původce považována Malassezia (M.) furfur, v posledních 20 letech se však díky zlepšení kultivačních metod prokazují další druhy malasezií, z nichž některé jsou zřejmě virulentnější než M. furfur. V lézích pityriasis versicolor se nejčastěji prokazuje M. globosa nebo M. sympodialis. Existují možná i geografické rozdíly [4, 5, 9].
Kolonizace lidské kůže malaseziemi zpravidla začíná v období puberty, v souvislosti se zvýšenou produkcí kožního mazu. Maximum výskytu pityriasis versicolor je v období mezi 20–40 roky, ve stáří četnosti onemocnění ubývá. Klinicky se projevuje buď světle hnědorůžovými makulami na bílé kůži nebo bělavými makulami na pigmentované kůži. Leukoderm často přetrvává několik měsíců i po úspěšné léčbě. Biochemické studie ukázaly, že hnědorůžová pigmentace pochází od indolových derivátů, zejména pityriarubinu, který malasezie secernují do svého okolí. Další indolový derivát, pityrialakton, je fluorochrom zodpovědný za charakteristickou nazelenalou fluorescenci ložisek pityriázy ve Woodově světle (obr. 8). Mechanismus vzniku leukodermu není ještě zcela objasněn. Malasezie zřejmě nějakým způsobem interferují s metabolismem melanocytů, proto je i repigmentace ložisek zpomalena.
Obr. 8. Fluorescence ložisek pityriasis versicolor ve Woodově světle 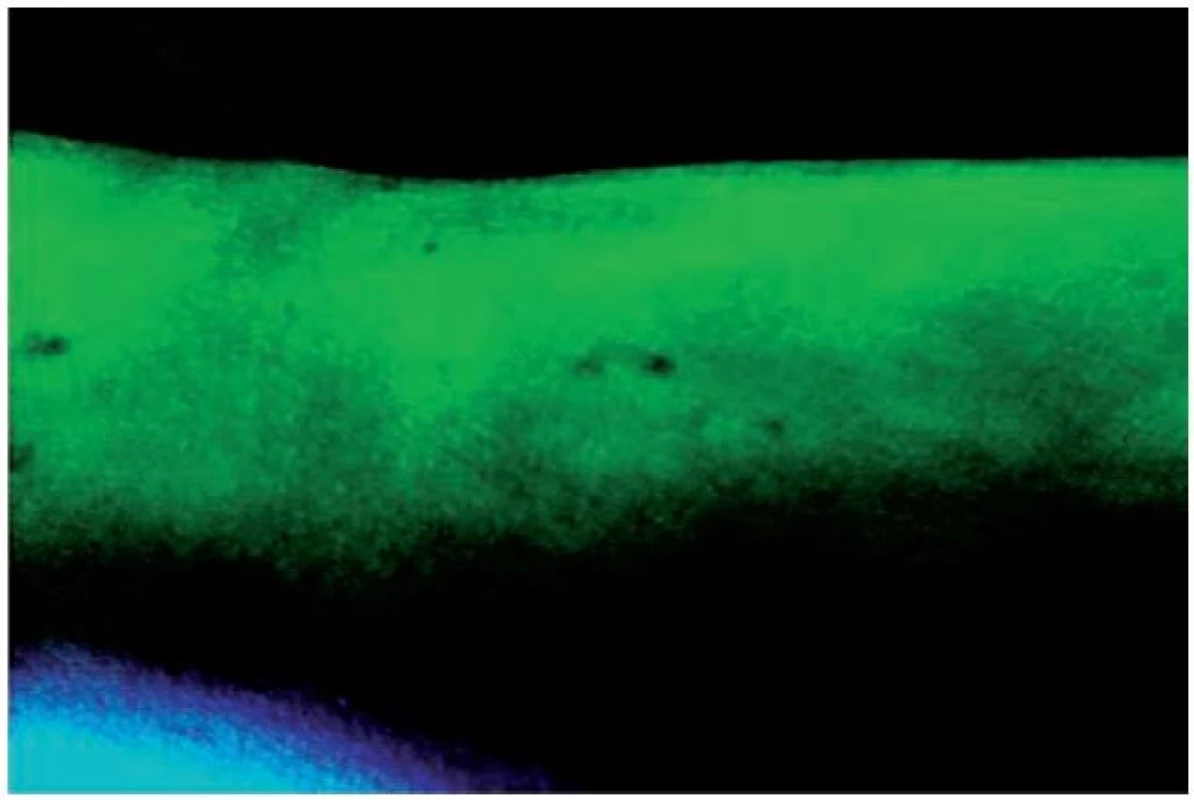
Diferenciální diagnózu u pityriasis versicolor alba představuje především vitiligo. To se však nikdy nešupí, nevykazuje fluorescenci ve Woodově světle a při expozici slunečnímu záření se ložiska snadno spálí. Naproti tomu leukoderm u pityriázy se nespálí prakticky nikdy – další z indolových pigmentů, pityriacitrin, funguje totiž jako UV filtr [3]. Další diferenciální diagnózy představuje leukoderm u sekundární syfilis, seboroická dermatitis, naevus depigmentosus, naevus anemicus a progresivní makulární hypomelanóza. Posledně jmenované onemocnění se projevuje neostře ohraničenými hypopigmentovanými ložisky ve stejné lokalizaci jako pityriasis versicolor, postihuje častěji mladé ženy, zřejmě nějak souvisí s Propionibacterium acnes a ve středním věku zase spontánně mizí.
Terapie u této zcela povrchové mykózy je v první řadě lokální. Osvědčují se zejména ketokonazol, flutrimazol, terbinafin, pyrithion zinku. Důležitá je volba lékové formy. Je třeba mít na paměti, že lipidní složky v krémech mohou představovat pro lipofilní kvasinky zdroj živin, proto jsou optimální léčivé šampony nebo spreje, případně roztoky k potírání. Šampon má tu výhodu, že ho lze aplikovat na celé integumentum včetně kštice – ta je totiž hlavním rezervoárem malasezií. Pokud onemocnění opakovaně neodpovídá na lokální léčbu, je nutné přejít k léčbě systémové. To se stává zejména v případech, kdy malasezie vnikají hlouběji do folikulů, kam lokální prostředek nepronikne. Doporučuje se itrakonazol 200 mg denně po 5 dní nebo flukonazol 400 mg jednorázově [1, 6, 7, 8, 11].
Pityriasis versicolor má značnou tendenci k recidivám. Framil et al. rozdělili klinický průběh pityriázy do tří forem [2]. V jejich souboru 32,35 % pacientů mělo jen jednorázovou ataku, která dobře odpovídala na léčbu a během 20 měsíců sledování nedošlo k recidivě. Dalších 52,94 % pacientů se sice vyléčilo, ale během sledování prodělávalo jednu až čtyři recidivy do roka. Tyto recidivy byly vázány na predispoziční faktory jako pocení spojené s fyzickou námahou nebo delším pobytem na pláži. Pacienti také spojovali recidivy s horkým ročním obdobím (léto) a s aplikací olejnatých substancí na kůži (emoliencia, ochranné krémy proti UV záření). Tato skupina vyžadovala profylaktickou aplikaci antifungálních šamponů nebo perorálních azolů (doporučuje se itrakonazol 2 x 200 mg vždy 1. den v měsíci po 6 měsíců). Posledních 15,70 % pacientů mělo více než 4 recidivy za rok. Všichni dostali perorální i lokální léčbu; u některých došlo k recidivě už za týden, u jiných za 1 nebo 2 měsíce, byly i případy, které na léčbu neodpovídaly vůbec. U těchto pacientů nebyly relapsy asociovány s predisponujícími faktory a profylaxe nebyla účinná. Zda tyto chronické formy pityriasis versicolor souvisí s virulencí původce nebo s imunitou hostitele, není zatím známo.
Do redakce došlo dne 3. 12. 2013.
Adresa pro korespondenci:
Doc. MUDr. Magdalena Skořepová, CSc.
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 2
120 08 Praha 2
e-mail: mykologie.vfn@seznam.cz
Zdroje
1. BHOGAL, C. S., SINGAL, A., BARUAH, M. C. Comparative efficacy of ketoconazole and fluconazole in the treatment of pityriasis versicolor: a one year follow-up study. J. Dermatol., 2001, 28 (10), p. 535–539.
2. FRAMIL, V. M., MELHEM, M. S., SZESZ, M. W., ZAITZ, C. New aspects in the clinical course of pityriasis versicolor. An Bras. Dermatol., 2011, 86 (6), p. 1135–1140.
3. GAMBICHLER, T., KRÄMER, H. J., BOMS, S., SKRYGAN, M., TOMI, N.S., ALTMEYER, P., MAYSER, P. Quantification of ultraviolet protective effects of pityriacitrin in humans. Arch. Dermatol. Res., 2007, 299 (10), p. 517–520.
4. GIUSIANO, G., SOSA, M. A., ROJAS, F., VANACORE, S. T., MANGIATERRA, M. Prevalence of Malassezia species in pityriasis versicolor lesions in northeast Argentina. Rev. Iberoam. Micol., 2010, 27 (2), p. 71–74.
5. CHAUDHARY, R., SINGH, S., BANERJEE, T., TILAK, R. Prevalence of different Malassezia species in pityriasis versicolor in central India. Indian J. Dermatol. Venereol. Leprol., 2010, 76 (2), p. 159–164.
6. Mohanty, J., Sethi, J., Sharma, M. K. Efficacy of itraconazole in the treatment of tinea versicolor. Indian J. Dermatol. Venereol. Leprol., 2001, 67 (5), p. 240–241.
7. NAGPAL, V. B., JAIN, V. K., AGGARVAL, K. Comparative study of oral and topical ketoconazole therapy in pityriasis versicolor. Indian J. Dermato. Venereol. Leprol., 2003, 69 (4), p. 287–288.
8. PANTAZIDOU, A, TEBRUEGGE, M. Recurrent tinea versicolor: treatment with itraconazole or fluconazole? Arch. Dis. Child., 2007, 92 (11), p. 1040–1042.
9. PETRY, V., TANHAUSEN, F., WEISS, L., MILAN, T., MEZZARI, A., WEBER, M. B. Identification of Malassezia yeast species isolated from patients with pityriasis versicolor. An Bras. Dermatol., 2011, 86 (4), p. 803–806.
10. RELYVELD, G. N., MENKE, H. E., WESTERHOF, W. Progressive macular hypomelanosis: an overview. Am. J. Clin. Dermatol., 2007, 8 (1), p. 13–19.
11. RIGOPOULOS, D., GREGORIOU, S., KONTOCHRISTOPOULOS, G., IFANTIDES, A., KATSAMBAS, A. Flutrimazole shampoo 1% versus ketoconazole shampoo 2% in the treatment of pityriasis versicolor. A randomised double-blind comparative trial. Mycoses, 2007, 50 (3), p. 193–195.
Štítky
Dermatológia Detská dermatológia
Článek Granuloma anulareČlánek Onemocnění ruka-noha-ústaČlánek Odborné akce v roce 2014Článek Rejstřík
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2013 Číslo 6- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- Granuloma anulare
- Doškolování lékařů – kontrolní test
- Prognostický význam osteoprotegerinu a osteopontinu u maligního melanomu
- Onemocnění ruka-noha-ústa
- Atrophodermia vermiculata u chlapce s Marfanovým syndromem
- Klinický případ: Bělavé makuly na zádech
- Symetrické léze – superficiální maligní melanomy s nízkými hodnotami ABCD skóre
- Soubor některých platných právních předpisů pro venerologii – část II.
- Celková léčba psoriázy u dětí
- Zápisnica zo zasadania výboru Slovenskej dermatovenerologickej spoločnosti
- Zápis ze schůze Výboru ČDS konané dne 17. října 2013
- Zápis ze schůze Výboru ČDS konané dne 21. listopadu 2013
- Některé poznatky ze 3. mezinárodní letní akademie praktické dermatologie
- 7. konference Akné a obličejové dermatózy
- Za prof. MUDr. Jiřím Záhejským, DrSc.
- Odborné akce v roce 2014
- Rejstřík
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Granuloma anulare
- Onemocnění ruka-noha-ústa
- Symetrické léze – superficiální maligní melanomy s nízkými hodnotami ABCD skóre
- Klinický případ: Bělavé makuly na zádech
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy