-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinický případ: generalizovaný exantém u dítěte
Autoři: Z. Plzáková; Simona Polášková; M. Bucifalová; J. Štork
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN Praha přednosta prof. MUDr. Jiří Štork, CSc.
Vyšlo v časopise: Čes-slov Derm, 91, 2016, No. 5, p. 242-245
Kategorie: Repetitorium
Pacientkou byla zdravá sedmiletá dívka z druhé fyziologické gravidity bez pozoruhodností v osobní, alergické a rodinné anamnéze, která byla vyšetřena pro asi dva týdny trvající exantém. Nejdříve se objevil erytém dlaní a chodidel, který se v průběhu několika dnů rozšířil na celou hlavu, krk a trup. Na dlaních se později objevila tvrdá kůže s tvorbou bolestivých ragád. Lokální terapie betametazonem dipropionátem, a masti s vitaminem A a D2 vedla k nepatrnému zmenšení intenzity erytému v obličeji. Při vyšetření byl na dlaních a ploskách patrný ostře ohraničený oranžově červený erytém přesahující jejich hrany, krytý plátovitou difuzní hyperkeratózou. Na většině plochy trupu, horních končetin a stehen byly přítomné folikulárně vázané papuly splývající do rozsáhlých erytematoskvamózních ploch, hlava a krk vykazovaly souvislý erytém s lamelózní deskvamací (obr. 1, 2). Na trupu a břiše byly patrné drobné ostrůvky nepostižené kůže. Byla provedena biopsie kůže stehna (obr. 3, 4).
HISTOLOGICKÝ NÁLEZ
Epidermis s mírně nepravidelně protaženými čepy, nevýraznou spongiózou a ojedinělou lymfocytární exocytózou byla kryta hyperkeratózou s parakeratózou, místy přerušenou úseky ortokeratózy (viz obr. 3, 4). V horním koriu byly přítomny nevýrazné perivaskulární lymfocytární infiltráty.
Závěr: Superficiální perivaskulární dermatitida připouštějící diagnózu pityriasis rubra pilaris. Přímá imunofluorescence byla ve všech frakcích (IgG, IgA, IgM, C3, fibrinogen) negativní.
Závěr
Pityriasis rubra pilaris.
PRŮBĚH
Všechny laboratorní výsledky byly v mezích normy. Byla zahájena celková léčba acitretinem v dávce 10 mg/denně. Lokální terapie pokračovala v aplikaci kortikoidních extern a keratolytik. Pro mírně svědění bylo nasazeno antihistaminukum desloratadin v dávce 2 x 2,5 ml/denně. Laboratorní vyšetření bylo opakováno v měsíčních intervalech a nadále bylo bez odchylek. Po dvou týdnech léčby došlo k vymizení erytému v obličeji, ústupu na pažích, vymizení hyperkeratóz dlaní a plosek, kde byla nadále patrná pouze suchá olupující se kůže. V osmém týdnu léčby probledávala i ložiska na trupu, 13. týden se objevila suchost rtů. Ve 22. týdnu byla dávka acitretinu snížena na 8 mg/denně, na kůži již byla patrná pouze reziduální světle červená ložiska. Ve 27. týdnu se objevila mírná elevace hladiny bilirubinu bez alterace jaterních testů, také hraniční leukocytóza, na kůži byla patrná pouze dvě erytematoskvamózní ložiska na levém předloktí a stehně. Dávka acitretinu byla snížena na 8 mg obden. Vzhledem k možnému nepříznivému účinku retinoidů na předčasné uzavírání růstových štěrbin bylo provedeno RTG vyšetření ruky, na kterém osifikace odpovídala věku. Ve 34. týdnu byla postupně snížena dávka acitretinu (10 mg obden, ob dva dny a 2krát týdně) a ve 37. týdnu byla léčba acitretinem ukončena. Pacientka byla 3. měsíc po ukončení terapie bez projevů onemocnění.
DISKUSE
Pityriasis rubra pilaris (PRP) je poprvé zmiňována v první polovině 19. století, kdy byla považováno za variantu psoriázy. O několik desetiletí později byla vyčleněna jako samostatná jednotka pityriasis rubra (Devergie, 1856) a v roce 1889 Besnier doporučil název „pityriasis rubra pilaris“. Název vychází z typického klinického obrazu charakteristického přítomností folikulárně vázaných hyperkeratotických papul až červenooranžových ostře ohraničených ložisek s pityriaziformním olupováním a typicky „lososovým“ zbarvením. PRP nemá rasovou ani pohlavní predilekci, i když v různých zemích se liší např. incidencí či zastoupením jednotlivých forem [10]. Onemocnění je poměrně vzácné, ve Velké Británii je postižen asi jeden z 5 000 obyvatel, v Indii jeden z 50 000. Věková distribuce je bimodální: nemoc nejčastěji propukne v prvních dvou dekádách života, druhý vrchol incidence je v dekádě šesté. Etiologie PRP je neznámá. V roce 1933 byl histologický nález z kůže u vězňů s deficitem vitaminu A v Ugandě přirovnán k nálezu PRP, proto se uvažovalo o souvislosti této nemoci s deficitem vitaminu A, která však nebyla potvrzena [7]. Uvažuje se o abnormální imunitní odpovědi na neznámý antigenní stimul – jedna z forem PRP je asociovaná s HIV infekcí, kazuistiky popisují vznik onemocnění v návaznosti na streptokokovou či virovou infekci (zejména u dětských forem) nebo v asociaci s myastenia gravis, celiakií, hypothyreózou a jinými autoimunitními onemocněními, či nádory vnitřních orgánů (ledviny, plíce, játra). Naprostá většina případů je sporadických, existují však i familiární formy (zejména u atypické dětské formy PRP) s autozomálně dominantní, méně často autozomálně recesivní, či X vázanou dědičností, které reprezentují asi 6,5 % případů. U rodin s autozomálně dominantní dědičností byla popsána mutace genu CARD 14, který je hojně zastoupen právě v kůži a je součástí signální dráhy vedoucí k aktivaci nukleárního faktoru kappa B. Tato dráha hraje roli v imunitní odpovědi a zánětlivých procesech a také v ochraně buněk před apoptózou [3]. Vzhledem k tomu, že u této mutace je inkompletní penetrace a variabilní expresivita, nebývá postižení všech pacientů v rodině stejné intenzity, ale charakteristický je nástup příznaků v útlém věku. Mutace CARD14 byla detekována i u familiálních případů psoriázy. U sporadických případů PRP však významné mutace v tomto genu zatím popsány nebyly [1].
Diagnóza vyplývá z typického klinického obrazu a charakteristického histologického nálezu. Pro PRP je typická oranžově červená – lososová barva projevů na těle i palmoplantárně. Primárním projevem je folikulárně vázaná papula s keratotickým čepem připomínající „struhadlo na muškátové oříšky“ (viz obr. 2). Charakteristicky je nacházíme např. na dorzální ploše proximálních článků prstů, na dorzální ploše rukou, ale i na kůži těla, tzv. pseudocutis anserina. Od prvních projevů může uplynout týden až několik měsíců, než začnou splývat do větších erytematoskvamózních ložisek až ploch, které jsou typicky přerušovány ostrůvky nepostižené kůže. Erytrodermie může vzniknout náhle nebo pozvolna. Kůže dlaní a plosek bývá postižena výraznou bolestivou keratodermií popisovanou jako karnaubský vosk (jihoamerická palma, vosk má bíložluté zbarvení), na pozadí oranžově červeného otoku. PRP v oblasti kštice a obličeje je charakteristická erytémem s difuzním drobným pityriaziformním olupováním a může připomínat seboroickou dermatitidu, ale šupiny nemají mastný vzhled – tyto lokalizace bývají typicky iniciálním postižením v dospělém věku. V obočí a nazolabiálních rýhách se také mohou objevovat nánosy šupin. Subjektivně jsou projevy většinou bezpříznakové, někdy mírně svědí, zejména při vzniku erytrodermie. Někdy jsou přítomny změny nehtů: distální žluto-hnědá dyskolorace (half-and-half nail), subunguální hyperkeratózy, podélné rýhování, třískovité hemoragie. Postižení sliznic může být bolestivé, lze pozorovat krajkovitá bílá ložiska, bílo-šedé papuly, erytém anebo eroze. Postižení spojivky vyvolá pocit suchosti nebo neostrého vidění, v závažnějších případech je přítomno ektropion. V diferenciální diagnóze přichází nejčastěji v úvahu psoriáza. U PRP nejsou přítomny typické změny nehtů charakteru olejových skvrn a dolíčkování a není pozitivní rodinná anamnéze pro psoriázu, nejsou typické bílo-stříbrné šupiny. Při postižení kštice a obličeje zvažujeme již zmíněnou seboroickou dermatitidu, na rozdíl od klasické seboroické dermatitídy je PRP rezistentní k léčbě. V diferenciální diagnóze můžeme zvažovat i lichen planopilaris, rozsáhlejší formy keratosis pilaris, phrynoderma (kožní projevy deficitu vitaminu A). V případě erytrodermie je nutné dále zvažovat kožní T-lymfom, erytrokeratodermia variabilis et progressiva, lékovou reakci, atopický ekzém. Akutní nástup projevů u dětí může připomínat Kawasakiho nemoc.
PRP může být doprovázená artopatií, většinou se jedná o séronegativní polyartritidu s postižením kolenních kloubů a drobných kloubů ruky a zápěstí. Objevuje se i u dětských pacientů v druhé dekádě života. K podrobnému objasnění této asociace jsou nutné další studie [6].
Je popisováno pět základních klinických forem onemocnění podle Griffithse [4] (tab. 1), ale v praxi existují i intermediární nebo tranzitní formy.
Tab. 1. Formy pityriasis rubra pilaris 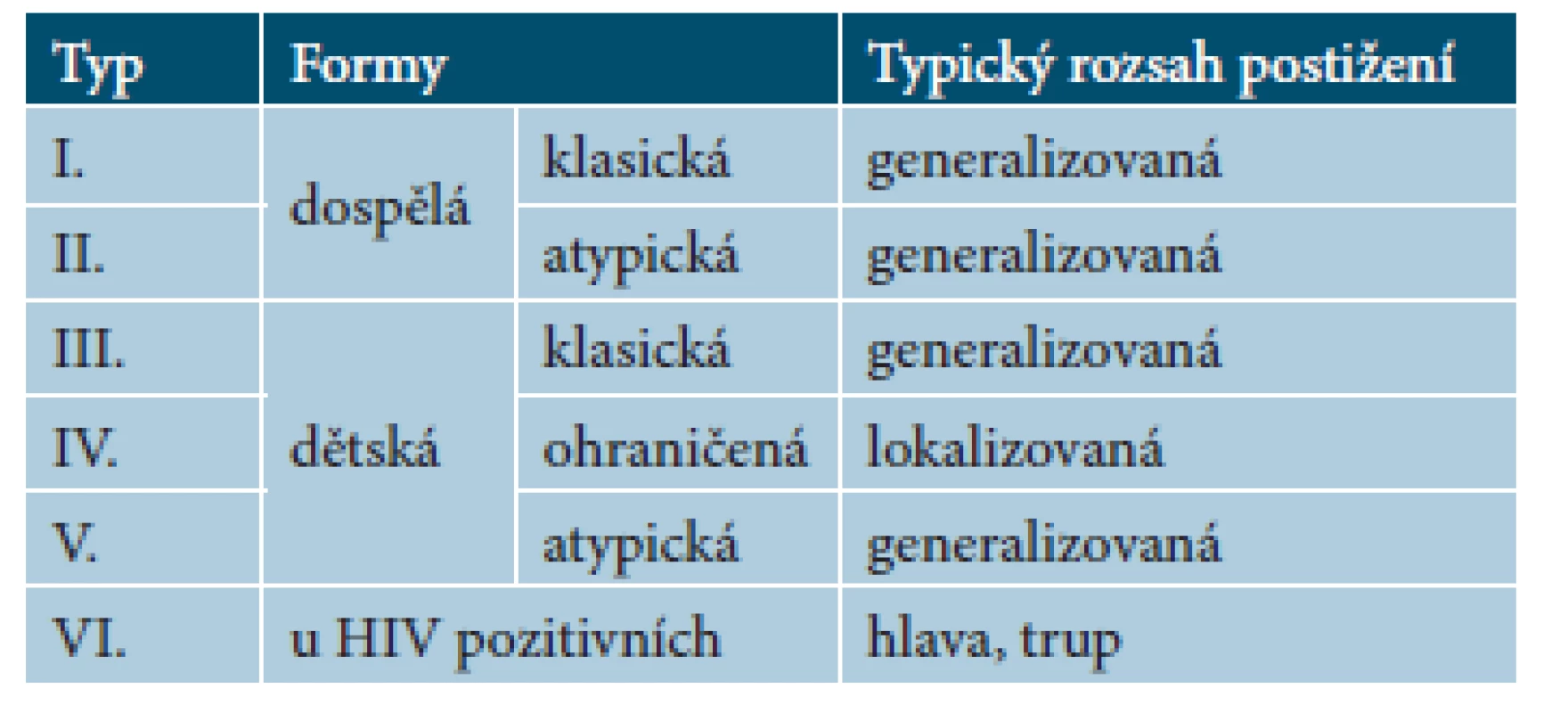
I. klasická dospělá forma je nejčastější (> 50 % pacientů), postupuje od hlavy dolů, až přechází v erytrodermii. Je přítomno palmoplantární postižení. Má nejlepší prognózu, do 3 let se zhojí u 80 % pacientů. U zbylé menšiny je pravděpodobně chronický mnohaletý průběh. Zřídka je tato forma paraneoplastická.
II. atypická dospělá forma reprezentuje pouze 5 % případů a trvá i desetiletí, jenom u 20 % pacientů mizí do 3 let. Je přítomná palmoplantární keratodermie s lamelózním olupováním, projevy na těle jsou ichtyoziformní, kryty výraznější hyperkeratózou a může být přítomna i alopecie.
III. klasická dětská forma (10 % pacientů) je generalizovaná, připomíná klasickou dospělou formu, ale progrese onemocnění je obvykle rychlejší, objevuje se i u dětí do 2 let nebo ve školním a adolescentním věku, u většiny pacientů mizí rychleji než klasická dospělá forma – do 12 měsíců.
IV. ohraničená dětská forma (25 % pacientů) se objevuje v prepubertálním období, je ohraničená na kolena a lokty, holeně, může být pár erytematoskvamózních ložisek na těle, olupování ve kštici, dolíčkování nehtů, zřídka palmoplantární keratodermie. Většinou se zlepšuje ke konci puberty, zřídka progreduje. U této formy byl popsán náhlý výskyt u několika pacientů včetně sourozenců v souvislosti se streptokokovou infekcí [8].
V. atypická dětská forma (5 % pacientů) připomíná atypickou dospělou formu výraznějším ichtyoziformním olupováním, menším podílem erytému a chronickým celoživotním průběhem. Dokonce dochází až ke skleroderiformním změnám dlaní, chodidel a prstů. Familiární případy jsou právě nejčastější u této podskupiny, méně i u atypické dospělé formy.
VI. HIV asociovaná forma byla popsána později. Maximální postižení je v oblasti obličeje, hrudníku a horní poloviny zad a je charakteristické výraznými folikulárními hyperkeratózami připomínajícími lichen spinulosus a často asociované s nodulocystickým akné a hidradenitis suppurativa. Je otázkou, jestli se jedná o formu PRP.
Histologický obraz není patognomonický, ale umožní vyloučit jiná erytematoskvamózní onemocnění. V hyperkeratotickém stratum corneum se šachovnicovitě střídají úseky ortokeratózy a parakeratózy. Epidermis je nepravidelně akantotická se širokými krátkými epidermálními výběžky, fokální či souvislou hypergranulózou; folikulární hyperkeratóza je lemována parakeratotickými úseky. Je přítomen nevýrazný pervaskulární lymfocytární infiltrát v horním koriu. Někdy bývá pozorována přítomnost eozinofilů a fokální akantolýzy [9].
Lokální léčba onemocnění zahrnuje emoliencia, keratolytika, retinoidy, kortikosteroidy, analoga vitaminu D. Lze zkusit fototerapii širokopásmové i úzkopásmové UVB, UVA1, PUVA, ale často není úspěšná. Před zahájením terapie se doporučuje fototest, jelikož může dojít k agravaci projevů. U dětí byl popsán efekt úzkopásmového UVB v kombinaci s acitretinem. Systémová terapie u dospělých i u dětí je nejčastěji indikována u erytrodermie a těžkých forem. Retinoidy jsou lékem první volby, je preferován acitretin, starší zdroje udávají i léčbu izotretinoinem. Ke zlepšení dochází většinou po 3–6 měsících terapie, po léčbě nejsou časté recidivy, takže léky pravděpodobně zkracují průběh onemocnění. Otázkou je jejich efekt u familiálních forem, které jsou poměrně rezistentní k léčbě. Krátkodobá terapie u dětí bez komorbidit se zdá dobře tolerována a bezpečná, samozřejmé je monitorování hladiny krevních lipidů. Při léčbě delší než 6 měsíců je potřeba RTG vyšetření dlouhých kostí a páteře vzhledem k možnosti předčasného uzavírání růstových chrupavek a tvorby hyperostóz. Vzhledem k tomu, že retinoidy dlouhodobě perzistují v tukové tkáni organismu, je u postpubertálních dívek nutná antikoncepce až 3 roky po ukončení terapie. Izotretinoin se užívá v dávce 0,75–1,5 mg/kg/den i u dětí, acitretin v dávce 35–50 mg/den u dospělých, u dětí 0,5 mg/kg/den (10–25 mg/den) po dobu dvou až pěti měsíců. Je možná kombinace s fototerapií, popisovaná dávka acitretinu v kombinaci s úzkopásmovým UVB je 0,5–0,75 mg/kg/den [5]. Lékem druhé volby u dospělých je metotrexát. Odpověď na léčbu je pozorována asi u poloviny pacientů a projeví se do 3–4 měsíců. Dávkovací režimy jsou různé od 5–30 mg jedenkrát týdně. U dětí je podle dostupných údajů tento lék relativně neefektivní, vyzkoušené jsou dávky 0, 3 mg/kg/týdně po dobu 6–10 týdnů, maximálně však 22,5 mg/týdně. Je vhodná suplementace kyseliny listové. U refrakterních případů je možná kombinace retinoidů s metotrexátem, je nutné zvážit riziko hepatotoxicity. U dětí zatím tato kombinovaná léčba popsána nebyla. Celková léčba cyklosporinem není popsána u většího množství pacientů, odpovídá asi 50 % léčených, účinnou se zdá dávka 5 mg/kg/den. Je zejména nutná kontrola krevního tlaku a renálních funkcí. Nedoporučuje se léčba delší než 1–2 roky. Je alternativou u pacientů refrakterních na léčbu retinoidy a metotrexátem. U klasické dětské formy se osvědčil krátkodobý nízkodávkový režim (3 mg/kg/den po dobu 18 týdnů) [11]. V současné době se zkouší terapie biologiky, především inhibitory TNF alfa: infliximabem (5 mg/kg, u dětí 3,5–5 mg/kg ve 2 až 4týdenních intervalech) a etanerceptem (50 mg 2krát týdně, u dětí 0,8 mg /kg, maximálně však 50 mg v jdené dávce týdně po dobu 6 měsíců) a monoklonální protilátkou proti IL-12 a IL-23 - ustekinumabem. Zatím neexistují standardizované léčebné režimy, počet pacientů je malý, u dětí se jedná o ojedinělé případy, ale příznivá odpověď je rychlá v intervalu 2–7 týdnů, je popisována asi u 50 % pacientů léčených TNF alfa inhibitory. Uvažuje se proto o možné účasti TNF alfa v patogenezi onemocnění. Před léčbou je samozřejmě nutné celkové vyšetření včetně vyloučení TBC (QuantiFeron TB Gold test) a demyelinizačních a nádorových onemocnění. U léčby infliximabem existuje riziko vzniku malignity zejména hepatosplenického T lymfomu, v tomto směru se považuje mezi biologiky za bezpečnější etanercept. Biologickou léčbu je možné kombinovat s metotrexátem (12,5–22,5 mg/týden) a acitretinem (25 mg/den) [2]. Využití této kombinace u dětí zatím popsáno nebylo. Kazuistiky ještě popisují efekt extrakorporální fotoferézy, azathioprinu, bexarotenu, fumarátů, či adalimumabu. Systémové kortikosteroidy jsou většinou málo účinné a nevhodné pro dlouhodobou léčbu a mohou vést k rebound fenoménu. Mohou být použity v kombinaci s retinoidy. HIV asociovaná forma reaguje spíše na antivirovou terapii.
Do redakce došlo dne 16. 9. 2016.
Adresa pro korespondenci:
MUDr. Zuzana Plzáková, Ph.D.
Dermatovenerologická klinika 1. LF UK a VFN Praha
U Nemocnice 2
128 08 Praha 2
e-mail: zuzana.plzakova@lf1.cuni.cz
Zdroje
1. BONG, J. B., CHEN, P. L., CHEN, Y. T. et al. Genetic analysis of CARD14 in non-familial piyriasis rubra pilaris: A case series. Acta Derm. Venerol., 2014, 94, p. 587–588.
2. EASTHAM, A. B., FEMIA, A. N., QURESHI, A. et al. Treatment options for pityriasis rubra pilaris including biologic agents. : A retrospective analysis from an academic medical center. JAMA Dermatol., 2014, 150, 1, p. 92–94.
3. FUCHS-TELEM, D., SARIG, O., VAN STEENSEL, A. M. et al. Familial pityriasis rura pilaris is caused by mutations in CARD14. Am. J. Hum. Genet., 2012, 91, p. 163–170.
4. GRIFFITHS, W. A. Pityriasis rubra pilaris. Clin. Exp. Dermatol., 1980, 5, p. 105–112.
5. KLEIN, A., LANTHALER, M., KARRER, S. Pityriasis rubra pilaris: a review of diagnosis and treatment. Am. J. Clin. Dermatol., 2010, 11, 3, p. 157–170.
6. LIU, P. Y., PRETE, E. P. Arthritis asociated with pityriasis rubra pilaris. BMJ Case Rep., 2010, doi:10.1136/bcr.12.2009.2565.
7. LOEWENTHAL, L. J. A. The new manifestation of the syndrome of vitamin A deficiency. Arch. Derm. Syphilol., 1933, 28, 5, p. 700–708.
8. MARTIN, K. L., HOLLAND, K. E, LYON, V. et al. An unusual cluster of circumscribed juvenile pityriasis rubra pilaris cases. Pediatr. Dermatol., 2014, 31, 2, p. 138–145.
9. MARROUCHE, N., KURBAN, M., KIBBI, A. G. et al. Pityriasis rubra pilaris: clinicopathological study of 32 cases from Lebanon. Int. J. Dermatol., 2014, 53, 4, p. 434–439.
10. VELČEVSKÝ, P., KODET, O., ŠTORK, J. Pityriasis rubra pilaris. Čes-Slov. Derm., 2011, 86, 3, p. 129–136.
11. WETZIG, T., STICHERLING, M. Juvenile pityriasis rubra pilaris: successful treatment with ciclosporin. Br. J. Dermatol., 2003, 149, 1, p. 202–203.
Štítky
Dermatológia Detská dermatológia
Článek Případ méně obvyklé mykózyČlánek Odborné akce v roce 2016
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2016 Číslo 5- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
-
Kontaktní dermatitidy – část II:
epikutánní testy v současné praxi -
DOŠKOLOVÁNÍ LÉKAŘŮ
KONTROLNÍ TEST - Analýza pacientů se středně těžkou až těžkou psoriázou před zahájením biologické léčby v České republice – údaje z registru BIOREP 2005–2016
- Atypický fibroxantom – popis případu
- Případ méně obvyklé mykózy
- Klinický případ: generalizovaný exantém u dítěte
- Dermatoskopie nepigmentovaných kožních nádorů. Nepigmentované formy melanocytových névů a maligního melanomu
-
Zápis ze schůze výboru ČDS
konané dne 9. 6. 2016 v Praze -
Odešel prof. MUDr. Zdeněk Vlašín, DrSc.
(*8. 5. 1930–† 2. 10. 2016) - Odborné akce v roce 2016
-
Kontaktní dermatitidy – část II:
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle-
Kontaktní dermatitidy – část II:
epikutánní testy v současné praxi - Dermatoskopie nepigmentovaných kožních nádorů. Nepigmentované formy melanocytových névů a maligního melanomu
- Atypický fibroxantom – popis případu
- Případ méně obvyklé mykózy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy







