-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Včasná intervencia pri ochorení diabetes mellitus 1. typu z hľadiska úrovne metabolickej kompenzácie a využívania inštrumentálnej sociálnej opory
Sociálno-psychologické dôsledky včasnej intervencie u detí s diabetes mellitus 1. typu
Early intervention in type 1 diabetes melitus patients according to metabolic compensation and use of instrumental social support
The aim of this work is to explore coping with the type 1 diabetes mellitus in adolescents. Research focused on relations and differences between variables (metabolic control, use of instrumental social support, behavioral disengagement), with the age at the time of diagnosis taken into consideration.
Sample and setting:
54 adolescents between 11 and 21 years of age (mean 16.48, SD=2.93) participated in research, 66.7% are women. Electronic data collection run from December 2014 to March 2015. Last values of glycosated hemoglobin (HbA1c) indicated achieved metabolic control, coping strategies were studied by Brief-Cope. Items questionning socio-demographic characteristics, health condition and responsibility of health care were included.Hypothesis:
We assume differences in metabolic control between the group of adolescents with T1D diagnosed at the age 0 to 7 years and diagnosed later, differences in social support and behavioral disengagement were expected as well as correlations between metabolic control, social support and the age at the time of diagnosis, and at the time of participation.Statistical analysis:
Normality was tested using Kolmogorov-Smirnov test, Mann-Whitney U test for two independent samples and Spearman corelation analysis were applied.Results:
Differences in metabolic compensation in groups of T1D adolescents according to the age at time of diagnosis were found in using social support, unlike the differences in using behavioral disengagement. Correlations between metabolic control and the age at the time of diagnosis, between metabolic compensation and the illness duration, instrumental social support and the age at the time of diagnosis as well as at the actual age at the time of research were found. Significant differences (U=236.000; sig=0.024) were confirmed in using social support in groups of T1D adolescents differing in age at the time of diagnosis. Lower age at the time of diagnosis, as well as lower age at the time of research, is connected to higher level of using social support and vice versa. Correlation between the illness duration and using of social support was not found. People with diabetes diagnosed at lower age and the ones with longer duration of illness, show worse results of metabolic control than those diagnosed later or having T1D for shorter, because of negative correlation of metabolic compensation and the age at the time of diagnosis (r=-0.55; p=0.000) co-occuring with positive correlation with the illness duration (r=0.67; p=0.000).Limitations:
Chosen research design does not allow close examination of causal relationships between variables, so it is necessary to verify our hypothesis in a large combined quantitative and qualitative study.Key words:
type 1 diabetes mellitus, adolescents, social support, metabolic control
Autoři: P. Dobríková 1; S. Predáčová 2; M. Slaná 1; J. Slaný 1,3
Působiště autorů: Fakulta zdravotníctva a sociálnej práce, Trnavská univerzita, Trnava 1; Dom Rafael, Bratislava 2; Detská klinika, Fakultná nemocnica, Trnava 3
Vyšlo v časopise: Čes-slov Pediat 2018; 73 (1): 32-39.
Kategorie: Původní práce
Souhrn
Cieľ:
Cieľom štúdie je skúmanie zvládania ochorenia diabetes mellitus 1. typu dospievajúcimi. Výskum je orientovaný na skúmanie vzťahov a rozdielov medzi premennými (metabolická kompenzácia, využívanie inštrumentálnej sociálnej opory, vzdávanie sa), so zreteľom na vek, v ktorom bol diabetes diagnostikovaný.Výskumný súbor a metódy:
Výskumu sa zúčastnilo 54 dospievajúcich vo veku 11–21 rokov (priemerný vek 16,48 rokov, SD = 2,93), 66,7 % respondentov tvorili ženy. Elektronický zber dát prebiehal od decembra 2014 do marca 2015. Aktuálnu úroveň metabolickej kompenzácie určovala posledná nameraná hodnota glykovaného hemoglobínu (HbA1c), zvládacie štýly boli hodnotené dotazníkom Brief-Cope. Súčasťou testovej batérie boli otázky týkajúce sa sociodemografických charakteristík, zdravotného stavu a zodpovednosti za zdravotnú starostlivosť v rodine.Hypotézy:
Predpokladáme existenciu rozdielov v metabolickej kompenzácii u skupín dospievajúcich diabetikov, ktorým bolo ochorenie diagnostikované vo veku 0–7 rokov a u tých, ktorí mali viac než 7 rokov v čase diagnostikovania ochorenia, rozdiely vo využívaní sociálnej opory a stratégie vzdávania sa; tiež existenciu vzťahov medzi aktuálnou úrovňou metabolickej kompenzácie a vekom v čase diagnostikovania diabetu 1. typu, a medzi úrovňou metabolickej kompenzácie a dĺžkou trvania ochorenia. Predpokladané sú aj vzťahy medzi vekom v čase diagnostikovania ochorenia, vekom v čase participácie na výskume a získavaním inštrumentálnej sociálnej opory.Výsledky:
Normalita rozloženia bola testovaná pomocou Kolmogorovho-Smirnovho testu v Lilleforsovej modifikácii, ďalej boli použité Mannov-Whitneyho U test pre dva nezávislé výbery a Spearmanova korelačná analýza.
Preukázali sa rozdiely v úrovni metabolickej kompenzácie u dospievajúcich diabetikov 1. typu vzhľadom na vek v čase určenia diagnózy vo využívaní sociálnej opory, avšak nie vo vzdávaní sa. Korelácie boli zistené medzi metabolickou kompenzáciou, dĺžkou trvania ochorenia a získavaním sociálnej opory vzhľadom na vek v čase diagnostikovania ochorenia a aktuálny vek v čase participácie na výskume. Výskumne sa potvrdil signifikantný rozdiel (U = 236,000; sig = 0,024) vo využívaní inštrumentálnej sociálnej opory u skupín diabetikov líšiacich sa časom prepuknutia ochorenia. Nižší vek v čase diagnostikovania ochorenia, ako aj nižší vek v čase realizácie výskumu, sa spája s vyššou mierou využívania inštrumentálnej sociálnej opory a naopak. V našom výskume sa potvrdil signifikantný rozdiel. Vzťah medzi trvaním ochorenia a inštrumentálnou sociálnou oporou sa nepreukázal. Ľudia, ktorým bol diabetes diagnostikovaný skôr a tí, ktorí s ním žijú dlhšie, majú v období dospievania horšie výsledky ako tí, ktorým bol diagnostikovaný neskôr a tí, ktorí ho majú kratšie, nakoľko aktuálna úroveň metabolickej kompenzácie negatívne stredne silno koreluje s vekom v čase diagnostikovania ochorenia (r = -0,55; p = 0,000) a zároveň pozitívne stredne silno koreluje s dĺžkou jeho trvania (r = 0,67; p = 0,000).Limitácie:
Zvolený výskumný dizajn neumožňuje bližšie skúmanie príčinných vzťahov medzi premennými, preto je potrebné overiť naše hypotézy v rozsiahlej kombinovanej kvantitatívno-kvalitatívnej štúdii.Kľúčové slová:
diabetes mellitus 1. typu, adolescenti, sociálna opora, metabolická kompenzáciaÚVOD
Existujú rôzne chronické ochorenia, významne ovplyvňujúce zdravotný stav ľudí, a diabetes mellitus 1. typu je jedným z nich. Pôvod má v autoimunitnej deštrukcii β-buniek Langerhansových ostrovčekov pankreasu vedúcej k úplnej inzulínovej nedostatočnosti. Toto ochorenie je multifaktoriálne podmienené, spúšťačom sú u geneticky predisponovaných jednotlivcov rozličné faktory [1, 2]. Napriek odhaleniu multifaktoriálnej etiológie diabetu 1. typu, špecifický vplyv jednotlivých zložiek na patogénny proces jeho vzniku zostáva nejasný. Len samotná genetická predispozícia je podmienená množstvom génov [3], v celogenómových štúdiách bolo odhalených viac ako 60 konkrétnych rizikových miest [4]. V súčinnosti s genetickou predispozíciou vplývajú na vznik diabetu 1. typu faktory prostredia, ako aj špecifiká imunitného systému a β-buniek. Viaceré výskumy [1, 5, 6, 7] dokazujú, že zmeny v imunitnom systéme prebiehajú mesiace až roky predtým, než sa manifestujú klinické symptómy.
Vo väčšine západných krajín diabetici 1. typu tvoria viac než 90 % zo všetkých diabetikov do 15 rokov, navyše zistenia Medzinárodnej diabetickej federácie [8] dokazujú každoročný nárast počtu diabetikov v tomto veku približne o 80 000, pričom incidencia novozistených diabetikov je v Európe s počtom 20 000 prípadov celosvetovo jedna z najvyšších. Zo všetkých diabetikov do 15 rokov ich 26 % žije v Európe, nasleduje Severná Amerika a Karibská oblasť s približne 22 %, v Ázií je miera incidencie diabetu 1. typu veľmi nízka.
Diabetes mellitus 1. typu je spravidla diagnostikovaný v detstve, a preto preberajú zodpovednosť za liečbu vo väčšine prípadov ako prví rodičia. Obdobie, ktoré potrebujú na to, aby sa vyrovnali s novovzniknutou situáciou, je individuálne, racionálnemu spracovaniu môže brániť smútok, hnev, hľadanie vinníka, naproti tomu dobrá informovanosť výrazne napomáha adaptácii na chorobu. Ako uvádza Renotiérová (in Svičeková [9]), proces vyrovnávania sa so závažnou situáciou, akou je diagnostikovanie ochorenia diabetes mellitus u dieťaťa, závisí od zrelosti osobnosti rodičov, od ich životných skúseností, od vzťahov v rodine, individuálnej frustračnej tolerancie a aktuálneho psychického a somatického stavu.
Významnú úlohu zohráva aj hodnotová orientácia v rodine. Rodičia majú prirodzený strach z toho, ako zvládnu starostlivosť o diabetika, ich nová rola je veľmi náročná na poskytovanie ako emocionálnej (náklonnosť, porozumenie...), tak aj inštrumentálnej sociálnej opory (vo forme rád, praktickej pomoci, poskytnutia informácií umožňujúcich rýchlejšie a efektívnejšie zvládanie záťaže a pod.). Smaldone a Ritholz [10] zistili, že rodičia majú často pocit, že toto ochorenie je nad ich sily a necitlivé oznámenie diagnózy na nich môže pôsobiť priam zdrvujúco. Rodičia majú pochybnosti, či budú schopní poskytnúť svojmu dieťaťu potrebnú starostlivosť, či sa dokážu prispôsobiť novosti vzniknutej situácie. Nečakaná a nepredpokladaná hospitalizácia je pre nich šokom, zároveň však uvádzajú obavy o následnú starostlivosť v domácom prostredí. Ako uvádza Americká asociácia pre vzdelávanie diabetikov [11], nestačí, ak človek porozumie informáciám, musí ich byť schopný pretransformovať na žiaduce konanie v starostlivosti o seba (resp. svoje dieťa), ktoré mu umožní mať ochorenie pod kontrolou. Edukácia je podľa Bonsignore [12] základným kameňom zvládania diabetu, nakoľko toto ochorenie každodenne vyžaduje spolu s podávaním inzulínu aj vedomosti týkajúce sa výživy, pohybu a monitoring glykémií, na rozdiel od iných ochorení, pri ktorých stačí dodržiavať „iba“ predpísanú medikamentóznu liečbu.
V kontexte zdravej životosprávy nie je prekvapivým ani zistenie Michalovičovej et al. [13] týkajúce sa pozitívneho dopadu kvalitného a dostatočne dlhého spánku dospievajúcich na krátkodobú a dlhodobú metabolickú kompenzáciu. Odborníci popisujú manažment diabetu ako kontinuálny edukačný proces, spočívajúci v neustálom prehodnocovaní a častých konzultáciách s odborníkmi (lekár, edukačná sestra, psychológ, odborník na racionálnu výživu...), ktoré umožňujú hladký prechod od získania prvotných informácií v čase oznámenia diagnózy k dlhodobému manažmentu chronického ochorenia [14]. Smaldone a Ritholz [10] vo svojom výskume zistili, že ani po niekoľkých rokoch od diagnostikovania diabetu u dieťaťa nemá ani jeden z opýtaných rodičov pocit, že by už dokonale zvládal manažment ochorenia. Nastavenie diabetického režimu je stále prebiehajúci dynamický proces bez konca, v rôznych obdobiach sa objavujú nové skutočnosti, ktoré vyžadujú revíziu a opätovné začlenenie požiadaviek diabetickej starostlivosti do zmeneného kontextu – či už sa jedná o fyzické obmedzenia, psychosociálne obmedzenia, ekonomické faktory, alebo problémy v rodine a širšom sociálnom prostredí [15].
Obavy rodičov sa spájajú najmä s obdobím dospievania, kedy sa diabetici odpútavajú od rodičov a vo väčšej miere preberajú zodpovednosť sami za seba. V tomto čase dochádza aj k významnejšiemu presunu zodpovednosti za liečbu z rodičov na samotných diabetikov, avšak presun zodpovednosti často sprevádzajú aj určité ťažkosti – výsledky metabolickej kompenzácie dlhodobo ukazujú na multifaktoriálne podmienené výrazné zhoršenie dodržiavania liečby práve v tomto období [16–24]. Postupný presun zodpovednosti je v mnohých prípadoch sprevádzaný konfliktami medzi deťmi a rodičmi, v nadväznosti na ktoré bola preukázaná nižšia úroveň realizovanej starostlivosti a zhoršená metabolická kontrola [17]. Butler z Joslin Diabetes Center [25] preto radí rodičom diabetikov, aby i naďalej zastávali aktívnu rolu v manažmente diabetu a úkonov s ním spojených, bez ohľadu na vek dieťaťa. Preberanie zodpovednosti je u dospievajúcich podmienené vývinovými úlohami, vrátane budovania osobnej nezávislosti. Rodičia sa v priebehu dospievania svojich detí postupne stiahnu a väčšiu časť self manažmentu ochorenia prenechávajú dospievajúcim, avšak títo nie vždy dosiahnu potrebnú kognitívnu zrelosť a preberú zodpovednosť za svoju starostlivosť. Zrelší jednotlivci s väčšou pravdepodobnosťou vnímajú seba samých ako tých, ktorí majú kontrolu nad svojim ochorením, zatiaľ čo tým, ktorí dosiahli nižší stupeň kognitívnej zrelosti, je daná zodpovednosť za self manažment, ktorú ešte nie sú schopní prevziať [26].
MATERIÁL A METÓDY
Zber dát prebiehal od decembra 2014 do marca 2015, účastníkov výskumu sme kontaktovali prostredníctvom svojpomocných skupín pre diabetikov a ich rodinných príslušníkov a prostredníctvom vybraných organizácií venujúcich sa deťom a dospievajúcim s diabetom. Nakoľko boli dáta zbierané výlučne elektronicky, vyplnením dotazníkovej batérie a jej následným odoslaním respondenti zároveň vyjadrovali svoj súhlas s účasťou vo výskume, za podmienok bližšie špecifikovaných v úvodnom texte.
Výskumný súbor tvorilo 54 adolescentov, z toho 33,3 % boli respondenti mužského pohlavia (n = 18) a 66,7 % respondenti ženského pohlavia (n = 36), všetci vo veku 11–21 rokov. Priemerný vek respondentov bol 16,48 rokov (SD = 2,93), priemerný vek, v ktorom bol diabetes diagnostikovaný, bol 8 rokov (SD = 4,627). 88,9 % respondentov (n = 48) žije v úplnej rodine s oboma rodičmi, 11,1 % (n = 6) žije len s matkou. S diabetologickou starostlivosťou najčastejšie dospievajúcim pomáha matka (68,5 % opýtaných; n = 37), nasleduje pomoc zo strany oboch rodičov, ktorú uviedlo 18,5 % respondentov (n = 10).
Aktuálnu úroveň metabolickej kompenzácie svedčiacej o tom, nakoľko úspešná bola kompenzácia diabetu v priebehu posledných približne 3 mesiacov, sme skúmali prostredníctvom poslednej nameranej hodnoty glykovaného hemoglobínu (HbA1c). Táto hodnota udáva percento hemoglobínu, na ktorý sa naviazala glukóza z krvi. O výbornej metabolickej kompenzácii môžeme hovoriť v prípade, že hladina HbA1c neprekračuje hodnotu 6,7 %. Ak je v rozpätí 6,7–7,5 %, možno hovoriť o prijateľnej kompenzácii, na nedostatočnú kompenzáciu poukazujú hodnoty glykovaného hemoglobínu nad 7,5 %. Americká diabetická asociácia stanovuje ako cieľ metabolickej kompenzácie pre všetkých pediatrických pacientov dosiahnutie hladiny glykovaného hemoglobínu do 7,5 %, tento cieľ je odporúčané individualizovať a pokiaľ nehrozí riziko nadmerných hypoglykémií, usilovať sa o nižšie hodnoty [27].
Na skúmanie zvládacích štýlov sme zvolili dotazník Brief-Cope [28], jednak kvôli jeho prehľadnosti, jednak s ohľadom na čas potrebný na jeho vyplnenie. Dotazník tvorí 14 škál, kde každá škála obsahuje dve položky, spolu ich je teda 28. Škály tvoriace dotazník Brief-Cope sú nasledovné: rozptýlenie, aktívne zvládanie, popieranie, užívanie návykových látok, využívanie emocionálnej opory, využívanie inštrumentálnej sociálnej opory (prijímanie rady, praktickej pomoci, informácií), behaviorálne odpútanie sa (vypnutie), uvoľnenie napätia, pozitívna reinterpretácia, plánovanie, humor, akceptácia, náboženstvo a sebaobviňovanie. Škála sebaobviňovania nebola súčasťou pôvodnej metodiky Cope, avšak výskumy preukázali jej opodstatnenosť a preto bola do skrátenej verzie doplnená. Každá z položiek je hodnotená na 4-bodovej škále vyjadrujúcej nakoľko je určitý typ správania pre daného jednotlivca bežný. Odpovede sa pohybújú na škále od „nikdy to nerobím/nesprávam sa tak“ (1) po „veľmi často to robím/veľmi často sa tak správam“ (4). Autor metodiky, Carver [28], uvádza reliabilitu v rozpätí 0,5–0,9. Súčasťou testovej batérie boli aj úvodné otázky týkajúce sa sociodemografických charakteristík, zdravotného stavu a zodpovednosti za zdravotnú starostlivosť v rodine. Zaujímalo nás, kto z blízkych dospievajúcemu najviac pomáha zvládať diabetologickú starostlivosť a do akej miery je za starostlivosť zodpovedný. Zisťovali sme to prostredníctvom sebavýpovede respondentov. Na spracovanie získaných dát bol použitý štatistický softvérový nástroj SPSS Statistics 17.0.
VÝSLEDKY
Testovaním normality rozloženia pomocou Kolmogorovho-Smirnovho testu v Lilleforsovej modifikácii sme zistili neparametrické rozloženie hodnôt premenných, na ďalšiu analýzu dát sme preto zvolili neparametrické štatistické testy. Na zisťovanie rozdielov vo využívaní sociálnej opory, stratégie vzdávania sa a v úrovni metabolickej kompenzácie u skupín dospievajúcich diabetikov, ktorým bolo ochorenie diagnostikované vo veku 0–7 rokov a u tých, ktorí mali viac než 7 rokov v čase diagnostikovania diabetu, sme použili Mann-Whitneyho U test pre dva nezávislé výbery.
V tabuľke 1 možno vidieť, že sa potvrdil signifikantný rozdiel (U = 208,00; sig = 0,002) v úrovni metabolickej kompenzácie u diabetikov, u ktorých bola realizovaná raná intervencia v porovnaní s diabetikmi, u ktorých raná intervencia z dôvodu ich veku v čase diagnostikovania ochorenia neprebehla. Signifikantný rozdiel (U = 236,000; sig = 0,024) bol zistený aj vo využívaní inštrumentálnej sociálnej opory u týchto skupín diabetikov. Rozdiel v používaní stratégie vzdávania sa nebol preukázaný.
Tab. 1. Mann-Whitneyho U test – rozdiely v úrovni metabolickej kompenzácie, využívaní sociálnej opory a stratégie vzdávania sa u skupín dospievajúcich diabetikov z hľadiska ranej intervencie. 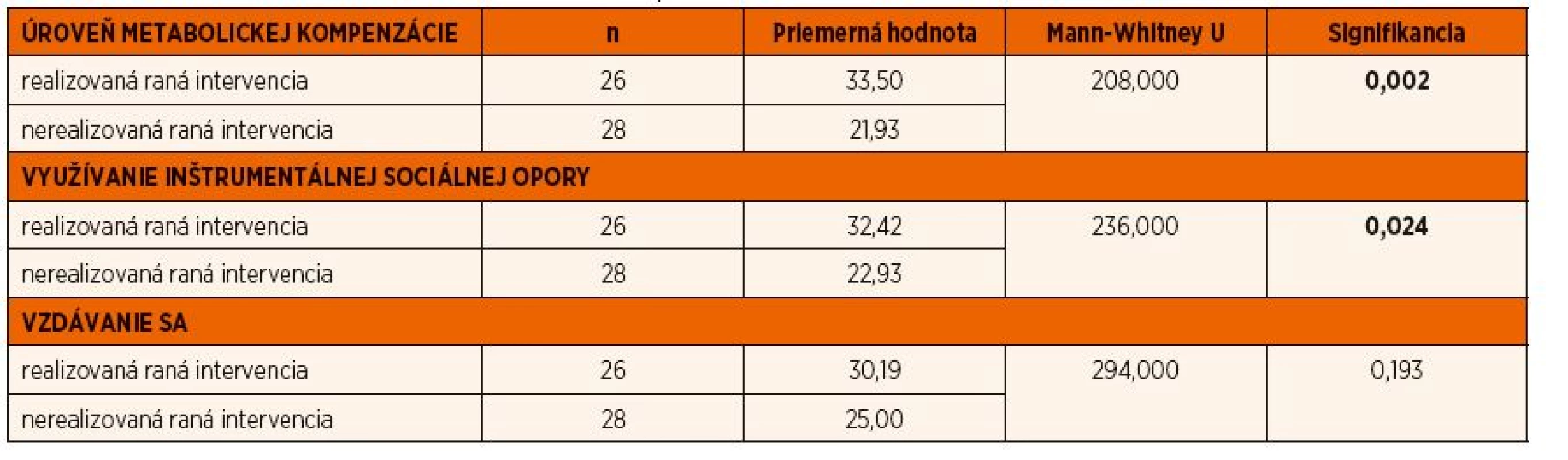
Na zisťovanie vzťahov medzi vybranými premennými sme na základe testovania normality rozloženia použili Spearmanovu korelačnú analýzu.
Z hľadiska metabolickej kompenzácie sme zistili, že aktuálna úroveň metabolickej kompenzácie negatívne stredne silno koreluje s vekom v čase diagnostikovania ochorenia (r = -0,55; p = 0,000) a zároveň pozitívne stredne silno koreluje s dĺžkou jeho trvania (r = 0,67; p = 0,000) (tab. 2). Teda ľudia, ktorým bol diabetes diagnostikovaný skôr a tí, ktorí s ním žijú dlhšie, majú v období dospievania horšie výsledky ako tí, ktorým bol diagnostikovaný neskôr a tí, ktorí ho majú kratšie.
Tab. 2. Spearmanove korelačné koeficienty medzi úrovňou metabolickej kompenzácie, vekom, v ktorom bol diabetes diagnostikovaný, a trvaním ochorenia. 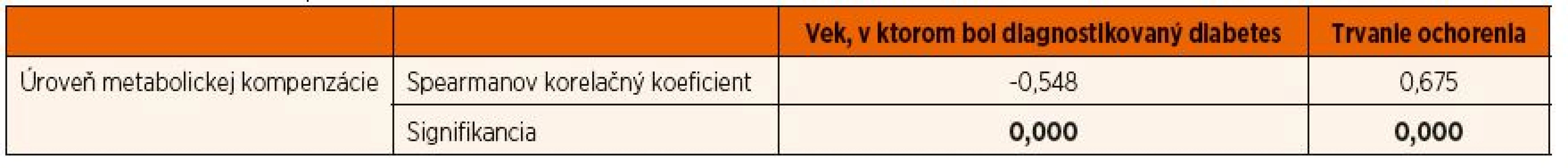
Vek, v ktorom bol diagnostikovaný diabetes, negatívne signifikantne koreluje so získavaním inštrumentálnej sociálnej opory (r = -0,32; p = 0,017), rovnako je to v prípade aktuálneho veku respondentov (r = -0,32; p = 0,018). Aktuálny vek zároveň pozitívne koreluje s vekom v čase diagnostikovania ochorenia (r = 0,37; p = 0,007). Nižší vek v čase diagnostikovania ochorenia, ako aj nižší vek v čase realizácie výskumu, sa spája s vyššou mierou využívania inštrumentálnej sociálnej opory a naopak. Vzťah medzi trvaním ochorenia a inštrumentálnou sociálnou oporou sa nepreukázal (tab. 3, grafy 1, 2).
Tab. 3. Spearmanove korelačné koeficienty medzi využívaním inštrumentálnej sociálnej opory, vekom v čase diagnostikovania diabetu, aktuálnym vekom a trvaním ochorenia. 
Graf 1. Vzťah medzi využívaním inštrumentálnej sociálnej opory a vekom, v ktorom bol diabetes diagnostikovaný. 
Graf 2. Vzťah medzi využívaním inštrumentálnej sociálnej opory a aktuálnym vekom. 
DISKUSIA
Na základe výskumu sme zistili signifikantný rozdiel v úrovni metabolickej kompenzácie dospievajúcich diabetikov, u ktorých bol zistený diabetes vo veku 0–7 rokov v porovnaní s diabetikmi, ktorým bolo ochorenie diagnostikované neskôr (U = 208,00; sig = 0,002). Ľudia, ktorým bol diabetes diagnostikovaný skôr a tí, ktorí s ním žijú dlhšie, majú v období dospievania horšie výsledky ako tí, ktorým bol diagnostikovaný neskôr a tí, ktorí ho majú kratšie, nakoľko aktuálna úroveň metabolickej kompenzácie negatívne stredne silno koreluje s vekom v čase diagnostikovania ochorenia (r = -0,55; p = 0,000) a zároveň pozitívne stredne silno koreluje s dĺžkou jeho trvania (r = 0,67; p = 0,000). Výsledky početných výskumov [16, 17, 19–24] poukazujú na multifaktoriálne podmienené výrazné zhoršenie dodržiavania liečby a s tým spojené zhoršenie metabolickej kompenzácie v období dospievania. Je všeobecne známe, že nedostatočná metabolická kompenzácia má za následok rozvoj neskorších, chronických komplikácií diabetu (ako sú mikroangiopatie alebo makroangiopatie). V tomto kontexte sú významnými zistenia Stahl-Pehe et al. [29] poukazujúce na skutočnosť, že diabetici, u ktorých ochorenie prepuklo do deviateho roku života, nesú väčšie celoživotné riziko rozvoja dlhodobých komplikácií ako tí, u ktorých bol diabetes zistený neskôr. Toto riziko sa spája s pôsobením rastových hormónov, androgénov, s vplyvom pohlavia a zmenami v telesnej stavbe, spolu s pozorovanou výraznou inzulínovou rezistenciou vyskytujúcou sa práve v tomto období [30]. Na druhú stranu bol však preukázaný aj pozitívny dopad pravidelného cvičenia na zvyšovanie citlivosti na inzulín a srdcovú činnosť, čím pôsobí proti nepriaznivému vplyvu hormónov, preto by sa cvičenie malo stať neoddeliteľnou súčasťou diabetickej starostlivosti [31].
Viaceré štúdie poukazujú na vzťah suboptimálnej metabolickej kontroly u diabetikov s výskytom depresívnych symptómov – vyššie hodnoty glykovaného hemoglobínu sa spájajú s nárastom počtu depresívnych symptómov [22, 32, 33]. Korczak et al. [34] našli vysvetlenie vzťahu medzi depresiou a metabolickou kompenzáciou u diabetikov na biologickej úrovni. Okrem iného napríklad zistili, že nedostatok inzulínu v určitých štruktúrach CNS ovplyvňuje neurogenézu a dostupnosť tryptofanu – proteinogénnej aminokyseliny ktorá je prekurzorom pri biosyntéze sérotonínu, melatonínu a niacínu. Pri zhoršení metabolickej kontroly narastá podľa Wherretta et al. [35] pravdepodobnosť výskytu psychických problémov, zároveň však platí aj reverzný vzťah – psychické poruchy negatívne ovplyvňujú manažment diabetu a metabolickú kontrolu a spájajú sa s častejšími, prípadne aj dlhodobejšími hospitalizáciami [32, 36, 37]. Dĺžka trvania ochorenia, ktorá sa v našom výskume spájala s horšou metabolickou kompenzáciou, má podľa zistení Majdana et al. [38] spolu s vnímaním závažnosti ochorenia výrazný negatívny dopad na výskyt a závažnosť depresívnych symptómov u diabetikov. Môže to byť z časti ovplyvnené tým, že, ako uvádzajú Martinka et al. [39], u diabetikov 1. typu, ktorí sú spravidla liečení vo veľmi krátkom časovom horizonte od prepuknutia ochorenia, vznikajú chronické komplikácie zvyčajne až po uplynutí niekoľkých rokov. Mnohí diabetici sa cítia premožení chorobou, a jej úspešné manažovanie im pripadá ako nedosiahnuteľný cieľ. Tieto pocity môžu viesť k horšej zdravotnej starostlivosti a nedodržiavaniu liečby, pretože v situácii, kedy diabetik robil všetko, čo mohol a želané výsledky sa nedostavili, stratil motiváciu naďalej sa snažiť a upadol do rezignácie [40].
Do popredia tak vystupuje stále aktuálna potreba bezpečia a istoty, pričom významnú úlohu zohráva podpora zo strany rodiny, ako aj vzťah s ošetrujúcim lekárom a inými zdravotníckymi pracovníkmi, s ktorými diabetik dlhodobo prichádza do kontaktu [41]. Kyngäs a Barlow [42] zdôrazňujú dôležitosť empatického partnerského vzťahu medzi dospievajúcimi, ich rodičmi a odborníkmi z oblasti diabetológie, nakoľko takýto vzťah podporuje otvorenosť v komunikácii a umožňuje pravdivú výmenu informácií, ktorá je predpokladom dobrej liečby.
V našom výskume sa potvrdil signifikantný rozdiel (U = 236,000; sig = 0,024) vo využívaní inštrumentálnej sociálnej opory u skupín diabetikov líšiacich sa časom prepuknutia ochorenia. Nižší vek v čase diagnostikovania ochorenia, ako aj nižší vek v čase realizácie výskumu, sa spája s vyššou mierou využívania inštrumentálnej sociálnej opory a naopak. Vzťah medzi trvaním ochorenia a inštrumentálnou sociálnou oporou sa nepreukázal. Na základe týchto zistení môžeme uvažovať o využívaní inštrumentálnej sociálnej opory ako o štýle zvládania, ktorého používanie je multifaktoriálne podmienené a výrazne ovplyvnené vývinovými vplyvmi. Samotný diabetický režim je príliš komplexný a náročný, než aby ho mladšie deti dokázali adekvátne dodržiavať bez neustálej podpory a pomoci zo strany rodičov a iných dospelých [43], nehovoriac o prípadoch výskytu asociovaných ochorení ako napr. celiakie [44]. Ako najefektívnejší prístup zo strany rodičov sa javí autoritatívna výchova charakterizovaná vrelosťou vzťahov, komunikáciou, flexibilitou a kontrolou vychádzajúcou z vývinovo primeraných nárokov. Hanna a Guthrie [45] zistili, že počas obdobia strednej adolescencie klesá angažovanosť rodičov v oblasti rozhodovania, komunikácie a podpory, nie však vo vykonávaní úkonov spojených s diabetickou starostlivosťou. Obavy rodičov o udržanie dobrých výsledkov liečby, strach zo zlyhania dospievajúcich a následkov nezodpovednosti, môžu potláčať alebo prevyšovať presadzovanie osobnej autonómie adolescentov.
Podporujúce rodinné prostredie, pre ktoré je charakteristická vysoká miera súdržnosti, dobrá komunikácia a málo konfliktov, vplýva pozitívne na dospievajúcich s diabetom, uschopňuje ich lepšie sa o seba starať a viac dbať o svoj zdravotný stav. Napriek opätovne potvrdzovanému zhoršeniu metabolickej kontroly u adolecentov Helgeson et al. [21] zistili, že dobrý vzťah s rodičmi zmierňuje u dievčat toto všeobecne pozorované zhoršenie. Lloyd et al. [46] spájajú lepšiu metabolickú kompenzáciu s empatiou zo strany matky a nádejou. Rodičia významne ovplyvňujú správanie svojich detí s chronickým ochorením, ich reakcia na chorobu a úroveň akceptácie ochorenia pôsobia spolu s osobnosťou dieťaťa a špecifikami ochorenia na prijatie ochorenia dieťaťom a prispôsobenie sa mu. Práve empatické reakcie zo strany rodičov uľahčujú deťom adaptáciu a sú predpokladom zdravého psychického vývinu [47].
Implikácie pre klinickú prax sa dotýkajú viacerých zistení. Za jedno z kľúčových možno považovať vyššiu mieru využívania inštrumentálnej sociálnej opory mladšími dospievajúcimi, bez ohľadu na dĺžku trvania ochorenia. Nakoľko už v období strednej adolescencie klesá angažovanosť rodičov v oblasti rozhodovania, komunikácie a podpory, edukačné programy by sa mali zamerať viac na mladších diabetikov a poskytnúť im solídne základy self manažmentu ochorenia v období, kedy sú otvorení prijímaniu rád a informácií ako aj praktickej pomoci zo strany rodičov a zdravotníckeho personálu. To všetko so zohľadnením vývinových zákonitostí a kognitívnej úrovne diabetikov v tomto veku. Ďalšou skutočnosťou, ktorú by mali mať všetci poskytovatelia zdravotnej starostlivosti na zreteli, je celoživotne zvýšené riziko rozvoja chronických komplikácií diabetu u ľudí, ktorým bolo ochorenie diagnostikované pred deviatym rokom života. Dlhodobo dobrá metabolická kompenzácia pôsobí ako preventívny faktor, napriek tomu sa komplikácie môžu vyskytnúť – dispenzárnu starostlivosť možno preto u tejto skupiny diabetikov považovať za nevyhnutnú. To isté platí o potrebe skríningu prítomnosti depresívnych symptómov, obzvlášť u diabetikov so zhoršenou metabolickou kompenzáciou, alebo v prípade náhleho zhoršenia pri dovtedajšej výbornej metabolickej kompenzácii.
ZÁVER
Závažné ochorenie, ktorým diabetes určite je, zasiahne chorého a jeho blízkych veľmi nečakane, a títo stoja pred výzvou určitým spôsobom sa s touto neželanou novovzniknutou situáciou vysporiadať. Mnohí ľudia svoje ochorenie vnímajú ako ohrozenie vlastnej existencie, nielen z biologického hľadiska, ale predovšetkým psychologického. Takéto vnímanie ochorenia sa spája s početnými negatívnymi dôsledkami v psychickej oblasti ako aj so zhoršenou metabolickou kompenzáciou. K zhoršeniu metabolickej kompenzácie dochádza dlhodobo práve v období dospievania, ktoré je preto považované za veľmi kritické. Prečo k tomuto zhoršeniu celoplošne dochádza, zatiaľ nie je úplne jasné – vstupujú do toho biologické faktory a zároveň s nimi aj osobnosť jednotlivca, jeho postoje a presvedčenia, to, aké spôsoby zvládania využíva, vplyvy sociálneho prostredia, zrenie a mnohé iné. Môžeme tu teda vidieť úzke vzťahy medzi duševným a fyzickým, pričom zvládanie ochorenia predstavuje komplexný, navzájom poprepájaný a ovplyvňujúci sa systém biologických, psychologických a sociálnych procesov. Glykemická kontrola, spokojnosť s liečbou a prežívaná kvalita života sa pravdepodobne navzájom ovplyvňujú a v najhoršom prípade vytvárajú bludný kruh, z ktorého je ťažké vykročiť a niečo zmeniť.
Preto je dôležité neustále zlepšovanie starostlivosti o diabetikov, zahŕňajúce psychologickú a sociálnu podporu, ako aj edukáciu šitú na mieru pacientom, ktorí čelia závažným ťažkostiam, náročnej a komplexnej liečbe, a ich rodinám.
Článok bol spracovaný v rámci riešenia projektu APVV 14 – 0646 „Analýza potrieb sociálnej služby v oblasti včasnej intervencie v podmienkach Slovenska“.
Došlo: 15. 8. 2017
Přijato: 12. 12. 2017
Doc. PhDr. et Mgr. Patricia Dobríková, PhD. et PhD.
Fakulta zdravotníctva a sociálnej práce
Trnavská univerzita v Trnave
Univerzitné nám. 1
918 43 Trnava
Slovenská republika
e-mail: patricia.dobrikova@truni.sk
Zdroje
1. Jaberi-Douraki M, Liu SW, Pietropaolo M, Khadra A. Autoimmune responses in T1DM: quantitative methods to understand onset, progression, and prevention of disease. Pediatr Diabetes 2014; 15 (3): 162–174.
2. Craig ME, Jefferies C, Dabelea D, et al. Definition, epidemology and clasification of diabetes in children and adolescents. Pediatr Diabetes 2014; 15 (Suppl 20): 4–17.
3. Erlich H, Valdes AM, Noble J, et al. HLA DR-DQ haplotypes and genotypes and type 1 diabetes risk. Diabetes 2008; 57 (4): 1084–1092.
4. Type 1 Diabetes Genetics Consortium. Genome-wide association study and meta-analysis find that over 40 loci affect risk of type 1 diabetes. Nature Genetics 2009; 41 (6): 703 – 707.
5. Diabetes Prevention Trial Type 1 Diabetes Study Group. Effects of insulin in relatives of patients with type 1 diabetes mellitus. N Engl J Med 2002; 346 (22): 1685–1691.
6. Diabetes Prevention Trial Type 1 Diabetes Study Group. Effects of oral insulin in relatives of patients with type 1 diabetes. Diabetes Care 2005; 28 (5): 1068–1076.
7. Ziegler AG, Rewers M, Simell O, et al. Seroconversion to multiple islet autoantibodies and risk of progression to diabetes in children. JAMA 2013; 309 (23): 2473–2479.
8. International Diabetes Federation. Diabetic Atlas: www.idf.org/diabetesatlas.
9. Svičeková G. Život rodiny s dieťaťom postihnutým nervosvalovým ochorením. http://old.parentproject.cz/onas/2008/ppt_08_sk/ppt-12.pdf.
10. Smaldone A, Ritholz MD. Perceptions of parenting children with type 1 diabetes diagnosed in early childhood. J Pediatr Health Care 2011; 25 (2): 87–95.
11. Joslin Diabetes Center. 7 Skills You Need To Develop To Manage Your Diabetes. http://www.joslin.org/info/essential-skills-for-managing-diabetes.html.
12. Joslin Diabetes Center. Diabetes Education: Why It’s so Crucial to Care. http://www.joslin.org/info/diabetes_education_why_its_so_crucial_to_care.html.
13. Michalovičová M, Čiljaková M, Pozorčiaková K, et al. Diabetes mellitus, spánok a adolescencia. Pediatria 2017; 12 (4): 199–201.
14. Cabrera SM, Srivastava NT, Behzadi JM, et al. Long-term glycemic control as a result of initial education for children with new onset type 1 diabetes: Does the setting matter? Diabetes Educ 2013; 39 (2): 187–194.
15. Kovalčíková N, Kováčová L, Hnatová I. Problematické oblasti kvality života u ľudí s diagnózou diabetes mellitus. In: Spolupráca pomáhajúcich profesií – determinant kvality života populácie. Bratislava: Vysoká škola zdravotníctva a sociálnej práce sv. Alžbety, Ústav sociálnych vied a zdravotníctva bl. P. P. Gojdiča, 2012 : 168–176.
16. Griva K, Myers LB, Newman S. Illness perceptions and self efficacy beliefs in adolescents and young adults with insulin dependent diabetes mellitus. Psychol Health 2000; 15 (6): 733–751.
17. Anderson BJ. Family conflict and diabetes management in youth: Clinical lessons from child development and diabetes research. Diabetes Spectrum 2004; 17 (1): 22–26.
18. Schilling LS, Knafl KA, Grey M. Changing patterns of self-management in youth with type I diabetes. J Pediatr Nurs 2006; 21 (6): 412–424.
19. Schneider S, Iannotti RJ, Nansel TR, et al. Identification of distinct self-management styles of adolescents with type 1 diabetes. Diabetes Care 2007; 30 (5): 1107–1112.
20. Mulvaney S, Rothman RL, Wallston KA, et al. An internet-based program to improve self-management in adolescents with type 1 diabetes. Diabetes Care 2009; 33 (3): 602–604.
21. Helgeson VS, Siminerio L, Escobar O, et al. Predictors of metabolic control among adolescents with diabetes: A 4-year longitudinal study. J Pediatr Psychol 2009; 34 (3): 254–270.
22. Frederick JA, Dyer A, Hall T, et al. Self-management and fear of hypoglycaemia in adolescents with type 1 diabetes. J Diabetes Nurs 2011; 15 (4): 129–138.
23. Wheeler K, Wagaman A, McCord D. Personality traits as predictors of adherence in adolescents with type I diabetes. J Child Adolesc Psychiatr Nurs 2012; 25 (2): 66–74.
24. Zhang L, Ellis D, Naar-King S, et al. Effects of socio-demographic factors on parental monitoring, and regimen adherence among adolescents with type 1 diabetes: A moderation analysis. J Child Fam Stud 2016; 25 (1): 176–188.
25. Joslin Diabetes Center. 10 Tips For Managing Your Child‘s Diabetes. http://www.joslin.org/info/10_tips_for_managing_your_childs_diabetes.html.
26. Ingersoll GM, Orr DP, Herrold AJ, et al. Cognitive maturity and self-management among adolescents with insulin-dependent diabetes mellitus. J Pediatr 1986; 108 (4): 620–623.
27. American Diabetes Association. Standards of medical care in diabetes. Diabetes Care 2016; 39 (Suppl 1): s1–s106.
28. Carver CS. You want to measure coping but your protocol’s too long: Consider the brief COPE. Int J Behav Med 1997; 4 (1): 92–100.
29. Stahl-Pehe A, Straßburger K, Castillo K, et al. Quality of life in intensively treated youths with early-onset type 1 diabetes: a population-based survey. Pediatr Diabetes 2014; 15 (6): 436–443.
30. Cho YH, Craig ME, Donaghue KC. Puberty as an accelerator for diabetes complications. Pediatr Diabetes 2014; 15 (1): 18–26.
31. Gajdošová B. Osobnostné faktory a správanie súvisiace so zdravím. Československá psychologie 2014; 58 (6): 559–579.
32. Hood KK, Huestis S, Maher A, et al. Depressive symptoms in children and adolescents with type 1 diabetes. Diabetes Care 2006; 29 (6): 1389–1391.
33. Hood KK, Rausch JR, Dolan LM. Depressive symptoms predict change in glycemic control in adolescents with type 1 diabetes: rates, magnitude, and moderators of change. Pediatr Diabetes 2011; 12 (8): 718–723.
34. Korczak DJ, Pereira S, Koulajian K, et al. Type 1 diabetes mellitus and major depressive disorder: evidence for a biological link. Diabetologia 2011; 54 (10): 2483–2493.
35. Wherrett D, Huot C, Mitchell B, et al. Type 1 diabetes in children and adolescents. Can J Diabetes 2014; 37 (s1): S153–S162.
36. Herzer M, Hood KK. Anxiety symptoms in adolescents with type 1 diabetes: Association with blood glucose monitoring and glycemic control. J Pediatr Psychol 2010; 35 (4): 415–425.
37. Delamater AM, de Wit M, McDarby V, et al. Psychological care of children and adolescents with type 1 diabetes. Pediatr Diabetes 2014; 15 (20): 232–244.
38. Majdan M, Krajcovicova L, Pekarcikova J, et al. Predictors of depression symptoms in patients with diabetes in Slovakia. Int J Psychiatry Med 2012; 44 (4): 351–366.
39. Martinka E, Molnárová M, Praženicová M, et al. Manažment a liečba chronických komplikácií diabetes mellitus. Metodické listy racionálnej farmakoterapie 2006; 11 (1–2): 1–8.
40. Naranjo D, Hood K. Psychological challenges for children living with diabetes. Diabetes Voice 2013; 58 (s1): 38–40.
41. Kebza V, Heřman D, Hrachovinová T. Vybrané psychosociální souvislosti a kvalita života dlouhodobě nemocných. In: Gillernová I, Kebza V, Rymeš M, et al. Psychologické aspekty změn v České společnosti: Člověk na přelomu tisíciletí. Praha: Grada, 2011 : 36–54.
42. Kyngäs H, Barlow J. Diabetes. An adolescent’s perspective. J Adv Nurs 1995; 22 (5): 941–947.
43. Davis CL, Delamater AM, Shaw KH, et al. Brief report: Parenting styles, regimen adherence, and glycemic control in 4 - to 10-year-old children with diabetes. J Pediatr Psychol 2001; 26 (2): 123–129.
44. Pašková M, Dankovčíková A, Kuchta M. Celiakia u diabetika. Pediatria 2009; 4 (4): 197–199.
45. Hanna KM, Guthrie DW. Parental involvement in adolescents’ diabetes management. Diabetes Spectrum 2003; 16 (3): 184–187.
46. Lloyd SM, Cantell M, Pacaud D, et al. Brief report: Hope, perceived maternal empathy, medical regimen adherence, and glycemic control in adolescents with type 1 diabetes. J Pediatr Psychol 2009; 34 (9): 1025–1029.
47. Flory V. A novel clinical intervention for severe childhood depression and anxiety. Clin Child Psychol Psychiatry 2004; 9 (1): 9–23.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2018 Číslo 1- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
-
Všetky články tohto čísla
- Přínos inflačního manévru ke zlepšení poporodní stabilizace extrémně nezralých novorozenců porozených v šedé zóně
- Hodnotenie elektrickej kôrovej aktivity pomocou amplitúdovej elektroncefalografie u donosených novorodencov počas fototerapie
- Pneumotorax novorodencov – incidencia a rizikové faktory
- Česko-slovenská pediatrie v roce 2018
-
Včasná intervencia pri ochorení diabetes mellitus 1. typu z hľadiska úrovne metabolickej kompenzácie a využívania inštrumentálnej sociálnej opory
Sociálno-psychologické dôsledky včasnej intervencie u detí s diabetes mellitus 1. typu - Neonatológia dnes – editorial
- Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
- Co se může skrývat za diagnózou erythema nodosum
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
-
Navždy nás opustila první dáma české dětské tyreologie, paní prof. MUDr. Olga HNÍKOVÁ, CSc.
*29. listopadu 1931 – †22. prosince 2017 - Poděkování spolupracovníkům za rok 2017
- ČESKO-SLOVENSKÝ MEZIOBOROVÝ DOPORUČENÝ POSTUP DIAGNOSTIKA A LÉČBA ŽIVOT OHROŽUJÍCÍHO KRVÁCENÍ (ŽOK) U DĚTSKÝCH PACIENTŮ V INTENZIVNÍ A PERIOPERAČNÍ PÉČI
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Co se může skrývat za diagnózou erythema nodosum
- Pneumotorax novorodencov – incidencia a rizikové faktory
- Výsledky péče o extrémně nezralé novorozence v České neonatologické síti
- Spalničky v dětském věku – zkušenost z epidemie na Ostravsku v roce 2017
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



