-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě I – Epidemiologie a chirurgické výsledky
Functional results of patients with cleft palate between 1993 and 2006 in Moravia I – Epidemiology and surgical results
Objective: To evaluate the results of palatal reconstruction in children with cleft palate based on the therapeutic results of the multidisciplinary team of the Cleft center at the Department of Plastic and Aesthetic Surgery of St. Anna’s Faculty Hospital in Brno (KPECH) focusing on epidemiological data and results of surgical control.
Methods: The basic set consisted of 919 cleft patients operated from January 1, 1993 to December 31, 2006 at KPECH, 20 children had an atypical cleft, 899 children had a typical cleft. An epidemiological analysis of the set has been carried out. The 688 children of the set were operated with a cleft palate. Timing, type of surgery, surgical and postoperative complications were monitored. The function of the velopharyngeal closure was evaluated in 561 of these patients.
Results: Female gender for cleft palate (55.7%) and male gender in other cleft types (67.4–69.5%) as well as the predisposition of left-sided clefts have been confirmed. The palatal reconstruction was performed most often between 10–15 months of life (median 13 months). From surgical methods, the Furlow’s method was used in 288 children, two-flap palatoplasty with intravelar veloplasty (IVV) in 268 children and without IVV in 133 patients. Early complications occurred in ¼ of patients (most commonly serious rhinitis and postoperative febrile), palatal perforations were observed in 6.7% of patients. The 16.2% of patients were reoperated for velofaryngeal dysfunction.
Conclusion: From the epidemiological point of view, the patient population has all characteristics of the Central European population of cleft patients. Based on the results of surgical examinations, Furlow’s method had the best results in patients with the isolated cleft palate, and two-flap palatoplasty with IVV had the best results in patients with the cleft lip and palate.
Keywords:
cleft lip – cleft palate – orofacial cleft – velofaryngeal insufficiency – reconstructive surgery
Autori: Z. Dvořák 1,2; T. Mrázek 2; J. Vokurková 3,4; T. Výška 2; J. Veselý 1,2
Pôsobisko autorov: Lékařská fakulta Masarykovy Univerzity, Brno 1; Klinika plastické a estetické chirurgie FN U sv. Anny, Brno 2; Oddělení dětské plastické chirurgie KDCHOT, FN Brno 3; Klinika popálenin a plastické chirurgie, FN Brno 4
Vyšlo v časopise: Čes-slov Pediat 2019; 74 (6): 315-327.
Kategória: Původní práce
Súhrn
Cíl studie: Zhodnotit výsledky rekonstrukce patra u dětí s rozštěpem patra na základě terapeutických výsledků multidisciplinárního týmu rozštěpového centra při Klinice plastické a estetické chirurgie FN U sv. Anny Brno (KPECH) se zaměřením na epidemiologická data a výsledky chirurgických kontrol.
Metoda: Základní soubor tvořilo 919 pacientů s rozštěpem operovaných od 1. 1. 1993 do 31. 12. 2006 na KPECH, 20 dětí mělo atypický rozštěp, 899 typický rozštěp. U nich byla provedena epidemiologická analýza. Z uvedeného souboru bylo 688 dětí operováno pro rozštěp patra. Sledován byl timing, typ operace, operační a pooperační komplikace. U 561 z nich byla zhodnocena funkce velofaryngeálního uzávěru.
Výsledky: U rozštěpů patra byla potvrzena predominance ženského pohlaví (55,7 %) a mužského pohlaví u ostatních typů rozštěpu (67,4–69,5 %) a též predispozice levostranných forem rozštěpu. Rekonstrukce patra byla provedena nejčastěji mezi 10.–15. měsícem života (medián 13 měsíců). Z operačních metod byla u 288 dětí užita Furlowova metoda, u 268 dětí dvojlaloková plastika s intravelární veloplastikou (IVV) a u 133 bez IVV. Časné komplikace se vyskytly u ¼ pacientů (nejčastěji serózní rýma a pooperační febrilie), perforace byly sledovány u 6,7 % pacientů. Pro velofaryngeální dysfunkci bylo reoperováno 16,2 % pacientů.
Závěr: Z epidemiologického hlediska soubor pacientů vykazuje všechny charakteristiky středoevropské populace pacientů s rozštěpem. U pacientů s izolovaným rozštěpem patra dosáhla na základě výsledků chirurgických kontrol nejlepších výsledků metoda dle Furlowa, u pacientů s celkovým rozštěpem dvojlaloková plastika s IVV.
Klíčová slova:
rozštěp rtu – rozštěp patra – orofaciální rozštěp – velofaryngeální insuficience – rekonstrukční chirurgie
ÚVOD
Při zakládání oboru plastické chirurgie prof. Františkem Burianem byla léčba pacientů s rozštěpem soustředěna v České republice do 2 rozštěpových center (Klinika plastické chirurgie Královské Vinohrady v Praze a Klinika plastické a estetické chirurgie v Brně), založených ve 40. le-tech 20. století. V roce 2005 ve Fakultní dětské nemocnici v Brně byla MUDr. Jitkou Vokurkovou, Ph.D., poprvé v České republice provedena rekonstrukce rtu u dítěte s celkovým jednostranným rozštěpem v neonatální pe-riodě (ihned po narození) [1]. Totéž zopakoval v témže roce MUDr. Jiří Borský v Praze [2]. Ačkoliv neonatální sutury rtu jsou ve světě známy od 70. let 20. století a i v rozvinutých státech jsou prováděny cca u 15 % dětí, v ČR došlo k radikálnímu příklonu k tomuto timingu rekonstrukce rtu. Vznikem dalších pracovišť, léčících děti s rozštěpem, začínají být k dispozici výsledky od nových týmů. Proto je třeba zhodnotit výsledky jak multidiscipilinárních týmů z původních center, tak z nově vzniklých, aby je bylo možno vzájemně porovnat a posoudit přínos změny v rozštěpové péči v ČR.
Typické rozštěpy obličeje zásadně postihují střední obličejovou etáž. Tato se funkčně podílí na příjmu potravy, dýchání, artikulaci a díky spojení se středouším i na percepci zvuku. Poruchy funkce v této části obličeje jsou léčeny plastickým chirurgem po stránce anatomické rekonstrukce, foniatrem a logopedem po stránce řeči a komunikace, stomatologem a ortodontistou v rámci rekonstrukce okluze chrupu a také ušním lékařem v rámci prevence ztráty sluchu. Proto funkci střední obličejové etáže lze kompetentně zhodnotit až na základě tera-peutických výsledků dosažených jednotlivými lékařskými disciplínami, protože péče o děti s rozštěpem obličeje je vždy multidisciplinární [3].
Mnoho autorů uvádí, že optimální věk pro rekonstrukci patra je dán spíše individuálním vývojem artikulace u dítěte (jazykový věk) než chronologickým věkem [4, 5]. Obvykle ale období vývoje před nástupem artikulace s nejlepšími výsledky řeči spadá do 9.–12. měsíce věku dítěte [6], maximálně do 2 let věku. Pozdější rekonstrukce vede k fixaci špatných řečových vzorů, které se později těžko z řeči odstraňují [7]. Naopak časné rekonstrukce vedou k částečné restrikci růstového potenciálu maxily a střední obličejové etáže [8–11], i když v některých studiích tento fakt nebyl potvrzen [12].
Před výběrem techniky pro rekonstrukci patra je třeba přihlédnout k několika skutečnostem. Ross publikoval 9 obecných tezí kraniofaciálního růstu u dítěte s rozštěpem (viz tab. 1), které byly opakovaně literárně ověřeny [13]. Dalším faktorem jsou patologicko-anatomické poměry svalů měkkého patra se sagitálním průběhem svalových snopců a s náhradními úpony k zadnímu okraji kostěného patra a k okraji rozštěpové štěrbiny. Tento jev je výsledkem narušeného vývoje svaloviny měkkého patra rozštěpem, kdy si svaly namísto přerušeného transverzálního průběhu hledají náhradní úpony. Na základě těchto zjištění Kriens navrhl rozsáhlejší rozpreparování měkkého patra s rekonstrukcí patrových svalů – intravelární veloplastiku [14].
Tab. 1. Rossovy teze o kraniofaciálním růstu u pacientů s rozštěpem patra. 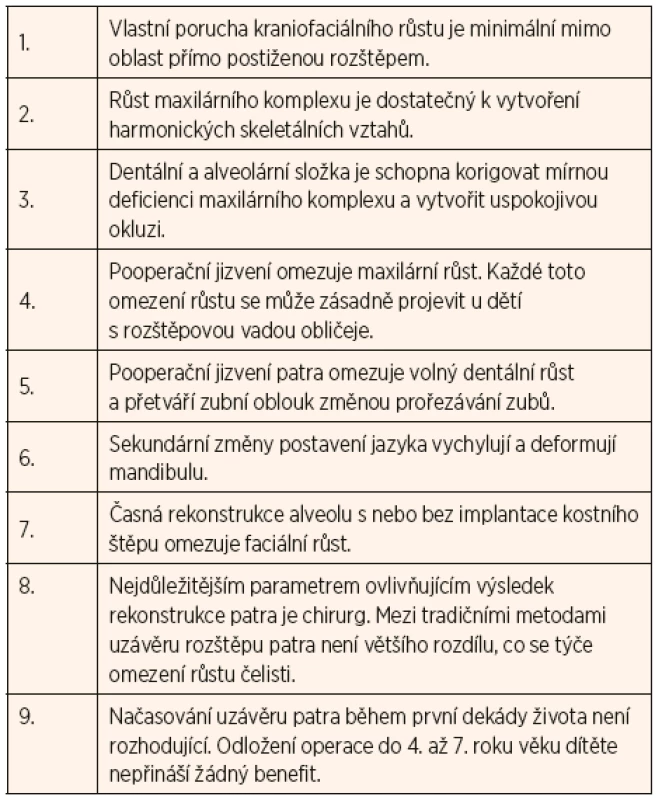
V 90. letech minulého století byly užívány nejčastěji tři základní postupy: modifikovaná Langenbeckova technika, dvojlaloková plastika podle Bardacha a Furlowova dvojitá reverzní Z-plastika [14]. Nebyla potvrzena žádná podstatná výhoda jedné metody vůči ostatním, každá má své teoretické výhody a svá technická omezení, kterým chirurg musí rozumět a zvládnout je.
Základními principy Bardachovy dvojlalokové plastiky jsou:
- kompletní jednofázová rekonstrukce patra,
- dvouvrstevný uzávěr tvrdého patra a třívrstevný uzávěr měkkého patra,
- uvolnění svalů měkkého patra od zadního okraje patrových desek a intravelární veloplastika,
- push-back mukoperiostu tvrdého patra umožňující vytvoření dostatečně dlouhého měkkého patra event. za cenu denudovaného tvrdého patra.
Furlowova metoda umožňuje též jednofázový uzávěr tvrdého patra za eventuálního použití uvolňovacích postranních nářezů bez jeho push-backu a měkké patro prodlužuje pomocí dvou zrcadlově obrácených Z-plastik. Limitací výkonu jsou tedy široké rozštěpové defekty s hypoplastickým měkkým patrem [15]. Sekundárně lze metodu též použít k prodloužení již rekonstruovaného patra.
Principem moderní Langenbeckovy operace je elevace dvou dvoustopkových (mostových) mukoperiostálních laloků tvrdého patra s odpojením svalových úponů měkkého patra od okraje patrových desek. Limitací metody je omezená možnost uzávěru předního pólu patra, omezený push-back měkkého patra se zvýšeným tahem měkkých tkání na přechodu měkkého a tvrdého patra s možnosti vytvoření píštělí.
Ačkoliv existuje množství technik rekonstrukce patra, cílem všech je dosáhnout celistvého patra bez oronazálních komunikací a vytvoření dynamického měkkého patra se schopností vytvoření kvalitního velofaryngeálního uzávěru při fonaci. Snahou je též omezit na minimum sekundárně se hojící otevřené plochy tvrdého patra, které způsobují palatinální projizvení, restrikci růstu maxily a do budoucna potřebu ortognátního výkonu v časné dospělosti. Pro optimální funkci velofaryngeálního uzávěru (dále VFU) je snahou chirurga obnovit správné anatomické poměry při primární operaci patra. Bohužel dosavadní znalosti neumožňují predikci výsledku vývoje řeči po primární operaci, protože výsledná funkce VFU je ovlivněna mnoha faktory – iniciální tíží vady a hypoplazie, užitou operační technikou, zkušeností operatéra a individuálním hojením [16]. Princip jednotlivých operací je zobrazen na obrázku 1.
Obr. 1. Nákres operačních technik rekonstrukce patra postiženého rozštěpem
A – dvojlaloková plastika, B – dvojlaloková plastika s intravelární veloplastikou, C – Furlowova operace patra. (Vytvořeno autorem podle Bardach J. Salyer & Bardach’s Atlas of Craniofacial & Cleft Surgery: Cleft Lip and Palate Surgery. Vol 2. Lippincott-Raven Publishers; 1999).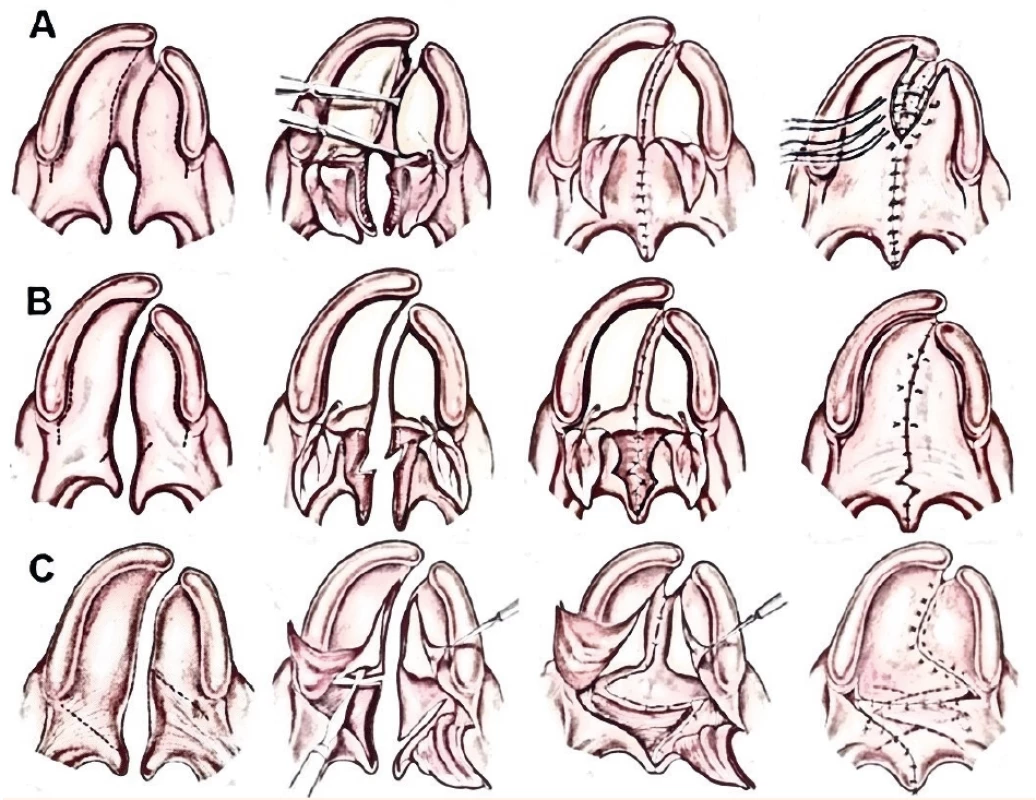
Loney a Bloem [17] navrhli klasifikaci dysfunkce VFU na 1) velofaryngeální inkompetenci (dána neuromuskulární dysfunkcí) a na 2) velofaryngeální inadekvátnost (dána deficitem tkání). Z důvodu, že klasifikace nebyla univerzálně akceptována, Trost-Cardamonová navrhla nové dělení vadné funkce VFU. Obecnou „velofaryngeální inadekvátnost“ rozdělila na: 1) velofaryngeální insuficienci (strukturální defekt, mechanická překážka), 2) velofaryngeální inkompetenci (neurogenní etiologie) a 3) velofaryngeální mislearning („neznalost“ = ostatní příčiny) [18]. Pro přetrvávající zmatky v nomenklatuře se nejčastěji užívá obecný pojem – „velofaryngeální dysfunkce“.
Operační řešení dysfunkce je indikováno po stanovení diagnózy insuficience VFU foniatrem či logopedem individuálně od 3 do 5 let dítěte. Všeobecně uznávanou skutečností je potřeba kvalitní předoperační diagnostiky, která vytvoří podmínky pro správné naplánování operace s dobrým klinickým výsledkem. Objektivním vyšetřením je určen rozsah a typ VFU – koronární, cirkulární a cirkulární se zapojením Passavantova valu a je stanovena příčina nedomykavosti.
Základní techniky léčby dysfunkce VFU zahrnují prodloužení patra podle Furlowa, horní a dolní faryngeální lalok, faryngoplastiku sfinkterů a augmentaci zadní stěny hltanu.
Metodou první volby k prodloužení patra je Furlowova operace, pokud nebyla užita v rámci primární operace a jedná se o krátké patro s předozadním nedověrem do cca 5 mm [15].
V případě výrazné předozadní nedomykavosti s dobrou funkcí laterálně (nad 1 cm či selhání prodloužení patra Furlowovou operací) je doporučován faryngeální lalok s horní stopkou a šířkou danou rozsahem pohybu laterálních stěn hltanu [19]. Při špatné pohyblivosti patra i addukci laterální stěny je indikována konstrukce širokého faryngeálního laloku za užití „lateral port control“ podle Hogana – během operace je laterální port vymezen 4mm katétrem (Ch 13) právě pro riziko vzniku obstrukční spánkové apnoe [20].
MATERIÁL A METODA
Základní soubor sledovaných pacientů tvořily děti s rozštěpem obličeje léčené na KPECH FN U sv. Anny v Brně, narozené od 1. 1. 1993 do 31. 12. 2006. Jednalo se o 919 pacientů – 529 chlapců a 390 dívek. Atypický typ rozštěpu byl v základním souboru přítomen u 20 dětí (13 chlapců a 7 dívek), zbývající děti byly postiženy typickou formou rozštěpu, tzn. 899 dětí (516 chlapců a 383 dívek). U pacientů byl sledován typ rozštěpu, přítomnost syndromů a jiných přidružených vad.
V rámci chirurgického sledování byl posuzován základní soubor pacientů s typickým rozštěpem obličeje, tedy 899 operovaných dětí, z toho u 688 byl přítomen a následně operován rozštěp patra. Dosažené terapeutické výsledky byly hodnoceny na základě chorobopisů, klinických záznamů a fotodokumentace. Byl sledován timing operace, typ operace, dále operační a pooperační komplikace – krvácení, infekce, průběh hojení, revize. Byly hodnoceny výsledky korekčních operací a reoperací. Pro možnost zhodnocení výsledků po konečné korekci VFU byl ještě soubor chirurgických pacientů redukován na děti s rozštěpem sekundárního patra narozené od 1. 1. 1993 do 31. 12. 2002. Do uvedeného období spadalo 561 pacientů s provedenou rekonstrukcí patra, 304 chlapců a 257 dívek.
VÝSLEDKY
Výsledky epidemiologického průzkumu
Základní soubor byl tvořen 919 pacienty narozenými od 1. 1. 1993 do 31. 12. 2006. Zastoupení pohlaví a jednotlivých typů rozštěpové vady zachycuje tabulka 2.
Tab. 2. Zastoupení pohlaví a jednotlivých typů rozštěpu. 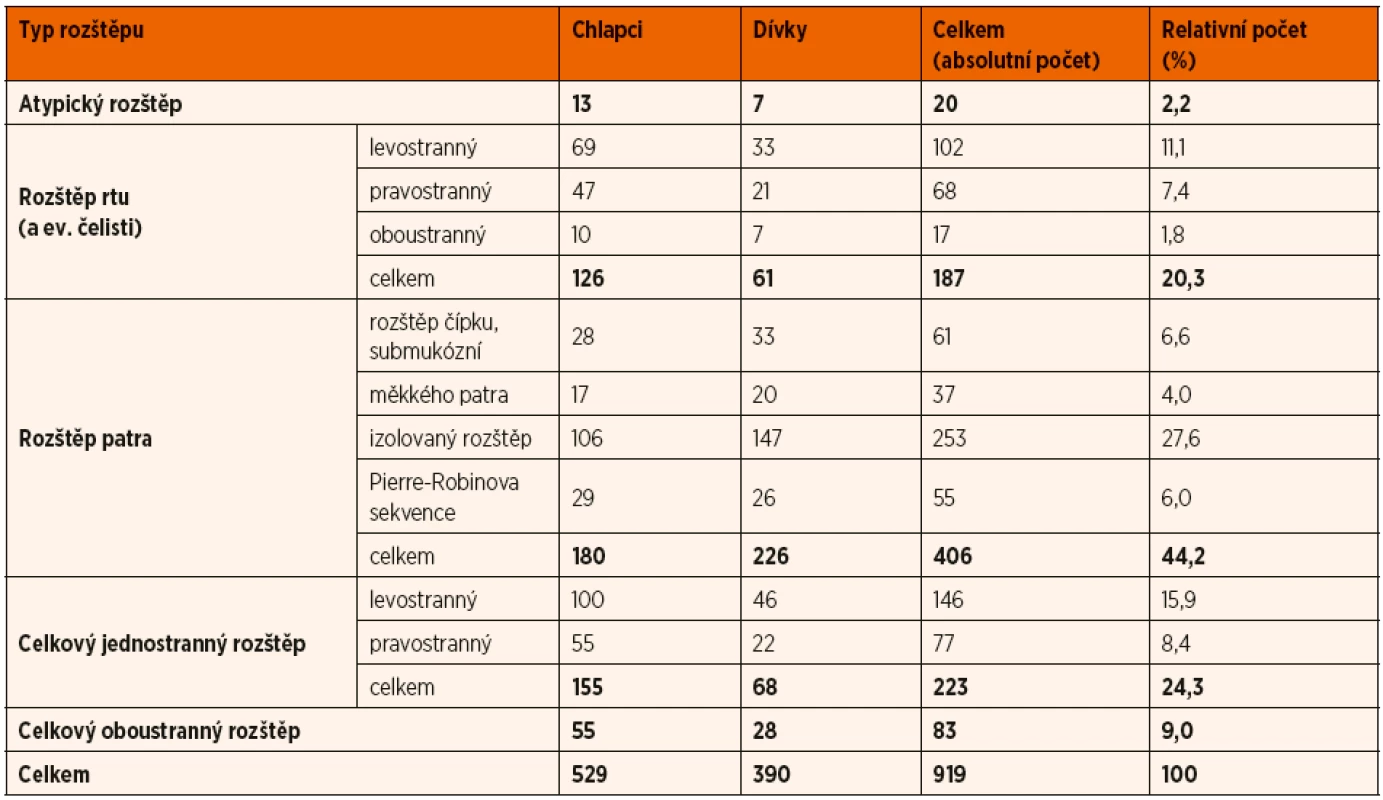
Další rozbor výsledků se bude týkat jen typických rozštěpových vad. U rozštěpů patra mírně převažuje ženské pohlaví (55,7 %), u ostatních typů rozštěpu je výrazná predominance mužského pohlaví (67,4–69,5 %).
V tabulce 3 jsou uvedeny počty pacientů při rozdělení typických rozštěpů na I. a II. genetickou skupinu (tedy skupinu rozštěpů rtu a celkových rozštěpů – CL/P a skupinu izolovaných rozštěpů patra – CP). Do I. genetické skupiny (CL/P) bylo zařazeno 493 pacientů (336 chlapců a 157 dívek), do II. skupiny (CP) 406 dětí (180 chlapců a 226 dívek).
Tab. 3. Charakteristika souboru pacientů s typickými rozštěpy. 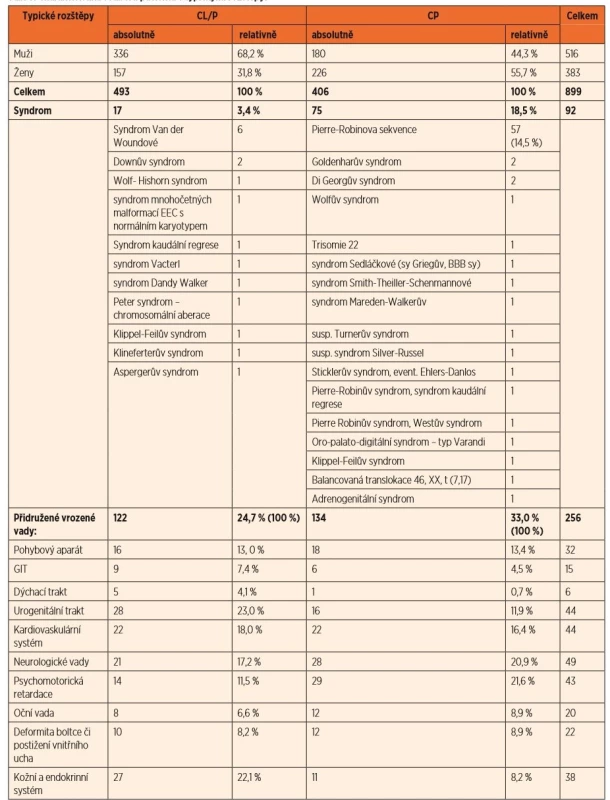
K vyjádření reprezentativnosti souboru pacientů je nakonec třeba jej charakterizovat vůči spádovému re-gionu. V České republice byla vytvořena 2 centra pro léčbu rozštěpových vad. Pro region Čech je to Klinika plastické chirurgie Královské Vinohrady v Praze, pro region Moravy a Slezska je to Klinika plastické a estetické chirurgie v Brně (KPECH Brno). Do 1. 1. 2007 bylo také několik pacientů ročně operováno na Oddělení plastické chirurgie v Třinci. V rámci studie incidence rozštěpů obličeje na Moravě a ve Slezsku v letech 1993–1999 bylo do sledovaného souboru pacientů zařazeno celkem 465 dětí s typickými rozštěpovými vadami, 278 chlapců a 187 dívek. V těchto letech se na Moravě a ve Slezsku narodilo 272 611 dětí (zdroj – Zdravotnická ročenka ČR [21]). V brněnském centru bylo léčeno 392 pacientů (84,3 %) s rozštěpem, v Praze 8 pacientů (1,7 %) a v Třinci 65 dětí (14,0 %). Průměrná celková incidence byla 1,72 dítěte s rozštěpem na 1000 zdravě narozených dětí. Při cenzu bylo zjištěno, že v brněnském rozštěpovém centru bylo navíc léčeno 12 % dětí ze spádové oblasti Čech. Z výše uvedených hodnot lze usuzovat, že základní soubor pacientů tvoří dostatečně reprezentativní vzorek pacientů s rozštěpovou vadou obličeje narozených na území Moravy a Slezska.
Chirurgické výsledky pacientů s rozštěpem patra
Primární rekonstrukce patra
Obvyklý timing rekonstrukce patra byl protokolem stanoven na 9. měsíc života dítěte. Často se ho ale nedařilo dodržet z důvodů opakovaných respiračních infektů u dětí nebo z organizačních důvodů operačního programu kliniky. Nejvíce dětí bylo odoperováno mezi 10.–15. mě-sícem života dítěte s mediánem 13 měsíců (minimum 181 dní, maximum 11,4 roku).
V tabulce 4 jsou prezentovány počty pacientů operovaných jednotlivými typy operací v obou základních skupinách pacientů s rozštěpem patra. Nejvíce dětí (282 pacientů) bylo operováno metodou podle Furlowa, dvojlalokovou plastikou s IVV to bylo 268 pacientů a bez IVV 133 pacientů. Celkem 688 pacientů.
Tab. 4. Zastoupení operačních metod užitých při primární rekonstrukci patra. 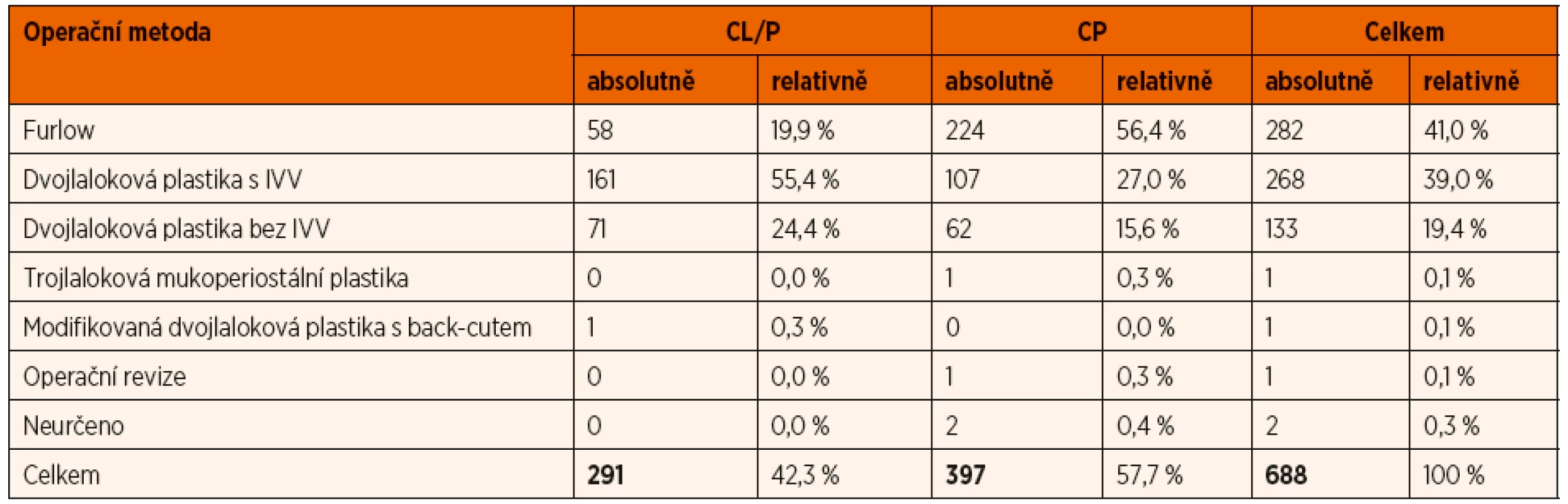
Časné komplikace po rekonstrukci patra se vyskytly zhruba u jedné čtvrtiny pacientů. Ve 27 % z nich se jednalo o serózní rýmu, jedna pětina připadla na pooperační febrilie, jedna pětina na vznik dehiscencí, o další pětinu se dělí bronchitické a krvácivé komplikace stejným dílem. Podrobnosti jsou zobrazeny v grafu 1.
Graf 1. Celkové zastoupení jednotlivých komplikací při rekonstrukcích patra.
Legenda: procentuální zastoupení jednotlivých časných komplikací po rekonstrukci patra
V tabulce 5 jsou podrobně analyzovány časné komplikace u obou základních skupin rozštěpových vad v závislosti na typu operace. Nejvíce dehiscencí patra se vyskytlo při užití Furlowovy metody u rekonstrukce celkových rozštěpů, a to až trojnásobně více než při užití této metody u izolovaných rozštěpů patra, kde následný výskyt dehiscencí dosahuje průměrných hodnot. Také použití intravelární veloplastiky (IVV) u dvojlalokové plastiky znamená o 0,3–2,5násobně vyšší výskyt dehiscencí podle typu rozštěpu. Komplikace ve smyslu sekundárního hojení, alergie, gastrointestinálních problémů a dechových obtíží se vyskytují v nízkém procentu. Nejnižší výskyt serózní rýmy a bronchitid byl zaznamenán při užití dvojlalokové metody rekonstrukce patra. Výskyt krvácivých komplikací byl poloviční při užití Furlowovy techniky. Je zajímavé, že u celkových rozštěpů byly krvácivé komplikace u všech metod nulové.
Tab. 5. Jednotlivé časné komplikace po primárních rekonstrukcích patra. 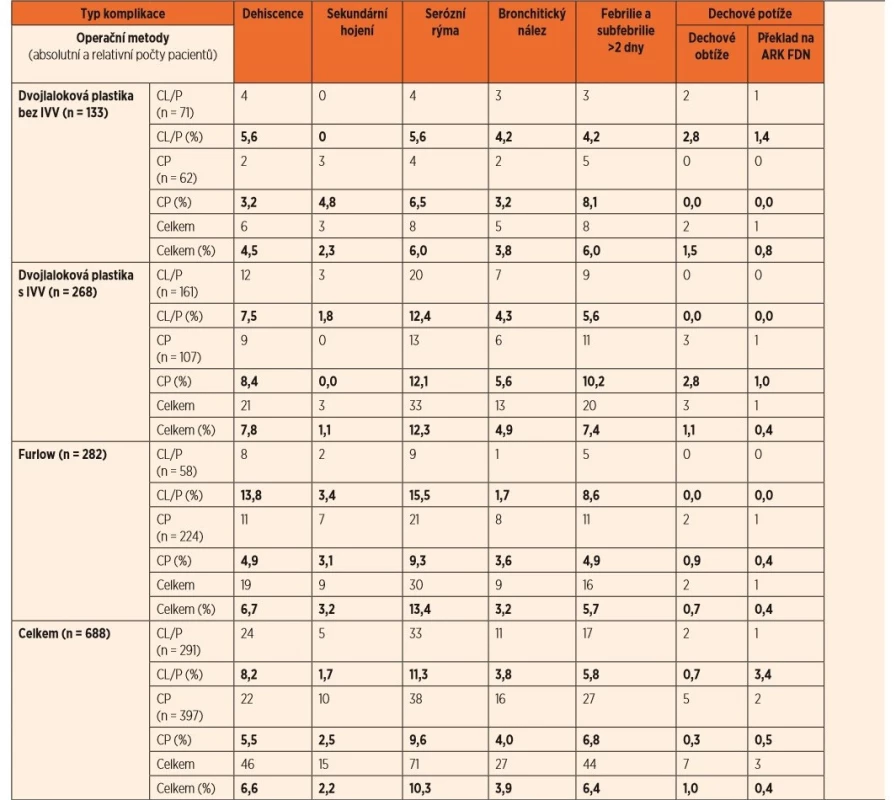
Nejtypičtější pozdní komplikací rekonstrukce patra je vznik perforace, tedy oronazální komunikace. V celém souboru došlo k vzniku perforace u 46 pacientů, tj. v 6,7 %. K jejich uzavření bylo třeba provést 54 výkonů, tedy k uzávěru perforace u jednoho pacienta bylo třeba průměrně 1,17 výkonu. Tabulka 6 zobrazuje zastoupení perforací u jednotlivých operačních metod a typů rozštěpu. Nejméně perforací patra u celkových rozštěpů vzniklo při užití metody dvojlalokové plastiky bez IVV. U izolovaných rozštěpů patra výrazně nejméně perforací patra vzniká při užití metody podle Furlowa. Ačkoliv pooperačních dehiscencí je v této skupině pacientů 4,9 %, tak výsledné perforace po dohojení činí jen 2,6 %. Rozsáhlejší preparace u IVV oproti dvojlalokové plastice bez IVV se projevuje nárůstem dehiscencí cca o 2 %.
Tab. 6. Počet perforací a typ jejich uzávěru u jednotlivých metod rekonstrukce patra. 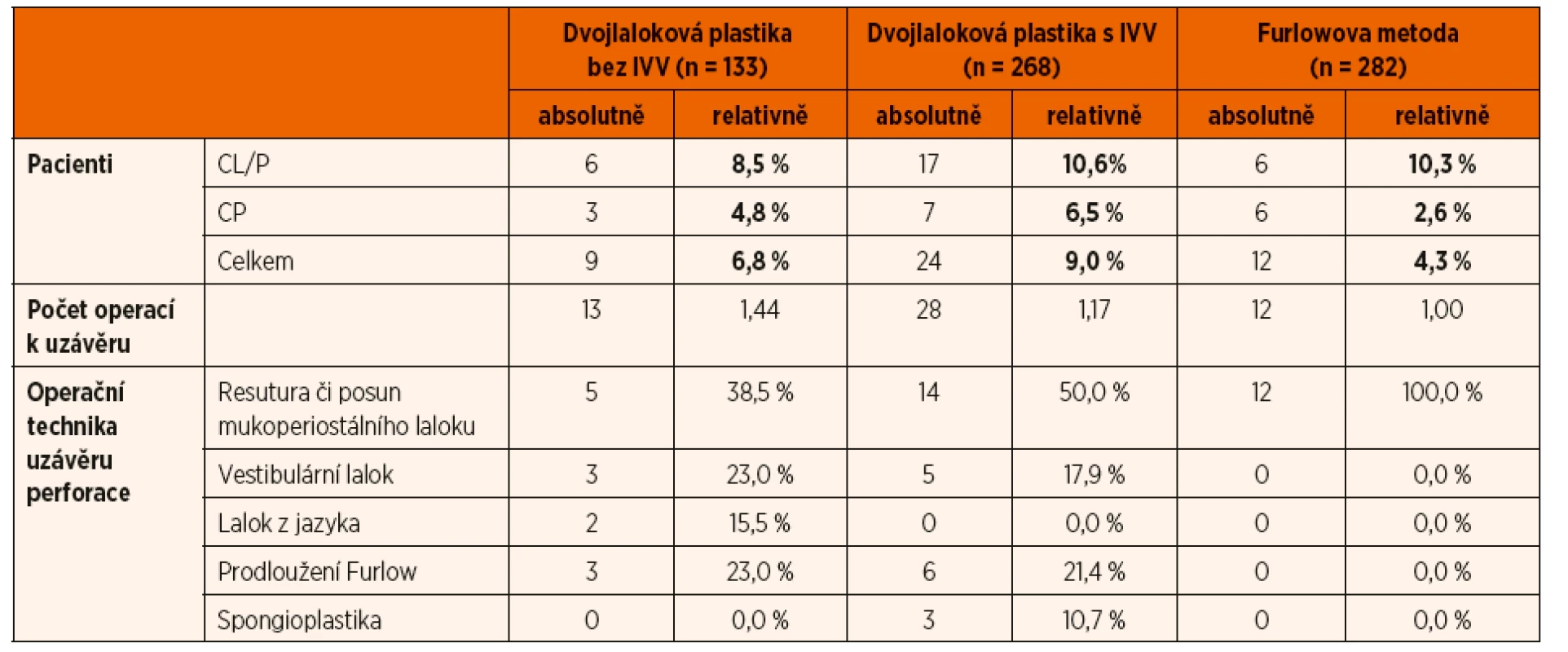
Reoperace pro velofaryngeální dysfunkci
Pro možnost zhodnocení výsledků po konečné korekci VFU byl soubor chirurgických pacientů redukován na děti s rozštěpem sekundárního patra narozené od 1. 1. 1993 do 31. 12. 2002. Do uvedeného období spadalo 561 pacientů s provedenou rekonstrukcí patra, 304 chlapců a 257 dívek. Reoperováno pro VF dysfunkci bylo 91 pacientů, tj. 16,2 % (51 chlapců a 40 dívek). Rozložení a typ reoperací patra pro velofaryngeální dysfunkci (VFD) po jednotlivých metodách palatoplastiky zachycuje tabulka 7. Při užití dvojlalokové plastiky bylo třeba prodlužovat patro u každého čtvrtého dítěte operovaného touto metodou, ať již byla nebo nebyla provedena intravelární veloplastika. Po užití Furlovowy metody vzniká velofaryngeální insuficience u 3 % případů a lze ji korigovat faryngeálním lalokem nebo faryngoplastikou. Výhodná je kombinace dvojlalokové plastiky eventuálně prodloužené reoperací podle Furlowa, protože po ní nebylo třeba následně konstruovat extraanatomický faryngeální lalok ani v jednom případě.
Tab. 7. Počet a typ reoperací pro VF insuficienci u jednotlivých metod rekonstrukce patra. 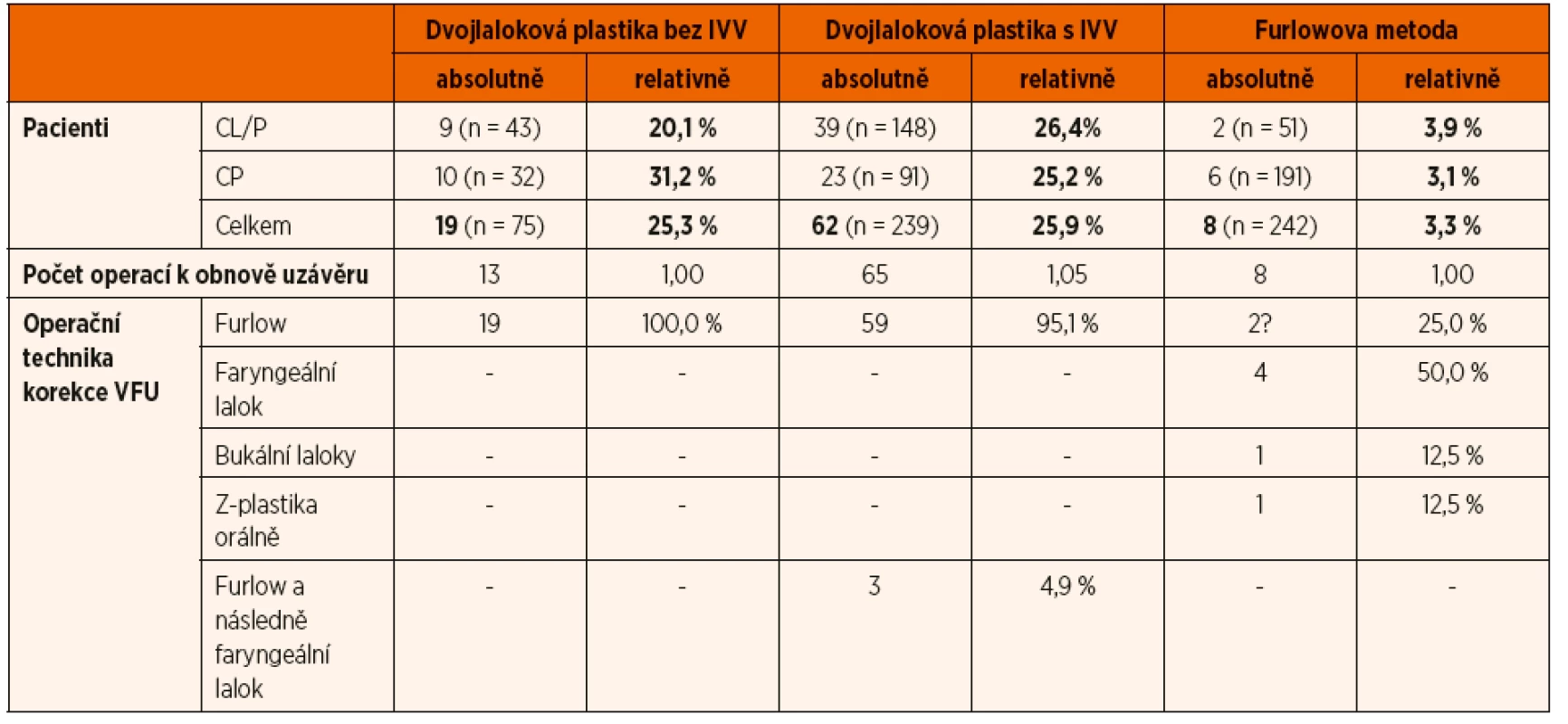
Celkem provedeno 91 reoperací pro VF insuficienci z 561 palatoplastik = 16,2 % DISKUSE
Střední obličejová etáž je v obličeji kraniálně ohraničena horizontální linií procházející kořenem nosu, kaudální hranici tvoří okluzní rovina zubů horní čelisti. Je dělena na část centrální a laterální, jak zavedl Mc Indoe ve 40. letech 20. století [22]. Centrální část střední obličejové etáže tvoří nazomaxilární komplex, který je tangován typickými rozštěpovými vadami obličeje. Funkčně se centrální část podílí na dýchání, na příjmu potravy, artikulaci a pomocí Eustachovy tuby ventiluje středouší, tedy se podílí i na vnímání zvuku. Obličejový rozštěp nelze chápat jen jako prosté rozpolcení tkání ve vymezené typické lokalitě, ale jedná se o komplexní postižení měkkých i tvrdých tkání střední obličejové etáže při jejich současné malpozici a hypoplazii. Plastický chirurg při korekci rozštěpových vad restauruje anatomické poměry jako základní předpoklad správné funkce centrální části. Tím, že původní vada zasahuje do mnoha orgánových systémů, je při zhodnocení a dalším rozvoji funkce střední obličejové etáže nutná kooperace s dalšími specialisty, vzniká tedy potřeba multidisciplinárního týmu [3, 23]. Při hodnocení terapeutických výsledků na poli rozštěpových vad obličeje je tedy nutno zhodnotit nejen výsledky chirurgických, ale též foniatrických, logopedických, ORL a ortodontických kontrol. Jen za tohoto předpokladu si lze vytvořit ucelený obraz funkce a vývoje střední obličejové etáže u pacientů s rozštěpem patra.
Základní soubor byl tvořen 919 pacienty narozenými v třináctiletém období od roku 1993 do roku 2006. Takto velký soubor sledovaných pacientů je srovnatelný s velkými studiemi známými z Dánska a USA [24]. Péče u každého specialisty z rozštěpového týmu je indikována v různém věku dítěte, proto byly z tohoto základního počtu pacientů vybrány určité věkové kategorie pro zhodnocení chirurgických, foniatrických, ORL a ortodontických kontrol.
Rozštěpové vady obličeje jsou nejčastější vrozenou vývojovou vadou hlavy a krku. Incidence rozštěpů rtu, alveolu a/nebo patra je zhruba 1 na 500 až 1 na 700 živě narozených dětí v Evropě [25].
Předchozí epidemiologické studie v České republice se soustředily na oblast Čech. Celková incidence rozštěpů v Čechách byla shledána 1,9 dítěte s rozštěpem na 1000 zdravých v roce 1974 [26], později 1,74 : 1000 v roce 1995 [27], 1,86 na 1000 zdravých v roce 2000 [28] a 1,82 na 1000 za celé období [29]. Tato hodnota se výrazně neliší od hodnot publikovaných v různých studiích ve střední Evropě, je vyšší než ve Slovinsku a Itálii [30]. Naopak vyšší incidence byla zjištěna ve Francii, v Nizozemí [31], Dánsku a ve Švédsku [32]. Hladina incidence v čase byla shledána jako stabilní, stejně jako v jižní Francii [33]. Narůstající incidence byla referována v Dánsku [34] a ve Slovinsku [35].
Predominance chlapců ve skupině dětí s rozštěpem rtu a celkovým rozštěpem (CLP) je známa již od roku 1942, kdy ji poprvé v Dánsku popsal Fogh-Andersen. Tento jev byl v základním souboru pacientů potvrzen, stejně jako v různých jiných studiích [36, 37].
Taktéž byla opakovaně nalezena lehká predominance operovaných dívek ve skupině dětí s izolovaným rozštěpem patra, vysvětlovaná prodlouženou vulnerabilní fází formování sekundárního patra u ženského pohlaví. V dánské národní studii v roce 1994 bylo zjištěno, že predominance dívek platí pouze v případě, kdy jsou statisticky zpracovány jen operované případy. Pokud se ale do skupiny rozštěpů patra zahrnou i mírné formy vady a děti s rozštěpem patra, které zemřely ještě před operací, tak se naopak projevila opět mírná predominance mužského pohlaví [38]. V základním souboru pacientů byla také potvrzena predominance levostranné formy. Jev je vysvětlován predilekčním krevním zásobením pravé strany hlavy při formování aortálního systému u fétu.
Zastoupení jednotlivých typů rozštěpů ve Slovinsku bylo vyjádřeno poměrem rozštěpy rtu : celkové rozštěpy : rozštěpy patra (CL : CLP : CP) jako 0,6 : 0,9 : 1. V Dánsku je tento poměr 1,2 : 1,4 : 1, v Iránu 1,8 : 2,8 : 1, v Japonsku 1,3 : 1,7 : 1 [39]. Ve sledovaném souboru pacientů se vady vyskytují v poměru 0,5 : 1 : 0,8 (21 % CL, 45 % CLP a 34 % CP).
Při hodnocení přítomnosti syndromů u jednotlivých skupin rozštěpů byla nalezena jejich přítomnost u 3,4 % pacientů s rozštěpem rtu či celkovým rozštěpem a u 4 % pacientů s rozštěpem patra, při zahrnutí Pierre-Robinovy sekvence u 18,5 % pacientů s rozštěpem patra. Z přidružených malformací se v obou skupinách vyskytovaly nejčastěji vady urogenitálního a kardiovaskulárního systému, dále vady neurologické a psychomotorická retardace (ta byla dvakrát častější ve skupině izolovaných rozštěpů patra). I se započtením syndromů se přidružené vady vyskytly ve 28,1 % u pacientů s CLP, u CP to bylo u 51,5 % pacientů. V severní Francii byly nalezeny poměrně vyšší hodnoty, ve skupině CLP byly vady přidruženy u 50,9 % pacientů, ve skupině CP u 46,7 % pacientů [33]. V San Diegu (USA) Jonesová zase napočítala přibližně stejné hodnoty jako v hodnoceném souboru, tedy 35% výskyt vad u pacientů s CLP a 54% u pacientů s CP [40].
V rámci chirurgického souboru byly sledovány výsledky primárních rekonstrukcí patra a reoperací pro velofaryngeální insuficienci.
Co se týče timingu primární operace, lze říci, že se ho podařilo dodržet jen v polovině případů, 75 % pacientů bylo odoperováno do 2 let věku, většina zbylých 25 % připadá na pacienty typu casus socialis a na pacienty se submukózním rozštěpem patra. Příčinami nedodržení jsou časté respirační infekty u dětí s rozštěpem patra s následnou kontraindikací elektivní operace pediatrem či anesteziologem. Z různých organizačních důvodů byla další operace naplánována s odstupem dvou až tří měsíců, a pokud dítě opět onemocnělo, znovu býval výkon odložen a pak se timing primární operace blížil obsoletnímu modelu načasování výkonu s následnými horšími výsledky vývoje řeči. Proto nepřekročitelnou hranicí by se měla stát doba jednoho a půl roku života dítěte, kdy plně nastupují všechny řečové funkce [41].
Ve sledovaném souboru je převládající metodou pro rekonstrukci patra u dětí s celkovými rozštěpy dvojlaloková plastika s intravelární veloplastikou. U skupiny dětí s izolovanými rozštěpy patra je to metoda dvojité reverzní Z-plastiky podle Furlowa. Obě metody ve svých skupinách pacientů byly užity ve více jak 50 % případů. Tento stav je odrazem postupné inklinace operatérů k nové operační metodě podle Furlowa [42]. Ta umožňuje získání dostatečně dlouhého patra bez nutnosti či minimalizaci push-backu mukoperiostu tvrdého patra. Dobré zkušenosti s touto metodou jsou známy z různých srovnávacích studií [43]. Bohužel z vlastního principu metody též vychází její limitace, vznikající zvláště u širokých rozštěpů patra s výraznou hypoplazií zbylých struktur, u kterých je poté konstrukce plastiky na hranici technických možností. Tomu odpovídá i největší počet dehiscencí patra zjištěných v souboru pacientů s celkovými rozštěpy operovaných touto metodou. Použití intravelární plastiky u dvojlalokové plastiky (tedy rozsáhlejší preparace patra) se v souboru sledovaných pacientů projevilo též vyšším výskytem dehiscencí a pooperačního krvácení.
Stejně jako v souboru pacientů z New Jersey, tak i ve sledovaném souboru nebyl nalezen signifikantní rozdíl mezi Furlowovou metodou a IVV ve frekvenci perforací patra [44].
Celkově lze říci, že časné komplikace ve smyslu sekundárního hojení, alergie, gastrointestinálních problémů a dechových obtíží se vyskytují ve sledovaném souboru v nízkém procentu. Ve vyšším procentu nalezneme pooperační febrilie či serózní rýmu, ale tyto nemají vliv na další morbiditu pacienta. Vážné časné komplikace jako krvácení, dehiscence a infekce se vyskytují u všech metod ve velmi malém procentu, nebylo zaznamenáno jediné úmrtí pacienta.
Za pozdní komplikace rekonstrukce patra lze považovat perforaci a velofaryngeální dysfunkci. Celkově byly u všech pacientů po operaci patra perforace nalezeny v 6,7 %. Při srovnání se staršími daty jich v roce 1992 Mrázek před ustavením stálého týmu rozštěpových chirurgů napočítal 17,2 %, v roce 2000 jich Vokurková v souboru svých pacientů zjistila 4,1 % [45]. V literatuře se frekvence perforací pohybuje obvykle mezi 9–50 % [46, 47].
Pokud budeme srovnávat výskyt perforací u jednotlivých metod, tak u izolovaných rozštěpů patra jich nejméně nalezneme při užití Furlowovy metody a nejvíce u dvojlalokové plastiky s IVV. U celkových rozštěpů byl výskyt perforací patra obecně vyšší, nejmenší u dvojlalokové plastiky, největší při užití IVV. Při sledování výskytu oronazálních komunikací u Furlowovy metody zjistíme několik zajímavých skutečností. Použití této metody u celkových rozštěpů znamená čtyřnásobně vyšší výskyt perforací, než jaký nalezneme u pacientů s izolovaným rozštěpem patra. Avšak uzávěr těchto komunikací bývá snadnější a ve všech případech jej vyřešila resutura či mukoperiostální posun oproti situaci u ostatních metod rekonstrukce patra, u kterých byly perforace uzavírány též pomocí vestibulárního laloku, laloku z jazyka či kompletní resuturou patra v rámci jeho prodloužení. Zajímavý je i fakt, že průběhem času dochází u této metody díky sekundárnímu hojení k snížení počtu původních dehiscencí na nižší počet výsledných perforací, což je přesně opačný jev než u ostatních dvou metod. Příčinou tohoto jevu je pravděpodobně vzájemný posun linií uzávěru v jednotlivých vrstvách plastiky daný vlastním principem této metody.
Operace pro velofaryngeální dysfunkci jsou obvykle indikovány při přítomnosti hypernazality na základě foniatrického a logopedického vyšetření objektivizovaných v ideálním případě nazoendoskopií či mnohapohledovou videofluoroskopií [48]. Příčinou stavu je obvykle krátké a málo pohyblivé měkké patro. Timing korekčních operací je sice individuální, ale obecnou snahou je léčbu ukončit před začátkem školní docházky. Velofaryngeální dysfunkce se ve sledovaném souboru vyskytla u 16,2 % pacientů, což je číslo, které je přibližně udávané ve zprávách z jiných rozštěpových center, která referují dobré foniatrické výsledky zhruba u 80 % pacientů po primární palatoplastice [49, 50]. U pacientů bohužel nebylo možno dohledat mnoho výsledků instrumentálních vyšetření, zvláště pokud byla reoperace patra indikována primárně foniatrem, výsledky subjektivních metod jsou k dispozici v článku „Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě II – vývoj řeči“ (s. 328–337). Z těchto důvodů incidence velofaryngeální dysfunkce byla hodnocena na základě operovaných pacientů a jejich následných reoperací. Ze získaných dat je jasný benefit Fulowovy operace s 3% incidencí hypernazality ve srovnání s 25% hladinou u metody dvojlalokové plastiky a IVV. Insuficience vzniklá u pacientů s dvojlalokovou plastikou byla ve všech případech řešena úspěšně Furlowovou operací, u metody IVV (pravděpodobně vlivem většího projizvení patra po disekci svalů) bylo nutno u 5 % pacientů po Furlowově operaci pro pokračující insuficienci provést reoperaci s konstrukcí faryngeálního laloku. Velofaryngeální dysfunkce po Furlowově operaci byla většinou řešena faryngeálním lalokem s horní stopkou, paradoxní jsou ale případy dvou pacientů, u nichž byla provedena reoperace patra podle Furlowa po primární Furlowově operaci. Oba pacienti mají dobré výsledky řeči a hypernazalita v šesti letech věku u nich byla nulová.
Z výše uvedených dat lze říci, že po stránce chirurgické při správné indikaci má nejmenší počet komplikací operační metoda podle Furlowa, poté metoda dvojlalokové plastiky a nejhorší výsledky metoda IVV.
ZÁVĚR
Z epidemiologického hlediska výše uvedený soubor pacientů vykazuje všechny charakteristiky středoevropské populace rozštěpových pacientů a lze ho díky jeho ucelenosti považovat za plnohodnotný při analýze dosažených terapeutických výsledků. Na jeho základě byly znovu potvrzeny vzájemné vazby mezi typem rozštěpu, pohlavím, přítomností syndromu a jiných přidružených vrozených vad se stanovením jejich četnosti.
Po provedení analýzy dosažených terapeutických výsledků lze vyvodit následující závěry pro klinickou praxi.
Primární operace patra je třeba provádět do maximálně 1,5 roku věku dítěte před nástupem řečových funkcí. U pacientů s izolovaným rozštěpem patra dosahuje nejlepších terapeutických výsledků operační metoda podle Furlowa. Jeví se nejlepší jak z hlediska výsledků vývoje řeči, výskytu hypernazality, časných i pozdních pooperačních komplikací. Celkový rozštěp znamená primárně těžší postižení, u kterého je nutno od počátku počítat s horšími terapeutickými výsledky.
Pokud není vhodné užít při rekonstrukci patra metodu podle Furlowa pro velkou šířku rozštěpu a hypoplazii patra, pak je indikována rekonstrukce patra s provedením intravelární veloplastiky i za cenu vyššího procenta perforací a projizvení patra. Provedení objektivního vyšetření (nazoendoskopie, videofluoroskopie) při následném výskytu velofaryngeální insuficience umožní výběr adekvátní metody k její korekci. Pacienty s rozštěpem patra je třeba sledovat v rámci multidisciplinárního rozštěpového týmu od narození až do dospělosti. Pro možnost budoucího porovnání terapeutických výsledků v rámci intercentrických studií musí frekvence kontrol odpovídat minimálně režimu stanovenému směrnicemi EUROCLEFT Project.
Poděkování
Rád bych vyjádřil své poděkování prof. MUDr. J. Veselému, CSc., za jeho cenné a konstruktivní návrhy během plánování a vývoje této výzkumné práce. Dále bych chtěl poděkovat kolegům z původního rozštěpového týmu: MUDr. T. Mrázkovi, MUDr. J. Vokurkové, Ph.D., a prim. MUDr. T. Výškovi za možnost zpracování jejich operačních výsledků, za odborné vedení a za předávání cenných zkušeností v oblasti rozštěpové chirurgie. V neposlední řadě děkuji MUDr. E. Konvičkové za laskavou spolupráci při praktickém provádění studie.
Došlo: 2. 10. 2018
Přijato: 3. 6. 2019
MUDr. Zdeněk Dvořák, Ph.D.
Klinika plastické a estetické chirurgie
FN U sv. Anny
Berkova 34
612 00 Brno
Zdroje
1. Vokurková J, Elstnerová L, Lukášová O, Hufová I. The development of neonatal care and evaluation of the first five years experience in surgery of cleft lip in the neonatal period. Čes-sov Pediat 2011; 66 (6): 356–362.
2. Borský J, Tvrdek M, Kozák J, et al. Our first experience with primary lip repair in newborns with cleft lip and palate. Acta Chir Plast 2007; 49 (4): 83–87.
3. Dvořák Z, Veselý J, Konvičková E, et al. Standardy multidisciplinární péče o dítě s rozštěpem obličeje. Čes-slov Pediat 2009; 64 (5): 236–241.
4. Denk MJ, Magee WP. Cleft palate closure in the neonate: preliminary report. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1996; 33 (1): 57–61; discussion 62–66.
5. Riski JE, DeLong E. Articulation development in children with cleft lip/palate. Cleft Palate J 1984; 21 (2): 57–64.
6. Dorf DS, Curtin JW. Early cleft palate repair and speech outcome. Plast Reconstr Surg 1982; 70 (1): 74–81.
7. Chapman KL, Hardin MA. Phonetic and phonologic skills of two-year-olds with cleft palate. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1992; 29 (5): 435–443.
8. Heidbüchel KL, Kuijpers-Jagtman AM, Freihofer HP. Facial growth in patients with bilateral cleft lip and palate: a cephalometric study. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1994; 31 (3): 210–216.
9. Kramer GJ, Hoeksma JB, Prahl-Andersen B. Prediction of early palatal growth and development in children with cleft lip and palate. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1996; 33 (2): 112–117.
10. Semb G. A study of facial growth in patients with bilateral cleft lip and palate treated by the Oslo CLP Team. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1991; 28 (1): 22–39; discussion 46-48.
11. Kotova M, Urbanova W, Sukop A, et al. Dentoalveolar arch dimensions in UCLP boys after neonatal cheiloplasty or after lip surgery at the age of 3 or 6 months. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 29th January 2019; doi: 10.1177/1055665618824835
12. Motohashi N, Kuroda T, Capelozza Filho L, Freitas JA. P-A cephalometric analysis of nonoperated adult cleft lip and palate. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc1994; 31 (3): 193–200.
13. Ross RB. Facial growth in cleft lip and palate. In: McCarthy JG (ed). Plastic Surgery. 4th ed. Philadelphia: W. B. Saunders Company, 1990 : 2553–2558.
14. Bardach J. Salyer & Bardach’s Atlas of Craniofacial & Cleft Surgery (Vol. 2). 1st ed. Philadelphia, New York: Lippincott Williams & Wilkins, 1999 : 1–854.
15. Raol N, Hartnick CJ. Furlow double-opposing z-plasty. Adv Otorhinolaryngol 2015; 76 : 67–73.
16. Gart MS, Gosain AK. Surgical management of velopharyngeal insufficiency. Clin Plast Surg 2014; 41 (2): 253–270.
17. Loney RW, Bloem TJ. Velopharyngeal dysfunction: recommendations for use of nomenclature. Cleft Palate J 1987; 24 (4): 334–335.
18. Trost-Cardamone JE. Coming to terms with VPI: a response to Loney and Bloem. Cleft Palate J 1989; 26 (1): 68–70.
19. Gosain AK, Chim H, Sweeney WM. Double-opposing Z-plasty for secondary surgical management of velopharyngeal insufficiency following primary Furlow palatoplasty. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 2018; 55 (5): 706–710.
20. Sloan GM, Zajac DJ. Velofaryngeal dysfunction. In: Mathes SJ (ed). Pediatric Plastic Surgery. 2nd ed. Philadelphia, Pa: Saunders Elsevier, 2006 : 311–337.
21. Zdravotnická ročenka České republiky – ÚZIS ČR, 24. červen 2018. Dostupné z: http://www.uzis.cz/katalog/rocenky/zdravotnicka-rocenka-ceske-republiky.
22. Lukáš J, Diblík P, Voska P. Poranění obličeje: z pohledu otorinolaryngologa, oftalmologa a maxilofaciálního chirurga. Praha: Grada Publishing, 2001.
23. Fiala M, Košková O, Vokurková J, Bartošková J. Cleft lip and palate – principles of primary care and aftercare. Pediatr Praxi 2017; 18 (5): 297–299.
24. Tolarová MM, Cervenka J. Classification and birth prevalence of orofacial clefts. Am J Med Genet 1998; 75 (2): 126–137.
25. International Centre for Birth Defects, EUROCAT, World Health Organization, Human Genetics Programme. World Atlas of Birth Defects. Switzerland, Geneva: Human Genetics Programme, Management of Noncommunicable Diseases, World Health Organization, 2003.
26. Klásková O. Incidence of cleft lip and palate in Bohemia. Rozhl Chir 1974 Mar; 53 (3): 147–50.
27. Peterka M, Peterkova R, Likovsky Z, et al. Incidence of orofacial clefts in Bohemia (Czech Republic) in 1964–1992. Acta Chir Plast 1995; 37 (4): 122–126.
28. Peterka M, Peterková R, Tvrdek M, et al. Significant differences in the incidence of orofacial clefts in fifty-two Czech districts between 1983 and 1997. Acta Chir Plast 2000; 42 (4): 124–129.
29. Šípek A, Gregor V, Horáček J. Birth defects in the Czech Republic in the period 1961–2005 – Mean incidences. Ceska Gynekol 2007; 72 (3): 185–191.
30. Milan M, Astolfi G, Volpato S, et al. 766 cases of oral cleft in Italy. Data from Emilia Romagna (IMER) and Northeast Italy (NEI) registers. Eur J Epidemiol 1994; 10 (3): 317–324.
31. Cornel MC, Spreen JA, Meijer I, et al. Some epidemiological data on oral clefts in the northern Netherlands, 1981–1988. J Cranio-Maxillo-fac Surg Off Publ Eur Assoc Cranio-Maxillo-fac Surg1992; 20 (4): 147–152.
32. Hagberg C, Larson O, Milerad J. Incidence of cleft lip and palate and risks of additional malformations. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1998; 35 (1): 40–45.
33. Stoll C, Alembik Y, Dott B, Roth MP. Associated malformations in cases with oral clefts. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 2000; 37 (1): 41–47.
34. Jensen BL, Kreiborg S, Dahl E, Fogh-Andersen P. Cleft lip and palate in Denmark, 1976–1981: epidemiology, variability, and early somatic development. Cleft Palate J 1988; 25 (3): 258–269.
35. Kozelj V. Epidemiology of orofacial clefts in Slovenia, 1973–1993: comparison of the incidence in six European countries. J Cranio-Maxillo-fac Surg Off Publ Eur Assoc Cranio-Maxillo-fac Surg 1996; 24 (6): 378–382.
36. Cooper ME, Stone RA, Liu Y, et al. Descriptive epidemiology of nonsyndromic cleft lip with or without cleft palate in Shanghai, China, from 1980 to 1989. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 2000; 37 (3): 274–280.
37. Rajabian MH, Sherkat M. An epidemiologic study of oral clefts in Iran: analysis of 1,669 cases. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 2000; 37 (2): 191–196.
38. Christensen K, Fogh-Andersen P. Etiological subgroups in non-syndromic isolated cleft palate. A genetic-epidemiological study of 52 Danish birth cohorts. Clin Genet 1994; 46 (5): 329–335.
39. Natsume N, Kawai T, Kohama G, et al. Incidence of cleft lip or palate in 303738 Japanese babies born between 1994 and 1995. Br J Oral Maxillofac Surg 2000; 38 (6): 605–607.
40. Jones MC. Facial clefting. Etiology and developmental pathogenesis. Clin Plast Surg 1993; 20 (4): 599–606.
41. Rohrich RJ, Byrd HS. Optimal timing of cleft palate closure. Speech, facial growth, and hearing considerations. Clin Plast Surg 1990; 17 (1): 27–36.
42. Kokavec R. Chirurgická liečba rázštěpov pery a podnebí. Habilitačná práca. Bratislava: LF Univerzity Komenského, 2004 : 1–84.
43. Spauwen PH, Goorhuis-Brouwer SM, Schutte HK. Cleft palate repair: Furlow versus von Langenbeck. J Cranio-Maxillo-fac Surg Off Publ Eur Assoc Cranio-Maxillo-fac Surg 1992; 20 (1): 18–20.
44. Gunther E, Wisser JR, Cohen MA, Brown AS. Palatoplasty: Furlow’s double reversing Z-plasty versus intravelar veloplasty. Cleft Palate-Craniofacial J Off Publ Am Cleft Palate-Craniofacial Assoc 1998; 35 (6): 546–549.
45. Vokurková J. Rozštěpové vady obličeje. Disertační práce. Brno: LF Masarykovy univerzity, 2000 : 1–75.
46. Pantaloni M, Hollier R. Cleft palate and velopharyneal incompetence. Sel Read Plast Surg 2001; 9 (23): 1–39.
47. Cohen SR, Kalinowski J, LaRossa D, Randall P. Cleft palate fistulas: a multivariate statistical analysis of prevalence, etiology, and surgical management. Plast Reconstr Surg 1991; 87 (6): 1041–1047.
48. Košková O, Vokurková J, Baslík V, Horník P. Skryté vady patra jako příčina velofaryngeální insuficience. Pediatr Praxi 2016; 17 (5): 296–298.
49. Roberts TM, Brown BS. Evaluation of a modified sphincter pharyngoplasty in the treatment of speech problems due to palatal insufficiency. Ann Plast Surg 1983; 10 (3): 209–213.
50. Moss AL, Pigott RW, Albery EH. Hynes pharyngoplasty revisited. Plast Reconstr Surg 1987; 79 (3): 346–355.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2019 Číslo 6- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficitmi v reálnej praxi
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
-
Všetky články tohto čísla
- Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě I – Epidemiologie a chirurgické výsledky
- Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě II – Vývoj řeči
- Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě III – ORL výsledky
- Jaké jsou možnosti podpory kojení po časné plastice rozštěpu rtu v porodnici se statutem Baby-Friendly Hospital?
- Falešná pozitivita v novorozeneckém screeningu deficitu 21-hydroxylázy
- Vplyv etnicity a miery integrácie/segregácie rómskeho etnika na antropometrické parametre u ich novorodencov, narodených v oblasti severovýchodu Slovenska
- Problematika časné diagnostiky neuroinfekcí
- 14. česko-slovenský kongres dětské anestezie, intenzivní péče a urgentní medicíny Praha, 8.–9. listopad 2019
- Protilátkami zprostředkovaná rejekce u dětských pacientů po transplantaci ledviny
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Problematika časné diagnostiky neuroinfekcí
- Funkční výsledky pacientů s rozštěpem patra v letech 1993–2006 na Moravě I – Epidemiologie a chirurgické výsledky
- Falešná pozitivita v novorozeneckém screeningu deficitu 21-hydroxylázy
- Protilátkami zprostředkovaná rejekce u dětských pacientů po transplantaci ledviny
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




