-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Hemotorax při tupém poranění hrudníku
Haemothorax after Blunt Thoracic Trauma
Background:
Haemothorax is frequent consequence of blunt and penetrating thoracic trauma and is usually associated with pneumothorax. The occurence of haemothorax in blunt thoracic trauma patients is estimated between 25–75%. The reason of bleeding is impairment of intercostal arteries or lung parenchyma after trauma of the ribs. Uncontrolled bleeding is the main cause of the death. The article is focused on the treatment of this injury.Material and methods:
There were enrolled 238 patients with thoracic trauma, who were admitted into our department, into the study. The average age of the patients was 42.5 years. The ISS ≥ 16 were in 101 patients. Forty two patients were artefitially ventilated. Conservative treatment prevails, almost in 65%. Special care was indicated in patients with haemothorax (fluidotoraxem).Results:
Clinically and based on other screening methods the presence of the fluid in thoracic cavity was in 131 patients. Surgical treatment (punction, drainage, videothoracoscopy and thoracotomy) was necessary in 47 (35.0%). Thoracotomy for the bleeding was indicated in seven cases (5.3 %).Conclusion:
In diagnostics and in treatment of the bleeding in thoracic trauma patients the most important factor is clinical status of the patient. Indication for thoracotomy must be unambigous. Massive haemotorax leads to restrictive ventilation disorder with decreased preload and can be activator of the haemocolaguation disorders. This fact decreases chance for the survival of the patient.Key words:
blunt thoracic trauma – haemotorax – treatment
Autori: J. Šiller; K. Havlíček
Pôsobisko autorov: Katedra klinických oborů, Fakulta zdravotnických studií Univerzity Pardubice ; Chirurgická klinika, Pardubická krajská nemocnice, a. s., přednosta: doc. MUDr. K. Havlíček, CSc.
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 5, s. 277-281.
Kategória: Monotematický speciál - Původní práce
Súhrn
Úvod:
Hemotorax je častým průvodním jevem tupých i pronikajících hrudních poranění, obvykle v kombinaci s pneumotoraxem. U zraněných s tupým poraněním se jeho výskyt odhaduje na 25–75 %, ke krvácení nejčastěji dochází z poraněných mezižeberních cév hrudní stěny nebo poraněného plicního parenchymu při frakturách žeber. Nekontrolované krvácení je hlavní příčinou smrti pacienta s traumatem. Pozornost je zaměřena na problematiku léčby.Materiál a metoda:
Byl hodnocen soubor 238 pacientů s hrudním poraněním, kteří byli hospitalizováni v průběhu 14 měsíců na našem pracovišti. Věkový průměr souboru byl 42,5 roků. Zraněných s ISS ≥ 16 bylo 101. U 42 zraněných byla nutná umělá plicní ventilace. Jednoznačně v terapii převažuje konzervativní postup, téměř v 65 %. Zvýšená pozornost byla věnována zraněným s hemotoraxem (fluidotoraxem).Výsledky:
Klinicky a podle vyšetřovacích metod byla přítomnost tekutiny v pleurální dutině u 131 zraněných, chirurgická léčba (punkce, drenáž, VTS, torakotomie) byla nutná u 47 pacientů, 35,9 %. Torakotomie pro krvácení byla indikována v sedmi případech, 5,3 %.Závěr:
V diagnostice a terapii krvácení při hrudním poranění je rozhodující klinický stav zraněného. Indikace v případě nutnosti urgentního chirurgického zákroku musí být jednoznačná. Významný hemotorax mimo krevní ztráty způsobuje restrikční poruchu ventilace se snížením žilního návratu a může být aktivátorem poruchy hemokoagulace. Tím se snižuje šance zraněného na přežití.Klíčová slova:
tupé trauma hrudníku – hemotorax – léčbaÚVOD
V průmyslově vyspělých státech Evropy se poranění hrudníku podílí na každém druhém úmrtí po dopravní nehodě a polovina poraněných umírá během prvních dvou hodin. Jako složka polytraumatu významně zvyšuje jeho celkovou závažnost především v bezprostřední a časné poúrazové fázi. Hemotorax je jednou z hlavních příčin. Hemodynamická stabilita zraněného určuje posloupnost diagnosticko-léčebného algoritmu. Problematika masivního krvácení představuje významnou součást intenzivní medicíny.
MATERIÁL, METODA, VÝSLEDKY
V období od 1. ledna 2007 do 31. října 2008 bylo hospitalizováno na pardubické chirurgické klinice a ARO 238 pacientů s tupým poraněním hrudníku. Ve významné většině případů, 66,4 %, se jednalo o poranění při dopravních nehodách. Druhou nejčastější příčinou poranění byly pády, v našem souboru prezentují 17,2 %. U 39 pacientů, tj. 16,4 %, byla příčina jiná – pracovní úrazy, včetně napadení zvířaty, sportovní, kriminální a další (Tab. 1).
Tab. 1. Příčiny poranění Tab. 1. Causes of injuries 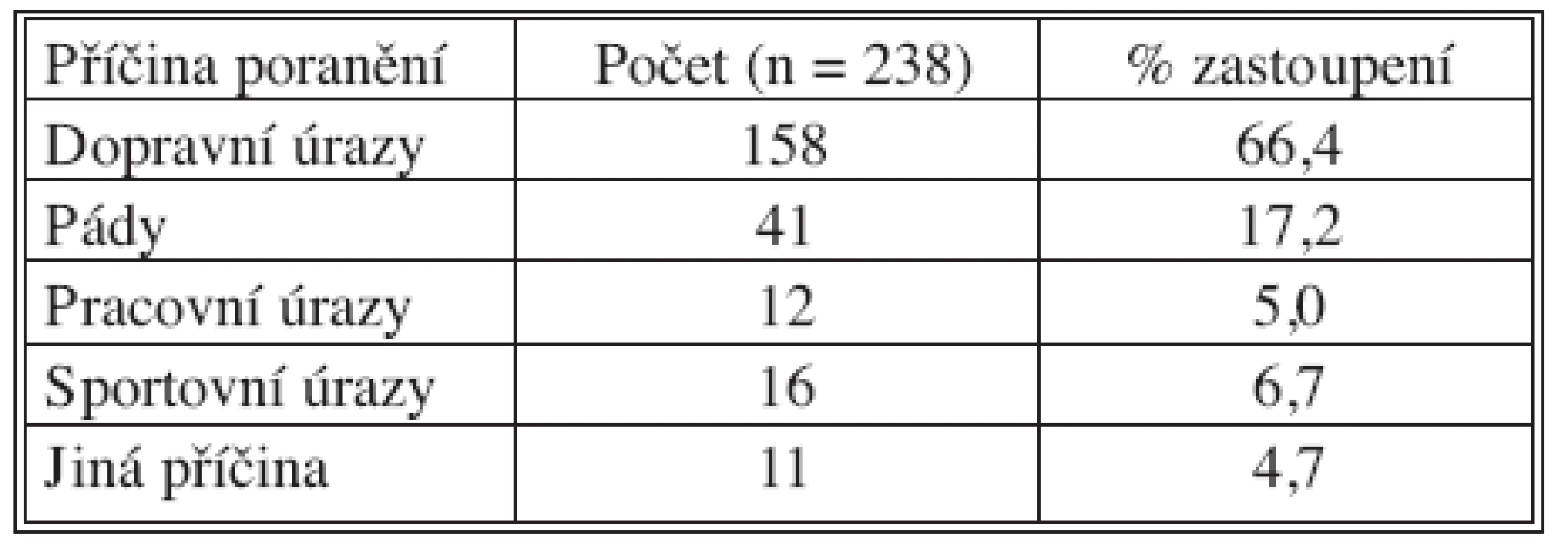
Průměrný věk pacientů byl 42,5 roků, u mužů 41,7, u žen 43,3 let. Počet závažných traumat s ISS (Injury Severity Score) ≥ 16 byl 101, 42,4 %, izolovaných hrudních poranění 48, 20,2 %, ostatních 89, 37,4 %. Zemřelo 21 pacientů, 8,8 %. Devatenáct, 18,8 %, bylo ze skupiny s ISS ≥ 16 a nejvyšší letalita, 75 %, byla ve skupině zraněných s ISS ≥ 49. Průměrný věk zemřelých byl 56,3 let, u mužů 52,9, u žen 59,7 let. Umělá plicní ventilace byla nutná u 42 zraněných, 17,6 %. Ze skupiny s ISS ≥ 16 bylo ventilováno 40 nemocných, 39,6 %.
Poranění žeber jsme zaznamenali ve 217 případech (91,2 %), nestabilní hrudník u 15 zraněných, tj. 6,9 %. Zlomeninu sterna jsme diagnostikovali 23x (9,6 %). Pneumotorax byl diagnostikován u 118 zraněných (49,6 %). Jednostranný hemotorax byl zastižen u 131 zraněných (55,0 %), bilaterální u 17 zraněných (7,1 %). Pneumo - fluidotorax byl přítomen u 93 pacientů. Plicní kontuze byla přítomna v 138 případech (57,9 %), kontuze srdce v šesti (2,5 %), poranění hrudní aorty ve dvou případech stejně jako ruptura bránice (0,8 %).
Chirurgická léčba byla potřebná u 84 zraněných (35,3 %). Torakotomie byla indikována u 16 pacientů (6,7 %), hrudní drenáž v 65 případech (27,3 %) a videotorakoskopie (VTS) byla provedena 3x (1,3 %) (Graf l). Zastoupení torakotomie v souboru pacientů s chirurgickou léčbou (84 pacientů) prezentuje 19,0 %, drenáž 77,4 % a VTS 3,6 %.
Graf 1. Léčba hrudních poranění (n = 238) Graph 1. Treatment of injuries 
Indikace torakotomie z důvodu hemotoraxu – ve třech případech v rámci „damage control surgery“ pro krvácení a hemoragický šok s indikací od 30 do 60 minut od přijetí nemocného na emergency. V jednom případě se jednalo o torakoabdominální poranění s částečnou lacerací dolního plicního laloku vlevo, s poraněním bránice a sleziny. Příčinou byla dopravní nehoda. Nemocný byl hemodynamicky nestabilní, při urgentní drenáži jednorázově odvedl hrudní drén 1 200 ml krve. Druhý zraněný, po pádu z výše, přivezen zaintubovaný a hemodynamicky nestabilní. Na emergency provedena základní vyšetření a hrudní drenáž. Drén odvedl jednorázově 1 000 ml krve. Příčinou hemotoraxu bylo krvácení z poraněného interkostálního svazku a parenchymu zraněné plíce kostními úlomky žeber. Třetí nemocný byl indikován k operaci rovněž pro známky hemoragického šoku a respirační insuficienci při pravostranném pneumohemotoraxu v důsledku deceleračního poranění a flail chestu.
Urgentní torakotomie, do 6–8 hodin od přijetí, z důvodu pokračujícího krvácení a úniku vzduchu z drénu byla provedena ve třech případech. Odložená torakotomie v jednom případě dva týdny od přijetí pro koagulovaný hemotorax. Hlavní indikací zbylých devíti torakotomií byla nestabilní hrudní stěna. Videotorakoskopie byla indikována 3x, vždy pro hemopneumotorax u hemodynamicky stabilních pacientů. Hrudní punkce pro hemotorax byla provedena u 27 a drenáž u 6 pacientů. Drenáž pro pneumohemotorax v 39 případech.
DISKUSE
Hemotorax je častým průvodním jevem tupých i pronikajících hrudních poranění, obvykle v kombinaci s pneumotoraxem. Jeho výskyt se odhaduje u zraněných s tupým poraněním ve 25–75 % a ke krvácení dochází nejčastěji z poraněných mezižeberních cév hrudní stěny při frakturách žeber nebo poraněného plicního parenchymu. Příčinou krvácení mohou dále být poraněné pleurální srůsty, bronchiální arterie, mamární arterie nebo véna [1, 2, 3, 4]. Při poranění velkých mediastinálních tepen, žil a srdce se vždy jedná o masivní krvácení, které bývá ve většině případů fatální (50–70% letalita). Nejsou vzácností ani oboustranné hemotoraxy (5–20 %). Pro závažnější krvácení do hrudníku je i specifická symptomatologie, která je dána jednak z vlastní krevní ztráty – hypovolemie, hypotenze, tachykardie, anémie a jednak z hromadění krve v pleurální dutině nebo v mediastinu a způsobující kompresi plic, srdce a dutých žil s následnou sníženou ventilací, perfuzí, hypoxií a změnou v plnění pravého srdce [1, 2, 5]. Je třeba si zároveň uvědomit, že nízký tlak v plicním řečišti spolu s vysokým obsahem tromboplastinu snižuje intenzitu krvácení ze samotné plicní tkáně [6].
Menší množství krve, do 300–400 ml, se většinou neprojevuje symptomatologicky a na standardním RTG snímku srdce a plic bývá pouhé zastření kostofrenického úhlu při snímkování ve stoje nebo sedícího pacienta. V poloze vleže nemusí být zřetelný ani objem 1 000 ml. Klasické schéma dělení hemotoraxu, které je uváděno v literatuře, je pouze orientační a v mnoha směrech není určující, hlavně pro terapii [1]:
- malý hemotorax, přítomnost krve do 400 ml, množství, které nelze přesně zjistit fyzikálním vyšetřením a na RTG snímku zastírá kostofrenický úhel, obvykle se neprojevuje na hemodynamické stabilitě,
- střední hemotorax, přítomnost 400–1 500 ml krve, na RTG snímku je zastření jedné čtvrtiny až poloviny hemitoraxu, individuálně je vyjádřena symptomatologie,
- velký hemotorax, více jak 1 500 ml krve, na RTG snímku je zastření poloviny až celého hemitoraxu, nesporná symptomatologie, projevy hemodynamické nestability.
V literatuře lze rovněž najít různá indikační kritéria pro neodkladnou torakotomii vycházející z krevní ztráty drénem. U nás nejpoužívanější je stále klasifikace Hájkova [1]:
- krvácení z drénu přesahující 300 ml/hod po dobu 3 hodin nebo 3 ml/kg/hod po dobu 3 hodin,
- ztráta krve z drénu okolo 200 ml/hod, ale trvá beze změny po dobu 5 hodin,
- progrese RTG nálezu při výše uvedených hodnotách krevních ztrát,
- přetrvávající oběhová nestabilita i přes adekvátní léčbu.
Podle Drábkové indikací k torakotomii je úvodní krevní ztráta převyšující 1 500 ml a hodinové ztráty větší jak 500 ml krve [2].
Většina poranění se manifestuje pneumohemotoraxem a základní léčba spočívá v iniciální protišokové léčbě a drenáži pleurální dutiny. Rozvoj klinického průběhu a změn rozhoduje o dalším postupu [2, 7, 8]. Za indikaci k urgentní torakotomii lze považovat významné a tak přímo život ohrožující krvácení v důsledku:
- ruptury stěny srdeční,
- poranění cév plicního hilu a mediastina (aorta a supraaortální cévy),
- centrální lacerace plíce s masivním krvácením.
Přežití takto poraněných osob se odhaduje jen do 30 % [3, 6].
Nutnost torakotomie k ošetření hrudních poranění se obecně pohybuje v rozmezí 6–10 % a krvácení je jednou z hlavních indikací. Hemodynamická stabilita nemocného, načasování a rozsah výkonu jsou určující pro další osud zraněného [3, 4, 5, 7]. Okamžitá torakotomie na emergency (emergency department thoracotomy) patří mezi součást iniciální resuscitace a představuje finální diagnostickou a léčebnou volbu u závažných poranění se vznikem srdeční zástavy i během resuscitace. Vždy je třeba postupovat individuálně a hlavně zhodnotit důkladně benefit a prognózu zraněného [3, 4, 5, 7]. U zraněných s protrahovaným hemoragickým šokem a předoperačními nebo peroperačními metabolickými projevy, které nepříznivě ovlivňují přežití, je indikován tzv. damage control surgery postup – omezená operace s cílem stavění krvácení a spojená s tamponádou (packing) [4, 5, 7]. V pleu-rální dutině je „packing“, podle našich zkušeností, problematický. Ve většině případů bývá torakotomie indikována s určitým časovým odstupem od přijetí. Pro úspěšné provedení operačního zákroku je důležitá volba optimálního přístupu. Na emergency se doporučuje přístup spíše anterolaterální nebo při oboustranném poranění příčnou transsternální torakotomií (clamshell incision). Z těchto přístupů lze snadno naložit svorku na plicní hilus, ošetřit poranění srdce, provést neanatomickou resekci plíce pomocí stapleru nebo uzavřít laceraci suturou. Problematičtější bývá anatomická resekce. Obvykle se v těchto případech většinou nezavádí biluminální kanyla pro selektivní ventilaci, proto je i obtížnější manipulace s poraněnou plící, která je ventilovaná [3, 4, 5, 7]. Při poranění srdce a cév mediastina je vhodné využít i sternotomii. Alternativní možností současného přístupu do mediastina a jedné pleurální dutiny je tzv. hemiclamshell incision, kombinace podélné parciální sternotomie a anterolaterální torakotomie [4, 7]. Na našem pracovišti je jednoznačně upřednostňována posterolaterální torakotomie s biluminální endobronchiální intubací a selektivní plicní ventilací. Vždy je nutné přihlížet k celkovému stavu nemocného a charakteru poranění, je nutná přesná časová kontrola množství krve odvedené drénem, stejně tak kontrolní předozadní skiagramy hrudníku k orientaci. Zároveň je třeba upozornit, že ne každá větší krevní ztráta (1 200–1 500 ml) si žádá neodkladnou torakotomii. Rovněž i rychlá evakuace 500–1 500 ml krve ihned po založení drénu nemusí znamenat, že se jedná o čerstvé a pokračující krvácení. Rozhodující je oběhová stabilita zraněného. Z našich zkušeností vyplývá určitá vyčkávací strategie v léčbě hrudního krvácení. Je nutné vyvarovat se neuvážené extenzivní chirurgické intervence. U oběhově stabilních pacientů bývá relativně dostatek času k využití dalších dostupných diagnostických metod. Klinické vyšetření, skiagram hrudníku spolu s UZ vyšetřením jsou základním standardem při příjmu na emergency, otázkou zůstává jaká další a kdy vyšetření indikovat. Jedním z faktorů, který můžeme brát v úvahu, je mechanizmus úrazu a působící násilí. Při deceleračním poranění nebo při rozpacích dalšího terapeutického postupu neváhat s provedením spirálního CT vyšetření s kontrastem [9, 10]. Pozor na podcenění stavu nemocného s následným vyčerpáním a zhroucením kompenzačních mechanizmů. Poranění srdce, perzistující hemodynamická nestabilita přes pokračující volumoresuscitaci, masivní hemotorax (více než 1500 ml), nebo perzistující hemotorax s pokračujícím krvácením 200–300 ml/hod. je jasnou indikací k torakotomii [1, 2, 4, 7, 8]. Při tupém hrudním poranění se zřídka myslí na poranění srdce a aorty. Ta bývají často překryta symptomy z poranění hrudního koše nebo orgánů dutiny peritoneální. Poranění srdce se vyskytuje podle různých souborů v rozmezí 0–76 %, u deceleračního mechanismu se udává výskyt až 30 %. Diagnostický závěr přináší EKG, klasická echokardiografie, transezofageální echokardiografie, spirální CT a vyšetření laboratorních markerů (troponin, CK-MB). Hemoperikard s perikardiální tamponádou je následkem těžkého poranění, jako příčina se uvádí přerušení koronární arterie nebo srdeční ruptutra. Perikard nemá výraznější elastičnost a při rychlém krvácení dochází ke kompresi srdce již při množství 200 ml krve. Pokud se neuvolní perikardiální tlak punkcí, dochází k oběhové dekompenzaci [10, 11, 12]. Poranění hrudní aorty je vážný, život ohrožující stav, vyžadující včasnou diagnostiku a rychlou léčbu. Mechanismus úrazu je dominantně decelerační, důležitým okamžikem je ventrální pohyb relativně mobilní descendentní aorty vůči fixovanému aortálnímu oblouku. V 50 % případů dochází k natržení stěny aorty v oblasti isthmu, v místě úponu ligamentum arteriosum. Poranění sestupné nebo vzestupné aorty na jiných úrovních bývá fatální. Pouze 15–20 % zraněných přežívá iniciální trauma a dostává se k nemocniční léčbě, proto stěžejní pro jejich osud je stanovení správné diagnózy a zahájení adekvátní léčby. Na klasickém prostém snímku hrudníku bývá rozšíření stínu mediastina a fluidotorax, často bývá přítomna plicní kontuze. Výsadní postavení v akutní diagnostice má spirální CT. K diagnostice lze využít i jícnovou sonografii nebo magnetickou rezonanci, tato vyšetření ale vyžadují časovou náročnost. V terapii byla po mnoho let standardní léčbou chirurgická korekce, náhrada poškozené části aorty protézou. Tyto výkony byly zatíženy až 30% letalitou a řadou možných komplikací. V dnešní době nabývají na významu alternativní přístupy léčby. Tím je miniinvazivní endovaskulární léčba stentgraftem [9, 13, 14].
U hemodynamicky stabilních zraněných, nejenom při tupém hrudním poranění, lze využít i miniinvazivnch chirurgických technik, především videotorakoskopie, s cílem diagnostiky a ošetření zdroje krvácení a reparece poranění jednotlivých orgánů. Indikací jsou i zánětlivé komplikace nebo odstranění krevních koagul jako prevence fibrotoraxu [7, 15]. Nejsnadnějším řešením je evakuační punkce a odsátí tekuté krve.
Nekontrolované krvácení je hlavní příčinou smrti pacienta s traumatem. Vykrvácení je definováno jako klinický syndrom s projevy fyziologickými a biologickými. Advanced Trauma Life Support Manual (The American College of Surgeons) nepřímo definuje exsanquinaci jako klinický projev hemoragického šoku u pacientů, kteří ztratili 40 % a více z celkového objemu krve a masivní krvácení nemůže být řešeno pouze běžnými resuscitačními opatřeními, ale vyžaduje vždy okamžitou, život zachraňující chirurgickou intervenci. Podle literárních zdrojů je 30 % úmrtí na civilní trauma do 2–3 hodin po poranění způsobeno právě velkým vnitřním krvácením, torakoabdominální tupá poranění patří mezi nejrizikovější [2, 8, 16]. Následkem kritické redukce cirkulujícího intravaskulárního objemu při masivní krevní ztrátě je rozvoj hemoragického šoku. Patofyziologická odpověď na krevní ztrátu, hemodynamický profil a klinický stav jsou závislé na velikosti redukce objemu krve, na rychlosti krevních ztráty, na pokračujících ztrátách krve a na adekvátní náhradě krevních ztrát. V popředí klinického obrazu šoku stojí změny hemodynamických parametrů, které se vyvíjejí v rámci jednotlivých stadií [17, 18, 19]. Prioritou terapie masivního krvácení je co nejrychlejší korekce primárního problému a podpůrná terapie. Hlavním cílem kontroly oběhu při masivní krevní ztrátě je udržení a obnovení objemu krve, dosažení optimálního výdeje a dosažení přiměřené perfuze orgánů při adekvátním perfuzním tlaku. Optimálně by měl být střední arteriální tlak udržován na hodnotách kolem 75 mm Hg. V indikovaných případech má své uplatnění postup podle definice permisivní hypotenze [2], jejímž cílem je udržování nižších tlakových hodnot do zastavení vnitřního krvácení. Účelem je snížit krevní ztrátu, která by byla při zachovávání předúrazového krevního tlaku zbytečně vysoká a vyžadovala by i podstatně větší náhradu. Do chirurgického zastavení krvácení se nesnažit dosáhnout normotenze nebo dokonce supranormálních tlakových hodnot a zvýšit minutový srdeční objem nad náležitou hodnotu. Výjimkou jsou mozkolebeční poranění. Nedílnou součástí rozvoje hemoragického šoku je smrtící a vzájemně se potencující triáda hypotermie, acidózy a koagulopatie. Ta ztěžuje účinné ošetření zdrojů krvácení a přispívá k letalitě šoku [18]. Základem infuzní terapie u hemoragického šoku je podání krve a krevních derivátů spolu s krystaloidními roztoky, náhrada objemu se upřednostňuje před obnovením transportní kapacity krve pro kyslík. Hůře je tolerována hypovolemie než anémie. Krystaloidy volně difundují stěnou kapiláry, asi 70 % roztoku přechází velmi rychle do extravaskulárního protoru. Koloidy zvyšují intravaskulární náplň rychleji a vydrží v oběhu déle, ve větším množství ale mohou zapříčinit koagulopatii. Při hrazení krevních ztrát při masivním krvácení se doporučuje udržovat mírnou normovolemickou diluci s hematokritem 0,25–0,30, což vede ke zlepšení dodávky kyslíku do tkání. Hemodiluce zlepšuje kapilární perfuzi snížením viskozity krve. Doplnění cirkulujícího objemu musí být rychlé, nestačí-li agresivní aplikace tekutin k udržení uspokojivého krevního tlaku, je indikováno podání vazoaktivních a inotropních preparátů k ovlivnění ztráty cévního tonu a k ovlivnění myokardiální dysfunkce [8, 17, 18, 19]. Krevní převod je indikován po ztrátě více než 30 % objemu krve nebo následně pokud doplnění oběhu 2000 ml krystaloidů nebo ekvivalentu koloidů nesměřuje k dosažení terapeutických cílů. U mladších pacientů se transfuzní práh pohybuje v rozmezí 70–80 g/l, samozřejmě při bezpodmínečně dodržené normovolemii. Obecně platí, že není správné ani účelné zahajovat objemovou náhradu krevním převodem. Je nutno ale přiznat, že nemáme ideální náhradní roztok. Zámořská doporučení preferují krystaloidní roztoky, v Evropě dominují koloidy. Především ty, které jsou na bázi hydroxyetylškrobu, mají nízkou či střední molekulovou hmotnost a nízkou míru substituce v glukózových jednotkách, setrvávají v organismu po kratší dobu a vůči hemokoagulačnímu procesu jsou v podstatě inertní. V indikovaných případech k léčbě krvácení a prevenci zvýšeného krvácení po chirurgických výkonech lze použít i rekombinovaný aktivovaný faktor VIIa (NovoSeven). Vše za umělé plicní ventilace s vysokou frakcí kyslíku ve vdechované směsi. Hodnocení ústupu šokového stavu bývá mnohdy obtížné. Kromě úpravy základních sledovaných veličin (krevní tlak, pokles tepové frekvence, stabilizace CVT a obnovení diurézy), je důležitá úprava parametrů, které mají vztah k metabolismu – ústup acidemie, pokles hladiny laktátu v séru, stabilizace SvO2 na hladině 65–75 %, úprava pH [2, 8, 17, 18, 19].
ZÁVĚR
Krvácení a jeho zvládnutí patří mezi základní prvky určující přežití poraněného. Odhad velikosti krevních ztrát vždy vychází z individuálního posouzení a měl by být vztažen k předpokládanému objemu cirkulující krve. Na masivní krevní ztrátu reaguje organismus stereotypně a vysoce účelně. Účinnost kompenzačních mechanismů je ovšem omezena časově i kapacitně. Zvládnutí hemoragického šoku předpokládá zastavit krvácení a nahradit ztracený objem cirkulující krve. U většiny hrudních poranění léčba spočívá v drenáži pleurální dutiny a protišokové léčbě. Hemodynamická stabilita a vývoj změn rozhoduje o dalším diagnostickém a terapeutickém postupu. I u malých příznaků krvácení je důležité sledování a trvalá monitorace zraněného a indikace k chirurgické intervenci musí být zásadní a neodkladná.
prim. MUDr. J. Šiller, Ph.D.
Chirurgická klinika
Pardubická krajská nemocnice, a.s.
Kyjevská 44
532 03 Pardubice
e-mail: siller@nem.pce.cz
Zdroje
1. Hájek, M. Traumatologie hrudníku. Praha, Avicenum, 1980.
2. Drábková, J. Polytrauma v intenzivní medicíně. Praha, Grada Publishing, 2002.
3. Šafránek, J., Špidlen, V., Klečka, J., Vodička, J., Šimánek, V. Torakotomie pro hrudní trauma. Úraz. Chir., 2005; 13 : 1–4.
4. Meredith, J. W., Hoth, J. J. Thoracic Trauma: When and How to Intervene. Surg. Clin. North Am., 2007; 87 : 95–118.
5. Moore, E. E., Feliciano, D. V., Mattox, K. L. Trauma. McGraw-Hill, New York, 2004.
6. Garcia, A. Critical Care Issues in the Early Management of Severe Trauma. Surg. Clin. North. Am., 2007; 87 : 1359–1387.
7. Vyhnánek, F. Diagnostické a léčebné postupy u torakoabdominálních poranění – současný stav. Rozhl. Chir., 2007; 86 : 397–403.
8. Gracias, V. H., McGonigal, M. D. Monitoring organ function. Crit. Care Tr. Pat., 2000; 80 : 911–917.
9. Mirvis, S. E., Shamnuganathan, K. Imaging in trauma and critical care. Second edition, Sauders, 2003 : 297–361 (Diagnostic Imaging of Thoracic Trauma).
10. Trupka, A., Waydhas, C., Halfeldt, K. K., et al. Value of Thoracic Computer Tomography in the First Assessment of Severely Patients with Blunt Chest Trauma: Results of a Prospective Study. J. Trauma, 2007; 43 : 405–412.
11. Lukáč, L., Pleva L., Prusenovský, P. Nestabilní hrudník a poranění srdce. Úraz. Chir., 2007; 15 : 4–7.
12. Trefanec, J. Poranění srdce při tupém traumatu hrudníku. Lék. Listy, 2002; 15 : 26–29.
13. Novotný, J., Peregrin, J. H., Pirk, J. Terapie traumatických ruptur hrudní aorty implantací stentgraftu. Úraz. Chir., 2003; 11 : 1–6.
14. Tiesenhausen, K., Amman, W., Koch, G., et al. Endovascular stentgraft repair of acute thoracic aortic dissection – early clinical experiences. Torax Cardiovasc. Surg, 2001; 49 : 16–20.
15. Potaris, K., Mihos, P., Gakidis, I. Role of video-assisted thoracic surgery in the valuation and management of thoracic injuries. Interact. Cardiovasc. Thorac. Surg., 2005; 4 : 292–294.
16. Committee on Trauma, American College of Surgeons: ATLS Instructor Manual. Chicago. Am. Col. Surg., 1993.
17. Kieslichová, E. Masivní krevní ztráta: hemodynamické změny a možnosti jejich ovlivnění. Bull. HPB Chir., 2004; 12 : 120–123.
18. Cvachovec, K. Problematika krvácení a kolidní objemové náhrady. In: Křivánkovy dny, Polytrauma, Sborník, 2007 : 26–28.
19. Alam, H. B., Rhee, P. New Developments in Fluid Resuscitation. Surg. Clin. North. Am., 2007; 87 : 55–72.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Česká hrudní chirurgie
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2009 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Česká hrudní chirurgie
- Mezinárodní setkání východoevropských hrudních chirurgů – milníky na cestě vědy a přátelství
- Maligní teratom mediastina – kazuistika
- Vliv neoadjuvantní terapie na pooperační komplikace po pneumonektomii
- Otevřené pleurální okénko v léčbě pokročilého empyému hrudníku: zkušenosti s léčbou dvaceti rizikových pacientů
- Nevýhody jednostranné videotorakoskopické tymektomie
- Plicní segmentektomie pro nádor
- Využití KLS Martin Nd: YAG laseru MY 40 1.3 v plicní chirurgii
- Akutní mediastinitis – optimální diagnostická a léčebná opatření
- Mediastinální lymfadenektomie v chirurgii plicních metastáz
- Pozdně diagnostikovaná ruptura bránice – kazuistika
- Postavení peroperační neuromonitorace, neuroprotekce a preventivní karotické endarterektomie u nemocných se zvýšeným rizikem mozkové ischemie indikovaných ke kardiochirurgické operaci
- GIST ako náhla brušná príhoda
- Další možnost modifikovaného přístupu při laparoskopické cholecystektomii
- Endovenózní laserová terapie varixů dolních končetin
- Hemotorax při tupém poranění hrudníku
- Zánětlivá onemocnění hrudníku v chirurgii
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Hemotorax při tupém poranění hrudníku
- Akutní mediastinitis – optimální diagnostická a léčebná opatření
- Zánětlivá onemocnění hrudníku v chirurgii
- Maligní teratom mediastina – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



