-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Optimalizace léčebného postupu u kožního trofického defektu bérce − pilotní studie chirurgické metody
Optimizing the treatment procedure in crural ulcers – a pilot study of the surgical method
Introduction:
Current medical knowledge has provided us with a wide range of possibilities of treating chronic wounds. Over the recent decades, in particular, significant progress has been made in this field. The authors present an overview of current knowledge of chronic wound healing, pointing out the surgeon’s role in the process of chronic wound management. Using surgical therapy, we are able to heal a chronic wound in a shorter period of time, particularly if the treatment is accelerated by the application of platelet-rich plasma (PRP) as a source of growth factors.Methods:
The pilot randomized prospective study included four patients with chronic wounds of the lower leg after previous failure of conservative therapy who were indicated for skin transplantation. Following previous vacuum-assisted closure therapy, the patients undergoing skin transplantation were prospectively randomized into two groups. Autologous PRP was used in one of the groups and standard skin transplantation without PRP was performed in the other one.Results:
In the PRP group, 99% of the wound areas were healed on the 15th day after the operation. In the other group, 90% of the areas were healed on the 15th day following the operation. In the PRP group, complete healing of the defect occurred in both patients at 15 and 20 days post-surgery. In the second group, one patient completely healed within 28 days; the other one was not fully healed even at 3 months post-surgery.Conclusions:
Most patient groups at great risk may benefit from the method using PRP, as well as patients with chronic wounds who have failed conventional methods available for both general and local therapy. This fact has been confirmed by the authors’ initial experience presented.Key words:
platelet-rich plasma (PRP) – platelets − wound healing − chronic wound
Autoři: I. Slaninka 1,2; L. Klein 1,2; R. Čáp 2,3; F. Hošek 2; I. Guňka 1,2; O. Šedivý 1,2; S. Jiška 1,2; M. Kaška 1,2
Působiště autorů: Katedra chirurgie, LF UK v Hradci Králové, vedoucí katedry: doc. MUDr. RNDr. M. Kaška, Ph. D. 1; Chirurgická klinika LF UK a FN Hradec Králové, přednosta kliniky: prof. MUDr. A. Ferko, CSc. 2; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví UO, Hradec Králové vedoucí katedry: doc. MUDr. J. Páral, Ph. D. 3
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 2, s. 69-73.
Kategorie: Původní práce
Souhrn
Úvod:
Současné medicínské poznatky nám nabízejí široké spektrum možností, jak pečovat o chronickou ránu. Zejména v posledních desetiletích došlo k významnému pokroku na poli jejich léčby. Autoři prezentují svoje poznatky o postupech při péči o pacienta s chronickou ránou a vymezují roli chirurga v procesu její léčby.Metody:
Do pilotní randomizované prospektivní studie byli zařazeni 4 pacienti s chronickou ránou v oblasti bérce po předchozí neúspěšné konzervativní terapii, kteří byli indikováni k autotransplantaci kůže. Po předchozí aplikaci podtlakové terapie (VAC – vacuum asisted closer) byli pacienti podstupující kožní transplantaci pro chronickou ránu v oblasti bérce prospektivně randomizováni do dvou skupin. U jedné skupiny byla použita k podpoře hojení autologní plazma bohatá na trombocyty (PRP) a ve druhé – kontrolní – skupině byla provedena autotransplantace kůže standardně bez její aplikace.Výsledky:
Ve skupině s použitím PRP bylo 15. pooperační den zhojeno v průměru 99 % ranné plochy. Ve skupině bez užití PRP bylo 15. pooperační den zhojeno v průměru 90 % ranné plochy. Ve skupině s použitím PRP došlo u pacientů k úplnému zhojení defektu za 15, resp. 20 dnů po výkonu. Ve skupině bez aplikace PRP došlo u jednoho pacienta k úplnému zhojení za 28 dnů a jednoho k úplnému zhojení nedošlo ani za 3 měsíce po operaci a přetrvávala zbytková nezhojená plocha 10 %.Závěr:
V případě využití metod chirurgické léčby se hojí chronické rány během relativně krátké doby. Na základě prvních zkušeností lze předpokládat, že tuto dobu můžeme ještě zkrátit použitím PRP. Z užití chirurgické léčby a podpory hojení chronických ran pomocí PRP by mohli profitovat pacienti, u kterých selhaly jiné dostupné metody celkové i lokální terapie.Klíčová slova:
plazma bohatá na trombocyty – trombocyty − hojení ran − chronická ránaÚvod
Široké spektrum možností, jak pečovat o chronickou ránu, a odlišný pohled různých specialistů na léčbu pacienta s chronickou ránou ztěžují orientaci v této složité problematice. Chronické rány léčí hlavně chirurgové, dermatologové, praktičtí lékaři, internisté a při domácí péči i střední a nižší zdravotnický personál. Každá specializace je v procesu léčby nezastupitelná a důležitá a optimálního výsledku v léčbě lze dosáhnout často jen na základě mezioborové spolupráce. Doménou chirurgických oborů by měla být hlavně chirurgická léčba a správná lokální terapie.
Pod pojmem lokální terapie ran rozumíme především účelné provádění převazů. Základem je aseptický přístup, kdy po toaletě (ošetření okolí rány a jejím opláchnutí k tomu určeným roztokem) provedeme débridement. Přítomnost nekrotických tkání, buněčného detritu, cizích těles a tekutinových kolekcí je zásadní překážkou pro hojení. Nekrotická tkáň jednak brání granulaci a epitelizaci, jednak je živným médiem pro růst bakterií a rozvoj bakteriální kolonizace rány. Z toho vyplývá, že débridement a nekrektomie jsou pro lokální terapii zásadní. Débridement nejčastěji provádíme i v ambulantních podmínkách mechanicky exkochleací. V případě rozsáhlejší rány s nutností débridement se nevyhneme místní či celkové anestezii. Každá rána má i schopnost samočištění a pomocí proteolytických enzymů může být nekrotická tkáň rozpuštěna. V případě, že pro hojení rány vytvoříme vhodné podmínky podle zásad vlhkého hojení, je možné tímto pro pacienta nejpřijatelnějším způsobem provádět débridement i extenzivněji. Nevýhodou tohoto konzervativního přístupu je delší doba potřebná k vyčištění rány. K podpoře autolytického čištění rány je vhodná mj. i podtlaková terapie (VAC). Ta kromě akcelerace débridement výrazně urychluje i tvorbu granulační tkáně. Podle našich zkušeností je použití podtlakové terapie vhodné hlavně po mechanickém radikálním débridement k podpoře tvorby granulační tkáně jako podkladu pod kožní transplantát.
V současnosti jsou na trhu desítky variant krycích materiálů. Z toho může ale vzniknout problém, jaký materiál použít v dané situaci k léčení konkrétní rány. Při volbě krycího materiálu bychom se měli opírat hlavně o své zkušenosti a možnosti. Stejně důležité je správné vyhodnocení stadia hojení, v němž se rána momentálně nachází, a zhodnocení případné ranné infekce. Závažnost přítomnosti bakterií v chronické ráně se hodnotí dle množství přítomných mikroorganismů a jejich projevů od kontaminace přes kolonizaci až k pokročilému infekčnímu zánětu [1]. U chronické rány dojde v čase téměř vždy k mikrobiální kontaminaci.
Jednou z možností, jak urychlit přihojení kožního transplantátu, je použití plazmy bohaté na trombocyty jako zdroje růstových faktorů. Platelet-rich plasma – PRP je definována jako frakce autologní krve s koncentrací trombocytů, která je vyšší než jejich koncentrace v periferní krvi. V experimentech in vitro se neprokázalo, že vyšší lokální koncentrace trombocytů vede k lepšímu efektu. Za jejich optimální koncentraci v klinické praxi se považují hodnoty asi 2,5 až 5x vyšší, než jaká je standardně tato hodnota v periferní krvi [2]. Terapeuticky se využívá od 80. let 20. století [3]. Za tuto dobu se začala používat v mnoha medicínských oborech, jako jsou maxilo-faciální chirurgie, stomatochirurgie [4,5], ortopedie [6], estetická a rekonstrukční chirurgie [7], popáleninová medicína a další [8]. Stejně tak se opakovaně potvrdil i její příznivý efekt na hojení měkkých i tvrdých tkání.
Významnou metodou léčby chronické rány je terapie celková. I chronické rány mohou mít tendenci ke spontánnímu zhojení při správné celkové terapii – kompenzaci významných systémových onemocnění, ale většina z nich by se bez kombinace s adekvátní lokální terapií hojila velmi dlouho, nebo by se vůbec nezhojila.
Metody
K optimalizaci léčby pacienta s chronickým kožním defektem v oblasti dolní končetiny jsme vypracovali následující léčebný postup. U každého pacienta byla nejdříve zahájena konzervativní terapie spočívající ve správné lokální i celkové léčbě a vyhodnocení etiologie chronické rány. V období 8 měsíců (únor–srpen 2014) jsme zařadili do našeho souboru 4 nemocné. Pacienti byli randomizováni do dvou skupin, přičemž u poloviny z nich byla použita PRP. Při zjištění cévní etiologie defektu nebo v případě neúspěchu konzervativní léčby byl pacient vyšetřen angiologem, resp. cévním chirurgem a při splnění indikačních kritérií byla provedena nejprve cévní intervence. Ta spočívala buď v operaci pro chronickou žilní insuficienci, nebo ischemickou chorobu dolních končetin (operace/PTA). V případě jiné než cévní etiologie bylo přistoupeno k adekvátní kauzální celkové a místní léčbě příslušným specialistou. K urychlení zhojení chronického defektu byl u pacientů proveden za hospitalizace débridement většinou v krátké celkové anestezii a naložena podtlaková terapie (Obr. 1). Po nárůstu granulační tkáně (v průběhu několika dnů) bylo přistoupeno k transplantaci kůže – „meshovaným“ dermo-epidermálním štěpem v poměru 1 : 1,5 (Obr. 2). V prezentovaném souboru byly u dvou pacientů poprvé použity k přípravě PRP plazmy zkumavkový set a centrifuga (TropoCellsTM, Estar Technologies Ltd., Israel). Příprava PRP začínala odběrem venózní krve. Z 10 ml venózní krve lze získat cca 3 ml PRP. Venózní krev byla odebrána do vakuové trubice s antikoagulantem (ACD – Adenine Citrate Dextrose) a separačním gelem (velikost pórů 10 µm). Po 10 minutách odstřeďování při 3600 ot./min. docházelo k separaci erytrocytů, plazmy chudé na trombocyty (PPP – platelet-poor plasma) a trombocytů. Přebytečná plazma (asi 3 ml) byla odebrána a zbylá následně rozmíchána s trombocyty. Tím vznikla PRP, která byla oddělena speciální filtrační trubicí a aplikována v objemu 2–5 ml injekční stříkačkou s tupou jehlou na povrch rány.
Obr. 1. Pacient č. 3 − chronický kožní defekt po débridement a VAC péči trvající 6 dnů Fig. 1: Patient No. 3 − chronic wound after debridement and 6 days of VAC therapy 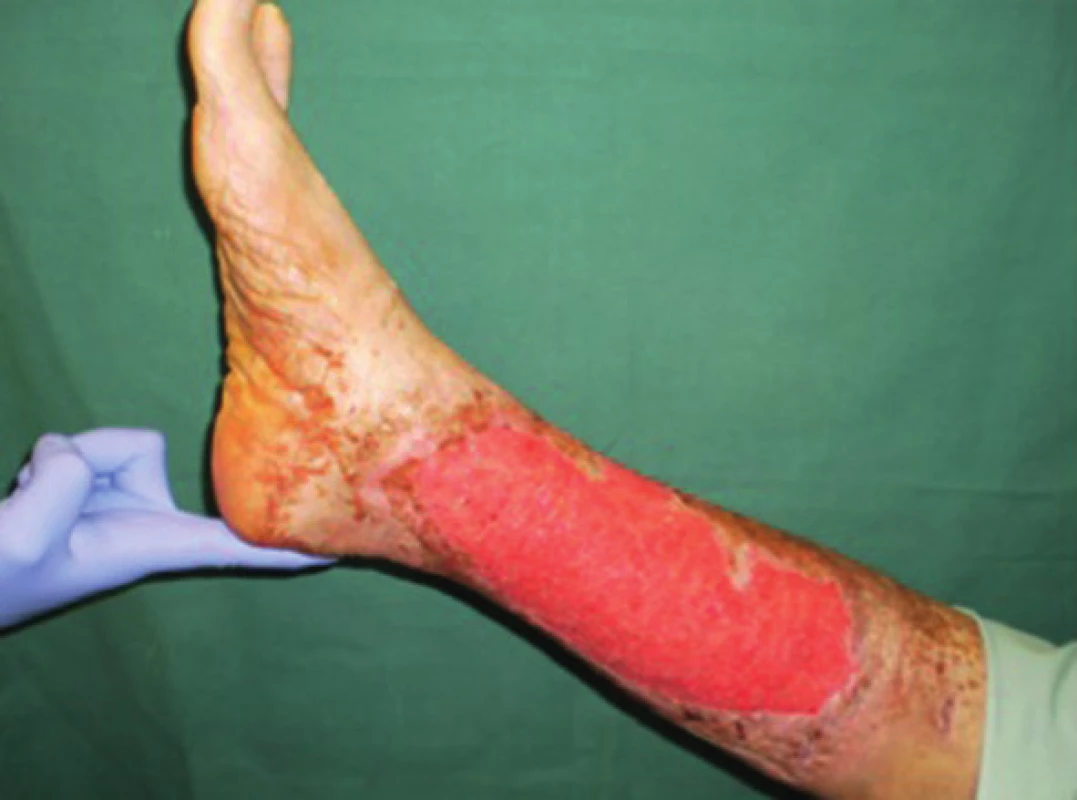
Obr. 2. Pacient č. 3 − dermoepidermální autotransplantace s použitím autologní PRP Fig. 2: Patient No. 3 − split-thickness skin graft and autologous PRP 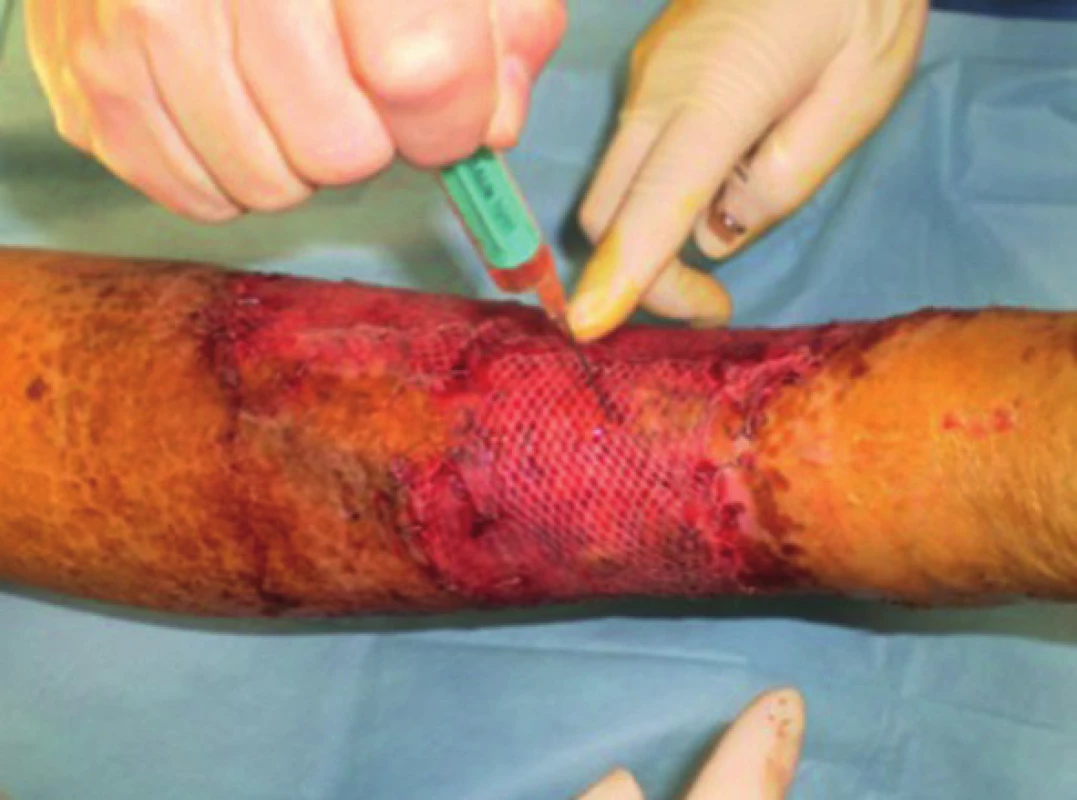
Výsledky
Do studie byli zařazeni celkem 4 pacienti. U dvou pacientů byla k podpoře hojení kožního transplantátu použitá vlastní PRP a u dvou pacientů v kontrolní skupině probíhala operace standardním způsobem bez jejího užití. Sledovali jsme procento zhojené plochy 15. den od výkonu a v dalším období (Tab. 1). Ve skupině s použitím PRP bylo 15. pooperační den zhojeno v průměru 99 % plochy. Ve skupině bez aplikace PRP bylo 15. pooperační den zhojeno v průměru 90 % plochy. Ve skupině s PRP došlo u obou pacientů k úplnému zhojení defektu za 15 a 20 dnů po výkonu (Obr. 3). Ve skupině bez aplikace PRP plazmy došlo u jednoho pacienta k úplnému zhojení za 28 dnů a u druhého nedošlo k úplnému zhojení ani během období 3 měsíců po operaci a přetrvávala zbytková nezhojená plocha 10 % (Obr. 4, 5).
Tab. 1. Hojení trofického defektu v jeho ploše a v čase Tab. 1: Healing of a trophic defect in its area and time period 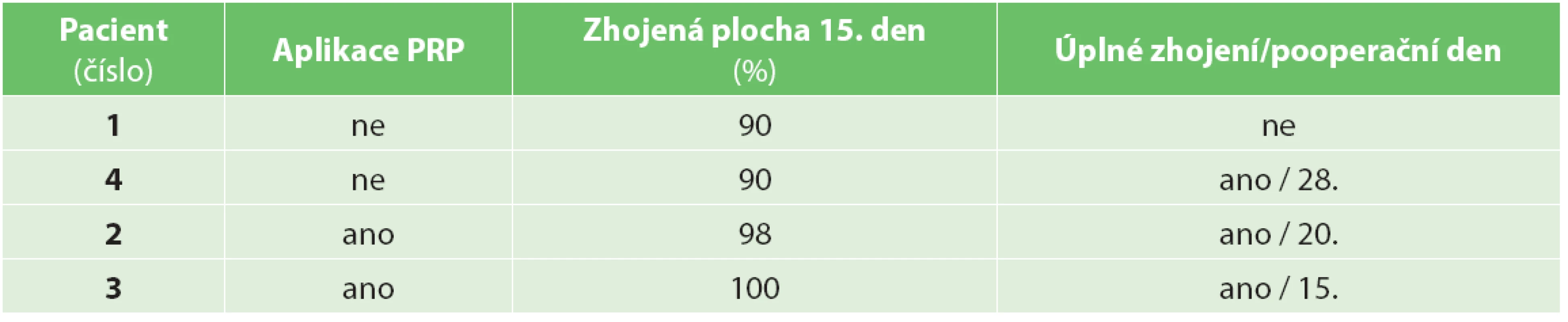
Obr. 3. Pacient č. 3 − 15. den po operaci s použitím PRP – kompletně zhojeno Fig. 3: Patient No. 3 − 15 days after surgery with PRP – wound completely healed 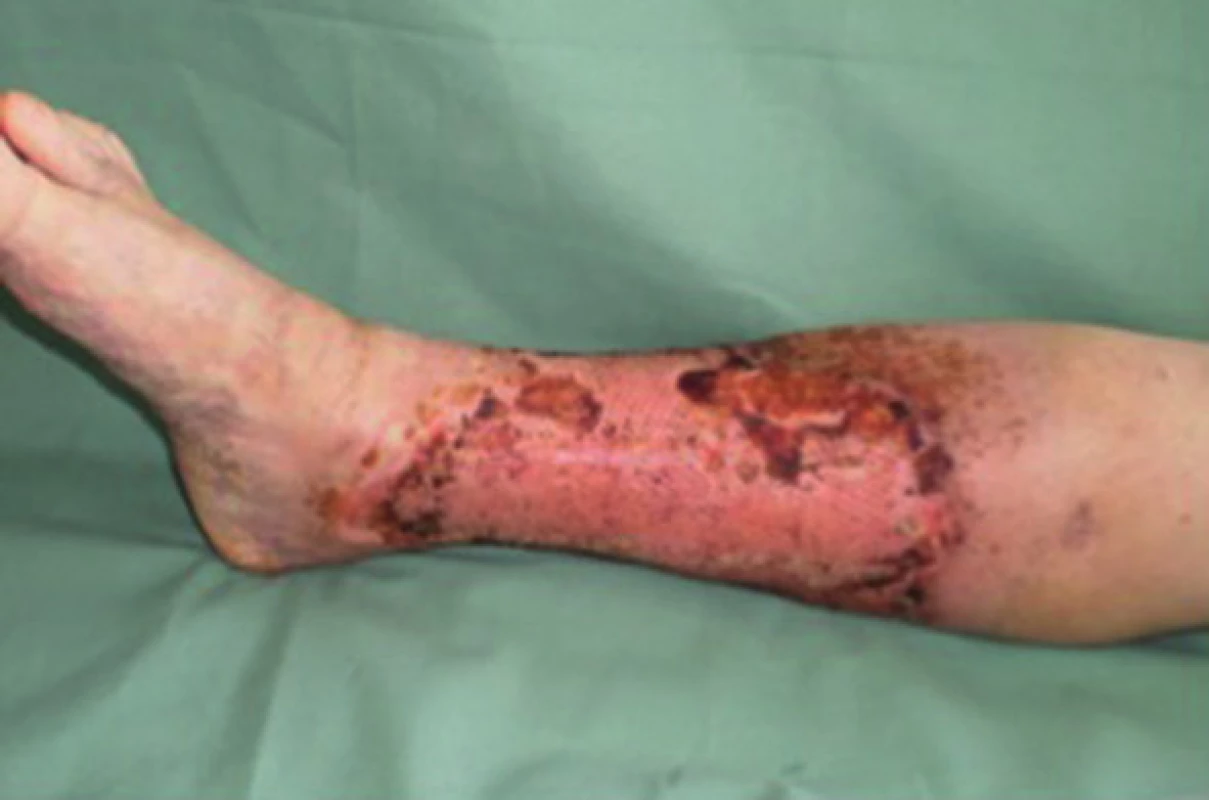
Obr. 4. Pacient č. 1 − chronický kožní defekt po débridement a VAC terapii trvající 7 dnů Fig. 4: Patient No. 1 − chronic wound after debridement and 7 days of VAC therapy 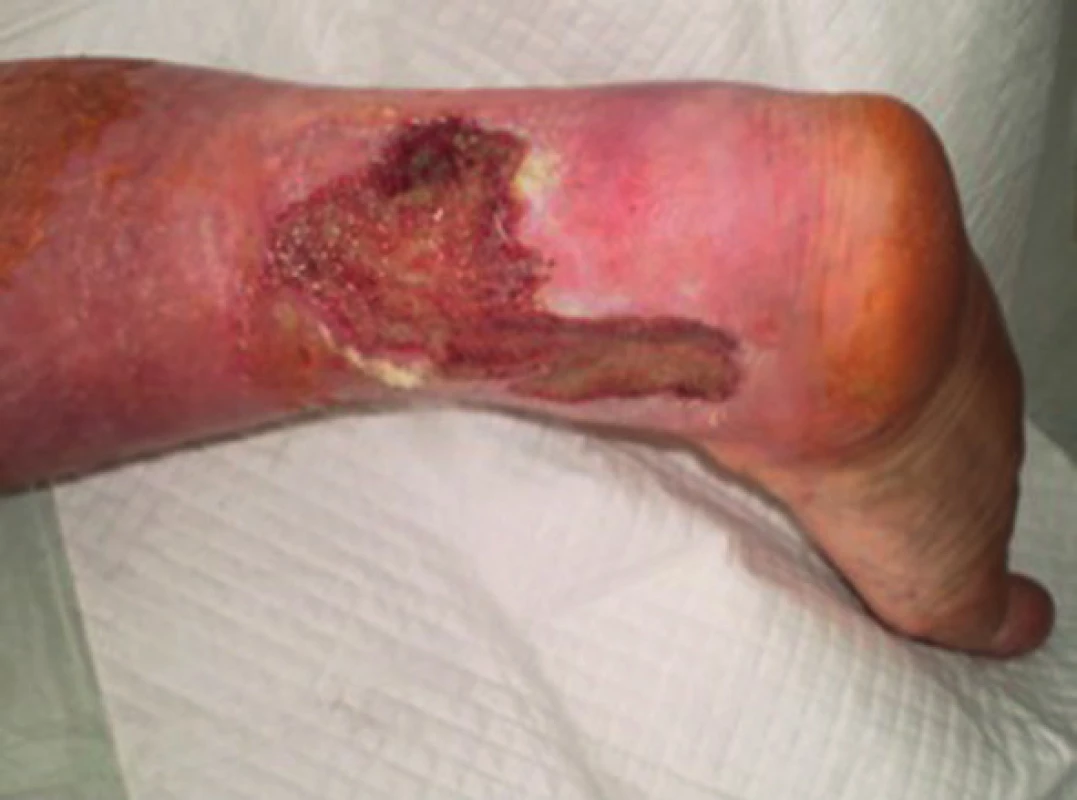
Obr. 5. Pacient č. 1 −15. den po dermoepidermální transplantaci bez PRP – 90 % defektu zhojeno Fig. 5: Patient No. 1 − 15 days after transplantation without PRP – 90% of the defect healed 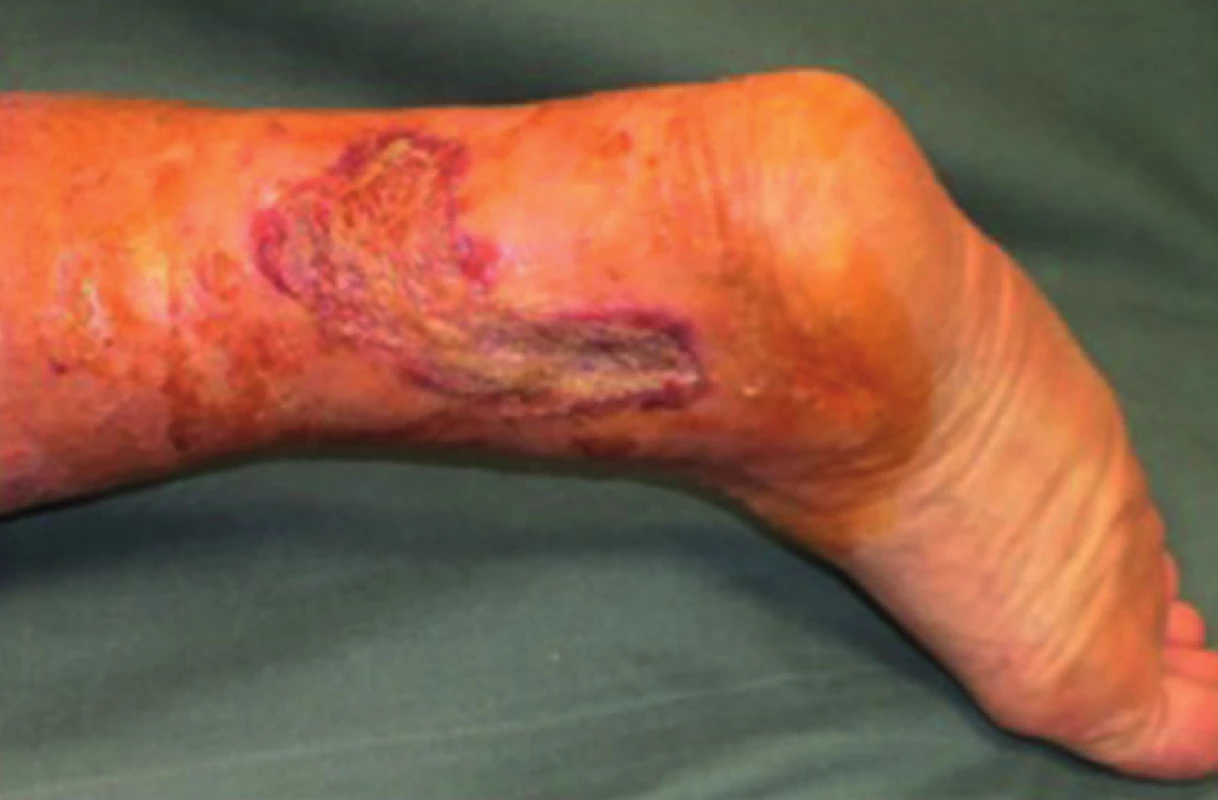
Diskuze
Podstatou účinku PRP je přítomnost vitálních trombocytů v ní. Kromě jejich dobře známé funkce v procesu hemostázy mají ještě významné funkce v angiogenezi, reparaci a hojení tkání. Jsou to první elementy, které se účastní časné zánětové reakce v procesu hojení [9]. Alfa granule, denzní granule a lysozomy obsahují celou řadu nezbytných růstových faktorů, cytokinů, signálních a jiných molekul [10]. Pro hojivý proces se ukazuje jako nejdůležitější přítomnost alfa granulí, ve kterých jsou obsaženy růstové faktory jako například platelet-derived growth factor (PDGF), insulin-like growth factor (IGF1), transforming growth factor-beta 1 (TGF-β1), vascular endothelial growth factor (VEGF), basic fibroblastic growth factor (bFGF) a epidermal growth factor (EGF) [11]. Nemalou úlohu v procesu hojení hrají též katecholaminy, histamin, serotonin, dopamin a ionty kalcia rovněž obsažené v trombocytech. Jejich role spočívá hlavně ve zvýšení permeability kapilár a aktivaci zánětové reakce [12]. Aby mohlo dojít k procesu vyplavení všech výše uvedených faktorů, musejí být trombocyty aktivovány [13]. K aktivaci dochází buď a) adhezí a kontaktem s molekulami endotelu (jako například von Willebrandův faktor, kolagen, fibronektin a laminin), nebo b) kontaktem s trombinem a tromboxanem A2 [14]. Po aktivaci trombocytů dojde k vyplavení přibližně 95 % předsyntetizovaných růstových faktorů do 10 minut, zbylých 5 % se následně syntetizuje a vyplavuje v průběhu jejich dalšího života (5−10 dnů) [13,15].
Právě díky přítomnosti růstových faktorů v procesu hojení ran se ukazuje užití PRP jako jedna z možností, jak urychlit hojení rány, nebo jak umožnit zhojení tam, kde je proces hojení zpomalen nebo zastaven. Její použití vidíme jako optimální tam, kde lze očekávat zpomalené hojení operačních, traumatických ran a popálenin. Během několika desítek let používaní PRP se v mnoha studiích prokázal její příznivý efekt na hojení nejen tvrdých, ale i měkkých tkání [16,17,18]. Stejně tak i řada studií in vitro prokázala jednoznačný příznivý efekt PRP v procesu hojení [19, 20]. Na druhou stranu existují i studie in vivo, které tuto skutečnost nakonec částečně zpochybnily [21,22]. Jako jeden z hlavních faktorů těchto nejednoznačných závěrů vidíme fakt, že proces hojení ran je natolik složitý děj, že pouhé zvýšení koncentrace přítomných růstových faktorů nemusí znamenat i rychlejší hojení, ale může ke zhojení přispět jako jeden z mnoha dalších faktorů.
V naší malé skupině pacientů došlo u skupiny pacientů s použitím PRP nejen k signifikantně urychlenému hojení, ale i k úplnému zhojení chronické rány v poměrně kratším časovém období.
Závěr
Cílem sdělení bylo poukázat na opodstatněnost a efektivitu chirurgické léčby chronických ran a určit význam využití PRP v urychlení a zkvalitnění hojení dermo-epidermálních štěpů u rizikové skupiny starších pacientů. Užití PRP je experimentálně a klinicky zkoušená metoda využívající aplikaci autologních trombocytů a v nich obsažených růstových faktorů a dalších látek s příznivým efektem na hojivý proces a hemostázu. Trombocyty lze získat z venózní krve buď použitím separátoru, nebo její centrifugací. Ta představuje dostupnější a finančně méně náročný způsob jejich selekce. Naše první zkušenosti potvrzují příznivý efekt PRP jednak na rychlejší hemostázu a jednak na akceleraci základních mechanismů hojení rány. Nezanedbatelný je i její příznivý efekt na redukci intenzity bolesti v ráně, do které byla PRP aplikována [20]. Časový faktor při přípravě není zanedbatelný, ale příprava PRP je nyní už finančně i provozně dostupná metoda s ohledem na benefit, který pro pacienta v určitých indikacích může nabídnout.
Tento fakt potvrzují i naše první dílčí zkušenosti. Pro jednoznačný průkaz výše uvedených výhod metodiky s použitím PRP a pro její zavedení do běžné klinické praxe bude zapotřebí ještě zhodnotit výsledky této metody u vyššího počtu pacientů.
Práce je dedikována výzkumnému programu UK PRVOUK P37/04.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Igor Slaninka
Sokolská 581
500 05 Hradec Králové
e-mail: igor.slaninka@fnhk.cz
Zdroje
1. Wysocki AB. Evaluating and managing open skin wounds: colonization versus infection. AACN Clin Issues 2002;13 : 382−97.
2. Graziani F, Ivanovski S, Cei S, et al. The in vitro effect of different PRP concentrations on osteoblasts and fibroblasts. Clin Oral Implants Res 2006;17 : 212−9.
3. Driver VR, Hanft J, Fylling CP, et al. Autologel Diabetic Foot Ulcer Study Group. A prospective, randomized, controlled trial of autologous platelet-rich plasma gel for the treatment of diabetic foot ulcers. Ostomy Wound Manage. 2006;52 : 68−70.
4. PietrzakWS, Eppley BL. Platelet rich plasma: biology and new technology. J Craniofac Surg 2005;16 : 1043−54.
5. Lindeboom JA, Mathura KR, Aartman IH, et al. Influence of the application of platelet-enriched plasma in oral mucosal wound healing. Clin Oral Implants Res 2007;18 : 133−9.
6. Wrotniak M, Bielecki T, Gazdzik TS. Current opinion about using the platelet-rich gel in orthopaedics and trauma surgery. Ortop Traumatol Rehabil 2007;9 : 227−38.
7. Frechette JP, Martineau I, Gagnon G. Platelet-rich plasmas: growth factor content and roles inwound healing. JDent Res 2005;84 : 434−9.
8. Bhanot S, Alex JC. Current applications of platelet gels in facial plastic surgery. Facial Plast Surg 2002;18 : 27−33.
9. Nachman RL, Rafii S. Platelets, petechiae, and preservation of the vascular wall. The New England Journal of Medicine 2008;359 : 1261−70.
10. Rendu F, Brohard-Bohn B. The platelet release reaction: granules’ constituents, secretion and functions. Platelets 2001;12 : 261−73.
11. Anitua E, Andia I, Ardanza B, et al. Autologous platelets as a source of proteins for healing and tissue regeneration. Tromb Haemost 2004;91 : 4−15.
12. Qureshi AH, Chaoji V, Maiguel D, et al. Proteomic and phospho-proteomic profile of human platelets in basal, resting state: insights into integrin signaling. PLoS One 2009;4:e7627.
13. Sánchez-González DJ, Méndez-Bolaina E, Trejo-Bahena NI. Platelet-rich plasma peptides: key for regeneration. Int J Pept 2012;2012 : 532519.
14. Borregaard N, Cowland JB. Granules of the human neutrophilic polymorphonuclear leukocyte. Blood 1997;89 : 3503−21.
15. Cole BJ, Seroyer ST, Filardo G, et al. Platelet-rich plasma: where are we now and where are we going? Sports Health 2010;2 : 203−10.
16. Stryja J. The use of platelet-rich fibrin in the complex treatment of crural ulcer – case report. Hojení ran 2012;6 : 17−21.
17. Dionyssiou D, Demiri E, Foroglou P, et al. The effectiveness of intralesional injection of platelet-rich plasma in accelerating the healing of chronic ulcers. An experimental and clinical study. Int Wound J 2012;10 : 1111 : 17.
18. Sakata J, Sasaki S, Handa K, et al. A retrospective, longitudinal study to evaluate healing lower extremity wounds in patients with diabetes mellitus and ischemia using standard protocols of care and platelet-rich plasma gel in a Japanese wound care program. Ostomy Wound Manage 2012;58 : 36−49.
19. Shengyun H, Zuolin W. Platelet-rich plasma-derived growth factors promotes osteogenic differentiation of rat muscle satellite cells: in vitro and in vivo studies. Cell Biol Int 2012;36 : 1195−1205.
20. Klosová H. Operační léčba hlubokých popálenin kombinací dermoepidermální autotransplantace a lokální transplantace koncentrátu autologních trombocytů. Hradec Králové, 2014. Doktorská disertační práce, Univerzita Karlova v Praze, Lékařská fakulta v Hradci Králové.
21. Abate M, Di Gregorio P, Schiavone C, et al. Platelet rich plasma in tendinopathies: how to explain the failure. Int J Immunopathol Pharmacol 2012;25 : 325−34.
22. Casati MZ, de Vasconcelos Gurgel BC, Gonçalves PF, el al. Platelet-rich plasma does not improve bone regeneration around peri-implant bone defects-a pilot study in dogs. Int J Oral Maxillofac Surg 2007;36 : 132−6.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2015 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Zamyšlení nad auditem českých chirurgických pracovišť
- Přehled metod primárního uzávěru střední sternotomie
- Ke stým narozeninám profesora Josefa Nováka
-
Uzávěr laparotomie – víme jak?
(Doporučení Evropské kýlní společnosti) - Transanální totální mezorektální excize pro karcinom distálního rekta – první výsledky
- Optimalizace léčebného postupu u kožního trofického defektu bérce − pilotní studie chirurgické metody
- Docent František Vyhnánek oslavil životní jubileum
- Zriedkavá náhla brušná príhoda – gangréna kolonu ako komplikácia systémového lupus erythematosus
- Synoviální sarkom jater – kazuistika
- Raritní nález metastázy světlobuněčného karcinomu z renálních buněk v terénu polynodózní strumy
- Kontroverzní témata v diagnostice a léčbě varixů dolních končetin
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle-
Uzávěr laparotomie – víme jak?
(Doporučení Evropské kýlní společnosti) - Přehled metod primárního uzávěru střední sternotomie
- Synoviální sarkom jater – kazuistika
- Transanální totální mezorektální excize pro karcinom distálního rekta – první výsledky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



