-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Uzávěr laparotomie – víme jak?
(Doporučení Evropské kýlní společnosti)
Laparotomy closure – do we know how?
(Guideline of the European Hernia Society)The recurrence rate of surgical treatment of incisional hernia is high. The material and surgical technique used to close the abdominal wall following every surgery contribute as important risk factors in incisional hernia formation. However, by optimising abdominal wall closure, many patients can be spared from developing this type of complication. The European Hernia Society has established a Guidelines Development Group with a goal to research the literature and write a series of recommendations of how to close the abdomen and minimize the risk of incisional hernia in accordance with the principles of evidence-based medicine. To decrease the incidence of incisional hernias, the following is recommended:
- To utilise a non-midline approach to a laparotomy whenever possible.
- To perform a continuous suturing technique using a slowly absorbable monofilament suture in a single layer aponeurotic closure technique.
- To perform the small bites technique with a suture to wound length (SL/WL) ratio at least 4/1.
- Not to close the peritoneum separately.
- To avoid rapidly resorbable materials.
- To consider using a prophylactic mesh in high-risk patients.
- To use the smallest trocar size adequate for the procedure and closing the fascial defect if trocars larger or equal to 10 mm are used in laparoscopic surgery.
Key words:
incisional hernia − laparotomy − laparotomy closure −suturing material
Autoři: B. East 1; F. E. Muysoms 2
Působiště autorů: Chirurgická klinika 2. LF UK a FN Motol, Praha, Česká republika, přednosta: prof. MUDr. J. Hoch, CSc. 1; AZ Maria Middelares – Campus Sint-Jozef, Ghent, Belgie a skupina autorů Pracovní skupiny pro závěr laparotomie při Evropské kýlní společnosti. (S. A. Antoniou, K. Bury, G. Campanelli, J. Conze, D. Cuccurullo, A. C. de Beaux, E. B. Deerenberg, R. H. Fortel 2
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 2, s. 57-63.
Kategorie: Doporučený postup
Souhrn
Chirurgická léčba kýly v jizvě je zatížena velkým počtem recidiv. Důležitým rizikovým faktorem pro vznik kýly v jizvě je i způsob uzávěru laparotomie a použitý materiál. Optimalizací tohoto kroku je možné předejít vzniku kýly v jizvě u řady pacientů, zlepšit jejich kvalitu života a ušetřit prostředky vynaložené na jejich léčbu. Evropská kýlní společnost ustanovila Pracovní skupinu pro vytvoření doporučení, jakým způsobem a jakým materiálem uzavřít laparotomii tak, aby to odpovídalo zásadám „Evidence based medicine“. Výsledkem jsou následující doporučení:
- Co nejvíce omezit středočárové laparotomie.
- K jejich uzávěru použít pokračující pomalu vstřebatelný monofilamentní steh zabírající pouze aponeurózu.
- Mezi stehy dělat velmi malé kroky za dodržení pravidla 4 : 1.
- Neuzavírat peritoneum jako samostatnou vrstvu.
- Nepoužívat rychle vstřebatelné materiály.
- Pro vysoce rizikové pacienty zvážit profylaktické použití síťky.
- Při laparoskopických výkonech používat co nejmenší trokary a šít defekty po trokarech více než 10 mm širokých.
Klíčová slova:
kýla v jizvě − laparotomie − uzávěr laparotomie − šicí materiálÚvod
Kýla v jizvě je velmi častou komplikací různých chirurgických výkonů s publikovanou incidencí od 13 % do 69 % v závislosti na charakteristice operovaných pacientů, typu laparotomie, délce sledování a metodě diagnostiky [1–8]. Často zmiňovanými rizikovými faktory jsou ranné infekce, obezita a poruchy pojivové tkáně [9–11]. Nejvýznamnějšími rizikovými faktory pro rozvoj kýly v jizvě jsou ale pravděpodobně materiál a technika použitá při uzávěru laparotomie [1,12]. Kýla v jizvě má významný vliv na pacientovu kvalitu života a sebevědomí [13]. Chirurgická léčba je zatížena vysokým procentem recidiv, které přesahuje 30 % i při použití chirurgické síťky [14–16], a značné jsou i náklady na její léčbu. Ve Francii byly v roce 2011 v součtu přímé a nepřímé náklady na léčbu jednoho průměrného pacienta s průměrnou kýlou v jizvě přes 7000 eur [18]. Jako nejefektivnější se tak jeví prevence vzniku kýly v jizvě správnou chirurgickou technikou [17]. Evropská kýlní společnost se v roce 2013 shodla na novém cíli: najít způsob, jak vzniku kýly v jizvě předejít.
Následující text je shrnutím doporučených postupů, jejichž publikací byla Pracovní skupina pověřena, a v plném znění bude publikována v časopise EHS – Hernia.
Metoda
Členové pracovní skupiny byli vyškoleni v metodologii tvorby směrnic podle principů SIGN (Scottish Intercollegiate Guidelines Network) [19]. Ke kontrole kvality byl použit postup AGREE II (Appraisal of Guidelines of Research and Evaluation II), a konečná směrnice je tak použitelná pro praxi [20]. Prvním úkolem bylo nalézt přehledné články a metaanalýzy k jednotlivým otázkám uzávěru laparotomie. Druhé hledání se zaměřilo na studie samotné. Pro otázky, kde nebyla nalezena žádná metaanalýza ani přehledový článek, vytvořili členové skupiny vlastní podle metodických pokynů PRISMA (Preferred Reporting Items for Systematic Reviews and Meta-Analyses) [21]. Ke zhodnocení kvality poskytnutého důkazu byl použit postup dle GRADE (Grading of Recommendations Assessment, Development and Evaluation) [22] – vysoká, střední, nízká a velmi nízká. Jen dva druhy doporučení byly konečným výsledkem – silné a slabé. Doporučení byla prezentována na 36. sjezdu EHS v Edinburghu 31. května 2014.
Výsledky
Výsledkem práce této skupiny je soubor doporučení, která pokud budou akceptována, měla by být dodržována jako celek. Závěrem jsou všechna doporučení znázorněna v grafickém přehledu. Doporučení jsou limitována kvalitou dat, ze kterých vycházejí. Řada nalezených publikací je zatížena závažnými metodologickými nedostatky. EHS proto apeluje na všechny, kteří plánují studii na toto téma, aby dbali na správnost metodiky vlastních studií. Od ledna 2015 k tomu pomůže i on-line přístupný nástroj v rámci databáze EuraHS. Tato doporučení jsou platná pouze pro elektivní operace a středočárové laparotomie, pro ostatní laparotomie nebyl nalezen dostatek kvalitních dat.
Část kýl v jizvě nevyžaduje terapii, a není proto nutné je diagnostikovat. Rozdíl mezi přesností klinického vyšetření a přesností zobrazovacích metod je ale důležitý v podmínkách srovnávacích studií zaměřených na incidenci kýly v jizvě. Neméně důležitá je i doba sledování subjektů – ideálně alespoň 36 měsíců [2]. CT je reprodukovatelné a spolehlivé, zatímco ultrazvuk je subjektivnější a závislejší na vyšetřujícím. Na rozdíl od CT není zatížen radiací a bývá dostupnější. Při dobré standardizaci provedení a dynamickém provedení (DASH – Dynamic Abdominal Sonography for Hernia) nabízí i z rukou chirurga se základním sonografickým kurzem přesnou a spolehlivou diagnostickou metodu. V běžných podmínkách je však jeho přesnost sporná a neposkytuje obrazovou dokumentaci.
Laparotomie se dělí na středočárové, příčné, oblé a paramediální [61]. Všech 24 doposud publikovaných RCT (randomized controlled trial) ukazuje signifikantně méně kýl v jizvě u alternativních, proti středočárovým laparotomiím. Pokračující steh je z hlediska rizika vzniku kýly v jizvě pro uzávěr laparotomie výhodnější než stehy jednotlivé [1,48]. V publikovaných studiích je ale ve skupině s jednotlivými stehy vždy použit rychle vstřebatelný materiál. Šití pokračujícím stehem je rychlejší, a pro pacienta proto výhodnější pro kratší dobu anestezie. Uzávěr peritonea jako samostatné vrstvy nepřináší podle dosud publikovaného žádnou krátkodobou ani dlouhodobou výhodu [63].
Jako problém se ukázala definice vrstvy, ve které by měla být laparotomie uzavřena. Vrstvy jsou v různých publikacích promiskuitně označovány různými pojmy. Není jasně definováno, co to znamená „mass closure“, „layered closure“ nebo „single layer closure“. Pro probíhající a plánované studie proto skupina doporučuje následující definice:
- Mass closure: steh zabírá všechny vrstvy stěny kromě kůže.
- Layered closure: laparotomie je uzavřena ve více než jedné vrstvě.
- Single layer aponeurotic closure: laparotomie je uzavřena suturou fascie.
Dalším důležitým bodem je dodržení vysokého poměru délky vlákna k délce rány, jak je dlouhodobě známo [66]. Prospektivních randomizovaných studií je ale málo a většina pochází z kliniky v Sundvallu ve Švédsku [64,67,68]. Kritická hodnota byla stanovena na 4 : 1 [64]. Technika nazývaná „technikou malých kroků“ vede k signifikantně menšímu počtu kýl v jizvě než kroky velké. Jako nejvýhodnější se jeví zabírání pouze 5−8 mm fascie („single layer aponeurotic closure“) a kroky vzdálené maximálně 5 mm od sebe.
Při použití pomalu vstřebatelných stehů vzniklo signifikantně méně kýl v jizvě než při použití stehů rychle vstřebatelných s OR 0,65 [1,48]. Není rozdíl mezi pomalu vstřebatelnými a nevstřebatelnými stehy [48]. Signifikantní počet pacientů s nevstřebatelným stehem ale trpí dlouhodobou rannou bolestí a stehovými píštělemi [34]. Rychle vstřebatelné stejně jako některé nevstřebatelné stehy jsou pletené, pomalu vstřebatelná vlákna jsou monofilní. Ta jsou spojována s nižším počtem ranných infekcí než pletená vlákna. Žádná z publikovaných studií se tomuto problému nevěnovala. Pokud budou dodržena předchozí doporučení, bude tato otázka nerelevantní, protože všechna pomalu vstřebatelná vlákna jsou monofilní.
Ke snížení počtu ranných infekcí byly na trh uvedeny stehy impregnované antibiotiky. Protože je ranná infekce považována za jeden z rizikových faktorů vzniku kýly v jizvě, zdá se použití těchto materiálů výhodné. Kupodivu získaná data neukázala, že by impregnovaná vlákna signifikantně snižovala počet ranných infekcí [71]. Jediné, co bylo zaznamenáno k typu použité jehly, je, že ke správnému provedení „techniky malých kroků“ je nutné použít malou jehlu [12,17]. Uzlení stehu nebylo publikačně zmíněno.
Postupy pooperační péče ve vztahu k prevenci vzniku kýly v jizvě nejsou založeny na kvalitních prospektivních studiích, ale většinou pouze na zvyku pracoviště a „zdravém rozumu“ [85−87]. K posouzení významu břišních pásů nebo restrikce fyzické aktivity by bylo třeba takové studie nejprve provést, a to s dostatečně dlouhou dobou sledování. Současná literatura poskytuje pouze několik zmínek o krátkodobém výsledku těchto opatření.
O břišních pásech nebylo publikováno mnoho. Na některých pracovištích jsou téměř všichni pacienti po operaci vybaveni břišním pásem s cílem snížit bolestivost rány a urychlit jejich mobilizaci [86]. Všechny studie měly krátkou dobu sledování, a snížení počtu kýl v jizvě tak nepotvrdily [89−101]. Bylo však objektivně prokázáno, že v krátkodobém sledování snižují VAS skóre sledovaných pacientů (102). Restrikci fyzické aktivity mnozí chirurgové doporučují, není však jasný konsenzus o tom, do jaké míry aktivitu omezit a na jak dlouho [87].
Rutinní použití podkožních drénů bývá vedeno snahou předejít infekčním komplikacím v ráně, hematomu, seromu nebo dehiscenci [85]. Drény mohou způsobovat nepříjemné pocity, bolest při vyjímání, brání časné mobilizaci a vyžádají si další ošetřovatelskou péči. Jejich použití by mělo být podloženo prokázaným prospěchem pro pacienta. Dostupná literatura neprokázala příznivý vliv drénů na hojení rány a zatím žádná studie nehodnotila vliv drénů na vznik kýly v jizvě.
Profylaktickým použitím síťky se zabývají tři SR (systematic review) [24,39,103]. Jeden rok po operaci je rozdíl v incidenci kýly v jizvě signifikantní mezi skupinou s použitím síťky a bez ní, a to 1,5 % a 35,9 % (p<0,0001). V publikovaných studiích onlay uložená síťka zvyšuje počet seromů v ráně 11,3 % a 28,8 % (p<0,01), jiné závažné komplikace se neobjevily. Profylaktické použití síťky tedy snižuje riziko vzniku kýly v jizvě (RR 0,17: CI 0,08–0,37) pouze za cenu nárůstu počtu seromů zejména při onlay uložení síťky. I přes to není v rámci skupiny shoda, že se jedná o skutečně bezpečnou metodu.
Pro laparoskopické výkony platí, že čím menší trokar a čím pečlivější uzávěr rány, tím nižší riziko vzniku kýly v jizvě [33]. Žádná RCT se ale nezabývala rozdílem v počtu kýl v jizvě po použití tupých nebo ostrých trokarů a vlivu velikosti trokaru na vznik kýly v jizvě. Dostupná data pocházejí tedy pouze z jednovariantních a multivariantních analýz kohortních studií, které sledovaly vliv rizikových faktorů na vznik kýly v jizvě po portech. Jako rizikové faktory se ukázaly obezita, věk nad 60 let, diabetes, délka operace a nutnost zvětšování ran pro extrakci preparátu [119,136]. Dosud nebyly publikovány žádné kvalitní srovnávací studie zaměřené na porovnání různých stehů k uzávěru ran po trokarech. U vysoce rizikových pacientů se použití profylaktické síťky do rány po pupečním portu ukazuje jako efektivní ve snížení počtu kýl v jizvě z 18,5 % na 4,4 % (OR 10,1: CI 2,15–47,6; p< 0,001) [112]. Vznik kýly v jizvě po SILS byl zmíněn ve třech kvalitních metaanalýzách [137,138,139]. Poslední a nejrecentnější metaanalýza ukazuje vyšší riziko kýly po SILS [139].
Tab. 1. Přehled doporučení k vyšetřovacím metodám, volbě a uzávěru laparotomie, pooperační péči, profylaktickému použití sítě a uzávěru ran po laparoskopických výkonech s uvedením síly použitého důkazu a doporučení. Tab. 1: Summary of recommendations regarding the examination, choice and suture of laparotomy, postoperative care, prophylactic mesh augmentation and suture of trocar incisions mentioning a strength of evidence and recommendation. 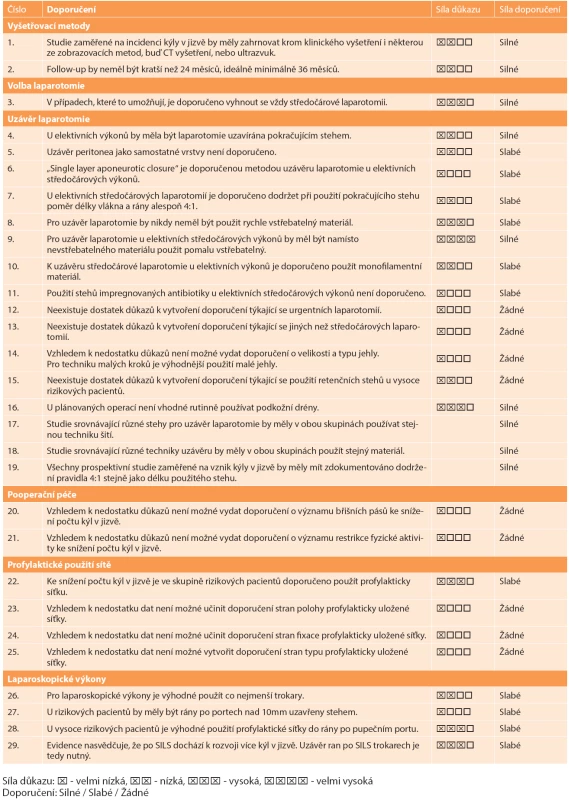
Diskuze
Nebyl nalezen dostatek důkazů, aby všechna doporučení mohla být označena jako silná. Zklamáním byla i skutečnost, že hned první na důkazech založené doporučení radí vyhnout se středočárovými laparotomiím, ale všechen další publikovaný výzkum se pouze středočárových laparotomií týká. Středočárová laparotomie je stále pro řadu chirurgů preferovaný přístup. Nabízí rychlý vstup do dutiny břišní a možnost ránu na obě strany snadno rozšířit. Linea alba je nejméně vaskularizovanou, a tedy i nejsnáze zranitelnou částí stěny břišní. V anglosaské literatuře jsou kýly v této oblasti označovány jako „midline crisis“. Zdá se však, že optimalizací uzávěru laparotomie lze vzniku kýly v jizvě i v této rizikové lokalizaci předejít.
Jak již bylo zmíněno, neexistují data pro uzávěr alternativních laparotomií. Zdá se ale logické doporučit i pro tyto incize stejný pomalu vstřebatelný materiál a techniku (pokračující steh zabírající pouze aponeurózu, s velmi malými kroky mezi stehy a dodržení poměru 4 : 1). Podobná situace je u akutních výkonů, zejména u kontaminovaných ran. Význam retenčních stehů, restrikce fyzické aktivity nebo břišních pásů by měl být ještě ověřen v randomizované studii. Žádné doporučení nebylo učiněno ani stran pooperační péče.
Není snadné určit, jaký vliv by mělo dodržení jen části z těchto „Principů uzávěru laparotomie“. Přestože si je skupina vědoma, že jen část je založena na „silných důkazech“, doporučují jejich dodržení jako celku [17]. K tomu je potřeba přesvědčit širokou chirurgickou veřejnost, že jsou správná a jejich dodržení bude mít příznivý vliv na kvalitu života operantů. V Cambridgeském výkladovém slovníku stojí: „If you do something as a matter of principle, you do it because you believe it is the right thing to do.“ („Děláš-li něco „z principu“, děláš to proto, že věříš, že je to správné.“) Tato doporučení jsou pokusem rozšířit povědomí o těchto principech v chirurgické obci. EuraHS, Evropský registr břišních kýl (www.euraHS.eu), od roku 2015 nabídne další platformu určenou uzávěru laparotomie a profylaktickému použití síťky s cílem podpořit další výzkum v této oblasti.
Závěr
Evropská kýlní společnost doporučuje co nejvíce se vyhýbat středočárovým laparotomiím, pokud je to v dané situaci možné. Elektivní středočárové laparotomie by měly být šity pokračujícím, pomalu vstřebatelným stehem, a to pouze za aponeurózu, v jedné vrstvě, bez samostatného uzávěru peritonea, malými kroky a za dodržení pravidla 4 : 1. Rychle vstřebatelné stehy by měly být zcela opuštěny. U vysoce rizikových pacientů je efektivní profylaktické použití síťky.
Za redakční úpravy děkuji prof. MUDr. Jiřímu Hochovi, CSc., přednostovi Chirurgické kliniky 2. LF UK a FN v Motole.
Konflik zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr Barbora East
Chirurgická klinika 2. LF UK a FN Motol
V Úvalu 84
150 06 Praha 5
e-amil: barbora.east@fnmotol.cz
Zdroje
1. Diener MK, Voss S, Jensen K, et al. Elective midline laparotomy closure: The inline systematic review and meta-analysis. Annals of Surgery 2010;251 : 843−56.
2. Fink C, Baumann P, Wente MN, et al. Incisional hernia rate 3 years after midline laparotomy. Br J Surg 2014;101 : 51−4.
3. Pereira JA, Pera M, Grande L. Incidence of incisional hernia after open and laparoscopic colorectal cancer resection. (Spanish language) Cir Esp 2013;91 : 44−9.
4. Claes K, Beckers R, Heindryckx E, et al. Retrospective observational study on the incidence of incisional hernias after colorectal carcinoma resection with follow-up CT scan. Hernia 2014 (Epub ahead of print).
5. den Hartog D, Dur AHM, Kamphuis AGA, et al. Comparison of ultrasonography with computed tomography in the diagnosis of incisional hernias. Hernia 2013;13 : 45−8.
6. Bloemen A, Van Dooren P, Huizinga BF, et al. Comparison of ultrasonography and physical examination in the diagnosis of incisional hernia in a prospective study. Hernia 2013;16 : 53−7.
7. Bosanquet D, Aboelrahman T, Ansell J, et al. Systematic review and meta regression of factors affecting midline incisional hernia rates: an analysis of 14,618 patients. Hernia 2014;18(suppl 2):S12−S15.
8. Alnassar S, Bawahab M, Abdoh A, et al. Incisional hernia postrepair of abdominal aortic occlusive and aneurysmal disease: five-year incidence. Vascular 2012;20 : 273−7.
9. Höer J, Lawong G, Klinge U, Schumpelick V. Factors influencing the development of incisional hernia. A retrospective study of 2,983 laparotomy patients over a period of 10 years. Chirurg 2002;73 : 474−80.
10. Antoniou GA, Georgiadis GS, Antoniou SA, et al. Abdominal aortic aneurysm and abdominal wall hernia as manifestations of a connective tissue disorder. J Vasc Surg 2011;54 : 1175−81.
11. Henriksen NA, Helgstrand F, Vogt KC, et al. Risk factors for incisional hernia repair after aortic reconstructive surgery in a nationwide study. J Vasc Surg, 2013; 57 : 1524−30.
12. Israelsson LA, Millbourn D. Prevention of incisional hernias: how to close a midline incision. Surg Clin North Am 2013;93 : 1027−40.
13. van Ramshorst GH, Eker HH, Hop WC, et al. Impact of incisional hernia on health-related quality of life and body image: a prospective cohort study. Am J Surg, 2012;204 : 144−50.
14. Flum DR, Horvath K, Koepsell T. Have outcomes of incisional hernia repair improved with time? A population-based analysis. Ann Surg, 2003;237 : 129−35.
15. Burger JW, Luijendijk RW, Hop WC, et al. Long-term follow-up of a randomized controlled trial of suture versus mesh repair of incisional hernia. Ann Surg 2004;240 : 578−83.
16. Helgstrand F, Rosenberg J, Kehlet H, et al. Reoperation versus clinical recurrence rate after ventral hernia repair. Ann Surg 2012;256 : 955−8.
17. Meijer EJ, Timmermans L, Jeekel J, et al. The principles of abdominal wound closure. Acta Chir Belg 2013;113 : 239−44.
18. Data presented by J-F Gillion during the 36th Annual Congress of the European Hernia Society in Edinburgh on May 31st 2014. (Publication in preparation: Gillion J-F, Sanders D, Miserez M, et al. The Bonham Group. The economic burden of incisional hernia repair.)
19. Scottish Intercollegiate Guidelines Network (SIGN). Dostupný na http://www.sign.ac.uk/.
20. Brouwers M, Kho ME, Browman GP, et al. AGREE II: Advancing guideline development, reporting and evaluation in healthcare. Can Med Assoc J 2010; 182:E839−42. Dostupný na http://www.agreetrust.org/.
21. Liberati A, Altman DG, Tetzlaff J, et al. The PRISMA statement for reporting systematic reviews and meta-analyses of studies that evaluate health care interventions: explanation and elaboration. J Clin Epidemiol 2009;62:e1−e34. Dostupný na http://www.prisma-statement.org/.
22. Guyatt GH, Oxman AD, Vist G, et al. Rating quality of evidence and strength of recommendations GRADE: an emerging consensus on rating quality of evidence and strength of recommendations. BMJ 2008; 336 : 924−6. Dostupný na http://www.gradeworkinggroup.org/.
23. Anderson ER, Gates S. Techniques and materials for closure of the abdominal wall in caesarean section. Cochrane Database Syst Rev 2004;18:CD004663.
24. Bhangu A, Fitzgerald JE, Singh P, et al. Systematic review and meta-analysis of prophylactic mesh placement for prevention of incisional hernia following midline laparotomy. Hernia 2013;17 : 445−55.
25. Bhangu A, Nepogodiev D, Futaba K. Systematic review and meta-analysis of the incidence of incisional hernia at the site of stoma closure. World J Surg 2012;36 : 973−83.
26. Bickenbach KA, Karanicolas PJ, Ammori JB, et al. Up and down or side to side? A systematic review and meta-analysis examining the impact of incision on outcomes after abdominal surgery. Am J Surg 2013;206 : 400−9.
27. Brown SR, Goodfellow PB. Transverse versus midline incisions for abdominal surgery. Cochrane Database Syst Rev 2005;4:CD005199.
28. Cheng H, Rupprecht F, Jackson D, et al. Decision analysis model of incisional hernia after open abdominal surgery. Hernia 2007;11 : 129−37.
29. Finan KR, Kilgore ML, Hawn MT. Open suture versus mesh repair of primary incisional hernias: A cost-utility analysis. Hernia 2009;13 : 173−82.
30. Friedrich M, Muller-Riemenschneider F, Roll S, et al. Health technology assessment of laparoscopic compared to conventional surgery with and without mesh for incisional hernia repair regarding safety, efficacy and cost-effectiveness. GMS Health Technol Assess 2008;4:Doc01.
31. Grantcharov TP, Rosenberg J. Vertical compared with transverse incisions in abdominal surgery. Eur J Surg 2001;167 : 260−7.
32. Gupta H, Srivastava A, Menon GR, at al. Comparison of interrupted versus continuous closure in abdominal wound repair: A meta-analysis of 23 trials. Asian J Surg 2008;31 : 104−14.
33. Helgstrand F, Rosenberg J, Bisgaard T. Trocar site hernia after laparoscopic surgery: A qualitative systematic review. Hernia 2011;15 : 113−21.
34. Hodgson NC, Malthaner RA, Ostbye T. The search for an ideal method of abdominal fascial closure: A meta-analysis. Ann Surg 2000;231 : 436−42.
35. Hynes DM, Stroupe KT, Luo P, et al. Cost effectiveness of laparoscopic versus open mesh hernia operation: Results of a department of veterans affairs randomized clinical trial. J Am Coll Surg 2006;203 : 447−57.
36. Mathai M, Hofmeyr GJ, Mathai NE. Abdominal surgical incisions for caesarean section. Cochrane Database Syst Rev 2013;5:CD004453.
37. Jin JB, Jiang ZP, Chen S. Meta-analysis of suture techniques for midline abdominal incisions. Zhonghua Wai Ke Za Zhi (Chinese Journal of Surgery) 2010;48 : 1256−61.
38. Le Huu Nho R, Mege D, Ouaïssi M, et al. Incidence and prevention of ventral incisional hernia. J Visc Surg 2012;149(5 Suppl):e3−14.
39. Nachiappan S, Markar S, Karthikesaligam A, et al. Prophylactic mesh placement in high-risk patients undergoing elective laparotomy: A systematic review. World J Surg 2013;37 : 1861−71.
40. Owens M, Barry M, Janjua AZ, et al. A systematic review of laparoscopic port site hernias in gastrointestinal surgery. Surgeon 2011;9 : 218−24.
41. Pemberton RJ, Tolley DA, van Velthoven RF. Prevention and management of complications in urological laparoscopic port site placement. Eur Urol 2006;50 : 958−68.
42. Rucinski J, Margolis M, Panagopoulos G, et al. Closure of the abdominal midline fascia: Meta-analysis delineates the optimal technique. Am Surg 2001;67 : 421−6.
43. Sajid MS, Parampalli U, Baig MK, et al. A systematic review on the effectiveness of slowly-absorbable versus non-absorbable sutures for abdominal fascial closure following laparotomy. Int J Surg 2011;9 : 615−25.
44. Seiler CM, Bruckner T, Diener MK, et al. Interrupted or continuous slowly absorbable sutures for closure of primary elective midline abdominal incisions: A multicenter randomized trial. Ann Surg 2009;249 : 576−82.
45. Seiler CM, Deckert A, Diener MK, et al. Midline versus transverse incision in major abdominal surgery: A randomized, double-blind equivalence trial. Ann Surg 2009;249 : 913−20.
46. Swank HA, Mulder IM, la Chapelle CF, et al. Systematic review of trocar-site hernia. Br J Surg 2012;99 : 315−23.
47. Takagi H, Sugimoto M, Kato T, et al. Postoperative incision hernia in patients with abdominal aortic aneurysm and aortoiliac occlusive disease: A systematic review. Eur J Vasc Endovasc Surg 2007;33 : 177−81.
48. van ‘t Riet M, Steyerberg EW, Nellensteyn J, et al. Meta-analysis of techniques for closure of midline abdominal incisions. Br J Surg 2002;89 : 1350−6.
49. Yamamoto M, Minikel L, Zaritsky E. Laparoscopic 5-mm trocar site herniation and literature review. JSLS 2011;15 : 122−6.
50. Baucom RB, Beck WC, Holzman MD, et al. Prospective evaluation of surgeon physical exam for detection of incisional hernia. J Am Coll Surg 2014;218 : 363−6.
51. Beck WC, Holzman MD, Sharp KW, et al. Comparative effectiveness of dynamic abdominal sonography for hernia vs computed tomography in the diagnosis of incisional hernia. J Am Coll Surg 2013;216 : 447−53.
52. Schreinemacher MH, Vijgen GH, Dagnelie PC, et al. Incisional hernias in temporary stoma wounds: a cohort study. Arch Surg 2011;146 : 94−9.
53. Bhangu A, Fletcher L, Kingdon S, et al. A clinical and radiological assessment of incisional hernias following closure of temporary stomas. Surgeon 2012;10 : 321−5.
54. Cingi A, Cakir T, Sever A, Aktan AO. Enterostomy site hernias: A clinical and computerized tomographic evaluation. Dis Colon Rectum 2006;49 : 1559−63.
55. Cingi A, Solmaz A, Attaallah W, et al. Enterostomy closure site hernias: A clinical and ultrasonographic evaluation. Hernia 2008;12 : 401−5.
56. Musella M, Milone F, Chello M, et al. Magnetic resonance imaging and abdominal wall hernias in aortic surgery. J Am Coll Surg 2001;193 : 392−5.
57. Rodriguez HE, Matsumura JS, Morasch MD, et al. Abdominal wall hernias after open abdominal aortic aneurysm repair: Prospective radiographic detection and clinical implications. Vasc Endovasc Surg 2004;38 : 237−40.
58. Hojer AM, Rygaard H, Jess P. CT in the diagnosis of abdominal wall hernias: A preliminary study. Eur Rad 1997;7 : 1416−8.
59. Young J, Gilbert AI, Graham MF. The use of ultrasound in the diagnosis of abdominal wall hernias. Hernia 2007;11 : 347−51.
60. Lee L, Mappin-Kasirer B, Liberman AS, et al. High incidence of symptomatic incisional hernia after midline extraction in laparoscopic colon resection. Surg Endosc 2012;26 : 3180−5.
61. Burger JW, van ‘t Riet M, Jeekel J. Abdominal incisions: techniques and postoperative complications. Scand J Surg 2002;91 : 315−21.
62. Weiland DE, Bay C, Del Sordi S. Choosing the best abdominal closure by meta-analysis. Am J Surg 1998;176 : 666–70.
63. Gurusamy KS, Cassar Delia E, et al. Peritoneal closure versus no peritoneal closure for patients undergoing non-obstetric abdominal operations. Cochrane Database Syst Rev, 2013; Issue 7. Art. No. CD010424.
64. Israelsson LA. Bias in clinical trials: the importance of suture technique. Eur J Surg 1999; 165 : 3−7.
65. Nelson RL, Vedula SS. Closure methods for laparotomy incisions. Cochrane Database Systc Rev 2006; Issue 1. Art. No. CD005661.
66. Jenkins TP. The burst abdominal wound: a mechanical approach. Br J Surg 1976; 63 : 873−6.
67. Israelsson LA, Jonsson T. Suture length to wound length ratio and healing of midline laparotomy incisions. Br J Surg 1993;80 : 1284−6.
68. Israelsson LA, Millbourn D. Closing midline abdominal incisions. Langenbecks Arch Surg 2012;397 : 1201−07.
69. Millbourn D, Cengiz Y, Israelsson LA. Effect of stitch length on wound complications after closure of midline incisions: a randomized controlled trial. Arch Surg 2009;144 : 1056−9.
70. Wissing J, van Vroonhoven TJ, Schattenkerk ME, et al. Fascia closure after midline laparotomy: results of a randomized trial. Br J Surg 1987;74 : 738–41.
71. Wang ZX, Jiang CP, Cao Y, et al. Systematic review and meta-analysis of triclosan-coated sutures for the prevention of surgical-site infection. Br J Surg 2013;100 : 465−73.
72. Diener MK, Knebel P, Kieser M, et al. Effectiveness of triclosan-coated PDS Plus versus uncoated PDS II sutures for prevention of surgical site infection after abdominal wall closure: the randomised controlled PROUD trial. Lancet 2014;384 : 142−52.
73. Rasić Z, Schwarz D, Adam VN, et al. Efficacy of antimicrobial triclosan-coated polyglactin 910 (Vicryl* Plus) suture for closure of the abdominal wall after colorectal surgery. Coll Antropol 2011;35 : 439−43.
74. Nakamura T, Kashimura N, Noji T, et al. Triclosan-coated sutures reduce the incidence of wound infections and the costs after colorectal surgery: a randomized controlled trial. Surgery 2013;153 : 576−83.
75. Justinger C, Slotta JE, Ningel S, et al. Surgical-site infection after abdominal wall closure with triclosan-impregnated polydioxanone sutures: results of a randomized clinical pathway facilitated trial. Surgery 2013;3 : 589−95.
76. Baracs J, Huszár O, Sajjadi SG, et al. Surgical site infections after abdominal closure in colorectal surgery using triclosan-coated absorbable suture (PDS Plus) vs. uncoated sutures (PDS II): a randomized multicenter study. Surg Infect (Larchmt) 2011; 12 : 483−9.
77. Stafford MK, Pitman MC, Nanthakumaran N, et al. Blunt-tipped versus sharp-tipped needles: wound morbidity. Journal of Obstetrics and Gynaecology 1998;18 : 18–9.
78. Khorgami Z, Shoar S, Laghaie B, et al. Prophylactic retention sutures in midline laparotomy in high-risk patients for wound dehiscence: a randomized controlled trial. J Surg Res 2013;180 : 238−43.
79. Agarwal A, Hossain Z, Agarwal A, et al. Reinforced tension line suture closure after midline laparotomy in emergency surgery. Trop Doct 2011;41 : 193−6.
80. Rink AD, Goldschmidt D, Dietrich J, et al. Negative side-effects of retention sutures for abdominal wound closure. A prospective randomised study. Eur J Surg 2000;166 : 932−7.
81. Mäkelä JT, Kiviniemi H, Juvonen T, et al. Factors influencing wound dehiscence after midline laparotomy. Am J Surg 1995;170 : 387−90.
82. Matsuoka J, Gohchi A, Kamikawa Y, et al. Chopstick retention suture for the closure of abdominal wounds. J Am Coll Surg 1995;181 : 471−4.
83. Penninckx FM, Poelmans SV, Kerremans RP, et al. Abdominal wound dehiscence in gastroenterological surgery. Ann Surg 1979;189 : 345−52.
84. Irvin TT, Stoddard CJ, Greaney MG, et al. Abdominal wound healing: a prospective clinical study. Br Med J 1977;2 : 351−2.
85. Hubbard TB Jr, Rever WB Jr. Retention sutures in the closure of abdominal incisions. Am J Surg 1972;124 : 378−80.
86. Rahbari NN, Knebel P, Diener MK, at al. Current practice of abdominal wall closure in elective surgery – is there any consensus? BMC Surgery 2009;9 : 8.
87. Bouvier A, Rat P, Drissi-Chbihi F, et al. Abdominal binders after laparotomy: review of the literature and French survey of policies. Hernia 2014;18 : 501−6.
88. Pommergaard HC, Burcharth J, Danielsen A, et al. No consensus on restrictions on physical activity to prevent incisional hernias after surgery. Hernia 2013;18 : 495−500.
89. Kosins AM, Scholz T, Cetinkaya M, et al. Evidence-based value of subcutaneous surgical wound drainage: the largest systematic review and meta-analysis. Plast Reconstr Surg 2013;132 : 443−50.
90. Nakayama H, Takayama T, Okubo T, et al. Subcutaneous drainage to prevent wound infection in liver resection: a randomized controlled trial. J Hepatobiliary Pancreat Sci 2014;21 : 509−17.
91. Numata M, Godai T, Shirai J, et al. A prospective randomized controlled trial of subcutaneous passive drainage for the prevention of superficial surgical site infections in open and laparoscopic colorectal surgery. Int J Colorectal Dis 2014;29 : 353−8.
92. Kaya E, Paksoy E, Ozturk E, et al. Subcutaneous closed-suction drainage does not affect surgical site infection rate following elective abdominal operations: a prospective randomized clinical trial. Acta Chir Belg 2010;110 : 457−62.
93. Baier PK, Gluck NC, Baumgartner U, et al. Subcutaneous Redon drains do not reduce the incidence of surgical site infections after laparotomy. A randomized controlled trial on 200 patients. Int J Colorectal Dis 2010;25 : 639−43.
94. Chowdri NA, Qadri SA, Parray FQ, et al. Role of subcutaneous drains in obese patients undergoing elective cholecystectomy: A cohort study. Int J Surg 2007;5 : 404−7.
95. Panici PB, Zullo MA, Casalino B, et al. Subcutaneous drainage versus no drainage after minilaparotomy in gynecologic benign conditions: a randomized study. Am J Obstet Gynecol 2003;188 : 71−5.
96. Gallup DC, Gallup DG, Nolan TE, et al. Use of a subcutaneous closed drainage system and antibiotics in obese gynecologic patients. Am J Obstet Gynecol, 1996;175 : 358–361.
97. Loong RL, Rogers MS, Chang AM. A controlled trial on wound drainage in caesarean section. Aust N Z J Obstet Gynaecol 1988;28 : 266−9.
98. Shaffer D, Benotti PN, Bothe A Jr, et al. A prospective, randomized trial of abdominal wound drainage in gastric bypass surgery. Ann Surg 1987;206 : 134−7.
99. Ali J, Serrette C, Khan TA. The effect of abdominal binders on postoperative pulmonary function. Infect in Surg 1983;2 : 875–81.
100. Fagevik Olse´n M, Josefson K, Wiklund M. Evaluation of abdominal binder after major upper gastrointestinal surgery. Adv in Physiother 2009;11 : 104–10.
101. Larson CM, Ratzer ER, Davis-Merritt D, et al. The effect of abdominal binders on postoperative pulmonary function. Am surg 2009;75 : 169–71.
102. Cheifetz O, Lucy SD, Overend TJ, et al. The effect of abdominal support on functional outcomes in patients following major abdominal surgery: a randomized controlled trial. Physiother Can 2010;62 : 242–53.
103. Clay L, Gunnarsson U, Franklin KA, et al. Effect of an elastic girdle on lung function, intra-abdominal pressure, and pain after midline laparotomy: a randomized controlled trial. Int J Colorectal Dis 2014; 29 : 715−21.
104. Timmermans L, de Goede B, Eker HH, et al. Meta-Analysis of Primary Mesh Augmentation as Prophylactic Measure to Prevent Incisional Hernia. Dig Surg, 2013;30 : 401−9.
105. Abo-Ryia MH, El-Khadrawy OH, Abd-Allah HS. Prophylactic preperitoneal mesh placement in open bariatric surgery: a guard against incisional hernia development. Obes Surg 2013;23 : 1571–4.
106. Caro-Tarrago A, Olona Casas C, Jimenez Salido A, et al. Prevention of Incisional Hernia in Midline Laparotomy with an Onlay Mesh: A Randomized Clinical Trial. World J Surg 2014;38 : 2223−30.
107. Gutiérrez de la Pena C, Medina Achirica C, Dominguez-Adame E, et al. Primary closure of laparotomies with high risk of incisional hernia using prosthetic material: analysis of usefulness. Hernia 2003;7 : 134–6.
108. Strzelczyk JM, Szymanski D, Nowicki ME, et al. Randomized clinical trial of postoperative hernia prophylaxis in open bariatric surgery. Br J Surg 2006;93 : 1347–50.
109. El-Khadrawy OH, Moussa G, Mansour O, et al. Prophylactic prosthetic reinforcement of midline abdominal incisions in high-risk patients. Hernia 2009;13 : 267–74.
110. Bevis PM, Windhaber RA, Lear PA, et al. Randomized clinical trial of mesh versus sutured wound closure after open abdominal aortic aneurysm surgery. Br J Surg 2010;97 : 1497–1502.
111. Pans A, Elen P, Desaive C, Andre C. Long-term results of polyglactin mesh for the prevention of incisional hernias in obese patients. World J Surg 1998;22 : 479–83.
112. Llaguna OH, Avgerinos DV, Nagda P, et al. Does prophylactic biologic mesh placement protect against the development of incisional hernia in high-risk patients? World J Surg 2011;35 : 1651–5.
113. Armañanzas L, Ruiz-Tovar J, Arroyo A, et al. Prophylactic mesh vs suture in the closure of the umbilical trocar site after laparoscopic cholecystectomy in high-risk patients for incisional hernia. A randomized clinical trial. J Am Coll Surg 2014;218 : 960−8.
114. Bhoyrul S, Payne J, Steffes B, Swanstrom L, et al. A randomized prospective study of radially expanding trocars in laparoscopic surgery. J Gastrointest Surg 2000;4 : 392−7.
115. Bonjer HJ, Hazebroek EJ, Kazemier G, et al. Open versus closed establishment of pneumoperitoneum in laparoscopic surgery. Br J Surg 1997;84 : 599−602.
116. Bowrey DJ, Blom D, Crookes PF, et al. Risk factors and the prevalence of trocar site herniation after laparoscopic fundoplication. Surg Endosc 2001;15 : 663−6.
117. Bunting DM. Port-site hernia following laparoscopic cholecystectomy. JSLS 2010;14 : 490−7.
118. Chiu CC, Lee WJ, Wang W, et al. Prevention of trocar-wound hernia in laparoscopic bariatric operations. Obes Surg, 2006; 16 : 913−8.
119. Clark LH, Soliman PT, Odetto D, et al. Incidence of trocar site herniation following robotic gynecologic surgery. Gynecol Oncol 2013;131 : 400−3.
120. Comajuncosas J, Hermoso J, Gris P, et al. Risk factors for umbilical trocar site incisional hernia in laparoscopic cholecystectomy: a prospective 3-year follow-up study. Am J Surg 2014;207 : 1−6.
121. Delmonaco P, Cirocchi R, La Mura F, et al. Trocarsite hernia after laparoscopic colectomy: A case report and literature review. ISRN Surgery 2011;7 pages.
122. Eid GM, Collins J. Application of a trocar wound closure system designed for laparoscopic procedures in morbidly obese patients. Obes Surg 2005;15 : 871−3.
123. Erdas E, Dazzi C, Secchi F, Aresu S, et al. Incidence and risk factors for trocar site hernia following laparoscopic cholecystectomy: a long-term follow-up study. Hernia 2012;16 : 431−7.
124. Feste JR, Bojahr B, Turner DJ. Randomized trial comparing a radially expandable needle system with cutting trocars. JSLS 2000;4 : 11−5.
125. Helgstrand F, Rosenberg J, Kehlet H, et al. Low risk of trocar site hernia repair 12 years after primary laparoscopic surgery. Surg Endosc 2011;25 : 3678−82.
126. Holzinger F, Klaiber C. Trocar site hernias. A rare but potentially dangerous complication of laparoscopic surgery. Chirurg 2002;73 : 899−904.
127. Hussain A, Mahmood H, Singhal T, et al. Long-term study of port-site incisional hernia after laparoscopic procedures. JSLS 2009;13 : 346−49.
128. Johnson WH, Fecher AM, McMahon RL, et al. VersaStep trocar hernia rate in unclosed fascial defects in bariatric patients. Surg Endosc 2006;20 : 1584−6.
129. Kadar N, Reich H, Liu CY, et al. Incisional hernias after major laparoscopic gynecologic procedures. Am J Obstet Gynecol 1993;168 : 1493−5.
130. Leibl BJ, Schmedt CG, Schwarz J, et al. Laparoscopic surgery complications associated with trocar tip design: review of literature and own results. J Laparoendosc Adv Surg Tech A 1999;9 : 135−40.
131. Mayol J, Garcia-Aguilar J, Ortiz-Oshiro E, et al. Risks of the minimal access approach for laparoscopic surgery: multivariate analysis of morbidity related to umbilical trocar insertion. World J Surg 1997;21 : 529−33.
132. Moran DC, Kavanagh DO, Sahebally S, et al. Incidence of early symptomatic port-site hernia: a case series from a department where laparoscopy is the preferred surgical approach. Ir J Med Sci 2012;181 : 463−6.
133. Moreno-Sanz C, Picazo-Yeste JS, Manzanera-Díaz M, et al. Prevention of trocar site hernias: description of the safe port plug technique and preliminary results. Surg Innov 2008;15 : 100−4.
134. Sánchez-Pernaute A, Pérez-Aguirre E, García Botella A, et al. Prophylactic closure of trocar orifices with an intraperitoneal mesh (ventralex) in laparoscopic bariatric surgery. Obes Surg 2008;18 : 1489−91.
135. Schmedt CG, Leibl BJ, Däubler P, et al. Access-related complications – an analysis of 6023 consecutive laparoscopic hernia repairs. Min Invas Ther & Allied Technol, 2001;10 : 23−30.
136. Tonouchi H, Ohmori Y, Kobayashi M, et al. Trocar site hernia. Arch Surg 2014;139 : 1248−56.
137. Uslu HY, Erkek AB, Cakmak A, et al. Trocar site hernia after laparoscopic cholecystectomy. J Laparoendosc Adv Surg Tech A 2007;17 : 600−3.
138. Garg P, Thakur JD, Garg M, et al. Single-incision laparoscopic cholecystectomy vs conventional laparoscopic cholecystectomy: a meta-analysis of randomized controlled trials. J Gastrointest Surg 2012;16 : 1618−28.
139. Trastulli S, Cirocchi R, Desiderio J, et al. Systematic review and meta-analysis of randomized clinical trials comparing single-incision versus conventional laparoscopic cholecystectomy. Br J Surg 2013;100 : 191−208.
140. Milas M, Deveđija S, Trkulja V. Single incision versus standard multiport laparoscopic cholecystectomy: Up-dated systematic review and meta-analysis of randomized trials. Surgeon 2014;12 : 271−89.
141. Sackett DL, Rosenberg WM, Gray JA, et al. Evidence based medicine: what it is and what it isn’t. BMJ 1996;312 : 71−72.
142. van Ramshorst GH, Nieuwenhuizen J, Hop WC, et al. Abdominal wound dehiscence in adults: development and validation of a risk model. World J Surg 2010;34 : 20−7.
143. van Ramshorst GH, Klop B, Hop WCJ, et al. Closure of midline laparotomies by means of small stitches: practical aspects of a new technique. Surg Technol Int 2013;23 : 34−8
144. Muysoms F, Campanelli G, Champault GG, et al. EuraHS: the development of an international online platform for registration and outcome measurement of ventral abdominal wall hernia repair. Hernia 2012;16 : 239−50.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2015 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Zamyšlení nad auditem českých chirurgických pracovišť
- Přehled metod primárního uzávěru střední sternotomie
- Ke stým narozeninám profesora Josefa Nováka
-
Uzávěr laparotomie – víme jak?
(Doporučení Evropské kýlní společnosti) - Transanální totální mezorektální excize pro karcinom distálního rekta – první výsledky
- Optimalizace léčebného postupu u kožního trofického defektu bérce − pilotní studie chirurgické metody
- Docent František Vyhnánek oslavil životní jubileum
- Zriedkavá náhla brušná príhoda – gangréna kolonu ako komplikácia systémového lupus erythematosus
- Synoviální sarkom jater – kazuistika
- Raritní nález metastázy světlobuněčného karcinomu z renálních buněk v terénu polynodózní strumy
- Kontroverzní témata v diagnostice a léčbě varixů dolních končetin
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle-
Uzávěr laparotomie – víme jak?
(Doporučení Evropské kýlní společnosti) - Přehled metod primárního uzávěru střední sternotomie
- Synoviální sarkom jater – kazuistika
- Transanální totální mezorektální excize pro karcinom distálního rekta – první výsledky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



