-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
INFEKCIE MOČOVÝCH CIEST U DETÍ A V TEHOTENSTVE
URINARY TRACT INFECTIONS IN CHILDREN AND DURING PREGNANCY
Urinary tract infections (UTI) are one of the most common diseases in the infantile age. Clinical picture of UTI in newborn has its specific manifestations, different from the symptomatology in older children. In adverse circumstances (delayed treatment, inadequate therapy, complicating organic and functional changes of urinary tract), the infection may leave permanent consequences, developing the scars in renal parenchyme. At the progression of renal damage, the affected children are in danger of the development of hypertension in later age, at the bilateral process the condition may lead to chronic renal insufficiency. The diagnostics and the treatment of UTI in the newborn age often requires interdisciplinar cooperation between neonatologist, pediatric nephrologist and pediatric urologist. In the work we present an overview of the basic views on the ethiopathogenesis, diagnostics and the treatment of UTI in children. Urinary tract infections are a frequent complication of pregnancy. It is necessary to provide an early diagnostics and treatment to avoid the possible impairment of mother and fetus.
KEY WORDS:
children, infection, urinary tract
Autoři: J. Kliment; J. Svitač
Působiště autorů: Urologická klinika JLF UK a MFN, Martin
Vyšlo v časopise: Urol List 2005; 3(2): 34-38
Souhrn
Infekcie močových ciest (IMC) patria medzi najčastejšie ochorenia v detskom veku. Klinický obraz IMC u novorodenca má svoje špecifické prejavy, odlišné od syptomatológie u starších detí. Za nepriaznivých okolností (oneskorenie liečby, neadekvátna terapia, komplikujúce organické a funkčné zmeny močových ciest) môže infekcia zanecha trvalé následky vznikom jaziev v obličkovom parenchýme. Pri progresii obličkového poškodenia sú postihnuté deti v neskoršom veku ohrozené vznikom hypertenzie, pri bilaterálnom procese môže stav vyústi do chronickej renálnej insuficiencie. Diagnostika a liečba IMC v novorodeneckom veku si často vyžaduje interdisciplinárnu spoluprácu medzi neonatológom, detským nefrológom a detským urológom. V práci podávame prehľad o základných názoroch na etiopatogenézu, diagnostiku a liečbu IMC u detí. Infekcie močových ciest sú častou komplikáciou gravidity. Je potrebná ich včasná diagnostika a liečba pre zabránenie možného poškodenia matky i plodu.
KĽÚČOVÉ SLOVÁ:
deti, infekcia, močové cestyÚVOD
Infekcia močových ciest sa definuje ako invázia baktérií do močového traktu (močové cesty a/alebo obličky), ktoré spôsobujú zápalovú reakciu prejavujúcu sa klinickými príznakmi. V jednotlivých obdobiach detského veku má IMC špecifický priebeh s rozdielnymi klinickými prejavmi a s možnými problémami pri diagnostike. Výnimočným je najmä novorodenecké obdobie, v ktorom aj najčastejšie dochádza k poškodeniu obličiek s možnými trvalými následkami.
BAKTERIÁLNA KOLONIZÁCIA NOVORODENCA
Fyziologický vývoj plodu v maternici matky prebieha za sterilných podmienok. Prvýkrát sa novorodenec stretáva s bakteriálnou flórou počas pôrodu, po pretrhnutí amniového vaku. Koža a gastrointestinálny trakt novorodenca je rýchlo kolonizovaný baktériami pochádzajúcimi z pôrodných ciest a okolia. Vplyvom dojčenia je periuretrálna bakteriálna flóra len zriedka tvorená uropatogénnymi E. coli s P fimbriami. Fyziologická kolonizácia perinea a periuretrálnej zóny predstavuje prirodzenú bariéru proti osídleniu potenciálnymi patogénnymi druhmi. Poruchy v normálnej bakteriálnej flóre často nastávajú pri liečbe širokospektrálnymi antibiotikami, podávanými pri respiračných infektoch alebo pri liečbe otitídy. K podobným zmenám dochádza aj u dojčiat, ktoré nie sú vyživované materským mliekom [3,5].
Incidencia infekcií močových ciest
Incidencia IMC sa mení s vekom dieťata.U donosených novorodencov sa infekcie močových ciest udávajú v 4–7 %, pričom chlapci sú postihnutí 2 razy častejšie ako dievčatá. Po prvom roku života incidencia u chlapcov klesá pod 1 %, u dievčat dosahuje 3 % [5,7].
Vplyv ultrasonografického skríningu
V súčasnej dobe na základe fetálneho a novorodeneckého ultrasonografického (USG) skríningu poznáme morfologický obraz obličiek a vývodných močových ciest u asymptomatického novorodenca. U závažných nálezov (výrazná dilatácia vývodných močových ciest, redukcia obličkového parenchýmu, hrubostenný močový mechúr) by mala by zahájená antibiotická profylaxia ihneď postnatálne, až do doby definitívnej diagnózy. V prípadoch závažnej, často bilaterálnej ureterohydronefrózy u chlapca je nevyhnutné vylúči subvezikálnu obštrukciu (chlopňa zadnej uretry) čo najskôr pomocou mikčnej cystografie. Podobne treba postupova v prípadoch výraznej dilatácie solitárnej obličky. Okrem morfologickej informácie priniesol USG-skríning aj nové poznatky v oblasti etiopatogenézy vrodených anomálií obličiek. Pri vyšetrovaní novorodencov bolo zistené, že čas nálezov charakterizovaných dilatáciou dutého systému s redukciou parenchýmu je založených kongenitálne, bez známok predchádzajúcej infekcie. Ide najmä o nálezy u chlapcov, ktoré sú v pomere k nálezom u dievčat 3–5násobne častejšie [14].
KLASIFIKÁCIA IMC
V tradičnej klasifikácii IMC sa odráža snaha identifikova infekciu podľa lokalizácie (cystitída, pyelonefritída), alebo podľa priebehu (nekomplikované event. komplikované IMC). Vzhľadom na to, že u novorodenca sú príznaky infekcie močových ciest nešpecifické a celkové, je problematické používa klasickú terminológiu. Je skôr potrebné rozlišova prvú infekciu a recidívy. Taktiež je nutné rozlíši asymptomatickú bakteriúriu a symptomatickú infekciu, pri ktorej je u novorodenca vždy postihnutý aj renálny parenchým. Uvedené rozlišovanie má praktický význam, pretože na rozdiel od symptomatickej infekcie pri asymptomatickej bakteriúrii za neprítomnosti obštrukcie, refluxu a neurogénnych porúch močenia nie je vo všeobecnosti doporučovaná antibiotická liečba. Niektorí autori dokonca ani nedoporučujú kultivačné vyšetrenie moču u asymtomatických detí s normálnym sonografickým nálezom na obličkách a vývodných močových cestách.
ETIOPATOGENÉZA
V minulosti sa u novorodenca predpokladal za dominujúci hematogénny zdroj bakteriúrie, na rozdiel od prevažne ascendentného pôvodu u starších detí. V niektorých novších prácach sa hematogénny zdroj IMC spochybňuje [2,10].
Najčastejším pôvodcom IMC u novorodenca (asi v 75–80 %) je E. coli. Menej často sa izoluje Pseudomonas, Klebsiella a Proteus. Z grampozitívnych kmeňov môže IMC vyvola zlatý stafylokok, enterokok a veľmi ojedinele streptokok skupiny B. Predčasne narodené deti sú ohrozené kvasinkovou infekciou, spôsobenou Candida albicans alebo C. parapsilosis. Vstupná brána môže by ascendentná, rovnako ako hematogénna [12]. Patofyziológia infekcií močových ciest odráža interakciu medzi obrannými mechanizmami jedinca a virulentnými vlastnosami mikrobiálneho agens. Na výstup telesnej teploty je potrebné, aby sa imunitný systém produkujúci pyrogény, dostal do styku s mikroorganizmami. To nastáva najmä vtedy, ak baktérie preniknú do obličiek. Febrilný stav sa preto považuje za primárnu známku renálneho postihnutia pri IMC. Zápalový proces, vznikajúci v obličkách po prieniku patogénnych baktérií, predstavuje komplexný, kaskádovitý proces, na ktorom sa zúčastňujú bunkové a humorálne zložky. Dôsledkom obrannej reakcie je agregácia neutrofilných leukocytov, poškodenie endotelu ciev, vazokonstrikcia, edém a následná ischémia renálneho tkaniva. Závažným trvalým následkom môže by vznik jazvy v obličkovom tkanive. Hlavnú úlohu pri poškodení obličiek majú aktívne kyslíkové molekuly. Vznikajú v oblastiach zápalu v aktivovaných leukocytoch, uvoľňujú sa z mitochondrií rozpadnutých buniek a tvoria sa aj pri reperfúzii tkaniva po pôvodnej ischémii [16].
RIZIKOVÉ FAKTORY HOSTITEĽA
Významným rizikovým faktorom je kolonizácia periuretrálnej oblasti uropatogénnou bakteriálnou flórou. Predkožka u novorodeného chlapca sa nedá prehrnú cez glans a môže slúži ako rezervoár baktérií, ktoré sa ascendentnou cestou môžu dosta do močového mechúra. V prácach pochádzajúcich najmä z USA sa zdôrazňuje protektívny účinok cirkumcízie. Riziko IMC sa po obriezke podľa uvedených údajov znižuje 10násobne. Z tohto dôvodu sa cirkumcízia odporúča u chlapcov s obštrukčnou uropatiou a u tých, ktorí majú anatomickú abnormitu predisponujúcu k IMC [17]. Medzi organické rizikové faktory patrí najmä obštrukcia vo vývodných močových cestách, vezikorenálny reflux a neurogénne poruchy močenia (najčastejšie pri spinálnych dyzrafizmoch). Medzi rizikové faktory patelaxáciou svalstva panvového dna počas mikcie [12].
OBRANNÉ MECHANIZMY HOSTITEĽA
U detí, ktoré sú dojčené, sa predpokladá priamy a pozitívny vplyv materského mlieka na zloženie mikrobiálnej kolonizácie črevného traktu, perinea a periuretrálnej oblasti. Významný obranný efekt predstavuje aj močenie bez nálezu zbytkového moču, rovnako ako uskladňovanie moča v močovom mechúri pri nízkom tlaku. Dôležitú protektívnu úlohu má neporušená sliznica močových ciest, ktorá je krytá glykoproteínovou hlienovou vrstvou s baktericídnymi vlastnosami. Medzi obranné faktory patrí aj Tamm-Horsfallova bielkovina v moči, ktorá pôsobí ako falošný receptor pre E. coli. Sekretorický IgA a organické kyseliny v moči inhibujú mikrobiálnu proliferáciu. Prúdenie moču v močových cestách je za normálnych okolností laminárne, pri obštrukcii sa mení na turbulentné, čo uľahčuje ascendentnú bakteriálnu kolonizáciu močových ciest.
VIRULENTNÉ VLASTNOSTI MIKROORGANIZMOV
Uropatogénne baktérie majú viaceré faktory virulencie, ktoré im umožňujú proliferáciu po usídlení sa v močových cestách. Medzi známe faktory uľahčujúce vznik IMC patria povrchové štruktúry baktérií, ako sú polysacharidové antigény O a K, rovnako schopnos tvori niektoré enzýmy, ako je napr. hemolyzín. Dôležitým faktorom virulencie sú P fimbrie uropatogénnych kmeňov E. coli. Ide o organely mikroorganizmu, ktoré umožňujú jeho väzbu na špecifické receptory urotelových buniek vývodných močových ciest a tubulárnych buniek v obličkách. E. coli s P fimbriami, ktoré osídľujú črevný trakt niektorých detí, predstavujú zvýšené riziko vzniku IMC.
DIAGNOSTIKA
V najútlejšom veku sa IMC manifestuje obvykle ako febrilný stav so zvracaním a hnačkou, nepokojom, ktorý v priebehu hodín môže vyústi do sepsy [10]. Špecifické prejavy typické pri IMC, ako ich poznáme u starších detí a u dospelých, chýbajú. Keďže pôvod infekcie nie je zrejmý z klinického obrazu, je nevyhnutné vykona kompletné vyšetrenie moču, krvi a často aj liquoru, odobratého lumbálnou punkciou [1]. U detí školského veku bývajú príznaky IMC už špecifickejšie a prispievajú k správnej diagnóze. V popredí príznakov býva teplota, apatickos, bolesti brucha alebo v lumbálnych oblastiach, dyzurické ažkosti, časté a urgentné močenie.
Pre potvrdenie diagnózy IMC sa vyžaduje pozitívny kultivačný nález moču. Ako iniciálne vyšetrenie využívame močový sediment, nález 10 a viac leukocytov v zornom poli je suspektný z infekcie močových ciest. Pri odbere moču v prípadoch podozrenia na infekciu sme u novorodenca nútení získa moč buď cievkovaním alebo punkciou močového mechúra. Odber do zberného sáčku nebýva spoľahlivý, odber stredného prúdu moču je u novorodenca problematický. Pre potvrdenie diagnózy infekcie sa vyžaduje nález bakteriálnej monokultúry v počte 10 000 pri cievkovanom moči, v prípadoch suprapubického odberu nález akéhokoľvek počtu baktérií v monokultúre. Ak získame zmes baktérií, nález sa považuje za následok kontaminácie pri odbere. U detí školského veku sa bakteriologicky vyšetruje moč odobratý zo stredného prúdu počas močenia. Za priekaznú infekciu močových ciest pri spontánne vymočenom strednom prúde sa vyžaduje kvantita 100 000 baktérií v monokultúre. Pyúria býva prítomná asi u 80–90 % prípadov. Negatívny nález leukocytov v moči nevylučuje diagnózu IMC. Súčasne s vyšetrením moču sa indikuje odber krvi. Leukocytóza nad 20 000 a hodnota C reaktívneho proteínu nad 100 mg/l sú typické prejavy bakteriálnej infekcie. V súčasnosti je názorová zhoda v tom, že všetky deti (chlapci aj dievčatá) s prvou potvrdenou infekciou močových ciest sa majú kompletne vyšetri pomocou zobrazovacích metód. Nie je však úplná zhoda na rozsahu použitia vyšetrovacích metód, ktoré môžu závisie na viacerých faktoroch (intenzita infekcie, vek dieaa, možnosti použitia vyšetrovacích metód apod) [17]. USG-vyšetrením obličiek a močového mechúra je potrebné vylúči obštrukciu, prejavujúcu sa dilatáciou vývodných močových ciest. Charakteristickou známkou pyelonefritídy pri USG-vyšetrení je zväčšenie obličky, strata kortikomedulárnej diferenciácie a zmenená echogenita parenchýmu. Najcitlivejším vyšetrením dokazujúcim zápalové postihnutie renálneho parenchýmu je statická scintigrafia pomocou 99mTc-DMSA. Oblasti so zníženým vychytávaním rádiofarmaka sú ohrozené vznikom ireverzibilnej jazvy v obličkovom parenchýme [13]. Z praktického hľadiska však scintigrafia nemá v prvých hodinách ochorenia prínos, pretože na jej základe nedochádza k zmene liečby. Vylučovacia urografia sa pre zvýšenú plynatos abdomenu a nižšiu koncentračnú schopnos obličiek v novorodeneckom veku v súčasnej dobe nepoužíva. Mikčnou cystouretrografiou treba vylúči subvezikálnu obštrukciu a/alebo vezikorenálny reflux. Vyšetrenie je možné indikova bezprostredne po odoznení akútnych zápalových príznakov, v prípadoch závažnej ureterohydronefrózy u chlapcov je cystografiu potrebné vykona neodkladne v rámci inicálneho diagnostického procesu. Diagnostický postup pri infekciách močových ciest je uvedený na obr. 1.
Obr. 1. Diagnostický postup pri infekcii močových ciest u detí. 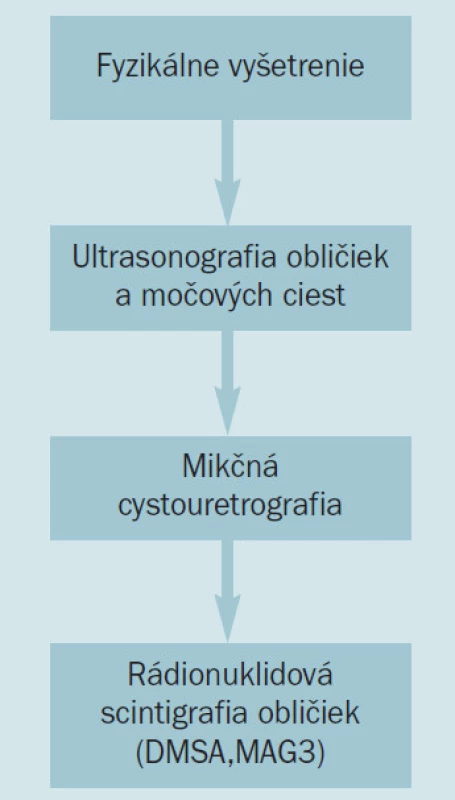
TERAPIA
Prvá epizóda akútnej pyelonefritídy býva spôsobená najčastejšie kolibacilárnou bakteriálnou infekciou z črevného traktu, citlivou na cefalosporíny (CF). Enterokoková infekcia je často rezistentná na treogeneračné CF. Pri podozrení na uvedenú infekciu je vhodné CF kombinova s ampicilínom. Gentamycín môže by liekom voľby, pri uvedenej terapii je nutné monitorova obličkové funkcie a krvný obraz. Ceftriaxon, nitrofurantoin a sulfamethoxazol sú u novorodenca kontraindikované. Parenterálne antibiotiká sa podávajú spravidla 5–7 dní, pokračuje sa perorálne, celková dåžka antibiotickej terapie sa u novorodenca doporučuje 2–3 týždne [4,5]. Krátkodobá liečba alebo liečba jednou dávkou sa u detí vôbec neodporúča. V prípade kvasinkovej sepsy sa z hľadiska toxicity uprednostňuje fluconazol (6 mg/kg/deň) pred amphotericínom B. Pred ukončením terapie je nutné vylúči VUR cystografiou. Ak je prítomný reflux, pokračuje sa v profylaktickej liečbe večernou dávkou antibiotika (v tretine až polovici pôvodnej terapeutickej dávky). Vzhľadom na vysoké riziko recidívy IMC v prvých 6 mesiacoch života odporúčajú niektorí autori polročnú profylaxiu ponecha aj u detí bez VUR [6,11]. Dávkovanie antibiotík je uvedené v tab. 1 a 2. Okrem antibiotickej terapie je často nevyhnutná infúzna liečba s korekciou vnútorného prostredia. V prípadoch ažkej sepsy je nevyhnutné monitorova a zabezpeči všetky vitálne funkcie pri hospitalizácii na jednotke intenzívnej starostlivosti [14]. Ak nie je infekcia následkom obštrukčnej uropatie, vezikorenálneho refluxu alebo neurogénneho mechúra, dochádza k zlepšeniu zdravotného stavu do 24–48 hodín. Ak je IMC komplikáciou obštrukčnej uropatie, je u najzávažnejších nálezov potrebná dočasná derivácia moču. Jej spôsob závisí od lokalizácie obštrukcie a predpokladanej doby jej ponechania. Pri derivácii možno využi punkčnú techniku so zavedením drenu (epicystostomia, nefrostomia), alebo vykona kožnú stomiu otvorenou cestou (vezikostomia, ureterostomia, pyelostomia). Novorodenec s IMC vyžaduje hospitalizáciu. V prípadoch dysfunkčného močenia u starších detí j
Tab. 1. Dávkovanie antibiotík u donoseného novorodenca pri parenterálnej liečbe (upravené podľa [4,7]). ![Dávkovanie antibiotík u donoseného novorodenca pri parenterálnej liečbe (upravené podľa [4,7]).](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/958f92e5acbee35bb71ce545644ef017.png)
Tab. 2. Dávkovanie antibiotík pri perorálnej liečbe (upravené podľa [4,7]). ![Dávkovanie antibiotík pri perorálnej liečbe (upravené podľa [4,7]).](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/15aaf7c59598023be21e6e6543e650a3.png)
INFEKCIE MOČOVÝCH CIEST POČAS TEHOTENSTVA
Počas tehotenstva močový trakt podlieha viacerým anatomickým a fyziologickým zmenám, ktoré v konečnom dôsledku môžu vytvára podmienky pre funkčné zmeny dolných močových ciest ako aj patologické stavy ohrozujúce matku i plod.
Najvýznamnejšie zmeny močového traktu počas tehotenstva
Obličky sa zväčšujú približne o 1 cm v dôsledku zvýšenia renálneho plazmatického prietoku a intersticiálneho priestoru. O 40 až 60 % sa zvyšuje glomerulárna filtrácia, ktorú sprevádza hyperkalcúria v dôsledku zvýšenia hladiny kalcitriolu v plazme. Zároveň sa však zvyšuje hladina inhibítorov tvorby konkrementov (citrátov, magnézia a ďalších), takže počas gravidity nie je vyššie riziko tvorby konkrementov. V dôsledku relaxačného účinku progesteronu a mechanického tlaku uteru sa od 7. týždňa gestácie dilatujú horné odvodné močové cesty, pričom dilatácia je výraznejšia na pravej strane vplyvom dextrorotácie uteru a ochranného účinku colon sigmoideum na ľavej strane. Sliznica močového mechúra a uretry je viac prekrvená vplyvom zvýšenej hladiny estrogénov a progesteronu. Detruzor močového mechúra vplyvom estrogénov hypertrofuje, ale zvýšená hladina progesteronu spôsobuje relatívnu hypotóniu močového mechúra a jeho zvýšenú kapacitu. Zväčšeným uterom je močový mechúr vytlačený smerom dopredu a intraabdominálne [8]. Výsledkom anatomických a fyziologických zmien na dolných močových cestách je častejší výskyt symptómov dolných močových ciest (polakizúria, nokturia, urgencia a ďalšie) a častejší výskyt symptomatických infekcií močových ciest.
Infekcie obličiek a močových ciest počas tehotenstva
Infekcie močových ciest sú častou komplikáciou tehotenstva. Vyvolávateľmi infekcií močových ciest počas tehotenstva sú gramnegatívne baktérie, predovšetkým E. coli, Klebsiella, Proteus, ale aj grampozitívne koky a enterokoky. Asymptomatická bakteriúria (počet bakteriálnych kolónií viac ako 10 na 5) sa vyskytuje v 5–10 % gravidít, čo je síce rovnaký výskyt ako u negravidných žien, ale u gravidných žien je 4 až 5krát vyššie riziko vývinu symptomatickej infekcie močových ciest. Akútna pyelonefritída sa vyskytuje u 1–2 % gravidných žien a u nich sa častejšie vyskytuje predčasný pôrod a nezrelos plodu s nízkou pôrodnou hmotnosou. Dilatácia horných močových ciest, hypotonia močového mechúra a stimulujúci účinok estrogénov na vývin infekcie v horných močových cestách sú faktormi, ktoré sú zodpovedné za vyššie riziko bakteriúrie pre progresiu do klinicky symptomatickej infekcie močových ciest počas gravidity [8]. Klinický obraz akútnej pyelonefritídy u gravidných žien sa nelíši od klinického obrazu u negravidných, v popredí sú vysoké teploty, bolesti v lumbálnej krajine, symptómy dolných močových ciest a celková schvátenos. Akútny zápal môže vyústi do urosepsy s možným prípadným výskytom multiorgánového zlyhania v rámci septického stavu a s následným priamym ohrozením života matky a plodu. Pre tieto dôvody sa odporúča u gravidných žien vykonáva skríning na bakteriúriu. Ak sa asymptomatická bakteriúria potvrdí, odporúča sa jej liečba antibiotikami. Za bezpečné antibioúrie treba zváži profylaktické podávanie protibakeriálnych liekov počas zvyšku gravidity. Akútna pyelonefritída sa lieči cefalosporínmi 2. a 3. generácie a krátkodobo podávanými aminoglykosidmi. Fluorochinolóny, trimetoprim a tetracyklíny sú relatívne kontraindikované a nemali by sa v gravidite používa. Prehľad o antibiotikách a ich možnosti použitia v tehotenstve je uvedený v tab. 3.
Tab. 3. Antibiotika po čas tehotenstva. 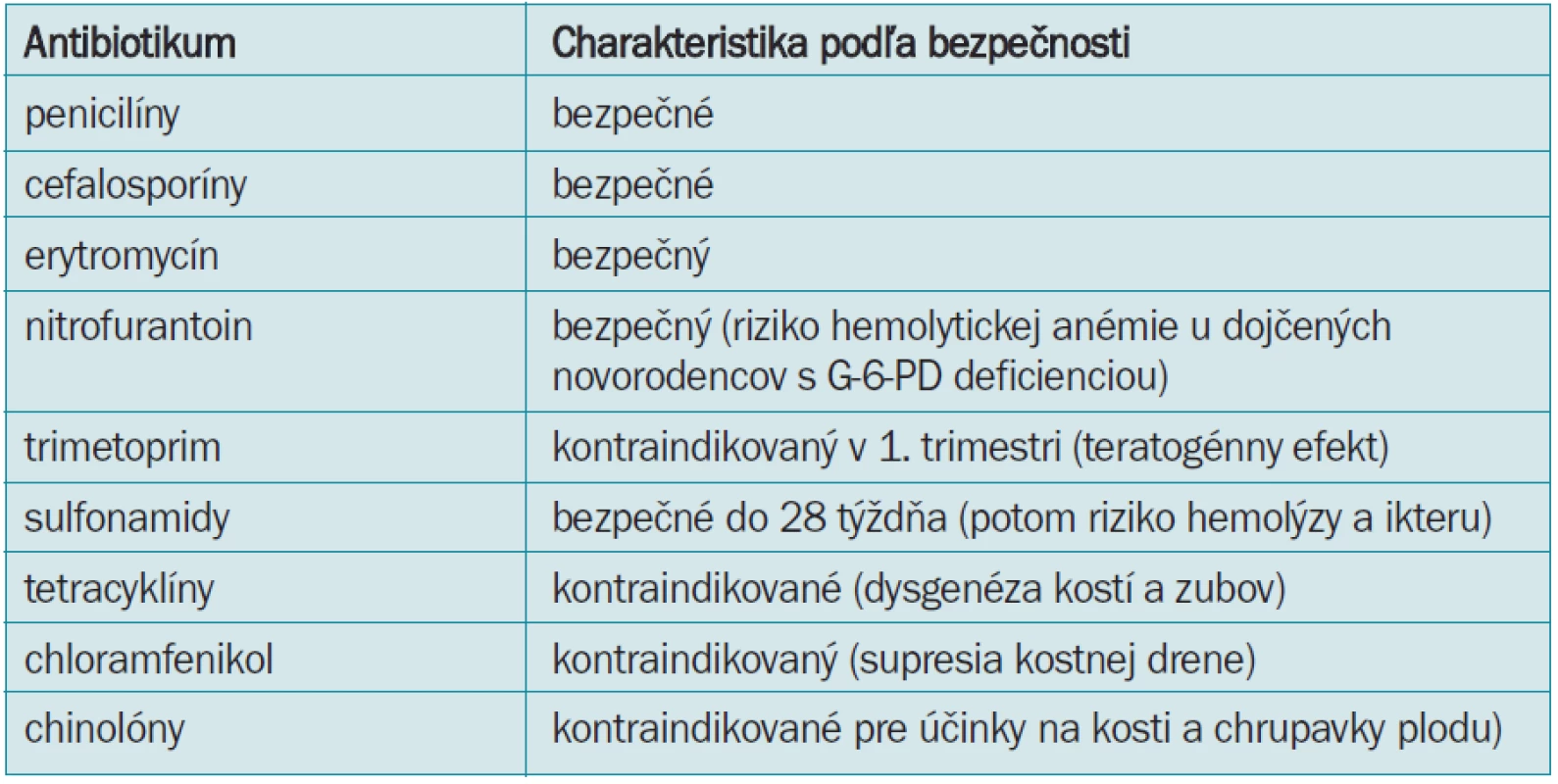
prof. MUDr. Ján Kliment, CSc.MUDr. Juraj Svitač, CSc.
Urologická klinika JLF UK a MFN, Martin
Zdroje
1. Adler-Shohet FC, Cheung MM, Hill M, Lieberman JM. Aseptic meningitis in infants younger than six months of age hospitalized with urinary tract infections. Pediatr Infect Dis J 2003; 22 : 1039-1042.
2. Ashouri N, Butler J, Vargas-Shiraishi OM, Singh J, Arrieta A. Urinary tract infection in neonates: How aggresive a workup and therapy? Infect Med 2003; 20(2): 98-102.
3. Avery GB, Fletcher MA, MacDonald MG. Acute infection. In: Frei BJ, McCracken GH Jr. Neonatology. Philadelphia: Lippincott Wiliams 1999 : 1189-1230.
4. Bláhová K, Janda J. Akutní pyelonefritida v kojeneckém a batolecím vìku. Čes Slov Pediat 2004; 59(3): 136-139.
5. Gearhart JP, Rink RC, Mouriquand PDE. Pediatric urinary tract infections. In: Shortliffe LMD. Pediatric Urology. Philadelphia: W. B. Sunders Company 2001 : 237-258.
6. Hellerstein S. Long term consequences of urinary tract infection. Curr Opin Pediat 2000; 12(2): 125-128.
7. Hellerstein S. Urinary tract infections in children: Pathophysiolgy, risk factors and management. Infect Med 2002; 19(12): 554-560.
8. Chaliha C, Stanton SL. Urological problems in pregnancy. BJU International 2002; 89 : 469-476.
9. Larcombe J. Urinary tract infection in children. BMJ 1999; 319 : 1173-1175.
10. Leibowitz E. Neonatal candidiosis: Epidemiologic, clinical and therapeutic aspects. Infect Med 2003; 20(10): 494-498.
11. Linshaw MA. Controversies in childhood urinary tract infection. World J Urol 1999; 17 : 383-395.
12. Nuutinen M, Uhari M. Recurremce and follow-up after urinary tract infection under the age of 1 year. Pediatr Nephrol 2001; 16 : 69-72.
13. Svitač J, Kliment J, Zibolen M. Diagnostika akútnej pyelonefritídy v detskom veku. Scripta medica Brunensis 1996; 70(Suppl 4): 336-338.
14. Svitač J. Vezikorenálny reflux u novorodenca. Čes Slov Pediat 2000; 55(7): 432-436.
15. Pisarčíková M, Kurák M. Odporúčania pre liečbu ažkej sepsy u detí. Medicínsky monitor 2004; 6 : 10-11.
16. Zibolen M et al. Praktická neonatológia. Martin: Vydavateľstvo Neografie 2001.
17. Watson AR. Pediatric urinary tract infection. EAU Update Series 2004; 2 : 94-100.
Štítky
Detská urológia Urológia
Článek MYKOTICKÉ INFEKCEČlánek EditorialČlánek CHRONICKÉ PÁNEVNÍ BOLESTIČlánek SEPTICKÝ ŠOK U UROINFEKCÍČlánek GUIDELINES EAU PRO DIAGNOSTIKU A LÉČBU INFEKCÍ MOČOVÝCH CEST, VČETNĚ POHLAVNÍCH CEST U MUŽŮ1. ČÁSTČlánek KVÍZ
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2005 Číslo 2- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- NEKOMPLIKOVANÉ UROINFEKCE: CO JE NOVÉHO A CO SE ZMĚNILO
- KOMPLIKOVANÉ UROINFEKCE: CO JE NOVÉHO A CO SE ZMĚNILO
- INFEKCIE MOČOVÝCH CIEST U DETÍ A V TEHOTENSTVE
- MYKOTICKÉ INFEKCE
- Editorial
- UROGENITÁLNÍ TUBERKULÓZA NA POČÁTKU 3. TISÍCILETÍ
- CHRONICKÉ PÁNEVNÍ BOLESTI
- PRINCIPY ANTIMIKROBIÁLNÍ LÉČBY U UROINFEKCÍ
- SEXUÁLNĚ PŘENOSNÁ ONEMOCNĚNÍ Z POHLEDU UROLOGA
- SEPTICKÝ ŠOK U UROINFEKCÍ
-
GUIDELINES EAU PRO DIAGNOSTIKU A LÉČBU INFEKCÍ MOČOVÝCH CEST, VČETNĚ POHLAVNÍCH CEST U MUŽŮ
1. ČÁST - KVÍZ
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- MYKOTICKÉ INFEKCE
- INFEKCIE MOČOVÝCH CIEST U DETÍ A V TEHOTENSTVE
- SEPTICKÝ ŠOK U UROINFEKCÍ
-
GUIDELINES EAU PRO DIAGNOSTIKU A LÉČBU INFEKCÍ MOČOVÝCH CEST, VČETNĚ POHLAVNÍCH CEST U MUŽŮ
1. ČÁST
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



