-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vyšetřování a medikamentózní léčba benigní hyperplazie prostaty: přehledový článek
A REVIEW OF THE INVESTIGATION AND MEDICAL MANAGEMENT OF BENIGN PROSTATIC HYPERPLASIA
This review will cover the assessment of benign prostatic hyperplasia (BPH) and discuss the established and upcoming medical treatment options available to an urologist. We evaluate the evidence base underlying current guidelines thereby providing recommendations for a structured approach to managing patients with lower urinary tract symptoms (LUTS) thought to be secondary to BPH. We examine the indications for the different alpha antagonists, 5 alpha reductase inhibitors and review the data for combination therapy. The use of new therapies such as intraprostatic injection of botulinum toxin therapy may become established, however much work still needs to be carried out as the evidence base, as is so often the case, is inadequate to suggest use of new emergent techniques outside of clinical trials. Surgical therapy is being used less frequently to manage BPH, however it is still the treatment of choice when complications of BPH such as retention have developed. In conclusion LUTS are highly prevalent in elderly males, being consequent upon many different pathologies, and need appropriate assessment, counselling, management and follow up for which there are many modalities of available treatment.
KEY WORDS:
benign prostatic hyperplasia (BPH) - lower urinary tract symptoms (LUTS) - bladder ouflow obstruction (BOO) - alpha antagonists - 5 alpha reductase inhibitors - combination therapy - discontinuation therapy - botulinum toxin
Autori: A. Mangera; C. R. Chapple
Pôsobisko autorov: Sheffield S10 2 JF, UK ; Glossop Road ; Glossop Road Sheffield S10 2 JF, UK ; Clinical Research FellowSheffield Teaching Hospitals ; Sheffield Teaching Hospital
Vyšlo v časopise: Urol List 2010; 8(4): 50-57
Súhrn
Tento přehledový článek se zabývá vyšetřovacími modalitami benigní hyperplazie prostaty (BPH) a hodnotí ověřené i moderní způsoby medikamentózní léčby, jež mají urologové v současné době k dispozici. Hodnotíme důkazy, které představují podklady pro aktuální verzi guidelines, a nabízíme tedy doporučení pro strukturovaný přístup pro léčbu pacientů se symptomy dolních cest močových (LUTS), u nichž se předpokládá souvislost s BPH. Hodnotíme indikace pro aplikaci nejrůznějších typů antagonistů alfa-adrenergních receptorů, inhibitorů 5-alfa reduktázy a kombinovanou terapii. Předtím, než bude možné schválit nové terapie, jako je například injekční aplikace botulotoxinu přímo do prostaty, je nutné je ověřit v dalších studiích vzhledem k tomu, že dostupné důkazy (jak tomu bývá v mnoha případech) nejsou dostatečné pro doporučení těchto terapeutických modalit mimo klinické studie. Chirurgická léčba BPH bývá indikována méně často, stále však představuje jednu z možností v případě výskytu komplikací, jakou je např. močová retence. U starších mužů jsou LUTS vysoce prevalentní, obvykle jsou vyvolány celou řadou nejrůznějších patologií. Pro adekvátní diagnostiku a léčbu máme v současné době velké množství terapeutických modalit.
KLÍČOVÁ SLOVA:
benigní hyperplazie prostaty (BPH) - symptomy dolních cest močových (LUTS) - obstrukce výtoku z močového měchýře (BOO) - alfa antagonisté - inhibitory 5-alfa reduktázy - kombinovaná terapie - vysazení terapie - botulotoxinÚVOD
Benigní hyperplazie prostaty (BPH) je histologická diagnóza založená na přítomnosti hyperplazie v prostatické žláze. BPH obvykle postihuje přechodnou zónu prostaty, která obepíná močovou trubici. Zvětšení žlázy tedy může snadno vyvolat benigní prostatickou obstrukci (BPO). Hyperplazie je stimulována androgeny, zejména silným hormonem dihydrotestosteronem, který je prostřednictvím enzymu 5-alfa reduktázy konvertován z testosteronu. Hyperplazie postihuje jak buňky hladké svaloviny, tak glandulární pojivovou tkáň. Kontrakce hladké svaloviny v prostatě mohou být rovněž vyvolány prostřednictvím sympatického nervového systému, a tak mohou dále zhoršovat již existující obstrukci. Na patolofyziologii obstrukce se tedy podílejí dva mechanizmy: statický mechanizmus (větší velikost prostatické žlázy) a dynamický mechanizmus (kontrakce hladké svaloviny v prostatě). Oba mechanizmy lze ovlivnit pomocí medikamentózní léčby.
BPH představuje u mužů nejčastěji se vyskytující benigní neoplazma. Na základě histologických studií vzorků odebraných během pitvy se odhaduje, že BPH trpí 40 % mužů ve věku 50–60 let, 70 % mužů ve věku 60–70 let a 88 % mužů ve věku 70–80 let. Je jasné, že ne u všech mužů s histologicky prokázanou BPH se vyskytují symptomy onemocnění. Velká evropská studie sestavená na základě lékař-ských zpráv praktických lékařů odha-duje celkovou míru prevalence dolních cest močových (souvisejících s BPH) na 10,3 % u mužů starších 45 let, která se nadále zvyšuje na 24 % u mužů nad 80 let.
Na vzniku onemocnění se podílí celá řada faktorů; věk, hladina androgenů a objem prostaty zvyšují riziko vzniku symptomů. Předpokládá se, že afroameričané mají vyšší riziko a asiaté naopak nižší riziko vzniku BPH. Prevalence BPH u asiatů žijících v západní společnosti se však blíží prevalenci hostitelské země, což poukazuje na existenci nedefinovaných environmentálních rizikových faktorů.
VYŠETŘOVÁNÍ PACIENTŮ S BPH
Přítomnost BPH obvykle předpokládáme u pacientů starších 50 let, kteří si stěžují na přítomnost mikčních symptomů nasvědčujících obstrukci. Jak vidíme v tab. 1, BPH se často vyskytuje ve spojitosti s LUTS souvisejícími s plnicí, mikční a postmikční fází. S BPH může souviset celá řada dalších onemocnění, proto je nezbytné pečlivě zhodnotit celkovou anamnézu.
Tab. 1. Symptomy dolních cest močových, symptomy společné pro BPO jsou vyznačeny kurzívou. 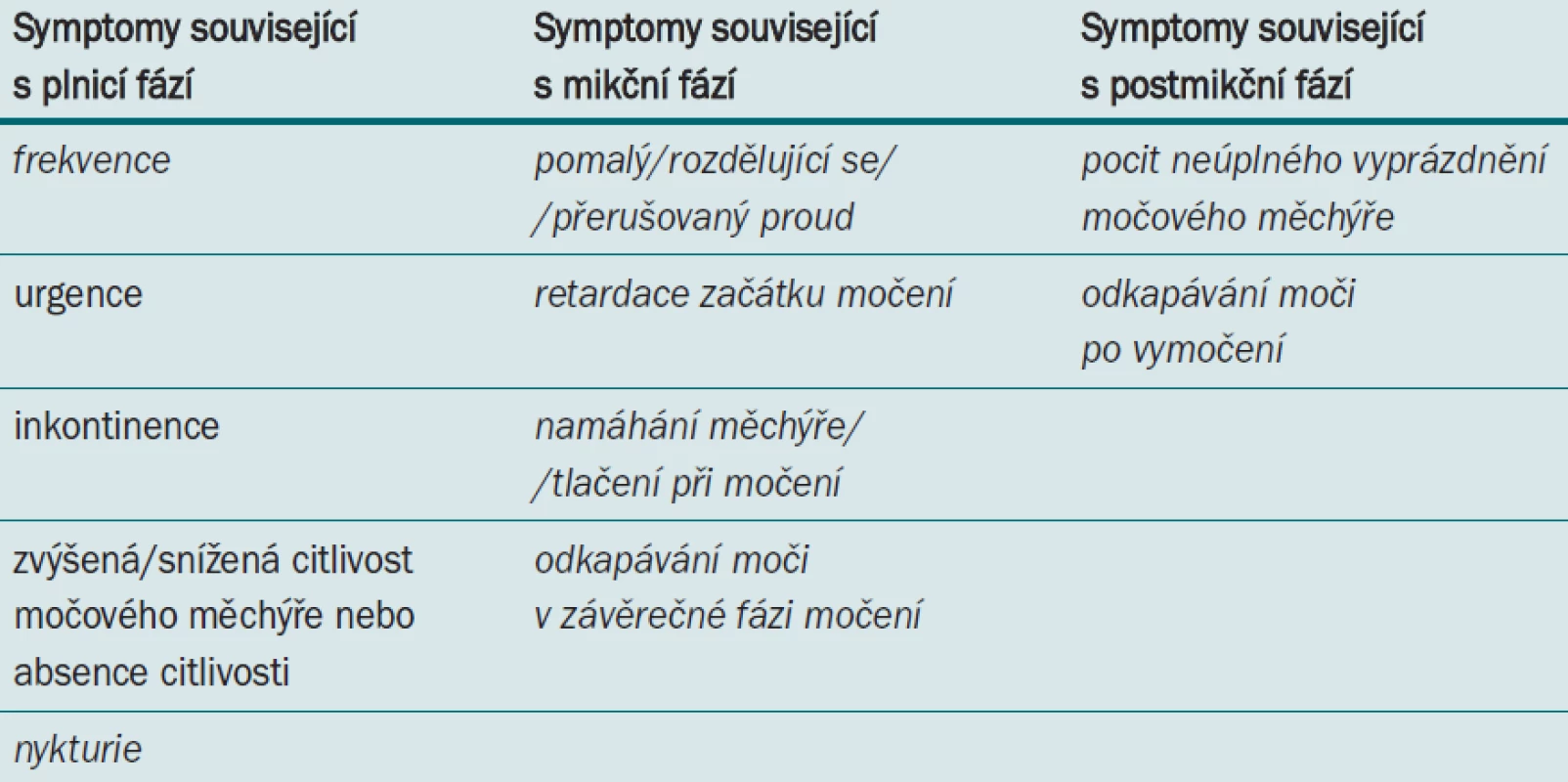
Pacienti trpící LUTS by tedy měli podstoupit fyzikální vyšetření (se zaměřením na oblast břicha, zevního genitálu) a digitální rektální vyšetření pro odhad velikosti prostaty a detekci dalších případných patologií. Dále se doporučuje provedení cíleného neurologického vyšetření a hodnocení pacientových obtíží pomocí ověřených symptom skóre, jako je např. IPSS. Užívání těchto instrumentů může pomoci při volbě vhodné léčby a rovněž při monitorování reakce pacienta na terapii. Pro vyloučení ostatních příčin LUTS se pacientům doporučuje vést si mikční diář (se záznamem frekvence/objemu moči).
Provedení PSA testu je vhodné pouze po pečlivém uvážení a poučení pacienta a po vyšetření prostaty. Pacienta je třeba informovat o tom, že zvýšená hladina PSA může sloužit jako marker velikosti prostaty a monitorování progrese BPH. Důkazy ukazují, že hladina PSA > 1,4 ng/ml vyvolaná větší velikostí prostaty svědčí o zvýšeném riziku progrese onemocnění. V případě podezření na přítomnost karcinomu prostaty může být indikována invazivní transrektální biopsie. Odhaduje se, že minimálně 50 % pacientů, u nichž je na základě PSA screeninigu identifikován karcinom prostaty, nemá ve skutečnosti klinicky signifikantní karcinom. Před provedením testu je rovněž nutné vyloučit infekci močových cest (UTI). Test není vhodné provádět dříve než po uplynutí jednoho měsíce od vyléčení prokázané UTI.
U všech mužů by měl být proveden rozbor moči pomocí testovacího proužku a kultivace moči, což umožní snadno vyloučit léčitelnou příčinu onemocnění a zhodnotit přítomnost dalších abnormalit. Měření hladiny kreatininu v séru se doporučuje pouze u mužů s podezřením na poškození renální funkce (např. hmatný močový měchýř, noční enuréza, recidivující infekce močových cest nebo anamnéza litiázy).
Odborné vyšetření by mělo dále zahrnovat měření rychlosti proudu moči a objemu postmikčního rezidua. Cystoskopie a zobrazovací vyšetření horních cest močových by měly být vyhrazeny pouze pro následující klinické indikace: chronická retence, hematurie, recidivující infekce, sterilní pyurie a bolest. U mužů zvažujících operační léčbu, a zejména u mužů s podezřením na narušení funkce močového měchýře (např. nulová reakce na léčbu, neurologické onemocnění a chronická retence) je indikována multikanálová cystometrie.
LÉČBA BPH
Cíl léčby LUTS by měl spočívat ve zmírnění symptomů, zlepšení kvality života pacientů, prevenci progrese onemocnění a vzniku komplikací. Benefit léčby je třeba uvážit v kontextu potenciálních vedlejších účinků. V současné době lze dostupné terapie rozdělit do čtyř kategorií:
Pozorné vyčkávání
Tato modalita je vhodná pro pacienty s mírnými nebo středně závažnými symptomy, které mají minimální dopad na kvalitu života pacienta. Pacienty je třeba informovat o benigní povaze tohoto onemocnění. Dále je vhodné doporučit pacientovi změnu životního stylu a úpravu návyků, zejména omezení příjmu tekutin, alkoholu a nápojů obsahujících kofein, a nácvik technik jako např. masáž močové trubice („urethral milking“) umožňující omezit odkapávání moči po vymočení. Pokud dojde ke zhoršení symptomů, měl by pacient vyhledat svého lékaře. V tomto případě se doporučuje pravidelné hodnocení symptomů a obtíží (aktivní sledování).
Medikamentózní terapie
Medikamentózní terapii je vhodné zahájit pouze u pacientů s obtěžujícími LUTS v případě, že konzervativní léčba selhala nebo její indikace není vhodná. Benefit medikamentózní léčby je však nutné posoudit v kontextu s dalšími komorbiditami. Medikamentózní léčba má následující možnosti:
Antagonisté alfa-adrenergních receptorů (dále jen alfa antagonisté)
Aktivace noradrenergních receptorů alfa-1 způsobuje kontrakci hladké svaloviny prostatické žlázy. Inhibice těchto receptorů tedy vyvolá relaxaci hladké svaloviny v prostatě a zmenšení odporu výtoku z močové trubice. Účinek alfa antagonistů nastupuje velmi rychle (obvykle během 48 hod). Léčba poskytuje okamžitou úlevu symptomů. Přibližně 70 % pacientů s BPH reaguje na léčbu během prvních třech týdnů. Několik studií prokázalo, že tyto preparáty navozují úlevu symptomů daleko rychleji než inhibitory 5-alfa reduktázy. Při aplikaci všech typů alfa antagonistů bylo zaznamenáno průměrné zlepšení symptom skóre o 30–40 % spolu se zlepšením Qmax o 15–30 %. Na rozdíl od inhibitorů 5-alfa reduktázy nebyl u této léčby pozorován žádný efekt na objem prostaty, a tedy progresi onemocnění.
Všechny druhy alfa antagonistů mají srovnatelný účinek, vedlejší účinky jsou však lépe snášeny u preparátů s postupným uvolňováním, jako např. Tamsulosin MR a Alfuzosin XL. Tamsulosin a silodosin mají srovnatelný účinek a jsou více selektivní na receptor alfa1-A, který převládá v prostatě, a vyvolávají tedy menší systémové změny (Chapple et al, abstrakt v EAU 2010). Vedlejší účinky obou preparátů jsou shrnuty v tab. 2.
Tab. 2. Vedlejší účinky alfa antagonistů. 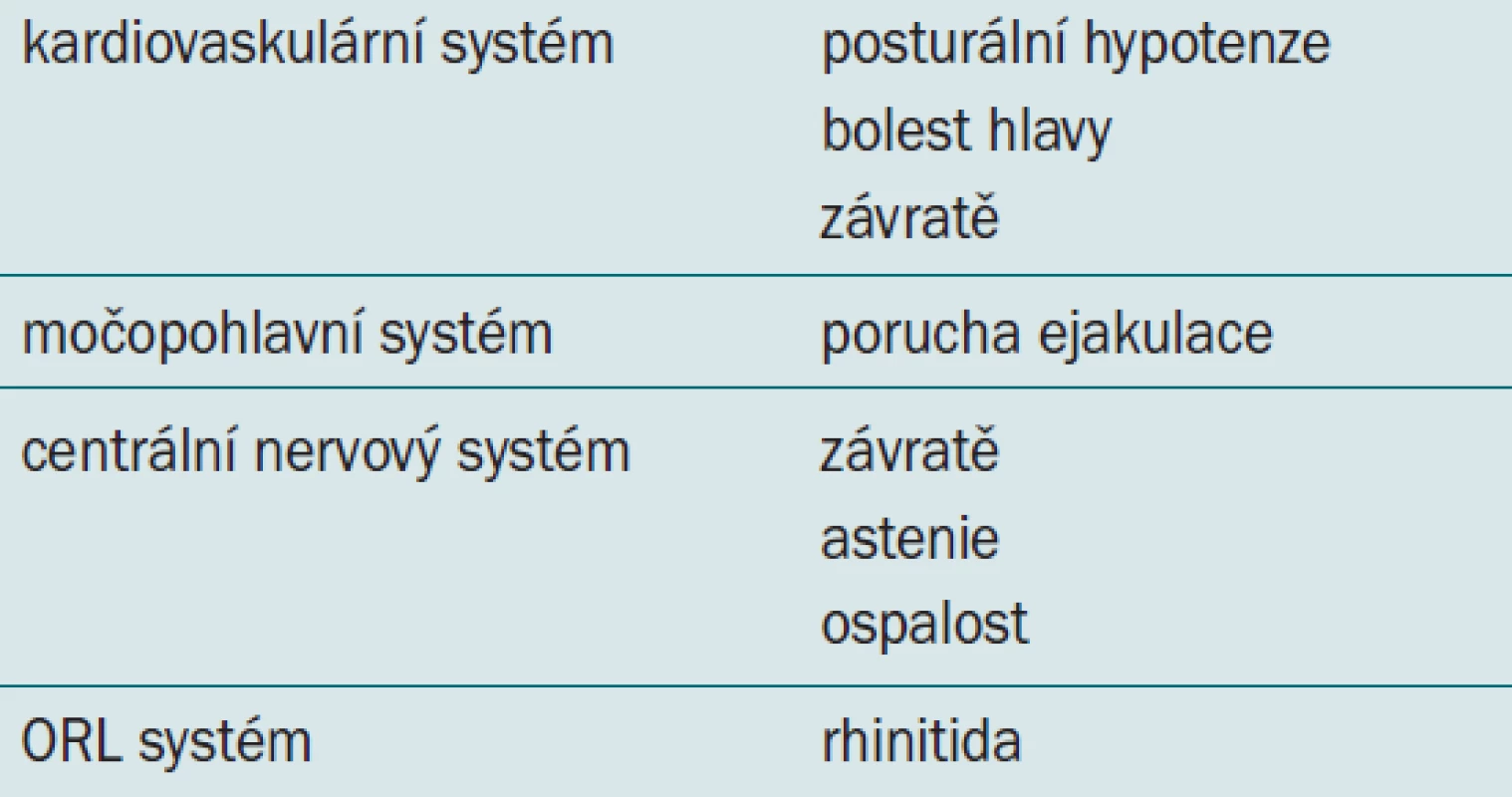
Alfuzosin (Xatral)
Alfuzosin se podává v dávce 2,5 mg TDS nebo ve formě s postupným uvolňováním 10 mg OD. Podávání preparátu jednou denně je spojeno s menším výskytem kardiovaskulárních nežádoucích účinků u pacientů trpících hypertenzí. Bylo prokázáno, že aplikace alfuzosinu snižuje u pacientů s BPH (ve srovnání s kontrolní skupinou) výskyt ejakulační dysfunkce. Vallancien et al zaznamenali ve studii zahrnující 689 mužů, kteří užívali alfuzosin po dobu tří let, následující výsledky: u 12,4 % pacientů došlo ke zhoršení IPSS o čtyři body, u 2,6 % pacientů byl zaznamenán výskyt AUR. 5,7 % mužů podstoupilo operaci v důsledku BPH. Nejlepšími predikátory selhání léčby byly velikost prostaty a vyšší PSA.
Doxazosin (Cardura)
Doxazosin se podává v dávce 4, nebo 8 mg, to stejné platí i pro preparáty s pomalým uvolňováním. Otevřená pozorovací studie zahrnující 3 684 mužů, kteří užívali doxazosin ve formě s pomalým uvolňováním, prokázala zlepšení IPSS skóre, u pacientů s hypertenzí však došlo ke snížení krevního tlaku. Metaanalýza 13 studií prokázala výskyt závratí u 11 % pacientů a výskyt slabosti u 6 % pacientů.
Terazosin (Hytrin BPH)
Terazosin se podává v dávce 5, nebo 10 mg. Vzhledem k tomu, že první dávka vyvolává hypotenzi, doporučuje se postupné zvyšování (titrace), v důsledku čehož je nástup účinku tohoto preparátu pomalejší. Systematický přehled publikovaných údajů uvádí, že aplikace terazosinu je (oproti tamsulosinu) spojena s vyšším rizikem vzniku závratí, závažné hypotenze a pocitu sucha v ústech.
Tamsulosin (Flowmax)
Tamsulosin se podává v dávce 0,4, nebo 0,8 mg, k dostání je rovněž ve formě s pomalým uvolňováním (0,4 mg). Forma s postupným uvolňováním zabezpečuje nepřetržitou absorpci látky, což má za následek snížení výkyvů krevního tlaku. Jedná se o první preparát se specifitou pro alfa-1A receptory. Tamsulosin má nižší afinitu na vaskulární receptory. Ve srovnání s alfuzosinem a terazosinem vyvolává aplikace tamsulosinu nižší posturální hypotenzi. Retrospektivní analýza dvou evropských randomizovaných kontrolovaných studií ukázala, že incidence vedlejších účinků se při aplikaci tamsulosinu významně neliší od placeba, což svědčí o výborné snášenlivosti preparátu. U skupiny pacientů však tamsulosin způsobuje ejakulační dysfunkci. Současné užívání antihypertenziv je bezpečné – tamsulosin nevyvolává žádné změny ve farmako-dynamické odpovědi, není tedy žádný důvod pro úpravu dávkování.
Silodosin
Doporučovaná denní dávka silodosinu činí max. 8 mg. Jedná se o vysoce selektivního antagonistu adrenoreceptoru alfa-1A. Účinek nastupuje rychle – již čtyři dny po zahájení léčby byl zaznamenán významný pokles IPSS skóre. Aplikace silodosinu je spojena s vysokou incidencí poruchy ejakulace, a to dokonce u zdravých jedinců (dobrovolníků). Klinické studie prokazují výborné výsledky s ohledem na rychlost proudu moči a IPSS skóre, u jedné čtvrtiny pacientů však léčba způsobuje poruchu ejakulace. S ohledem na výskyt kardiovaskulárních vedlejších účinků je léčba silodosinem bezpečnější než aplikace nonalfa-1A selektivních agens.
Doporučení
Alfa antagonisté jsou vhodnou terapeutickou modalitou pro léčbu pacientů se středně závažnými až závažnými symptomy dolních cest močových s nízkým nebo středním rizikem progrese onemocnění. Systémová hodnocení prokazují, že tamsulosin je spojen s nejnižší mírou výskytu kardiovaskulárních komplikací a představuje vhodný preparát pro léčbu první volby. Nejnovější údaje prokazují zlepšený bezpečností profil u Xatralu XL (alfuzosinu). Tento preparát představuje přijatelnou alternativu pro léčbu první volby. Novější preparát Silodosin je rovněž spojen s minimálním výskytem kardiovaskulárních komplikací, jeho aplikace je však spojena s vysokou mírou výskytu ejakulační dysfunkce.
Ostatní typy alfa antagonistů jsou vhodné pro mladší pacienty a pacienty, u nichž neočekáváme výskyt vedlejších kardiovaskulárních účinků. U pacientů s vysokým rizikem progrese onemocnění (tab. 4) se doporučuje zvážit aplikaci inhibitorů 5-alfa reduktázy nebo kombinovanou léčbu.
Tab. 3. Rizikové faktory pro progresi onemocnění. 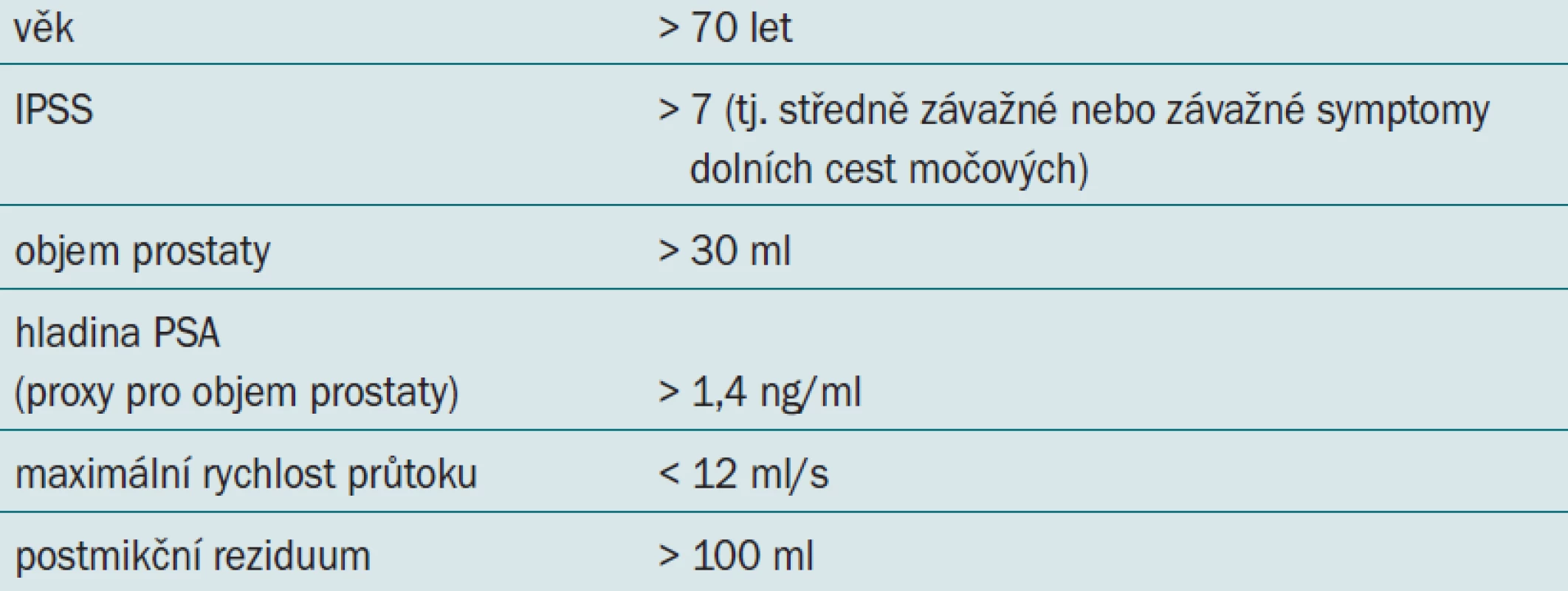
Inhibitory 5-alfa reduktázy
Testosteron je v buňkách prostaty prostřednictvím enzymu 5-alfa reduktázy konvertován na dihydrotestosteron, který působením na prostatickou tkáň vyvolává BPH. Inhibitory 5-alfa reduktázy byly vyvinuty s cílem potlačit tvorbu dihydrotestosteronu, a tedy zastavit hyperplazii. Nejčastěji užívanými inhibitory 5-alfa reduktázy jsou finasterid (Proscar 5 mg) a dutasterid (Avodart 0,5 mg) (tab. 3). Je třeba zdůraznit, že stupeň potlačení tvorby testosteronu nesouvisí s klinickým účinkem.
Tab. 4. Procentuální pokles dihydrotestosteronu při aplikaci inhibitorů 5-alfa reduktázy. 
Tab. 4 uvádí přehled rizikových faktorů pro vznik BPH. Většina studií definuje progresi jako nutnost operační léčby BPH nebo jako progresi onemocnění do fáze akutní močové retence. Inhibitory 5-alfa reduktázy jsou účinné zejména u pacientů s uvedenými rizikovými faktory. Užívání inhibitorů 5-alfa reduktázy vede k poklesu symptom skóre, zmenšení objemu prostaty o 20–30 %, zvýšení rychlosti průtoku moči a snížení rizika operace a vzniku akutní močové retence. Je třeba si uvědomit, že ke zmenšení prostaty, které má dopad na zmírnění symptomů a rychlost proudu moči, dojde přibližně za šest měsíců. Pro dosažení rychlejšího efektu je tedy vhodnější aplikace alfa blokátorů.
Vedlejší účinky
Mezi vedlejší účinky spojené s aplikací inhibitorů 5-alfa reduktázy patří erektilní dysfunkce (3–16 %), pokles libida (2–10 %), ejakulační porucha (0–8 %), gynekomastie, ORL infekce, nevolnost, bolest hlavy, závratě, muskuloskeletální bolest a citlivost v prsou.
Finasterid
Systémový přehled 19 randomizovaných placebem kontrolovaných studií prokázal následující výsledky: u všech pacientů užívajících finasterid došlo ke konzis-tentnímu zlepšení symptom skóre a zmenšení objemu prostaty o 25 %. Léčbu finasteridem ukončilo v průběhu dvou let celkem 34 % mužů. 6 % tak učinilo vzhledem k nedostatečnému účinku a 12 % z důvodu výskytu vedlejších účinků. Toto procento se však statisticky nelišilo od počtu pacientů, kteří ukončili užívání placeba.
Dutasterid
Tři velké multicentrické, randomizované, placebem kontrolované studie III. fáze, trvající celkem dva roky, s otevřenou pokračovací fází na další dva roky, prokázaly následující výsledky: u pacientů užívajících dutasterid bylo zaznamenáno zlepšení symptom skóre (od dvou let dále), zmenšení objemu prostaty o 26 % a zvýšení maximální rychlosti průtoku moči. Rovněž došlo k poklesu relativního rizika akutní močové retence o 57 % a nutnosti podstoupit operaci prostaty o 48 %. Tento efekt přetrval po dobu otevřené fáze dvou let. V průběhu léčby došlo k poklesu výskytu vedlejších účinků.
Upozornění
Užívání dutasteridu i finasteridu způsobuje pokles PSA v séru na přibližně poloviční hodnotu. V případě, že máme podezření, že je u pacienta přítomen karcinom prostaty, nebo je pacient s tímto onemocněním sledován, doporučuje se modifikovat referenční hodnotu.
Užívání inhibitorů 5-alfa reduktázy bylo rozšířeno rovněž na chemoprevenci karcinomu prostaty. Studie zabývající se prevencí karcinomu prostaty prokázaly u pacientů užívajících finasterid po dobu sedmi let 25% pokles prevalence karcinomu prostaty (ve srovnání s placebem). U této populace pacientů však byla zaznamenána vyšší incidence tumorů vyššího grade, což je však připisováno zavádějícím faktorům („confounding factors“) spíše než skutečnému nárůstu incidence agresivních tumorů. V nedávné době provedené studii bylo rovněž zjištěno, že dutasterid snižuje (během čtyřletého užívání) riziko vzniku karcinomu prostaty.
Doporučení
Zvýšená hladina PSA je úzce spojena se zvětšením prostaty. Jedna velká randomizovaná kontrolovaná studie prokázala, že pacienti s počáteční hodnotou PSA > 1,4 ng/ml (spolu s vysokým symptom skóre) mají největší benefit z aplikace inhibitorů 5-alfa reduktázy.
V multicentrickém srovnání finasteridu a dutasteridu bylo 813 pacientů randomizováno k užívání dutasteridu a 817 pacientů k užívání finasteridu. Studie neprokázala v intervalu jednoho roku žádný statistický rozdíl mezi oběma preparáty s ohledem na objem prostaty, symptom skóre ani Qmax. Bezpečnostní profil obou preparátů je rovněž srovnatelný.
Kombinovaná terapie
Další dvě studie testovaly účinnost kombinované aplikace alfa antagonistů a inhibitoru 5-alfa reduktázy.
První studie MTOPS (Medical Therapy of Prostatic Symptoms) zkoumá dlouhodobé zlepšení (v průměru 4,5 let) u pacientů randomizovaných k aplikaci finasteridu, doxazosinu nebo obou preparátů. Studie prokázala, že finasterid i doxazosin mají stejný účinek na zpomalení progrese onemocnění (34–39 % ve srovnání s placebem), kombinace obou preparátů však má mnohem větší potenciál při prevenci progrese (66 % ve srovnání s placebem). Výsledné parametry užité pro definici progrese onemocnění však byly poněkud rozporuplné. Rovněž bylo prokázáno, že aplikace finasteridu i kombinovaná terapie významně snižují riziko progrese onemocnění do stadia akutní močové retence nebo fáze vyžadující operační zákrok. Při aplikaci samotného doxazosinu nebyl tento efekt prokázán. Při kombinované terapii byl pozorován kumulační efekt vedlejších účinků obou preparátů – pacienti uváděli častější výskyt dyspnoe, periferních otoků a erektilní dysfunkce.
Studie CombAT (The Combination of Avodart and Tamsulosin) prokázala u vybrané skupiny mužů se středně závažnými až závažnými symptomy BPH a velikostí prostaty > 30 g zlepšení výsledků po čtyřech letech kombinované léčby. Kombinovaná terapie vedla k významnějšímu zlepšení symptomů (od třech měsíců léčby dále) než aplikace dutasteridu a (od devíti měsíců dále) než aplikace tamsulosinu. S ohledem na pokles relativního rizika vzniku akutní retence nebo progrese do fáze vyžadující operační zákrok BPH dosahovala kombinovaná terapie signifikantně lepších výsledků než aplikace samotného tamsulosinu, ovšem nikoli než aplikace samotného dutasteridu. U pacientů užívajících kombinovanou terapii byl zaznamenán významně vyšší výskyt vedlejších účinků souvisejících s léčbou. Procento pacientů, kteří ukončili léčbu z důvodu výskytu vedlejších účinků spojených s léčbou, však bylo ve všech skupinách srovnatelné (6 % pacientů užívajících kombinovanou terapii, 4 % pacientů užívajících dutasterid a 4 % pacientů užívajících tamsulosin).
Kombinovaná terapie se tedy doporučuje u pacientů se symptomatickou obstrukcí výtoku z močové trubice a rizikem progrese. V současnosti nemáme k dispozici dostatečné údaje, které by umožňovaly zhodnotit rozdíly mezi jednotlivými kombinacemi preparátů. Dále je třeba mít na paměti, že kombinovaná terapie zvyšuje cenu léčby a je spojena s větším výskytem vedlejších účinků, neboť se kumulují vedlejší účinky preparátů dvou různých skupin.
Vysazení alfa-blokátorů z kombinované terapie
Studie SMART-1 (Symptom Management After Reducing Therapy) prokázala, že vysazení alfa-blokátorů (po 24 týdnech léčby) z režimu kombinované terapie nezpůsobilo u 84 % pacientů zhoršení symptomů ani IPSS skóre. Pacienti s horším počátečním IPSS skóre však vyžadovali dlouhodobější kombinovanou terapii. Jiná studie potvrdila, že u většiny pacientů lze aplikaci alfa antagonistů po devíti měsících vysadit, aniž by došlo ke zhoršení IPSS. Vysazení inhibitorů 5-alfa reduktázy vede k obnovení růstu prostaty a vzniku obstrukčních symptomů, a z těchto důvodů se tedy nedoporučuje. Studie testující vysazení aplikace alfa antagonistů nebo inhibitorů 5-alfa reduktázy z kombinované terapie mají nedostatečnou stratifikaci pacientů a neuvádějí dostatečné sledování. Tato metoda se tedy prozatím mimo rámec výzkumných protokolů nedoporučuje.
Alternativní terapie
U řady rostlinných výtažků byl prokázán efekt zmírnění symptomů dolních cest močových vyvolaných BPH (22):
- Serenoa repens (bobule pilovité palmy)
- Curcurbita pepo (semena dýně)
- Urtica dioica (kořen kopřivy dvoudomé)
- Opuncie (extrakt z květu tohoto kaktusu)
- Hypoxis rooperi (jihoafrická hvězdicová tráva)
- Pygeum Africanum (slivoň africká)
Některé studie uvádějí, že účinek těchto výtažků je srovnatelný s efektem alfa-antagonistů. Tyto studie však obvykle nesplňují standardy současných vědeckých publikací. Složení výtažků z jedné rostliny se mezi jednotlivými výrobci významně liší. Produkty obvykle nepodléhají stejně přísné kontrole jako běžně užívaná farmaka (s ohledem na účinnost, čistotu a bezpečnost preparátu). Metaanalýza dostupných studií neprokázala významný rozdíl mezi těmito produkty a placebem. Světová zdravotnická organizace tedy užívání rostlinných extraktů nedoporučuje alespoň do doby, než budou k dispozici přesvědčivější důkazy.
Léčba pomocí botulotoxinu
Potenciální užitek botulotoxinu (BTX) při léčbě BPH byl poprvé prokázán na zvířecím modelu, kdy bylo zjištěno, že prostata po injekci botulotoxinu atrofuje. Maria et al prokázali později tento efekt i na lidské prostatě. Autoři srovnávali účinek injekce 200 jednotek BTX do prostaty s aplikací stejného objemu fyziologického roztoku u dvou skupin pacientů (čítajících 15 mužů). Injekce byla aplikována perineálním přístupem pod transrektální ultrazvukovou navigací. U žádného z pacientů nebyl pozorován výskyt vedlejších účinků. U pacientů léčených pomocí BTX došlo (na rozdíl od placeba) k poklesu AUA symptom skóre na polovinu, významnému zvýšení maximální rychlosti proudu moči a poklesu PVR. Zajímavým zjištěním bylo rovněž zmenšení velikosti prostaty a pokles PSA o 51 %. Tento fenomén lze obtížně vysvětlit bez odpovídajícího histologického vyšetření, pravděpodobně lze tento efekt připisovat atrofii prostatické žlázy v důsledku lokálního působení toxinu nebo v důsledku blokády autonomních nervových vláken. Při léčbě prostaty o menší velikosti (< 30 ml) bylo zaznamenáno zmenšení o 13 %, při léčbě větší prostaty (> 70 ml) o 40 %.
Chaung et al zaznamenali po jednom týdnu léčby podobné zmírnění subjektivních symptomů, které přetrvalo po dobu šesti měsíců. U dvou pacientů, kteří podstoupili biopsii prostaty, byla prokázána zvýšená apoptóza v glandulární a stromální části prostaty. Další autoři zaznamenali zlepšení mikční funkce u pacientů s obstrukcí prostaty, kteří nejsou vhodnými kandidáty pro invazivnější výkony. Zlepšení se obvykle dostaví po jednom týdnu (pravděpodobně doba, kdy dojde k dostatečné atrofii prostaty, aby se projevilo zlepšení symptomů). Zlepšení se týká Qmax, PVR, objemu prostaty a hladiny PSA. Pacienti s dlouhodobě zavedeným katétrem mohou být schopni spontánní mikce. Kuo et al neznamenali po průměrné době sledování devíti měsíců u pacientů s močovou retencí žádný případ recidivy. Silva et al zaznamenali u 11 pacientů, kteří pokračovali ve výše uvedené šestiměsíční studii, po šesti měsících léčby zmenšení objemu prostaty. Po 18 měsících se objem prostaty vrátil zpět na počáteční hodnotu. Hladina PSA, hodnota Qmax, IPSS ani QoL skóre se významně nelišily od hodnot zaznamenaných po třech měsících léčby.
Využití botulotoxinu při léčbě obstrukce prostaty je nutné dále testovat ve vědeckých i klinických podmínkách, s delší dobou sledování a s kontrolou oproti placebu. V otázce nejvhodnějšího přístupu nebylo dosaženo konsenzu – zda zvolit perineální, uretrální nebo transrektální přístup. Rovněž je nezbytné stanovit optimální dávku toxinu, počet aplikací a přesné místo aplikace. Stejně jako u všech nových terapeutických modalit bude nějakou dobu trvat, než zjistíme odpovědi na všechny otázky. V současné době je třeba léčbu pomocí botulotoxinu považovat za experimentální.
Operační léčba
Vzhledem k tomu, že medikamentózní terapie představuje dnes u řady pacientů standardní způsob léčby, je operační léčba indikována mnohem méně často. Operační přístup jako léčba první volby by měl být vyhrazen pouze pro pacienty se závažnými symptomy, pacienty, u nichž dojde k výskytu komplikací, případy selhání medikamentózní léčby nebo pro pacienty, kteří preferují tuto modalitu. Doporučovanými technikami (které mají dostatečnou podporu v literatuře) jsou monopolární nebo bipolární transuretrální resekce prostaty (TURP), transuretrální vaporizace prostaty (TUVP) nebo enukleace prostaty pomocí holmium laseru (HoLEP). Bipolární resekce snižuje riziko vzniku TUR syndromu (vzhledem k tomu, že místo glycinu se užívá fyziologický roztok). Randomizovaná studie prokázala, že užívání 5% roztoku dextrózy nebo 0,9% fyziologického roztoku snižuje riziko vzniku TUR syndromu (ve srovnání s 1,5% roztokem glycinu). U pacientů, u nichž byla užita dextróza, se vyvinula přechodná hyperglykemie a hypokalemie, zatímco u pacientů, jimž byl aplikován fyziologický roztok, došlo ke vzniku mírné hyponatremie.
Minimálně invazivní techniky, jako transuretrální ablace pomocí jehly (TUNA), transuretrální termoterapie s aplikací mikrovln (TUMT), fokusovaná ultrazvuková terapie o vysoké intenzitě (HIFU) a transuretrální ablace prostaty s užitím etanolu (TEAP) se u jinak zdravých pacientů v rámci léčby první volby nedoporučují vzhledem k tomu, že nedosahují stejné míry účinnosti jako TURP. Až čtvrtina pacientů léčená pomocí méně invazivní terapie vyžadovala během dvou let provedení další TURP. V současnosti se stále častěji užívá laserová terapie s užitím zeleného světla, nemáme však k dispozici dostatek údajů, které by prokazovaly, že je tato modalita adekvátní alternativou k TURP.
U pacientů s prostatou o velikosti < 30 g je vhodné provedení transuretrální incize prostaty (TUIP). Muži s prostatou > 80 g jsou často léčeni pomocí TURP, ačkoli v tomto případě by bylo vhodné zvážit provedení otevřené prostatektomie nebo HoLEP.
ROLE URODYNAMICKÉHO VYŠETŘENÍ
V současné době nemáme k dispozici dostatek důkazů z prospektivních kontrolovaných studií, které by prokazovaly, že urodynamické tlakově-průtokové studie umožňují predikovat výsledek léčby. Přesto však panuje mezi urology konsenzus, že pacienti trpící obstrukcí výtoku z močového měchýře budou mít s největší pravdě-podobností z operační léčby benefit.
U pacientů s malou rychlostí proudu prokáže tlakově-průtoková studie jeden z následujících výsledků:
- vysoký tlak, nízký průtok – svědčí o obstrukci výtoku z močového měchýře (svalovina detruzoru vyvíjí vysoký tlak ve snaze překonat obstrukci, avšak bez úspěchu)
- nízký tlak, nízký průtok – svědčí o špatné kontrakci svaloviny detruzoru, buď v důsledku chronické obstrukce, nebo v důsledku neurologické příčiny
ICS doporučuje jako pomůcku pro stanovení typu průtoku (vysoký tlak vs nízký tlak) tlakově-průtokový nomogram, s jehož pomocí lze spočítat index obstrukce výtoku z močového měchýře (BOO) (graf 1). Nomogram spočívá ve vyhodnocení Qmax oproti Pdet @ Qmax. Pomocí tohoto vzorce lze pacienty rozdělit do následujících kategorií: přítomnost obstrukce (vysoký tlak), absence obstrukce (nízký tlak), nebo nejednoznačný výsledek. ICS nomogram byl vytvořen na základě několika starších nomogramů (Abrams--Griffithsův nomogram, Schafer LinPURR a URA), které si byly vzájemně velmi podobné. Pro běžnou klinickou praxi tedy bohatě stačí užívání jediného – ICS nomogramu.
Graf 1. ICS BOO nomogram – umožňuje snadnou kalkulaci BOOI a klasifikaci pacientů do kategorií: s obstrukcí, bez obstrukce, nebo nejednoznačný výsledek. 
Moderní urodynamický software má obvykle nomogram naprogramován a automaticky data vyhodnotí. V případě, že však nemáme nomogram k dispozici, je možné BOOI (dříve označovaný jako Abrams-Griffithsovo (AG) číslo) snadno spočítat pomocí následujícího vzorce:
BOOI = Pdet @Qmax – (2 × Qmax)
BOOI < 20 = absence obstrukce
BOOI 20–40 = nejednoznačný výsledek
BOOI > 40 = přítomnost obstrukce
Obstrukce způsobená nízkým průtokem (při vysokém tlaku) se léčí medikamentózně nebo operací. V případě, že je u pacienta zjištěn nejednoznačný výsledek, má 50% pravděpodobnost, že bude po operaci výtoku z močového měchýře spontánně močit. Pacienti, u nichž není přítomna obstrukce (nízký tlak), nebudou mít pravděpodobně z operační léčby žádný benefit.
Léčba pacientů, u nichž není přítomna obstrukce, nebo je výsledek nejednoznačný, je zacílena na zabezpečení adekvátní drenáže močového měchýře, a tedy prevenci nadměrné distenze měchýře a přepínání svalových vláken, které by mohly vést k dalšímu poškození, a rovněž prevenci vzniku/zhoršení poškození horních cest močových.
Drenáž močového měchýře lze zabezpečit pomocí:
- čisté intermitentní self-katetrizace (CISC), preferovaná volba
- zavedení uretrálního katétru
- suprapubické katetrizace (upřednostňována před uretrální katetrizací), vhodné zejména u pacientů s podezřením na přítomnost zvratné neurologické poruchy vzhledem k tomu, že umožňuje pečlivé hodnocení PVR a spontánní mikci
Dlouhodobá léčba hypoaktivity detruzoru je zacílena na korekci jakékoli související příčiny (v případě, že je to možné). Pakliže je indikována vhodná léčba a močovému měchýři je pomocí vhodné drenáže poskytnut čas na „odpočinek“, může dojít k určitému obnovení funkce detruzoru. Užitečný může být rovněž trénink močového měchýře, zejména u pacientů s málo častou mikcí, jimž se doporučuje močit pravidelně každé dvě hodiny.
U mužů, u nichž došlo k selhání detruzoru v důsledku BOO prostaty, může po drenáži dojít k jisté obnově funkce, v tomto případě může být vhodné přistoupit k operační léčbě. Pakliže však nedojde k žádnému zlepšení funkce detruzoru, je nepravděpodobné, že by operační léčba vedla k vyléčení mikčních symptomů. Pacient v takovém případě bude i po výkonu vyžadovat arteficiální drenáž močového měchýře.
KOMPLIKACE SOUVISEJÍCÍ S OBSTRUKCÍ VÝTOKU Z MOČOVÉHO MĚCHÝŘE (BOO)
Lékař by měl být schopen rozpoznat komplikace související s BOO v důsledku benigního zvětšení prostaty, snažit se jim předcházet a v případě nutnosti je léčit. Jedná se o následující komplikace:
Akutní močová retence
K akutní močové retenci dochází ve chvíli, kdy močový měchýř není schopen vyvinout dostatečný tlak na překonání překážky výtoku. Pacient nemůže močit a extrémně roztažený močový měchýř mu způsobuje obrovské bolesti v suprapubické oblasti. Měchýř lze v tomto případě snadno nahmatat. Vzhledem k tomu, že se jedná o akutní stav, pacient musí být okamžitě katetrizován uretrálně, nebo v případě nutnosti suprapubicky. Tento akutní stav mohou uspíšit následující faktory:
- infekce močových cest
- zácpa
- nedávný operační zákrok/anestezie
- některá farmaka
- neurologická abnormalita
Řada pacientů je schopna díky aplikaci alfa blokátorů a korekci výše uvedených faktorů opět močit. Hodnocení v Cochrane databázi prokázala, že aplikace alfa-blokátorů přináší benefit ve zkušební fázi, kdy pacientovi není zaveden katétr. Není však zřejmé, zda má tento efekt vliv na snížení rizika recidivy močové retence a nutnost operace prostaty, nebo nikoli. Pakliže není zkušební perioda bez zavedení katétru úspěšná, může být indikována operační léčba.
Chronická močová retence
V případě chronické obstrukce výtoku z močového měchýře je močový měchýř nedostatečně vyprázdněn, funkce svaloviny měchýře selhává, objem reziduální moči se po čase zvětšuje a chronicky rozpíná svalovinu močového měchýře. Vzhledem k tomu, že tento proces je postupný, pacient si zvykne na slabý proud moči a obvykle nepociťuje žádnou bolest ani dyskomfort, výskyt symptomů je minimální, často je přítomen určitý stupeň přetékající inkontinence. Pacient má obvykle hmatný měchýř a zejména v případě vysokého tlaku je nutné vyloučit potenciální přítomnost chronické renální insuficience. Pro predikci úspěchu operační léčby mohou být užitečné výsledky tlakově-průtokové studie.
Pacienti s chronickou močovou retencí vyžadují okamžité urologické vyšetření. Katetrizace může vyvolat postobstrukční diurézu a výrazný přesun tekutiny ve vaskulárních prostorách, což vede k poklesu krevního tlaku, který je nutné monitorovat. V případě, že výdej moči přesahuje 40 ml/kg/hod, měl by být krevní tlak pravidelně monitorován. Dále je nezbytné pravidelné monitorování funkce ledvin. V případě výskytu symptomů spojených s poklesem krevního tlaku je třeba doplnit tekutiny. Obecně platí, že při výdeji moči > 200 ml/hod je nutné po 12 hodinách nahrazení 90 % tekutiny vyloučené v uplynulých hodinách.
U pacientů s chronickou retencí o vysokém tlaku je nutná okamžitá drenáž a zajištění nízkého intravezikálního tlaku, čehož lze docílit pomocí kontinuální drenáže, tj. katetrizace nebo operační korekce výtoku z močového měchýře. Dilatace horních cest močových je spojena s vysokým tlakem ke konci močení a tito pacienti mají obvykle dobrý výsledek operace.
Infekce močových cest, konkrementy v močovém měchýři a hematurie
Nedostatečné vyprazdňování močového měchýře v důsledku zhoršené kontraktility detruzoru může vést k tomu, že se moč hromadí v měchýři, což může predisponovat ke vzniku infekce v močových cestách, konkrementů v močovém měchýře a hematurie.
Pacienti v programu pozorného vyčkávání a pacienti léčení medikamentózně mohou mít užitek z operační léčby – přítomnost těchto komplikací přispívá k indikaci operační léčby nebo zajištění drenáže pomocí katetrizace, což pomůže snížit riziko recidivy.
Hyperaktivní močový měchýř
Mezi obstrukcí výtoku z močového měchýře a hyperaktivitou močového měchýře existuje určitá souvislost, nebylo však prokázáno, zda se jedná o důsledek obstrukce nebo jiného souvisejícího problému. V minulosti bylo užívání antimuskarinik u pacientů s oběma poruchami kontraindikováno, nejnovější údaje však ukazují slibné výsledky jak s ohledem na zmírnění symptomů, tak na kvalitu života. Obavy ze vzniku retence se ukázaly jako nepatřičné.
ZÁVĚR
U pacientů, u nichž předpokládáme, že jsou LUTS zapříčiněny benigní prostatickou hyperplazií, je nezbytné pečlivé a podrobné vyšetření. Je třeba mít na paměti, že symptomy nejsou specifické pro onemocnění a že „močový měchýř je nespolehlivý svědek“. Důkladné vyšetření, IPSS skóre, rozbor moči pomocí testovacího proužku a mikční diář mohou pomoci při volbě vhodného vyšetření.
Medikamentózní/operační léčba je nezbytná, pouze pokud to vyžaduje přítomnost symptomů. Aplikace alfa antagonistů poskytuje okamžité zlepšení, zatímco aplikace inhibitorů 5-alfa reduktázy zpomaluje progresi zejména u prostaty větší velikosti. Kombinace obou preparátů je rovněž účinná. Ukončení terapie a aplikace botulotoxinu se doporučuje pouze v rámci klinických studií.
Ačkoli díky vyšší účinnosti preparátů nové generace, které jsou spojeny s menším výskytem vedlejších účinků, se v současné době od operační léčby obstrukce výtoku z močového měchýře upouští, stále představuje vhodnou alternativu pro léčbu druhé volby. Další indikace pro operační léčbu zahrnují komplikace související s BPH, které je třeba prověřit při volbě méně invazivní terapie.
Doufáme, že tento přehledový článek vycházející z nejnovějších údajů poslouží urologům jako pomůcka při hodnocení, léčbě a monitorování pacientů s LUTS, u nichž předpokládáme souvislost s BPH.
Christopher Chapple, MD
Sheffield Teaching Hospital
Glossop Road Sheffield S10 2 JF, UK
c.r.chapple@shef.ac.uk
Altaf Mangera
Clinical Research FellowSheffield Teaching Hospitals
Glossop Road
Sheffield S10 2 JF, UK
mangeraaltaf@hotmail.com
Štítky
Detská urológia Urológia
Článek Úvodní slovoČlánek Ze zahraničních periodik
Článok vyšiel v časopiseUrologické listy
Najčítanejšie tento týždeň
2010 Číslo 4- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
-
Všetky články tohto čísla
- Léčba tumoru varlete v časném stadiu
- Karcinom penisu v populaci nigerijských mužů
- Současné přístupy k inguinální lymfadenektomii při léčbě karcinomu penisu
- Karcinom penisu: terapeutická výzva
- Substituční terapie testosteronem po léčbě karcinomu prostaty: nové koncepty v současné urologické praxi
- Infertilní pár z perspektivy urologa: diagnostické vyšetření a medikamentózní léčba
- Úvodní slovo
- Moderní endokrinologické vyšetření infertilního muže
- Možnosti léčby Peyronieho choroby
- Co je považováno za erotické v neverbální komunikaci
- Léčba lokoregionálního onemocnění karcinomu penisu
- Vyšetřování a medikamentózní léčba benigní hyperplazie prostaty: přehledový článek
- Význam inhibice RANK ligandu v léčbě kostních komplikací u pacientů s metastazujícím karcinomem prostaty
- Ze zahraničních periodik
- Guidelines EAU pro karcinom penisu
- Urologické listy
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Co je považováno za erotické v neverbální komunikaci
- Léčba lokoregionálního onemocnění karcinomu penisu
- Substituční terapie testosteronem po léčbě karcinomu prostaty: nové koncepty v současné urologické praxi
- Možnosti léčby Peyronieho choroby
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



