-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diabetes mellitus a imunizace
Diabetes mellitus and immunization
Principles of prevention of infectious diseases have been known for several thousands of years. One of the most significant tools of infection prophylaxis is immunization. Vaccines containing thymus-dependent antigens produce massive and complex immune response and feature immunologic memory. That is why they can successfully protect patients with diabetes. Lately, it has been thought by general public and even experts that application of vaccines within national immunization programmes is one of the etiopathogenetic factors in the development of type 1 diabetes mellitus (DM). However, analysis of extensive studies performed by the experts of the Institute for Vaccine Safety proved that there is no positive or negative impact of immunization on the development of type 1 diabetes mellitus. The basic vaccinations recommended for diabetics include immunizations against influenza, pneumococcal infections, tetanus and viral hepatitis B. Other vaccines are administered only after individual assessment of benefits and risks for the diabetic patient. Most often, these are vaccinations against viral hepatitis A, tick-borne encephalitis, meningococcal infections and other infections that put in risk diabetic patients travelling abroad.
Key words:
vaccination – immunization – diabetes mellitus
Autoři: J. Beran
Působiště autorů: Klinika infekčních nemocí Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jiří Beran, CSc., a Subkatedra tropické a cestovní medicíny IPVZ, Praha, přednosta prof. MUDr. Jiří Beran, CSc.
Vyšlo v časopise: Vnitř Lék 2006; 52(5): 438-442
Kategorie: Diabetes a další obory (infekce, dermatovenerologie a revmatologie), Hradec Králové 3.–4. června 2005
Souhrn
Principy prevence infekčních nemocí jsou známé několik tisíciletí. Jedním z nejdůležitějších nástrojů prevence infekcí je imunizace. Očkovací látky, které obsahují na tymu závislé antigeny, vytvářejí mohutnější a komplexnější imunitní odpověď včetně imunologické paměti, a proto jsou základem dobré protekce i u diabetiků. Aplikace očkovacích látek v rámci národních imunizačních programů byla především laickou, ale i odbornou veřejností obviňována za jeden z etiopatogenetickcých faktorů vzniku diabetes mellitus (DM) 1. typu. „Institute for Vaccine Safety“ prostřednictvím svých expertů a analýzou rozsáhlých studií prokázal, že neexistuje ani pozitivní ani negativní vliv imunizace na vznik a rozvoj DM 1. typu. Mezi základní očkování doporučená pro diabetika patří imunizace proti chřipce, pneumokokovým nákazám, tetanu a virové hepatitidě B. Další očkování se aplikují diabetikovi vždy na základě individuálního zhodnocení přínosů a rizik pro očkovaného. Nejčastěji jsou to očkování proti virové hepatitidě A, klíšťové encefalitidě, meningokokovým nákazám a dalším infekcím, které hrozí diabetikovi, pokud cestuje do zahraničí.
Klíčová slova:
očkování - imunizace - diabetes mellitusÚvod
Historie prevence a profylaxe infekčních nemocí je dlouhá několik tisíciletí. Již Thukydides v popisu peloponéské války, která probíhala v roce 430 př. n. l., popsal, že mor nikdy nepropukl u jednoho Atéňana dvakrát. Tento literární záznam je považován za první empirickou znalost o imunologické paměti, která se vytváří v lidském organizmu po styku s infekčním původcem. Praxe očkování a později koncipovaný vědní obor vakcinologie mají historii starou „jen“ několik stovek let. Objev očkování v lékařství nemá obdobu a vyrovná se mu jen objev nukleové kyseliny či nedávno publikované údaje o zmapování lidského geonomu. Objevy a úspěchy v očkování byly po celá staletí založeny na empirii a na pozorování. E. Jenner i L. Pasteur se snažili o vytvoření účinných vakcín, kterými očkovali dobrovolníky bez znalosti, jaké imunologické mechanizmy vytvářejí skutečnou ochranu vůči pravým neštovicím nebo vzteklině. Tento trend se bohužel udržel ve vakcinologii po velmi dlouhou dobu a teprve objevy základního výzkumu v imunologii a imunogenetice ukázaly, jak očkovací látky konstruovat. Do této doby, tj. do 80. let minulého století, se vědci snažili zjistit, který původce způsobuje infekční nemoc, snažili se ho izolovat, nějakým způsobem usmrtit, inaktivovat nebo oslabit, a z takových suspenzí původců pak vytvářeli očkovací látky. Ty se snažili aplikovat a poté sledovali, zda očkovací látka chrání nebo ne. Moderní koncepce ve vakcinologii jsou založeny na detailních znalostech imunologie a používají při vytváření vakcín právě racionální přístup. Nejprve se zkoumá, jakými imunologickými mechanizmy působí konkrétní původce na vznik a rozvoj infekční nemoci. Detailní analýzou těchto imunologických mechanizmů je zjištěno, které z nich mají být v organizmu stimulovány, aby došlo k protekci vůči infekčnímu původci. A tak na základě znalostí imunitních mechanizmů jsou pak připravovány očkovací látky, a to nejčastěji rekombinantní technologií. Při ní se vytne z genetické informace infekčního agens ta část, která kóduje syntézu bílkovin nejdůležitější imunoprotektivní součásti původce, přenese se do produkčního organizmu. Tak jsou vytvářeny jako vakcinální antigen jen ty součásti původce onemocnění, které jsou nutné k ochraně proti infekci.
Očkování a imunizace
Pojmy očkování a imunizace se velmi často v laické i odborné veřejnosti zaměňují, přičemž každý z nich znamená něco jiného. „Očkování“ je procesem vpravení vakcinálního antigenu a ostatních složek očkovací látky do lidského organizmu. Vpravení neboli aplikace vakcíny se provádí do svalu, pod kůži, do kůže anebo se vakcíny aplikují perorálně. Naproti tomu pojem „imunizace“ je ve své podstatě vytváření nespecifické i specifické imunitní odpovědi v lidském organizmu na vakcinální antigen. Prvotní reakce probíhá většinou v místě aplikace a ve spádové regionální místní uzlině. Přibližně po jednom týdnu tato uzlina začíná komunikovat se slezinou při další produkci specifické imunitní odpovědi. Z uvedeného je zřejmé, že ne každé „očkování“ „imunizuje“. Pro příklad je možné uvést známý problém tzv. non-responderů, kteří nevytvářejí imunitní odpověď na vakcinální antigen. Nejznámější skupinou jsou non-respondeři na očkování proti virové hepatitidě B mezi zdravotnickými pracovníky. Jako druhý příklad mohou sloužit méně kvalitní očkovací látky od neprověřených výrobců z rozvojového světa nebo očkovací látky, u kterých byl porušen dlouhodobě tzv. chladový řetězec. Většina očkovacích látek musí být totiž uchovávána v určitém teplotním rozmezí nejčastěji od 2 do 8 °C. Pokud je totiž vakcína po dobu několika dnů při pokojové teplotě, může ztratit svoji účinnost. S takovou vakcínou tedy očkujeme, ale s největší pravděpodobností neimunizujeme.
Cílem pravidelného očkování je individuální ochrana očkovaného a samozřejmě dosažení vysoké kolektivní imunity. Při dosažení proočkovanosti v populaci od 70 do 100 % dojde podle typu infekční nemoci k přerušení cirkulace infekčního původce. Jestliže dojde v populaci k poklesu proočkovanosti pod tuto mez, dojde k nárůstu počtu neimunních jedinců, což následně umožňuje náhlé a epidemické šíření původce mezi neimunními osobami.
Očkovací látky se mohou dělit z mnoha pohledů. V současnosti nejvíce preferované dělení z hlediska imunologické aktivity antigenu (tab. 1). Antigeny můžeme dělit na tzv. na tymu nezávislé nebo na tymu závislé. Na tymu nezávislý exogenní antigen je strukturálně velmi jednoduchý s opakovanými sekvencemi jednoduchých organických sloučenin např. cukrů. Takové antigeny obsahují např. polysacharidové vakcíny. U nich antigen přímo stimuluje B-lymfocyt, který proliferuje v plazmatickou buňku, a ta následně produkuje imunoglobuliny různých tříd, nejčastěji však IgM. Naproti tomu na tymu závislé antigeny musí být nejprve zpracovány buňkou prezentující antigen (APC) v přítomnosti pomocných Th2-lymfocytů v případě exogenního antigenu a Th1 pokud jde o endogenní antigen. Následně dochází ke stimulaci buď B-lymfocytů, nebo cytotoxických T-lymfocytů. Prezentace antigenů vede vždy k daleko lepší, intenzivnější a komplexnější imunitní odpovědi včetně imunologické paměti. U osob s nevyzrálým imunitním systémem (děti do dvou let věku) nebo u starších osob, popř. u pacientů primárně nebo sekundárně imunosuprimovaných, je podstatně výhodnější aplikovat očkovací látky, jejichž antigen musí být prezentován v buňkách prezentujících antigen. Z tohoto důvodu by se měly pro imunizaci diabetiků používat takové očkovací látky, které obsahují na tymu závislý exogenní nebo endogenní antigen.
Tab. 1. Rozdělení očkovacích látek. 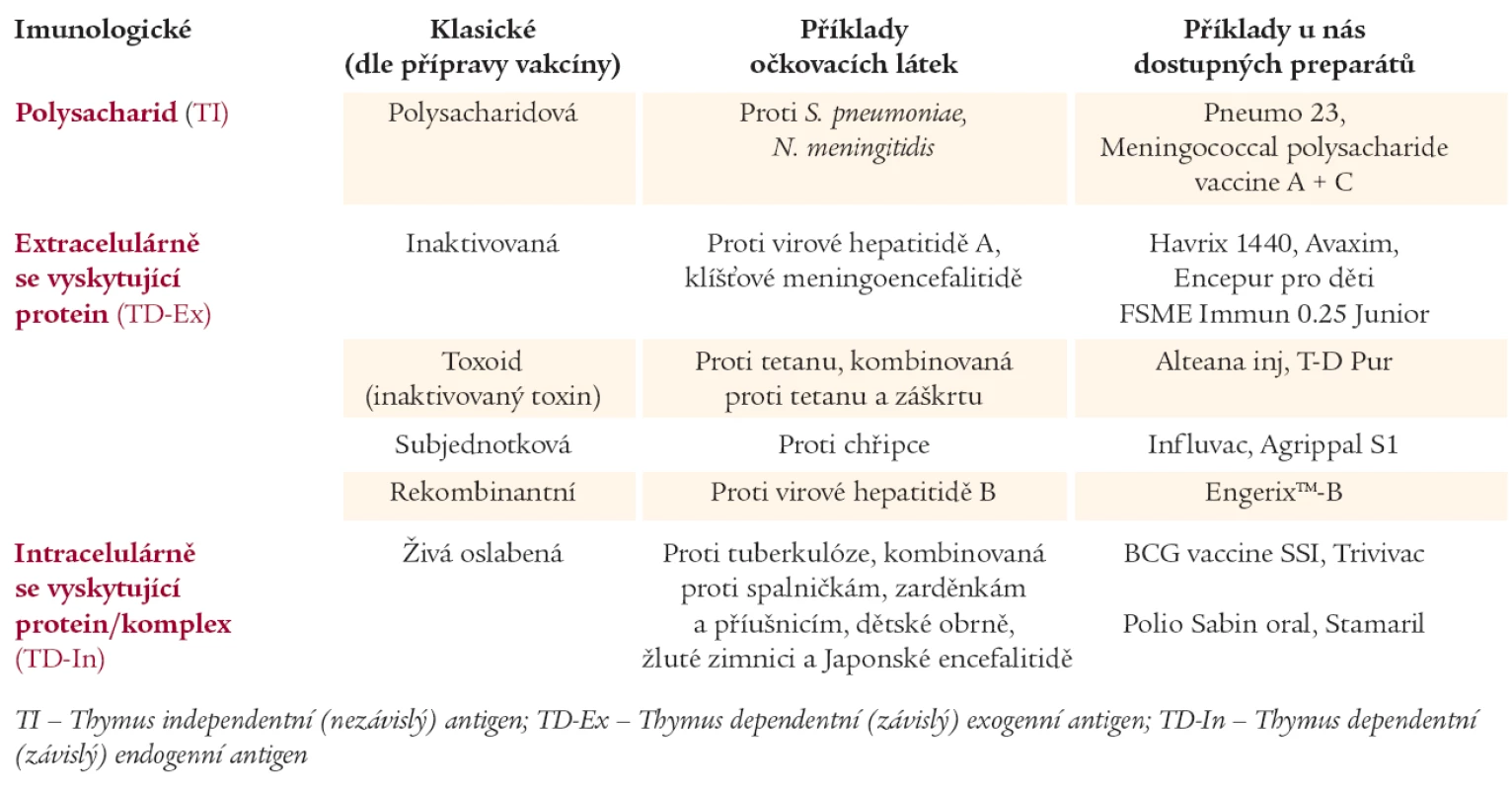
Etiopatogenetické mechanizmy vzniku diabetes mellitus 1. typu a imunizace
Diabetes mellitus (DM) 1. typu vzniká v důsledku destrukce β-buněk Langerhansových ostrůvků pankreatu. Mechanizmem destrukce je autoimunitní zánět ostrůvků, k níž jsou predispozičně náchylní nositelé HLA DR3, DR4 a některých haplotypů DQ. Mezi spouštějící faktory patří virové nákazy způsobené coxsackie B viry, myxoviry a paramyxoviry. Též viry parotitidy, reoviry a zarděnkové viry jsou také obviňovány ze spuštění autoimunitního zánětu.
Velmi často se v literatuře objevují informace o možném působení očkování na vznik inzulitidy podobně jako dříve uvedené viry. Ve Spojených státech amerických existuje Institute for Vaccine Safety, který vypracoval několik základních otázek, na které se pokusil prostřednictvím různých expertů odpovědět, zda očkování a imunizace vedou v lidské populaci ke vzniku DM 1. typu:
Existuje vztah mezi DM 1. typu a vakcínami pro imunizaci v dětském věku? Existuje pro to důkaz u zvířat nebo u lidí?
Pokud je odpověď na tuto otázku ano, pak experty zajímala odpověď na otázky následující:
- a) Chrání imunizace v dětském věku proti DM 1. typu?
- b) Zvyšuje dětská imunizace riziko vzniku DM 1. typu?
U zvířat mají některé očkovací látky protektivní efekt vůči vzniku DM 1. typu. V humánní populaci se o tomto problému objevují velmi nekonzistentní data. V každém případě však bylo prokázáno, že neexistuje přímý důkaz o zvýšeném riziku DM 1. typu u zvířat a lidí. Například u potkanů aplikace BCG vakcíny, která se používá k imunizaci proti tuberkulóze, nebo aplikace Freudova adjuvans, které obsahuje mykobakteria, má protektivní efekt vůči vzniku DM 1. typu. Ve studiích v humánní populaci se zjistilo, že pokud se aplikuje BCG vakcína do 3 měsíců věku, je nižší incidence DM 1. typu v porovnání s dětmi, které nebyly imunizovány proti tuberkulóze, anebo byly imunizovány až po prvním roce věku.
Ve Švédsku byla provedena studie, která zjistila, že méně DM 1. typu je u dětí neočkovaných proti spalničkám. Nicméně na druhou stranu nebyl prokázán žádný vztah mezi tímto onemocněním a očkováním proti tuberkulóze, pravým neštovicím, tetanu, černému kašli, zarděnkám a příušnicím. V další studii, která byla provedena v Kanadě, nebyl prokázán vliv BCG imunizace na vznik DM 1. typu, protože jeho výskyt byl naprosto identický jak u imunizovaných, tak i neimunizovaných. Data z Číny ukazují, že je zde v různých regionech vysoká variabilita incidence DM 1. typu, nicméně v Číně se provádí plošná imunizace proti tuberkulóze BCG vakcínou ihned po narození. V dalších sledováních se prokázalo, že očkování proti invazivním formám H. influenzae typ b nezvyšuje riziko vzniku DM 1. typu. Totéž se prokázalo i vzhledem k očkování proti virové hepatitidě B. Regresní analýzou se zjistilo, že DM 1. typu ubývá se vzdáleností od rovníku, s nízkým národním produktem, vysokou dětskou úmrtností a nízkým energetickým příjmem.
Na základě analýzy všech těchto studií uzavřel Institute for vaccine safety v roce 1999, že očkování a imunizace nemá vliv na výskyt DM 1. typu.
Jak očkovat diabetika
Očkování se v České republice řídí vyhláškami č. 478/2002 Sb. a č. 30/2004 Sb., a je tak děleno na pravidelné, zvláštní, mimořádné, při úrazech a poraněních a při cestách do zahraničí. Při pravidelném očkování v dětském věku může aplikace očkovací látky s antigenem, který je na tymu závislý, mírně rozkolísat DM 1. typu, a proto je doporučováno u těchto dětských pacientů vážit pečlivě rizika a výhody očkování. Mezi základní pravidla patří, že by se měly dodržovat dostatečné rozestupy mezi jednotlivými očkováními, nejlépe až 1 měsíc, vybírat vakcíny s dlouhou, nejlépe celoživotní, protekcí a dávat přednost acelulárním, subjednotkovým a konjugovaným očkovacím látkám.
Standardně je doporučováno pro diabetiky jako pro rizikovou skupinu očkování proti chřipce a pneumokokovým nákazám (tab. 2). Například ve Spojených státech amerických chtějí mít u diabetiků v roce 2010 proti oběma nákazám proočkovanost asi 90 %. Diabetici by měli být imunizováni proti virové hepatitidě B a výhodné je očkování proti virové hepatitidě A, které přináší také celoživotní protekci a je považováno za standard při jakékoliv cestě do zahraničí. Dále mohou být diabetici imunizováni proti klíšťové encefalitidě, pokud žijí v regionech s vysokou incidencí této nemoci. Mladí diabetici do 25 let mohou být očkováni proti meningokokovým nákazám a u dospělých diabetiků, kteří neprodělali varicelu, je doporučováno očkování proti této nemoci. Při cestách do zahraničí je dobré, aby diabetici byli očkováni proti virové hepatitidě A, B a břišnímu tyfu. Tato očkování se dnes při cestách do zahraničí považují za minimální standard, který je možné rozšířit o očkování proti dalším nákazám, např. podle rizika proti vzteklině, choleře a žluté zimnici, protože právě tyto nákazy by mohly diabetika ohrozit na životě.
Tab. 2. Schémata vakcinace u vybraných očkovacích látek doporučených pro očkování diabetiků. 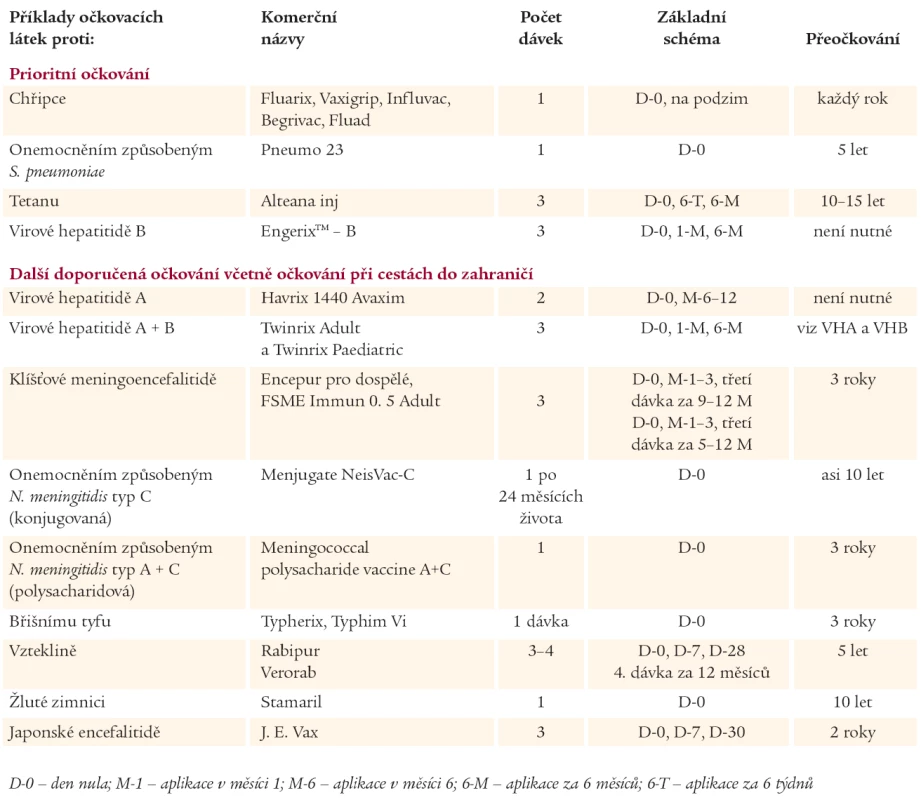
Závěr
Rozsáhlé studie prozatím neprokázaly ani pozitivní ani negativní vliv imunizace na vznik a rozvoj DM 1. typu. Diabetici obecně patří mezi rizikové skupiny z hlediska sekundární imunodeficience. Proto je u nich doporučováno očkování proti chřipce a pneumokokovým nákazám. Ostatní očkování je možné provádět, ale vždy s rozvahou.
prof. MUDr. Jiří Beran, CSc.
Klinika infekčních nemocí LF UK a FN
Sokolská 895
500 05 Hradec Králové
e-mail: jiri.beran@vakcinace.cz
Doručeno do redakce: 5. 12. 2005
Přijato k otištění: 5. 12. 2005
Zdroje
1. Andrews RM, Skull SA, Byrnes GB et al. Influenza and pneumococcal vaccine coverage among a random sample of hospitalised persons aged 65 years or more, Victoria. Commun Dis Intell 2005; 29 : 283-288.
2. Centers for Disease Control and Prevention. Influenza and pneumococcal vaccination coverage among persons aged > or = 65 years and persons aged 18 - 64 years with diabetes or asthma - United States, 2003. MMWR Morb Mortal Wkly Rep 2004; 53 : 1007-1012.
3. Childhood immunizations and type 1 diabetes: summary of an Institute for Vaccine Safety Workshop. The Institute for Vaccine Safety Diabetes Workshop Panel. Pediatr Infect Dis J 1999; 18 : 217-222.
4. Bartošová D et al. Dětské infekční nemoci. Trendy soudobé pediatrie. Vol 2. Praha: Galén, 2003.
5. Belloni C, Avanzini MA, De Silvestri A et al. No evidence of autoimmunity in 6-year-old children immunized at birth with recombinant hepatitis B vaccine. Pediatrics 2002; 110(Suppl E): e4.
6. Beran J. Očkování a imunitní systém. Klinická mikrobiologie a infekční lékařství 2002; 8 : 251-262.
7. Beran J, Havlík J. Chřipka - stále aktuální problém. Postgraduální medicína 2003; 5 : 949-954.
8. Beran J, Cabrnochová H, Kohl I et al. Očkování v terénní praxi. Postgraduální medicína 2003; 1 : 1-62.
9. Beran J, Chlíbek R. Nověji zaváděné očkovací látky proti infekčním chorobám. Trendy ve farmakoterapii. Zdravotnické noviny 2001; 4 : 25-28.
10. DeStefano F, Mullooly JP, Okoro CA et al. Vaccine Safety Datalink Team. Childhood vaccinations, vaccination timing, and risk of type 1 diabetes mellitus. Pediatrics 2001; 108: E112.
11. Ferenčík M, Rovenský J, Maťha V. Ilustrovaný imunologický slovník. Praha: Galén 2004.
12. Göpfertová D. Očkování včera. Remedia-Forum medicinae 1999; 1 : 8-18.
13. Havlík J et al. Infekční nemoci. Praha: Galén 2002.
14. House DV, Winter WE. Autoimmune diabetes. The role of autoantibody markers in the prediction and prevention of insulin-dependent diabetes mellitus. Clin Lab Med 1997; 17 : 499-545.
15. Hummel M, Fuchtenbusch M, Schenker M et al. No major association of breast-feeding, vaccinations, and childhood viral diseases with early islet autoimmunity in the German BABYDIAB Study. Diabetes Care 2000; 23 : 969-974.
16. Montgomery SM, Ehlin AG, Ekbom A et al. Pertussis infection in childhood and subsequent type 1 diabetes mellitus. Diabet Med 2002; 19 : 986-993.
17. Plotkin, S, Orenstein WA. Vaccines. 4th edition. Philadelphia: WB Saunders 2004.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Nemocniční nákazy a diabetesČlánek Dejme tradici nový rozměr!Článek ÚvodníkČlánek Uroinfekce u diabetikůČlánek Mykózy a diabetesČlánek Dna a diabetesČlánek Recenze
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2006 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Dejme tradici nový rozměr!
-
7. celostátní diabetologické sympozium Diabetes a další obory
(infekce, dermatovenerologie a revmatologie)
Hradec Králové, 3.– 4. června 2005 - Úvodník
- Infekce a syndrom diabetické nohy v terénní praxi
- Komplex hyaluronanu a jodu - Hyiodine® - nová metoda při terapii diabetických defektů
- Uroinfekce u diabetiků
- Respirační infekce a terapie inhalačním inzulinem
- Metabolizmus glukózy a účinky inzulinu v sepsi
- KOMENTÁŘ: Normoglykemie, přívod glukózy a inzulin u kriticky nemocných
- Nemocniční nákazy a diabetes
- Diabetes mellitus a imunizace
- Úloha diabetologa při infekčním onemocnění diabetika
- Patogeneze postižení pojivové tkáně při diabetes mellitus
- Metabolické jaderné receptory PPAR a kůže
- Kožní změny při diabetu z pohledu dermatologa
- Hojení kožních afekcí u syndromu diabetické nohy při hospitalizaci
- Kožní projevy hyperlipidemie u diabetiků z pohledu internisty
- Mykózy a diabetes
- Kožní komplikace terapie diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Revmatologické manifestace při diabetes mellitus
- Metabolické kostní choroby a diabetes
- Dna a diabetes
- Glukokortikoidy a diabetes mellitus
- Anagrelid v léčbě esenciální trombocytemie a dalších myeloproliferací s trombocytemií sledovaných v registru pacientů v ČR
- 50. narozeniny Jiřího Widimského juniora
- Odišiel prof. MUDr. Stanislav Cagáň, DrSc.
- Recenze
- XXV. dni mladých internistov Martin, Slovenská republika, 25. - 26. 5. 2006
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Kožní změny při diabetu z pohledu dermatologa
- Glukokortikoidy a diabetes mellitus
- Difuzní idiopatická skeletální hyperostóza a souvislost s metabolickými parametry
- Kožní komplikace terapie diabetes mellitus
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



