-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
Modern technologies in diabetology. CSII (Continuous Subcutaneous Insulin Infusion) and CGM (Continuous Glucose Monitoring) in clinical practice
Modern diabetology is closely associated with the use of modern technologies; glucometres are now widely clinically used and it is difficult to envisage diabetology without these devices. At present, CSII and CGM are less frequently used but they certainly are equally exciting. The author discusses both methods individually as well their interrelationship, mainly from the perspective of their optimal use.
Key words:
diabetes mellitus – continuous subcutaneous insulin infusion – continuous glucose monitoring
Autoři: J. Olšovský
Působiště autorů: Diabetologické centrum II. interní kliniky Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Miroslav Souček, CSc.
Vyšlo v časopise: Vnitř Lék 2011; 57(11): 919-922
Kategorie: 80. narozeniny prof. MUDr. Jaroslava Rybky, DrSc.
Souhrn
V rámci využití technologií v diabetologii je rozvinuto v běžné klinické praxi využití glukometrů, bez kterých si nelze moderní diabetologii ani představit. Méně frekventní, ale neméně zajímavé je využití CSII a CGM. Autor si všímá obou metod samostatně i v jejich ideálním spojení, a to zejména z hlediska optimálních možností jejich využití.
Klíčová slova:
diabetes mellitus – kontinuální subkutánní infuze inzulinu – kontinuální glykemický monitoringKontinuální subkutánní infuze inzulinu
Kontinuální subkutánní infuze inzulinu se jako metoda vyvíjí od 70. let 20. století [1,2]. Souvisí to s vývojem technologií při snaze o co nejbližší napodobení v exogenním podání inzulinu systémem bazál-bolus fyziologii endogenní sekrece inzulinu tvořenou z části bazální sekrecí, která je prakticky kontinuální a představuje přibližně polovinu denní produkce inzulinu – tu napodobujeme v CSII bazálem pumpy, a z části stimulovanou sekrecí, která se odehrává na jídelní podněty a tvoří druhou polovinu denní produkce inzulinu – tu napodobujeme bolusy, aplikovanými preprandiálně. Fyziologičtější je uvolňování inzulinu do portálního oběhu, ale implantovatelné pumpy s tímto způsobem aplikace inzulinu mají řadu jiných nevýhod (zejména potřebu opakovaných chirurgických zákroků při problémech s pumpou, kanylkou apod.), proto se v klinické praxi rozšířilo využití zevních aplikátorů, kde je inzulin podáván subkutánně.
Historie použití CSII v České republice je mnohaletá [3,4]. Už více než 20 let se používají programovatelné pumpy, kterým předcházelo snad desetileté období používání pump s fixním bazálem po celý den. U programovatelných pump může být bazální dávka v průběhu 24 hod proměnlivá, její velikost by měla odpovídat 50–70 % celkové denní dávky. Nejčastěji se mění v průběhu 24 hod 2krát, kdy je jiná – vyšší – přes den a jiná – nižší – v noci. Často se používá 3. interval ráno od asi 4 hod do probuzení, kdy se podává větší dávka k překonání tzv. fenoménu úsvitu, ale bazální dávku je možné měnit každou hodinu u konkrétního pacienta tak, aby se zohlednily různé specifické změny a požadavky. Pacient navíc může mít i několik bazálových programů, např. jiný pro běžný pracovní den a jiný pro víkendový den, a navíc může bazálovou dávku procentuálně na různě dlouhé časové období upravovat. Např. při větší fyzické aktivitě může dávku o 30–70 % snižovat, a naopak např. při interkurentním infektu o 20–30 % zvyšovat, to vše je zapotřebí řešit individuálně. Bolusy slouží k pokrytí prandiální potřeby, proto jsou aplikovány před každým jídlem, ale vedle toho mohou být také využívány ke korekci aktuálního stavu, jako korekční. U klasického bolusu dojde k vydávkování zvolené dávky inzulinu v krátkém čase po odbavení bolusu. Moderní pumpy však umožňují využít rozložený bolus, kde je zvolená dávka rozložena a aplikována postupně rovnoměrně po dobu předem zvoleného časového intervalu. Další možností je ještě kombinovaný bolus, kdy je vybraná část dávky podána okamžitě a další aplikována rovnoměrně ve zvoleném časovém intervalu. Všechny nové modely inzulinových pump mají kalkulátor bolusových dávek, tedy funkci, pomocí které je pacientovi doporučena optimální dávka bolusu. Tuto funkci mohou využívat jen dostatečně edukovaní pacienti. Bolusový kalkulátor vychází z toho, že v paměti pumpy je dopředu nastavena jednak citlivost pacienta na inzulin, a jednak údaj o tom, kolik jednotek inzulinu pacient potřebuje na zpracování 10 g sacharidů. Předem je také individuálně naprogramována optimální hladina glykemie pacienta. Před volbou bolusové dávky je potom zapotřebí ještě zadat aktuální hodnotu glykemie a množství gramů sacharidů, které pacient plánuje sníst. Bolusový kalkulátor potom doporučí optimální dávku bolusu, ale pacient se definitivně rozhodne, musí ji potvrdit a může ji změnit. Funkce slouží k doporučení bolusů na jídlo, ale právě tak k výpočtu korekčních bolusů, výhodou je, že pumpa počítá s tzv. zbytkovým inzulinem (inzulinem, který byl např. vydávkován pomocí opakovaných bolusů a ještě účinkuje), tím se snižuje riziko kumulace dávek inzulinu a to snižuje riziko hypoglykemií.
Od roku 1998 existuje v ČR registr pacientů léčených pumpou [5,6], ve kterém je asi 6 000 pacientů, z toho 90 % diabetiků 1. typu. Pomocí tohoto registru se podařilo prokázat efektivitu této léčby spočívající v poklesu HbA1c v průměru o 1,2 % s tím, že tento efekt byl zachován po dobu minimálně 4 let sledování. Zastoupení využití CSII v léčbě DM se ve světě značně liší, a to od 0 až do 20 %. Pro představu uveďme, že v Dánsku je asi 5 %, v USA a Izraeli až 20 % a v ČR 6–7 % diabetiků 1. typu léčeno CSII.
Jedná se tedy o výběrovou terapii s řadou výhod, které mohou být cílem využití této metody. Má tedy své indikace, ale také kontraindikace a může být zdrojem některých komplikací. Protože je terapie výběrová [7,8] a optimální výběr vyžaduje zkušenosti s touto léčbou, je indikace léčby vázána na diabetologická centra a po schválení revizním lékařem ZP ji pacient může užívat 4 roky. Po zavedení CSII může být pacient sledován svým diabetologem a po uplynutí uvedené doby se přehodnotí úspěšnost této léčby a pumpa pak může být opakovaně předepsána. Jaké jsou indikace použití CSII, uvádí tab. 1. Vycházejí z výhod, které CSII přináší. Mezi ně patří na jedné straně zlepšení kompenzace diabetu [9], které se promítá do hodnot lačné glykemie, postprandiální glykemie i glykovaného hemoglobinu. Výhodou je také zmenšení kolísání glykemií a snížení výskytu hypoglykemií, zejména těch závažných. Tyto výhody vedou k oddálení vzniku a zpomalení rozvoje pozdních komplikací diabetu. Vedle těchto benefitů stojí neméně cenné zvýšení flexibility, a tím pádem i kvality života – nejen zlepšení výkonnosti, případně práceschopnosti, a tím i pocitu zdraví, ale také možnost realizace sportovních aktivit, koníčků, cestování apod. Navíc umožňuje použití CSII spojení s CGM, což vede při jeho trvalém dlouhodobém využití k ještě dalšímu zlepšení kompenzace diabetu.
Tab. 1. Indikace terapie CSII. 
Výhody však lze očekávat jen u správně indikovaného, edukovaného pacienta, který provádí selfmonitoring a úpravy podle změn aktuálního stavu a pohybového režimu. Naopak nevhodný pro uvedenou terapii je pacient nespolupracující, který nedostatečně provádí selfmonitoring glykemií, nervově labilní, netolerující trvalou přítomnost přístroje a kanylky v podkoží, pacient se závislostí na alkoholu nebo drogách. Limitací pro využití všech předností této léčby může být i mentální neschopnost. Problémem může být i špatné sociální zázemí. Kontraindikovaný může být nemocný i z hlediska dalších onemocnění – např. záchvatovitého onemocnění tytu epilepsie, psychiatrického onemocnění s nebezpečím sebepoškození apod.
Pokud nejsou uvedené limitace zohledněny, zvyšuje se riziko komplikací této léčby [10,11]. K nim patří hyperglykemie až ketoacidóza při přerušení dodávky inzulinu (Ucpání kanyly je alarmováno, ale vytažení, případně porušení její celistvosti ne!). Další komplikací mohou být hypoglykemie, jejich riziko stoupá zejména při opakovaných bolusových korekčních dávkách, kde se nepočítá se zbytkovým inzulinem. Objevit se mohou záněty v místě inzerce kanylky. Zřídka se setkáváme i s dalšími problémy, jako jsou psychosomatické problémy – závislost na přístroji nebo zvyšování hmotnosti při zneužití bolusů při nedodržení diety.
Kontinuální glukózový monitoring
Už jsem uvedl, že ještě dalším benefitem může být propojení CSII s kontinuálním glukózovým monitoringem. Pokud pacient trvale zná stav své glykemie i její trend, může se ještě bezpečněji rozhodovat o potřebných změnách dávky inzulinu, a může tak být těsněji kompenzován s menším rizikem hypoglykemií. Informace o aktuálním stavu glykemie může mít prostřednictvím CGM (jeden z takových systémů ukazuje obr. 1), což je invazivní metoda, při které je do podkoží zavedena elektroda. Principem měření glykemie je reakce glukózooxidázy, tedy enzymu, kterým je pokryta zavedená elektroda s glukózou v intersticiu za vzniku elektrického proudu, jehož aktivita je přenášena transmiterem na obrazovku přístroje. Tím může být přímo pumpa, na které vidíme, jak ukazuje obr. 2, hodnotu měřené glykemie i její trend (v pravém dolním rohu obrazovky). Přijímačem může být také samostatná analytická jednotka, což umožňuje využití i bez spojení s pumpou. Aktuální glykemie je kalkulována každých 5 min, získá se tak 288 údajů za den s možností jejich bezprostředního využití v reálném čase, ale také k detailnějšímu vyhodnocení, včetně grafických znázornění za dobu, po kterou je měření prováděno. Lze tak zachytit i nepoznané hypoglykemie i jiné příčiny kolísání glykemií a na jejich základě provést optimalizaci léčby.
Obr. 1. Komponenty Paradigm REAL-Time. 1. Senzor – aplikován subkutánně, měří hladinu glukózy v intersticiální tekutině. 2. Transmiter (vysílač) – připojen na senzor, bezdrátově vysílá informace o hladině glukózy do pumpy. 3. Pumpa – dávkovač inzulinu a analytická jednotka s obrazovkou v jednom. 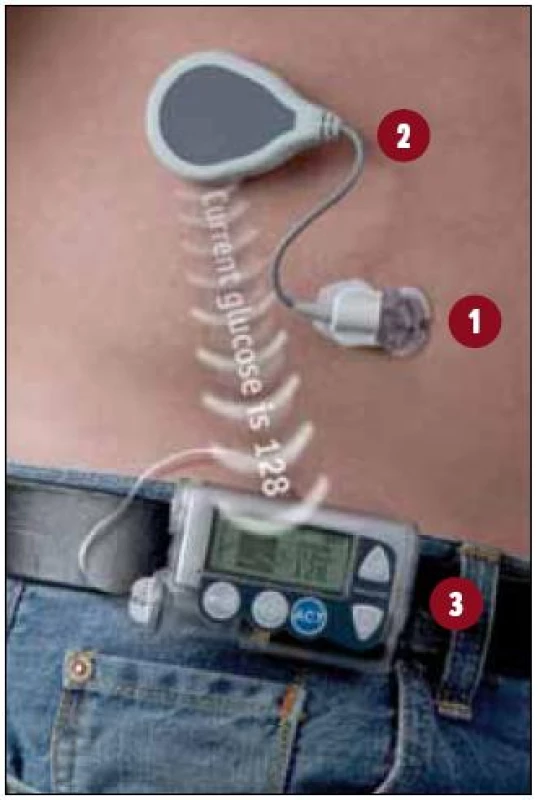
Obr. 2. Informace na displeji pumpy. Každých 5 min v průběhu 24 hod, tedy denně 288 hodnot glykemie a trendu, který vyjadřují šipky. 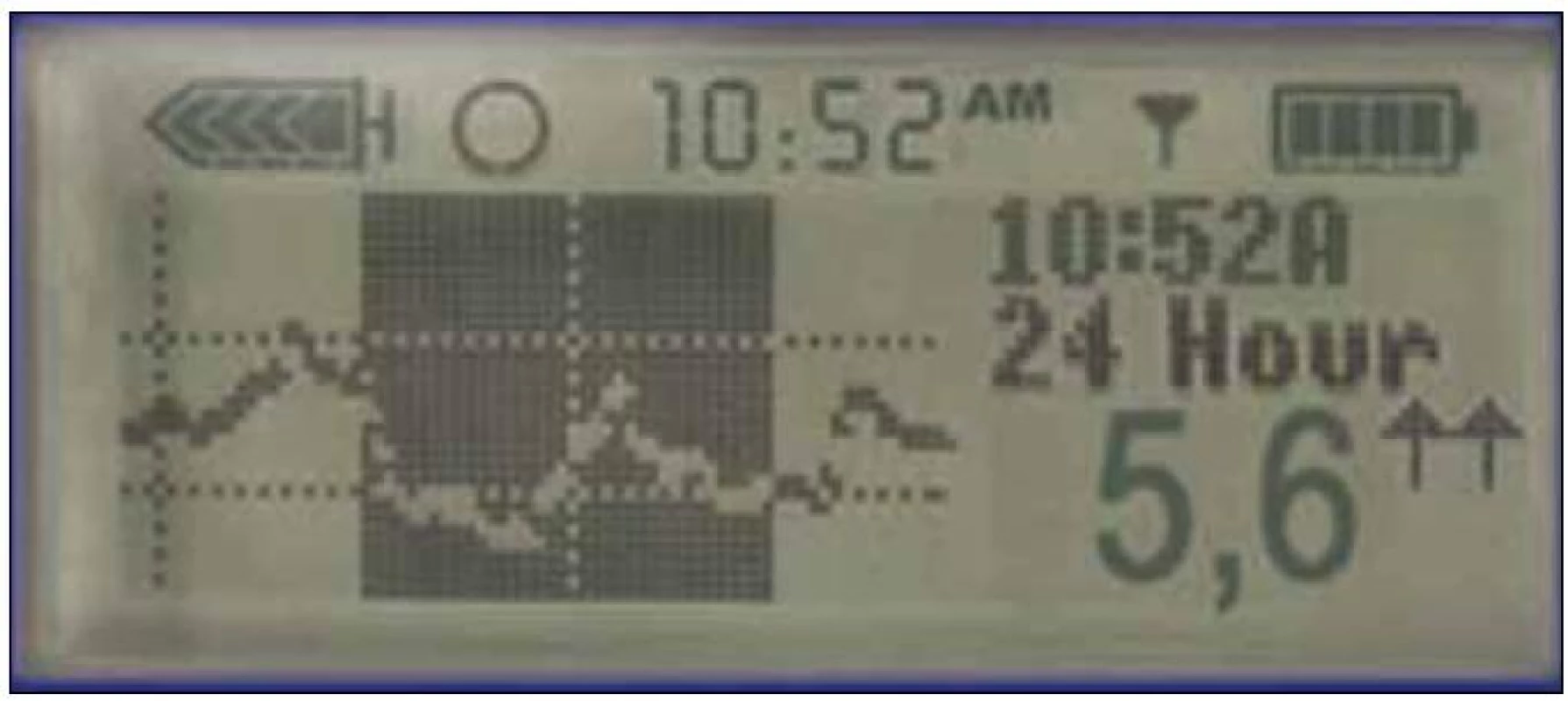
Příklad takového grafického záznamu je pro představu na obr. 3. Přesnost měření je zlepšena opakovanou kalibrací přístroje, zadáním hodnot glykemie změřené pomocí glukometru. Nevýhodou při rychlém kolísání glykemií může být mírné zpoždění měřených hodnot oproti skutečnému stavu i hodnotám získaným pomocí měření glukometrem.
Obr. 3. Grafický záznam průběhu glykemií – barevně odlišené křivky několika dní měření. 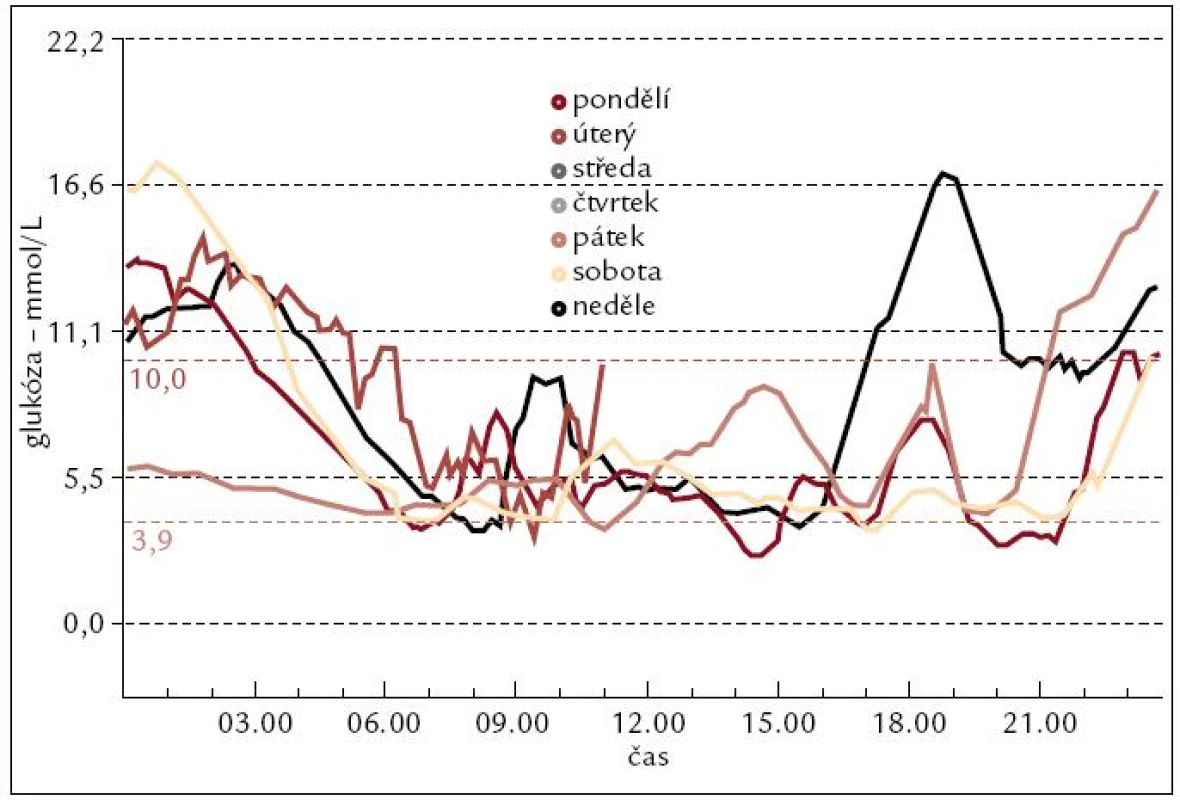
Využití CGM může být jednak dlouhodobé, jako součást léčby je vždy real-time monitoring, ve spojení s pumpou. V takovém případě si ovšem musí měření hradit nemocný a to představuje značnou ekonomickou zátěž. Spojení senzoru s pumpou představuje otevřený okruh, ve kterém je rozhodujícím článkem, který jej uzavírá, edukovaný pacient. Druhou variantou je jednorázové měření pro úpravu léčebného režimu, tedy např. k optimalizaci dávkování inzulinu v intenzifikovaném režimu pomocí inzulinových per, samozřejmě k optimalizaci dávkování pumpy, k odhalení nepoznaných hypoglykemií apod. V uvedených případech je výhodnější monitorování holterovského typu se zaslepenými daty, která následně vyhodnotíme a využijeme je k úpravám. K edukaci o vlivu diety a pohybu na kolísání glykemií je potom výhodnější varianta real-time monitoringu. K těmto účelům je potom vyšetření pomocí senzoru hrazeno z veřejného zdravotního pojištění, a to maximálně 4krát za rok pro jednoho pacienta.
Závěr
CSII a CGM jsou technologie využívané v moderní diabetologii, technologie, které mají značný potenciál ovlivnit – zlepšit – kompenzaci nemocného s cukrovkou 1. typu, a zlepšit tím i výrazně kvalitu života těchto nemocných. Plně jejich potenciálu dokážou využít jen vhodní a dobře edukovaní pacienti. Předpokladem úspěšného využití je také zkušenost a erudice lékaře a spolupráce celého diabetologického týmu, který léčbu pacienta řídí.
MUDr. Jindřich Olšovský, Ph.D.
www.fnusa.cz
e-mail: jindrich.olsovsky@fnusa.cz
Doručeno do redakce: 28. 9. 2011
Zdroje
1. Pickup JC, Keen H, Parsons JA et al. Continuous subcutaneous insulin infusion: an aproach to achieving normoglycemia. Br Med J 1978; 1 : 204–207.
2. Pickup J, Keen H. Continuous subcutaneous insulin infusion et 25 years: evidence base for the expanding use of insulin pump therapy in type 1 diabetes. Diabetes Care 2002; 25 : 593–598.
3. Olšovský J. Inzulínová pumpa. In: Perušičová J et al (eds). Trendy soudobé diabetologie. sv. 9. Praha: Galén 2004 : 49–71.
4. Brož J, Kožnarová R, Bartášková D et al. Současné možnosti léčby diabetes mellitus pomocí inzulínových pump. XLII. Diabetologické dny, Luhačovice, 20.–22. 4. 2006. Diabetologie, Metabolismus, Endokrynologie, Výživa 2006; 4: 179–186.
5. Jankovec Z, Krčma M, Lacigová S et al. Registr pacientů léčených inzulínovou pumpou v České republice. XLII. Diabetologické dny, Luhačovice, 20.–22. 4. 2006. Diabetologie, Metabolismus, Endokrynologie, Výživa 2004; Suppl 1 : 22.
6. Jankovec Z, Čechurová D, Krčma M et al. Dlouhodobý efekt léčby inzulínovou pumpou (CSII) – výsledky registru pacientů léčených CSII v České republice. XLII. Diabetologické dny, Luhačovice, 20.–22. 4. 2006. Diabetologie, Metabolismus, Endokrynologie, Výživa 2006; Suppl 2 : 26.
7. Markus AO. Patient selection for insulin pump therapy. Practical Diabetology Nov 1992; 14 : 12–18.
8. Jornsay DL, Duckles AE, Hankinson JP. Psychological considerations for patient selection and adjustment to insulin pump therapy. Diabetes Educ 1988; 14 : 291–296.
9. Olšovský J, Beránek M. Vliv dlouhodobé terapie inzulínovou pumpou (CSII) u pacientů s diabetes mellitus 1. typu na metabolickou kompenzaci a výskyt hypoglykemií. Porovnání s intenzifikovanou konvenční inzulinovou terapií. Vnitř Lék 2007; 6 : 637–645.
10. Mecklenburg RS, Benson EA, Ben-son JW Jr et al. Acute complications associated with insulin infusion pump therapy. Report of experience with 161 patients. JAMA 1984 : 252 : 3265–3269.
11. Bending J, Pickup JC, Keen H. The frequency of diabetic ketoacidosis and hypoglycemic coma during treatment with continuous subcutaneous insulin infusion. Audit of medical care. Am J Med 1985; 79 : 685–691.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2011 Číslo 11- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Životní jubileum prof. MUDr. Jaroslava Rybky, DrSc.
- Aktuální a budoucí možnosti léčby osteoporózy
- Chronická pankreatitida v roce 2011
- Patofyziologické podklady inkretinové léčby: dokáže ještě více, než si myslíme?
- Jak se dívat na psychosomatickou medicínu
- Možnosti plnění mezinárodních doporučení terapie syndromu diabetické nohy v České republice
- Antibiotická léčba akutních bakteriálních infekcí
- Inkretiny změnily a dále mění strategii léčby diabetu 2. typu
- Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
- Lze zpomalit rentgenovou progresi ankylozující spondylitidy?
- Inzulinová léčba v roce 2011
- Genetika monogénových foriem diabetu
- Terapie obezity – postupy, účinnost a perspektivy
- Patogeneze diabetes mellitus 1. a 2. typu v roce 2011 – jednotící model poruchy glykoregulace
- Nahlédnutí do budoucnosti farmakoterapie diabetes mellitus 2. typu
- Pharmacotherapy of chronic heart failure after the first decade of 21st century
- Farmakoterapie po srdečním infarktu
- Pokroky v metabolizmu a výživě 2011 a cesta k personalizované léčbě
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Antibiotická léčba akutních bakteriálních infekcí
- Moderní technologie v diabetologii. CSII (kontinuální subkutánní infuze inzulinu) a CGM (kontinuální glykemický monitoring) v klinické praxi
- Terapie obezity – postupy, účinnost a perspektivy
- Genetika monogénových foriem diabetu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



