-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Celiakie – opomíjená diagnóza
Celiac disease – a missed diagnosis
Background:
In Czech population celiac disease is diagnosed infrequently and on the contrary frequently too late.Aim:
The present quality of diagnostics, therapy, follow-up and relation of celiacs to causal therapy has been evaluated.Methods:
A structured questionnaire was offered to celiacs followed at different out-patient departments (medicine, gastroenterology, dermatology, hematology, and endocrinology) of one institution (Central Military Hospital Prague) in the years 2000–2010. The following topics were analyzed: the health care provided to probands before the diagnosis of celiac disease (number and speciality of involved physicians, symptoms and suggested conditions), methods of celiac disease diagnosis, screening of the disease in first degree relatives, compliance of gluten-free diet and its limiting factors.Results:
102 (77.3%) out of 132 distributed questionnaires were evaluated. The diagnosis of celiac disease remains a late issue. 36.8% of celiac patients were diagnosed after a period of more than 10 years of symptoms. Diarrhea has been frequently combined with extraintestinal symptoms (anemia, decreased body mass, depression, and osteoporosis). Gluten-free diet is an expensive dietary regimen and its adherence brings various restrictions to celiacs in every-day life.Conclusion:
The present state of celiac disease diagnostics and follow-up requires interdisciplinary cooperation and increased interest of health and social care institutions including their leading representatives.Key words:
celiac disease – diagnostics – gluten-free diet – quality of life – screening
Autoři: T. Chvátalová; G. Vepřeková; A. Houska; P. Frič
Působiště autorů: Interní klinika 1. lékařské fakulty UK a ÚVN Praha, přednosta prof. MUDr. Miroslav Zavoral, Ph. D.
Vyšlo v časopise: Vnitř Lék 2012; 58(2): 99-103
Kategorie: Původní práce
Souhrn
Úvod:
V České republice je celiakie diagnostikována nedostatečně často, a naopak často pozdě.Cíl:
Hodnocení současného stavu diagnostiky, léčby, dispenzarizace a vztahu celiaků ke kauzální léčbě.Metodika:
Strukturovaný dotazník byl nabídnut celiakům sledovaným v letech 2000–2010 v odborných ambulancích (interní, gastroenterologické, kožní, hematologické a endokrinologické) Ústřední vojenské nemocnice v Praze. Sledovali jsme zdravotní péči o celiaky před stanovením diagnózy celiakie (počty a odbornost navštívených lékařů, diagnózy), metody diagnostiky a dispenzarizace, screening celiakie u příbuzných 1. stupně, compliance bezlepkové diety a její omezující faktory.Výsledky:
Hodnotili jsme 102 (77,3 %) ze 132 rozeslaných dotazníků. 36,8 % celiaků bylo diagnostikováno po více než 10 letech trvání příznaků. Průjem se často kombinuje s mimostřevními příznaky (zejména anémií, hubnutím, depresí, osteoporózou). Bezlepková dieta je finančně náročná a přináší nemocnému různá omezení v každodenním životě.Závěr:
Současný stav diagnostiky a dispenzarizace celiakie vyžaduje mezioborovou spolupráci a zvýšený zájem institucí zdravotní a sociální péče včetně jejich vedoucích představitelů.Klíčová slova:
celiakie – diagnostika – bezlepková dieta – kvalita života – screeningÚvod
Celiakie je nejčastější autoimunitní onemocnění dětí i dospělých. Literárně uváděná prevalence kolísá od 0,5 do 2 % [1–3]. V naší populaci se prevalence odhaduje na 1 : 200 až 1 : 250, z tohoto počtu je však diagnostikováno jen 10–15 % nemocných. Příčinou celiakie je celoživotní nesnášenlivost lepku u geneticky disponovaných osob, která vede k rozvoji specifické autoimunitní reakce. Fenotyp choroby je zvláště v dospělosti velmi rozmanitý, což ztěžuje diagnostiku [4]. Neléčená celiakie se rozvíjí v multisystémové onemocnění s četnými komplikacemi zvyšujícími morbiditu i mortalitu postižených (rozvoj přidružených autoimunitních chorob, zvýšené riziko vzniku malignit nejen gastrointestinálního traktu) [5–7]. Cílem naší práce bylo upozornit na reálný stav diagnostiky, léčby, kvality života a dispenzarizace celiaků.
Metody
Strukturovaný dotazník obdrželo 132 celiaků: 91 žen (69 %, průměrný věk 44,3 let) a 41 mužů (31%, průměrný věk 45,5 roku). Tito jedinci byli dispenzarizováni v letech 2000–2010 v odborných ambulancích Ústřední vojenské nemocnice. Dotazníky bylo možné odeslat vyplněné poštou nebo je vyplnit na webových stránkách nemocnice. V průběhu celého zpracování byla dodržena úplná anonymita osobních údajů. Návratnost činila 78 % (103). Hodnotili jsme 102 (77,3 %) dotazníky – za jednoho zemřelého celiaka vyplnila dotazník rodina. Zastoupení jednotlivých variant odpovědí (v procentech) bylo stanoveno z platných odpovědí (92–102), a nikoliv z celkového počtu vrácených dotazníků.
Výsledky
Diagnostika
Trvání obtíží před stanovením diagnózy celiakie (hodnoceno 95 odpovědí)
Diagnóza celiakie (K 900) byla stanovena do 1 roku trvání obtíží jen u 22 (23,1 %) respondentů, v rozmezí 2–5 let u 28 (29,4 %), do 10 let u dalších 10 (10,5 %) a po více než 10 letech trvání obtíží u 35 (36,8 %) respondentů.
Charakter zdravotních obtíží (hodnoceno 102 odpovědí)
Respondenti měli časté kombinace subjektivních obtíží. Nejčastější byly různé střevní symptomy, které uvedlo 77 (75,5 %) respondentů. Z mimostřevních projevů byla nejčastější anémie u 48 pacientů (47,1 %), dále váhový úbytek (35 nemocných, 34,3 %), dermatitis herpetiformis Duhring (27, 26,5 %), deprese (17, 16,7 %), osteoporóza (16, 15,7 %), poruchy chování (5, 4,9 %), neplodnost (3, 2,9 %) a ataxie (2, 2 %). Žádné potíže nezaznamenalo 7 (6,9 %) celiaků nově diagnostikovaných v rámci screeningu rizikových skupin.
Jako jediný příznak byl nejčastější průjem (28 nemocných, 27,5 %). Kombinace průjmu a anémie nebo průjmu a deprese se vyskytla u 8 pacientů (7,5 %). Kombinace průjmu, anémie a hubnutí se vyskytla u 8 nemocných (7,8 %) a 4 příznaků (včetně osteoporózy) u 5 celiaků (4,9 %).
Diagnózy nemocných před stanovením diagnózy celiakie (hodnoceno 102 odpovědí)
Téměř polovina respondentů (47 nemocných, 46,1 %) byla léčena před diagnózou celiakie pro anémii nejasné etiologie a druhou nejčastější diagnózou byl syndrom dráždivého střeva (38 nemocných, 37,3 %). Soubor dalších diagnóz, pod nimiž byli respondenti vedeni, obsahuje: herpetiformní dermatitidu (22, 21,6 %), malnutrici (19, 18,6 %), poruchu růstu v dětství (16, 15,7 %), osteoporózu (14, 13,7 %), blíže neurčený imunitní deficit (12, 11,8 %), depresi (11, 10,8 %), poruchy menstruačního cyklu (8, 7,8 %), autoimunitní tyreoiditidu (5, 4,9 %) a autoimunitní hepatitidu (3, 2,9 %). IgA nefropatie a Sjögrenův syndrom byly zaznamenány u 2 pacientů a u 1 systémový lupus erythematodes. Z celkového počtu diagnóz uvedených respondenty (198) vyplývá, že jejich obtíže byly často interpretovány jako více než jedna nosologická jednotka.
Lékaři, v jejichž péči byli nemocní před stanovením diagnózy celiakie (hodnoceno 102 odpovědí)
102 respondentů bylo pro své symptomy před stanovením diagnózy celiakie v péči 410 lékařů (praktických lékařů a ambulantních specialistů). Jen u 18 pacientů (17,6 %) byla diagnóza stanovena jediným lékařem. Dva lékaře navštívilo 24 pacientů (23,5 %) a více než 2 lékaře 60 pacientů (58,8 %). Odbornost praktický lékař byla uvedena v odpovědích 68krát, gastroenterolog 51krát a jiný ambulantní specialista 67krát. V průměru se na vyšetření a sledování nemocných před stanovením diagnózy celiakie podíleli 4 lékaři různých odborností.
Metody stanovení diagnózy celiakie (hodnoceno 92 odpovědí)
Diagnóza byla stanovena na základě pozitivity sérových protilátek a biopsie tenkého střeva u 49 celiaků (51,5 %). Jednostupňová diagnostika byla použita u 43 nemocných (45,2 %) následujícími postupy: podle histologického vyšetření biopsie tenkého střeva u 27 nemocných (28,4 %), pozitivity sérových protilátek u 6 (6,3 %), zkusmým nasazením bezlepkové diety u 6 (6,3 %), genetickým vyšetřením u 2 (2,1 %) a kožní biopsií u 2 (2,1 %) nemocných.
Dispenzarizace v gastroenterologické ambulanci (hodnoceno 102 odpovědí)
Šedesát šest (64,7 %) pacientů dodržuje termíny pravidelných dispenzárních kontrol v gastroenterologické ambulanci, 20 (19,6 %) celiaků je kontrolováno nepravidelně a 16 (15,7 %) celiaků těchto kontrol v Ústřední vojenské nemocnici zatím nevyužívá. Průměrný interval ambulantních kontrol sledovaných pacientů je 8 měsíců a 1 týden, nejdelší interval u pravidelně sledovaných pacientů jsou 2 roky.
Bezlepková dieta
Compliance při bezlepkové dietě (hodnoceno 102 odpovědí)
Devadesát osm (96,1 %) pacientů dodržuje bezlepkovou dietu, nicméně pouze 57 (55,9 %) zachovává tento režim úplně a 41 (40,2 %) přiznává různě frekventní dietní chyby. Čtyři pacienti (3,9 %) bezlepkovou dietu nedodržují.
Omezující charakter bezlepkové diety (hodnoceno 99 odpovědí)
Čtyřicet osm (48,5 %) celiaků omezuje bezlepková dieta v každodenním životě, 23 (23,2 %) nemocných má problémy při cestování a na dovolené a 20 (20,2 %) celiaků při stravování v restauraci. Dva (2 %) nemocní se cítí omezeni ve volbě zaměstnání a 3 (3 %) nemocní doporučením dispenzárních kontrol. Pouze 3 (3 %) pacienti uvedli, že je bezlepková dieta nijak neomezuje.
Nároky na dodržování bezlepkové diety (hodnoceno 102 odpovědí)
Devadesát jeden (89,2 %) nemocný považuje bezlepkovou dietu za náročnou (40,2 % finančně, 5,9 % společensky a 43,1 % v obou směrech). Jen pro 11 respondentů (10,8 %) nepředstavuje tato dieta významný problém.
Rozšíření bezlepkové diety o oves (hodnoceno 95 odpovědí)
Deset (10,5 %) celiaků dodržujících bezlepkovou dietu konzumuje potraviny obsahující oves.
Zájem celiaků o screening celiakie u příbuzných 1. stupně (hodnoceno 100 odpovědí)
Příbuzní 43 % (43) pacientů byli již vyšetřeni, 33 % (33) respondentů hodlá příbuzné na vyšetření upozornit. 14 % (14) pacientů dosud nebylo informováno o vhodnosti vyšetření příbuzných 1. stupně a 10 % (10) nepovažuje takové vyšetření za nutné.
Diskuze
Tato publikace vychází ze zpracování strukturovaného dotazníku poskytnutého souboru 132 celiaků dispenzarizovaných v jediném zdravotnickém zařízení v letech 2000–2010. Vysoká návratnost vyplněných dotazníků (77,3 %) dokládá zájem nemocných o spolupráci s lékaři. Z výsledků ankety jednoznačně vyplývají nedostatky ve znalostech příznaků, diagnostiky a dispenzarizace celiaků. Za alarmující považujeme, že jen u 22 % nemocných byla diagnóza stanovena do 1 roku od výskytu příznaků. Naopak u 36,8 % pacientů byla celiakie diagnostikována po více než 10 letech trvání symptomů. Ke stanovení diagnózy celiakie potřeboval nemocný našeho souboru v průměru 4 lékaře. Ve srovnání s multiregionální analýzou zahrnující celiaky bez věkového rozdílu [1] je patrné, že u dospělých celiaků je situace obzvlášť neutěšená. Je to způsobeno vysokým podílem mimostřevních symptomů, které jsou u dospělých celiaků časté, a dogmatem, že celiakie je chorobou dětského věku, z níž se vyroste.
Neuspokojivá diagnostika celiakie je zvýrazněna skutečností, že v našem souboru byly střevní příznaky přítomny u 3/4 a průjem jako jediný příznak u více než 1/4 respondentů. U stejně velké části souboru byl průjem přítomen v různých kombinacích s úbytkem tělesné hmotnosti, anémií, depresí a osteoporózou [8–10]. Takové kombinace dále zvyšují podezření, že jejich společnou příčinou je celiakie. 46 % nemocných bylo dlouhodobě sledováno s diagnózou anémie nejasné etiologie a 37 % s diagnózou syndromu dráždivého střeva. Podobné zkušenosti vyplývají z velké dotazníkové akce, které se zúčastnilo více než 1 600 amerických dospělých celiaků. Symptomy byly u těchto osob přítomny v průměru 11 let před stanovením diagnózy, přestože 85 % respondentů uvádělo mezi příznaky průjem. Diagnóza byla stanovena bez průtahů u 52 % nemocných a 31 % bylo nuceno konzultovat s 2 a více gastroenterology. Stanovení diagnózy a terapie bezlepkovou dietou zlepšily kvalitu života u 77 % celiaků. Američtí celiaci proto považují diagnózu své choroby za pozdní [22]. Fenotyp celiakie u dospělých osob je v současnosti individuální a liší se také v různých populacích. Ve Francii 50 % nově diagnostikovaných dospělých celiaků nikdy nemělo průjem, 20 % je obézních a 20 % je diagnostikováno ve věku nad 60 let [23].
Výskyt přidružených autoimunitních chorob je u celiaků 10–30krát vyšší než v ostatní populaci. Nejčastější je současný výskyt autoimunitní tyreoiditidy (více než 10 %) a diabetu 1. typu (3,8 %, v české pediatrické populaci 4,1 %) [24]. V našem souboru bylo diagnostikováno 13 (12,7 %) dalších autoimunitních chorob (5krát tyreoiditida, 3krát hepatitida, 2krát IgA nefropatie, 2krát Sjögrenův syndrom, 1krát systémový lupus erythematodes). Dále sledujeme 2 dospělé celiaky s diabetem 1. typu, ale ani jeden z nich nereagoval na naši žádost o vyplnění dotazníku. Kombinace celiakie a diabetu 1. typu je z terapeutického hlediska pro pacienta zvlášť náročná. Česká diabetologická společnost doporučuje stanovení autoprotilátek k celiakii u každého nového diabetika 1. typu, jakož i kontrolní vyšetření při negativním nálezu k vyloučení sérokonverze. Celiakie se může manifestovat jako druhá choroba a její projevy mohou být maskovány symptomy první choroby.
Diagnostika celiakie u dospělého jedince zůstává v české populaci významným problémem. Lékaři na celiakii v dospělosti málo myslí a dalším faktorem je častá extraintestinální symptomatologie. Diagnostika celiakie je však snadná. První krok je stanovení sérových autoprotilátek k tkáňové transglutamináze (tTG) a endomyziu (AEA) ve třídě IgA a celkového sérového IgA. 1–3 % celiaků mají totiž izolovaný deficit IgA a tomto případě je třeba stanovit autoprotilátky ve třídě IgG. Pozitivní nález autoprotilátek indikuje druhý krok: histologické vyšetření biopsie sliznice aborálního duodena (pod Vaterovou papilou) k zjištění přítomnosti autoimunitní enteritidy [25]. Tento postup doporučený Evropskou společností pro pediatrickou gastroenterologii, hepatologii a výživu (ESPGHAN) před více než 20 lety zůstává nadále v platnosti, ale jeho praktická aplikace je u nás dodržována u dospělých v nedostatečné míře. Ve zmíněné multiregionální studii [1] byl tento postup realizován v 15 % a v tomto souboru v 51,5 %, což rozhodně vyžaduje nápravu, neboť alternativní postupy jsou zatíženy významně nižší citlivostí i specificitou [11–13].
Sdělení diagnózy celiakie a současný požadavek bezlepkové diety jako celoživotního dietního režimu, který zůstává v současnosti jedinou kauzální terapií, znamená pro nemocného významnou psychickou a následně i finanční zátěž. Nový celiak vyžaduje mnohostrannou podporu. Tato zahrnuje lékaře, rodinu, nutriční terapeutku a zájmové sdružení celiaků, které má nový pacient vždy vyhledat. Bezlepková dieta předpokládá výluku všech surovin, potravin a nápojů s příměsí obilovin. Omezení platí i pro ovesné výrobky, neboť oves je často kontaminován příměsí jiných obilovin (zejména ječmene) a dalším zdrojem může být kontaminace při mletí ovsa, pokud strojní souprava nebyla předtím dokonale vyčištěna [26].
Dávka lepku schopná vyvolat autoimunitní reakci a relaps onemocnění kolísá v širokém rozmezí. Doporučená denní dávka lepku má být nižší než 50 mg [27], ale u některých celiaků již 10 mg lepku může vyvolat změny sliznice tenkého střeva [28]. Proto platí obecné pravidlo: omezit příjem lepku v maximální míře tak, aby celiak sám byl přesvědčen, že dodržuje úplnou bezlepkovou dietu. Ta mu totiž zaručuje vysokou pravděpodobnost, že celiakie nesníží jeho šanci dožít se průměrné délky života v dané populaci a že bude ušetřen některé z přidružených autoimunitních chorob a komplikací. Tímto způsobem je třeba informovat celiaky od stanovení diagnózy.
Celiaci považují dodržování bezlepkové diety za finančně náročné a omezující [15,19–21]. V analyzovaném souboru je úspěch úplné bezlepkové diety omezen na 56 % probandů a 40 % přiznává alespoň částečné porušování, což může ohrozit jejich dlouhodobou prognózu. Současně je pro ně překvapením vysoký počet omezení v běžném životě požadavkem bezlepkové diety. Tyto údaje vyžadují větší důraz na multifaktoriální podporu sledovaných celiaků.
České zdravotní pojišťovny dosud nenašly systémové řešení částečné úhrady základního sortimentu surovin pro přípravu bezlepkové diety (5–7 položek), třebaže jde o kauzální terapii.
Dlouhodobé a závažné nedostatky v diagnostice, terapii či časné diagnostice přidružených autoimunitních chorob a komplikací vyžadují, aby nemocní celiakií byli dlouhodobě sledováni na odborném ambulantním gastroenterologickém pracovišti pro děti a dorost nebo pro dospělé. Tento postup ovšem současně předpokládá interdisciplinární spolupráci v řadě oblastí, jejíž koordinace však předpokládá řízení z jednoho dispenzárního pracoviště. Náš soubor vykazuje i v tomto směru významné rezervy. Pravidelné dispenzární kontroly na gastroenterologickém pracovišti dodržují jen 2/3 celiaků, 20 % se dostavuje ke kontrolám nepravidelně a zbývající nemocní této možnosti nevyužívají.
Nejbližším a nejdůležitějším úkolem je identifikace velké populace dosud nediagnostikovaných celiaků v České republice a zahájení jejich léčby bezlepkovou dietou. Ministerstvo zdravotnictví ČR vydalo za tímto účelem v únoru roku 2011 metodický pokyn „Cílený screening celiakie“ [29]. Pokyn definuje 3 cílové skupiny, u nichž lze předpokládat vyšší výskyt jedinců s nepoznanou celiakií: rizikové skupiny a choroby, podezřelé symptomy a přidružené autoimunitní choroby. V jednotlivých skupinách jsou vyjmenovány choroby a příznaky (tab. 1–3), u nichž mají praktičtí lékaři a ambulantní specialisté možnost jejich nositelům cílený screening nabídnout. Program cíleného screeningu je dvoustupňový. V prvním stupni odesílají praktičtí lékaři a ambulantní specialisté osoby, které jsou uvedeny v indikačních skupinách, k vyšetření autoprotilátek AtTGA ve třídě IgA a celkového IgA. Při izolovaném deficitu celkového IgA je třeba doplnit vyšetření automaticky stanovením autoprotilátek ve třídě IgG. Pozitivní výsledek AtTGA indikuje druhý stupeň, tj. perorální biopsii aborálního duodena pod Vaterovou papilou na gastroenterologickém pracovišti pediatrickém nebo pro dospělé. Při vysoce rizikových symptomech (anémie, úbytek tělesné hmotnosti a průjem, tj. 3 a více řídkých stolic denně) se doporučuje provedení biopsie i při negativním výsledku stanovení autoprotilátek [30]. Tento postup podporují také výsledky multicentrické studie Kollárové et al [31]. Bioptické vzorky jsou vyšetřeny jednotnou metodikou v histopatologické laboratoři a závěr vyšetření obsahuje grading zjištěných změn. Nově diagnostikovaní celiaci jsou odesílání podle věku k zahájení léčby a dlouhodobé dispenzarizaci na gastroenterologické pracoviště pro děti a dorost nebo na gastroenterologické pracoviště pro dospělé. Tento program vyžaduje ve srovnání s jinými screeningovými programy mnohem menší finanční náklady a jeho výstupy je výrazně převyšují [14,16–18]. Patří k nim: časnější diagnostika, dispenzarizace a terapie dosud nepoznaných celiaků, odhalení mimostřevních forem nemoci, zjištění její skutečné prevalence v České republice, prevence komplikací, omezení a lepší kontrola přidružených autoimunitních chorob, zlepšení kvality života celiaků, jakož i úspora prostředků zdravotního a sociálního pojištění.
Tab. 1. Cílený screening celiakie – cílová skupina: rizikové skupiny a choroby. 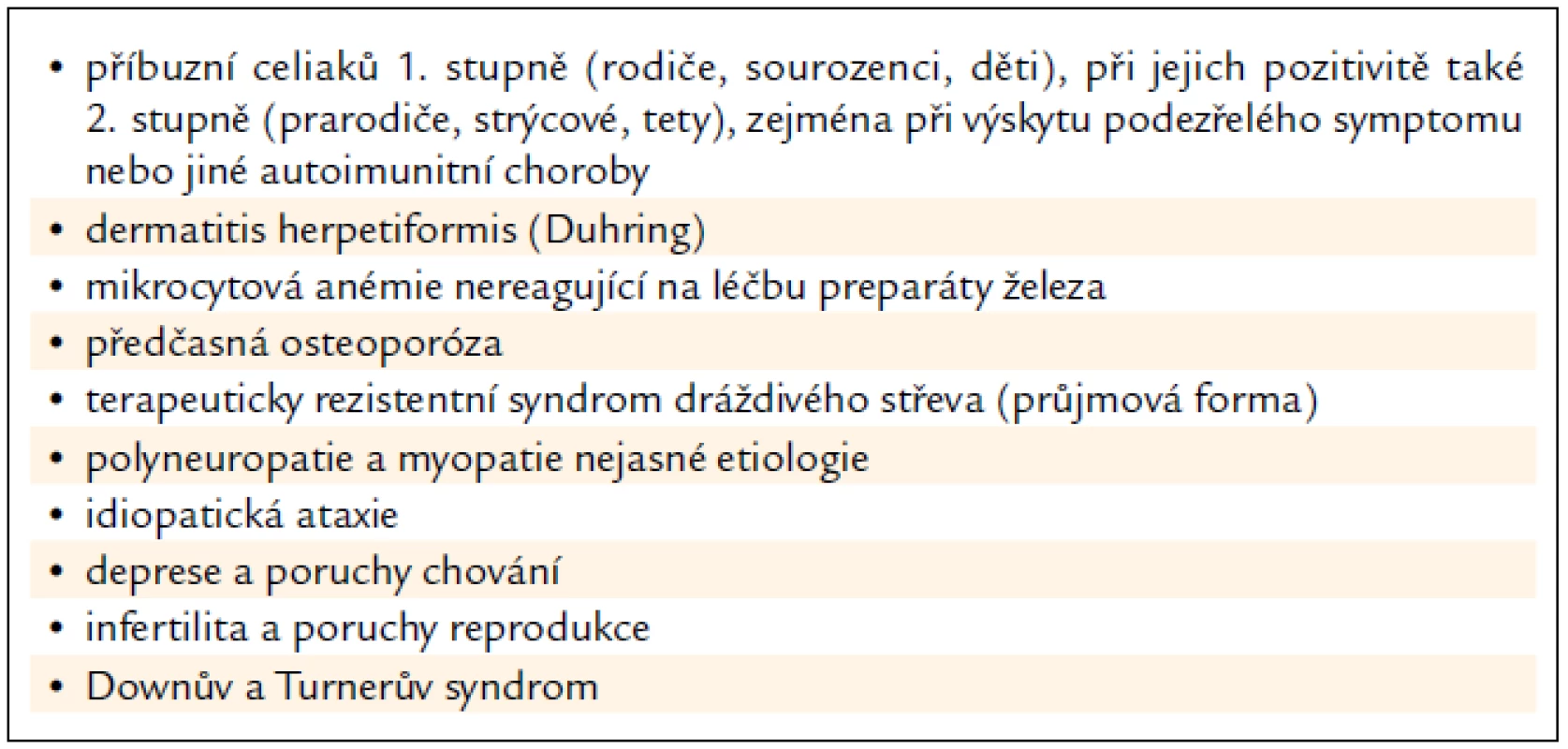
Tab. 2. Cílený screening celiakie – cílová skupina: podezřelé symptomy. 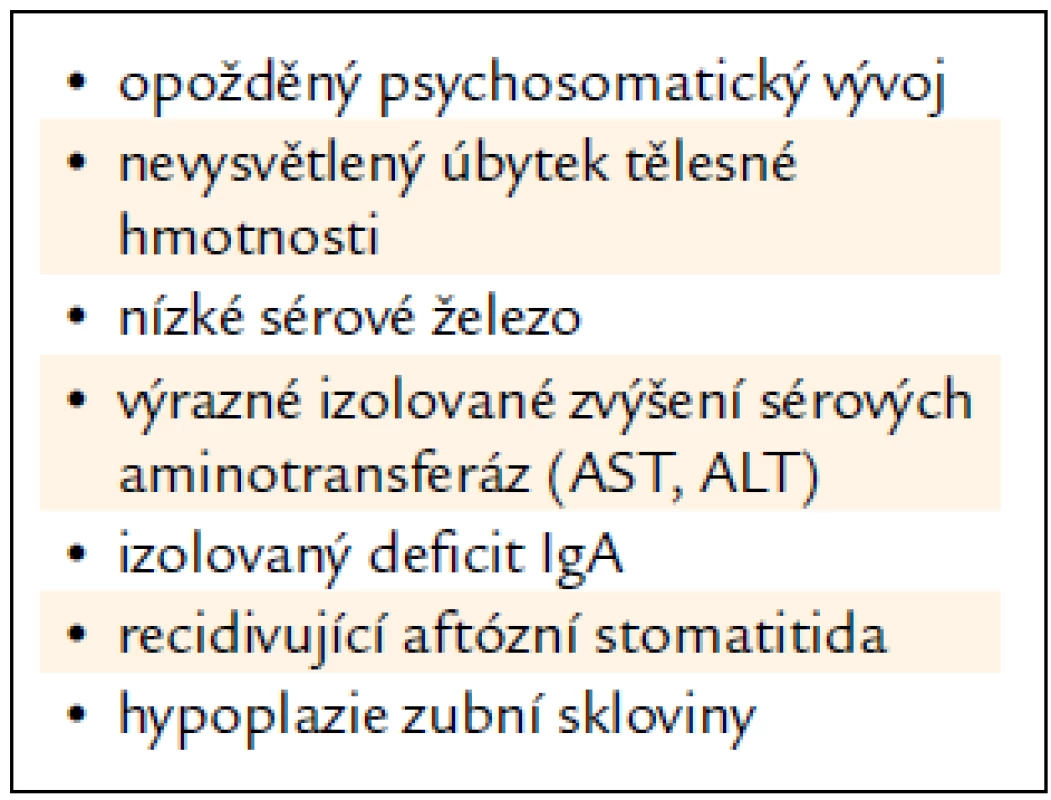
Tab. 3. Cílený screening celiakie – cílová skupina: přidružené autoimunitní choroby. 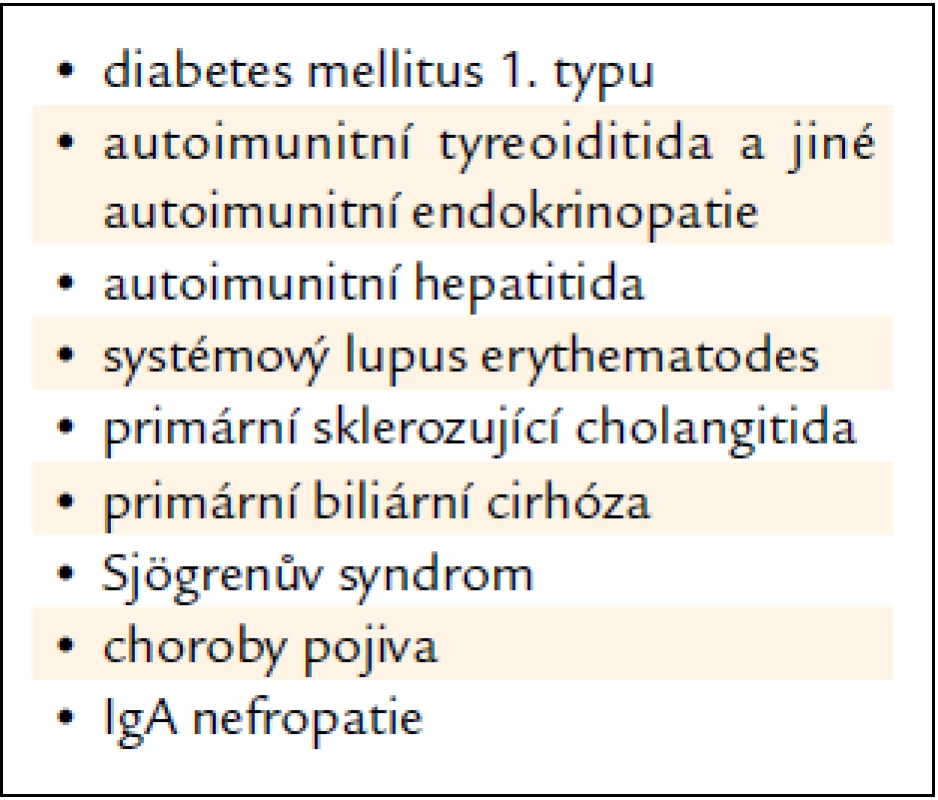
V našem souboru jsme nabízeli dispenzarizovaným celiakům screening příbuzných 1. stupně již před vydáním Metodického pokynu. Dosud tuto možnost využila téměř 1/2 našeho souboru. Pouze 10 % dispenzarizovaných celiaků nepovažuje toto vyšetření za potřebné.
Závěr
Celiakie v české populaci je významný interdisciplinární problém a zároveň výzva pro odbornou i laickou veřejnost. Současný stav vyžaduje identifikaci velké populace dosud nediagnostikovaných celiaků a zahájení jejich léčby bezlepkovou dietou. To předpokládá interdisciplinární spolupráci a podporu odborných společností, exekutivy i zákonodárců.
prof. MUDr. Přemysl Frič, DrSc.
www.uvn.cz
e-mail: premysl.fric@uvn.cz
Doručeno do redakce: 10. 6. 2011
Přijato po recenzi: 17. 8. 2011
Zdroje
1. Frič P, Bušinová I. Celiakie – pohledy z druhé strany. Interní Med 2008; 10 : 482–484.
2. Fraser JS, King AL, Ellis HJ et al. An algorithm for family screening for coeliac disease. World J Gastroenterol 2006; 12 : 7805–7809.
3. AGA Institute. AGA Institute Medical Position Statement on the Diagnosis and Management of Celiac Disease. Gastroenterology 2006; 131 : 1977–1980.
4. Thomas HJ, Ahmad T, Rajaguru C et al. Contribution of histological, serological and genetic factors to the clinical heterogenity of adult-onset coeliac disease. Scand J Gastroenterol 2009; 44 : 1076–1083.
5. Ho-Yen C, Chang F, van der Walt J et al. Recent advances in refractory coeliac disease: a review. Histopathology 2009; 54 : 783–795.
6. Caproni M, Antiga E, Melani L et al. Italian Group for Cutaneous Immunopathology. Guidelines for the diagnosis and treatment of dermatitis herpetiformis. J Eur Acad Dermatol Venerol 2009; 23 : 633–638.
7. Freeman HJ. Malignancy in adult celiac disease. World J Gastroenterol 2009; 15 : 1581–1583.
8. Collin P, Huhtala H, Virta L et al. Diagnosis of celiac disease in clinical practice: physician’s alertness to the condition essential. J Clin Gastroenterol 2007; 41 : 152–156.
9. Catassi C, Kryszak D, Louis-Jacques O et al. Detection of celiac disease in primary care. A multicenter case-finding study in North America. Am J Gastroenterol 2007; 102 : 1454–1460.
10. Frič P, Houska A, Buřič I et al. Refrakterní celiakie a primární sklerozující cholangitida. Čes a Slov gastroent Hepatol 2009; 63 : 172–176.
11. Toftedal P, Nielsen C, Trolle Madsen J et al. Positive predicitve value of serological diagnostic measures in celiac disease. Clin Chem Lab Med 2010; 48 : 685–691.
12. Hopper AD, Cross SS, Hurlstone DP et al. Pre-endoscopy serological testing for coeliac disease: evaluation of a clinical decision tool. BMJ 2007; 334 : 729–734.
13. Tursi A, Elisei W, Giorgetti GM et al. Prevalence of celiac disease and symptoms in relatives of patients with celiac disease. Eur Rev Med Pharmacol Sci 2010; 14 : 567–572.
14. Viljamma M, Collin P, Huhtala H et al. Is coeliac disease screening in risk groups justified? A fourteen-year follow-up with special focus on compliance and quality of life. Aliment Pharmacol Ther 2005; 22 : 317–324.
15. Whitaker JK, West J, Holmes GK et al. Patient perceptions of the burden of coeliac disease and its treatment in the UK. Aliment Pharmacol Ther 2009; 29 : 1131–1136.
16. Shamir R, Yehezkely-Schildkraut V, Hartman C et al. Population screening for celiac disease: follow up of patients identified by positive serology. J Gastroenterol Hepatol 2007; 22 : 532–535.
17. Collin P. Should adults be screened for celiac disease? What are the benefits and harms of screening? Gastroenterology 2005; 128 (Suppl 1): S104–S108.
18. Goldberg D, Kryszak D, Fasano A et al. Screening for celiac disease in family members: is follow-up testing necessary? Dig Dis Sci 2007; 52 : 1082–1086.
19. Vilppula A, Kaukinen K, Luostarinen L et al. Increasing prevalence and high incidence of celiac disease in elderly people: A population-based study. BMC Gastroenterol 2009; 9 : 49–54.
20. Nachman F, del Campo MP, Gonzáles A et al. Long-term deterioration of quality of life in adult patients with celiac disease in associated with treatment noncompliance. Dig Liver Dis 2010; 42 : 685–691.
21. Hall NJ, Rubin G, Charnock A. Systematic review: adherence to a gluten-free diet in adult patients with coeliac disease. Aliment Pharmacol Ther 2009; 30 : 315–330.
22. Green PHR, Stavropoulos SN, Panagi SG et al. Characteristics of adult celiac disease in the USA: results of a national survey. Am J Gastroenterol 2001; 96 : 126–131.
23. Cellier C. Osobní sdělení.
24. Sumnik Z, Kolouskova S, Cinek O et al. HLA - -DQA1*05-DQB1*0201 positivity predisposes to coeliac disease in Czech diabetic children. Acta Pediatr 2000; 89 : 1426–1430.
25. Walker-Smith JA, Guandalini S, Schmitz J et al. Revised criteria for diagnosis of celiac disease. Report of Working Group of European Society of Paediatric Gastroenterology and Nutrition. Arch Dis Childhood 1990; 65 : 909–911.
26. Fric P, Gabrovska D, Nevoral J. Celiac disease, gluten-free diet, and oats. Nutr Rev 2011; 69 : 107–115.
27. Catassi C, Fabiani E, Iacono G et al. A prospective, double-blind, placebo-controlled trial to establish a safe threshold for patients with celiac disease. Am J Clin Nutr 2007; 85 : 160–166.
28. Akobeng AK, Thomas AG. Systematic review: tolerable amount of gluten for people with celiac disease. Aliment Pharmacol Ther 2008; 27 : 1044–1052.
29. Věstník MZ-ČR, částka 3 z 28. 2. 2011 : 51–54.
30. Frič P, Nevoral J. Cílený screening celiakie. Interní Med 2009; 11 : 484–487.
31. Kollárová H, Pektor R, Šmajstrla V et al. Rutinní biopsie z duodena prováděná během gastroskopie – jedna z možností vyhledávání asymptomatické celiakie. Čes a Slov Gastroent Hepatol 2007; 61 : 245–248.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2012 Číslo 2- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Nech brouka žít… Ať žije astma!
- Intermitentní hladovění v prevenci a léčbě chorob
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Trvalá virologická odpoveď kombinovanej imunomodulačnej liečby pegylovaným interferónom-α a ribavirínom u bývalých intravenóznych drogovo závislých jedincov s chronickou vírusovou hepatitídou C
- Příznaky bažení po jídle u dětí staršího školního věku a jejich vztah k body-mass indexu
- Klinické dôsledky zväčšenia ľavej predsiene
- Hemokoagulační mechanizmy v procesu aterotrombózy
- Význam urokinázy a jejích inhibitorů pro invazi a metastazování zhoubných nádorů
- Měkké tkáně, hormony a skelet
- Lieky a štítna žľaza
- Vývoj koagulačních markerů chronické diseminované intravaskulární koagulace (DIK) u pacienta s mnohočetnou angiomatózou v průběhu léčby antiangiogenními léky: interferonem α, thalidomidem a lenalidomidem
- Goodův syndrom (s thymomem spojená hypogamaglobulinemie) – 2 kazuistiky
- Shrnutí doporučení České pracovní skupiny pro Ph-negativní myeloproliferativní onemocnění (CZEMP) České hematologické společnosti ČLS JEP pro diagnózu a terapii BCR/ABL-negativních myeloproliferací
- Je potřeba zavádět pojem bažení do klinické praxe? – editorial
- Přehled dosud publikovaných analýz srovnávajících efektivitu léčby inzulinovou pumpou a režimu několika injekcí inzulinu denně u diabetiků 1. typu
- Léčba hypertyreózy radiojodem 131I v ambulantním režimu – bezpečná, účinná a ekonomická varianta
- Celiakie – opomíjená diagnóza
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Klinické dôsledky zväčšenia ľavej predsiene
- Lieky a štítna žľaza
- Léčba hypertyreózy radiojodem 131I v ambulantním režimu – bezpečná, účinná a ekonomická varianta
- Goodův syndrom (s thymomem spojená hypogamaglobulinemie) – 2 kazuistiky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



