-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Přínos centralizace péče o pacienty s akutním krvácením do horního trávicího traktu
The benefits of centralization of care for patients with acute upper gastrointestinal bleeding
Introduction:
Acute upper gastrointestinal bleeding still remains one of the serious conditions that require a rapid diagnostic and therapeutic intervention. Such procedure is highly dependent on good interdisciplinary cooperation, which, when centralized, may positively influence mortality and economic costs.Objective:
To determine the benefits of centralization of care provided to patients with acute bleeding in the upper gastrointestinal tract.Patients and methods:
A total of 632 patients with acute bleeding were enrolled in the study at two different health-care establishments of the same type, however with a different organisation of care. We have evaluated the influence of the organisation of care on the length of hospitalization stay, mortality and economic costs.Results:
Centralized treatment significantly shortens the interval from hospital admission to endoscopic examination and leads to a reduction in mortality, although not statistically significant. On the other hand, it does not affect the length of hospitalization, the distribution of patients between internal and surgical departments, and provides no guarantee of lower economic costs. Many other factors play an important role in that respect. It seems, that the importance of centralization plays the main role especially in the pre-hospital and early hospital period, when it accelerates and simplifies the diagnostic and therapeutic procedure.Key words:
acute bleeding – upper gastrointestinal tract – organisation of care – economic costs
Autoři: P. Svoboda 1; M. Konečný 2; V. Hrabovský 1; Arnošt Martínek 1
; J. Ehrmann 2; V. Procházka 2
Působiště autorů: Interní klinika Lékařské fakulty Ostravské Univerzity a FN Ostrava, přednosta doc. MUDr. Arnošt Martínek, CSc. 1; II. interní klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Vlastimil Procházka, Ph. D. 2
Vyšlo v časopise: Vnitř Lék 2012; 58(3): 191-195
Kategorie: Původní práce
Souhrn
Úvod:
Akutní krvácení do horního trávicího traktu patří stále mezi závažné situace, které vyžadují rychlý diagnostický a terapeutický postup, což je závislé i na dobré mezioborové spolupráci, která by při centralizaci v lůžkovém zdravotnickém zařízení mohla pozitivně ovlivnit mortalitu a ekonomické náklady.Cíl:
Zjistit přínos centralizace péče o pacienty s akutním krvácením do horního trávicího traktu.Soubor nemocných a metodika:
Ve 2 zdravotnických zařízeních stejného typu, ale s odlišnou organizací péče bylo zařazeno do sledování celkem 632 nemocných s akutním krvácením a byl vyhodnocen vliv organizace péče, zejména na délku hospitalizace, mortalitu a ekonomické náklady.Výsledky:
Centralizovaná péče významně zkracuje interval od přijetí do nemocnice do provedení endoskopického vyšetření, vede ke snížení mortality, i když ne statisticky významně. Na druhou stranu neovlivňuje délku hospitalizace a není zárukou nižších ekonomických nákladů. Ukazuje se, že význam centralizace hraje roli zejména v přednemocniční fázi a časné fázi hospitalizační, kde zefektivňuje diagnostický a terapeutický postup.Klíčová slova:
akutní krvácení – horní trávicí trakt – organizace péče – ekonomické nákladyÚvod
Akutní krvácení do horního trávicího traktu (HGIT) patří stále mezi závažné situace, které vyžadují rychlý diagnostický a terapeutický postup, což je závislé i na mezioborové spolupráci internisty, chirurga, endoskopisty, intenzivisty a intervenčního radiologa. Přes pokroky v diagnostice i terapii se jeho mortalita za posledních 30 let výrazně nezměnila a stále dosahuje 8–14 %. Na této skutečnosti se podílí posun takto nemocných pacientů do vyšších věkových skupin, v současné době má asi 40 % z nich věk nad 60 let [1]. Otázkou zůstává, jak lze ještě ovlivnit – snížit mortalitu a ekonomické náklady – léčbu akutního krvácení do HGIT? Rezervu spatřujeme právě ve zlepšení mezioborové spolupráce, a to v podobě standardizované organizace (centralizace) péče.
Ve FN Olomouc je péče o nemocné s akutním krvácením do HGIT realizována prostřednictvím doporučeného lékařského postupu. Téměř všichni nemocní s akutním krvácením do HGIT (mimo dětí a těch, kteří v důsledku těžké krevní ztráty jeví známky šokového stavu a jsou přijati přímo na dětské či chirurgické oddělení) jsou přijati na JIP II. interní kliniky FN Olomouc. Po stabilizaci nemocného na JIP následuje urgentní endoskopie s případnou hemostázou. Tu je možné provést do 2 hod od oznámení požadavku. Po endoskopickém ošetření je provedena další stratifikace. Nemocní s hemodynamicky závažným krvácením endoskopicky neošetřitelným či nenalezeným zdrojem krvácení jsou předáni na chirurgickou kliniku, nemocní mladší 18 let na dětskou kliniku a všichni ostatní zůstávají na JIP II. interní kliniky.
Ve FN Ostrava není zaveden podobný standard organizace péče o tyto nemocné a její realizace je následující. Nemocní se známkami krvácení do HGIT jsou přivezeni na centrální příjem nemocnice – interní nebo chirurgickou ambulanci, nemocní v hemoragickém šoku na halu urgentního příjmu. Následuje endoskopické vyšetření nebo hospitalizace na interní či chirurgické klinice v závislosti na aktuální situaci (lékaři, dostupnosti volného lůžka apod.). Endoskopické vyšetření je dostupné do 1 hod od výzvy indikujícím lékařem. Pokud bylo krvácení endoskopicky zastaveno, zůstává pacient hospitalizován na interní klinice (není-li hospitalizován primárně na chirurgii), pokud endoskopické ošetření těžkého krvácení selhalo, je pacient překládán na chirurgickou kliniku. Pacienti do 18 let věku jsou hospitalizováni na klinice dětského lékařství.
Cíle práce
Cílem studie bylo prokázat, že standardizovaná organizace péče (centralizace) o nemocné s akutním krvácením do HGIT v lůžkovém zdravotnickém zařízení vede ke snížení mortality a poklesu ekonomických nákladů na jejich léčbu, dokázat potřebu jednotného diagnostického a terapeutického postupu u těchto nemocných. Motivací pro tento projekt byly i výsledky pilotní studie II. interní kliniky FN Olomouc a Interní kliniky FN Ostrava z roku 2005. Výsledky studie vyšly pozitivně, jak pro délku hospitalizace, tak mortalitu ve prospěch centralizované péče, i když zjištěné rozdíly nebyly statisticky signifikantní. Projekt volně navazoval na grantovou studii NR/7762-3/2004 II. interní kliniky FN Olomouc z let 2004–2006, která používala ke srovnání kontrolní soubor z let 1997–2000 [2]. Výhodou této studie bylo, že oba soubory vznikaly ve stejnou dobu, tedy při identických medicínských názorech na danou problematiku a doporučeních k ní. Případné odchylky sledovaných parametrů by měly být jen důsledkem rozdílného způsobu organizace uvedené péče.
Metodika a soubor pacientů
Do studie byli zařazeni všichni nemocní, kteří byli hospitalizováni od 1. 1. 2009 do 31. 3. 2011 ve FN Olomouc (centralizovaná péče – CP) a FN Ostrava (necentralizovaná péče – NCP) se známkami akutního krvácení do HGIT a podepsali informovaný souhlas. U každého probanda byla zaznamenána hned po přijetí základní anamnestická data, klinické projevy krvácení, jednalo-li se o 1. ataku krvácení do HGIT, či o recidivu, užívané léky, stav vědomí, hodnoty krevního tlaku a pulzové frekvence. Registrovali jsme výsledky krevního obrazu, základních koagulačních a biochemických parametrů, zdroj krvácení, včetně přesné klasifikace peptických lézí gastroduodena dle Forresta, interval od přijetí do endoskopického vyšetření, zdali nemocný měl recidivu krvácení či vyžadoval chirurgickou léčbu. U všech pacientů byla sledována délka hospitalizace (počet ošetřovacích dnů strávených na JIP a standardním oddělení) a počet podaných krevních převodů (transfuzních jednotek erytrocytových koncentrátů). U zemřelých jsme zjistili příčinu úmrtí.
Při hodnocení ekonomických nákladů jsme vycházeli z toho, že 1 ošetřovací den při hospitalizaci pacienta na jednotce intenzivní péče nižšího stupně je ohodnocen dle vyhlášky Ministerstva zdravotnictví ČR č. 493/2005 Sb. 6 582 body, což při hodnotě bodu 0,90 Kč odpovídá 5 924 Kč, cena jedné transfuzní jednotky erytrocytového koncentrátu (nejčastěji podávaný krevní převod nemocným s krvácením do HGIT) dodávaného transfuzním oddělením činí 1 700 Kč.
Statistické zpracování bylo provedeno pomocí klasického χ2 testu nezávislosti. Tam, kde se vyskytla malá očekávaná četnost (tj. ≤ 5), byl použit Fisherův faktoriálový test, a to oboustranný, založený na použití interakcí. Na hladině 0,05 však ve všech sledovaných případech vedou oba testy ke stejným závěrům.
Výsledky
Do studie bylo zařazeno celkem 632 pacientů se známkami akutního krvácení do HGIT, z toho 332 v systému CP s průměrným věkem 62 let. Tito pacienti byli hospitalizováni převážně na interní klinice (322 nemocných, tj. 97 %), méně na chirurgické klinice či ARO (10 nemocných, tj. 3 %). Průměrná doba hospitalizace činila 7,5 dne, z toho na JIP průměrně 4,2 dne. Interval od přijetí do nemocnice do endoskopického vyšetření byl v průměru 2,9 hod. Chirurgickou léčbu podstoupilo 25 (7,5 %) pacientů a 26 (7,8 %) jich zemřelo v důsledku akutního krvácení do HGIT. Jednomu nemocnému bylo podáno v průměru 3,1 transfuzních jednotek erytrocytárního koncentrátu.
V systému NCP bylo zařazeno 300 pacientů (průměrný věk také 62 let). Tito nemocní byli hospitalizováni v 272 (91 %) případech na interní klinice, zbylých 28 (8 %) na chirurgické klinice. Průměrná doba hospitalizace byla 7,1 dne, z toho na JIP 3,2 dne. Interval od přijetí do nemocnice do endoskopického vyšetření byl v průměru 5,5 hod. Chirurgickou léčbu podstoupilo 6 (2 %) pacientů a 34 (11,3 %) jich zemřelo. Jednomu nemocnému bylo podáno v průměru 2,3 transfuzních jednotek erytrocytárního koncentrátu.
Zdroj krvácení nebyl nalezen ve 13 (2,1 %) případech. Objasněné příčiny akutního krvácení do HGIT ukazuje tab. 1. Je patrné, že nejčastější příčinou krvácení byl peptický vřed, u kterého má pro prognózu nemocného význam klasifikace vředů dle Forresta (tab. 2), společné výsledky jsou uvedeny v tab. 3.
Tab. 1. Objasněné příčiny akutního krvácení do HGIT. 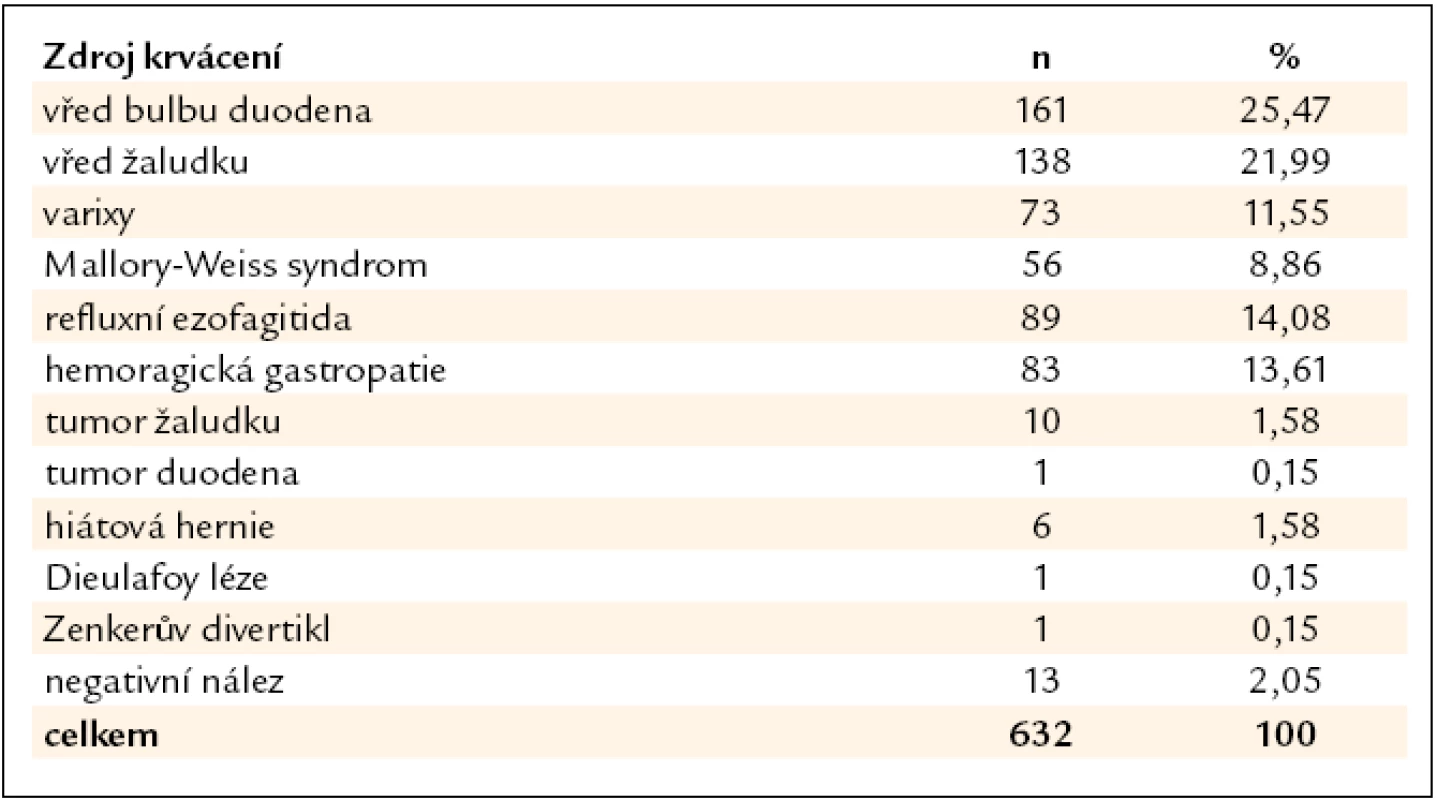
Tab. 2. Forrestova klasifikace krvácejících vředů. 
Tab. 3. Rozdělení krvácejících peptických vředů dle Forresta. 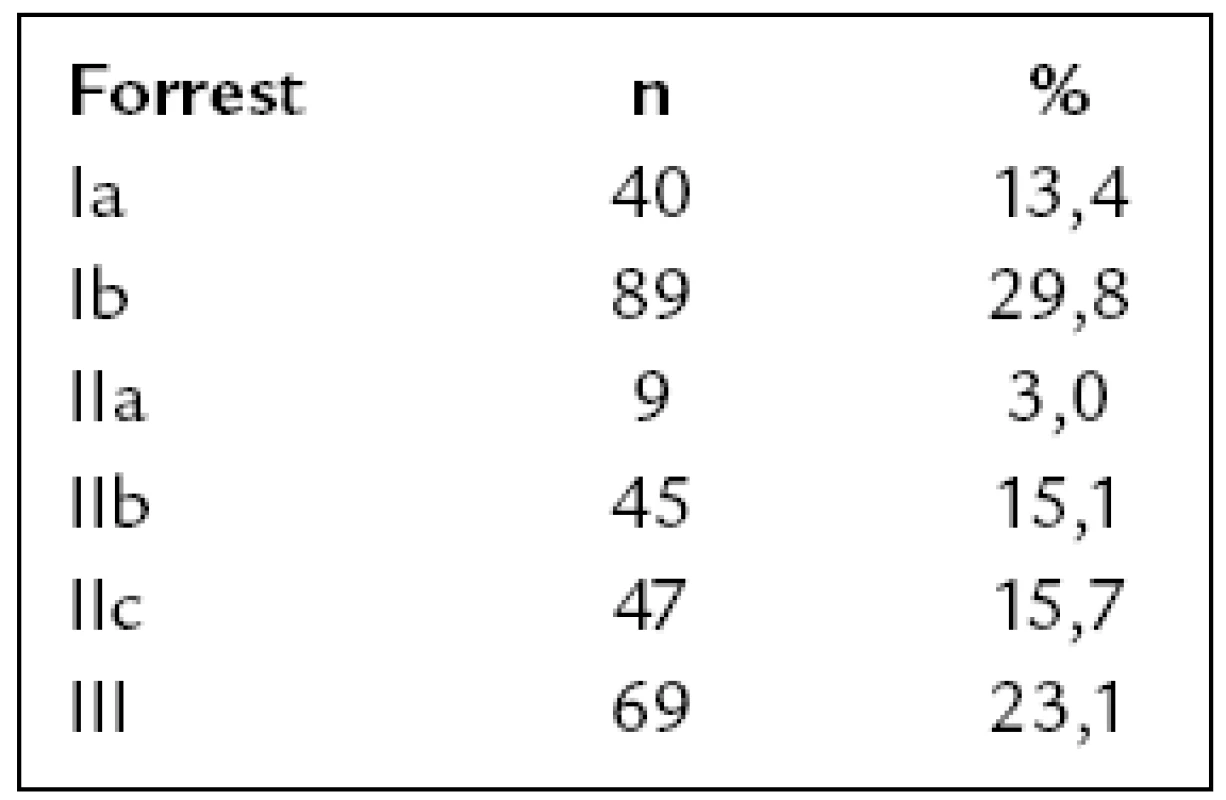
Následovalo statistické porovnání veličin podle systému, tj. CP – NCP (tab. 4): statisticky nevýznamný rozdíl byl shledán u věku (p = 0,8491) a délky hospitalizace (p = 0,3121), naopak statisticky významný rozdíl byl zjištěn u délky pobytu na JIP, která byla menší v systému NCP (p = 0,0007), kde bylo podáno také méně transfuzí (p = 0,0036), ale kde byl delší interval do endoskopického vyšetření (p = 0,0000).
Tab. 4. Statistické porovnání obou souborů. 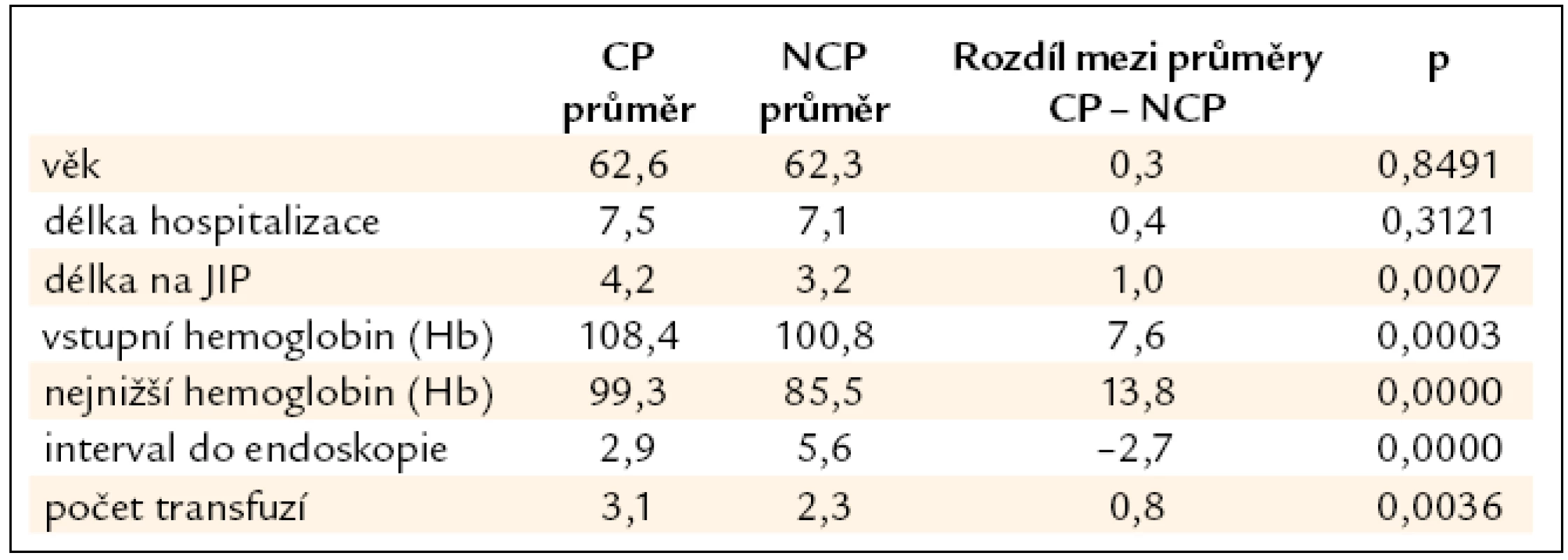
Porovnáme-li délku hospitalizace a interval do endoskopie u zemřelých a přeživších, zjistíme, že není statisticky významný rozdíl mezi uvedenými veličinami (p = 0,5631, resp. p = 6881). Zemřelí však byli statisticky významně starší v průměru o 6,3 roku (p = 0,0081), měli významně nižší vstupní i nejnižší hemoglobin (pro obě veličiny p = 0,0000), a proto jim bylo podáno průměrně o 4,3 transfuzí více (p = 0,0000) a strávili na JIP v průměru o 1,2 dne více, což je však na hranici statistické významnosti (p = 0,0556) (tab. 5). Zdroje krvácení u zemřelých uvádí tab. 6.
Tab. 5. Porovnání některých parametrů u pacientů: přeživší – zemřelí. 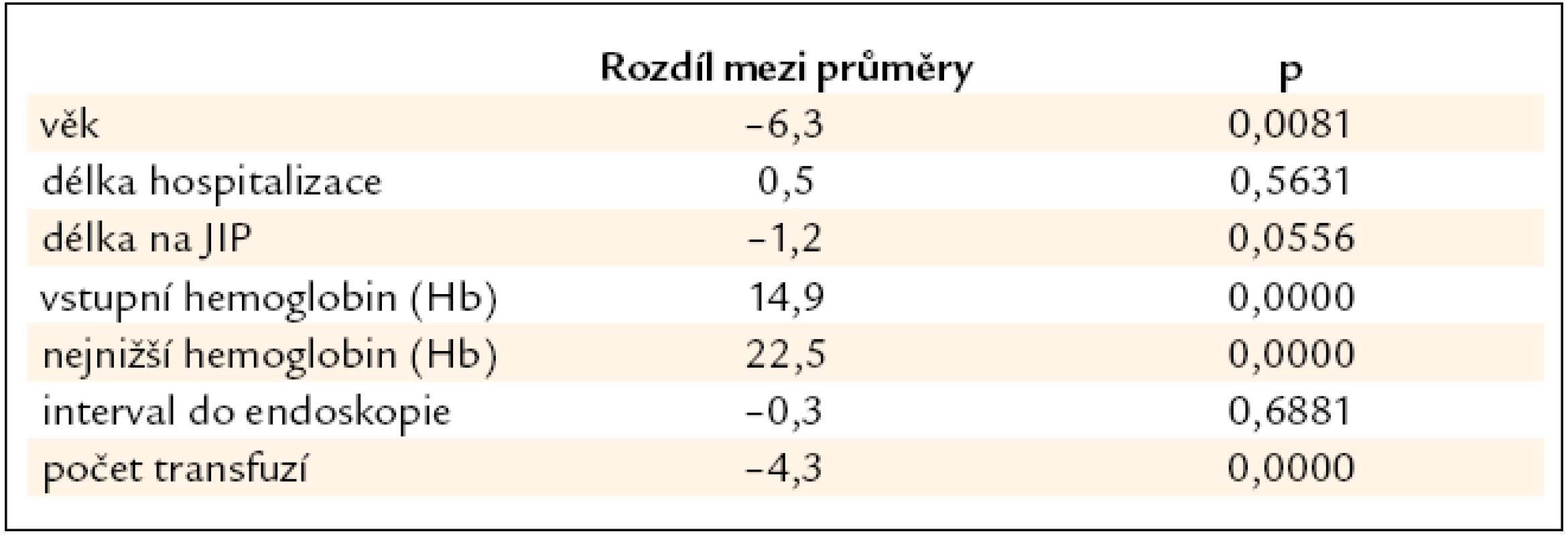
Tab. 6. Zdroje krvácení u zemřelých. 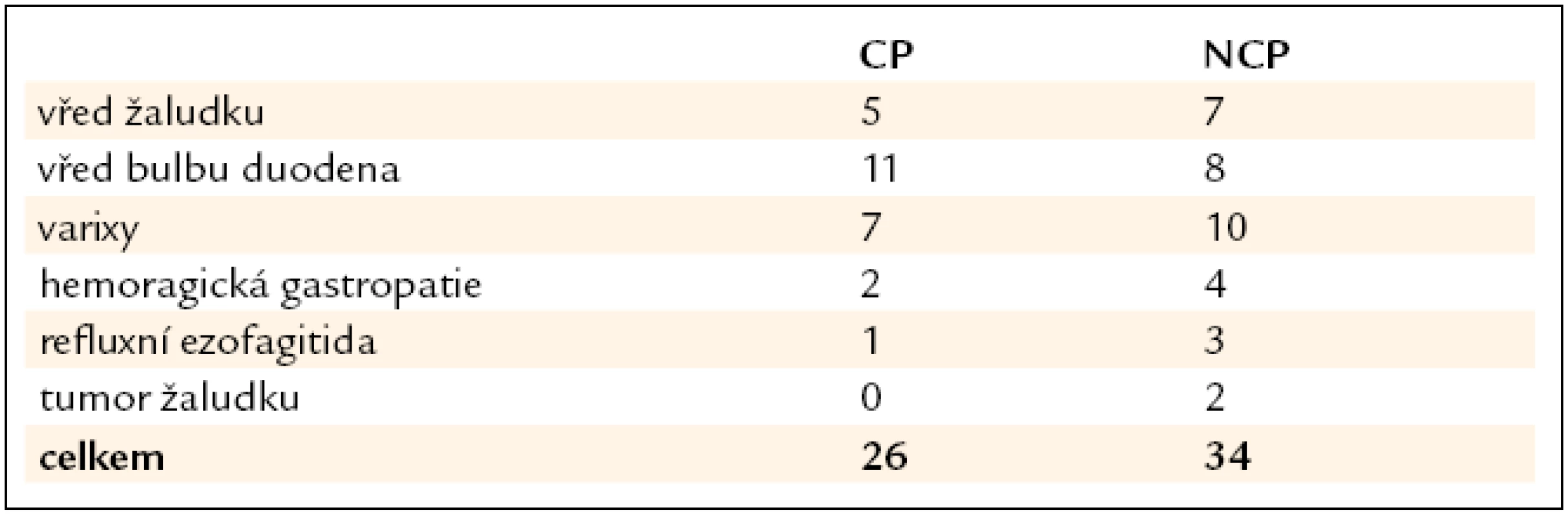
Bylo zjištěno, že délka hospitalizace koreluje kladně s věkem, délkou pobytu na JIP a počtem podaných krevních převodů, délka na JIP koreluje kladně s počtem transfuzí a záporně se vstupní hladinou hemoglobinu a nejnižší hladinou hemoglobinu, počet transfuzí nekoreluje jen s intervalem do endoskopie.
Statisticky významný rozdíl mezi jednotlivými systémy nebyl shledán ani v tom, zda byl přijat pacient primárně na interní, či chirurgické oddělení (p = 0,3250), nebo v úmrtnosti (p = 0,1337).
Náklady na léčbu jednoho nemocného, které jsme odvodili z délky pobytu na JIP a počtu podaných krevních převodů, činily v systému CP 30 150 Kč a u NCP 22 866 Kč.
Diskuze
I přes velký pokrok v terapeutické endoskopii a farmakoterapii zůstává akutní krvácení do HGIT závažným stavem s vysokou incidencí 50–150/100 000 obyvatel [3–5], dle našich zkušeností až 168/100 000/rok [6], a závažnou mortalitou kolísající od 5 do 14 % [7–10], která se v poslední době nemění, na čemž se podílí posun takto nemocných pacientů do vyšších věkových skupin a s tím spojená komorbidita.
Oba vytvořené soubory byly srovnatelné jak velikostí, tak věkovým složením. I přes rozdílný způsob organizace péče nebyl shledán statisticky významný rozdíl v tom, zda pacienti byli přijati na interní, či chirurgické oddělení. Jak bylo řečeno, v systému CP hraje ústřední roli JIP interního oddělení, tudíž byla většina nemocných s krvácením do HGIT hospitalizována zde. Ve zdravotnickém zařízení s NCP v době plánování projektu mělo chirurgické oddělení 2 JIP, ale krátce po jeho zahájení byla 1 chirurgická JIP organizačně převedena pod anesteziologicko-resuscitační oddělení, proto byla opět většina těchto pacientů směřována na interní JIP. Touto organizační změnou bylo dosaženo podobného rozložení pacientů mezi interními a chirurgickými JIP u obou systémů organizace péče.
Metodou volby u těchto nemocných je endoskopické vyšetření, protože je nejen diagnostickou, ale i terapeutickou metodou. Otázkou je načasování endoskopie. Vzhledem ke složitějšímu, a tím časově náročnějšímu systému NCP byl interval endoskopického vyšetření statisticky významně delší proti systému CP (5,5 vs 2,8, p = 0,0000). To na druhou stranu nemělo vliv na mortalitu, počet podaných transfuzí ani délku hospitalizace. Průměrný rozdíl asi 2,5 hod v rychlosti provedení endoskopického vyšetření se jeví z klinického hlediska nevýznamný, v obou systémech byl průměrný interval do endoskopie menší než 6 hod, vždy byla provedena do 24 hod. Např. Barkun et al [11] doporučují provést endoskopii do 24 hod, podle Bjorkmana et al by akutní endoskopie měla být provedena do 6 hod a běžné endoskopické vyšetření do 48 hod od přijetí do nemocnice [12]. Studie však neprokázaly významný vliv akutní endoskopie na délku hospitalizace, pobytu na JIP či riziko recidivy krvácení [11,13,14]. Práce z roku 2009 neprokázala rozdíl vlivu endoskopie v intervalu do 6 hod a mezi 6–24 hod na mortalitu, potřebu chirurgické léčby a počet podaných transfuzí [15]. Zdá se, že snaha o zorganizování dříve provedené endoskopie může zpomalit intenzivní resuscitační péči, která snižuje mortalitu u těchto nemocných [16]. Také přehlednost vyšetřovaného terénu může být u akutní endoskopie horší, s tím bývá spojena větší potřeba kontrolních vyšetření.
Mezi CP a NCP nebyl shledán významný rozdíl v délce celkové hospitalizace, u NCP však byl statisticky významně kratší pobyt na JIP, což může být ovlivněno i celkovým využitím lůžek JIP a následnou dostupností lůžek standardního oddělení, potažmo lůžek následné péče ve zdravotnických zařízeních s CP a NCP. K podobným závěrům však dospěli i Sandel et al [17], který porovnával 2 skupiny pacientů s akutním krvácením do HGIT: 1. byla přijata na všeobecné interní oddělení, 2. na gastroenterologické oddělení. Neshledal statisticky signifikantní rozdíl mezi skupinami v délce hospitalizace, hemodynamické stabilitě nemocných, počtu recidiv krvácení ani nutnosti chirurgické intervence.
I když byl rozdíl mezi soubory v počtech odoperovaných pacientů pro akutní krvácení do HGIT (CP 25 nemocných, tj. 7,5 %; NCP 6 nemocných, tj. 2 %), nejednalo se nejspíše o důsledek způsobu organizace péče, ale o tendenci chirurgů zdravotnického zařízení s NCP co možná nejvíce oddálit operační řešení. Na druhou stranu je třeba stále brát v úvahu skutečnost, že k pokusu o endoskopické zastavení krvácení z vředové léze by mělo dojít maximálně 2krát a při neúspěchu druhého pokusu by si měl nemocného převzít chirurg.
Statisticky významně méně bylo podáno transfuzí v systému NCP. To by nemělo být vlivem delšího intervalu do endoskopie, pro což svědčí i literární údaje [15]. Rozdíl lze vysvětlit průměrně o 10 g/l vyšším hemoglobinem při propuštění u souboru CP.
I když v systému CP bylo dosaženo nižší mortality, rozdíl nedosáhl statistické významnosti. Na tomto rozdílu se mohla podílet i skutečnost, že v souboru NCP bylo více pacientů s krvácením z varixů (14 % proti 9 % u CP), kteří mají všeobecně horší prognózu. U zemřelých nebyl zjištěn rozdílný interval do endoskopie proti ostatním pacientům, zemřelí však byli statisticky významně starší, měli výrazně nižší hemoglobin, a proto jim bylo podáno významně více transfuzí a strávili více dnů na JIP, celková délka hospitalizace však byla v průměru stejná. Již zmíněná práce Sandela et al [17] prokázala, že mortalita těchto nemocných závisí na komorbiditě pacientů, a ne na tom, zda jsou přijati na interní, či gastroenterologické oddělení. Podle jiné práce měl vliv na mortalitu vyšší věk nemocných, hypotenze a komorbidity [15,18].
Studií nebyly prokázány nižší ekonomické náklady na léčbu akutního krvácení do HGIT v systému CP proti NCP. Je třeba poznamenat, že stran ekonomických nákladů byly sledovány jen 2 ukazatele – délka hospitalizace a počet krevních převodů. Faktorů ovlivňujících léčebné náklady je určitě mnohem více.
Závěr
Bylo prokázáno, že centralizace péče o pacienty s akutním krvácením do HGIT statisticky významně zkracuje interval od přijetí do nemocnice do provedení endoskopického vyšetření a vede ke snížení mortality, i když ne statisticky významně. Na druhou stranu neovlivňuje délku hospitalizace, rozložení pacientů mezi interní a chirurgické oddělení a není zárukou nižších ekonomických nákladů. Zde mají vliv i mnohé další faktory. Zdá se, že význam centralizace hraje roli zejména v přednemocniční fázi a časné fázi hospitalizační, kde zrychluje a zjednodušuje diagnostický a terapeutický postup.
Ve světle našich výsledků a literárních údajů se ukazuje, že zřejmě není jen jeden správný model péče o tyto nemocné, ale o jejich osudu rozhoduje hned několik faktorů, jako je vyšší věk a s tím narůstající komorbidita, závažnost krvácení a s tím spojená kvalitně prováděná intenzivní resuscitační péče a v neposlední řadě dobrá spolupráce jednotlivých specialistů. Pro nákladovou efektivitu péče o tyto nemocné nelze opomenout ani nutnost těsné součinnosti s lůžkovými zařízeními následné péče.
Práce vznikla s podporou grantu NS9754--3/2008 Interní grantové agentury Ministerstva zdravotnictví České republiky.
MUDr. Pavel Svoboda, Ph.D.
www.fno.cz
e-mail: pavel.svoboda@fno.cz
Doručeno do redakce: 27. 6. 2011
Přijato po recenzi: 20. 10. 2011
Zdroje
1. Husová L, Lata J, Šenkyřík M et al. Akutní krvácení z horní části trávicí trubice – naše zkušenosti. Vnitř Lék 2001; 6 : 354–360.
2. Konečný M, Ehrmann J, Procházka L et al. Naše zkušenosti s novou organizací péče o nemocné s akutním krvácením do horní části trávicího traktu. Vnitř Lék 2005; 1 : 36–51.
3. Rockall TA, Logan RF, Devlin HB et al. Incidence of and mortality from acute upper gastrointestinal haemorrhage in the United Kingdom. Steering Committee and members of the National Audit of Acute Upper Gastrointestinal Haemorrhage. BMJ 1995; 311 : 222–226.
4. Vreeburg EM, Snel P, de Bruijne JW et al. Acute upper gastrointestinal bleeding in the Amsterdam area: incidence, diagnosis, and clinical outcome. Am J Gastroenterol 1997; 92 : 236–243.
5. Longstreth GF. Epidemiology of hospitalization for acute upper gastrointestinal haemorrhgae: a population-based study. Am J Gastroenterol 1995; 90 : 206–210.
6. Machytka E, Ehrmann J, Svoboda P et al. Incidence krvácení do horní části zažívacího traktu v regionu Ostrava-Poruba v letech 2002––2005. Čes a Slov Gastroent a Hepatol 2007; 61 : 124–128.
7. van Leerdam ME. Epidemiology of acute upper gastrointestinal bleeding. Best Pract Res Clin Gastroenterol 2008; 22 : 209–224.
8. Dítě P, Novotný I, Kroupa R et al. Akutní nevarikózní krvácení do horní části trávicího traktu. Čes a Slov Gastroent a Hepatol 2007; 61 : 6–10.
9. Lata J, Kroupa R, Novotný I. Akutní krvácení z horní části gastrointestinálního traktu. Vnitř Lék 2009; 55 (Suppl 1): S29–S33.
10. Jairath V, Kahan BC, Logan RF et al. Mortality from acute upper gastrointestinal bleeding in the United kingdom: does it display a “weekend effect”? Am J Gastroenterol 2011; 106 : 1621–1628.
11. Barkun AN, Bardou M, Kuipers EJ et al. International Consensus Upper Gastrointestinal Bleeding Conference Group. International consensus recommendations on the management of patients with nonvariceal upper gastrointestinal bleeding. Ann Intern Med 2010; 152 : 101–113.
12. Bjorkman DJ, Zaman A, Fennerty MB et al. Urgent vs elective endoscopy for acute non-variceal upper-GI bleeding: an effectiveness study. Gastrointest Endosc 2004; 60 : 1–8.
13. Lim LG, Ho KY, Chan YH et al. Urgent endoscopy is associated with lower mortality in high--risk but not low-risk nonvariceal upper gastrointestinal bleeding. Endoscopy 2011; 43 : 300–306.
14. Choudari CP, Palmer KR. Timing of endoscopy for severe peptic ulcer hemorrhage: Out of hours emergency endoscopy is unnecessary. Gastroenterology 1993; 104: A55 (Abst).
15. Sarin N, Monga N, Adams PC. Time to endoscopy and outcomes in upper gastrointestinal cbleeding. Can J Gastroenterol 2009; 23 : 849–498.
16. Baradarian R, Ramdhaney S, Chapalamadugu R et al. Early intensive resuscitation of patients with upper gastrointestinal bleeding decrease mortality. Am J Gastroenterol 2004; 99 : 619–622.
17. Sandel MH, Kolkman JJ, Kuipers EJ et al. Nonvariceal upper GI bleeding: Differences in outcome for patients admitted to internal medicine and gastroenterological services. Am J Gastroenterol 2000; 95 : 2357–2362.
18. Hearnshaw SA, Logan RF, Lowe D et al. Acute upper gastrointestinal bleeding in the UK: patient characteristics, diagnoses and outcomes in the 2007 UK audit. Gut 2011; 60 : 1327–1335.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Castlemanova chorobaČlánek Sekundárne dyslipidémie
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2012 Číslo 3- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Gen pro FTO a jeho role v genetické determinaci obezity – editorial
- Vývoj séroprevalencie hepatitídy C v rizikovej skupine drogovo závislých jedincov v rokoch 2004–2008 na Slovensku
- Zmeny krvného tlaku u chronicky hemodialyzovaných pacientov
- Přínos centralizace péče o pacienty s akutním krvácením do horního trávicího traktu
- Vitamin D – připomínka známých a přehled méně známých skutečností
- Oxidační stres u pacientů s onemocněním ledvin
- Gen pro FTO a jeho role v genetické determinaci obezity
- Castlemanova choroba
- Sekundárne dyslipidémie
- Androgenní deficit a diabetes
- Doporučení pro léčbu alemtuzumabem u chronické lymfocytární leukemie (CLL)
- Doporučený postup péče o nemocné s prediabetem
- Přínos PET-CT vyšetření pro rozhodování o léčbě lokalizované nodulární formy plicní AL-amyloidózy
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Castlemanova choroba
- Přínos PET-CT vyšetření pro rozhodování o léčbě lokalizované nodulární formy plicní AL-amyloidózy
- Gen pro FTO a jeho role v genetické determinaci obezity
- Zmeny krvného tlaku u chronicky hemodialyzovaných pacientov
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



