-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
AII antagonisté v léčbě hypertenze a prevenci CMP
AII antagonists in the treatment of hypertension and prevention of CVA
AII antagonists (sartans) are considered to be a group of pharmaceuticals with comparable indications and comparable effects as ACE inhibitors, while almost lacking the side effect of a dry cough. Large clinical trials showed that AII antagonists had a comparable (statistically insignificantly smaller) effect on so called “hard targets”, i.e. mortality and morbidity, in patients with ischemic heart diseases and/or heart failure. The study of their effect in the treatment of hypertension was first limited to diabetics and patients with microalbuminuria and showed that they had a significant renoprotective effect in said cases. Large clinical trials followed, focusing on hypertension in primary as well as secondary prevention of cardiovascular diseases. Five large clinical trials focusing on AII antagonists addressed cerebrovascular accidents and cognitive functions: LIFE, SCOPE, OSCAR, MOSES and POWER. The LIFE study (Losartan Intervention For Endpoint) confirmed that in 9,193 patients with proven left ventricular hypertrophy, losartan led to a lower incidence of cerebrovascular accidents or new development of diabetes mellitus than atenolol, which in turn led to statistically significant lower primary endpoint (fatality, myocardial infarction and cerebrovascular accident) (p = 0.021), while blood pressure dropped at the same rate. The SCOPE study (Study on COgnition and Prognosis in Elderly hypertensives) compared candesartan with another antihypertensive treatment in 4,937 hypertonic patients older than 70. The primary endpoint was a decrease in massive cardiovascular accidents (fatality, MI, CVA). The decrease rate reached 10.9%, which was not considered statistically significant (p = 0.19). However, statistically significant was the decrease in cerebrovascular accidents (p = 0.04). The MOSES study (Morbidity and mortality after stroke) compared eprosartan and nitrendipine in secondary prevention of cerebrovascular diseases in 1,405 patients. Blood pressure was reduced to a comparable extent without showing significant differences between the two groups. During the study period, a total of 461 primary accidents occurred: 206 in patients with eprosartan and 255 in patients with nitrendipine (p = 0.014). Cardiovascular accidents were: 77 with eprosartan and 101 with nitrendipine (p = 0.06); cerebrovascular accidents were: 102 with eprosartan and 134 with nitrendipine (p = 0.03). OSCAR study was an open study with the objective to assess the impact of eprosartan treatment on cognitive functions. Use of eprosartan was associated with a significant reduction in blood pressure from 161.9/93.1 mm Hg to 136.1/80.8 mm Hg after 6 months (p < 0.0001). The total average score of the MMSE test after the completion of the follow-up period was 27.9 ± 2.9 compared to 27.1 ± 3.4 at the beginning (p < 0.0001). The results of the OSCAR study support the statement that antihypertensive treatment based on drugs that target the renin-angiotensin system is associated with the preservation of cognitive functions. The POWER study proved in a large unselected population the suitability and practical aspect of a reduction in the total cardiovascular risk by means of systematic treatment of high blood pressure.
Key words:
AII antagonists – hypertension – cerebrovascular accidents – cognitive functions – eprosartan
Autoři: J. Špinar 1,3; J. Vítovec 2,3
Působiště autorů: Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC 1; I. interní kardio-angiologická klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Lenka Špinarová, Ph. D, FESC 2; ICRC Brno, vedoucí programu doc. MUDr. Petr Němec, CSc., MBA 3
Vyšlo v časopise: Vnitř Lék 2013; 59(1): 71-78
Kategorie: Přehledný referát
Souhrn
AII antagonisté (sartany) jsou považovány za lékovou skupinu se srovnatelnými indikacemi a srovnatelným účinkem jako ACE inhibitory, ale téměř bez výskytu suchého kašle. U nemocných s ischemickou chorobou srdeční a/nebo srdečním selháním měly ve velkých klinických studiích srovnatelný (statisticky nevýznamně menší) efekt na tzv. tvrdé cíle – mortalitu a morbiditu. V léčbě hypertenze byly zkoumány nejprve u diabetiků a nemocných s mikroalbuminurií, kde měly významný renoprotektivní efekt. Pak již následovaly velké klinické studie u hypertenze v primární i sekundární prevenci kardiovaskulárních onemocnění. Cévních mozkových příhod a kognitivních funkcí si všímalo 5 velkých klinických studií s AII antagonisty – LIFE, SCOPE, OSCAR, MOSES a POWER. Studie LIFE (Losartan Intervention For Endpoints) u 9193 nemocných s prokázanou hypertrofií levé komory prokázala větší efekt losartanu na cévní mozkové příhody a vznik nového diabetes mellitus než atenolol, což vedlo i ke statisticky významně nižšímu primárnímu cíli (úmrtí, infarkt myokardu a cévní mozková příhoda) (p = 0,021), a to při stejném poklesu krevního tlaku. Ve studii SCOPE (The Study on COgnition and Prognosis in Elderly hypertensives) byl srovnáván candesartan s jinou antihypertenzní léčbou u 4937 hypertoniků starších 70 let. Primární cíl, pokles velkých kardiovaskulárních příhod (úmrtí, IM, CMP), byl o 10,9 %, což nedosáhlo statistické významnosti (p = 0,19). Statisticky významný byl pokles cévních mozkových příhod (p = 0,04). Ve studii MOSES (Morbidity and mortality after stroke) byl u 1 405 pacientů srovnáván eprosartan s nitrendipinem v sekundární prevenci cévní mozkové příhody. Krevní tlak byl snížen na srovnatelnou míru bez významných rozdílů mezi oběma skupinami. Během sledovaného období došlo k celkem 461 primárním příhodám: 206 u pacientů s eprosartanem a 255 u pacientů s nitrendipinem (p = 0,014), kardiovaskulární příhody: 77 u eprosartanu a 101 u nitrendipinu (p = 0,06), cerebrovaskulární příhody: 102 u eprosartanu a 134 u nitrendipinu (p = 0,03). Studie OSCAR byla otevřenou studií, jejímž cílem je vyhodnotit dopad léčby založené na eprosartanu na kognitivní funkce. Použití eprosartanu bylo spojeno s výrazným snížením krevního tlaku z 161,9/93,1 mm Hg na 136,1/80,8 mm Hg po 6 měsících (p < 0,0001). Celkové průměrné skóre zkoušky MMSE po dokončení následného období bylo 27,9 ± 2,9 ve srovnání s 27,1 ± 3,4 na začátku (p < 0,0001). Výsledky studie OSCAR podporují tvrzení, že antihypertenzní léčba založená na lécích, které se zaměřují na systém renin-angiotenzin, je spojená se zachováním kognitivních funkcí. Studie POWER prokázala u velké a neselektované populace vhodnost a praktický aspekt snížení celkového kardiovaskulárního rizika prostřednictvím systematické léčby vysokého krevního tlaku.
Klíčová slova:
AII antagonisté – hypertenze – cévní mozkové příhody – kognitivní funkce – eprosartanÚvod
V roce 1999 Světová zdravotnická organizace (WHO) uznala blokátory receptoru 1 pro angiotenzin II (AIIA) lékovou skupinou prvé volby v léčbě hypertenze [7]. Jasnou indikací pro AIIA však byl pouze suchý dráždivý kašel po ACE inhibitorech (ACE-I) u pacientů, kde jsou ACE-I plně indikovány [7]. Od roku 2003 ve všech evropských i světových doporučeních pro diagnostiku a léčbu hypertenze jsou AIIA základní lékovou skupinou spolu s diuretiky, Ca blokátory, beta-blokátory a ACE inhibitory, a to pro monoterapii i kombinační léčbu [3,13,14].
Co říkají o AII antagonistech doporučení České společnosti pro hypertenzi 2012 [3]
Při farmakoterapii hypertenze pro monoterapii i kombinační léčbu užíváme v první řadě přípravky ze skupin, pro které jsou k dispozici data ze studií vyhodnocujících morbiditu a mortalitu na kardiovaskulární (KV) příhody. Jsou to následující třídy antihypertenziv: ACE inhibitory, blokátory receptorů angiotenzinu II, dlouhodobě působící blokátory kalciových kanálů, diuretika a beta-blokátory. Další léky jsou vhodné teprve tehdy, když se nedaří dosáhnout úspěšné léčby hypertenze pomocí základních antihypertenziv ani při použití jejich kombinací. Při výběru antihypertenziva bereme v úvahu také další vlastnosti preparátů, jako je jejich vliv na metabolické a hemodynamické parametry nebo renální funkce. Indikace a kontraindikace AII antagonistů jsou uvedeny v tab. 1 (v guidelines tab. 8).
Tab. 1. Použití AIIA dle guidelines ČSH 2012. 
AT1-blokátory neboli sartany (AIIA) jsou v současné době univerzálními antihypertenzivy a je možné je využít k léčbě hypertenze ve stejných indikacích jako ACE inhibitory. Také kontraindikace jsou stejné. Sartany nevyvolávají kašel jako ACE inhibitory. Mají ze všech antihypertenziv nejméně nežádoucích účinků a nemocní léčení sartany vykazují nejlepší dlouhodobou perzistenci na léčbě. Během léčby AT1-blokátory je vhodné monitorování hladin draslíku, urey a kreatininu.
O kombinační léčbě se udává následující. Nemáme data z velké klinické studie s kombinací AIIA a dlouhodobé blokátory vápníkového kanálu, předpokládá se ale stejný efekt jako u kombinace ACE-I a Ca blokátory. Další vhodná kombinace je s diuretikem. Kombinace AIIA s ACE-I patří spíše mezi nedoporučované [3].
Široké užití AIIA v léčbě hypertenze začalo v červnu roku 2002 na světovém kongresu o hypertenzi v Praze [11,12]. Zde byly prezentovány výsledky dosud největších srovnávacích studií u hypertenze – LIFE, Losartan Intervention For Endpoints (první výsledky byly prezentovány již v Atlantě v březnu roku 2002) [1] a studie SCOPE, the Study on COgnition and Prognosis in Elderly hypertensives [5,6].
Studie LIFE
Studie LIFE sledovala 9193 nemocných ve věku 55–80 let s krevním tlakem při randomizaci 160–200//95–115 mm Hg a s prokázanou hypertrofií levé komory [1]. Polovina nemocných byla léčena losartanem v dávce titrované od 50 do 100 mg, druhá polovina atenololem se stejnou titrací. Podle tlaku mohl být přidán hydrochlorothiazid. Průměrná doba sledování byla 4 roky. Hlavní výsledky ukazují tab. 2 a obr. 1 a 2.
Tab. 2. Hlavní výsledky studie LIFE. 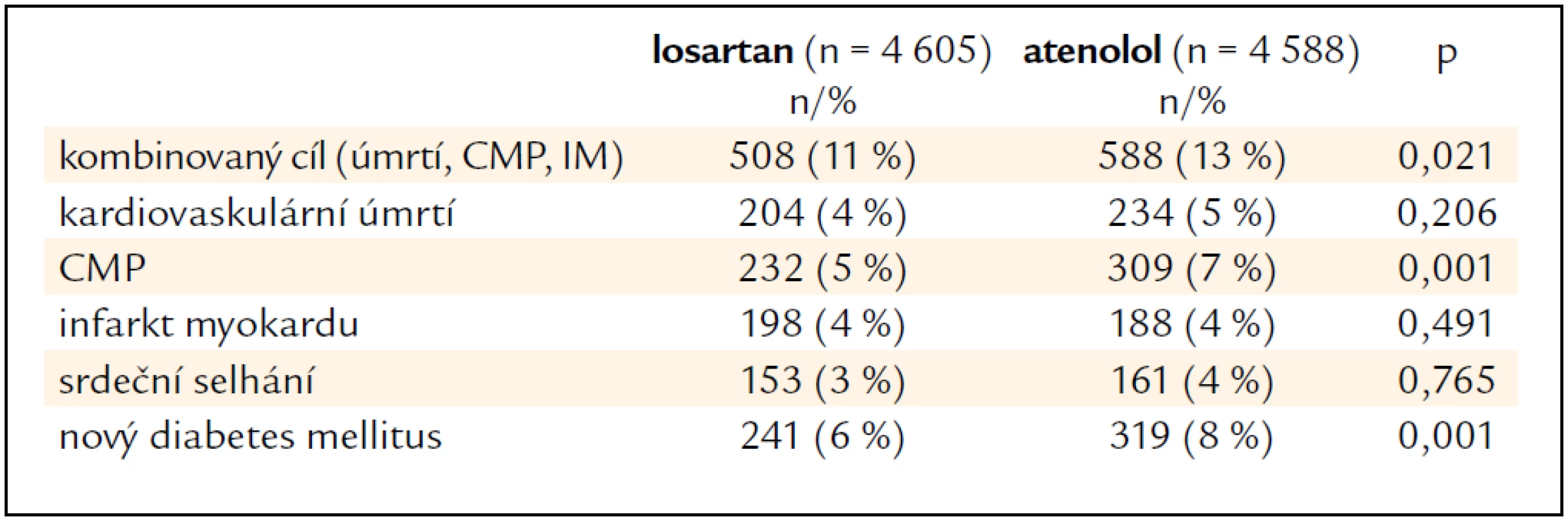
Obr. 1. Primární cíl ve studii LIFE. 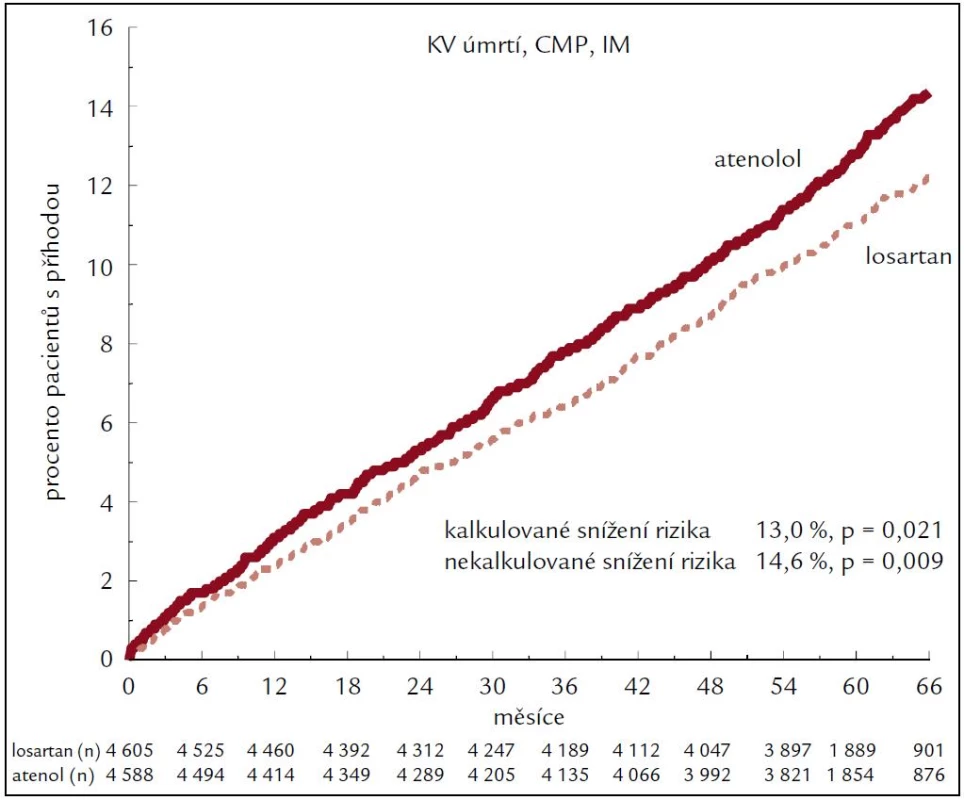
Obr. 2. Fatální a nefatální CMP ve studii LIFE. 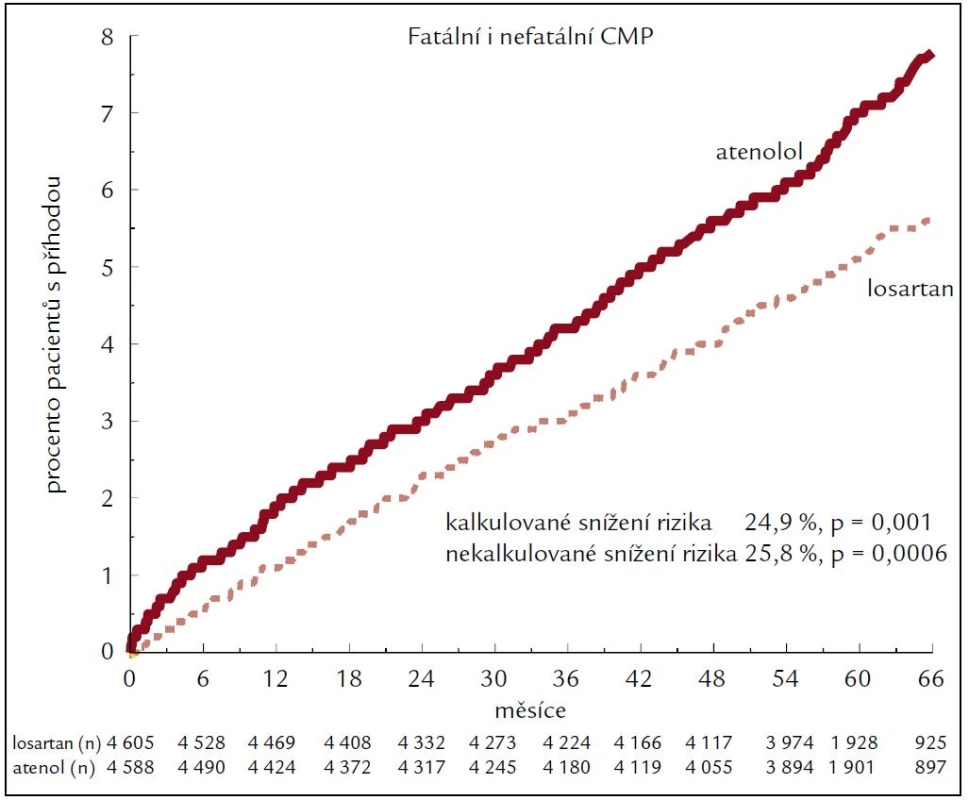
Studie LIFE je jednou z prvních studií prokazujících, že efekt některé lékové skupiny je ovlivněn nejen mírou poklesu krevního tlaku, ale i dalšími specifickými vlastnostmi, které vedou k významným klinickým rozdílům, především snížení cévních mozkových příhod a nového diabetes mellitus.
Studie SCOPE
Ve studii SCOPE byl srovnáván candesartan s jinou antihypertenzní léčbou (vyjma ACE-I a AIIA) u 4 937 hypertoniků starších 70 let [5,6]. Mezi hlavní zařazovací kriteria patřil věk 70–89 let, systolický krevní tlak (TKs) 160–179 mm Hg a/nebo diastolický krevní tlak (TKd) 90–99 mm Hg. Nemocní byli randomizováni k léčbě candesartan 8–16 mg nebo placebo a pokud po 3 měsících byl TKs > 160 mm Hg a/nebo TKd > 90 mm Hg, mohla být přidána libovolná antihypertenzní medikace vyjma ACE-I a AIIA tak, aby bylo dosaženo uspokojivé kontroly krevního tlaku. Nemocní byli sledováni 3–5 let.
Rozdíl v poklesu krevního tlaku mezi candesartanem a placebem byl 3,2/1,6 mm Hg (p < 0,001).
Primární cíl, pokles velkých kardiovaskulárních příhod (úmrtí, IM, CMP), byl o 10,9 %, což nedosáhlo statistické významnosti (p = 0,19) (obr. 3). Statisticky významný byl pokles cévních mozkových příhod (tab. 3) a na hranici statistické významnosti byl pokles nového diabetes mellitus.
Obr. 3. Primární cíl ve studii SCOPE - všichni nemocní. 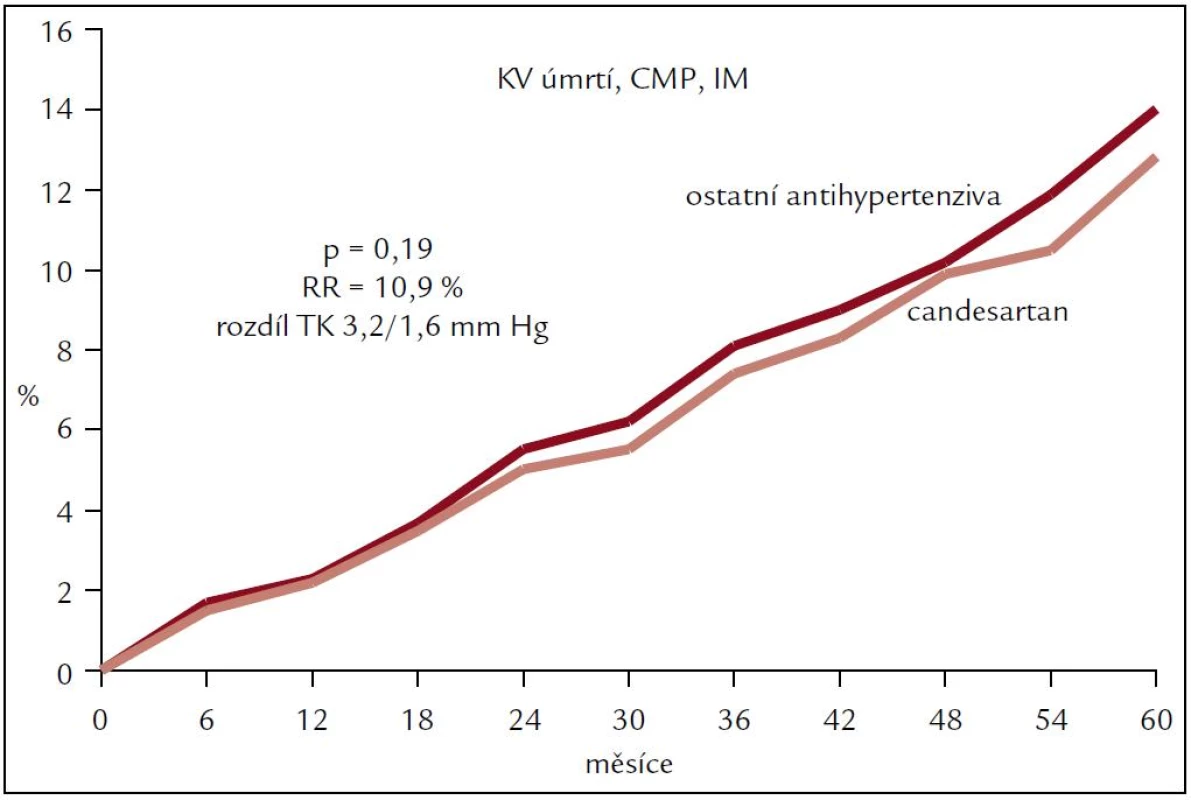
Tab. 3. Hlavní výsledky studie SCOPE. 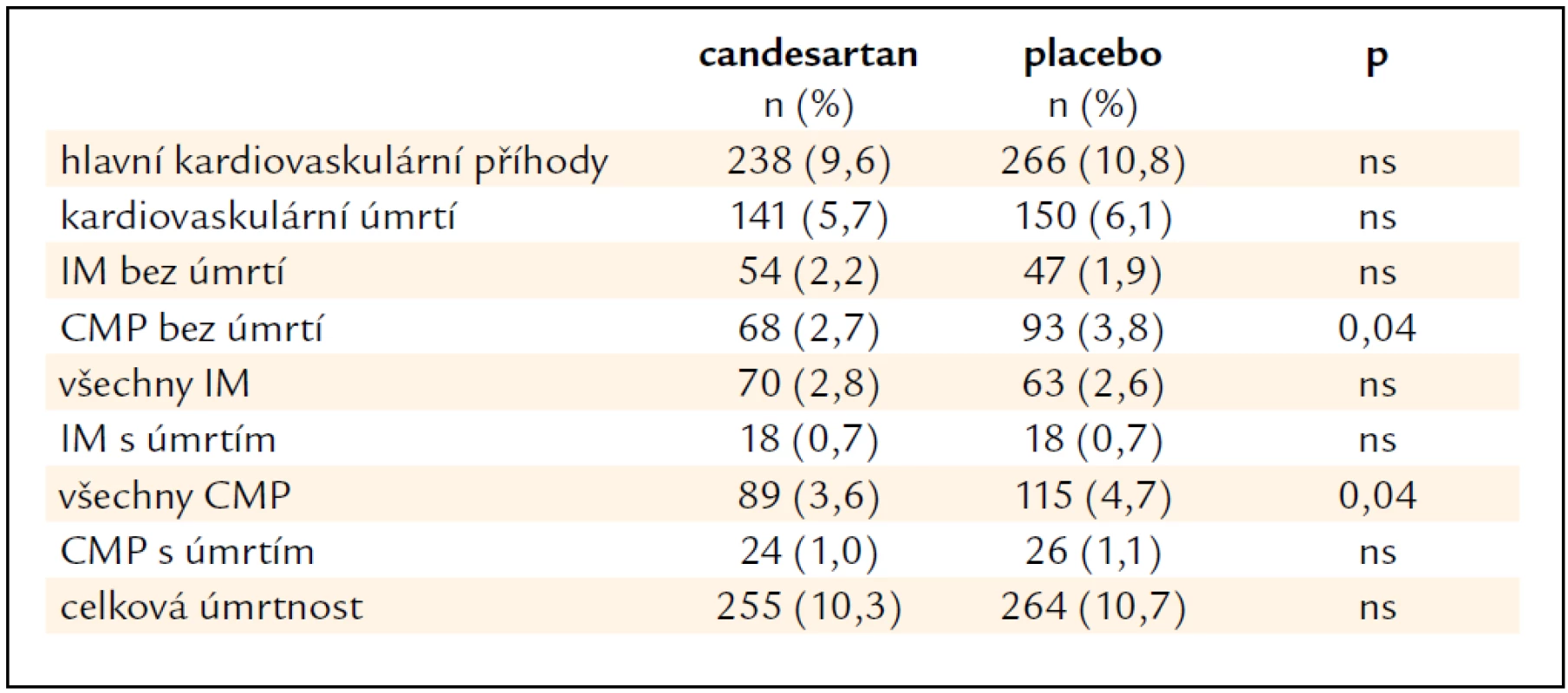
Primární cíl byl dosažen u nemocných, kteří neměli během studie přidánu další antihypertenzní medikaci, kde pokles velkých kardiovaskulárních příhod (úmrtí, IM, CMP) v candesartanové větvi byl o 32,19 % (p = 0,012) (obr. 4).
Obr. 4. Kardiovaskulární příhody ve studii SCOPE – nemocní na monoterapii. 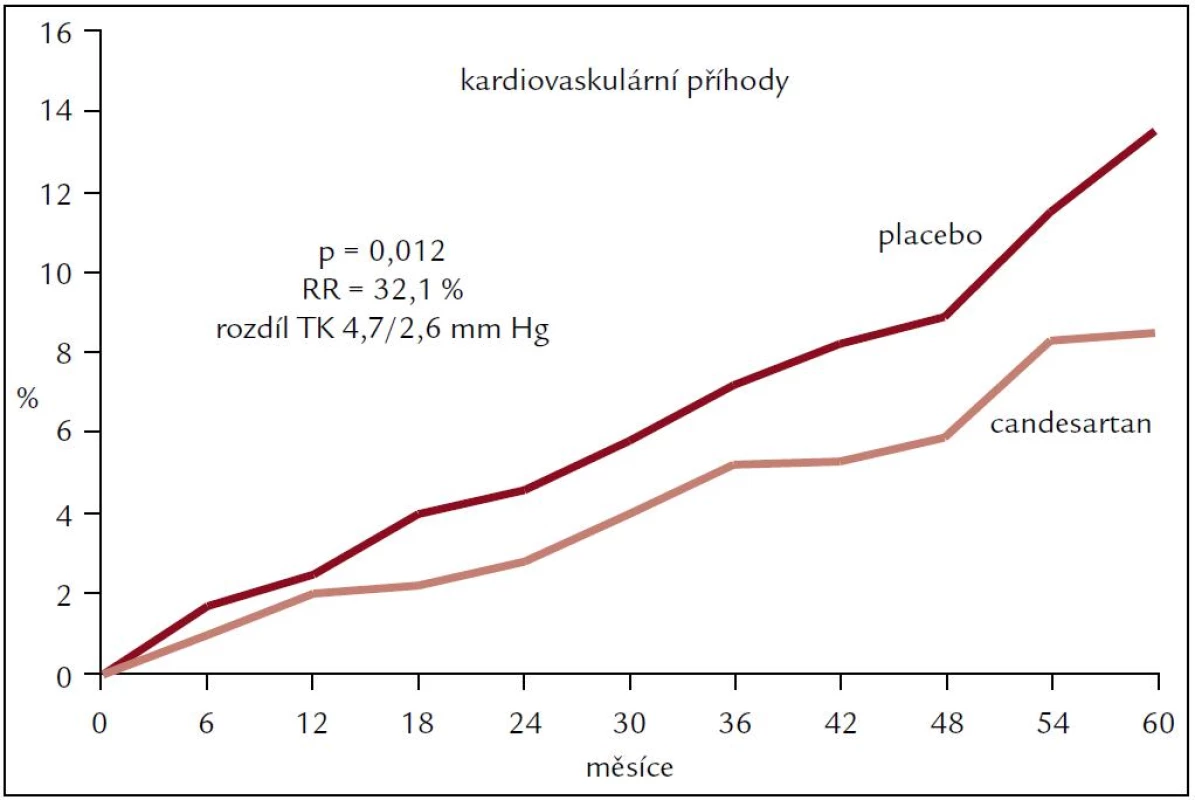
Srovnání hlavních výsledků obou studií ukazuje na velkou homogennost a komplexnost těchto dat (tab. 4).
Tab. 4. Srovnání výsledků studií SCOPE a LIFE. 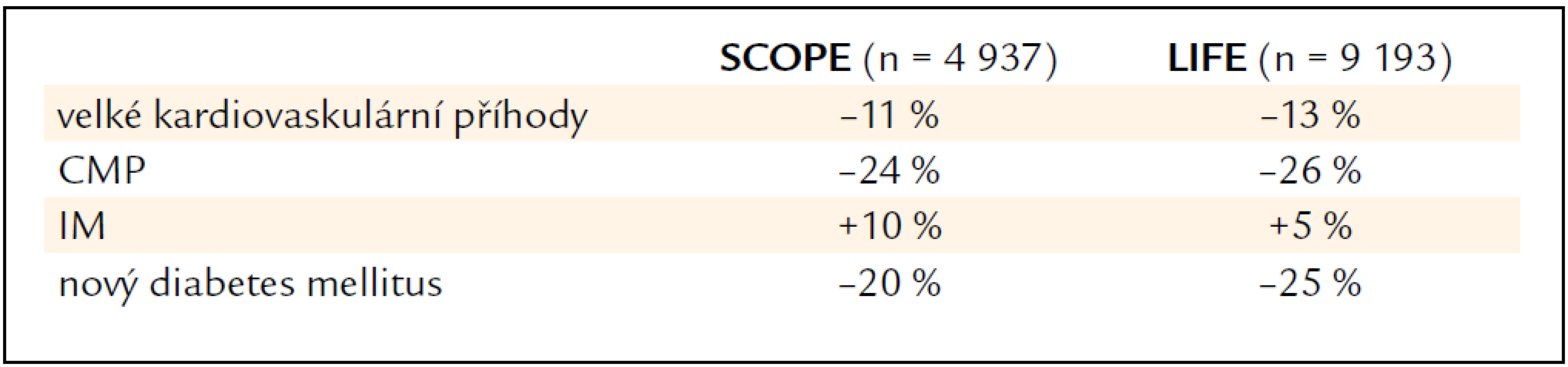
Studie OSCAR
Studie OSCAR byla otevřenou studií v 28 zemích o kognitivních funkcích a snížení systolického krevního tlaku, jejímž cílem je vyhodnotit dopad léčby založené na eprosartanu na kognitivní funkce [4]. Pro hodnocení kognitivních funkcí byla použita zkouška MMSE (Mini-Mental State Examination). Léčba krevního tlaku byla zahájena eprosartanem 600 mg/den s plánem nasadit další léky po 1 měsíci u pacientů s nedostatečnou reakcí krevního tlaku. Použití eprosartanu, buď jako monoterapie, nebo v kombinovaném režimu, bylo spojeno s výrazným snížením krevního tlaku z 161,9/93,1 mm Hg na začátku na 136,1/80,8 mm Hg po 6 měsících (p < 0,0001). Celkové průměrné skóre zkoušky MMSE po dokončení následného období bylo 27,9 ± 2,9 ve srovnání s 27,1 ± 3,4 na začátku (p < 0,0001). Byla prokázána významná korelace mezi průměrnou absolutní reakcí zkoušky MMSE a snížením systolického krevního tlaku. Na konci studie měli pacienti se systolickým krevním tlakem nižším než 140 mm Hg výraznější zlepšení výsledku zkoušky MMSE než pacienti se systolickým krevním tlakem mezi 140 a 159 mm Hg nebo pacienti se systolickým krevním tlakem nejméně 160 mm Hg. Dále bylo prokázáno, že kognitivní pokles je nezávisle spojen s věkem (obr. 5) a je závislý na výchozí hodnotě MMSE (obr. 6).
Obr. 5. MMSE ve vztahu k věku ve studii OSCAR. 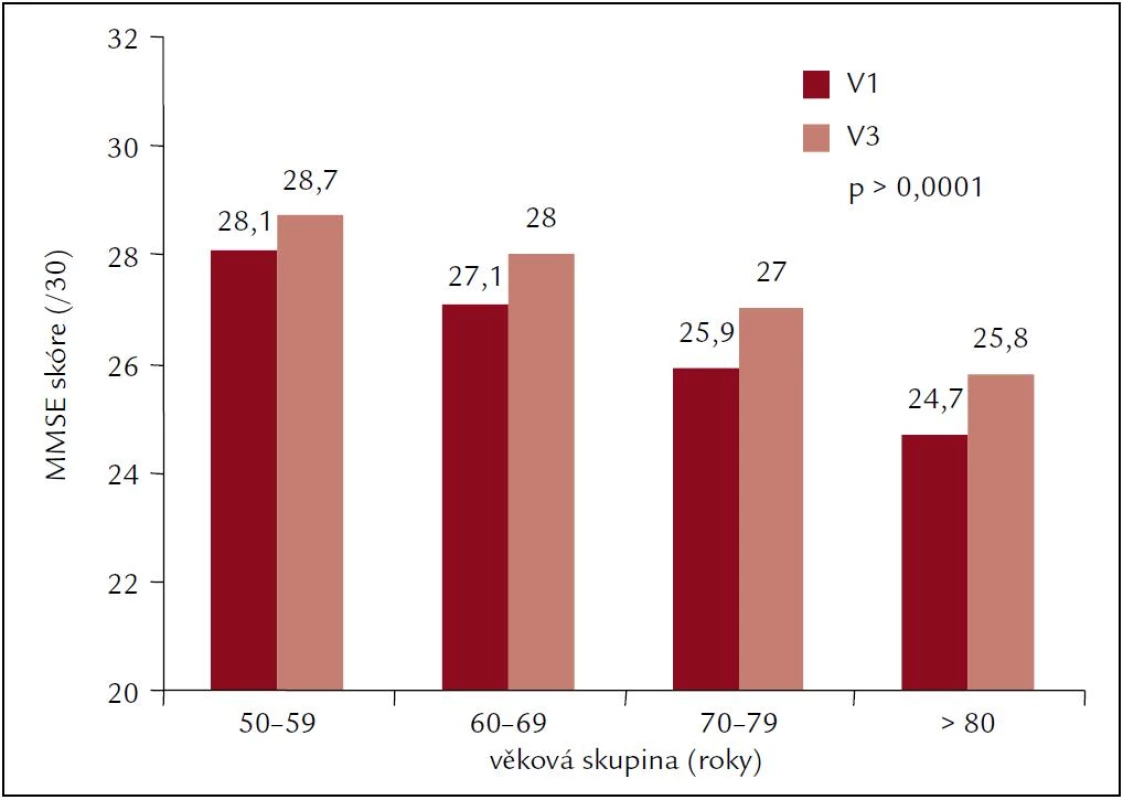
Obr. 6. MMSE ve vztahu k výchozí hodnotě ve studii OSCAR. 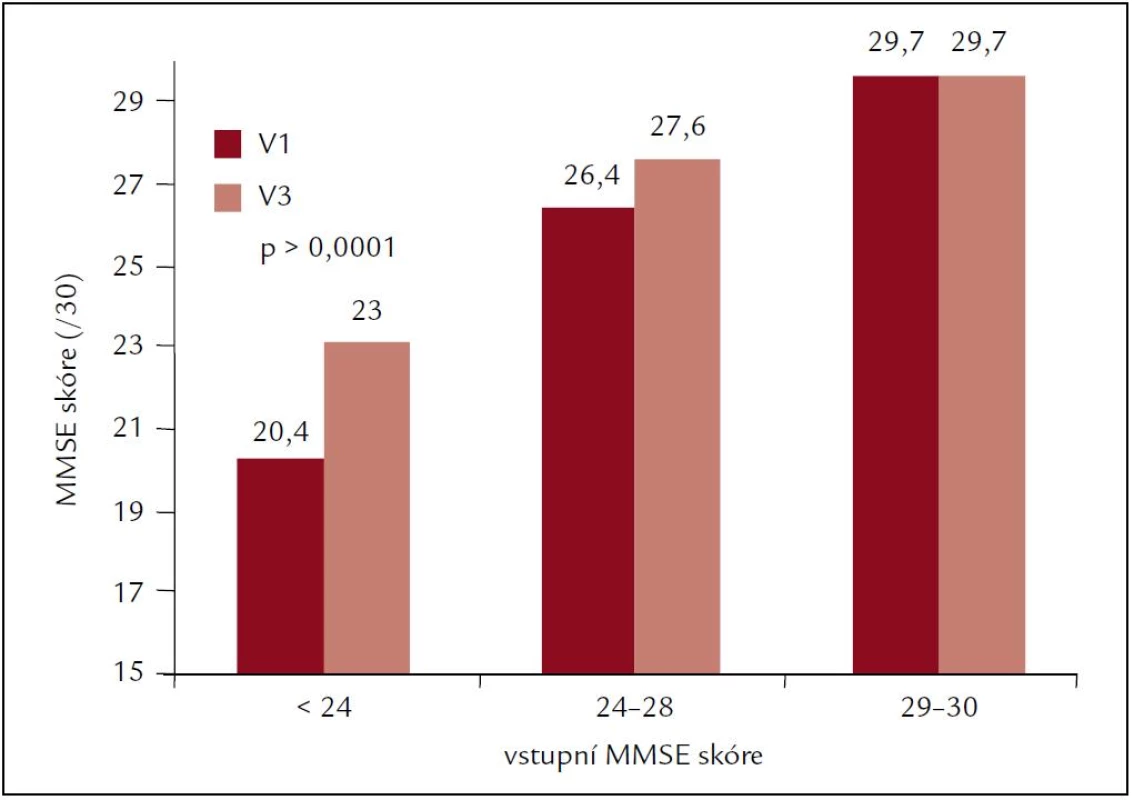
Výsledky observační studie OSCAR zaměřené na kognitivní funkce a snížení systolického krevního tlaku podporují tvrzení, že antihypertenzní léčba založená na lécích, které se zaměřují na systém renin-angiotenzin, je spojena se zachováním kognitivních funkcí.
Studie POWER
Studie POWER (Physicians’ Observational Work on Patient Education According to their Vascular Risk) představuje 6měsíční, otevřené, mezinárodní, postregistrační, observační hodnocení eprosartanu s cílem vyhodnotit účinnost a bezpečnost léčby vysokého arteriálního tlaku založené na eprosartanu u rozsáhlé populace v 16 zemích s různými stupni kardiovaskulárního rizika a účinek léčby založené na eprosartanu na celkové kardiovaskulární riziko pomocí nástroje SCORE nebo framinghamských rovnic rizika [2].
Zařazení nemocní museli mít nově diagnostikovanou mírnou až středně závažnou hypertenzi (průměrný systolický tlak vsedě > 140 mm Hg), kterou lékaři navrhli k léčbě eprosartanem, nebo se stávající hypertenzí považovanou za nedostatečně kontrolovanou pomocí současné léčby nebo u pacientů, kteří netolerovali jiná antihypertenziva. Úvodní léčba zahrnovala eprosartan v dávce 600 mg/den. Tato léčba mohla být doplněna jinými antihypertenzivy (přednostně hydrochlorothiazidem v dávce 12,5 mg/den), pokud nebyla úprava krevního tlaku po jednom měsíci monoterapie eprosartanem považována za dostatečnou.
Primární cílový ukazatel účinnosti ve studii POWER byla absolutní změna systolického krevního tlaku. Účinek léčby založené na eprosartanu na celkové kardiovaskulární riziko byl specifický sekundární cílový ukazatel. Za tímto účelem byla aplikována metodika SCORE (s výjimkou Kanady).
Od května roku 2005 do října roku 2009 bylo zařazeno celkem 29 754 pacientů ve 4 158 centrech. Z této populace byla identifikována skupina intention-to-treat 26 192 pacientů zahrnující pacienty ve věku ≥ 18 let, střední doba léčby byla 182 dnů. Během průzkumu byla přibližně 1/3 pacientů zařazena do monoterapie (pouze eprosartan), duální terapie nebo vícečetné léčby. Kombinovaná léčba byla častěji zaznamenaná u mužů, u starších nebo diabetických pacientů a u pacientů s významnou kardiovaskulární anamnézou.
Průměrný systolický krevní tlak se během průzkumu u populace intention-to-treat snížil o 25,8 ± 14,4 mm Hg (p < 0,001 oproti výchozímu stavu), průměrný diastolický krevní tlak se snížil o 12,6 ± 9,5 mm Hg. Celkem 62 % pacientů dosáhlo předem definované cílové hodnoty systolického krevního tlaku < 140 mm Hg plus diastolického krevního tlaku < 90 mm Hg na konci observační fáze. Pacienti v sekundární prevenci ICHS či CMP byli vyřazeni z výpočtů SCORE.
Stav kardiovaskulárního rizika reprezentovaný průměrnými hodnotami SCORE se podstatně zlepšil během léčebné a observační fáze studie POWER (p < 0,001). Při neexistenci strukturovaných intervencí proti dalším hlavním kardiovaskulárním rizikovým faktorům musí být odvozeno, že tento účinek byl podstatně, pokud ne zcela, výsledkem snížení systolického krevního tlaku.
Studie MOSES
Studie MOSES (Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention) srovnávala dosud zlatý standard v sekundární prevenci cévní mozkové příhody a v léčbě systolické hypertenze nitrendipin s eprosartanem [8–10]. Studie byla prospektivní, randomizovanou, kontrolovanou a multicentrickou studií a odpovídala prospektivnímu, randomizovanému, otevřenému, dvojitě slepému uspořádání (PROBE).
Studie MOSES zahrnovala pacienty z praxe interního lékařství a všeobecného lékařství a nemocnic v Německu a Rakousku. Byla zahájena v říjnu roku 1998 a začlenění pacientů skončilo v únoru roku 2002. Pacienti museli být sledováni po dobu delší než 2 roky, maximálně 4 roky. Zahrnuto bylo celkem 1 405 hypertoniků s anamnézou cerebrovaskulární příhody. Kritérii pro zařazení byla hypertenze vyžadující léčbu a anamnéza cerebrovaskulárních příhod. Předchozí léčba byla zastavena a pacienti přešli přímo ze své dosavadní léčby na léky randomizované studie (eprosartan nebo nitrendipin). Pacienti byli rozděleni do léčebných skupin na základě počítačově generovaného návrhu rozdělení.
Účastníkům bylo doporučeno užívat v rámci studie léky (600 mg eprosartan nebo 10 mg nitrendipin) jednou denně. Všechny ostatní aspekty lékařské a chirurgické péče byly ponechány na uvážení lékaře.
Od 3. týdne léčby mohla být dávka zvýšena nebo mohla být zahájena kombinovaná léčba. Cílovým krevním tlakem pro dlouhodobou léčbu byl systolický krevní tlak < 140 mm Hg a diastolický krevní tlak < 90 mm Hg vsedě. Doporučeno bylo přidat diuretika jako první kombinační lék, následně beta-blokátory a pak alfa-blokátory nebo centrálně působící látky. Kombinované léčbě s ACE inhibitory, antagonisty angiotenzinu II receptoru typu 1 nebo antagonisty vápníku bylo doporučeno se vyhnout a měla být nasazena pouze v klinicky nezbytných případech.
Primární cíl byl složen z celkové mortality a všech kardiovaskulárních a cerebrovaskulárních příhod, včetně příhod recidivujících. Sekundární cílové body byly všechny jednotlivými komponenty kombinovaného primárního cíle. Dalšími předem specifikovanými sekundárními cílovými body bylo hodnocení funkční schopnosti kapacity pacientů a jejich mentální funkce.
Snížení krevního tlaku bylo podobné u obou skupin současně a ve srovnatelné míře bez jakýchkoli významných rozdílů v průběhu sledovaného období. Již po 3 měsících bylo dosaženo středních normotenzních hodnot a ty zůstaly v průběhu studie (3 měsíce 136,7/80,8 mm Hg oproti 135/79,9 mm Hg) stabilní. Na konci studie nebo při poslední návštěvě byl průměrný krevní tlak v ordinaci 137,5/80,8 mm Hg (SD 16,7/8,9) u skupiny s eprosartanem a 136,0/80,2 mm Hg (SD 15,6/8,8) u skupiny s nitrendipinem. Po 3 měsících dosáhlo 75,5 % ve skupině s eprosartanem a 77,7 % ve skupině s nitrendipinem systolické i diastolické normotenze (≤ 140/90 mm Hg). Po celou dobu studie mělo normalizovaný krevní tlak v průměru 76 % pacientů ve skupině s eprosartanem a 78 % ve skupině s nitrendipinem.
Monoterapie eprosartanem dostačovala u 34,4 % pacientů a monoterapie nitrendipinem 33,1 % pacientů. Kombinovaná léčba byla nutná u 65,6 % pacientů s eprosartanem a u 66,9 % pacientů s nitrendipinem.
Během sledovaného období došlo k celkem 461 příhodám fatálním i nefatálním (včetně opakujících se příhod): 206 ve skupině s eprosartanem a 255 ve skupině s nitrendipinem. To představuje výskyt 13,3 oproti 16,7 na 100 pacientských let (p = 0,014). Výskyt primárního cíle a jednotlivých součástí primárního cíle ukazují obr. 7, 8 a 9.
Obr. 7. Primární cíl ve studii MOSES. 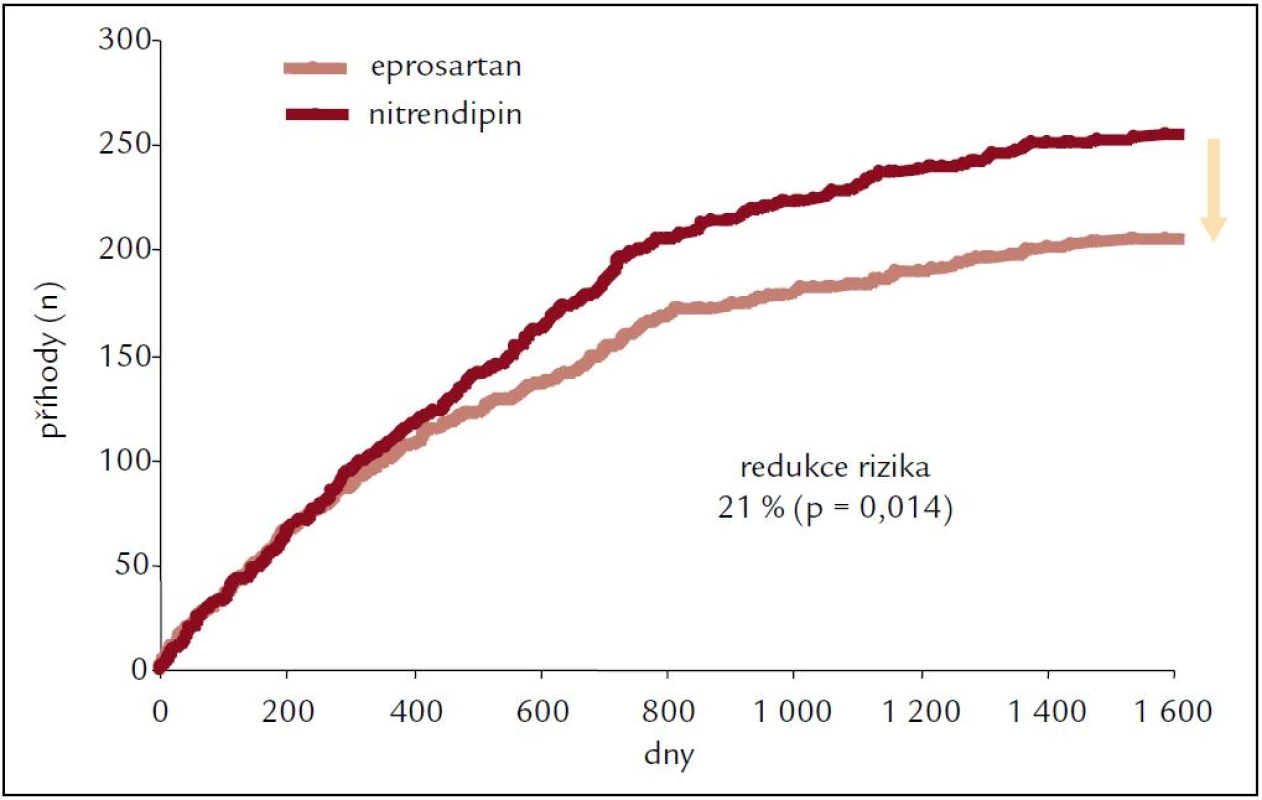
Obr. 8. Cerebrovaskulární příhody ve studii MOSES. 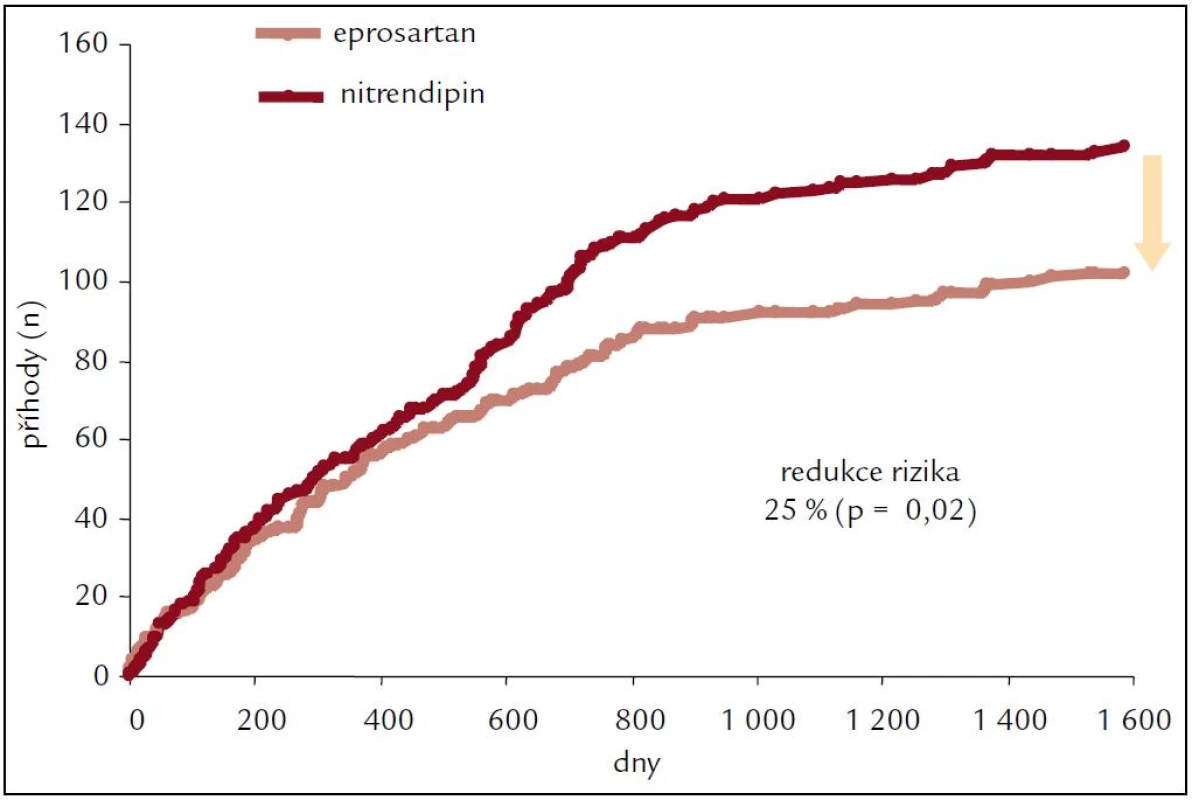
Obr. 9. Kardiovaskulární příhody ve studii MOSES. 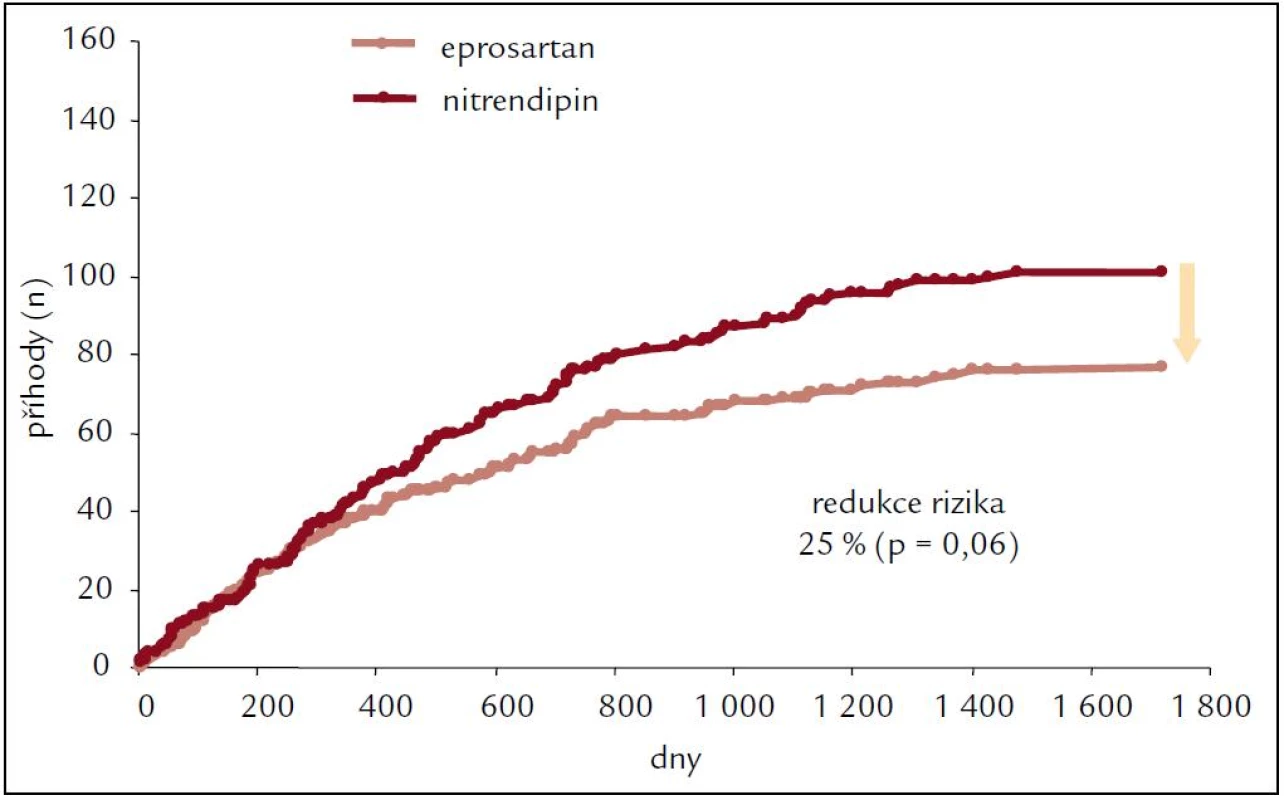
Celkem došlo ke 236 cerebrovaskulárním příhodám: 102 ve skupině s eprosartanem a 134 ve skupině s nitrendipinem (p = 0,026), ischemických cévních mozkových příhod bylo 31 oproti 39, TIA 66 oproti 92 a intracerebrální krvácení 5 oproti 3.
Celkem došlo k 178 kardiovaskulárním příhodám: 77 ve skupině s eprosartanem a 101 ve skupině s nitrendipinem (p = 0,061). Akutní koronární syndrom byl 39 oproti 48, srdeční selhání 30 oproti 46, fatální srdeční arytmie 7 oproti 11 a plicní embolie 1 oproti 3.
Celková úmrtnost byla 109 pacientů bez významných odlišností v kategoriích kardiovaskulární, cerebrovaskulární a nevaskulární smrti. Průměrné hodnoty před a na konci studie neprokázaly žádné významné rozdíly v hodnotách MMSE, Barthelova indexu a Rankinova skóre. Frekvence nežádoucích účinků: závratě//hypotenze (12,9 % oproti 10,6 %), pneumonie (10,8 % oproti 11,4 %) a metabolické poruchy (5,5 % oproti 5,9 %) byla v obou skupinách srovnatelná.
Studie byla provedena tak, aby testovala hypotézu, že u hypertenzních pacientů po mozkové příhodě, při stejné úrovni kontroly krevního tlaku, je pro snížení cerebrovaskulární a kardiovaskulární morbidity a mortality účinnější léčba založená na eprosartanu než léčba založená na nitrendipinu. Význam nejen srovnatelných, ale i normalizovaných hodnot krevního tlaku byl přesvědčivě prokázán v posledních hypertenzních studiích. Bylo jednoznačně prokázáno, a to ve studii VALUE, že malé rozdíly v krevním tlaku vedou ke značným rozdílům v cévních příhodách, zejména u CMP a srdečního selhání. Navíc studie VALUE prokázala, že brzká normalizace krevního tlaku má velký význam při snižování kardiovaskulárních a cerebrovaskulárních příhod.
Proto bylo nejdůležitějším cílem studie MOSES dosažení srovnatelné normalizace krevního tlaku a tohoto cíle bylo dosaženo. Krevní tlak byl snížen na srovnatelný rozsah bez významných rozdílů mezi oběma skupinami po celou dobu průběhu studie. Na konci studie nebo při poslední návštěvě byly průměrné hodnoty systolického a diastolického krevního tlaku normalizované (skupina s eprosartanem 133,2/80,4 mm Hg, skupina s nitrendipinem 132,7/80,2 mm Hg). Dále byly tyto výsledky potvrzeny ABPM. Záměrem bylo dosažení normálního krevního tlaku u 2/3 pacientů po 3 měsících. Celkem 75,5 % dosáhlo hodnot < 140/90 mm Hg s eprosartanem a 77,7 % s nitrendipinem. V celém sledovaném období vykazovalo normalizovaný krevní tlak v průměru 76 %, resp. 78 % pacientů. Skutečnost, že počet skutečně zjištěných příhod byl nižší, než se a priori odhadovalo, lze přisuzovat silnému vlivu snížení krevního tlaku v obou větvích léčby.
Studie MOSES se liší od nedávných studií hypertenze v několika aspektech. MOSES je studií sekundární prevence. Všichni pacienti sledovaní ve studii MOSES měli vysoké riziko kardiovaskulárních onemocnění, protože všichni z nich měli ≥ 1 cerebrovaskulární příhodu. Tyto údaje ukazují, že např. ve srovnání se studií LIFE se ve studii MOSES studovalo více pacientů s mnohem vyšším kardiovaskulárním rizikem. Studie MOSES se liší od jiných nedávných studií také v tom, že relevantní cerebrovaskulární příhoda byla dokumentována prostřednictvím vhodného zobrazovacího režimu (tj. buď CT, nebo magnetické rezonance).
Procento pacientů léčených monoterapií bylo ve studii MOSES relativně větší: 34,4 % a 33,1 % bylo léčeno pouze eprosartanem, resp. nitrendipinem (LIFE 11 % a 12 % a VALUE 27 % a 25 %). To je další bod, který je rozhodující pro výklad srovnávacích studií hypertenze.
Studie MOSES splňuje nejdůležitější podmínky srovnávacích studií hypertenze. Ve studii MOSES dosáhlo vysoké procento pacientů cílového krevního tlaku pomocí studijních léků. Poměrně vysoké procento pacientů pouze užívalo srovnávané léky a v obou léčebných větvích bylo dosaženo téměř stejných úrovní kontroly krevního tlaku. Proto lze ve studii MOSES do značné míry vyloučit podcenění či přecenění možných účinků blokátoru receptoru angiotenzinu. Vzhledem k těmto předpokladům studie MOSES odhaluje lepší ochranné účinky eprosartanu ve srovnání s nitrendipinem u vysoce rizikových pacientů.
Studie MOSES tak jasně ukázala nový směr v léčbě systolické hypertenze a v sekundární prevenci cévních mozkových příhod, kdy se ukazuje, že sartany obecně a především pak eprosartan by měly být lékem první volby.
Závěr
Evropská a česká doporučení platná v roce 2013 udávají 5 rovnocenných lékových skupin – ACE inhibitory, AII antagonisty, Ca blokátory, beta-blokátory a diuretika. ACE inhibitory a AII antagonisté jsou nazývány univerzálními antihypertenzivy s nejširším spektrem užití, především u nemocných s diabetes mellitus, s metabolickým syndromem či v sekundární prevenci ischemické choroby srdeční. AII antagonisté se navíc stávají lékem volby u nemocných s izolovanou systolickou hypertenzí a v sekundární prevenci cévní mozkové příhody. Doporučená kombinace je s Ca blokátory a diuretiky. Eprosartan – duální inhibitor AT1-receptorů – ve studiích MOSES, OSCAR či POWER prokázal vysoce pozitivní efekt na systolický krevní tlak a na kognitivní funkce u hypertoniků [15]. Doporučená denní dávka je 600 mg.
Práce byla podpořena projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 65269705 (FN Brno) a European Regional Development Fund Project FNUSA-ICRC (No. CZ.1.05/1.1.00/02.0123).
Prof. MUDr. Jindřich Špinar, CSc., FESC
www.fnbrno.cz
e-mail: jspinar@fnbrno.cz
Doručeno do redakce: 29. 12. 2012
Přijato po recenzi: 2. 1. 2013
Zdroje
1. Dahlof B, Devereux RB, Kjeldsen SE for the LIFE investigators. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoints reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359 : 995–1003.
2. De Backer G. The SCORE model in the POWER study: an attempt to focus the limited resources for prevention on patients with greatest need. Curr Med Res Opin 2007; 23: (Suppl. 5): S19–S24.
3. Filipovský J, Widimský jr. J, Cífková R et al. Doporučení diagnostických a léčebných postupů arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58 : 785–802.
4. Hanon O, Berrou JP, Negre-Pages L et al. Effects of hypertension therapy based on eprosartan on systolic arterial blood pressure and cognitive function: primary results of the Observational Study on Cognitive function And Systolic Blood Pressure Reduction open-label study. Journal of Hypertension 2008; 26 : 1642–1650.
5. Hansson L, Lithell H, Skoog I v zastoupení řešitelů studie SCOPE. Study on cognition and prognosis in elderly hypertensives (SCOPE). Blood pressure 1999; 8 : 177–183.
6. Hansson L, Lithell H, Skoog I v zastoupení řešitelů studie SCOPE. Study on cognition and prognosis in elderly hypertensives (SCOPE). Baseline characteristics. Blood pressure 2000; 9 : 146–151.
7. Chalmes J, Mancia G, van Zwieten et al. 1999 World Health Organisation – International Society of Hypertension Guidelines for the Management of Hypertension. J Hypertens 1999; 17 : 151–183.
8. Schrader J, Luders S, Kulschewski A et al. MOSES – Morbidity and mortality after stroke, eprosartan compared with nitrendipine for secondary prevention. Stroke 2005; 36 : 1218–1226.
9. Špinar J, Vítovec J, Špinarová L. Eprosartan – duální blokátor AT1-receptorů. Kardiologická revue 2012; 14 : 121–125.
10. Špinar J, Vítovec J, Špinarová L. Eprosartan: klinický profil. Hypertenze a kardiovaskulární prevence 2012; 1 : 26–30.
11. Špinar J, Vítovec J. AII antagonisté vytáhli trumfové eso – studie LIFE a SCOPE. Cor Vasa 2002; 44 : 537–541.
12. Špinar J, Vítovec J. AIIA v roce 2002. Blokátory receptoru 1 pro angiotenzin II v léčbě kardiovaskulárních onemocnění. Kardiologická revue 2002; 4 : 215–224.
13. Task Force Members 2007. Guidelines for the management of arterial hypertension. J Hypertension 2007; 25 : 1105–1187.
14. Widimský jr. J, Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů arteriální hypertenze – verze 2007. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2008; 1 : 101–118.
15. Xu FY, Yang B, Shi D et al. Antihypertensive effects and safety of eprosartan: a meta-analysis of randomized controlled trials. Eur J Clin Pharmacol 2012; 68 : 195–205.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2013 Číslo 1- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Liečba AL-amyloidózy v roku 2012, prínos nových liekov – editorial
- Výsledky katetrové ablace fibrilace síní u pacientů nad 65 let
- Rizikové faktory rekurentního a těžkého průběhu kolitidy vyvolané infekcí Clostridium difficile
- Existuje závislost mezi hladinou adipocyte fatty acid binding proteinu a kalciovým skóre u asymptomatických příbuzných pacientů s KVO?
- Léčba AL-amyloidózy v roce 2012, přínos nových léků (bortezomibu, thalidomidu a lenalidomidu). Přehled publikovaných klinických studií
- Cílená léčiva a jejich přínos pro terapii vnitřních chorob
- Léky indukovaná osteoporóza
- Zvláštnosti diagnostiky a terapie exokrinní pankreatické nedostatečnosti
- AII antagonisté v léčbě hypertenze a prevenci CMP
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Léky indukovaná osteoporóza
- Rizikové faktory rekurentního a těžkého průběhu kolitidy vyvolané infekcí Clostridium difficile
- Zvláštnosti diagnostiky a terapie exokrinní pankreatické nedostatečnosti
- Výsledky katetrové ablace fibrilace síní u pacientů nad 65 let
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



