-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Indikace k transplantaci jater a zařazování na čekací listinu
Liver transplant indication and waiting list inclusion
The authors have presented an overview of indications and inclusion of patients to the liver transplant waiting list in the Brno transplant centre over a period of 30 years from the first liver transplant performed in the Czech Republic (the then Czechoslovakia). The first clinical liver transplant in the Czech Republic was performed on 2 February 1983. Indication for the transplant was a malignant liver tumour. For a period of 30 years (from 2 February 1983 to 15 January 2013) a total of 592 patients were placed on the waiting list and a total of 453 liver transplants were performed. An urgent liver transplant was carried out in 32 patients over the same period of time.
Key words:
orthotopic liver transplantation – indication – waiting list
Autoři: L. Husová
Působiště autorů: Centrum kardiovaskulární a transplantační chirurgie Brno, ředitel doc. MU Dr. Petr Němec, CSc.
Vyšlo v časopise: Vnitř Lék 2013; 59(8): 658-662
Kategorie: 30 let transplantací jater Brně
Souhrn
Autoři předkládají přehled indikací a zařazení pacientů na čekací listinu k transplantaci jater v transplantačním centru v Brně za dobu 30 let od první transplantace jater provedené v České republice (tehdejší Československo). První klinická transplantace jater v České republice byla provedena 2. 2. 1983. Indikací k transplantaci byl maligní tumor jater. Za období 30 let (od 2. 2. 1983 do 15. 1. 2013) bylo v Brně zařazeno na čekací listinu celkem 592 nemocných a celkem bylo provedeno 453 transplantací jater. Urgentní transplantace jater byla za stejné období provedena u 32 pacientů.
Klíčová slova:
transplantace jater – indikace – čekací listinaÚvod
Transplantace jater (TJ) je život zachraňující metoda. K zařazení pacienta na čekací listinu k TJ je nutné posouzení pokročilosti jaterní choroby, tedy stanovení prognózy nemoci a posouzení rizikovosti kandidáta TJ. Ke stanovení pokročilosti jaterní choroby slouží klinické příznaky, laboratorní výsledky a skórovací systémy. Mezi klinické příznaky, které negativně ovlivňují prognózu jaterního onemocnění, patří příznaky portální hypertenze: ascites, encefalopatie, krvácení z varixů, a příznaky selhání proteosyntetické funkce jater: ikterus, hypalbuminemické otoky. Z laboratorních výsledků pak na pokročilost jaterního onemocnění lze usuzovat z hodnot s ‑ bilirubinu, s ‑ albuminu, s ‑ kreatininu, trombocytů a protrombinového času (PT). Nejdůležitější metodou stanovení prognózy v hepatologii jsou skórovací systémy: skóre Child ‑ Turcotte ‑ Pugh a MELD (model for end‑stage liverdisease) skóre (PELD skóre u dětí do 12 let) (tab. 1, 2).
Tab. 1. Skóre Child-Turcott-Pugh. 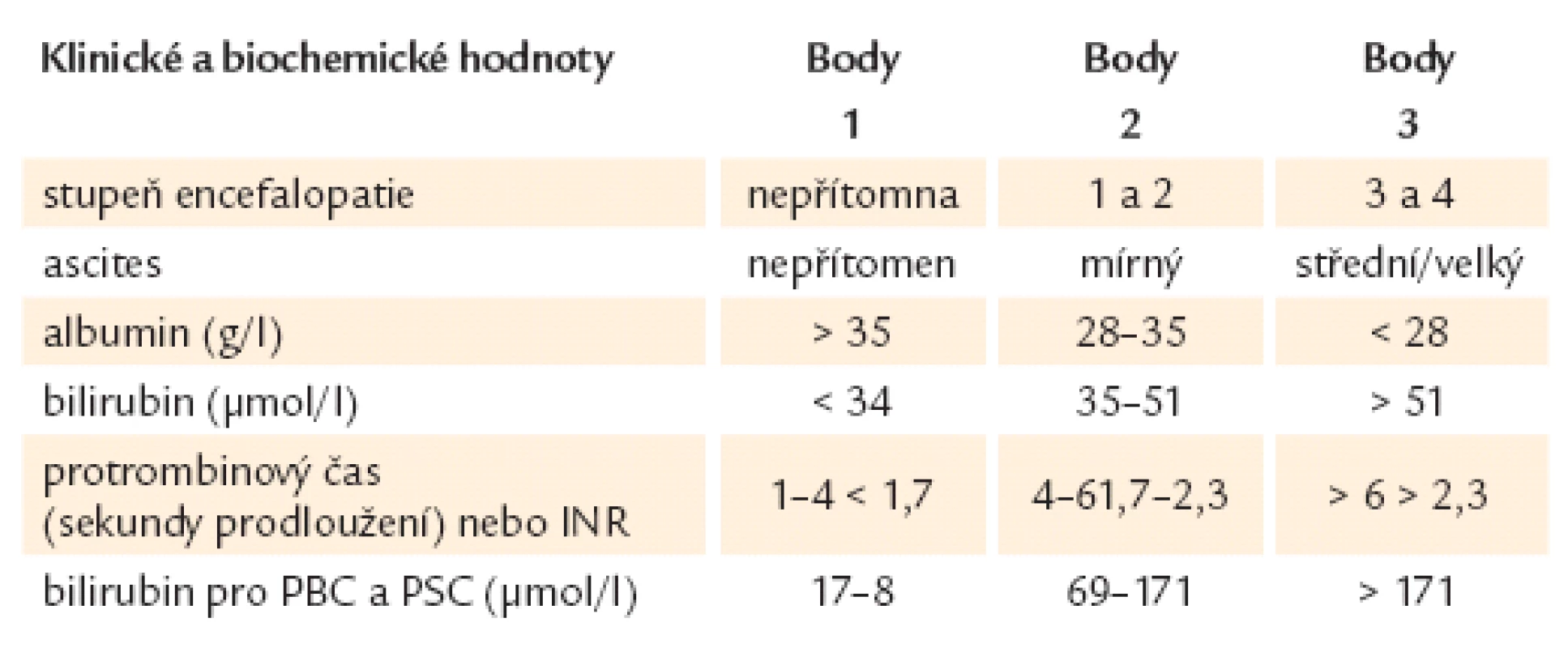
Funkční třídy: třída A: 5–6 bodů, třída B: 7–9 bodů, třída C: 10–15 bodů PBC – primární biliární cirhóza, PSC – primární sklerózující cholangoitida Tab. 2. Rovnice pro výpočet MELD skóre. 
Transplantace jater má minimum kontraindikací. Mezi absolutní kontraindikace patří aktivní toxikomanie (včetně aktivního alkoholizmu), pokročilá kardiopulmonální choroba, rozvinutý AIDS, sepse, technické problémy TJ, rozvinutá mimojaterní zhoubná onemocnění a nespolupráce nemocného. Za relativní kontraindikaci TJ lze považovat aktivní infekci, závažné komorbiditidy s omezenou prognózou přežití. Zařazení pacienta na čekací listinu znemožňuje příliš těžký stav s pokročilým jaterním selháním, vyšší věk (ve většině center věk do 65 let) a závažná přidružená onemocnění (kardiovaskulární nemoci, plicní hypertenze, plicní onemocnění, diabetes mellitus, kostní choroba, psychosociální stav) [1 – 4]. Základní indikací k TJ je nezvratné selhání jater při akutním nebo chronickém jaterním onemocnění (tab. 3).
Tab. 3. Indikace k transplantaci jater. 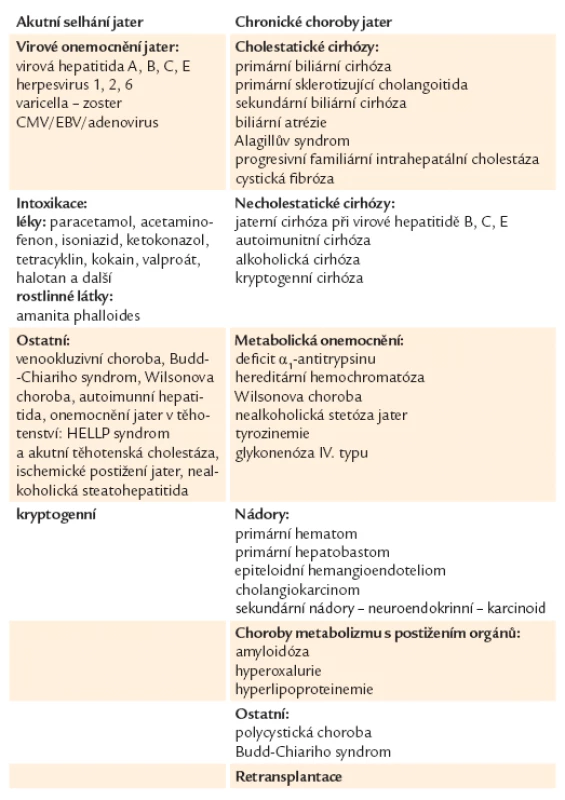
Transplantace jater u chronických jaterních onemocnění je indikována tam, kde je konzervativní léčba vyčerpána a přináší pacientovi větší rizika než vlastní transplantace.
Transplantace jater je v posledních letech ovlivněna snahami o vyrovnání nepoměru mezi potřebou transplantace a nedostatkem nabídnutých orgánů. U pacientů indikovaných k TJ pro fulminantní jaterní selhání je nezbytné identifikovat nemocné s vysokou pravděpodobností úmrtí při konzervativní terapii, tedy stanovit prognózu, ale zároveň zabránit zbytečné transplantaci u nemocného s možnou spontánní úpravou a neindikovat k transplantaci nemocného s malou pravděpodobností příznivého potransplantačního průběhu. Stanovení prognózy u akutního jaterního selhání (AJS) umožňuje správnou a včasnou indikaci TJ. Rychlý rozvoj encefalopatie (do 1 týdne) má největší šanci spontánní úzdravy (36 %). Kritéria přežívání u AJS jsou statická (věk a etiologie selhání) a dynamická (encefalopatie, PT, hladina faktoru V, s ‑ bilirubin, pH a poměr ketolátek v arteriální krvi). Kombinací kritérií vznikly systémy k hodnocení prognózy AJS, které slouží k identifikaci vysokého rizika úmrtí při konzervativní terapii – King’s College a Clichy kritéria (tab. 4, 5). U akutního jaterního selhání je TJ kontraindikována při multiorgánovém selhání nebo selhání životně důležitého orgánu (plíce, srdce), při závažné infekci nekontrolované antibiotickou terapií, dále z důvodů psychosociálních (suicidium, drogová závislost, alkoholizmus), při maligním onemocnění a v pokročilém stadiu AIDS nebo u pacientů s přílišnou pokročilostí jaterního selhání (fixované mydriatické zornice více než 1 hod, prolongované zvýšení intrakraniálního tlaku nad 35 mm Hg, snížení cerebrálního perfuzního tlaku pod 40 mm Hg) [5,6].
Tab. 4. Kritéria King’s College. 
Výsledky
V prvních 10 letech bylo v Centru kardiovaskulární a transplantační chirurgie (CKTCH) Brno na čekací listinu zařazeno 22 pacientů a z toho z indikace maligních nádorů plná polovina – 11 (50 %). V následujících 2 desetiletích pak dochází i v našem centru k nárůstu počtu pacientů zařazených na čekací listinu s diagnózou necholestatických a cholestatických jaterních cirhóz a počet pacientů s nádorovým onemocněním jater zůstává stejný, ale s výrazným poklesem proti ostatním indikacím (graf 1). Zatímco poměr mužů a žen se v jednotlivých 3 desetiletích nemění a na čekací listinu je zařazován přibližně stejný počet žen jako mužů (graf 2), věkový průměr pacientů zařazovaných na čekací listinu postupně narůstá, v letech 1983 – 1993 byl 37,2 roku, 1994 – 2003 45 let, 2004 – 2013 narostl věkový průměr pacientů zařazených na čekací listině k TJ na 49,5 roku.
Graf 1. Indikace k zařazení na čekací listinu na CKTCH v letech 1983–2013. 
Graf 2. Rozdělení na čekací listině k TJ na CKTCH dle pohlaví a věku. Čekací listina na transplantaci jater v CKTCH Brno v jednotlivých letech. Rozdělení podle pohlaví a věku. 
Počet pacientů zařazených na čekací listinu k TJ v našem centru každým rokem narůstá. Od 1. 1. 1983 do 31. 12. 2012 bylo v našem transplantačním centru na čekací listinu zařazeno celkem 592 nemocných, nárůst počtu ukazuje graf 3. Většina nemocných byla zařazena z indikace jaterní cirhózy (77,5 %), 6,6 % nemocných bylo zařazeno na čekací listinu z indikace nádorového postižení jater a 6,4 % pacientů pro akutní selhání jater (graf 4).
Graf 3. Počet pacientů zařazených na čekací listinu na CKTCH v letech 1983–2012. 
Graf 4. Indikace k zařazení na čekací listinu na CKTCH v letech 1983–2013. 
Od 2. 2. 1983 do 15. 1. 2013 bylo v transplantačním centru v Brně transplantováno 453 jater. Pro akutní fulminantní selhání bylo transplantováno 32 nemocných (7,1 %), pro chronická onemocnění 421 pacientů (92,9 %). Nejčastější indikací k TJ u chronických jaterních postižení byly necholestatické cirhózy 248 (54,7 %) a druhou nejčastější indikaci k TJ u chronických jaterních chorob tvořily cholestatické jaterní cirhózy 94 nemocných (20,8 %). Nejčastější indikací pro cholestatickou jaterní cirhózu byla alkoholická cirhóza jater a za ní následovala cirhóza jater při virové hepatitidě C. Ostatní indikace TJ jsou uvedeny v grafu 5.
Graf 5. Indikace k transplantaci jater na CKTCH v letech 1983–2013. 
V prvních letech transplantací jater se jako ideální indikace transplantace jevily nádory jater. Díky zlepšování chirurgické techniky a zavedení nových imunosupresiv se však zlepšilo přežívání pacientů indikovaných k TJ z neonkologických příčin. Tyto výsledky kontrastovaly se špatnými výsledky pacientů indikovaných pro jaterní malignity. Pro fulminantní jaterní selhání bylo v transplantačním centru Brno za 30 let transplantováno celkem 32 pacientů, nejčastější indikací bylo fulminantní selhání u autoimunní hepatitidy, pro tuto diagnózu bylo transplantováno 10 nemocných (31,3 %), druhou nejčastější indikací bylo fulminantní selhání jater u pacientů s Wilsonovou chorobou (8 pacientů, 25 %). Ostatní indikace jsou uvedeny v grafu 6.
Graf 6. Indikace k OTJ na CKTCH pro akutní selhání jater. 
Diskuze
Proces indikace k transplantaci jater zahrnuje v současné době 2 protichůdné mechanizmy, a to medicínskou potřebu náhrady selhaných jater a snahu o optimální využití všech dárců [1,2]. Nedostatek dárcovských orgánů neomezuje počty indikovaných a zařazených pacientů k TJ, ale omezuje počet skutečně provedených TJ. V důsledku této skutečnosti dochází ke zvyšování úmrtnosti pacientů zařazených na čekací listinu k transplantaci jater. Tyto okolnosti pak vedou k hledání nových dárců, využití žijících dárců, dárců s nebijícím srdcem, či split jaterního štěpu pro 2 příjemce [1,3,4]. Nejčastější indikací k TJ ve většině západních zemí je jaterní cirhóza při chronickém abúzu alkoholu a virové hepatitidě C [1,5]. K zařazení na čekací listinu většina transplantačních center vyžaduje 6měsíční abstinenci alkoholu. Diskutabilní je věková hranice příjemce, obecně je akceptován věk do 65 let, ale je třeba zohlednit biologický věk a komorbidity příjemce. U pacientů indikovaných k TJ pro cirhózu při virové hepatitidě Cnení replikace viru kritériem limitujícím indikaci TJ. Je ale obecně známo, že potransplantační rekurence je velmi vysoká (95 %). V případě cirhózy při virové hepatitidě B jsou k TJ indikováni pacienti bez přítomnosti replikace viru (nebo s extrémně nízkou replikací). U diagnózy hepatocelulárního karcinomu k indikaci TJ jsou akceptována milánská kritéria (1 tumor do 5 cm nebo maximálně 3 tumory menší než 3 cm) nebo rozšířená UCFS kritéria (1 tumor do 6,5 cm nebo 3 nádory, z nichž největší nepřesahuje 4,5 cm a celkový průměr nepřesahuje 8 cm). Kritériem limitujícím indikaci hepatocelulárního karcinomu k TJ je přítomnost makrovaskulární invaze a mimojaterní metastázy [5].
Závěr
Transplantace jater je život zachraňující metoda, při její indikaci je nutné zvážit benefit a rizika pro daného pacienta. Hlavním benefitem je prodloužení života příjemce při transplantaci a následné léčbě proti očekávanému přežití při konzervativní léčbě. Tento výkon vyžaduje fyzickou i psychickou rezervu příjemce, která mu umožní překonat operační zátěž, pooperační péči a následnou rehabilitaci s cílem návratu do aktivního, plnohodnotného života. Vlastní indikace k TJ je odpovědností daného transplantačního centra.
MU Dr. Libuše Husová, Ph.D.
www.cktch.cz
e‑mail: libuse.husova@cktch.cz
Doručeno do redakce: 2. 4. 2013
Zdroje
1. Trunečka P. Indikace, kontraindikace a časování transplantace jater. In: Trunečka P, Adamec M(eds). Transplantace jater. Praha: Karolinum 2009 : 39 – 62.
2. Killenberg PG, Clavin PA. Medical Care of the Liver Transplant Patient. Oxford: Blackwell Publishing 2006.
3. Lee WM, Stravitz RT, Larson AM. Introduction to the revised American Association for the Study of Liver Diseases Position Paper on acute liver failure 2011. Hepatology 2012; 55 : 965 – 967.
4. D’Amico G, Garcia ‑ Tsao G, Pagliaro L. Natural history and prognostic indicators of survival in cirrhosis: a systematic review of 118 studies. J Hepatol 2006; 44 : 217 – 231.
5. Francoz C, Belghiti J, Durand F. Indications of liver transplantation in patients with complications of cirrhosis. Best Pract Res Clin Gastroenterol 2007; 21 : 175 – 190.
6. O’Grady J. Liver transplantation for acute liver failure. Best Pract Res Clin Gastroenterol 2012; 26 : 27 – 33.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2013 Číslo 8- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Slavnostní konference
- 30 let transplantace jater v Brně
- Indikace k transplantaci jater a zařazování na čekací listinu
- Výsledky transplantací jater v Brně
- Vývoj imunosupresivní léčby po transplantaci jater
- Imunosuprese po transplantaci jater, současnost a budoucnost
- Zemřelí dárci orgánů, právní normy diagnostiky smrti mozku. Přehled dárců a transplantací jater v České republice
- Chirurgické techniky v době nedostatku dárců
- Možnosti intervenční radiologie při řešení některých komplikací ortotopické transplantace jater
- Biliární (cholestatické) komplikace v biopsiích jater časně po transplantaci
- Transplantace jater u virových hepatitid
- Transplantace jater u tumorů a alkoholických cirhóz
- U příležitosti narození zakladatele brněnské internistické školy prof. MUDr. Rudolfa Vanýska
- Kardiorenální syndrom u srdečního selhání
- Nové léky v terapii diabetes mellitus 2. typu
- Kam směřuje léčba hypertenze?
- Renální denervace 2013
- Strategie České onkologické společnosti České lékařské společnosti J. E. Purkyně při organizaci onkologické péče v ČR
- Metformin: na pomezí diabetologie a onkologie
- Kolitida vyvolaná Clostridium difficile – závažný problém současnosti
- Současné možnosti léčby nezvratného selhání ledvin
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Transplantace jater u tumorů a alkoholických cirhóz
- Imunosuprese po transplantaci jater, současnost a budoucnost
- Nové léky v terapii diabetes mellitus 2. typu
- Indikace k transplantaci jater a zařazování na čekací listinu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




