-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
AT1 blokátory – srovnatelnost kardioprotektivity s inhibitory ACE
AT1 blockers – comparability with ACE inhibitors
The reduction in overall mortality, cardiovascular mortality and the occurrence of myocardial infarction in patients treated with AT1 blockers is comparable with the use of ACE inhibitors. In addition, there is a lower proportion of AT1 blockers withdrawal of treatment due to adverse reactions.
Key words:
ACE inhibitors – AT1 blockers – cardioprotection – hypertension – renin-angiotensin-aldosteron system
Autoři: Václav Monhart 1,2
Působiště autorů: Interní klinika 1. LF UK a ÚVN – VFN Praha 1; Ambulance nefrologie, Synlab Czech s. r. o., Praha 2
Vyšlo v časopise: Vnitř Lék 2017; 63(4): 267-271
Kategorie: Přehledné referáty
Souhrn
Snížení celkové mortality, kardiovaskulární mortality a výskytu infarktu myokardu u pacientů léčených AT1 blokátory je srovnatelné s podáváním inhibitorů ACE. U AT1 blokátorů je navíc nižší podíl vysazení léčby z důvodu nežádoucích účinků.
Klíčová slova:
AT1 blokátory – hypertenze – inhibitory ACE – kardioprotekce – renin-angiotenzin-aldosteronový systémÚvod
Renin-angiotenzin-aldosteronový systém (RAAS)
RAAS má důležitou úlohu v regulaci krevního tlaku (TK) a vnitřního prostředí organizmu. Poruchy RAAS mají přímý vliv na cévní endotelové buňky a vedou ke zhoršení některých patologických dějů, jako je zánětlivé postižení endotelu a následná tvorba aterosklerotických plátů. Výsledkem může být rozvoj hypertenze, srdečního selhání a onemocnění ledvin.
Inhibice RAAS
RAAS je cílovým místem účinku 4 skupin antihypertenziv: inhibitorů angiotenzin konvertujícího enzymu (inhibitorů ACE), blokátorů receptorů pro angiotenzin II (AT1 blokátorů, sartanů), antagonistů aldosteronu a přímých inhibitorů reninu. Zásadní rozdíl mezi AT1 blokátory a inhibitory ACE spočívá v typu struktury, na které působí, a také ve způsobu ovlivnění kininů. U AT1 blokátorů jsou selektivní blokádou receptorů AT1 pro angiotenzin II mnohem výrazněji potlačeny účinky RAAS na organizmus. Tvorba angiotenzinu II nezávisí jen na vyplavování reninu z ledvin, ale může k ní docházet v některých tkáních i lokálně. Na rozdíl od inhibitorů ACE, u AT1 blokátorů nedochází k nežádoucím účinkům (NÚ) z kumulace bradykininu ve tkáních (kašel, angioedém).
Blokátory RAAS – inhibitory ACE a AT1 blokátory mají důležitou úlohu v prevenci i léčbě kardiovaskulárních (KV) onemocnění. Každá z těchto skupin však ovlivňuje RAAS na jiné úrovni, což se odráží v odlišných farmakologických vlastnostech. Řada studií prokázala příznivý efekt AT1 blokátorů v porovnání s ostatními třídami antihypertenziv. Blokátory RAAS jsou v současnosti u pacientů s hypertenzí a dalšími KV onemocněními doporučovány jako léky první volby.
Porovnání AT1 blokátorů s inhibitory ACE
AT1 blokátory jsou s inhibitory ACE v účinnosti při snížení TK, v ovlivnění celkové i kardiovaskulární mortality a ve výskytu KV příhod srovnatelné. Jediným rozdílem je lepší snášenlivost AT1 blokátorů.
Účinky AT1 blokátorů
AT1 blokátory se užívají od roku 1995. Výsledkem blokády AT1 receptorů je pokles periferní cévní rezistence, snížení srdečního preloadu i afterloadu a pokles jak systolického, tak i diastolického TK, a to bez vzniku reflexní tachykardie. Z dlouhodobého hlediska je významný protektivní remodelační efekt AT1 blokátorů na myokard a na cévní stěnu.
Zavedení AT1 blokátorů do léčby KV onemocnění rozšířilo možnosti individualizace léčby hypertenze zejména u pacientů, kteří netolerovali inhibitory ACE.
V současné době patří AT1 blokátory mezi základní farmaka pro léčbu hypertenze. Každý z AT1 blokátorů má i další prospěšné účinky, které se u jednotlivých léků z této skupiny liší, a proto by při výběru vhodného léčiva měla být zohledněna rovněž přidružená onemocnění konkrétního pacienta.
Hlavní výhody AT1 blokátorů
U AT1 blokátorů je oceňována vysoká účinnost, nepřítomnost NÚ a skutečnost, že nevedou k akumulaci bradykininu. Blokáda AT1 receptorů přispívá k protektivním KV účinkům AT1 blokátorů také tím, že zvyšuje aktivitu angiotenzinu II na AT2 receptorech, což má za následek vazodilataci malých arterií a zvýšenou natriurézu.
Mezinárodní doporučení preferují AT1 blokátory nebo inhibitory ACE u nemocných s komorbiditami zahrnujícími mikroalbuminurii, chronické onemocnění ledvin, renální dysfunkci, metabolický syndrom, diabetes mellitus, aterosklerózu, stabilní anginu pectoris a prodělaný infarkt myokardu, fibrilaci síní a srdeční selhání. Podávání AT1 blokátorů snižuje výskyt a progresi Alzheimerovy choroby [1,2] a také je doporučováno pacientům s hypertenzí a rizikem demence.
Přednosti AT1 blokátorů při léčbě hypertenze a jejich prospěšnost u pacientů se zvýšeným KV rizikem
Různá míra snášenlivosti a kompliance antihypertenziv
U hypertenzních pacientů jsou často indikována diuretika, ale jejich podávání je spojeno s nejnižší kompliancí. Ovšem ani betablokátory nejsou výrazně efektivnější. Diuretika a betablokátory vykazují NÚ na metabolizmus glukózy a mohou stát za rozvojem diabetes mellitus. Lepší spolupráce s pacienty je při užívání blokátorů vápníkových kanálů a inhibitorů ACE. Nejlepší snášenlivost mají AT1 blokátory (sartany).
Příznivý bezpečnostní profil AT1 blokátorů
Podávání AT1 blokátorů je bezpečné a má optimální vliv nejen na léčbu hypertenze [3]. Léčbu AT1 blokátory provází velmi nízký výskyt NÚ (tab. 1). Zejména se může objevit nauzea, bolest hlavy, hypotenze, závrativost a hyperkalemie.
Tab. 1. Přehled AT<sub>1</sub> blokátorů a jejich dávkování 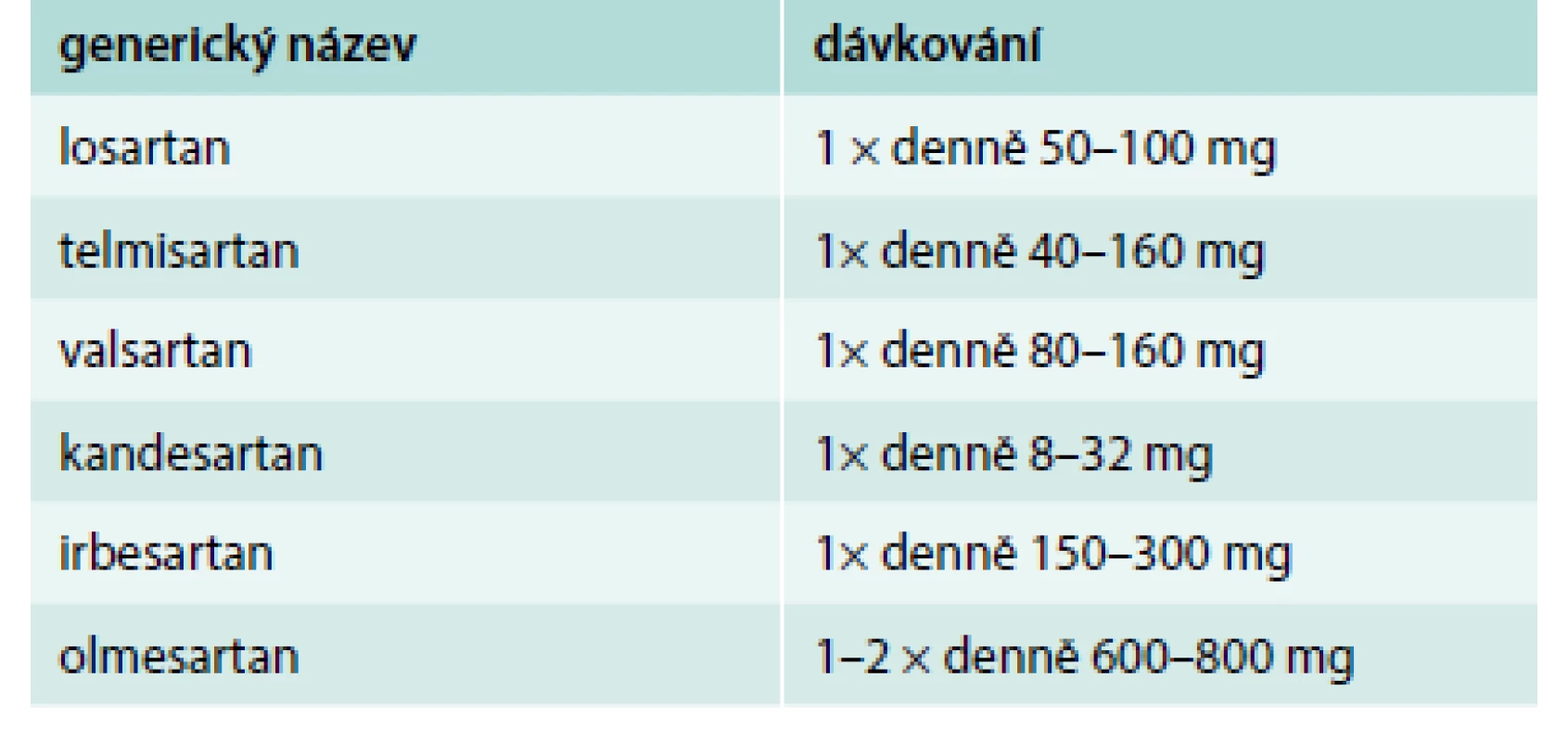
AT1 blokátory jsou snášeny lépe než inhibitory ACE
Metaanalýza Cochraneova institutu potvrdila, že AT1 blokátory jsou tolerovány lépe než inhibitory ACE, a to při srovnatelné mortalitě [4]. Ačkoliv obě skupiny antihypertenziv jsou velmi hojně používány, spolehlivá data o vlivu AT1 blokátorů na mortalitu chyběla.
Do metaanalýzy, která kromě mortality a KV příhod sledovala i NÚ, byly zařazeny studie, které srovnávaly inhibitor ACE s AT1 blokátorem. Jednalo se o práce publikované do července roku 2014 s minimální délkou trvání 1 roku. Kritériím odpovídalo 9 studií a celkový počet účastníků přesahoval 11 000. K vyhodnocení byly použity standardní metodologické postupy The Cochrane Collaboration. Výsledkem byl závěr, že léčba AT1 blokátory se v porovnání s inhibitory ACE neliší v celkové mortalitě (poměr rizik – RR = 0,98), ve výskytu KV příhod (RR = 1,07) a ani v mortalitě z KV příčin (RR = 0,98). Odlišnost byla pouze v počtu pacientů, kteří ukončili léčbu pro NÚ (RR = 0,83; absolutní redukce rizika 1,8 %). U AT1 blokátorů bylo ukončení léčby pro NÚ významně vzácnější než u inhibitorů ACE. Hlavním důvodem přerušení léčby u inhibitorů ACE byl suchý kašel. Rozdíl v NÚ byl sice mírný, ale statisticky významný, a jeho existenci podporovaly kvalitní silné důkazy. Naopak zjištěná rovnocennost obou skupin léčiv ve vlivu na mortalitu a na výskyt KV příhod mohla být potenciálně zkreslená. Proto kvalita důkazů o mortalitě byla označená za střední a o výskytu KV příhod za nízkou.
Informací o vlivu sartanů na mortalitu je stále méně než zpráv o působení inhibitorů ACE, protože AT1 blokátory nebyly porovnávány s placebem. Dosavadní data a zjištěné výsledky však napovídají, že obě skupiny léčiv jsou srovnatelné. Zároveň byl při léčbě AT1 blokátory prokázán významně nižší výskyt NÚ vedoucích k ukončení léčby.
Srovnatelná účinnost a bezpečnost AT1 blokátorů při léčbě hypertenze a jiných KV onemocnění
Všechna národní guidelines pro léčbu hypertenze doporučují AT1 blokátory jako léky prvé volby nebo léky vhodné do kombinační léčby. Celkem 6 generických AT1 blokátorů (tab. 2) má variabilní klinickou účinnost při kontrole hypertenze. Přídatné účinky na snížení TK byly v rámci ovlivnění hypertenze prokázány při kombinaci AT1 blokátorů s tiazidovými diuretiky nebo s blokátory kalciových kanálů dihydropyridinového typu. Kromě antihypertenzního účinku AT1 blokátorů existuji důkazy o příznivém působení u jedinců se srdečním selháním a u diabetického onemocnění ledvin zejména při intoleranci inhibitorů ACE. Na druhé straně dříve doporučovaná kombinovaná farmakologická blokáda systému RAAS inhibitory ACE v kombinaci s AT1 blokátory se již při léčbě hypertenze v současnosti nepoužívá. Důvodem tohoto léčebného přístupu je, že neexistují žádné věrohodné důkazy o KV výhodách takovéto kombinace, která naopak může být riziková z hlediska vzniku renální dysfunkce a hyperkalemie.
Tab. 2. Interakce AT1 blokátorů. 
Upraveno podle [14] NSA – nesteroidní antirevmatika AT1 blokátory jsou velmi dobře tolerovány jak v monoterapii, tak i v kombinaci s jinými antihypertenzivy, což zlepšuje adherenci k léčbě. Proto se staly základem farmakoterapie 1. a 2. stadia hypertenze [5]. Často používána je fixní kombinace s thiazidovým diuretikem hydrochlorothiazidem.
Interakce AT1 blokátorů s diuretiky a nesteroidními antirevmatiky uvádí tab. 3.
Tab. 3. AT<sub>1</sub> blokátory – indikace, nežádoucí účinky a kontraindikace 
Volba AT1 blokátoru s ohledem na přidružená onemocnění
Prozatím není jednoznačně stanoveno, který konkrétní AT1 blokátor má být podáván s ohledem na komorbidity pacientů.
Současné názory na výběr AT1 blokátoru [6]:
- Je-li cílem snížení celkového KV rizika, má se u vysoce rizikových pacientů podávat telmisartan nebo losartan
- Při přítomnosti srdečního selhání je vhodný losartan, kandesartan nebo valsartan
- Podání valsartanu má být zváženo u pacientů s dysfunkcí levé srdeční komory po nedávno prodělaném infarktu myokardu
- U hypertoniků s vysokým rizikem cévní mozkové příhody je lékem první volby losartan, pravděpodobnost vzniku iktu snižuje také telmisartan, eprosartan a kandesartan
- U jedinců s fibrilací síní v anamnéze se doporučuje telmisartan, riziko nově vzniklé síňové fibrilace snižuje také losartan, kandesartan a valsartan
- U pacientů s možností vzniku diabetes mellitus působí protektivně celá řada AT1 blokátorů: losartan, telmisartan, irbesartan, kandesartan a valsartan. Valsartan navíc zvyšuje citlivost na inzulin u obézních pacientů s hypertenzí, podávání telmisartanu pacientům s inzulinovou rezistencí či diabetes mellitus příznivě ovlivňovalo hladiny glukózy nalačno a hladiny inzulinu, telmisartan a valsartan v této skupině nemocných snižoval riziko hospitalizace pro cévní mozkové příhody, riziko infarktu myokardu nebo srdečního selhání. U obézních hypertoniků s projevy metabolického syndromu má být pro inzulin-senzitizující účinek zvážena aplikace telmisartanu (agonisty receptorů PPARγ). Pacientům s diabetes mellitus by naopak neměl být podáván olmesartan. Pro pacienty s diabetickou nefropatií jsou vhodnými léky první volby losartan a irbesartan, u této skupiny je přínosné i podávání valsartanu a kandesartanu. Proteinurii ze všech AT1 blokátorů nejúčinněji snižuje telmisartan
- U pacientů s vysokou hyperurikemií je lékem volby losartan, protektivní účinky má i irbesartan. Telmisartan je z hlediska sérové hladiny kyseliny močové neutrální, kandesartan, olmesartan a valsartan mohou urikemii zvyšovat
- U mužů s erektilní dysfunkcí (ED) se doporučuje valsartan, irbesartan a losartan; irbesartan byl přínosný i u pacientů s ED po prostatektomii, telmisartan neměl na ED vliv
Výsledky sartanových studií [7]
Studie LIFE (Losartan Intervention For Endpoint reduction in hypertension) porovnávala losartan a betablokátor atenolol v souvislosti s kardiovaskulární a cerebrovaskulární morbiditou a mortalitou. Oba léky snižovaly TK obdobně. Losartan byl oproti atenololu spojen s poklesem celkového relativního rizika o 13 % (p = 0,021) a také se snížením relativního rizika rozvoje fatální i nefatální cévní mozkové příhody o 25 % (p = 0,001). Léčba losartanem v porovnání s atenololem vedla k výraznější redukci hypertrofie levé srdeční komory.
Studie TRANSCEND (Telmisartan Randomized AssessmeNt Study in ACE iNtolerant subjects with cardiovascular Disease) porovnávala telmisartan s placebem. Prokázala příznivý efekt telmisartanu při snížení mortality a morbidity z KV příčin. Současně došlo k významnému poklesu prevalence hypertrofie levé srdeční komory.
Studie TRENDY (Telmisartan versus Ramipril in renal ENdothelial DYsfunction in type 2 diabetes), DETAIL (Diabetics Exposed to Telmisartan And enalaprIL) a IRMA 2 (IRbesartan in patients with type 2 diabetes and MicroAlbuminuria) prokázaly renoprotektivní efekt sartanů a inhibitorů ACE u pacientů s diabetickým postižením ledvin. Léčba vedla ke zlepšení funkcí endotelu a k významnému poklesu albuminurie.
Metaanalýza 31 studií zahrnující 225 764 pacientů léčených blokátory RAAS, blokátory kalciových kanálů a dalšími antihypertenzivy prokázala snížení rizika městnavého srdečního selhání o 24 % s poklesem systolického TK o 5 mm Hg. Současně došlo k výraznějšímu poklesu rizika srdečního selhání ve skupinách podstupujících léčbu sartany nebo inhibitory ACE v porovnání s blokátory kalciových kanálů [8].
Inhibitory ACE a AT1 blokátory patří v současné době k základním farmakům používaným u pacientů s KV onemocněními. Která z těchto skupin představuje pro pacienty větší přínos, je již dlouho předmětem debaty. Studie zveřejněná v lednu roku 2016 porovnávala přínos a bezpečnost podávání inhibitorů ACE a AT1 blokátorů u pacientů bez přítomného srdečního selhání.
Metaanalýza randomizovaných studií z databází PubMed, Embase, Cochrane Central Register of Controlled Trials a odborné literatury zahrnující období od ledna roku 1980 do dubna roku 2015
Cílem bylo porovnání inhibitorů ACE a AT1 blokátorů na celkovou mortalitu, KV mortalitu, incidenci infarktu myokardu, anginy pectoris, cévních mozkových příhod, srdečního selhání, provedených revaskularizací, nově vzniklého diabetu, terminálního stadia selhání ledvin, hyperkalemie, dvojnásobného zvýšení sérových hladin kreatininu a přerušení léčby pro vedlejší účinky.
Hodnocená data ze 106 studií zahrnovala 254 301 pacientů bez přítomného srdečního selhání, průměrná doba sledování byla 3,2 ± 1,7 roku. Celkem 58 studií porovnávalo inhibitory ACE s placebem nebo aktivními kontrolami (49,6 % pacientů, průměrná doba sledování 3,2 roku) a dalších 42 studií AT1 blokátory s placebem nebo aktivními kontrolami (41,6 % pacientů, průměrná doba sledování 3 roky). Přímé porovnání inhibitorů ACE a AT1 blokátorů provedlo 8 studií (8,9 % pacientů, průměrná doba sledování 3,4 roku). Z placebem kontrolovaných studií s inhibitory ACE bylo 56 % (18 ze 32) provedeno po roce 2000 a 28 % (9 ze 32) po roce 2005 [9]. Do metaanalýzy nebyly zařazeny studie s podáváním kombinace inhibitorů ACE s AT1 blokátory, studie u pacientů s maligními onemocněními a u pacientů mladších 18 roků.
Porovnání inhibitorů ACE/AT1 blokátorů s placebem
Inhibitory ACE oproti placebu vedly k většímu poklesu celkové mortality (RR = 0,91), KV mortality (RR = 0,85), výskytu infarktu myokardu (RR = 0,83), anginy pectoris (RR = 0,93), cévní mozkové příhody (RR = 0,85), srdečního selhání (RR = 0,77), revaskularizace (RR = 0,93), nově vzniklého diabetu (RR = 0,86) a zdvojnásobení sérové hladiny kreatininu (RR = 0,62), ale při vyšším zastoupení pacientů s vysazením léčby z důvodu nežádoucích příhod (RR = 1,24).
AT1 blokátory v porovnání s placebem vedly k většímu snížení výskytu cévních mozkových příhod (RR = 0,91), srdečního selhání (RR = 0,89), nově vzniklého diabetu (RR = 0,89), terminálního selhání ledvin (RR = 0,57) a zdvojnásobení sérové hladiny kreatininu (RR = 0,86), ale zvýšily riziko hyperkalemie (RR = 2,05). Rozdíl mezi výsledky u inhibitorů ACE a AT1 blokátorů (test interakce) byl významný u celkové mortality (pint = 0,04) a KV mortality (pint = 0,05), což znamená, že inhibitory ACE snížily mortalitu v porovnání s placebem, zatímco AT1 blokátory nikoliv.
Při hodnocení výsledků studií porovnávajících inhibitory ACE a AT1 blokátory s placebem bylo zjištěno, že pouze inhibitory ACE, a nikoli AT1 blokátory snižovaly celkovou mortalitu, riziko úmrtí z KV příčin a riziko infarktu myokardu.
Metaregresní analýza ukázala, že zjištěný rozdíl byl ovlivněn vyšším výskytem sledovaných ukazatelů v placebových skupinách studií s inhibitory ACE. Bylo to způsobeno odlišnou úrovní primární i sekundární péče o pacienty o dekádu dříve, než byly zahájeny studie s AT1 blokátory. Většina studií s inhibitory ACE byla provedena před rokem 2000, zatímco všechny studie s AT1 blokátory až po roce 2000. Analýza zahrnující pouze studie provedené po roce 2000 žádný rozdíl v ovlivnění rizika výskytu sledovaných ukazatelů mezi inhibitory ACE a AT1 blokátory neukázala. Výjimkou bylo přerušení léčby z důvodu NÚ, které byly při podávání AT1 blokátorů významně méně časté.
Porovnání inhibitorů ACE/AT1 blokátorů s aktivní kontrolou
Inhibitory ACE vedly k většímu snížení rizika infarktu myokardu (RR = 0,88), nově vzniklého diabetu (RR = 0,78) a zdvojnásobení sérové hladiny kreatininu (RR = 5,56). Došlo ke zvýšení rizika anginy pectoris (RR = 1,09), cévní mozkové příhody (RR = 1,16), hyperkalemie (RR = 3,12) a vysazení léčby z důvodu nežádoucích příhod (RR = 1,24).
Přímé porovnání inhibitorů ACE a AT1 blokátorů
Porovnání prokázalo srovnatelné výsledky u všech sledovaných ukazatelů včetně celkové mortality, KV mortality a infarktu myokardu. Výjimkou bylo riziko vysazení léčby pro výskyt NÚ, které bylo u AT1 blokátorů o 28 % nižší (RR = 0,72) než u inhibitorů ACE.
Problematika farmakoterapie hypertenze zahrnující léčbu inhibitory ACE a AT1 blokátory je předmětem několika publikací v českých monografiích a časopisech [10–13].
Závěr
Primárním cílem léčby KV onemocnění je ovlivnění existujících rizikových faktorů, a tím snížení výskytu KV příhod a následně morbidity a mortality. Především u pacientů s vysokým rizikem poškození cílových orgánů je důležité individuální posouzení vhodné léčby. Jednotlivé AT1 blokátory mohou kromě TK příznivě ovlivnit i další klinické ukazatele. Tento přídatný účinek se však u jednotlivých AT1 blokátorů liší, a proto je při výběru vhodného AT1 blokátoru nutné přihlédnout ke komorbiditám konkrétního pacienta.
prof. MUDr. Václav Monhart, CSc.
monhart@uvn.cz
Interní klinika 1. LF UK a ÚVN – VFN Praha
www.uvn.cz
Doručeno do redakce 4. 4. 2017
Přijato po recenzi 21. 4. 2017
Zdroje
1. Mielke MM, Rosenberg PB, Tschanz J et al. Vascular factors predict rate of progression in Alzheimer disease. Neurology 2007; 69(19): 1850–1858.
2. Roselli F, Tartaglione B, Federico F et al. Rate of MMSE score change in Alzheimer’s disease: influence of education and vascular risk factors. Clin Neurol Neurosurg 2009; 111(4): 327–330. Dostupné z DOI: <http://dx.doi.org/10.1016/j.clineuro.2008.10.006>.
3. Poulter N. ARBs in hypertension. Br J Cardiol 2010; 17(Suppl): s6-s9. Dostupné z WWW: <https://bjcardio.co.uk/2010/05/arbs-in-hypertension/>.
4. Li EC, Heran BS, Wright JM. Angiotensin converting enzyme (ACE) inhibitors versus angiotensin receptor blockers for primary hypertension. Cochrane Database Syst Rev 2014; (8): CD009096. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD009096.pub2>.
5. Abraham HM, White CM, White WB. The comparative efficacy and safety of the angiotensin receptor blockers in the management of hypertension and other cardiovascular diseases. Drug Saf 2015; 38(1): 33–54. Dostupné z DOI: <http://dx.doi.org/10.1007/s40264–014–0239–7>.
6. Dézsi CA. The different therapeutic choices with ARBs. Which one to give? When? Why? Am J Cardiovasc Drugs 2016; 16(4): 255–266. Dostupné z DOI: <http://dx.doi.org/10.1007/s40256–016–0165–4>.
7. Verdecchia P, Angeli F, Cavallini C et al. Blood pressure reduction and renin-angiotensin system inhibition for prevention of congestive heart failure: a meta-analysis. Eur Heart J 2009; 30(6): 679–688. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehn575>.
8. Verdecchia P, Gentile G, Angeli F et al. Beyond blood pressure: evidence for cardiovascular, cerebrovascular, and renal protective effects of renin-angiotensin system blockers. Ther Adv Cardiovasc Dis 2012; 6(2): 81–91. Dostupné z DOI: <http://dx.doi.org/10.1177/1753944712444866>.
9. Bangalore S, Fakheri R, Toklu B et al. Angiotensin-converting enzyme inhibitors or angiotensin receptor blockers in patients without heart failure? Insights from 254,301 patients from randomized trials. Mayo Clin Proc 2016; 91(1): 51–60. Dostupné z DOI: <http://dx.doi.org/10.1016/j.mayocp.2015.10.019>.
10. Widimský J, Widimský J, jr. Esenciální a sekundární hypertenze pro praxi. Triton: Praha 2005. ISBN 80–7254–711–9.
11. Widimský J, Monhart V. Antagonisté receptorů angiotenzinu II. typu AT1 (AT1 blokátory). In: Widimský J et al. Hypertenze. 3. vyd. Triton: Praha 2008 : 362–379. ISBN 978–80–7387–077–5.
12. Widimský J, Monhart V. Antagonisté receptorů angiotenzinu II. typu AT1 (AT1 blokátory). In: Widimský J et al. Antagonisté renin-angiotenzin-aldesteronového systému. Triton: Praha 2011 : 113–158. ISBN 978–80–7387–499–5.
13. Widimský J, Widimský J jr. Farmakoterapie hypertenze. Maxdorf: Praha 2016. ISBN 978–80–7345–477–7.
14. Van Zwieten PA, Farsang C. Interactions between antihypertensive agents and other drugs. Blood Press 2003;12(5–6):351–352.
Štítky
Diabetológia Endokrinológia Interné lekárstvo
Článek Kontroverze okolo QALY
Článok vyšiel v časopiseVnitřní lékařství
Najčítanejšie tento týždeň
2017 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Novinky v liečbe srdcového zlyhávania – editorial
- Syndrom diabetické nohy: význam MR spektroskopie lýtkových svalů pro hodnocení končetinové ischemie a efektu revaskularizace
- Kontroverze okolo QALY
-
Význam zobrazení srdce pomocí magnetické rezonance v diagnostice hypertrofické kardiomyopatie
Část II - Novinky v léčbě srdečního selhání
- AT1 blokátory – srovnatelnost kardioprotektivity s inhibitory ACE
- Jak (s)tvořit spolupracujícího pacienta pro antihypertenzní a hypolipidemickou léčbu
- Relabující autoimunitní pankreatitida 1. typu: kazuistika
- Histiocytóza z indeterminovaných buněk – vymizení kožní infiltrace po ozáření elektronovým svazkem a aplikace 2-chlorodeoxyadenozinu: kazuistika
- Antikoagulační terapie dabigatranem vs rivaroxabanem u seniorů ve věku nad 65 let: porovnání dat „head to head“
- Gender and Coronary Artery Disease – a challenge for the 21st century
- Vnitřní lékařství
- Archív čísel
- Aktuálne číslo
- Iba online
- Informácie o časopise
Najčítanejšie v tomto čísle- Relabující autoimunitní pankreatitida 1. typu: kazuistika
- Kontroverze okolo QALY
- Novinky v léčbě srdečního selhání
- AT1 blokátory – srovnatelnost kardioprotektivity s inhibitory ACE
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



