Adherence k léčbě arteriální hypertenze
Adherence to therapy in arterial hypertension
Poor adherence to medication therapy is the main cause of seemingly treatment-resistant hypertension. There are many different factors either positively or negatively contributing to non-adherence. Good adherence is associated with better quality of life, it reduces cardiovascular risk, incidence of stroke (uncontrolled hypertension is the main reason for ischaemic as well as haemorrhagic stroke) and number of hospital readmissions. The screening for non-adherence consists of self-reported questionnaires, pill counting, electronic monitoring systems and direct drug monitoring in blood or urine. Every single intervention and mainly their combination has great benefits for adherence, but also for the clinical outcome and patient prognosis. Inclusion of screening and subsequent intervention should therefore become a common part of everyday clinical practice.
Keywords:
resistant hypertension – adherence – cardiovascular outcome
Authors:
Čapek B. 1; Václavík J. 2
Authors‘ workplace:
Interní oddělení, Sdružené zdravotnické zařízení Krnov, p. o.
1; I. interní klinika – kardiologická LF UP a FN Olomouc
2
Published in:
Kardiol Rev Int Med 2019, 21(1): 45-48
Overview
Non-adherence k medikamentózní terapii je hlavní příčinou zdánlivě rezistentní hypertenze. Existuje množství různých faktorů, které pozitivně či negativně ovlivňují adherenci. Dobrá adherence zlepšuje kvalitu života, snižuje kardiovaskulární riziko, incidenci cévních mozkových příhod (nekontrolovaná hypertenze je příčinou velké části ischemických i hemoragických cévních mozkových příhod) a frekvenci rehospitalizací. Screening non-adherence zahrnuje pacienty vyplňované dotazníky, počítání tablet, elektronické monitorovací systémy a měření hladin antihypertenziv v moči nebo krvi. Jednotlivé intervence a především jejich kombinace významně zlepšují nejen adherenci, ale i klinické výsledky a prognózu pacientů. Začlenění screeningu a následné intervence by se proto mělo stát běžnou součástí rutinní klinické praxe.
Klíčová slova:
rezistentní hypertenze – adherence – kardiovaskulární riziko
Úvod
Arteriální hypertenze je celosvětově jednou z nějčastějších chorob, jejíž prevalence se v závislosti na diagnostických kritériích pohybuje od 21 do 50 % (tato prevalence se zvyšuje s věkem) [1]. Jako rezistentní hypertenzi poté označujeme takovou hypertenzi, kde ani kombinací tří antihypertenziv (z nichž jedno je diuretikum) není dosaženo cílových hodnot krevního tlaku (TK). Dle výsledků recentní metaanalýzy provedené u 3,2 milionu pacientů s hypertenzí se rezistentní hypertenze vyskytuje až u 35 % pacientů, z těchto asi 28– 71 % připadá na pacienty se zdánlivě rezistentní hypertenzí (apparent-treatment resistant hypertension – aTRH) (graf 1) [2]. Zdánlivě rezistentní hypertenze je definována jako nekontrolovaná hypertenze u pacientů užívajících adekvátní terapii, kteří ale nemají skutečně rezistentní hypertenzi (true resistant hypertension – TRH) (tab. 1). Podíl TRH k aTRH strmě narůstá u starších pacientů, pacientů s chronickým onemocněním ledvin až k pacientům po transplantaci ledvin, u kterých prevalence TRH dosahuje až 56 % [2].
![Prevalence zdánlivě rezistentní
hypertenze v populaci hypertoniků.
Upraveno dle literatury [2].](https://pl-master.mdcdn.cz/media/image_pdf/a765720076ca9748539e6e00232b1401.jpeg?version=1554809020)
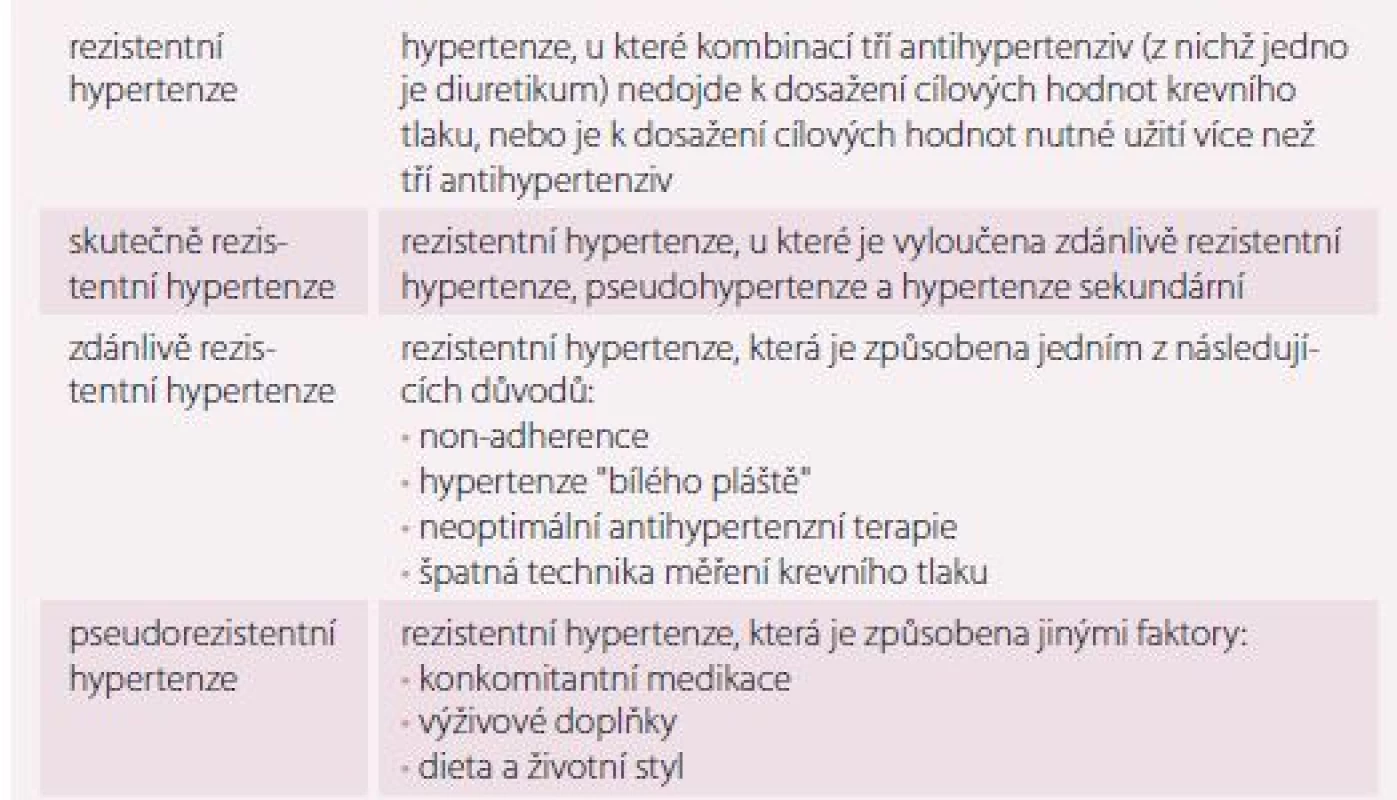
Zdánlivě rezistentní hypertenze je nejčastěji způsobena špatnou adherencí pacientů k předepsané antihypertenzní terapii [3] – dalšími příčinami jsou např. hypertenze “bílého pláště”, špatná technika měření TK nebo neadekvátní antihypertenzní terapie. Vzhledem k výše uvedeným údajům se v naší populaci potenciálně nachází asi 200– 500 tisíc pacientů s aTRH založenou na non-adherenci.
Míra non-adherence a její faktory
Současná kombinovaná antihypertenzní terapie je velmi účinná, potenciálně největší rezerva v terapii hypertenze proto zřejmě spočívá ve zlepšení adherence. Právě k adherenci odkazuje slavný citát doktora C. Everett Koopa z roku 1985 “Drugs don't work in patients who don't take them”.
Adherence (nebo také compliance) je definována jako míra, do které pacient dodržuje lékařské doporučení. V tomto smyslu se nejčastěji mluví o adherenci k medikamentózní terapii, ale může se týkat i jiných typů léčby (životní styl, přístrojová terapie). Adherence a compliance jsou někdy vykládány mírně rozdílně, v této publikaci je budeme brát jako synonyma.
Non-adherence k antihypertenzní terapii je daleko vyšší u pacientů s nekontrolovaným TK (84 %), než u pacientů s korigovanou arteriální hypertenzí [4]. Ukazuje se, že až 68 % pacientů s aTRH je non-adherentních k terapii, v recentních studiích byla prokázána přímá úměra mezi počtem předepsaných antihypertenziv a non-adherencí k jejich užívání [5]. Podle metaanalýzy z roku 2017 je častější non-adherence u pacientů s izolovanou hypertenzí (45 %), než u pacientů s hypertenzí a dalšími komorbiditami (31 %) [4]. Velmi rozmanitá je pak prevalence non-adherence k medikamentózní terapii u pacientů v pravidelném dialyzačním programu, kde se dle dostupných dat pohybuje v rozmezí 12– 98 % (v závislosti na studovaném souboru) [6]. Jak vyplývá z výše uvedených údajů, adherence k antihypertenzní terapii není příliš dobrá.
Existuje velmi mnoho faktorů, které ovlivňují adherenci k medikamentózní terapii. Tyto faktory dělíme do několika kategorií, jež zahrnují faktory ze strany pacienta (pohlaví, věk, vzdělání, rodinný stav, životní styl, důvěra v léčbu, mentální stav, zapomnětlivost, komorbidity, potíže s užíváním medikace), socioekonomické faktory (rodinné zázemí a podpora, rodinná anamnéza hypertenze a kardiovaskulárních (KV) chorob, dostupnost lékařské péče v místě bydliště či zaměstnání), zdravotní systém (počet jednotlivých lékařů střídajících se v ambulanci, vztah lékaře s pacientem) a faktory týkající se samotné terapie (polypragmazie, počet vlastních antihypertenziv, dávkování, nežádoucí účinky) [6– 17]. Zajímavé je, že pacienti s vyšším denním příjmem soli jsou méně compliantní v terapii hypertenze [11]. Porovnání faktorů, které zlepšují a naopak zhoršují adherenci k terapii arteriální hypertenze, je uvedeno v tab. 2.
![Prediktory adherence k antihypertenzní terapii. Upraveno dle literatury [6–17].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/6d13bc5f8b6fd8b461b2b3eba8d4e656.jpeg)
Rizika non-adherence
Adherence k medikamentózní (ale i nemedikamentózní) terapii arteriální hypertenze má pozitivní vliv na kvalitu života [18,19] a to i u starších pacientů [20]. Epidemiologické studie ukazují, že dobrá adherence chrání před vznikem KV příhod. Snížení relativního rizika KV příhod se u adherentních pacientů pohybuje kolem 37 %, oproti pacientům, kteří jsou zcela non-compliantní. Redukce relativního rizika se snižuje s mírou non-adherence [21].
V metaanalýze z roku 2017 byl studován vliv adherence na incidenci centrálních mozkových příhod (CMP). Ukázalo se, že dobrá adherence k terapii arteriální hypertenze snižuje výskyt jak ischemických, tak hemoragických CMP (fatálních i nefatálních) a každé zlepšení compliance o 20 % snižuje riziko CMP o 9 % [22]. V populaci 301 čínských pacientů přijatých pro akutní ischemickou CMP mělo 81 % pacientů nekontrolovaný TK. Mezi pacienty s již dříve diagnostikovanou hypertenzí bylo 75 % non-adherentních a 10,4 % nikdy (přes znalost diagnózy hypertenze) neužívalo antihypertenzní medikaci [15]. Je poměrně očekávané, že non-adherence přispívá také k výskytu urgentní a emergentní hypertenze – dle výsledků asi u 6,3 % pacientů [23].
Non-adherence má také významný vliv na časnou rehospitalizaci pacientů (nejen s arteriální hypertenzí). Ve španělské studii byla non-compliance k medikamentózní terapii u pacientů rehospitalizovaných do jednoho měsíce až 57 % [14].
Screening adherence
V běžné klinické praxi je velmi obtížné správně odhadnout, kteří pacienti jsou ve skutečnosti compliantní v terapii hypertenze. Podle současných údajů se prevalence non-adherence výrazně liší v závislosti na použitých metodách měření [24].
Existuje několik různých metod měření adherence pacientů s hypertenzí, které dělíme na nepřímé (pacienty vyplňované dotazníky, údaje o vyzvednutí léků z lékárny, počítání tablet, elektronické monitorovací systémy) a přímé (observované užití antihypertenzní terapie, přímé měření antihypertenziv v moči, séru či plazmě) [25]. Non-adherence se pohybuje v rozmezí od 3,3 % u dotazníkových a jiných nepřímých metod, až po 86 % u metod objektivních, jako je přímé měření antihypertenziv nebo observované užití medikace v ambulanci [24]. V menší italské studii u pacientů se suspektní rezistentní hypertenzí, kde bylo částečně a zcela non - compliantních pacientů 42 %, nebyla vůbec žádná korelace mezi výsledky objektivního měření hladin antihypertenziv a výsledky dotazníků [26]. Samotní lékaři jsou schopni odhalit non-adherenci u méně než poloviny non-compliantních pacientů [27].
Technickým výstřelkem poslední doby je studijní využití léčiv s poživatelným digitálním vysílačem, jehož signál je po pozření tablety zachycen senzorem. Vysílač je aktivován v kyselém žaludečním prostředí a pomocí senzoru nalepeného na kůži pacienta je zaznamenáno datum a čas požití medikace [28].
Vzhledem k omezené dostupnosti některých metod měření adherence je jistě výhodné kombinovat více nepřímých metod ke zlepšení odhadu non-compliance.
Intervence ke zlepšení adherence
Pravidelné užívání medikace zlepšuje prognózu pacientů, a má tedy jistě smysl s non-adherencí bojovat všemi účinnými prostředky. Dle metaanalýzy z univerzity v Cologne vyplývá, že u 92 % pacientů se po intervenci, která vede ke zlepšení adherence, zlepšují klinické výsledky [29].
Možnostmi intervence a jejich účinkem se zabývá více metaanalytických studií. Různé typy intervencí významně zvyšují adherenci k medikamentózní terapii, a to tím více, čím déle tyto intervence trvají [30].
Zdá se, že nejlepší intervence jsou takové, které spojují užívání medikace s jinými zvyklostmi, poskytují zpětnou vazbu pacientovi stran předchozího posouzení adherence, self-monitoring a užívání dávkovačů (lékovek). Motivační rozhovory, které mohou probíhat jednotlivě nebo ve skupinách vykazují také zvýšenou účinnost při intervenci hypertenze. Nejúčinnější jsou potom rozsáhlejší intervence, které zahrnují více různých komponent [31– 34]. Všechny tyto intervence mají vyšší účinnost, pokud probíhají pod vedením lékaře (spíše než sestry) při pravidelných kontrolách, které probíhají v rámci nemocničního zařízení [30]. Především intervence, které směřují ke zlepšení informovanosti pacienta o problematice hypertenze, nesou velký potenciál ke zlepšení adherence [35].
Neméně důležité je funkční rodinné zázemí nebo alespoň funkční systém sociální podpory, který rovněž zvyšuje adherenci hypertoniků k terapii [36].
Výběr vhodných léčiv v terapii hypertenze má jistě zásadní vliv na budoucí adherenci nových i stávajících pacientů. Bylo opakovaně prokázáno, že nejvyšší adherence k medikamentózní terapii je v případě dávkování 1× denně, každá další denní dávka pak zvyšuje non-adherenci o 15– 19 % [16]. Guidelines pro management hypertenze vydané ESC v roce 2018 preferují u velké většiny pacientů zahájit léčbu nově zjištěné hypertenze kombinovaným preparátem [37]. Dle dostupných dat mají pacienti s nasazenou kombinační léčbou nižší pravděpodobnost svévolného vysazení této terapie [38, 39]. Další metaanalýza a několik málo studií dokládá, že užití fixní kombinace na místo jednotlivých antihypertenziv výrazně snižuje riziko non-adherence, a to až o 26 % [40– 42] a současně zlepšuje klinické výsledky [43].
Rozvoj informačních technologií s sebou přináší nové aplikace na chytré mobilní telefony, které pacienta upozorní na plánované užití medikace. I tyto aplikace menší měrou zlepšují compliance, otázka zlepšení kontroly TK je ale rozporuplná a nebyla přesvědčivě prokázána [44,45]. Ze všech těchto intervencí nejvíce benefitují pacienti s diabetem, nádorovým onemocněním či mentální poruchou [31].
Závěr
V současné klinické praxi je velmi omezen čas, který pacient tráví v ordinaci lékaře. Často nezbývá prostor na adekvátní edukaci pacienta o prognóze chronických onemocnění, jako je arteriální hypertenze, a o významu dodržování léčebných režimů vč. pravidelného užívání medikace. Non-adherence, jak je uvedeno výše, je rozsáhlým a každodenním problémem a “posledním dílem skládačky” k úspěšné terapii pacientů s nekontrolovanou hypertenzí. Obrovské dopady jak na kvalitu života, tak na KV prognózu pacienta i vysoké náklady na léčbu non-compliantních pacientů [46] by nás měly dostatečně přesvědčit o významu a rozsahu tohoto tématu. Do budoucna by se každý z nás měl snažit o důkladnou a opakovanou edukaci pacientů a o začlenění alespoň některých forem screeningu a následných intervencí non-adherentních hypertoniků do rutinní klinické praxe.
Doručeno do redakce: 17. 1. 2019
Přijato po recenzi: 1. 2. 2019
MU Dr. Bronislav Čapek
Sources
1. Malta DC, Gonçalves RP, Machado ÍE et al. Prevalence of arterial hypertension according to different diagnostic criteria, National Health Survey. Rev Bras Epidemiol 2018; 21 (Suppl 1): e180021. doi: 10.1590/ 1980-549720180021.supl.1
2. Noubiap JJ, Nansseu JR, Nyaga UF et al. Global prevalence of resistant hypertension: a meta-analysis of data from 3.2 million patients. Heart 2019; 105(2): 98– 105. doi: 10.1136/ heartjnl-2018-313599.
3. Ruzicka M, Hiremath S. Can drugs work in patients who do not take them? The problem of non-adherence in resistant hypertension. Curr Hypertens Rep 2015; 17(9): 579. doi: 10.1007/ s11906-015-0579-4.
4. Abegaz TM, Shehab A, Gebreyohannes EA et al. Nonadherence to antihypertensive drugs. Medicine (Baltimore) 2017; 96(4): e5641. doi: 10.1097/ MD.0000000000005641.
5. de Jager RL, van Maarseveen EM, Bots ML et al. Medication adherence in patients with apparent resistant hypertension: findings from the SYMPATHY trial. Br J Clin Pharmacol 2018; 84(1): 18– 24. doi: 10.1111/ bcp.13402.
6. Ghimire S, Castelino RL, Lioufas NM et al. Nonadherence to medication therapy in haemodialysis patients: a systematic review. PLoS One 2015; 10(12): e0144119. doi: 10.1371/ journal.pone.0144119.
7. Roldan PC, Ho GY, Ho PM. Updates to adherence to hypertension medications. Curr Hypertens Rep 2018; 20(4): 34. doi: 10.1007/ s11906-018-0830-x.
8. Najimi A, Mostafavi F, Sharifirad G et al. Barriers to medication adherence in patients with hypertension: a qualitative study. J Educ Health Promot 2018; 7 : 24. doi: 10.4103/ jehp.jehp_65_16.
9. Ashoorkhani M, Majdzadeh R, Gholami J et al. Understanding non-adherence to treatment in hypertension: a qualitative study. Int J community Based Nurs Midwifery 2018; 6(4): 314– 323.
10. Chudiak A, Uchmanowicz I, Mazur G. Relation between cognitive impairment and treatment adherence in elderly hypertensive patients. Clin Interv Aging 2018; 13 : 1409– 1418. doi: 10.2147/ CIA.S162701.
11. Choi HY, Oh IJ, Lee JA et al. Factors affecting adherence to antihypertensive medication. Korean J Fam Med 2018; 39(6): 325– 332. doi: 10.4082/ kjfm.17.0041.
12. Al-Noumani H, Wu JR, Barksdale D et al. Health beliefs and medication adherence in omanis with hypertension. J Cardiovasc Nurs 2018; 33(6): 518– 526. doi: 10.1097/ JCN.0000000000000511.
13. Mzoughi K, Zairi I, Jemai A et al. Factors associated with poor medication compliance in hypertensive patients. Tunis Med 2018; 96(6): 385– 390.
14. Vicente-Sánchez S, Olmos-Jiménez R, Ramírez-Roig C et al. Treatment adherence in patients older than 65 years who suffer early readmissions. Farm Hosp 2018; 42(4): 147– 151. doi: 10.7399/ fh.10907.
15. Chen MJ, Wu CC, Wan LH et al. Association between medication adherence and admission blood pressure among patients with ischemic stroke. J Cardiovasc Nurs 2019; 34(2): E1– E8. doi: 10.1097/ JCN.0000000000000541.
16. Assawasuwannakit P, Braund R, Duffull SB. A model-based meta-analysis of the influence of factors that impact adherence to medications. J Clin Pharm Ther 2015; 40(1): 24– 31. doi: 10.1111/ jcpt.12219.
17. Krousel-Wood M, Joyce C, Holt E et al. Predictors of decline in medication adherence. Hypertension 2011; 58(5): 804– 810. doi: 10.1161/ HYPERTENSIONAHA.111.176859.
18. Souza AC de, Borges JW, Moreira TM. Quality of life and treatment adherence in hypertensive patients: systematic review with meta-analysis. Rev Saude Publica 2016; 50 : 71. doi: 10.1590/ S1518-8787.2016050006415.
19. Khayyat SM, Mohamed MM, Khayyat SM et al. Association between medication adherence and quality of life of patients with diabetes and hypertension attending primary care clinics: a cross-sectional survey. Qual Life Res 2018. doi: 10.1007/ s11136-018-2060-8.
20. Park NH, Song MS, Shin SY et al. The effects of medication adherence and health literacy on health-related quality of life in older people with hypertension. Int J Older People Nurs 2018; 13(3): e12196. doi: 10.1111/ opn.12196.
21. Corrao G, Parodi A, Nicotra F et al. Better compliance to antihypertensive medications reduces cardiovascular risk. J Hypertens 2011; 29(3): 610– 618. doi: 10.1097/ HJH.0b013e328342ca97.
22. Xu T, Yu X, Ou S et al. Adherence to antihypertensive medications and stroke risk: a dose-response meta-analysis. J Am Heart Assoc 2017; 6(7): pii: e006371. doi: 10.1161/ JAHA.117.006371.
23. Overgaauw N, Alsma J, Brink A et al. Drug nonadherence is a common but often overlooked cause of hypertensive urgency and emergency at the emergency department. J Hypertens 2019. [Epub ahead of print] doi: 10.1097/ HJH.0000000000002005.
24. Durand H, Hayes P, Morrissey EC et al. Medication adherence among patients with apparent treatment-resistant hypertension: systematic review and meta-analysis. J Hypertens 2017; 35(12): 2346– 2357. doi: 10.1097/ HJH.0000000000001502.
25. Forbes CA, Deshpande S, Sorio-Vilela F et al. A systematic literature review comparing methods for the measurement of patient persistence and adherence. Curr Med Res Opin 2018; 34(9): 1613– 1625. doi: 10.1080/ 03007995.2018.1477747.
26. Avataneo V, De Nicolò A, Rabbia F et al. Therapeutic drug monitoring-guided definition of adherence profiles in resistant hypertension and identification of predictors of poor adherence. Br J Clin Pharmacol 2018; 84(11): 2535– 2543. doi: 10.1111/ bcp.13706.
27. Meddings J, Kerr EA, Heisler M et al. Physician assessments of medication adherence and decisions to intensify medications for patients with uncontrolled blood pressure: still no better than a coin toss. BMC Health Serv Res 2012; 12 : 270. doi: 10.1186/ 1472-6963-12-270.
28. Belknap R, Weis S, Brookens A et al. Feasibility of an ingestible sensor-based system for monitoring adherence to tuberculosis therapy. PLoS One 2013; 8(1): e53373. doi: 10.1371/ journal.pone.0053373.
29. Matthes J, Albus C. Improving adherence with medication: a selective literature review based on the example of hypertension treatment. Dtsch Arztebl Int 2014; 111(4): 41– 47. doi: 10.3238/ arztebl.2014.0041.
30. Xu R, Xie X, Li S et al. Interventions to improve medication adherence among Chinese patients with hypertension: a systematic review and meta-analysis of randomized controlled trails. Int J Pharm Pract 2018; 26(4): 291– 301. doi: 10.1111/ ijpp.12452.
31. Conn VS, Ruppar TM, Chase JA et al. Interventions to improve medication adherence in hypertensive patients: systematic review and meta-analysis. Curr Hypertens Rep 2015; 17(12): 94. doi: 10.1007/ s11906-015-0606-5.
32. Roter DL, Hall JA, Merisca R et al. Effectiveness of interventions to improve patient compliance: a meta-analysis. Med Care 1998; 36(8): 1138– 1161.
33. Fletcher BR, Hartmann-Boyce J, Hinton L et al. The effect of self-monitoring of blood pressure on medication adherence and lifestyle factors: a systematic review and meta-analysis. Am J Hypertens 2015; 28(10): 1209– 1221. doi: 10.1093/ ajh/ hpv008.
34. McManus RJ, Mant J, Bray EP et al. Telemonitoring and self-management in the control of hypertension (TASMINH2): a randomised controlled trial. Lancet 2010; 376(9736): 163– 172. doi: 10.1016/ S0140-6736(10)60964-6.
35. Gwadry-Sridhar FH, Manias E, Lal L et al. Impact of interventions on medication adherence and blood pressure control in patients with essential hypertension: a systematic review by the ISPOR medication adherence and persistence special interest group. Value Health 2013; 16(5): 863– 871. doi: 10.1016/ j.jval.2013.03.1631.
36. Magrin ME, D’Addario M, Greco A et al. Social support and adherence to treatment in hypertensive patients: a meta-analysis. Ann Behav Med 2015; 49(3): 307– 318. doi: 10.1007/ s12160-014-9663-2.
37. Williams B, Mancia G, Spiering W et al. 2018 ESC/ ESH Guidelines for the management of arterial hypertension. Euro Heart J 2018; 39(33): 3021– 3104. doi: 10.1093/ eurheartj/ ehy339.
38. Corrao G, Parodi A, Zambon A et al. Reduced discontinuation of antihypertensive treatment by two-drug combination as first step. Evidence from daily life practice. J Hypertens 2010; 28(7): 1584– 1590. doi: 10.1097/ HJH.0b013e328339f9fa.
39. Lauffenburger JC, Landon JE, Fischer MA. Effect of combination therapy on adherence among us patients initiating therapy for hypertension: a cohort study. J Gen Intern Med 2017; 32(6): 619– 625. doi: 10.1007/ s11606-016-3972-z.
40. Bangalore S, Kamalakkannan G, Parkar S et al. Fixed-dose combinations improve medication compliance: a meta-analysis. Am J Med 2007; 120(8): 713– 719. doi: 10.1016/ j.amjmed.2006.08.033.
41. Gupta AK, Arshad S, Poulter NR. Compliance, safety, and effectiveness of fixed-dose combinations of antihypertensive agents: a meta-analysis. Hypertension 2010; 55(2): 399– 407. doi: 10.1161/ HYPERTENSIONAHA.109.139816.
42. Kumagai N, Onishi K, Hoshino K et al. Improving drug adherence using fixed combinations caused beneficial treatment outcomes and decreased health-care costs in patients with hypertension. Clin Exp Hypertens 2013; 35(5): 355– 360. doi: 10.3109/ 10641963.2012.732644.
43. Verma AA, Khuu W, Tadrous M et al. Fixed-dose combination antihypertensive medications, adherence, and clinical outcomes: A population-based retrospective cohort study. PLoS Med 2018; 15(6): e1002584. doi: 10.1371/ journal.pmed.1002584.
44. Márquez Contreras E, Márquez Rivero S, Rodríguez García E et al. Specific hypertension smartphone app to improve medication adherence in hypertension: a cluster-randomized trial. Curr Med Res Opin 2018; 35(1): 1– 15. doi: 10.1080/ 03007995.2018.1549026.
45. Morawski K, Ghazinouri R, Krumme A et al. Association of a smartphone application with medication adherence and blood pressure control: The MedISAFE-BP randomized clinical trial. JAMA Intern Med 2018; 178(6): 802– 809. doi: 10.1001/ jamainternmed.2018.0447.
46. Sherrill B, Halpern M, Khan S et al. Single-pill vs free-equivalent combination therapies for hypertension: a meta-analysis of health care costs and adherence. J Clin Hypertens (Greenwich) 2011; 13(12): 898– 909. doi: 10.1111/ j.1751-7176.2011.00550.x.
Labels
Paediatric cardiology Internal medicine Cardiac surgery CardiologyArticle was published in
Cardiology Review

2019 Issue 1
-
All articles in this issue
- Nejčastější příčiny hospitalizace a úmrtí u pacientů s diabetem – výsledky českého diabetologického registru
- Studie DECLARE potvrdila příznivý efekt dapagliflozinu
- CANVAS – canagliflozin a kardiovaskulární a renální vliv u diabetes mellitus 2. typu
- Diabetes a nádory – UPDATE
- Screening asymptomatické aterosklerózy karotid u diabetických pacientů a její vztah k indexu kotník-paže
- Porovnání přínosu FGM a CGM pro jednotlivé klinické situace u pacientů s diabetes mellitus 1. typu
- Budeme již brzy mít finální důkaz kardiovaskulární bezpečnosti léčby DPP-4 inhibitory?
- Komplexná starostlivosť o diabetikov s membrovaskulárnou artériovou chorobou a multiorgano-multivaskulárnou chorobou
- Adherence k léčbě arteriální hypertenze
- Postavení nebivololu v terapii kardiovaskulárních onemocnění
- Cardiology Review
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Porovnání přínosu FGM a CGM pro jednotlivé klinické situace u pacientů s diabetes mellitus 1. typu
- Postavení nebivololu v terapii kardiovaskulárních onemocnění
- Nejčastější příčiny hospitalizace a úmrtí u pacientů s diabetem – výsledky českého diabetologického registru
- Screening asymptomatické aterosklerózy karotid u diabetických pacientů a její vztah k indexu kotník-paže
