Nemalobuněčný karcinom plic
Non-small cell lung cancer
Non-small cell lung cancer (NSCLC) represents 80 % of diseases considering all patients with lung cancer. NSCLC comprises all histological types except for the small cell cancer. The treatment is chosen based on a clinical stage, morphological diagnosis and performance status of patients. In the low clinical stages a surgical solution is indicated. An alternative is radiotherapy. In some cases adjuvant treatment is indicated. In the locally advanced and metastatic stages chemotherapy and biological therapies are available and in recent time also immunotherapy is used. With regard to locally advanced diseases radiotherapy should also be considered.
Key words:
biological treatment – chemotherapy – immunotherapy – therapy – non-small cell lung cancer
Authors:
Jana Skřičková; Bohdan Kadlec; Ondřej Venclíček
Authors‘ workplace:
Klinika nemocí plicních a TBC LF MU a FN Brno, pracoviště Bohunice
Published in:
Vnitř Lék 2017; 63(11): 861-874
Category:
Reviews
Overview
Nemalobuněčný karcinom plic (NSCLC) představuje 80 % onemocnění ze všech nemocných s plicními nádory. NSCLC zahrnuje všechny histologické typy mimo malobuněčný karcinom. O léčbě se rozhoduje na základě klinického stadia, morfologické diagnózy a dle výkonnostního stavu nemocných. U nízkých klinických stadií je indikováno chirurgické řešení. Alternativou je radioterapie. V některých případech je indikována adjuvantní léčba. U místně pokročilých a metastatických stadií máme k dispozici chemoterapii, biologickou léčbu a v poslední době se uplatňuje i imunoterapie. U lokálně pokročilých onemocnění by měla být zvažována i radioterapie.
Klíčová slova:
biologická léčba – chemoterapie – imunoterapie – léčba – nemalobuněčný karcinom plic
Úvod
Z pohledu biologických vlastností lze bronchogenní karcinom rozdělit na 2 základní skupiny – malobuněčný bronchogenní karcinom (small cell lung cancer – SCLC) a nemalobuněčný bronchogenní karcinom (non-small cell lung cancer – NSCLC). SCLC představuje asi 15 % a NSCLC 80 % onemocnění ze všech nemocných s plicními nádory [1]. NSCLC zahrnuje všechny histologické typy uvedené v tab. 1 mimo malobuněčný karcinom. Plicní nádor však může obsahovat komponentu SCLC a současně buňky jiného histologického typu. Takový nádor se označuje jako kombinovaný karcinom [2]. Pro rozhodování o léčbě mají zásadní význam klinické stadium, morfologická diagnóza a výkonnostní stav nemocných.
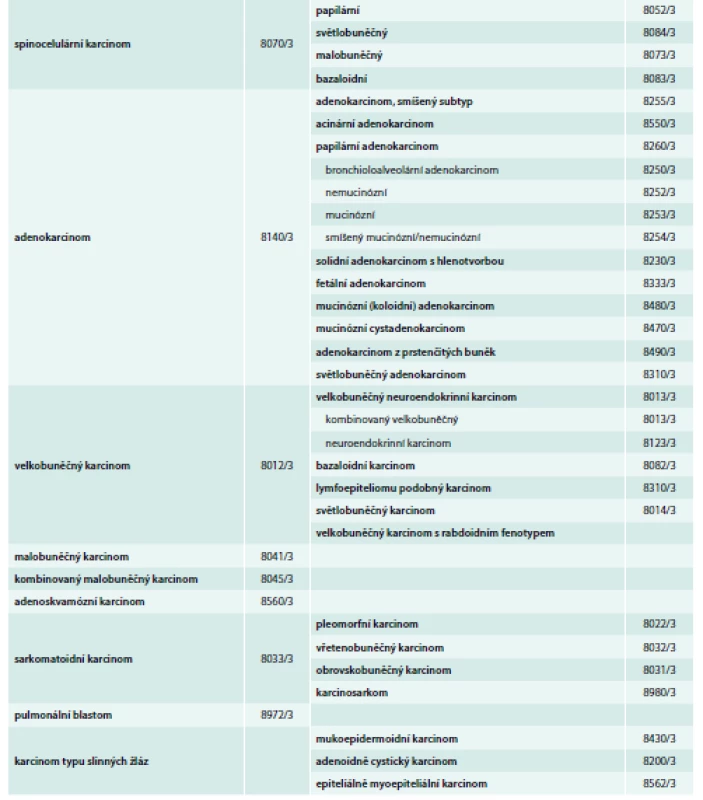
Klinická stadia NSCLC
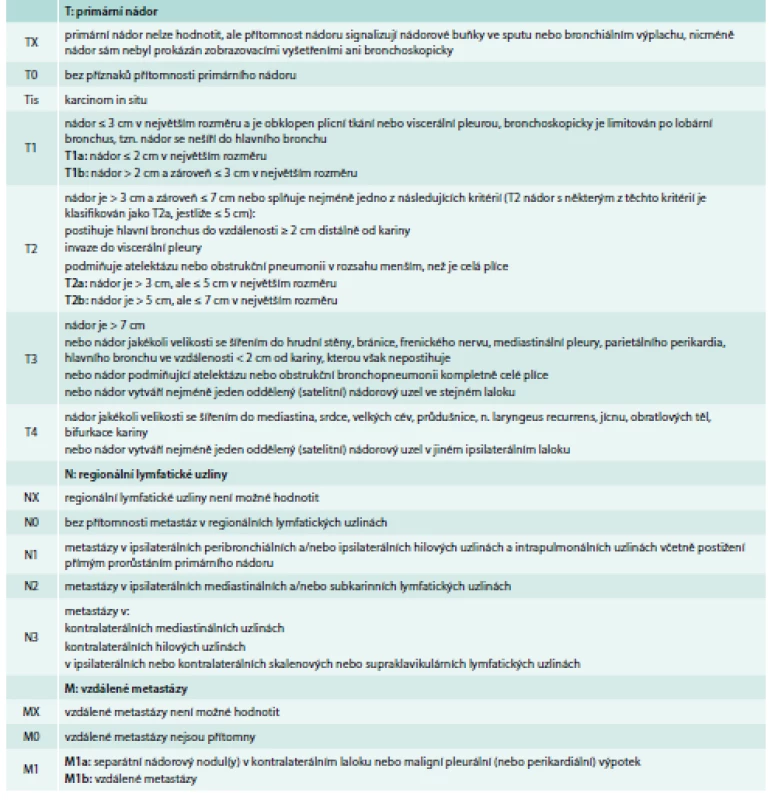
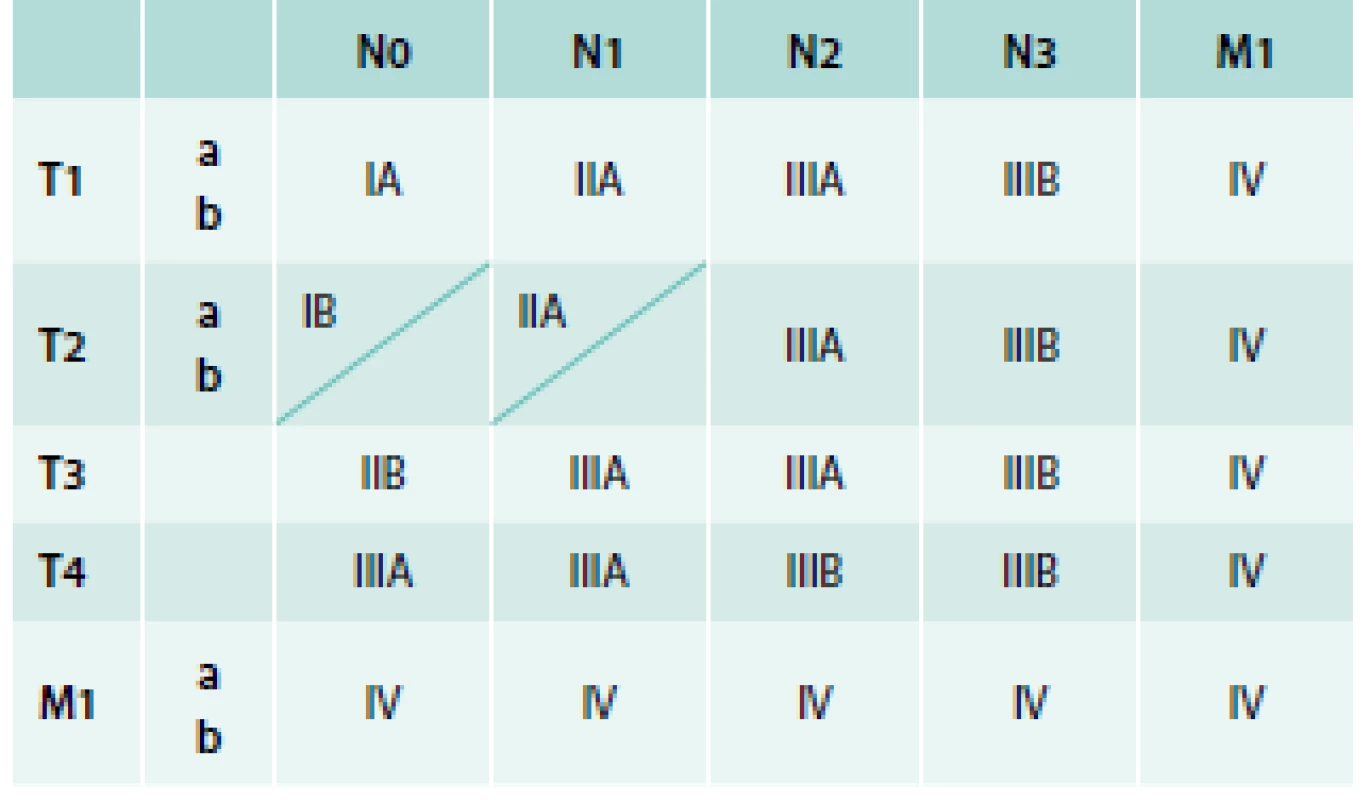
Rozsah nádorového onemocnění se hodnotí podle mezinárodně platného systému (tumor-lymph node-metastasis – TNM klasifikace) a z něj odvozených klinických stadií. Určení klinického stadia je rozhodující pro stanovení léčebného postupu. V roce 2009 byla schválena nová klasifikace, která je v České republice platná od 1. 1. 2011 (tab. 2 a tab. 3) [3].
Léčba nemalobuněčného bronchogenního karcinomu podle klinických stadií
Klinické stadium IA, IB
Chirurgický resekční zákrok je považován za dostatečně radikální a není indikována žádná další léčba. 5leté přežívání u nemocných je udáváno až 70 %. Pokud není možné radikální chirurgické řešení, je indikována radioterapie, především stereotaktická. Ve stadiu IB, pokud je nádor > 4 cm, by měla být zvažována adjuvantní léčba [4,5].
Klinická stadia IIA, IIB, IIIA
V případě klinického stadia IIA je indikována chirurgická léčba a následně adjuvantní léčba (kombinace platinového derivátu s vinorelbinem nebo paklitaxelem). Pokud nemocný není schopen chirurgického zákroku, je indikována souběžná chemoreadioterapie nebo sekvenční chemoradioterapie. Při kontraindikaci chemoterapie je indikována radioterapie.
V případě stadia IIIA, které je po posouzení multidisciplinárním týmem operabilní, je indikována chirurgická léčba a adjuvantní chemoterapie. Při postižení mediastinálních uzlin (N2) je indikována pooperační radioterapie. Předoperační souběžná chemoradioterapie by měla být zvažována zejména u Pancoastova nádoru. 5leté přežívání nemocných v tomto stadiu je po chirurgické léčbě udáváno až 50 % [4,5].
Klinické stadium IIIB
Jde o inoperabilní stadium, u kterého je naděje na úplné vyléčení velmi malá. Systémovou chemoterapií se souběžnou nebo následnou zevní radioterapií hrudníku lze dosáhnout zmenšení nádoru, lepší lokální kontroly a prodloužení přežívání nemocných. Souběžná chemoterapie s radioterapií by měla být zvažována především u nemocných s dobrým stavem výkonnosti (PS 0–1). Pokud je kontraindikována chemoterapie, je doporučována radioterapie [6].
Klinické stadium IV
Metastazující bronchogenní karcinom je léčen systémovou chemoterapií s paliativním záměrem. Dále je u nemocných, kteří jsou nosiči aktivačních mutací genu EGFR, nebo u nemocných s pozitivním průkazem mutace EML4-ALK indikována biologická léčba. Radioterapie se využívá ke zmírnění symptomů způsobených samotným nádorem, ale i metastázami [6].
Chemoterapie nemalobuněčného karcinomu plic
Chemoterapie znamená podávání léků, které jsou produkty chemické syntézy. Chemoterapeutika se používají jak k léčbě onkologických onemocnění, tak k léčbě jiných (bakteriálních, virových, plísňových, parazitárních) onemocnění. V onkologii se pod pojmem chemoterapie rozumí podávání léků s cytotoxickým účinkem, ať již jsou původu syntetického, nebo jde o deriváty látek získaných z rostlin či plísní [6,7].
Ke kombinované chemoterapii jsou indikováni nemocní s performance status (PS) 0,1 a zcela ojediněle s PS 2. Rozsáhlými klinickými studiemi bylo prokázáno zlepšení kvality života a prodloužení přežívání řádově o několik měsíců. Za vhodný chemoterapeutický režim se považuje dvojkombinace platinového derivátu (cisplatiny nebo karboplatiny) s jedním z následujících cytostatik:
- docetaxel
- gemcitabin
- paklitaxel
- vinorelbin
Účinnost jednotlivých režimů s cisplatinou nebo karboplatinou byla studována v různých randomizovaných studiích fáze III. Jejich účinnost je vzájemně srovnatelná. Monoterapii je vhodné zvažovat u pacientů s kontraindikacemi k podání karboplatiny nebo cisplatiny a také u starších nemocných (70–75 let věku). V monoterapii se používají stejná cytostatika jako v kombinaci s platinovými deriváty [6–8].
Na základě výsledků randomizované studie fáze III je indikováno podání pemetrexedu v kombinaci s cisplatinou v 1. linii léčby NSCLC, pokud je morfologická diagnóza adenokarcinom nebo velkobuněčný karcinom [6].
Příklady vhodných chemoterapeutických režimů
Při paliativní chemoterapii podáváme 2–6 cyklů. Po 2. cyklu provedeme zhodnocení léčby, a pokud je dokumentována léčebná odpověď nebo dojde ke stabilizaci nádoru (ani odpověď, ani progrese), pokračujeme dalšími 2 cykly pouze tehdy, pokud nebyla předchozí léčba provázena závažnou toxicitou. Po 4 cyklech provedeme opět zhodnocení efektu léčby a podle výsledku se rozhodujeme o pokračování nebo ukončení chemoterapie. Více než 6 cyklů chemoterapie se doporučuje zcela ojediněle, pouze tam, kde je příznivá odpověď a není toxicita [6].
Pro některé starší a polymorbidní nemocné může být výše uvedená léčba příliš toxická. V těchto případech představuje monoterapie v režimu metronomické léčby vhodnou alternativu. Pojem „metronomická chemoterapie“ označuje trvalé podávání nízkých dávek konvenčních protinádorových léků. Důvodem pro metronomickou chemoterapii je překonání rezistence nádoru k léku díky kontinuálnímu podávání a omezení toxicity v důsledku podávání nízkých dávek. Dalším mechanizmem účinku je trvalá inhibice proliferace endotelových buněk, což vede k útlumu angiogeneze. Výsledky doposud proběhlých studií ukazují slibnou účinnost a velmi příznivý bezpečnostní profil. Výsledky velkých studií fáze III však chybí [8,9].
Metronomická léčba je rozšířená v klinické praxi u silně předléčených pacientů s pokročilým karcinomem prsu a existují i práce, které podporují užití této léčby u NSCLC. Ve studii fáze I byl perorální vinorelbin v dávce 50 mg podáván 3krát týdně. Toxicita byla akceptovatelná. Kontinuální denní dávka perorálního vinorelbinu byla 30 mg, následovaná dávkou 40 mg, a to od 2. cyklu, ukázala se jako možná a bezpečná léčba také u nemocných s pokročilým NSCLC. V jiné studii bylo prezentováno 46 pacientů, kteří byli léčeni předchozí chemoterapií pro NSCLC, než jim byla podána metronomická léčba. Cílem studie fáze II bylo posoudit účinnost a bezpečnost metronomického podávání perorálního vinorelbinu v dávkování 50 mg 3krát týdně. 12 pacientů dostalo jednu předchozí linii chemoterapie (26,1 %), 34 pacientů absolvovalo 2 nebo více linií léčby (73,9 %). Celková odpověď byla 10,9 %, stabilizace onemocnění 19,6 % a kontroly onemocnění bylo dosaženo u 30,4 %. Medián času do progrese byl 2,2 měsíce a medián přežití a 9,4 měsíců. Léčba byla dobře snášena, nejvýznamnější byly hematologické toxicity, stupně stupeň 3–4, pak neutropenie [9].
Nemalobuněčný karcinom plic – chemoterapie 2. linie (2. řady)
Pro 2. linii chemoterapie u pokročilého NSCLC (při další progresi nádorového onemocnění) se rozhodujeme, pokud je klinický stav nemocného dobrý, PS je 0–1 a pokud nebyla předchozí významná toxicita chemoterapie. I tady je podstatný funkční stav (stav výkonnosti – PS) a nikoli věk nemocných. Na základě randomizovaných studií s placebem se pro léčbu ve 2. linii doporučuje docetaxel a pemetrexed [6].
Ve studiích byl srovnáván docetaxel s vinorelbinem, ifosfamidem nebo se symptomatickou léčbou (best supportive care). Docetaxel v dávce 75 mg/m2 v 3týdenním podání vykázal 1roční přežití 32–37 %, objektivní léčebná odpověď byla zaznamenána u 6–7 % léčených pacientů. U pacientů léčených vinorelbinem, ifosfamidem nebo u nemocných se symptomatickou léčbou bylo zaznamenáno 1roční přežití u 19–21 % případů [6].
Další cytostatikum pemetrexed bylo testováno ve 2. linii léčby nemalobuněčného bronchogenního karcinomu. V randomizované studii fáze 3 byl srovnáván pemetrexed a docetaxel ve 2. linii léčby nemalobuněčného bronchogenního karcinomu. U obou skupin byla zjištěna srovnatelná léčebná odpověď (9,1 % u pemetrexedu a 8,8 % u docetaxelu) a také srovnatelný medián přežití (8,3 měsíce pro pemetrexed a 7,9 měsíců pro docetaxel). Pemetrexed vykázal příznivější profil toxicity. Na základě této randomizované studie je pemetrexed společně s docetaxelem vhodným lékem ve 2. linii. Doporučován je především u adenokarcinomu a velkobuněčného karcinomu [6].
Radioterapie nemalobuněčeného karcinom plic
Radioterapie se uplatňuje jako potenciálně kurativní nebo paliativní metoda u všech stadií NSCLC. Samotná radioterapie může být alternativou chirurgické resekce u inoperabilních nemocných se stadiem I nebo II nebo u nemocných, kteří tuto léčbu odmítli. U NSCLC se radioterapie uplatňuje v kombinaci s chemoterapií především u stadia IIIA nebo IIIB. U stadia IIIA lze také aplikovat i neoadjuvantní chemoterapii s radioterapií [4].
Nové léčebné systémy dávají stále více prostoru pro kurativní léčbu. Optimalizace léčby probíhá systémem obrazem řízené radioterapie (IGRT – image-guided radiotherapy), která má stále své rezervy v konfrontaci plánovacího CT a 3D zobrazení při ozařování. Stereotaktická radioterapie (SRT) umožňuje dodat dávku s vyšší prostorovou přesností a minimálním postižením zdravých tkání. Lze toho dosáhnout pomocí přesného zajištění polohy těla během plánování, simulace i samotné léčby. Snížilo se množství symptomatických postiradiačních pneumonitid pod 5 %, i nadále je však třeba opatrnosti v blízkosti hrudní stěny (osteonekróza žeber), v oblasti velkých cév, jícnu nebo míchy [4].
Rizikovější jsou nemocní po pneumonektomii. U stadií T2N0M0 je po SRT uváděna lokální kontrola nádoru v 85–95 % a přežívání 3 let u 80 % nemocných. Ještě přesnější je 4D radioterapie, která zohledňuje dýchací pohyby během léčby. Při breath-gateing radioterapii je pacient ozařován jen v určité fázi dýchacího cyklu. Zobrazování pomocí PET/CT má určité výhody v odlišení oblasti tumoru, atelektázy a zánětu. I nadále trvá obecné doporučení léčebné dávky 64–66 Gy [4].
Brachyterapie je endobronchiální postup záření s použitím 192Ir. Metodu lze kombinovat se zevní radioterapií nebo použít samostatně, nebo kombinovat s jinou endobronchiální metodou (laser, stent) [4].
Biologicky cílená léčba NSCLC
Preparáty biologické léčby působí na nádorové buňky jiným mechanizmem než standardní chemoterapie. Ukazuje se totiž, že v chemoterapii již bylo dosaženo maxima a žádná nová cytostatika ani nové kombinace již nepřispějí k významnému zlepšení léčebného efektu a přežívání nemocných. Biologicky cílená léčba se někdy také nazývá cílená molekulární terapie, protože lépe vyjadřuje skutečnost, že zasahuje selektivněji do intracelulárních pochodů v nádorové buňce.
Většinou jde o nízkomolekulární látky, které vazbou např. na receptor pro epiteliální růstový faktor (EGFR), jenž je ve velkém počtu exprimován na povrchu nádorových buněk, blokují signální dráhy do buněčného jádra. Ty ve svém důsledku ovlivňují vlastnosti buňky, které ji činí maligní, jako jsou:
- inhibice apoptózy (u nádorové buňky nedochází ke kontrolované buněčné smrti tak jako u fyziologické buňky)
- schopnost novotvorby cév a vlastního zásobování nádoru živinami
- nekontrolovaná proliferace nádorové buňky
- schopnost nádorové buňky metastazovat
V léčbě pokročilého NSCLC byly z této skupiny zkoušeny nejdříve inhibitory tyrozinkinázy (TKI) – erlotinib a gefitinib. Oba tyto jsou indikovány v současnosti v první linii léčby NSCLC těch nemocných, u kterých byly prokázány aktivační mutace genu EGFR. Jako první byl v Evropské unii a také v České republice v této indikaci k dispozici gefitinib (Iressa). Na základě úspěšné studie z roku 2009 byl prokázán delší čas do progrese při lepší toleranci ve srovnání se standardní chemoterapií [4,5].
Na základě výsledku randomizované studie s placebem byl jako první lék této skupiny v naší republice kategorizován pro 2. a 3. linii léčby NSCLC erlotinib (Tarceva). Je indikován u nemocných v dobrém klinickém stavu (PS 0, 1), s pokročilým nemalobuněčným bronchogenním karcinomem po selhání první anebo druhé linie chemoterapie. Výsledky dalších studií potvrdily možnost podávání také erlotinibu v 1. linii léčby pokročilého NSCLC s prokázanou aktivační mutací EGFR. U těchto nemocných ve srovnání se standardní chemoterapií erlotinib prokázal signifikantní prodloužení přežití do progrese. Léčba erlotinibem byla pacienty lépe tolerována [4,5].
V roce 2012 byly publikovány na konferenci ASCO (American Society of Clinical Oncology) výsledky léčby s TKI 2. generace afatinibem ve studii LUX-Lung 3, která prokázala, že afatinib významně prodlužuje dobu do progrese v porovnání s nejlepší standardní chemoterapií. Afatinib působí odlišným způsobem než erlotinib a gefitinib. Mechanizmus účinku spočívá v ireverzibilní blokádě rodiny receptorů ErbB. Afatinib blokuje EGFR (ErbB1) stejně jako další receptory náležející k rodině receptorů ErbB, které jsou součástí signální dráhy umožňující nádorové buňce růst, metabolizovat a migrovat [10].
Studie LUX-Lung 3 je velká, randomizovaná, otevřená registrační studie fáze III, která porovnává účinky afatinibu s účinky léčby pemetrexedem s cisplatinou v 1. linii léčby pacientů s pokročilým nemalobuněčným plicním karcinomem ve stadiu IIIB nebo IV, u kterých je přítomna mutace receptoru pro epidermální růstový faktor (EGFR). Studie se účastnilo celkem 345 pacientů s nemalobuněčným plicním karcinomem s mutací EGFR. Studie LUX-Lung 3 je do současnosti největší studií u pacientů s nemalobuněčným plicním karcinomem s mutací EGFR a první studií, která v této populaci použila pro porovnání účinků pemetrexed a cisplatinu. Nejčastější nežádoucí účinky byly následující:
- u pacientů léčených afatinibem: průjem (95,2 %), exantém/akné (89,1 %), stomatitida/mukozitida (72 %), paronychium (56,8 %), suchost kůže (29,3 %), nechutenství (20,5 %), tyto nežádoucí účinky byly dobře léčebně zvládnutelné a přechodné
- u pacientů léčených pemetrexedem a cisplatinou: nevolnost (65,8 %), nechutenství (53,2 %), únava (46,8 %), zvracení (42,3 %), neutropenie (31,5 %) a anémie (27,9 %)
Výsledky klinické studie fáze III LUX-Lung 3 prokázaly, že pacienti s nemalobuněčným karcinomem plic, kteří v první linii léčby užívali ireverzibilní blokátor receptorů rodiny ERBB, žili téměř rok bez progrese nádoru (doba do progrese činila 11,1 měsíce). U pacientů léčených standardní chemoterapií (pemetrexed/cisplatina) činila doba do progrese zhruba polovinu roku (PSF = 6,9 měsíce). Velmi významné je, že u pacientů s nejčastější mutací (Del19 a L858R) receptoru pro epidermální růstový faktor (EGFR), která tvoří 90 % všech mutací, prodloužilo užívání afatinibu dobu do progrese až na 13,6 měsíce. U těchto pacientů se standardní chemoterapií byla doba do progrese 6,9 měsíce Oddálení progrese onemocnění u pacientů léčených afatinibem bylo provázeno zlepšením kvality života a zmírněním příznaků onemocnění [10].
Výsledky studie LUX-Lung 3 potvrdila studie LUX-Lung 6 (otevřená, randomizovaná studie fáze III), která srovnává afatinib s chemoterapií ve složení cisplatina a gemcitabin v první linii léčby pokročilého plicního adenokarcinomu s aktivační mutací EGFR na skupině pacientů z Asie mPFS dle nezávislého hodnocení byl 11,0 měsíce ve skupině pacientů léčených afatinibem, 5,6 měsíce v případě léčby chemoterapií [11].
Mutace T790M je nejčastější příčinou (až v 60 %) získané rezistence k EGFR-TK inhibitorům. Tato mutace se nachází na exonu 20. genu EGFR a vede k záměně threoninu za methionin na pozici 790 kinázové domény receptoru. Vzniká tak překážka, která brání vazbě EGFR-TKI. Mutace navíc zvyšuje vazebnou afinitu EGFR k ATP a výsledkem je opět snížení efektu TKI [12].
Pro překonání získané rezistence byl vyvinut osimertinib. Před indikací léčby osimertinibem k léčbě lokálně pokročilého nebo metastazujícího NSCLC je nutné stanovit přítomnost mutace T790M genu EGFR. Validovaný test má být proveden s použitím DNA získané ze vzorku nádorové tkáně nebo cirkulující nádorové DNA (ctDNA) získané ze vzorku plazmy. Osimertinib je perorální ireverzibilní inhibitor tyrozinkinázy receptoru epidermálního růstového faktoru (EGFR) s aktivačními mutacemi (EGFRm) a s rezistentní mutací T790M. Osimertinib je indikován k léčbě dospělých pacientů s lokálně pokročilým nebo metastazujícím nemalobuněčným karcinomem plic (NSCLC) s prokázanou mutací T790M receptoru pro epidermální růstový faktor (EGFR) [12].
Bezpečnost a účinnost osimertinibu byla zkoumána v klinickém programu AURA. Ten se skládá se ze 3 studií, které hodnotí bezpečnost a účinnost osimertinibu u pacientů s pokročilým nebo metastatickým nemalobuněčným karcinomem plic (NSCLC) s přítomností aktivačních mutací genu EGFR, kteří progredovali na léčbě inhibitory tyrozinkinázy (EGFR-TKI) a u kterých byla prokázána rezistentní mutace T790M [12].
V prosinci roku 2016 byly prezentovány na světovém kongresu o plicní rakovině (World Conference on Lung Cancer – WCLC) výsledky studie fáze III, AURA3. Studie AURA3 je konfirmační randomizovaná, otevřená studie porovnávající TKI 3. generace osimertinib s chemoterapií založenou na platině u pacientů s lokálně pokročilým nebo metastatickým NSCLC s prokázanou mutací T790M, u kterých došlo k progresi při léčbě první linie inhibitory tyrozinkinázy. Pacienti měli mutaci T790M EGFR identifikovanou v centrální laboratoři za pomoci diagnostického testu „cobas EGFR mutation test“. Status T790M mutace byl též hodnocen pomocí ctDNA extrahované ze vzorku plazmy odebrané v průběhu screeningu. Primárním cílovým parametrem účinnosti bylo přežití bez progrese (progression free survival – PFS) podle posouzení zkoušejícího. Dalšími parametry účinnosti byly míra objektivní odpovědi (objective response rate – ORR), délka trvání odpovědi (duration of response – DoR) a celkové přežití (overal survival – OS) podle posouzení zkoušejícího [12].
Pacienti (n = 419) byli randomizováni v poměru 2 : 1 k léčbě osimertinibem (n = 279, dávka 80 mg p. o. 1krát denně) nebo k léčbě chemoterapií na bázi platiny (n = 140) – pemetrexed (500 mg/m2) + karboplatina nebo cisplatina každé 3 týdny do maximálně 6 cyklů. Pacienti bez progrese onemocnění po 4 cyklech chemoterapie na bázi platiny mohli pokračovat v udržovací léčbě pemetrexedem. Primárně hodnoceným parametrem byl medián délky přežití do progrese (PFS) dle posouzení zkoušejícího. Sekundárními cíli byly: četnost objektivních odpovědí (ORR – objective response rate), DoR a OS, rovněž podle posouzení zkoušejícího. Pacienti ve větvi s chemoterapií s objektivně radiologicky potvrzenou progresí onemocnění (podle zkoušejícího a potvrzenou nezávislým centrálním posouzením snímku) měli možnost zahájit léčbu osimertinibem [12].
Výchozí demografické charakteristiky a charakteristiky onemocnění celkové populace ve studii byly následující. Medián věku 62: ≥ 75 let (15 %), ženy 64 %, běloši 32 %, asiaté 65 %, nekuřáci 68 %, stav tělesné výkonnosti podle WHO 0 nebo 1 (100 %). 54 % pacientů mělo mimohrudní viscerální metastázy, včetně 34 % pacientů s metastázami v CNS a 23 % pacientů mělo jaterní metastázy. 41 % pacientů mělo metastázy ve skeletu [12].
Medián PFS byl statisticky signifikantně vyšší u skupiny pacientů léčených osimertinibem oproti chemoterapii – 10,1 vs 4,4 měsíce (HR: 0,30; 95% CI: 0,23–0,41; p < 0,001), graf 1.

Analýza provedená zaslepeným nezávislým centrálním hodnocením (BICR) potvrdila medián PFS 11,0 vs 4,2 měsíce ve prospěch osimertinibu (HR 0,28; 95 % CI: 0,20–0,38; p < 0,001). Významného zlepšení PFS s poměry rizik (HR) menšími než 0,50 ve prospěch pacientů užívajících osimertinib v porovnání s pacienty, kteří byli léčeni chemoterapií, bylo dosaženo ve všech předem definovaných podskupinách, včetně etnického původu, věku, pohlaví, anamnézy kouření a typu mutace EGFR [12].
Míra objektivní odpovědi (ORR) byla signifikantně vyšší u pacientů léčených osimertinibem oproti pemetrexedu s karboplatinou nebo cisplatinou – 71 vs 31 % (OR: 5,39; 95% CI: 3,47–8,48; p < 0,001). Délka trvání odpovědi (DoR) na základě posouzení zkoušejícího prokázala délku 9,7 měsíců (95% CI, 8,3–11,6) ve skupině osimertinibu a 4,1 měsíců (95% CI, 3,0–5,6) u pacientů léčených platinou s penetrexedem. Údaje o celkovém přežití nebyly při této počáteční analýze OS úplné. Podíl pacientů s nežádoucími účinky ≥ 3 stupně byl nižší při léčbě osimertinibem (23 %) než při léčbě platinou a pemetrexedem (47 %). Bezpečnostní údaje jsou konzistentní s bezpečnostním profilem, který osimertinib prokázal v předcházejících klinických studiích (AURAex a AURA2).
Do studie AURA3 mohli být zařazeni také pacienti s asymptomatickými metastázami CNS nevyžadujícími léčbu steroidy po dobu alespoň 4 týdnů před zahájením studijní léčby (n = 144). Rovněž u této skupiny byl medián doby přežití bez progrese signifikantně vyšší ve skupině pacientů léčených osimertinibem – 8,5 vs 4,2 měsíce (HR: 0,32; 95% CI: 0,21–0,49; p < 0,001) výskytu. Přežití bez progrese v CNS bylo potvrzeno stanovením dle BICR (pacienti s prokázanými metastázami podle vstupního skenu mozku, n = 116/419) a činilo 11,7 vs 5,6 měsíce (HR: 0,32; 95 % CI: 0,15–0,69; p < 0,004) ve prospěch osimertinibu oproti chemoterapii [12] (graf 2).

Osimertinib byl schválen FDA dne 13. 11. 2015 a Evropská léková agentura (EMA – European Medicines Agency) schválila přípravek dne 2. 2. 2016 pro léčbu dospělých pacientů s lokálně pokročilým nebo metastazujícím NSCLC s prokázanou mutací T790M EGFR.
Dne 30. 3. 2017 udělila FDA osimertiniobu úplné schválení, následně 25. 4. 2017 bylo uděleno úplné schválení rovněž Evropskou komisí. Plné schválení vychází z údajů randomizované klinické studie fáze III, AURA3.
Dalším preparátem biologické léčby NSCLC je protilátka, která blokuje receptor vaskulárního endoteliálního růstového faktoru VEGFR. Jde o bevacizumab. Zvýšená exprese VEGFR je negativním prognostickým faktorem, který zhoršuje přežívání nemocných s NSCLC. V klinických studiích byla prokázána účinnost v kombinaci s chemoterapií u nemocných s pokročilým nedlaždicobuněčným NSCLC již v první linii v kombinaci s konvenční chemoterapií. V České republice je tento preparát k dispozici pro nemocné s adenokarcinomem. Podává se po ukončení chemoterapie do progrese onemocnění nebo do nezvládnutelné toxicity [6].
Jedním z novějších preparátů ovlivňující angiogenezi je nintedanib. Jedná se o inhibitor angiogeneze působící na několik cílů, které hrají v regulaci angiogeneze roli. Blokuje 3 receptory pro růstový faktor: receptory pro vaskulární endoteliální faktor (VEGFR 1–3), receptory pro růstový faktor odvozený od trombocytů (PDGFR α a β) a receptory pro fibroblastový růstový faktor (FGFR-1–3). Nintedanib v kombinaci s chemoterapií byl srovnáván se standardní chemoterapií v kombinaci s placebem ve studiích LUME-Lung 1 a LUME-Lung 2 u nemocných s pokročilým nemalobuněčným plicním karcinomem ve 2. linii léčby. Studie potvrdily, že nintedanib prodlužuje čas do progrese jak ve srovnání s docetaxelem ve studii LUME-Lung 1, tak při srovnání s pemetrexedem. Lepšího výsledku OS dosáhli pacienti s adenokarcinomy – OS 12,6 měsíce (placebo s docetaxelem 10,3 měsíce). Nejčastějšími nežádoucími účinky byly průjem a elevace ALT (alaninaminotransferáza). Nežádoucí účinky léčby se ve většině případů daly zvládnout pomocí snížení dávky léku a symptomatické léčby [14].
Dalším preparátem s působením na angiogenezi je ramucirumab. Jedná se o plně humánní, monoklonální protilátku typu IgG1 s vysokou afinitou k extracelulární vazebné doméně receptoru typu 2 pro vaskulární endoteliální růstový faktor (VEGFR2). Patří tedy mezi potenciální inhibitory angiogeneze, mechanizmem účinku, je ale odlišný od bevacizumabu. Ramucirumab neblokuje solubilní ligand (VEGF-A) jako bevacizumab, ale přímo extracelulární vazebnou doménu receptoru (VEGFR2), čímž znemožňuje receptorovou vazbu a aktivaci VEGFR2 signální dráhy nejen působením ligandu VEGF-A, ale i působením jiných aktivujících ligandů, které mohou kromě VEGF-A receptor VEGFR2 aktivovat a signální dráhu spouštět. Výsledky mezinárodní randomizované studie fáze III (REVEL) testující pacienty s pokročilým/metastazujícím NSCLC všech histologických typů (tedy včetně dlaždicobuněčného histologického typu) prokázaly účinnost a bezpečnost ramucirumabu přidaného do kombinace k docetaxelu ve druhé linii léčby vs monoterapie docetaxelem ve druhé linii léčby. Primárním hodnoceným parametrem bylo OS. Do studie bylo zařazeno 1 253 pacientů. Objektivní odpověď byla 22,9 % v rameni s ramucirumabem a 13,6 % ve druhé skupině (p < 0,001). Kontroly onemocnění bylo dosaženo u 64 % vs 52,6 % (p < 0,001). mPFS byl 4,5 měsíce ve skupině s ramucirumabem a 3 měsíce ve skupině s placebem (HR 0,762, 95% CI 0,677–0,859; p < 0,0001). Medián celkového přežití byl rovněž lepší ve skupině s ramucirumabem (10,5 měsíce vs 9,1 měsíce, HR 0,857, 95% CI 0,751–0,979; p = 0,0235). Nežádoucí účinky 3. a 4. stupně byly častější ve skupině s ramucirumabem (neutropenie 48,8 % vs 39,8 %) [15]. Léčba s ramucirumabem se jeví také jako jedna z možností pro druhou linii léčby nemocných s NSCLC. V České republice není pro tuto indikaci stanovena úhrada.
Další z preparátů biologické léčby je crizotinib. Je to selektivní inhibitor ALK (anaplastické lymfom kinázy) a jejích onkogenních variant (ALK fúze a vybrané ALK mutace). Specifický onkogen EML4-ALK (fúzní mutace) je přítomen přibližně u 5 % nemocných s NSCLC. Crizotinib prokázal klinickou aktivitu u pacientů s NSCLC EML4-ALK pozitivních a je předmětem dalšího klinického zkoušení. Průkaz mutace EML4-ALK je nezbytný pro podání crizotinibu u nemocných s NSCLC. Dále je indikováno imunohistochemické vyšetření (IHC). Dle společného mezioborového konsenzu by na přestavbu genu ALK měli být testováni všichni pacienti, u kterých je zvažována léčba crizotinibem, je u nich stanovena morfologická diagnóza adenokarcinomu, NSCLC spíše adenokarcinomu či NSCLC NOS (blíže nespecifikovaného NSCLC) a nebyla u nich prokázána přítomnost mutace genu EGFR [16].
Také během podávání crizotinibu se vyvíjí rezistence. Preparátem účinným u nemocných s přestavbou genu ALK, u kterých se vyvinula rezistence, je ceritinib. Jedná se o další ALK inhibitor, který se ukázal jako vysoce aktivní u pacientů s pokročilým NSCLC s přestavbou genu ALK, včetně těch, u kterých došlo k progresi onemocnění choroby v průběhu léčby crizotinibem, bez ohledu na přítomnost rezistenčních mutací. Ceritinib se podává perorálně do progrese, nebo do nezvládnutelné toxicity. V České republice byl dostupný v rámci časného přístupu pro nemocné, u kterých došlo k progresi při léčbě crizotinibem. Nejčastější nežádoucí účinky jsou průjem, zvracení, dehydratace, zvýšení hladiny jaterních testů [17].
Preparátem, který lze užít u nemocných s progresí při léčbě crizotinibem, je také alectinib. Alectinib má dle studií velmi dobré výsledky i v léčbě po stanovení diagnózy.
Biologicky cílená léčba NSCLC je zásadním trendem a je vyvíjeno další velké množství dalších nadějných léků.
Udržovací (maintenance) léčba nemalobuněčného karcinomu plic
Tento způsob léčby byl ověřován již delší dobu. První prodloužení času do progrese bylo prokázáno při použití chemoterapie (docetaxel, gemcitabin, vinorelbin) nebo biologicky cílené terapie (erlotinib, bevacizumab). Zlepšení času do progrese i celkového přežití bylo zjištěno v několika studiích se „switch maintenance“, což znamená změnu preparátu pro léčbu po I. linii, kterou představují 4 cykly chemoterapie s platinovým dubletem. Byly to studie s erlotinibem, kombinací bevacizumabu s erlotinibem nebo s pemetrexedem.
Pro současnou praxi měla největší význam studie PARAMOUNT, která u pacientů s pokročilým/metastazujícím nemalobuněčným karcinomem plic (NSCLC) jiné než převážně dlaždicobuněčné histologie prokázala zlepšení přežití po podání pemetrexedu v režimu udržovací pokračovací léčby (continuation maintenance). Pemetrexed byl podáván u nemocných nevykazujících známky progrese onemocnění bezprostředně po ukončení 4 cyklů léčby první linie kombinací cisplatina/pemetrexed. Jeho podávání znamenalo zlepšení přežití při dobré kvalitě života ve srovnání s přístupem „watch and wait“ za současné aplikace nejlepší podpůrné péče [18]. Tento koncept léčby je již dostupný i pro pacienty v České republice.
Udržovací pokračovací léčbu (continuation maintenance) představuje i léčba bevacizumabem do progrese nebo do nezvladatelné toxicity. V monoterapii bevacizumabem se pokračuje, pokud po 4 cyklech kombinované léčby bevacizumabem s chemoterapií na bázi platinového derivátu bylo dosaženo remise nebo stabilizace onemocnění. Tato léčba je indikována u neskvamózních NSCLC [19].
Imunoterapie nemalobuněčného karcinomu plic
Léčebné zásahy do imunitního systému nebyly v minulosti v léčbě plicní rakoviny příliš úspěšné. Pokrok v pochopení imunitní odpovědi organizmu při setkání s nádorovými buňkami vedl k vývoji nových imunoterapeutických léků, které užívají 2 hlavních přístupů. Prvním z nich je imunoterapie vakcínami (např. vakcína MAGE-A3 u resekovaných pacientů s lokalizovaným stadiem nemalobuněčného plicního karcinomu). Druhý pak představuje specifická imunoterapie zahrnující monoklonální protilátky, které modulují interakci mezi antigen prezentujícími buňkami, T-lymfocyty a nádorovými buňkami (např. protilátky proti CTLA-4, nebo proti PD-1 receptoru nebo jeho ligandu PD-L1) [20,21].
Imunoterapie, modulující aktivitu T-lymfocytů, nabízí alternativní léčebný přístup, který by mohl přispět ke zlepšení léčebných výsledků (schéma). Zlepšení v celkovém přežití v randomizovaných klinických studiích fáze III vedlo ke schválení ipilimumabu pro melanom a vytvořilo obnovený zájem o imunoterapii solidních nádorů včetně karcinomu plic [20,21].

Principy imunoterapie
To, že nádory exprimují antigeny, které mohou být rozpoznávány imunitním systémem, nebylo v minulosti zcela jasné, ale předpokládalo se, že imunitní systém je schopen rozpoznat maligní buňky jako cizí a je schopen je eliminovat. Normální protinádorová imunitní odpověď začíná rozpoznáním nádorových antigenů pomocí antigen prezentujících buněk (APC – antigen presenting cell), zejména buněk dendritických. Tyto antigeny jsou těmito buňkami „internalizovány“ a zpracovány do malých peptidových sekvencí a následně se objevují na buněčném povrchu.
Nádory mají různé mechanizmy, jak se vyhnout imunitnímu systému, což vede k navození imunotolerance. Nádorové buňky mohou např. redukovat antigeny a snížit expresi molekul I. třídy MHC (major histocompatibility complex/hlavní histokompatibilní komplex) a kostimulačních molekul, což má za následek poruchu rozpoznávání a aktivaci T-lymfocytů. Kromě toho sekrece řady cytokinů zasahuje do dozrávání dendritických buněk a vytváří tak imunosupresivní prostředí. Receptor PD-1 může interagovat s ligandem PD-L1, což vede ke snížení působení aktivovaných T-lymfocytů v nádoru. A konečně, nádorové buňky se mohou stát rezistentními vůči účinkům cytotoxických T-lymfocytů tím, že aktivují apoptózu [20–23].
Imunoterapie využívá imunitní systém ke kontrole a případné eliminaci nádoru. Starší imunoterapeutické léky, jako např. interleukin 2, interferon a vakcíny 1. generace, měly v praxi pouze omezený úspěch. Průlom nastal až zlepšením celkového přežití novějšími imunoterapeutickými léky u pacientů s melanomem a karcinomem prostaty. Zásadní obrat přišel s poznatky, že je možné cíleně ovlivnit kontrolní body (check-point) imunitní odpovědi, což je poměrně složitá síť molekul a drah zajišťujících homeostázu imunitního systému. Prvním lékem, který dokázal reprodukovatelně navodit dlouhotrvající odpověď u nemocných s metastatickým melanomem, byl ipilimumab, monoklonální protilátka proti CTLA4 receptorům, jehož účinnost se podobá účinnosti interleukinu 2. Rozdíl ovšem spočívá v navození dlouhotrvající odpovědi, a to u 20–25 % pacientů. Určitým problémem léčby se staly nežádoucí účinky. Příznivější poměr mezi účinností a bezpečností nacházíme u další generace monoklonálních protilátek cílících na imunitní checkpointy PD1. I když rakovina plic nebyla dříve považována za imunitně ovlivnitelný nádor, stále více důkazů naznačuje, že imunitní systém zde hraje důležitou úlohu. Retrospektivní analýzy nádorových vzorků od pacientů s rakovinou plic ukázaly, že buněčná imunitní odpověď je spojena s příznivější prognózou. Zvýšená infiltrace nádorového stromatu CD4+/CD8+ T-lymfocyty se projevila jako nezávislý prognostický indikátor u jak u pacientů s časným stadiem NSCLC, tak i u pacientů s metastazujícím onemocněním. Přítomnost vyššího počtu makrofágů a CD8+ T-lymfocytů v nádoru je spojena s příznivější prognózou. Vysoká exprese tumor infiltrujících regulačních T-lymfocytů na druhé straně snižuje protinádorovou imunitu a je spojena s recidivou onemocnění. Tyto skutečnosti podpořily hypotézu, že protinádorové vlastnosti imunitního systému lze využít k léčbě rakoviny plic.
Průlomovou léčbu v imunoterapii představují léky založené na monoklonálních protilátkách proti kontrolním bodům imunitní reakce. Výsledky s protilátkou anti-CTLA-4 (cytotoxický T-lymfocytární antigen-4) ipilimumabem [25] představily revoluci a byly impulzem pro vývoj nových protilátek zaměřených na další kontrolní molekuly (tab. 4).
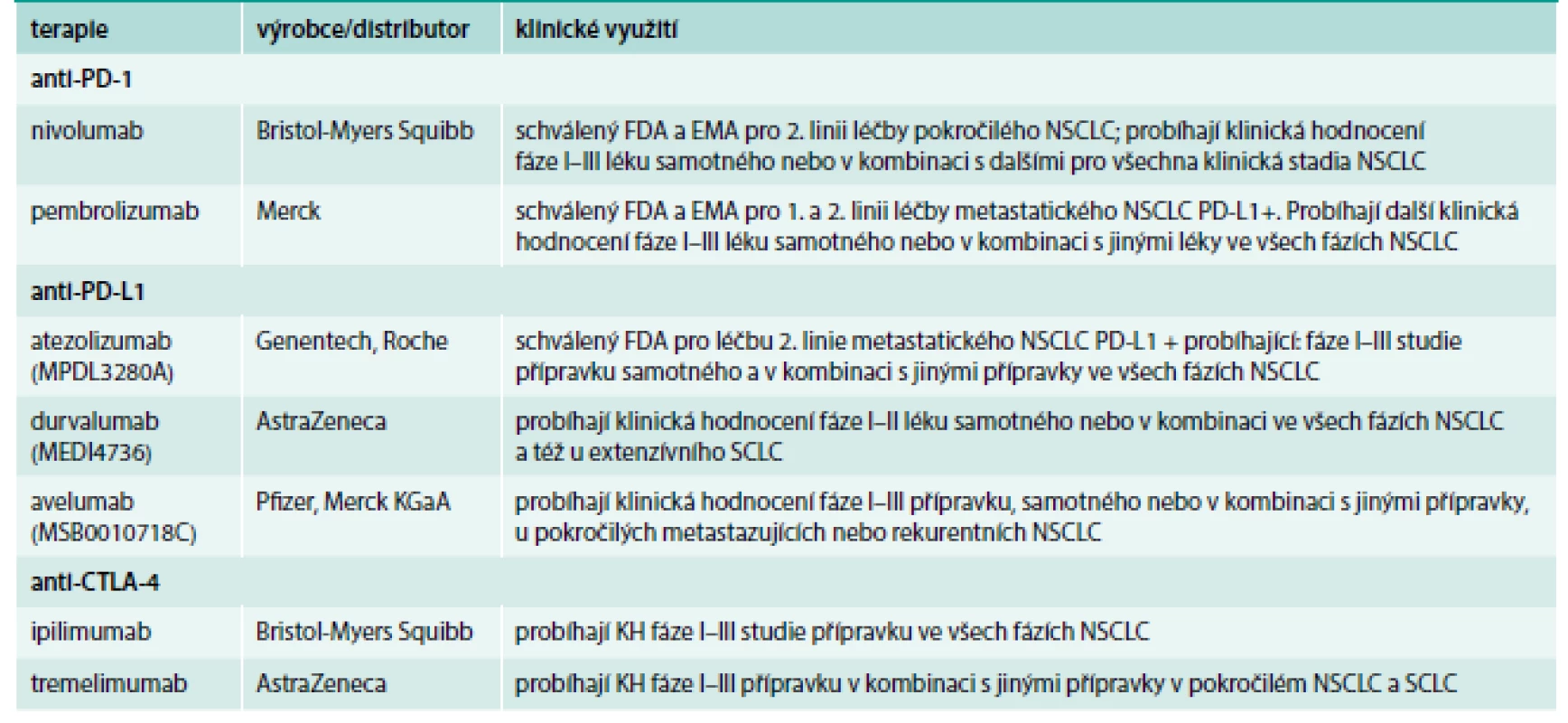
Z nich je nutné zmínit zejména protilátky proti receptoru programované buněčné smrti (PD-1) – nivolumab, pembrolizumab a proti jeho ligandu (PD-L1) – atezolizumab a durvalumab. Výhodou těchto léků je kromě jejich účinnosti také jejich univerzální potenciál využití u celé řady maligních nádorů. Princip účinku těchto inhibitorů spočívá v blokádě inhibičních receptorů na buňkách imunitního systému nebo nádoru, a tím prolomení tolerance imunitního systému vůči nádoru.
Anti PD-1/PD-L1 protilátky
Nivolumab je plně humánní protilátka IgG4, která selektivně blokuje interakci mezi PD-1 a PD-L1/PD-L2 a obnovuje imunitní reakci proti nádorovým buňkám. V březnu roku 2015 schválila FDA nivolumab v léčbě pokročilého skvamózního NSCLC po předchozím selhání chemoterapie na základě výsledků klinické studie fáze III CheckMate-017. V randomizované otevřené studii fáze III CheckMate-017 byl porovnán účinek nivolumabu s docetaxelem ve 2. linii [26].
V celkovém přežití dosáhl medián OS u nivolumabu 9,2 měsíce proti docetaxelu 6,0 měsíce (HR 0,59; 95% CI 0,44–0,79; p = 0,00025). Riziko úmrtí bylo u pacientů s nivolumabem sníženo o 41 %. 1letého OS dosáhlo s nivolumabem 42 % pacientů proti 24 % s docetaxelem. Celkový počet objektivních odpovědí byl 20 % u pacientů léčených s nivolumabem proti 9 % (12/137) s docetaxelem (p = 0,0083). Stanovená hladina exprese PD-L1 neprokázala prediktivní ani prognostický význam. Bezpečnostní profil nivolumabu se ukázal lepší než u docetaxelu [26].
V říjnu roku 2015 FDA rozšířila svůj souhlas i o neskvamózní NSCLC, na základě studie fáze III CheckMate-057. Do studie byli randomizováni pacienti 1 : 1, kteří byli v 1. linii předléčeni chemoterapií s platinovými deriváty nebo tyrozinkinázovým inhibitorem. OS bylo výrazně prodlouženo u pacientů s nivolumabem, medián OS 12,2 měsíce proti 9,4 měsíce s docetaxelem (HR 0,73; 96% CI 0,59–0,89; p = 0,00155). Ročního OS dosáhlo 50,5 % pacientů léčených nivolumabem a 39,0 % docetaxelem. Také bylo dosaženo zlepšení celkového počtu objektivních odpovědí (19,2 vs 12,4 %; p = 0,0235). Riziko úmrtí a progrese se snížilo u pacientů s nivolumabem o 27 %. V této studii PD-L1 exprese byla spojena s lepšími výsledky léčba nivolumabem a účinnost léčby byla prokázána napříč všemi hodnotami hladiny receptorů PD-L1 (1, 5 a 10 %). V České republice nebyl ještě v červenci roku 2017 lék dostupný v žádné z výše uvedených indikací, protože není stanovena jeho úhrada [26].
Pembrolizumab je plně humanizovaná IgG-4 monoklonální protilátka cílená proti PD-1. V dubnu roku 2015 byly publikovány výsledky studie fáze I KEYNOTE-001. Pacienti dříve léčení či bez předchozí léčby dostávali pembrolizumab. ORR byl 19,4 %, medián OS byl 12 měsíců. Při expresi PD-L1 alespoň 50 % nádorových buněk byl ORR 45,2 %, medián OS nebyl dosažen. V říjnu roku 2015 byl pembrolizumab schválen FDA pro léčbu metastatického nemalobuněčného karcinomu plic s expresí PD-L1 progredujícího po předchozí léčbě. V prosinci roku 2015 byly publikovány výsledky studie fáze II/III KEYNOTE-010 porovnávající pemrolizumab s docetaxelem u předléčených pacientů s NSCLC s prokázanou pozitivitou PD-L1. Medián OS byl signifikantně delší v rameni s pembrolizumabem než v rameni s docetaxelem u pacientů s pozitivitou PD-L1 ≥ 50 % (14,9 a 17,3 měsíce vs 8,2 měsíce), ale také s PD-L1 pozitivitou ≥ 1 % (10,4 a 12,7 měsíce vs 8,5 měsíce). Obě dávky pembrolizumabu prodloužily PFS v porovnání s docetaxelem, ale rozdíl byl signifikantní pouze u pacientů s PD-L1 ≥ 50 % (5,0 a 5,2 měsíce vs 4,1 měsíce). ORR byl signifikantně vyšší v rameni s pembrolizumabem, a to jak u pacientů s pozitivitou PD-L1 ≥ 50 % (30 a 29 % vs 8 %), tak v celé populaci (18 a 18 % vs 9 %) [27].
Do první linie léčby NSCLC byl pembrolizumab schválen FDA na základě dat z randomizované, otevřené, klinické studie fáze III (KEYNOTE-024) hodnotící pembrolizumab ve srovnání s chemoterapií obsahující platinu pro léčbu pacientů se skvamózním (18 %) i neskvamózním (82 %) metastatickým NSCLC. Studie hodnotila nepředléčené pacienty s metastatickým onemocněním, jejichž nádory vykazovaly vysokou expresi PD-L1 (TPS 50 % nebo více) a zároveň nebyly přítomny řídící mutace ALK nebo EGFR. Studie randomizovala 305 pacientů, kteří dostávali pembrolizumab v dávce 200 mg každé 3 týdny nebo chemoterapii na bázi platiny. Medián přežití bez progrese onemocnění byl 10,3 měsíce (95% CI) ve skupině s pembrolizumabem proti 6,0 měsícům (95% CI 4,2–6,2) u chemoterapie, riziko progrese onemocnění/úmrtí bylo 0,50 (95% CI 0,37–0,68, P < 0,001). Míra odpovědi byla vyšší u skupiny s pembrolizumabem než ve skupině s chemoterapií (44,8 % vs 27,8 %), medián trvání odpovědi byl delší (nebyl dosažen [rozmezí 1,9 + 14,5 měsíce] oproti 6,3 měsíci). Nežádoucí účinky související s léčbou v jakémkoli stupni byly méně časté (vyskytly se u 73,4 % oproti 90,0 % pacientů), stejně jako u 3., 4. nebo 5. stupně nežádoucích účinků souvisejících s léčbou (26,6 % vs 53,3 %). U pacientů s vysokou expresí PD-L1 (> 50 % nádorových buněk) byl pembrolizumab spojen s významně delším přežitím bez progrese a celkovým přežitím při méně nežádoucích účincích než s chemoterapií na bázi platiny [27]. Plánovány jsou i další studie s pembrolizumabem v kombinaci s bevacizumabem, inhibitory tyrozinkinázy, ipilimumabem či chemoterapií.
Atezolizumab je protilátkou namířenou proti PD-L1 a představuje léčebnou volbu do 2. linie pro pacienty s nemalobuněčným karcinomem plic, bez ohledu na stav PD-L1 exprese v nádoru. Na základě dat z klinické studie OAK bylo pozorováno zlepšení celkového přežití o 27 % u pacientů užívajících azetolizumab ve srovnání s pacienty léčenými docetaxelem (p = 0,0003) bez ohledu na hladiny exprese PD-L1, a to včetně pacientů s expresí < 1 %. Pokud byli pacienti členěni podle úrovně exprese PD-L1, bylo celkové přežití v rameni s atezolizumabem u pacientů s nejvyšší mírou exprese PD-L1 dokonce o 59 % vyšší než ve srovnání se stejnou skupinou léčenou docetaxelem. Nicméně i u pacientů léčených atezolizumabem, kteří nevykazovali expresi PD-L1, došlo k významnému zlepšení celkového přežití o 25 % ve srovnání s pacienty léčenými docetaxelem. Zlepšení celkového přežití bylo podobné u pacientů se skvamózním i neskvamózním karcinomem. To, že studie ukázala zlepšení celkového přežití dokonce i u pacientů bez exprese PD-L1, je důležitým argumentem pro nevylučování pacientů „PD-L1 negativních“ z léčby, než se zcela objasní jeho úloha v léčebné predikci a standardizuje se jeho stanovení. Probíhají další studie včetně studií v 1. linii léčby u pacientů s PD-L1 pozitivním lokálně pokročilým nebo metastazujícím NSCLC porovnávající atezolizumab s chemoterapií, dále pak v kombinaci s bevacizumabem či chemoterapií [28].
Nežádoucí účinky imunoterapie
Prolomení imunitní tolerance vůči nádoru vede k vedlejším účinkům, které se svým charakterem podobají autoimunitním onemocněním – tzv. imunitně podmíněné vedlejší účinky (immune related adverse events – ir-AEs). Nežádoucí účinky imunoterapie (ir-AEs) jsou časté a mohou být život ohrožující. K nejčastějším patří kožní toxicita (exantém, pruritus), GIT toxicita (průjem, kolitida), endokrinní toxicita (hypopituitarizmus, hypofyzitida, hypotyreóza, insuficience nadledvin), jaterní toxicita (elevace transamináz, hepatitida), a u anti-PD-1 protilátek navíc pneumonitida [29,30].
Paliativní léčba nemalobuněčného karcinomu plic
Na možnost paliativní léčby bychom měli myslet u nemocných s rakovinou plic již při stanovení diagnózy. Paliativní léčbu indikujeme především pro obtíže spojené se syndromem horní duté žíly, s maligním pleurálním výpotkem a bronchiální obstrukcí.
V případě syndromu horní duté žíly je u NSCLC indikována především radioterapie. Ještě před zahájením výše uvedené léčby lze zmírnit obtíže nemocného antiedematózní léčbou vysokými dávkami dexametazonu (24–40 mg/den) a podáváním diuretik. V některých případech indikujeme aplikaci stentu do horní duté žíly (prováděno intervenčním radiologem), a to zvláště u pacientů s již vyčerpanou možností radioterapie [4].
Tvorbu pleurálního výpotku lze zpomalit či zastavit aplikací cytostatik do pleurální dutiny. Nejčastěji se podává bleomycin. Dalším řešením je sklerotizace pohrudniční dutiny po chemickém zánětu navozeném intrapleurální aplikací některých látek (pleurodéza). K navození chemické pleuritidy se používaly tetracykliny, koncentrovaná glukóza a nyní především talek. Se stejným cílem se dříve podávala vakcína Corynebacterium parvum [4].
Podstatou úspěchu je podání sklerotizující látky do prázdné (dobře vydrénované) pleurální dutiny a dobrá distribuce látky v celém prostoru, aby chemický zánět proběhl v celém rozsahu pleury a způsobil její srůst. Uměle vyvolaná pleuritida může být provázena bolestí.
Pokud se výpotek i navzdory intrapleurální léčbě doplňuje, zvažujeme trvalé zavedení drénu. Jde-li o nemocné s předpokládanou dobou života dnů až týdnů, je vhodnější provádět opakované pleurální punkce než časově náročné sklerotizace pleury [4].
V případě obstrukce dýchacích cest endobronchiálně rostoucím nádorem můžeme kvalitu života zlepšit rekanalizací pomocí laseru, elektrokauteru nebo kryoterapie. K rekanalizaci s dlouhodobějším efektem lze použít také brachyterapii – zavedení zářiče přímo do bronchiálního stromu. Ta je indikována především u pacientů, u nichž je zúžení bronchu způsobeno extramurálním tlakem. Další možností řešení extramurálních stenóz je zavedení stentu. Některé výše uvedené metody patří mezi intervenční bronchologické výkony, pro jejichž provedení je třeba zkušeného bronchologa a také odpovídající technické vybavení. Většinu lze provádět i flexibilními přístroji, ale pro zachování bezpečnosti a okamžitou možnost řešení komplikací je obvykle vhodnější rigidní bronchoskopie [4].
prof. MUDr. Jana Skřičková, CSc.
skrickova.jana@fnbrno.cz
Klinika nemocí plicních a TBC LF MU a
FN Brno,
pracoviště Bohunice
www.fnbrno.cz
Doručeno do redakce 3. 9. 2017
Přijato po recenzi 26. 9. 2017
Sources
1. Dušek L, Malúšková D, Mužík J et al. Epidemiologie zhoubných nádorů plic, průdušnice a průdušek v České republice. Onkologická Revue 2016; 3(8): 7–11.
2. Moulis M. Morfologická diagnostika karcinomu plic. In: Skřičková J, Kolek V et al. Základy moderní pneumoonkologie. Maxdorf: Praha 2012. ISBN 978–80–7345–298–8.
3. Giroux DJ, Rami-Porta R, Chansky K et al. The IASLC Lung Cancer Staging Project: data elements for the prospective project. J Thorac Oncol 2009; 4(6): 679–683. Dostupné z DOI: <http://dx.doi.org/10.1097/JTO.0b013e3181a52370>.
4. Skřičková J, Kolek V et al. Základy moderní pneumoonkologie. Maxdorf: Praha 2012. ISBN 978–80–7345–298–8.
5. Skřičková J, Venclíček O, Kadlec B et al. Nemalobuněčný karcinom plic, Postgraduální medicína 2016; 18(Suppl 1): 21–27.
6. Sculier J, Pand Moro-Sibilot D. First-and second-line therapy for advanced nonsmall cell lung cancer. Eur Respir J 2009; 33(4): 915–930. Dostupné z DOI: <http://dx.doi.org/10.1183/09031936.00132008>.
7. Ginsberg RJ. Lung Cancer. BC Decker Hamilton: London 2002. ISBN 978–1550092950.
8. Pallis AG, Gridelli C, Wedding U et al. Management of elderly patients with NSCLC; updated expert’s opinion paper: EORTC Elderly Task Force, Lung Cancer Group and International Society for Geriatric Oncology. Ann Oncol 2014; 25(7): 1270–1283. Dostupné z DOI: <http://dx.doi.org/10.1093/annonc/mdu022>.
9. Lien K, Georgsdottir S, Sivanathan L et al. Low-dose metronomic chemotherapy: a systematic literature analysis. Eur J Cancer 2013; 49(16): 3387–3395. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ejca.2013.06.038>.
10. Yang JCH, Schuler M, Yamamoto N et al. LUX-Lung 3: a randomized, open-label, Phase III study of afatinib vs cisplatin/pemetrexed as 1st-line treatment for patients with advanced adenocarcinoma of the lung harboring EGFR-activating mutations. J Clin Oncol 2012; 30(Suppl; abstr LBA7500).
11. Wu Y, Zhou C, Hu C et al. LUX-Lung 6: A randomized, open-label, Phase III study of afatinib (A) vs. gemcitabine/cisplatin (GC) as first-line treatment for Asian patients (pts.) with EGFR mutation-positive (EGFR M+) advanced adenocarcinoma of the lung. J Clin Oncol 2013; 31(15 Suppl): Abstr 8016. Dostupné z WWW: <http://ascopubs.org/doi/abs/10.1200/jco.2013.31.15_suppl.8016>
12. Mok TS, Wu YI, Ahn MJ et al. Osimertinib or platinum-pemetrexed in EGFR T790M-positive lung cancer. N Engl J Med 2017; 376(7): 629–640. Dostupné z DOI: http://dx.doi.org/10.1056/NEJMoa1612674>.
13. Reck M. Nintedanib (BIBF 1120) plus docetaxel in NSCLC patients progressing after first-line chemotherapy: LUME Lung 1, a randomized, double-blind phase III trial. 2013 ASCO Annual Meeting. J Clin Oncol 2013; 31(Suppl): Abstr LBA8011. Dostupné z WWW: <https://meetinglibrary.asco.org/record/83807/abstract>.
14. Hanna N. LUME-Lung 2: A multicentre, randomized, double-blind, Phase III study of nintedanib plus pemetrexed vs. placebo plus pemetrexed in patients with advanced non-squamous non-small cell lung cancer (NSCLC) after failure of first-line chemotherapy. ASCO Annual Meeting, Chicago, June 2, 2013. J Clin Oncol 2013; 31(Suppl): Abstr 8034. Dostupné z WWW: <https://meetinglibrary.asco.org/record/81165/abstract>.
15. Perol M, Ciuleanu TE, Arrieta O et al. REVEL: A randomized, double-blind, phase III study of docetaxel (DOC) and ramucirumab (RAM; IMC-1121B) versus DOC and placebo (PL) in the second-line treatment of stage IV non-small cell lung cancer (NSCLC) following disease progression after one prior platinum-based therapy. J Clin Oncol 2014; 32 : 5S(Suppl): Abstr LBA8006.Dostupné z WWW: <https://meetinglibrary.asco.org/record/92344/abstract>.
16. Shaw AT, Solomon B. Targeting anaplastic lymphoma kinase in lung cancer. Clin Cancer Res 2011; 17(8): 2081–2086. Dostupné z DOI: <http://dx.doi.org/10.1158/1078–0432.CCR-10–1591>.
17. Shaw AT, Kim DW, Mehra R et al. Ceritinib in ALK-Rearranged Non-Small-Cell Lung Cancer. N Engl J Med 2014 March 27; 370(13): 1189–1197. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1311107>.
18. Paz-Ares L, de Marinis F, Dediu M et al. Maintenance therapy with pemetrexed plus best supportive care versus placebo plus best supportive care after induction therapy with pemetrexed plus cisplatin for advanced non-squamous non-small-cell lung cancer (PARAMOUNT): a double-blind, phase 3, randomised controlled trial. Lancet Oncol 2012; 13(3): 247–255. Dostupné z DOI: <http://dx.doi.org/10.1016/S1470–2045(12)70063–3>.
19. Hirsch FR, Spreafico A, Novello S et al. The prognostic and predictive role of histology in advanced non-small cell lung cancer. J Thorac Oncol 2008; 3(12): 1468–1481. Dostupné z DOI: <http://dx.doi.org/10.1097/JTO.0b013e318189f551>.
20. Kelly RJ, Gulley JL, Giaccone G. Targeting the immune system in non-small cell lung cancer: bridging the gap between promising concept and therapeutic reality. Clin Lung Cancer 2010; 11(4): 228–237. Dostupné z DOI: <http://dx.doi.org/10.3816/CLC.2010.n.029>.
21. Fong L, Small EJ. Anti-cytotoxic T-lymphocyte antigen-4 antibody: the first in an emerging class of immunomodulatory antibodies for cancer treatment. J Clin Oncol 2008; 26(32): 5275–5283. <http://dx.doi.org/10.1200/JCO.2008.17.8954>.
22. Al-Shibli KI, Donnem T, Al-Saad S et al. Prognostic effect of epithelial and stromal lymphocyte infiltration in non-small cell lung cancer. Clin Cancer Res 2008; 14(16): 5220–5227. Dostupné z DOI: <http://dx.doi.org/10.1158/1078–0432.CCR-08–0133>.
23. Kawai O, Ishii G, Kubota K et al. Predominant infiltration of macrophages and CD8+ T cells in cancer nests is a significant predictor of survival in stage IV non-small cell lung cancer. Cancer 2008; 113(6): 1387–1395. Dostupné z DOI: <http://dx.doi.org/10.1002/cncr.23712>.
24. Lynch TJ, Bondarenko I, Luft A et al. Ipilimumab in combination with paclitaxel and carboplatin as first-line treatment in stage IIIB/IV non-small cell lung cancer: results from a randomized, double-blind, multicenter Phase II study. J Clin Oncol 2012; 30(17)(: 2046–2054. <http://dx.doi.org/10.1200/JCO.2011.38.4032>.
25. Maker AV, Attia P, Rosenberg SA. Analysis of the cellular mechanism of antitumor responses and autoimmunity in patients treated with CTLA-4 blockade. J Immunol 2005; 175(11): 7746–7754.
26. Spigel DR, Reckamp KL, Rizvi N et al. A phase III study (CheckMate 017) of nivolumab (NIVO; anti-programmed death-1 (PD-1)) vs docetaxel (DOC) in previously treated advanced or metastatic squamous (SQ) cell non-small cell lung cancer (NSCLC). J Clin Oncol 2015; 33(18 Suppl): Abstr 8009. Dostupné z DOI: <http://dx.doi.org/10.1200/jco.2015.33.18_suppl.lba109>.
27. Reck M, Rodríguez-Abreu D, Robinson AG et al. Pembrolizumab versus chemotherapy for PD-L1-positive non-small-cell lung cancer. N Engl J Med 2016; 375(19): 1823–1833.
28. Garassino MC, Rizvi N, Besse B et al. Atezolizumab as 1L therapy for advanced NSCLC in PD-L1-selected patients: Updated ORR, PFS and OS data from the BIRCH study. 2016 World Conference on Lung Cancer. Abstract OA03.02. Presented December 5, 2016. J Thorac Oncol 2017; 12(1 Suppl): S251–S252. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jtho.2016.11.239>.
29. Schmerl RA. Toxicity of checkpoint inhibitors. Chin Clin Oncol 2014; 3(3): 31. Dostupné z DOI: <http://dx.doi.org/10.3978/j.issn.2304–3865.2014.08.03>.
30. Lakomý R., Poprach A. Nežádoucí účinky moderní imunoterapie a jejich řešení v klinické praxi. Klin Onkol 2015; 28(Suppl 4): 4S103–4S114.
31. Mok TS, Wu YL, Ahn MJ et al. Osimertinib or Platinum-Pemetrexed in EGFR T790M-Positive Lung Cancer. N Engl J Med 2017; 376(7): 629–640. Dostupné z DOI:
32. Papadimitrakopoulou VA, Wu YL, Ahn MJ et al. Randomized Phase III Study of Osimertinib vs Platinum-Pemetrexed for EGFR T790M-Positive Advanced NSCLC (AURA3). PL03.03. J Thorac Oncol 2017; 12(1 Suppl): S5–S6. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jtho.2016.11.006>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2017 Issue 11
-
All articles in this issue
- Cílené vyhledávání nemocných s chronickou obstrukční plicní nemocí: stručný přehled
- Diagnostika a léčba komunitní pneumonie – v jednoduchosti je klíč k úspěchu
- Nozokomiální pneumonie
- Pneumonie u imunokompromitovaných
- Idiopatická plicní fibróza. Umíme ji vždy správně diagnostikovat a léčit?
- Exogenní alergické alveolitidy: minimum pro praxi
- Sarkoidóza – nadále záhadné onemocnění
- Současný přístup k diagnostice, léčbě a prevenci tuberkulózy
-
Non-CF bronchiektázie dospělých: stručný přehled pro praxi
Dokument Sekce chorob s bronchiální obstrukcí České pneumologické a ftizeologické společnosti České lékařské společnosti J. E. Purkyně - Cystická fibróza dospělých
- Kardiovaskulární riziko spánkové apnoe a kazuistika
- Komplikace po transplantaci plic
- Nemalobuněčný karcinom plic
- Malobuněčný karcinom plic: epidemiologie, diagnostika a léčba
- Maligní mezoteliom pleury – dosud nepokořený nádor
- Spirometrie – základní vyšetření funkce plic
- Postavení bronchologie v pneumologické diagnostice
- Ultrasonografické vyšetření hrudníku v rukou lékaře klinika
- Neinvazivní ventilace
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Spirometrie – základní vyšetření funkce plic
- Neinvazivní ventilace
- Pneumonie u imunokompromitovaných
- Malobuněčný karcinom plic: epidemiologie, diagnostika a léčba

