Laryngeální maska LMA-ProSeal™ – bezpečná možnost zajištění dýchacích cest pro laparoskopické cholecystektomie
LMA-ProSeal™ laryngeal mask is a safe option for securing the airways for laparoscopic cholecystectomy
Objective:
The aim of study was to find if LMA-ProSeal™ safely protects the airways during laparoscopic surgery.
Type of study:
Prospective study.
Setting:
Department of Anaesthesiology and Intensive Care, University Hospital.
Materials and methods:
Patients undergoing elective laparoscopic cholecystectomy were enrolled in the study. The results are presented as the median and the inter-quartile range, the statistical significance was evaluated by Mann-Whitney U Test and Wilcoxon match paired test.
Results:
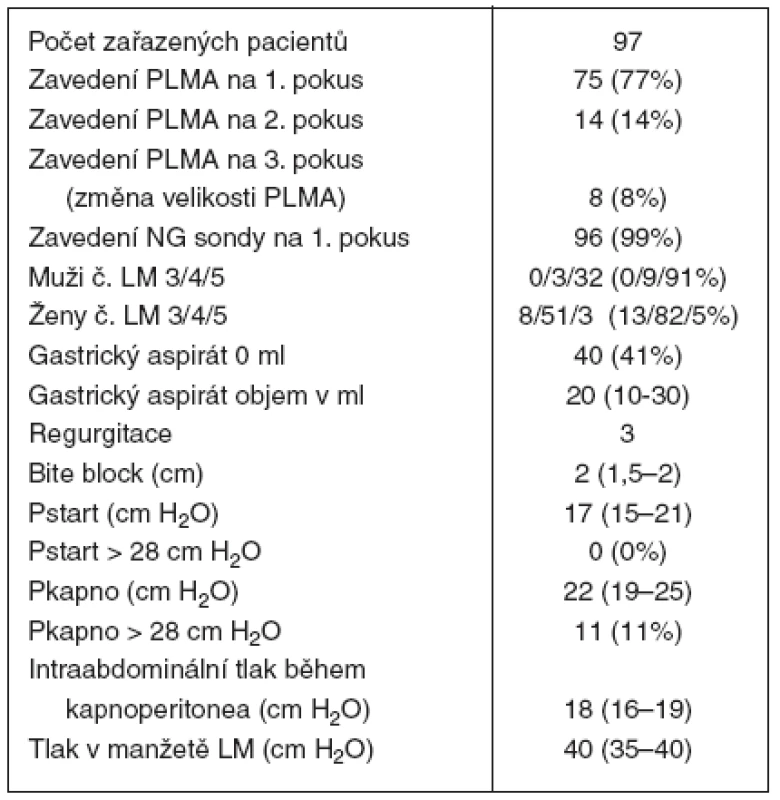
Ninety-seven patients (M:F 35:62) aged 54 (37–64) years of age with body mass index (BMI) 26 (23–29) kg . m⁻² were enrolled in the study. Twenty-one patients (22%) were classed as severely obese (BMI > 30 kg . m⁻²). PLMA was inserted on the first attempt in 75 cases (77%), on the 2nd attempt in 14 patients (14%) and in the remaining 8 (8%) patients the insertion was successful on the 3rd attempt after a change of size of the PLMA. The PLMA cuff pressure was 40 (35–40) cm H₂O at the beginning of surgery; the capnoperitoneum pressure reached 13 (12–14) mm Hg. Peak airway pressure at the beginning of surgery (Pstart) was 17 (15–21) cm H₂O and increased to 22 (19–25) cm H₂O after CO₂ insufflation (Pcapno). Patients with BMI > 30 had higher Pstart [21(16–23) vs 17(14–20) cm H₂O; p = 0.002] and Pcapno [25 (22–30) vs 22 (19–25) cm H₂O; p = 0.001]. The difference between Pstart and Pcapno was also significant (p < 0.001).
A nasogastric tube was successfully inserted on the 1st attempt in 99% of patients. In one patient a ”fold-over” position was revealed. No gastric contents were found in 40 (41%) patients at the end of surgery; in the remaining patients a residuum of 20 ml (10–30 ml) was detected. Regurgitation of gastric juices occurred in 3 patients. No signs of lung aspiration were found.
Conclusion:
PLMA is a safe method of airway protection during laparoscopic surgery.
Keywords:
laparoscopic cholecystectomy – inspiratory pressure – regurgitation – pulmonary aspiration – laryngeal mask
Autoři:
Zvoníčková Dagmar; Zvoníček Václav; Klimeš Jiří; Volčík Aleš; Pelikán Karel
Působiště autorů:
Anesteziologicko-resuscitační klinika, LF Masarykovy univerzity a Fakultní nemocnice u sv. Anny v Brně
Vyšlo v časopise:
Anest. intenziv. Med., 19, 2008, č. 2, s. 77-81
Kategorie:
Anesteziologie - Původní práce
Souhrn
Cíl studie:
Zjistit, zda LMA-ProSeal™ (PLMA) je bezpečnou volbou zajištění dýchacích cest pro laparoskopické výkony.
Typ studie:
Prospektivní studie.
Název a sídlo pracoviště:
Anesteziologicko-resuscitační oddělení fakultní nemocnice.
Materiál a metoda:
Do studie byli zařazeni pacienti k plánované laparoskopické cholecystektomii. Po intravenózním úvodu byla zavedena PLMA, přednostně č. 4 (ženy) a č. 5 (muži). Správné uložení bylo sledováno poslechem, „bubble“ testem, „notch“ testem a zavedením nazogastrické sondy do žaludku drenážním otvorem PLMA. Ventilace byla v režimu PCV. Zaznamenával se počet pokusů a úspěšnost zavedení PLMA, tlaky v dýchacích cestách, odpad ze sondy, objevení se žaludečního obsahu v drenážní tubě LMA a výskyt aspirací.
Výsledky:
Soubor tvořilo 97 pacientů (62 žen), věk 54 let (37–64 let), BMI 26 kg . m⁻² (rozmezí 23–29 kg. m⁻²), BMI > 30 kg . m⁻² mělo 21 (22 %). Hladké zavedení na 1. pokus: 75krát (77 %), 14krát (14 %) PLMA na 2. pokus, 8krát (8 %) na 3. pokus zavedena jiná velikost PLMA. Tlak v manžetě na začátku výkonu 40 cm H₂O (35–40 cm H₂O), tlak kapnoperitonea 13 mm Hg (12–14 mm Hg), špičkový tlak v dýchacích cestách na začátku operace (Pstart) 17 cm H₂O (15–21 cm H₂O), po insuflaci CO₂ (Pkapno) 22 cm H₂O (19–25 cm H₂O). Pacienti s BMI > 30 měli vyšší inspirační tlaky na začátku operace 21 cm H₂O (16–23 cm H₂O) vs 17 cm H₂O (14–20 cm H₂O), p = 0,002; po aplikaci kapnoperitonea 25 cm H₂O (22–30 cm H₂O) vs 22 cm H₂O (19–25 cm H₂O), p = 0,001. Sonda byla zavedena v 99 % případů na první pokus. Na konci operace u 40 pacientů (41 %) nebyl v sondě zaznamenán žádný gastrický aspirát, u zbývajících pacientů to bylo 20 ml (10–30 ml). Návrat žaludečního obsahu do drenážního tubu nastal u 3 pacientů. Po vytažení PLMA na konci operace nebyl shledán u žádného pacienta žaludeční obsah na ventrálním povrchu PLMA, ani klinicky významná aspirace.
Závěr:
PLMA je alternativní a bezpečnou možností zajištění dýchacích cest pro laparoskopické výkony.
Klíčová slova:
laparoskopická cholecystektomie – inspirační tlak – regurgitace – plicní aspirace – laryngeální maska
Úvod
Standardem v zajištění dýchacích cest k laparoskopickým operacím je tracheální intubace.
Důvodem je zejména nebezpečí regurgitace a aspirace a vyšší inspirační tlaky (během UPV – umělé plicní ventilace) při zvýšeném intrabdominálním tlaku během kapnoperitonea.
V průběhu posledních let se v anesteziologické praxi objevují různé typy laryngeálních masek, jejichž manžety jsou lépe uzpůsobeny dokonalému naléhání na distální hypofarynx a oblast horního jícnového svěrače. LMA-ProSeal™ (PLMA) doplněna drenážním tubusem je modifikací běžně používané LM- LMA ClassicTM (LMA – laryngeální maska classic). Maska umožňuje separaci gastrointestinálního a respiračního traktu a zlepšuje utěsnění dýchacích cest a umožňuje přetlakovou ventilaci s vyšším inspiračním tlakem než LMA. Zavedením sondy drenážním tubusem lze zabránit malpozici masky s redukcí rizika gastrické inflace, regurgitace a aspirace žaludečního obsahu [1]. Nevýhody laryngeální masky vzhledem k laparoskopickým výkonům se tak významně u PLMA snižují.
Cílem naší práce bylo zjistit, zda LMA-ProSeal™bude alternativní a bezpečnou možností zajištění dýchacích cest pro laparoskopické výkony.
Metodika a pacienti
Studie byla schválena etickou komisí. Do prospektivní studie byli zařazeni po sobě jdoucí pacienti k plánovaným laparoskopickým cholecystektomiím, u kterých zajišťovali anestezie čtyři stejní anesteziologové, v období říjen 2006 až září 2007. Pacienti byli lační a z anamnestických údajů nebyli zřejmé známky gastroezofageálního refluxu.
Po intravenózním úvodu do anestezie (sufentanil 10 ug, propofol 1–2 mg . kg-1, atracurium 0,5 až 0,6 mg . kg-1) byla zavedena PLMA, ženám přednostně č. 4 a mužům č. 5 [2]. PLMA byla nafouknuta na nejmenší tlak, při kterém nedocházelo k úniku vzduchu okolo manžety při ventilaci s pozitivním přetlakem, maximálně do 60 cm H2O (doporučení výrobce). Správné uložení masky bylo sledováno poslechem úniku vzduchu z úst či drenážního tubu a dále:
- „Bubble“ testem – na proximální konec drenážního tubu byl aplikován gel. Za korektní uložení bylo považováno, pokud při ventilaci do 20 cm H2O nedocházelo k vyklenutí či ruptuře gelové zátky jako známce úniku vzduchu [1, 3].
- Suprasternal notch test – na proximální konec drenážního tubu byl aplikován gel, poklepem na krikoidní chrupavku, za kterou je předpokládaný distální konec drenážního tubu, dojde k přenesení tlaku vzduchu proximálním směrem a k vyklenutí gelové zátky [4].
- Zavedením nazogastrické sondy (NGS) 14F do žaludku drenážním otvorem PLMA – při korektním uložení PLMA sondy volně prochází až do žaludku.
- Sledováním velikosti dechových objemů a tlaků v dýchacích cestách – při korektním uložení nejsou známky obstrukce dýchacích cest.
Při netěsnosti dýchacích cest nebo nemožnosti zavést PLMA dostatečně hluboko byla PLMA nejprve znovu zavedena (2.pokus), v případě opětovné netěsnosti byla změněna velikost PLMA (změna velikosti PLMA) a proveden 3. a poslední pokus o zavedení.
Pacienti byli ventilováni v režimu tlakově řízené ventilace, na začátku a v průběhu operace byl inspirační tlak nastaven tak, aby byl dechový objem cca 6–8 ml na kilogram hmotnosti a dechová frekvence nastavena k dosažení ETCO2 do 6 kPa, PEEP byl nastaven na 5 cm H2O. Anestezie byla udržována 1–2% sevofluranem v 50% směsi kyslíku a vzduchu, příkon čerstvých plynů byl 1l/min, opioidy a eventuálně bolusy atracuria.
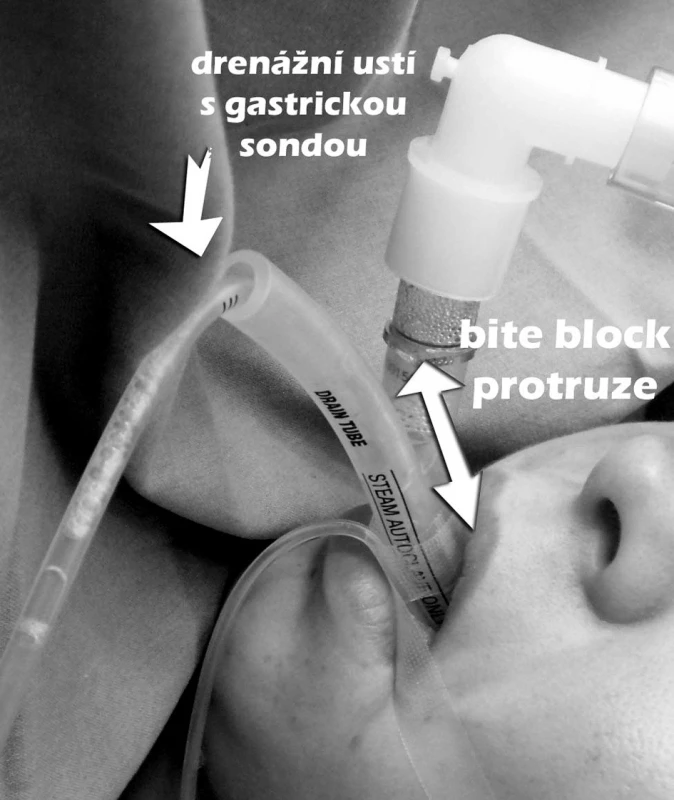
Vedle základních parametrů byl zaznamenán počet pokusů nutných ke korektnímu zavedení PLMA a nutnost změny velikosti laryngeální masky. Dále byla sledována vzdálenost od rtů po konec bite bloku PLMA (dále bite block) – obrázek 1; bite block je vmezeřená silikonová část bránící obstrukci při skousnutí. Manometrem byl měřen tlak v manžetě PLMA, z monitoru ventilátoru byly získány tlaky v dýchacích cestách na začátku (Pstart) a po založení kapnoperitonea (Pkapno), intraabdominální tlak (IAP) během kapnoperitonea byl měřený na laparoskopickém insuflátoru (v mmHg). Gastrická sonda byla ponechána in situ ,,na spád“ po celou dobu operace. U každého pacienta byl měřen pasivní odpad z gastrické sondy (dále gastrický aspirát) zavedené drenážním ústím PLMA. Na konci operace po vyjmutí PLMA z úst pacienta bylo sledováno znečištění ventrální strany masky. Za regurgitaci byla považována přítomnost žaludečního obsahu v drenážním tubu masky. Během výkonu byly hodnoceny známky aspirace do plic (pokles saturace kyslíku, známky bronchospasmu, objevení se žaludečního obsahu v dechové trubici laryngeální masky a jiné, jinak nevysvětlitelné ventilační problémy).
Výsledky jsou prezentovány jako absolutní a relativní četnosti pro kategorická data, pro nominální data jako medián a rozpětí kvartilů, významnost rozdílů proměných je hodnocena pomocí Mannova-Whitneyova U-testu nebo Wilcoxonovým srovnávacím párovým testem.
Výsledky
V souboru bylo 97 pacientů, z toho 62 žen (64 %). Věk byl 54 let (37–64 let), rizikové skóre ASA 1 mělo 45 pacientů (46 %), u ASA 2 to bylo 43 pacientů (44 %) a ASA 3 mělo 9 pacientů (9 %). BMI 26 kg . m-2 (23–29 kg.m-2), z toho BMI nad 30 kg . m-2mělo 21 pacientů (22 %). Operace trvala 60 minut (40–80 min).
U všech pacientů byla úspěšně zavedena PLMA, na první pokus u 77 % pacientů.
Podrobné výsledky uvádí tabulka 1.
Pacienti s BMI > 30 kg . m-2 měli proti ostatním vyšší inspirační tlaky v dýchacích cestách na začátku operace 21 cm H2O (16–23 cm H2O) vs 17 cm H2O (14–20 cm H2O), p = 0,002; rozdíl trval i po aplikaci kapnoperitonea 25 cm H2O (22–30 cm H2O) vs 22 cm H2O (19–25 cm H2O), p = 0,001). Vzdálenost od rtů po konec bite bloku PLMA byla 1,5 cm (1,5–2,0 cm) u pacientů s BMI > 30 kg . m-2 a 2,0 cm (1,5–2,5 cm) u pacientů s BMI < 30 kg . m-2 – graf 1.

NGS byla úspěšně zavedena v 99 % případů na první pokus, u 1 pacienta odhalila nemožnost zavést sondu do foldover pozice. Návrat žaludečního obsahu do drenážního tubu PLMA se vyskytl u 3 pacientů v průběhu operace, obsah drenážního tubu byl odsát, NGS ponechána in situ. U těchto pacientů, ani u ostatních nebyl po vytažení PLMA na konci operace shledán žaludeční obsah na povrchu PLMA; taktéž jsme nezaznamenali klinicky významnou aspiraci.
Diskuse
Zajištění dýchacích cest k laparoskopické cholecystektomii pomocí PLMA bylo v našem souboru bezpečné: u žádného pacienta nedošlo k aspiraci do plic, v průběhu operace nedošlo k selhání ventilace, obézní pacienti nepředstavovali zvýšené riziko.
Klasická LM byla využita k laparoskopii [5], avšak těsnost masky jen do 20 cm H2O znemožňovala v této indikaci širší využití. Naproti tomu PLMA potvrdila dokonalou separaci dýchacích cest i při tlacích do 28–32 cm H2O [1], její design – systém 2 manžet: periglotická cirkulární a anterodorzální – umožňuje lepší přizpůsobení přední manžety faryngeální sliznici.
V roce 2002 byly publikovány první práce s využitím PLMA k laparoskopii. Lu srovnával ventilaci při užití PLMA s LMA u 80 pacientů během laparoskopické cholecystektomie. Gastrická inflace se objevila ve 3 případech LMA, u skupiny PLMA ne. Autoři považují PLMA za vhodnou alternativu pro zajištění dýchacích cest (DC) u laparoskopických výkonů, nicméně užití LMA classic nedoporučují [6].
Maltby srovnával PLMA [7] s tracheální intubací (TI) u 109 pacientů podstupujících laparoskopickou cholecystektomii. U neobézních pacientů (BMI < 30) obě možnosti zajištění DC vedly ke srovnatelné ventilaci. Změny v distenzi žaludku během operace byly podobné v obou skupinách. PLMA vedla k hladkému vyvedení z anestezie s výraznou redukcí výskytu kašle. Na rozdíl od našich výsledků 4 ze 16 obézních pacientů museli být přeintubováni z důvodů špatné těsnosti PLMA pro vysoký inspirační tlak, neúspěšné zavedení a bronchospasmus.
Bimla [8] publikoval 97 úspěšných zavedení PLMA k laparoskopickým operacím, u třech pacientů se zavedení PLMA nezdařilo; při 49 cholecystektomiích se u jednoho pacienta vyskytly ventilační problémy; aspirace do plic nebyla pozorována.
V roce 2006 Shroff [9] použil u 46 laparoskopických cholecystektomií úspěšně PLMA, neuvádí nežádoucí příhody; BMI byl 22.
Naše práce přináší další důkaz, že PLMA lze užít k laparoskopické cholecystektomii. Byť v malém počtu, ale ve výše uvedených citacích se objevují problémy s inzercí PLMA a případně ventilací při použití PLMA. Obdobné nedostatky jsme v našem souboru nepozorovali, což dáváme do souvislosti s pečlivým ověřením těsnosti několika metodami (viz metodika). Správnou pozici PLMA u našich pacientů dokazuje mimo jiné i sledování hloubky zavedení masky, kterou jsme měřili pomocí protruze bite bloku mimo ústa. U našich pacientů byla protruze 2 cm, což je v souladu s doporučením [10]. Navíc inspirační tlaky našich pacientů, signifikantně vyšší u pacientů s nadváhou (max. 35 cm H2O), byly stále v limitu uváděném pro těsnost PLMA (28–32 cm H2O). Na přijatelných inspiračních tlacích se podílí i režim tlakově řízené ventilace zvolený u našich pacientů. Doporučený tlak v manžetě výrobcem je maximálně 60 cm H2O. Průměrný tlak v manžetě u našich pacientů měřený manometrem byl 40 cm H2O (max. 50). Byl to minimální tlak, při kterém nedocházelo k úniku vzduchu okolo manžety při inspiraci. Sledováním tlaku v manžetě lze zabránit přefouknutí manžety, které může vést k menší adaptaci anatomie faryngu, většímu tlaku na sliznici, a to bez zvýšení těsnosti DC [11].
Zvýšený intraabdominální tlak je udáván jako příčina zvýšeného výskytu regurgitace u laparoskopických operací. Zvyšuje však skutečně pneumoperitoneum incidenci regurgitací? Manometrické studie reflux neprokazují. Zvýšený intragastrický tlak způsobuje reflexní zvýšení tonu dolního jícnového svěrače, zvyšuje bariérový tlak a chrání před pasivním refluxem žaludečního obsahu [12]. Klinické studie prokazují reflux do jícnu, ne tracheálně [13]. Kromě toho je reziduální objem žaludku obecně u plánovaných výkonů malý [1, 8], v naší studii byl u 41 % pacientů nulový a u 59 % v průměru 20 ml.
Zvýšená incidence refluxu při laparoskopických operacích proti běžným laparotomiím není dokumentována ve studiích, ale je běžně publikována jako „zvýšené riziko“.
Žádná velká randomizovaná studie nesrovnala incidenci klinicky signifikantní plicní aspirace mezi tracheální intubací a laryngeální maskou, ale výskyt se zdá být stejný (1 aspirace na 5–10 tisíc anestezií) u zdravé populace podstupující elektivní výkony [14, 15]. Je nutno si uvědomit, že klinická studie, která by např. demonstrovala 50% redukci výskytu aspirace PLMA vs LMA, by vzhledem k nízké incidenci aspirací vyžadovala 1 300 000 pacientů v každé skupině [16].
U 3 našich pacientů se objevila regurgitace žaludečního obsahu v drenážním tubu PLMA bez klinických známek aspirace, či průkazu znečištění ventrální části masky na konci operace (1 pacient byl ze skupiny obézních). NGS č. 14 byla zavedena u všech pacientů s cílem předejít malpozici PLMA typu foldover a zabránit distenzi žaludku s odvodem reziduálního obsahu žaludku. Zavedení bylo snadné a rychlé.
Závěr
LMA-ProSeal™laryngeální maska může být bezpečnou možností zajištění dýchacích cest pro laparoskopické cholecystektomie.
Došlo 27. 10. 2007.
Přijato 8. 1. 2008.
Adresa pro korespondenci:
MUDr. Dagmar Zvoníčková
Závodní 2
60200 Brno
e-mail: dagmar.zvonickova@fnusa.cz
Zdroje
1. Brain, A. I. J. The LMA ProSeal: a laryngeal mask with an oesophageal vent. Br. J. Anaesth., 2000, 84, p. 650–654.
2. Kihara, S., Brimacombe, J. Sex-based ProSeal laryngeal mask airway size selection: a randomised crossover study of anesthetized male and female adult patients. Anesth. Analg., 2003, 97, p. 280–284.
3. O’Connor, C. J. Jr., Davies, S. R. O. V., Stix, M. S. “Soap bubbles“ and “gauze thread“ drain tube tests. Anesth. Analg., 2001, 93, p. 1082.
4. O’Connor, C. J. Jr., Borromeo, C. J., Stix, M. S. Assessing ProSeal laryngeal mask positioning: the suprasternal notch test. Anesth. Analg., 2002, 94, p. 1374–1375.
5. Brain, A. I. J. The laryngeal mask – a new concept in airway management. Br. J. Anaesth., 1983, 55, p. 801–805.
6. Lu, P. P., Brimacombe, J., Yang, C. et al. ProSeal versus the Classic laryngeal mask airway for positive pressure ventilation during laparoscopic cholecystectomy. Br. J. Anaesth., 2002, 88, p. 824–827.
7. Maltby, J., Roger, Beriault, Michael, T., Watson, Neil, C. et al. The LMA-ProSealTM is an effective alternative to tracheal intubation for laparoscopic cholecystectomy. Canadian Journal of Anesthesia, 2002, 49, p. 857–862.
8. Bimla, S., Chand, S., Abhijit, B. et al. Proseal Laryngeal Mask Airway: A Study of 100 Consecutive Cases of Laparoscopic Surgery. Indian Journal of Anaesthesia, 2003, 47, p. 467–472.
9. Rao, R. S., Nair, S., Nair, N. S., Kamath, V. G. Acceptability and effectiveness of a breast health awareness programme for rural women in India. Indian J. Med. Sci., 2005, 59, p. 398–402.
10. Stix, M. S., O’Connor, C. J., Jr. Depth of insertion of the ProSeal laryngeal mask airway. Br. J. Anaesth., 2003, 90, p. 235–237.
11. Keller, C., Brimacombe, J. Mucosal pressure and oropharyngeal leak pressure with the ProSeal versus laryngeal mask airway in anaesthetized paralysed patients. Br. J. Anaesth., 2000, 85, p. 262–266.
12. Roberts, C. J., Goodman, N. W. Gastro-oesophageal reflux during elective laparoscopy. Anaesthesia, 1990, 45, p. 1009–1011.
13. Halevy, A., Kais, H., Efrati, Y. Continuous esophageal pH monitoring during laparoscopic cholecystectomy. Surg. Endosc., 1994, 8, p. 1294–1296.
14. Brimacombe, J. R., Berry, A. The incidence of aspiration associated with the laryngeal mask airway. A meta–analysis of published literature. J. Clin. Anesth., 1995, 7, p. 297–305.
15. Warner, M. A., Warner, M. E., Weber, J. G. Clinical significance of pulmonary aspiration during the perioperative period. Anesthesiology, 1993, 78, p. 56–62.
16. Cook, T. M., Nolan, J. P. The Pro-Seal laryngeal mask airway. Anaesthesia, 2002, 57, p. 288–289.
Štítky
Anestéziológia a resuscitácia Intenzívna medicínaČlánok vyšiel v časopise
Anesteziologie a intenzivní medicína

2008 Číslo 2
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
- Kvalita výživy na JIS a následná kvalita života spolu úzko súvisia
- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
Najčítanejšie v tomto čísle
- Nozokomiální versus komunitní infekce na JIP
- Epidemiologie invazivní kandidózy a kandidémie – stále aktuální problém
- Trojhladinová ventilácia pľúc (3LV® – 3 level ventilation) – prvé klinické skúsenosti
- Laryngeální maska LMA-ProSeal™ – bezpečná možnost zajištění dýchacích cest pro laparoskopické cholecystektomie
