-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Ultrazvukem naváděné kompartmentové bloky v pooperační analgezii
Autoři: Michálek Pavel; Vobrubová Eliška
Působiště autorů: Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a Všeobecné fakultní nemocnice, Praha
Vyšlo v časopise: Anest. intenziv. Med., 24, 2013, č. 6, s. 410-418
Kategorie: Postgraduální vzdělávání - Echodidaktika
ÚVOD
Analgezie břišní a hrudní stěny byla v minulosti pro velké výkony rutinně poskytována pomocí epidurálního katétru. Tato metoda poskytne výbornou analgezii, ale je spojena s některými negativními jevy. Pouze přibližně dvě třetiny epidurálních katétrů jsou plně funkční, epidurální katétr je obvykle zaváděn již před výkonem při vědomí, což není pro pacienty příjemné, epidurální blokáda způsobuje vazodilataci s poklesem krevního tlaku a raritně může být spojena i s život ohrožujícími komplikacemi, jako je epidurální absces nebo hematom [1, 2]. Zavedení epidurálního katétru má navíc své absolutní kontraindikace – poruchy hemokoagulace, užívání antikoagulačních látek nebo protidestičkových preparátů, lokální infekci v místě vpichu [2]. Epidurální analgezie je také příliš invazivní technikou pro některé menší výkony, jako jsou operace tříselné kýly, pupeční kýly, minilaparotomie nebo výkony na prsu.
Ze všech výše uvedených důvodů byly a jsou hledány alternativní, méně invazivní techniky k poskytnutí analgezie břišní a hrudní stěny. Kompartmentové bloky v těchto oblastech jsou především analgetické, pouze blokáda psoas kompartmentu je primárně používána k chirurgické anestezii.
DEFINICE KOMPARTMENTU A KOMPARTMENTOVÉHO BLOKU
Kompartment je v regionální anestezii určitý anatomický prostor, který se nalézá mezi dvěma svaly, fasciemi nebo svalem a fascií. Tento prostor je často virtuální za normálních podmínek, ale po aplikaci lokálního anestetika nebo fyziologického roztoku se stává zřetelným. Ve většině prostorů probíhají malé nervy, které jsou ultrazvukem nezachytitelné. Pomocí ultrazvuku je možné přesně lokalizovat jednotlivé anatomické struktury prostoru (sval, fascii, pleuru, peritoneum), sledovat pasáž jehly, polohu jejího hrotu a distribuci lokálního anestetika. Pod kontrolou ultrazvukem je také možné zavést do kompartmentu katétr pro pokračující analgezii. Kompartmentové bloky s pomocí ultrazvuku jsou většinou technicky jednoduché a časově nenáročné (minuty) a je možné je provádět i na pooperačních odděleních, standardních odděleních nebo na urgentním příjmu.
KOMPARTMENTOVÉ BLOKY V OBLASTI LUMBÁLNÍHO PLEXU
V oblasti lumbálního plexu je možné použít zadní přístup v paravertebrálním prostoru nebo přední přístup, kdy jsou nervy blokovány pod fascia iliaca. Distální přístup je zatížen nižší četností komplikací.
Psoas compartment blok
Tento blok byl poprvé popsán Chayenem v roce 1974. Jeho principem je blokáda většiny nervů lumbárního plexu ze zadního přístupu v úrovni L4–L5. Uvnitř m. psoas probíhají blízko u sebe n. femoralis, n. cutaneus femoris lateralis a n. obturatorius. Nervus femoralis a n. cutaneus femoris lateralis obvykle probíhají ve fasciálním pouzdru, které rozděluje m. psoas na dvě části – menší dorzální a větší ventrální. Nervus obturatorius může také probíhat v tomto pouzdru, ale častěji je od ostatních nervů oddělen další vrstvou svalu. Klasické techniky využívaly ztráty odporu a její kombinace s neurostimulací.
Psoas compartment blok je používán jako ane-stetická nebo analgetická technika při výkonech na kolenním kloubu včetně artroskopií, patelle, ale i k analgezii po operacích na kyčelním kloubu a distálním femuru [3]. Tato blokáda však může být spojena s potenciálně závažnými komplikacemi – únikem anestetika do epidurálního nebo subarachnoidálního prostoru, či s intravaskulární aplikací lokálního anestetika. Obecně je femorální blok nebo fascia iliaca blok v úrovni třísla bezpečnější technikou anestezie lumbálního plexu.
Při ultrazvukem naváděné technice používáme zakřivenou (kurvilineární, konvexní) sondu (frekvence 8–3 MHz), která je umístěna 4 cm od meziobratlového prostoru v úrovni L4–L5 nebo L3–L4 v horizontální rovině. V této projekci zobrazíme obratlové tělo mediálně a dále m. erector spinae, m. quadratus lumborum a nejhlouběji m. psoas major (obr. 1) [4]. Dorzální část m. psoas se nalézá v hloubce 5–8 cm podle konstituce pacienta. 100 mmdlouhá stimulační jehla je vedena od mediálního pólu sondy téměř kolmo ke kůži pod dorzální fascii m. psoas major. S výhodou lze kombinovat ultrazvuk s motorickou stimulací – záškuby patelly nebo vnitřní strany stehna. Po negativní aspiraci aplikujeme 15–20 ml lokálního anestetika (levobupivakain, bupivakain 0,375%). Původní technika používala velké objemy 30–40 ml anestetika, což ale zvyšuje četnost výskytu komplikací.
Obr. 1. Ultrazvukový obraz pro psoas kompartment blok (zdroj: veřejná doména, www.nysora.com) ES – m. erector spinae, AP – trnový výběžek obratle, VB – tělo obratle, PM – m. psoas major, K – ledvina 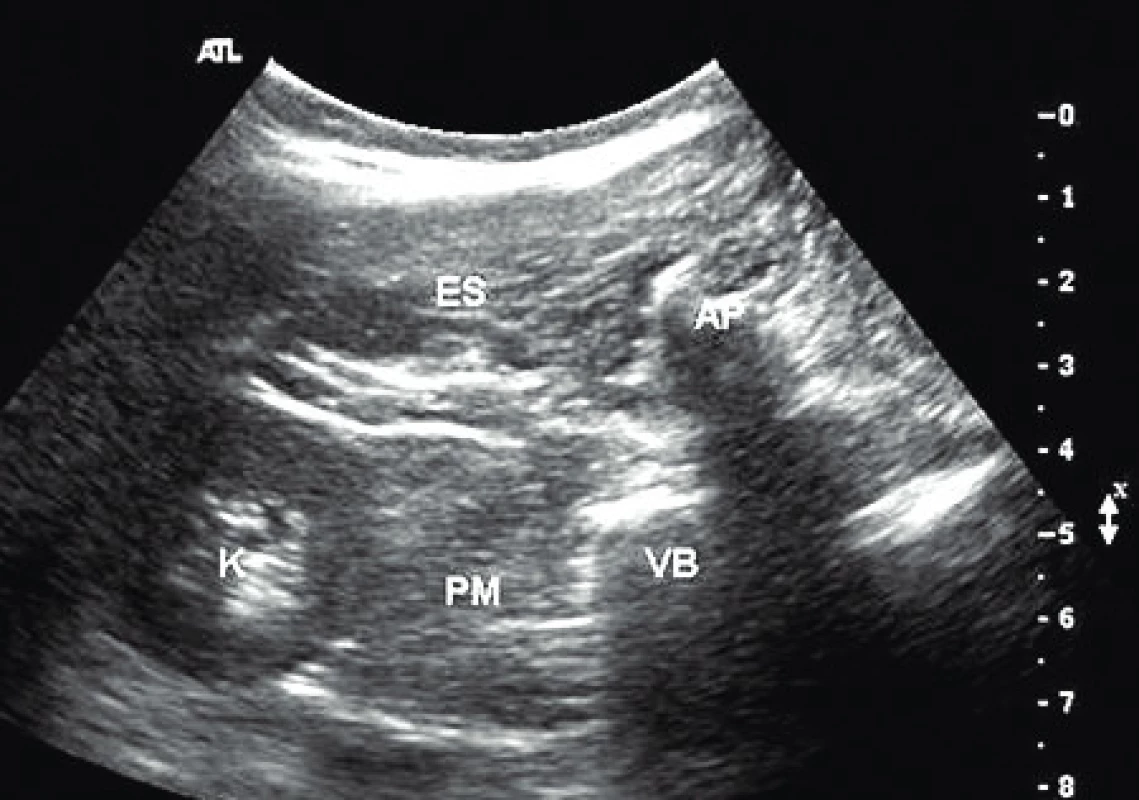
Fascia iliaca blok
Tento kompartmentový blok byl poprvé použit Dalensem (1989). Jedná se o blokádu tří nervů, které jsou součástí lumbálního plexu – n. femoralis, n. femoris cutaneus lateralis a n. obturatorius. Všechny tyto nervy probíhají v oblasti nad tříselným vazem v prostoru pod fascia iliaca. Nejvíce laterálně probíhá n. cutaneus femoris lateralis, uprostředn. femoralis a mediálně n. obturatorius.
Jednostranná blokáda fascia iliaca kompartmentu poskytne předoperační analgezii u zlomenin krčku stehenní kosti a proximálního femuru – ve Spojeném království je používána již na urgentním příjmu [5] – a také perioperační a pooperační analgezii u chirurgických výkonů v této oblasti, na přední straně stehna a koleni včetně artroskopií. Blokádu je možné provést jednorázově, kdy je nejčastěji používána IP technika z laterálního směru nebo zavést katétr pro kontinuální analgezii.
Při IP technice lineární sondu umístíme rovnoběžně s tříselným vazem a pod ním, zobrazíme femorální tepnu, fascia lata, fascia iliaca, n. femoralis a m. iliacus (obr. 2a, 2b) [6]. Jehlu zavádíme z laterálního směru mediálně s použitím IP techniky. Hrot jehly nejprve perforuje fascia lata a poté fascia iliaca laterálně od průběhu n. femoralis. Po aplikaci lokálního anestetika je separována fascia iliaca od m. iliacus. Pro zavedení katétru je nejčastěji používána technika jiná, kdy je sonda položena rovnoběžně s průběhem femorální tepny a mírně laterálně od femorálního nervu tak, aby její horní pól překrýval průběh tříselného vazu. IP technikou je poté zaveden katétr pod fascia iliaca kraniálním směrem. Při jednorázové blokádě aplikujeme 30 ml anestetika (0,375% levobupivakain, bupivakain), při katétrové technice ředěné lokální anestetikum rychostí 5–10 ml/hod.
Obr. 2a, 2b Provedení ultrazvukem naváděného fascia iliaca bloku Sonda je položena rovnoběžně pod tříselným vazem a jehla je pomocí IP techniky zavedena laterálně od nervus femoralis pod fascia iliaca. LFCN – n. cutaneus femoris lateralis, FL – fascia lata, FI – fascia iliaca, IM – m. iliacus. 
KOMPARTMENTOVÉ BLOKY NA BŘIŠNÍ STĚNĚ
Kompartmentové bloky břišní stěny jsou založeny na faktu, že nervy senzitivně zásobující kůži břicha a břišní stěnu probíhají v prostorech mezi břišními svaly. Distribuce lokálního anestetika z těchto prostorů je pomalá díky nízkému prokrvení oblasti, a tak i jednorázová blokáda poskytne analgezii v délce až 16 hodin. Blokády jsou technicky jednoduché a lze je provést v případě potřeby i opakovaně na lůžku nebo je možné do prostoru zavést katétr pro pokračující analgezii.
„Rectus sheath“ blok
Aplikace lokálního anestetika do pochvy přímého břišního svalu byla poprvé popsána již okolo roku 1920 jedním z pionýrů regionální anestezie, Gastonem Labatem. Břišní stěna je inervována předními raménky torakolumbálních míšních segmentálních nervů (Th6–L1). Terminální části nervů se po výstupu z prostoru mezi m. transversus abdominis a m. obliquus abdominis internus zanořují do pochvy m. rectus abdominis, mezi sval a jeho hlubokou (dorzální) fascii. V tomto prostoru probíhají terminální větve mezižeberních nervů Th6–Th11 a n. subcostalis, které navzájem vytvářejí spojky doprovázející tepénky.
„Rectus sheath“ blok je téměř vždy prováděn oboustranně a poskytne analgezii po operacích pupeční kýly a malých středních laparotomiích. Pro rozsáhlé laparotomie je nutné použít dvě místa vpichu na každé straně – nad pupkem a pod pupkem. Limitací je celková dávka lokálního ane-stetika. „Rectus sheath“ blok se často používá u dětských pacientů [7, 8].
Existuje několik technik ultrazvukem naváděné blokády pochvy přímého svalu. Při námi preferovaném přístupu je sonda položena v horizontální rovině vedle pupku v úrovni medioklavikulární čáry. Zde na ultrazvukovém obraze obvykle vidíme následující struktury – laterálně oba šikmé svaly břišní a m. transversus abdominis, a mediálně od nich m. rectus abdominis (obr. 3). Sondu posuneme mírně mediálním směrem, tak aby byla zobrazena pouze mezisvalová fascie a m. rectus. V této projekci se sval podobá rybě. Jehlou postupujeme z laterálního směru do mediálního IP technikou (obr. 4). V konečné pozici leží hrot jehly těsně u hluboké fascie m. rectus a po aplikaci anestetika vidíme separaci fascie od svalové hmoty. Do takto vytvořeného prostoru je možné zavést i katétr [9]. Podle rozsahu operační rány používáme 10–20 ml lokálního anestetika na každé straně (0,25–0,375% levobupivakain, bupivakain). Možnou komplikací je perforace peritonea nebo břišních orgánů při příliš hlubokém zavedení jehly.
Obr. 2. Ultrazvuková anatomie pod úrovní pupku EOM – m. obliquus abdominis externus, IOM – m. obliquus abdominis internus, TAM – m. transversus abdominis, RM – m. rectus abdominis 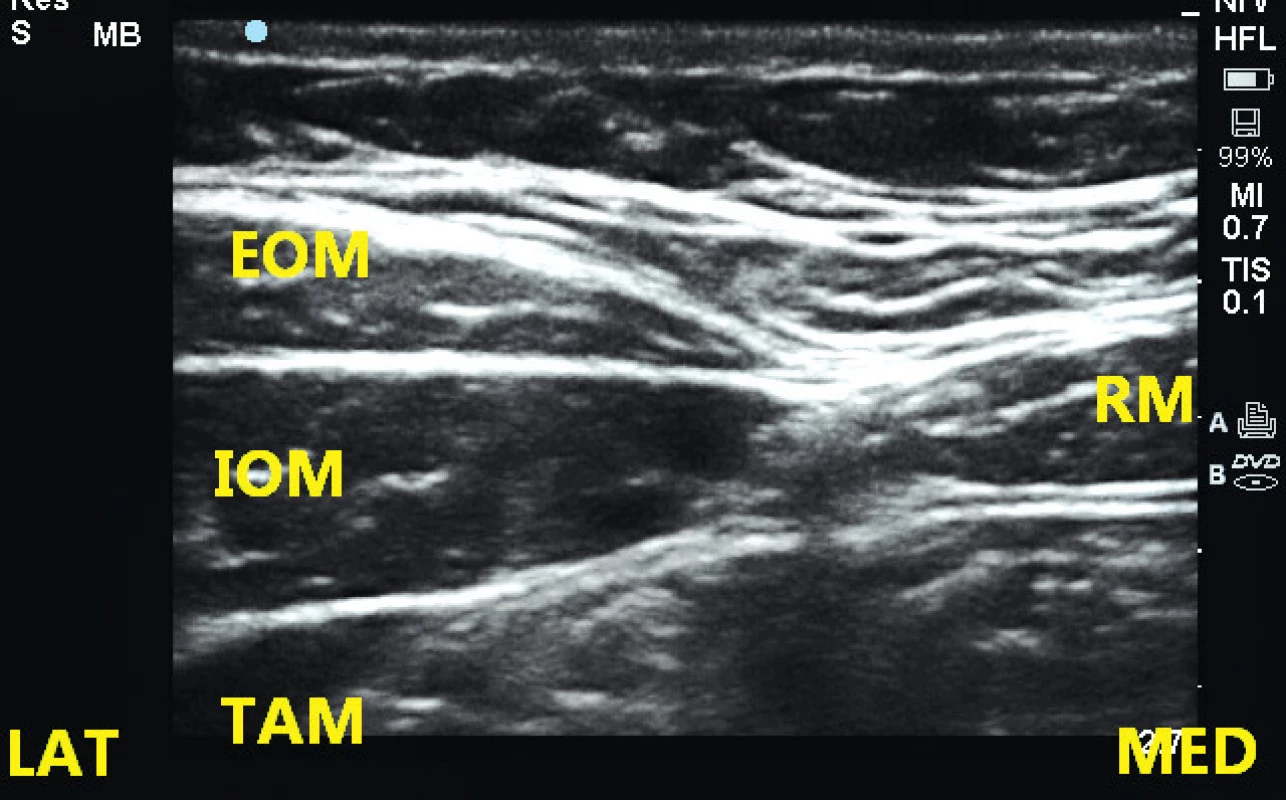
Obr. 4a, 4b Technika provedení rectus sheath bloku v úrovni pupku RM – m. rectus abdominis, DFRM – dorzální fascie m. rectus, P – peritoneum, n – jehla. 
Transversus abdominis plane (TAP) blok
Tento blok byl vyvinut irskými anesteziology v čele s McDonnellem v roce 2004 [10]. Jeho anatomickým podkladem je blokáda předních ramének mezižeberních nervů Th6–Th11, subkostálního nervu a vláken z míšního kořene L1 v laterální části břišní stěny, kde probíhají v prostoru mezi m. obliquus abdominis internus a m. transversus abdominis. Jednostranná blokáda je používána k perioperační a pooperační analgezii při operacích tříselné kýly, appendektomiích, oboustranná při Pfannenstielově řezu a středních laparotomiích. Původní technika využívala místo vpichu v Petitově trojúhelníku, epidurální Tuohyho jehlu a dva „click“ fenomény při zavádění – první při zavedení hrotu jehly mezi oba šikmé břišní svaly a druhý při dosažení prostoru mezi m. obliquus abdominis internus a m. transversus abdominis [10].
Při ultrazvukem naváděné technice je možné použít jak IP, tak OOP techniku. Při námi používané IP technice umístíme vysokofrekvenční li-neární sondu nad Petitův trojúhelník v horizontální rovině (obr. 5a) a zobrazíme oba šikmé břišní svaly a m. transversus abdominis (obr. 5b) [11]. Jehlu vedeme IP technikou z ventrální strany sondy tak, aby její hrot v konečné pozici dosahoval mezi m. obliquus abdominis internus a m. transversus abdominis (viz obr. 5b). Lokální anestetikum aplikované do prostoru vytváří hypoechogenní depo mezi oběma výše jmenovanými svaly. Pro jednostrannou blokádu podáváme 20 ml 0,25–0,375% levobupivakainu nebo bupivakainu, pro oboustranný blok 30–40 ml lokálního ane-stetika tak, aby celková dávka nepřesáhla maximální povolenou hodnotu (např. levobupivakain2 mg . ml-1). Komplikace spojené s TAP blokem jsou minimální, přesto i při navádění ultrazvukem byla na pravé straně popsána arteficiální punkce jater se vznikem hemoperitonea [12].
Obr. 5a, 5b Technika ultrazvukem naváděného TAP bloku Sonda je položena horizontálně do Petitova trojúhelníku, zobrazeny m. obliquus abdominis externus, internus a transversus abdominis. Jehla je vedena IP technikou mezi hluboký šikmý sval a m. transversus abdominis. EOM – m. obliquus abdominis externus, IOM – m. obliquus abdominis internus, TAM – m. transversus abdominis, n – jehla. 
Subkostální TAP a TRAP blok
Modifikace TAP bloku v subkostální oblasti (sTAP) byla poprvé publikována Hebbardem v roce 2009 [13]. V úrovni přední axilární čáry se vyskytují stejné svalové struktury jako nad spina iliaca, tedy m. obliquus abdominis externus, internus a transversus abdominis. Svaly jsou ale tenčí, je méně podkožního tuku, a proto cílový prostor („transversus abdominis plane“) leží ve výrazně menší hloubce než u klasického TAP bloku. Přesto v subkostální oblasti existuje jeden anatomický rozdíl proti oblasti pod pupkem – m. transversus abdominis zasahuje více mediálně a přikládá se pod laterální část m. rectus abdominis, čímž vytváří „transversus-rectus abdominis plane“ (TRAP) – obrázek 6. V těchto kompartmentech (sTAP a TRAP) probíhají nervová vlákna z předních ramének mezižeberních nervů Th6–Th8 (Th9) [14]. Jednostranný sTAP blok poskytne analgezii po otevřených cholecystektomiích, laterálních transverzálních i vertikálních minilaparotomiích. Pro pooperační analgezii zavádíme katétr, většinou pod ultrazvukovou kontrolou a skrz Tuohyho jehlu (obr. 7). Oboustranná blokáda je dobrou analgetickou technikou pro všechny operace nad úrovní pupku.
Obr. 3. Rovina mezi m. transversus abdominis a m. rectus (TRAP) v subkostální oblasti TAM – m. transversus abdominis, RM – m. rectus abdominis, n – jehla 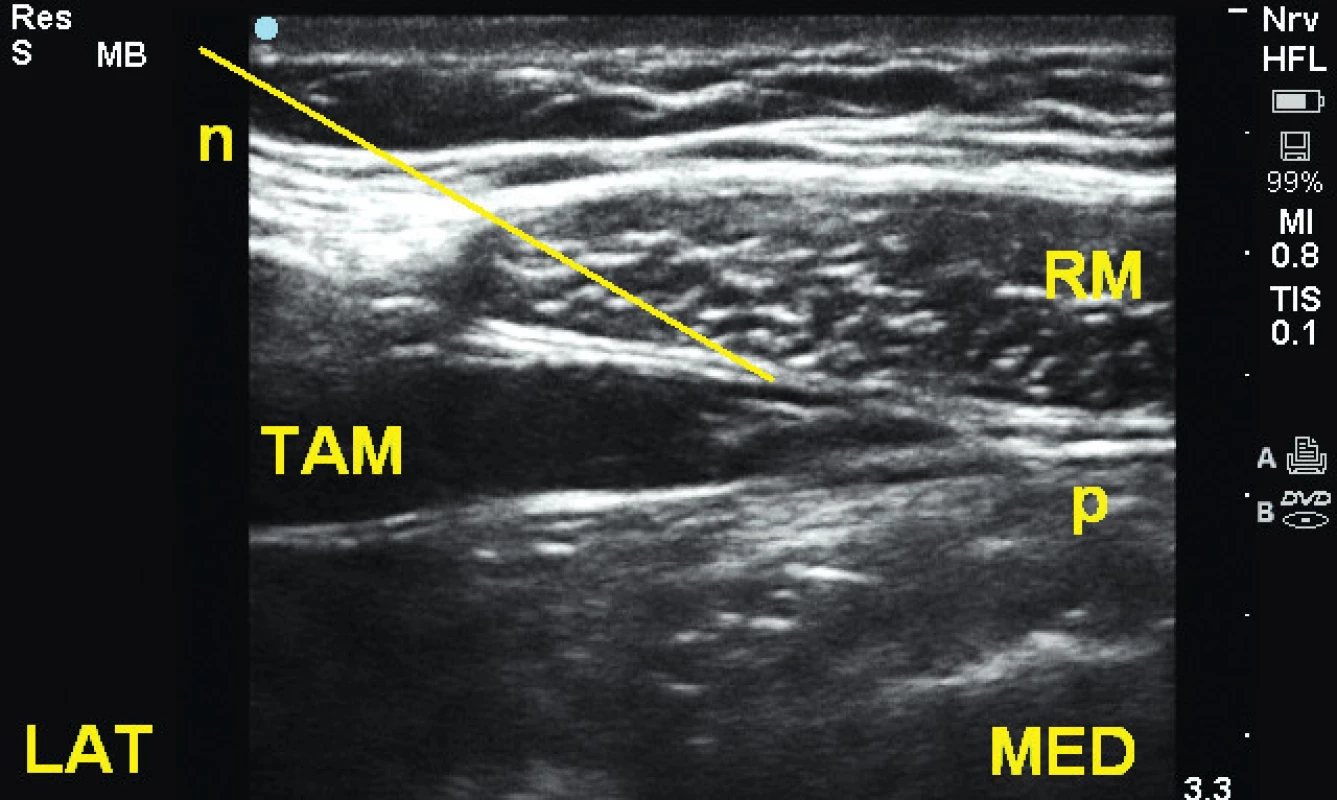
Obr. 4. Fixovaný subkostální TAP katétr pro pooperační analgezii 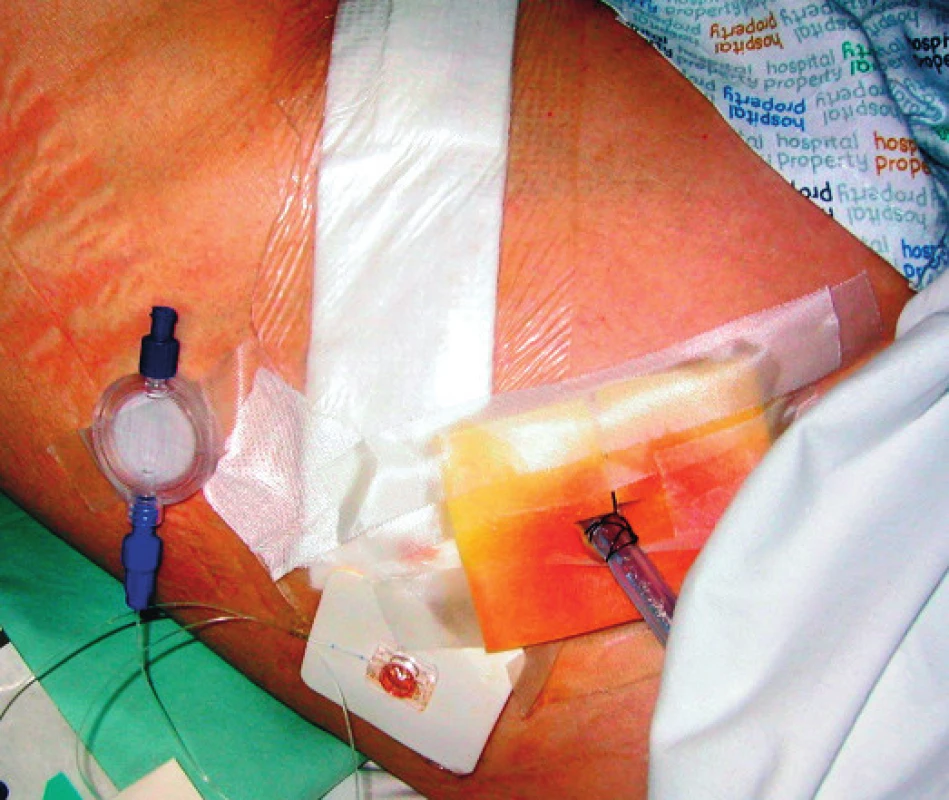
Při sTAP bloku přiložíme lineární sondu pod úroveň žeber, tak, aby její laterální hrana byla v úrovni střední axilární čáry. Zobrazíme linii tří výše uvedených svalů a jehlu vedeme IP technikou z laterální strany tak, aby se její hrot dostal do prostoru mezi m. obliquus abdominis ínternus a m. transversus abdominis (obr. 8a, obr. 8b). Zde po negativní aspiraci aplikujeme 15–20 ml lokálního anestetika (0,25–0,375% levobupivakain nebo bupivakain). Jestliže jehlu zavádíme více mediálně, dostane se její hrot mezi m. rectus abdominis a m. transversus abdominis (viz obr. 6).
Obr. 8a, 8b Provedení TAP bloku v subkostální oblasti Lineární sonda je položena do podžebří, rovnoběžně s průběhem žeber a zobrazeny stejné struktury jakou klasického TAP bloku. Používáme IP techniku. 
Obr. 8a, 8b Provedení TAP bloku v subkostální oblasti Lineární sonda je položena do podžebří, rovnoběžně s průběhem žeber a zobrazeny stejné struktury jakou klasického TAP bloku. Používáme IP techniku. 
Pro rozsáhlé laparotomie je možné kombinovat oboustranný TAP blok se subkostálním TAP blokem nebo s rectus sheath blokem [15]. Používáme méně koncentrované lokální anestetikum (0,2%) tak, abychom při velkém objemu okolo 50 ml nepřekročili maximální doporučenou dávku.
KOMPARTMENTOVÉ BLOKY NA HRUDNÍ STĚNĚ:
Chirurgie v oblasti hrudníku je nehomogenní skupinou výkonů i pro anesteziologa. Operace prsu jsou relativně povrchové a nejsou spojeny s pooperační bolestí vysoké intenzity (s výjimkou exenterací axily). Naopak po resekčních výkonech v hrudní dutině jsou bolesti limitující, omezují dechovou rehabilitaci i mobilizaci pacienta a vedou ke zvýšení respiračních komplikací. Ultrazvuk se používá pro interpektorální bloky a také pro lokalizaci paravertebrálního prostoru.
Interpektorální (Pecs) I a II blok
Interpektorální bloky byly popsány v roce 2011 a 2012 španělským anesteziologem Rafaelem Blancem, který dlouhá léta pracuje ve Spojeném království [16, 17]. Jedná se o aplikaci většího objemu lokálního anestetika do prostoru mezi m. pectoralis major a minor v podklíčkové oblasti. Zde probíhají pektorální nervy (z brachiálního plexu), které inervují pektorální svaly. Laterální pektorální nervy vznikají nejčastěji z kořenů C5, C6 a C7, zatímco mediální pektorální nervy z C8 a Th1. V prostoru dále probíhají přední větévky mezižeberních nervů, které inervují mediální část prsu. Poslední nervy, které probíhají v blízkosti interpektorálního prostoru jsou n. thoracicus longus a n. thoracodorsalis, končící v oblasti axily. Tyto bloky v kombinaci poskytují kvalitní pooperační analgezii po všech výkonech na prsu – excizích a ostatních prs šetřících výkonech (PŠV), mastektomiích, exenteracích axily.
Pecs I blok poskytuje analgezii v oblasti prsu, zatímco pecs II blok analgezii pro výkony v axile. Pro provedení pecs I bloku položíme lineární(12–5 MHz) sondu pod střed klíční kosti rovnoběžně s ní a posunujeme laterálním směrem, dokud nenalezneme ve středu obrazu pulzaci a. thoracoacromialis (obr. 9a) [16]. Preferujeme punkci IP technikou od mediálního konce sondy laterálním směrem, i když původní Blancova technika používá opačný přístup. Hrot jehly by měl dosáhnout interpektorálního prostoru laterálně od tepny a po negativní aspiraci aplikujeme 20–30 ml 0,25% bupivakainu nebo levobupivakainu, přičemž lokální anestetikum vytváří hypoechogenní depo mezi oběma pektorálními svaly (obr. 9b). Při pecs II bloku je cílem dosáhnout laterální hrany m. pectoralis minor mezi druhým a čtvrtým žebrem [17]. Sondu posouváme laterálně a kaudálně do axily, až do chvíle, kdy zobrazíme současně průběh druhého, třetího a čtvrtého žebra, oba pektorální svaly a m. serratus anterior (obr. 10). „In plane“ technikou postupujeme z mediálního do laterálního směru. 10 ml lokálního anestetika aplikujeme mezi pektorální svaly a dalších 15–20 ml mezi m. pectoralis minor a m. serratus anterior. Riziko komplikací je při Pecs blocích minimální. Poslední nedávno popsanou technikou je aplikace anestetika pod m. serratus anterior v úrovni Th4–Th5 v medioklavikulární čáře, která by měla poskytnout analgezii většiny hrudní stěny [18].
Obr. 9a Zobrazení anatomických struktur při pecs I bloku PMM – m. pectoralis major, PMm – m. pectoralis minor, Pl – pleura, A – a. thoracoacromialis 
Obr. 9b Poloha jehly a distribuce lokálního anestetika mezi pektorálními svaly při pecs I bloku 
Obr. 5. Poloha sondy při pecs I, pecs II a serratus anterior plane (sap) bloku 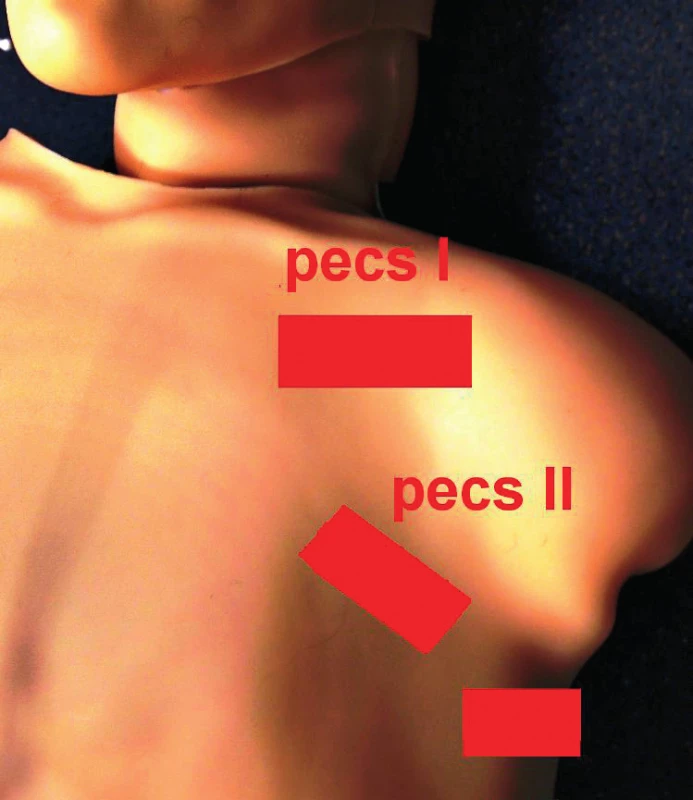
Paravertebrální blokáda
Paravertebrální blok byl používán z různých indikací již před 1. světovou válkou Hugo Selheimem v Lipsku. V pozdějších letech byl pozapomenut, především z důvodu vývoje bezpečnější celkové anestezie. Jeho renesance v 70. letech minulého století je spojena se jménem Petera Lönnqvista.
Hrudní paravertebrální prostor má klínovitý tvar. Dorzálně je ohraničen příčnými výběžky obratlů a ligamentum costotransversarium superius, ventrolaterálně parietální pleurou a mediálně obratlovými těly s meziobratlovými otvory. Fascia endothoracica, která spojuje žebra a lateroventrální části obratlových těl, rozděluje paravertebrální prostor na dva subkompartmenty – zadní (subendotorakální) a přední (extrapleurální paravertebrální). V zadní části prostoru probíhají kořeny míšních hrudních nervů a mezižeberní nervy, zatímco v přední části leží sympatická ganglia a provazec. Paravertebrální prostor komunikuje s prevertebrálním prostorem, epidurálním a mezižeberním prostorem. Paravertebrální blokáda je používanou technikou při hrudních operacích (s katétrem), operacích prsu, ale i pro ovlivnění akutní bolesti jiné etiologie (fraktury žeber, kontuze hrudní stěny) nebo chronické bolesti (postherpetická neuralgie, nádorová bolest při infiltraci prsu, hrudní stěny).
Při ultrazvukem naváděné paravertebrální blokádě je pacient v poloze vsedě, na neoperovaném boku nebo na břiše. Je možné použít dvě techniky. Původně popsaná OOP technika spočívá v lokalizaci příčných výběžků a pleury a v zavedení jehly pod ligamentum costotransversarium superius [19]. Lineární nebo kurvilineární sondu položíme rovnoběžně s páteří asi 2 cm od obratlových trnů a pomalu skenujeme laterálním směrem. Nejprve zobrazíme facetové klouby, poté se objeví linie pleury a příčné výběžky obratlů (obr. 11a, obr. 11b). Jehla je vedena buď pod sondou kraniálně (IP technika) nebo téměř paralelně se sondou (OOP) technika. Můžeme nejprve dosáhnout kostěného odporu příčného výběžku, nebo postupovat rovnou skrz vaz spojující příčné výběžky do paravertebrálního prostoru. Druhou možností je IP technika, při které je sonda položena šikmo do mezižeberního prostoru tak, aby v mediální části obrazovky byl zobrazen příčný výběžek (obr. 12a, 12b) [19]. IP technikou poté postupujeme z laterálního pólu sondy až do paravertebrálního prostoru. Tyto dvě techniky jsou srovnány v tabulce 1. Při jednorázovém paravertebrálním bloku aplikujeme 15–20 ml anestetika (0,375% levobupivakain, bupivakain) při katétrové technice aplikujeme kontinuálně 4–8 ml lokálního anestetika za hodinu. Jelikož při paravertebrální blokádě je anestetikum rychle vstřebáváno do systémového oběhu, musíme pamatovat na možnost jeho toxické hladiny. Nejzávažnější potenciální komplikací paravertebrálního bloku je pneumotorax, při použití ultrazvuku nebyl zatím popsán. Při zavedení katétru laterálním přístupem může dojít k jeho zacestování do epidurálního prostoru meziobratlovým otvorem [20].
Tab. 1. Srovnání IP a OOP technik u ultrazvukem naváděného paravertebrálního bloku 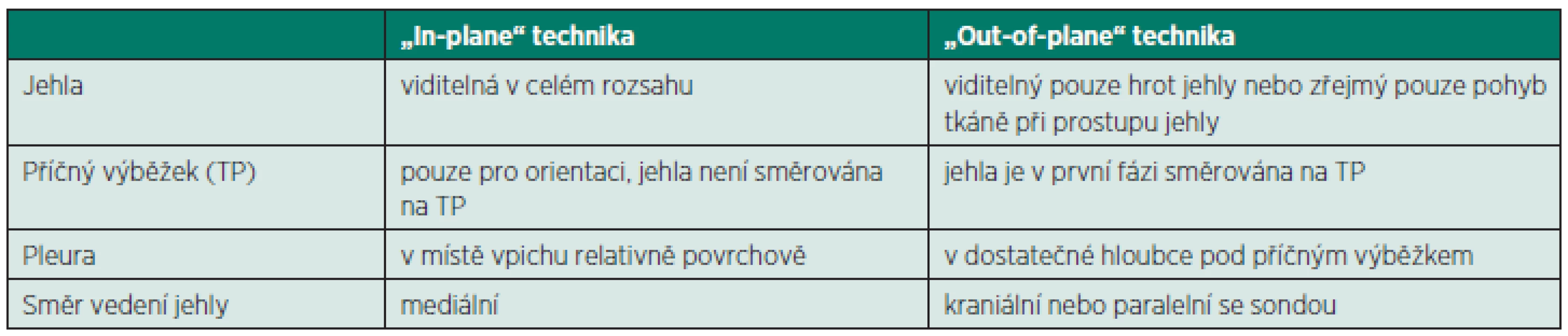
Obr. 11a, 11b Provedení ultrazvukem naváděného paravertebrálního bloku Sonda je položena rovnoběžně s páteří 2–3 cm laterálně od obratlových trnů. Zobrazíme příčné výběžky a linii pleury. Jehlu zavádíme mezi dva sousední příčné výběžky pod ligamentum costotransversarium. TP – příčný výběžek, Pl – pleura, CL – ligamentum costotransversarium 
Obr. 12a, 12b Laterální přístup do paravertebrálního prostoru Sonda leží v mezižeberním prostoru, rovnoběžně s průběhem žeber a přibližně 2–3 cm laterálně od obratlových trnů. Jehla je zaváděna IP technikou podél pleury do paravertebrálního prostoru. TP – příčný výběžek, Pl – pleura, CL – ligamentum costotransversarium, n – jehla Vysvětlivky k poloze snímků: MED – mediální, LAT – laterální, CRAN – kraniální, CAUD – kaudální. 
VZDĚLÁVÁNÍ
Kompartmentové bloky jsou rutinně vyučovány na kurzech a workshopech UGRA („ultrasound-guided regional anaesthesia“). „Rectus sheath“ blok, TAP blok, fascia iliaca blok a pecs I blok jsou technicky jednoduché, především proto, že cílový prostor leží relativně povrchně pod kůží, je používána IP technika s poměrně snadným sledováním pasáže jehly (úhel do 30 stupňů ke kůži) a hrozí velmi malé riziko poškození cévních struktur. Naproti tomu blokáda psoas kompartmentu a paravertebrální blok jsou složitými technikami díky tomu, že cílové struktury se nalézají ve větší hloubce (3–8 cm), je možné také použití „out of plane“ (OOP) techniky a blok může být komplikován poraněním cév nebo perforací pleury či plíce.
Evidence pro použití ultrazvuku při kompartmentových blokádách
Pro techniky regionální anestezie na horních a dolních končetinách existuje relativně mnoho studií, které podporují ultrazvukem naváděné blokády. U kompartmentových blokád bylo publikováno daleko méně randomizovaných studií a většina publikovaných článků jsou kazuistiky nebo malé soubory pacientů (tab. 2) [21, 22]. Pro paravertebrální blok existují pouze malé popisné studie do 25 pacientů, ale bez srovnání s konvenčními technikami. Stejná je situace u interpektorálních bloků. Techniku TAP bloku pod ultrazvukovou kontrolou popisuje relativně velké množství studií, některé jsou randomizované, ale kontrolní skupinou je jiná analgetická technika. Výsledky studie, která srovnávala TAP blok pod kontrolou ultrazvukem s technikou podle „click“ fenoménů, zatím nebyly publikovány (NCT00972920, www.clinicaltrials.gov). Pouze u rectus sheath bloku byla provedena randomizovaná kontrolovaná studie (RCT), která prokázala jednoznačně vyšší úspěšnost bloku pod kontrolou ultrazvuku ve srovnání s technikou podle orientačních bodů („click“ fenomén) [8]. Podobná studie byla publikována také pro fascia iliaca blok, kde ultrazvukové navádění zvýšilo úspěšnost blokády n. femoralis a obturatorius ve srovnání s elektroneurostimulací [6].
Tab. 2. Publikované studie na ultrazvukem naváděné kompartmentové bloky 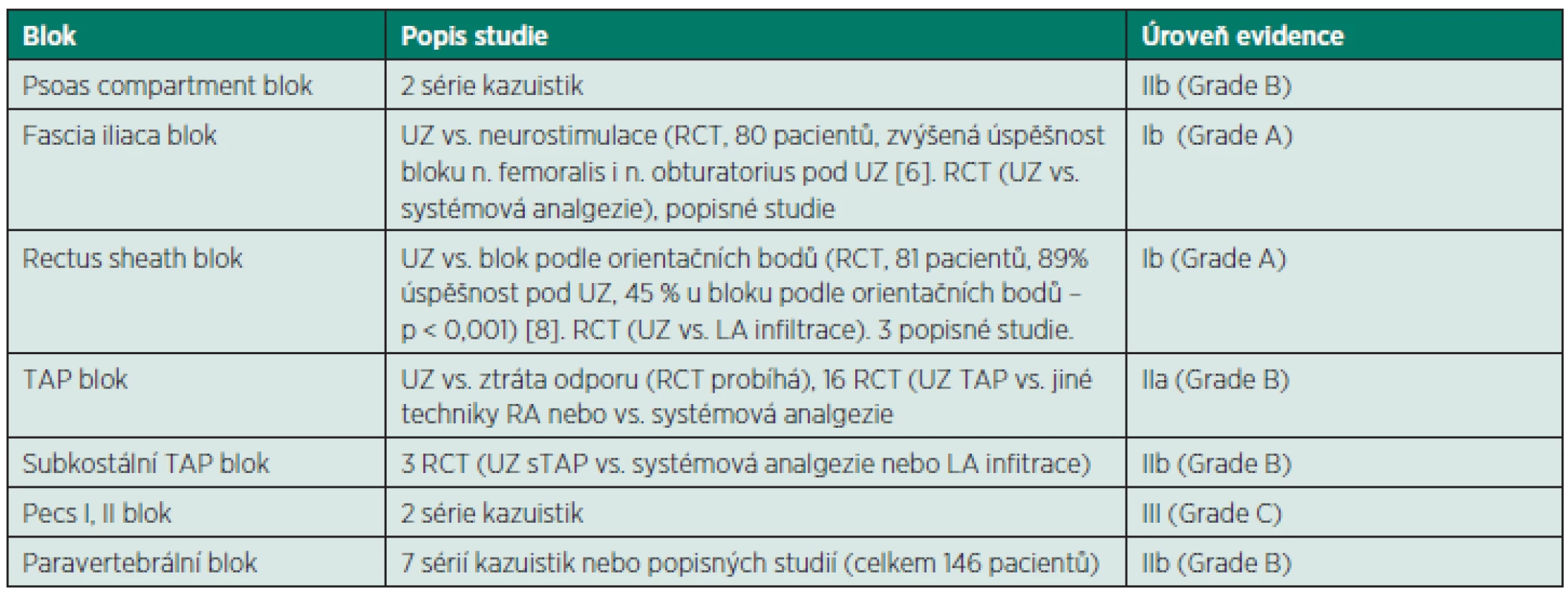
(kompilováno podle [21, 22]) Adresa pro korespondenci:
Doc. MUDr. Pavel Michálek, Ph.D, DESA, MSc
KARIM 1. LF UK a VFN Praha
U Nemocnice 2
120 00 Praha 2
Zdroje
1. Børglum, J., Jensen, K. Abdominal surgery: advances in the use of ultrasound-guided truncal blocks for perioperative pain management. In Derbel, F., ed. Abdominal surgery. InTech Publishers: New York 2012, p. 69–94.
2. Rawal, N. Epidural technique for postoperative pain: gold standard no more? Reg. Anesth. Pain Med., 2012, 37, p. 310–317.
3. Kirchmayr, L., Enna, B., Mitterschiffthaler, G., Moriggl, B., Greher, M., Marhofer, P., Kapral, S., Gassner, I. Lumbar plexus in children: a sonographic study and its relevance to pediatric regional anesthesia. Anesthesiology, 2004, 101, p. 445–450.
4. Kirchmayr, L., Entner, T., Kapral, S., Mitterschiffthaler, G. Ultrasound guidance for the psoas compartment block: an imaging study. Anesth. Analg., 2002, 94, p. 706–710.
5. Haines, L., Dickman, E., Ayvazyan, S., Pearl, M., Wu, S., Rosenblum, D., Likouzeros, A. Ultrasound-guided fascia iliaca compartment block for hip fractures in the emergency department. J. Emerg. Med., 2012, 43, p. 692–697.
6. Dolan, J., Williams, A., Murney, E., Smith, M., Kenny, G. Ultrasound guided fascia iliaca block: a comparison with the loss of resistance technique. Reg. Anest. Pain Med., 2008, 33, p. 526–531.
7. Willschke, H., Bösenberg, A., Marhofer, P., Johnston, S., Kettner, S.C., Wanzel, O., Kapral, S. Ultrasonography-guided rectus sheath block in paediatric anaesthesia – a new approach to an old technique. Br. J. Anaesth., 2006, 97, p. 244–249.
8. Dolan, J., Lucie, P., Geary, T., Smith, M., Kenny, G. N. The rectus sheath block: accuracy of local anesthetic placement by trainee anesthesiologists using loss of resistance or ultrasound guidance. Reg. Anesth. Pain Med., 2009, 34, p. 247–250.
9. Sandeman, D. J., Dilley, A. V. Ultrasound-guided rectus sheath block and catheter placement. ANZ J. Surg., 2008, 78, p. 621–623.
10. Finnerty, O., McDonnell, J. G. Transversus abdominis plane block. Curr. Opin. Anaesthesiol., 2012, 25, p. 610–614.
11. Hebbard, P., Fujiwara, Y., Shibata, Y., Royse, C. Ultrasound--guided transversus abdominis plane (TAP) block. Anaesth. Intensive Care, 2007, 35, p. 616–617.
12. Lancaster, P., Chadwick, M. Liver trauma secondary following to ultrasound-guided transversus abdominis plane block. Br. J. Anaesth., 2010, 104, p. 509–510.
13. Barrington, M. J., Ivanusic, J. J., Rozen, W. M., Hebbard, P. Spread of injectate after ultrasound-guided subcostal transversus abdominis plane block: a cadaveric study. Anaesthesia, 2009, 64, p. 745–750.
14. Rozen, W. M., Tran, T. M.,Ashton, M. W., Barrington, M. J., Ivanusic, J. J., Taylor, G. I. Refining the course of the thoracolumbar nerves: a new understanding of the innervation of the anterior abdominal wall. Clin. Anat., 2008, 21, p. 325–333.
15. Børglum, J., Maschmann, C., Belhage, B., Jensen, K. Ultrasound-guided bilateral dual transversus abdominis plane block: a new four-point approach. Acta Anaesthesiol. Scand., 2011, 55, p. 658–663.
16. Blanco, R., Fajardo, M., Parras Maldonado, T. Ultrasound description of Pecs II (modified Pecs I): a novel approach to breast surgery. Rev. Esp. Anestesiol. Reanim., 2012, 59, p. 470–475.
17. Blanco, R. The ’pecs block’: a novel technique for providing analgesia after breast surgery. Anaesthesia, 2011, 66, p. 847–848.
18. Blanco, R., Parras, T., McDonnell, J. G., Prats-Galino, A. Serratus plane block: a novel ultrasound-guided thoracic wall nerve block. Anaesthesia, 2013, v tisku (doi: 10.1111/anae.12344).
19. O’Riain, S. C., Donnell, B. O., Cuffe, T., Harmon, D. C., Fraher, J. P., Shorten, G. Thoracic paravertebral block using real-time ultrasound guidance. Anesth. Analg., 2010, 110, p. 248–251.
20. Renes, S. H., Bruhn, J., Gielen, M. J., Scheffer, G. J., van Geffen, G. J. In-plane ultrasound-guided thoracic paravertebral block: a preliminary report of 36 cases with radiologic confirmation of catheter position. Reg. Anesth. Pain Med., 2010, 35, p. 212–216.
21. Abrahams, M. S., Horn, J. L., Noles, L. M., Aziz, M. F. Evidence-based medicine: ultrasound guidance for truncal blocks. Reg. Anesth. Pain Med., 2010, 35, p. S36–S42.
22. Bhalla, T., Sawardekar, A., Dewhirst, E., Jagannathan, N., Tobias, J. D. Ultrasound-guided trunk and core blocks in infants and children. J. Anesth., 2013, 27, p. 109–123.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Jak fungují baroreceptory?Článek Rejstříky
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2013 Číslo 6- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
-
Všetky články tohto čísla
- Využití fibroskopu v anesteziologii a intenzivní medicíně – kompetence nebo kompetice?
- Obtížné zajištění dýchacích cest – tři kazuistiky se šťastným koncem
- Emergentní delirium po použití sevofluranu u dětí
- Tracheální intubace v intenzivní péči – život zachraňující nebo život ohrožující výkon?
- Léčba selhání pravé komory po transplantaci srdce
- Srdce v septickém šoku a beta blokáda – paradox k zamyšlení?
- Ultrazvukem naváděné kompartmentové bloky v pooperační analgezii
- Možnosti zobrazovacích metodu traumatických ruptur bránice
- Mechanismy anestezie a nervové blokády
- Jak fungují baroreceptory?
-
American College of Gastroenterology Guideline: Management of Acute Pancreatitis
J Gastroenterol 2013; 108:1400–1415; doi:10.1038/ajg.2013.218; published online 30 July 2013 - Hodnocení bolesti a kvality analgezie u kriticky nemocných na JIP
- Abstrakta přednášek přednesených na 21. Hoderově dni
-
Statistika oboru anesteziologiea resuscitace
ARO, KARIM, KAR
Česká republika 2012 - Anestezie a pooperační péče v cévní chirurgii
- Rejstříky
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Tracheální intubace v intenzivní péči – život zachraňující nebo život ohrožující výkon?
- Hodnocení bolesti a kvality analgezie u kriticky nemocných na JIP
- Ultrazvukem naváděné kompartmentové bloky v pooperační analgezii
- Jak fungují baroreceptory?
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy








